Дифференциация разрыва артерио-венозной мальформации головного мозга. Особенности клиники
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Что такое венозная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Над статьей доктора Густелёва Юрия Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Венозная мальформация — это врождённая аномалия или порок развития венозной системы, которая выражается в нарушении строения сосудистой сетки. Патология встречается редко, при этом включает множество различных форм.
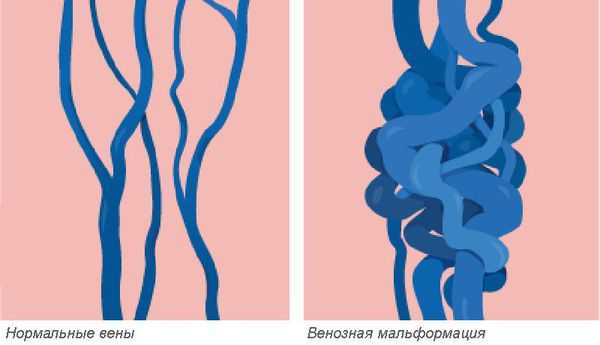
Венозные мальформации считаются одними из самых сложных в лечении врождённых пороков развития сосудов. Заболеваемость оценивается приблизительно в 1-2 случая на 10 000 новорождённых. Патологию одинаково часто выявляют как у женщин, так и у мужчин. Более 90 % венозных мальформаций возникают спонтанно без явных причин в виде локализованных поражений. Мальформации в нескольких разных местах наблюдаются у пациентов с редкими наследственными формами заболевания. К ним относятся кожно-слизистая венозная мальформация и гломувенозная мальформация, а также две чрезвычайно редкие формы: многоочаговая венозная мальформация и невус по типу синего резинового пузыря (синдрома Бина) [1] [2] .
Венозные мальформации возникают как результат врождённых и генетических ошибок в развитии гладкомышечного слоя вен, которые приводят к расширению и нарушению функции венозной сети. Как правило, венозные мальформации диагностируются уже при рождении, а их рост усиливается с развитием ребёнка. Но бывает, что клинически очевидные признаки могут появиться позже. Заболевание прогрессирует медленно (в течение десятков лет). Пубертатный период и половое созревание иногда ускоряют развитие венозных мальформаций, особенно при внутримышечной локализации. В зависимости от расположения и распространённости патологического процесса симптомы венозных мальформаций различны. Они включают боль, кровотечение, косметический дефект и функциональные нарушения, способные значительно ухудшить качество жизни, привести к осложнениям, инвалидности и летальному исходу [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы венозной мальформации
Венозные мальформации развиваются главным образом в коже, подкожной клетчатке или слизистых оболочках, хотя могут поражать любые ткани, включая мышцы, суставы, внутренние органы и центральную нервную систему. Приблизительно 40 % венозных мальформаций возникает на конечностях, 20 % на туловище и 40 % в шейно-лицевой области. Подавляющее большинство из них расположено в одном очаге. Только 1 % локализуется в нескольких очагах, вовлекая в патологический процесс сразу кожные покровы и внутренние органы [8] .
Венозные мальформации обычно покрывают мягкие податливые подкожные образования и проявляются как изменение цвета кожи от светлого до тёмно-синего оттенка. Клинические проявления могут сильно варьировать в зависимости от размера, локализации и степени сдавливания соседних органов. Шейно-лицевые венозные мальформации могут приводить к обезображиванию, асимметрии лица, смещению глазных яблок или нарушению прикуса [11] .
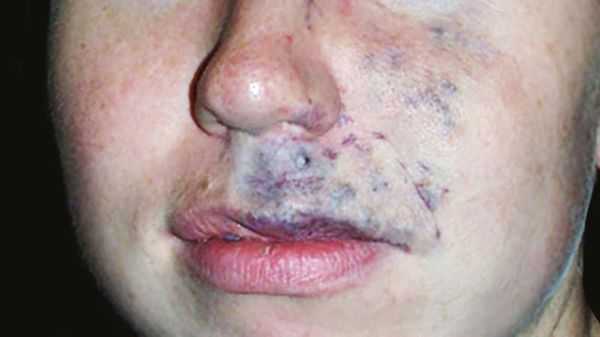
Частой жалобой пациентов является боль, которая связана с поражением суставов, сухожилий или мышц. Она может усиливаться в период полового созревания и при интенсивных физических нагрузках или менструации. Болевой синдром сильнее выражен в утренние часы, по-видимому, из-за застойных явлений и отёка [1] .
Венозные мальформации в височной мышце часто приводят к мигрени. Поражение полости рта, в том числе языка, вызывает затруднение речи и жевания. Венозные мальформации, развивающиеся в конечностях, становятся причиной мышечной слабости, изменения длины конечностей и их недоразвития [15] .
У ряда пациентов с венозными мальформациями наблюдается варикозное расширение поверхностных вен, особенно часто при локализации на конечностях. Обычно это характерно для обширных поражений [6] .
Патогенез венозной мальформации
Возникновение венозных мальформаций связано с генетическими нарушениями. Лабораторные исследования выявляют мутации в генах, отвечающих за развитие внутренней и мышечной оболочки венозных сосудов. Некоторые виды мутаций передаются по наследству [3] . Генетические нарушения приводят к локализованным дефектам развития сосудов во время васкулогенеза и особенно при ангиогенезе. Васкулогенез — первая стадия образования кровеносных сосудов в эмбриональный период. Определяется как рост сосудов из эмбриональных клеток. В ходе васкулогенеза предшественники эндотелиальных клеток (ангиобласты) мигрируют и дифференцируются, образуя однослойные капилляры. При дальнейшем ангиогенезе сеть капилляров удлиняется и расширяется [16] .
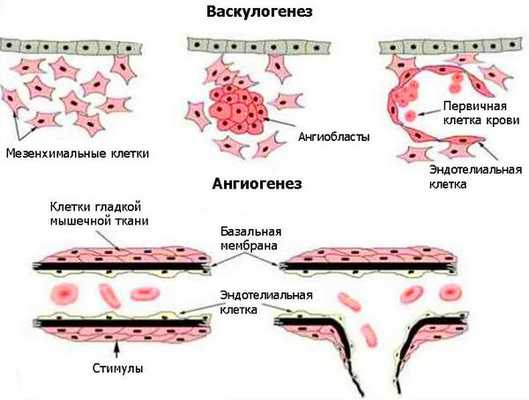
Патогенез сосудистых мальформаций сложен и до конца не изучен. Заболевание до сих пор остаётся одной из загадок современной медицины.
Венозные мальформации — это сборная группа различных заболеваний. Общее у них только то, что развиваются они из венозной ткани. В связи с этим стадии каждого вида этой патологии различны, но все заболевания характеризуются медленным течением. Развитие венозных мальформаций крайне вариабельно и зависит от множества факторов: объёма и скорости разрастания вен, их локализации, степени проникновения в окружающие ткани и органы, сопутствующих заболеваний [14] .
Классификация и стадии развития венозной мальформации
Выделяют следующие виды венозных мальформаций:
- мальформации слизистых оболочек;
- мультифокальные;
- гломовенозные;
- смешанные;
- синдромальные.
Венозные мальформации слизистых оболочек — это редкий тип порока развития вен наследственного характера. Они выглядят как множественные небольшие поверхностные очаги различных оттенков синего цвета, которые легко сжимаются. В поражение вовлекаются кожа и слизистая оболочка полости рта, реже — мышцы.
Мультифокальные (располагающиеся в разных местах) венозные мальформации также проявляются на слизистых оболочках, но не относятся к наследственным заболеваниям. Они обычно представлены в виде небольших, приподнятых, множественных поражений различных оттенков синего цвета в шейно-лицевой области, прорастающих в кожу и слизистую оболочку рта, а иногда в подкожные ткани и скелетные мышцы.
Гломовенозные мальформации (от лат. glomus — клубок, клубочек; venosus — венозный; "венозный клубок") характеризуются недоразвитием клеток гладких мышц, окружающих извитые венозные каналы. По виду они напоминают булыжник, с небольшим утолщением кожи тёмно-синего или пурпурного цвета, с множественными поражениями различного размера. Часто располагаются на конечностях и затрагивают в основном кожные покровы. Реже поражают слизистую оболочку и никогда не проникают глубоко в мышцы.
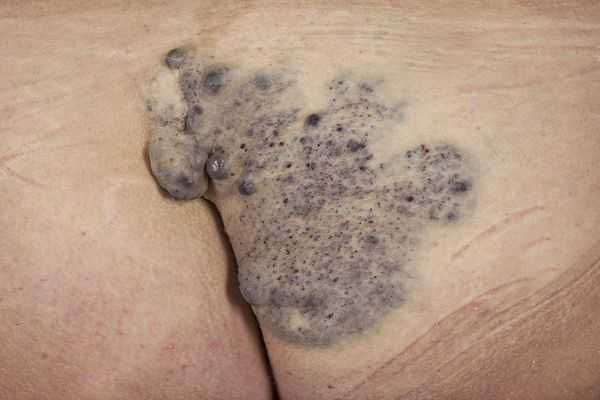
Венозные мальформации могут возникать и в сочетании с другими сосудистыми мальформациями, такими как капиллярно-венозные мальформации и капиллярно-лимфатические венозные мальформации.
Синдромальные венозные мальформации — различные врождённые заболевания с характерной клинической картиной. К ним относятся невус по типу синего резинового пузыря (синдрома Бина), синдромы Маффуччи и Клиппеля-Треноне.
Синдрома Бина — редкое врождённое заболевание с многочисленными рассеянными венозными мальформациями на коже и внутренних органах. У пациентов при рождении часто наблюдается "главное" поражение, которое со временем разрастается, поражает кожу, мягкие ткани и желудочно-кишечный тракт.
Синдром Маффуччи — это редкий ненаследственный генетический синдром, характеризующийся множественными хрящевидными доброкачественными опухолями, поверхностными и подкожными веретенообразными гемангиомами на конечностях.
Синдром Клиппеля — Треноне — редкое врождённое заболевание, проявляющееся варикозным расширением вен и увеличением объёма конечностей [2] [3] .
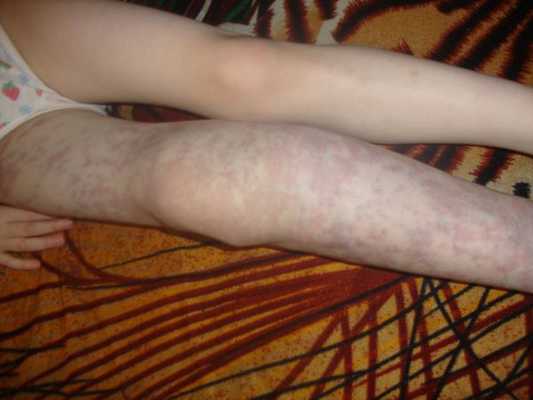
Осложнения венозной мальформации
К часто встречающимся осложнениям венозных мальформаций относят:
- трофические нарушения, в том числе открытые язвы;
- переломы костей;
- тромбозы;
- кровотечения;
- анемию;
- сдавление окружающих тканей и органов;
- нарушение функции внутренних органов и конечностей;
- косметические дефекты [13] .
Тромбоз при венозных мальформациях проявляется во вздутии, уплотнении и боли в поражённых областях. Однако венозные мальформации редко приводят к отрыву тромба, поскольку тромбированные сосуды отделены от основной венозной системы. Длительно существующие тромбы могут кальцинироваться. В результате образуются округлые тромбы (флеболиты или "венозные камни"), которые прощупываются или определяются на глаз [10] .
Медленный ток крови через расширенные и извитые сосуды приводит не только к застою крови, нарушению свёртывания и образованию тромбов, но и к повышенному кровотечению. Это расстройство называется локализованной внутрисосудистой коагулопатией. Оно встречается примерно у 42 % пациентов с венозными мальформациями, особенно часто при больших поражениях. Тяжесть патологии зависит от размеров и проявляется в повышении уровня D-димера (белка, результата распада фибрина в процессе растворения кровяных сгустков) в крови, снижении уровня фибриногена и низком уровне тромбоцитов. Тяжёлые формы этого нарушения свёртываемости крови могут прогрессировать и усиливать кровотечение во время хирургических вмешательств [4] . Причина кровотечений во всех случаях — нарушение целостности стенки сосуда.
Некоторые венозные мальформации могут быть крайне опасными из-за распространения на жизненно важных органах. Глубокие ротоглоточные мальформации сдавливают и смещают верхние дыхательные пути, вызывая храп и апноэ во сне. Также они могут привести к нарушениям жевательной, речевой функций и акта глотания. Венозные мальформации, поражающие желудочно-кишечный или мочеполовой тракт, часто вызывают кровотечения и хроническую анемию [11] .
Трофические нарушения развиваются более чем в 30 % случаев, а открытые трофические язвы наблюдаются у 5 % пациентов. Эти язвы часто болезненны и могут приводить к кровотечениям, инфекции и рубцеванию [6] .
Некоторые виды редких форм венозных мальформаций, например синдром Маффуччи, сопровождаются повышенным риском развития рака. Синдром Маффуччи в 20 % случаев связан со множеством злокачественных, как правило, мезенхимальных опухолей. Чаще возникает хондросаркома, реже — с ангиосаркома, лимфангиосаркома, остеосаркома и фибросаркома [5] .
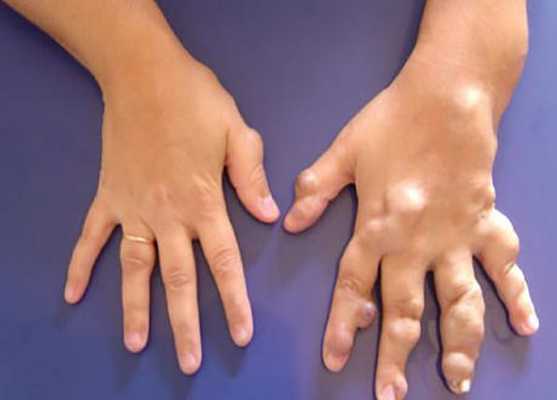
Диагностика венозной мальформации
Венозная мальформация проявляется изменением цвета кожи от светло-синего до синего оттенка и мягкими образованиями в подкожной клетчатке, присутствующими с рождения или раннего детства. Дополнительным ключом к постановке диагноза являются медленное развитие в течение жизни или резкое разрастание, которое вызвано половым созреванием, травмой, физическими нагрузками или периодами менструаций. В связи с наследственным характером заболевания важен сбор семейного анамнеза [2] [3] .
Клинический диагноз основывается на визуализации очага поражения и данных физикального обследования:
- общие признаки венозных мальформаций варьируются от небольших варикозно расширенных вен до обширных поражений лица, конечностей или туловища;
- при сжатии эти вены опорожняются, а также они менее заметны в вертикальном положении;
- при напряжении, например плаче или физических упражнениях, вены увеличиваются;
- вследствие медленного тока крови при пальпации не ощущается дрожание, а при аускультации ("выслушивании") не слышно шума [8] .
Дополнительные методы обследования для выявления поверхностных и локализованных поражений, как правило, не требуются. В случае же обширного распространения при первоначальной диагностике, для оценки костной ткани и при планировании лечения применяют методы визуализации:
- ультразвуковое исследование (УЗИ) и магнитно-резонансную томографию (МРТ) для первоначальной диагностики [12] ;
- рентгенографию для обнаружения типичных для венозных мальформаций флеболитов;
- компьютерную томографию (КТ) для оценки костной ткани;
- рентгеноконтрастную флебографию (введение в просвет вен рентгеноконтрастного вещества) для планирования лечения [7] .
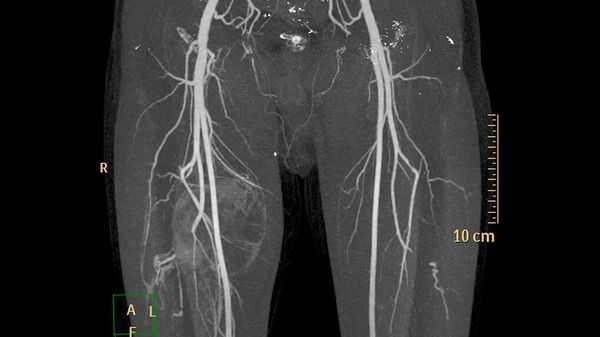
У пациентов с подозрением на венозную трансформацию и тромбозом в анамнезе или без такового обнаруживается повышенный уровень D-димера в крови (выше предельного референсного значения - 0,55 мкг FEU/мл). D-димер позволяет определить нарушения в свёртывающей системе. Его уровень также помогает дифференцировать различные варианты венозных мальформаций и отличать их от других сосудистых аномалий [4] .
Лечение венозной мальформации
В лечении пациентов с венозными мальформациями участвует нескольких специалистов:
- дерматолог;
- сосудистый хирург;
- пластический хирург;
- гематолог;
- ортопед.
Пациенты с небольшими очагами и незначительной симптоматикой зачастую в лечении не нуждаются. Терапия показана при косметических дефектах, функциональных нарушениях и болевом синдроме [2] [3] .
Лечение должно быть индивидуальным с учётом расположения венозных мальформаций и особенностей эстетических проблем.
Основными методами коррекции заболевания служат:
- компрессионная терапия;
- склеротерапия;
- хирургическая операция [6] .
Специальный компрессионный трикотаж показан при симптоматических и обширных венозных мальформациях на конечностях для уменьшения боли и риска тромбоза.
При сохранении, несмотря на компрессию, болевого синдрома применяют нестероидные противовоспалительные препараты. При выраженных нарушениях свёртывания крови к терапевтической схеме добавляют антикоагулянты — вещества, разжижающие кровь [14] .
Склеротерапия — инъекции специальных веществ в просвет изменённых вен для их "склеивания", предпочтительный вариант лечения венозных мальформаций. Лечение помогает уменьшить объём образования перед операцией. Перед инъекцией склерозирующего препарата для оценки состояния венозных каналов выполняют рентгенологическое исследование (флебографию) [12] .
Хирургическое лечение проводят как для удаления небольших венозных мальформаций, так и при обширных поражениях. Оперативные методы, кроме простого иссечения, включают сложные пластические вмешательства — пересадку кожных и фасциально-мышечных лоскутов. В последнее время сосудистые хирурги стали практиковать метод эндовенозной лазерной облитерации (ЭВЛО). Он используется для лечения варикоза и уже продемонстрировал первые положительные результаты при "заваривании" венозных мальформаций лазером [5] .
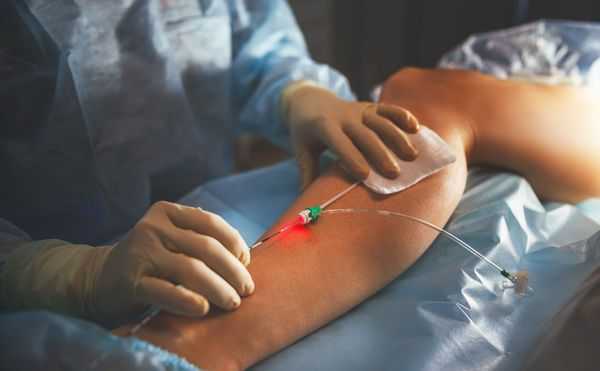
Новейшим методом консервативного лечения является таргетная терапия. Она состоит в применении иммунодепрессанта сиролимуса, подавляющего разрастание клеток тканей аномальной венозной сети [2] [3] .
Прогноз. Профилактика
Излечить заболевание полностью удаётся редко. Обычно пациенты возвращаются к лечащему врачу через 5-10 лет с признаками рецидива. Больным с обширными поражениями требуется регулярное лечение с сочетанием консервативных и хирургических методов [2] [3] .
Для качественной оценки отдалённых результатов лечения применяют следующие критерии:
- Хороший результат — полное устранение симптомов, признаков и расстройств функционального характера или выраженное их уменьшение. При этом не нарушены функции органов, тканей и конечностей.
- Удовлетворительный — незначительное улучшение симптомов и уменьшение функциональных нарушений.
- Неудовлетворительный — дальнейшее развитие симптомов, нарушение функций тканей и органов, ухудшение показателей оттока крови и появление в области венозных мальформаций очагов некроза.
Отечественные хирурги отмечают, что хорошие отдалённые результаты реже всего наблюдаются после операций на верхних и нижних конечностях [1] [2] .
Отсутствие показаний, а также невозможность консервативного или хирургического лечения требуют постоянного динамического наблюдения за состоянием пациентов для предотвращения развития осложнений [7] .
Заболевание носит врожденный характер, поэтому профилактические меры отсутствуют. Венозная мальформация до сих пор остаётся вызовом для медицины.
Аневризмы сосудов головного мозга ( Церебральная аневризма )
Аневризмы сосудов головного мозга — это патологические локальные выпячивания стенок артериальных сосудов мозга. При опухолеподобном течении аневризма сосудов головного мозга имитирует клинику объемного образования с поражением зрительного, тройничного и глазодвигательных нервов. При апоплексическом течении аневризма сосудов головного мозга проявляется симптомами субарахноидального или внутримозгового кровоизлияния, внезапно возникающими в результате ее разрыва. Аневризма сосудов головного мозга диагностируется на основании данных анамнеза, неврологического осмотра, рентгенографии черепа, исследования цереброспинальной жидкости, КТ, МРТ и МРА головного мозга. При наличии показаний аневризма сосудов головного мозга подлежит хирургическому лечению: эндоваскулярной окклюзии или клипированию.
МКБ-10



Общие сведения
По некоторым данным, аневризма сосудов головного мозга имеется у 5% населения. Однако зачастую она протекает бессимптомно. Увеличение аневризматического расширения сопровождается истончением его стенок и может привести к разрыву аневризмы и геморрагическому инсульту. Аневризма имеет шейку, тело и купол. Шейка подобно стенке сосуда характеризуется трехслойным строением. Купол состоит только из интимы и является наиболее слабым местом, в котором аневризма сосудов головного мозга может разорваться. Наиболее часто разрыв наблюдается у пациентов в возрасте 30-50 лет. По данным статистики именно разорвавшаяся аневризма обуславливает до 85% нетравматических субарахноидальных кровоизлияний (САК).

Причины аневризмы
Врожденное выпячивание сосудов головного мозга является следствием аномалий развития, приводящих к нарушению нормального анатомического строения их стенки. Оно часто сочетается с другой врожденной патологией: поликистозом почек, коарктацией аорты, дисплазией соединительной ткани, артериовенозной мальформацией головного мозга и т. п.
Приобретенная аневризма сосудов головного мозга может развиться в результате изменений, происходящих в стенке сосуда после перенесенной черепно-мозговой травмы, на фоне гипертонической болезни, при атеросклерозе и гиалинозе сосудов. В отдельных случаях она бывает вызвана заносом в мозговые артерии инфекционных эмболов. Такая аневризма в современной неврологии носит название микотической. Формированию патологии способствуют такие гемодинамические факторы, как неравномерность кровотока и артериальная гипертензия.
Патогенез
Аневризма сосудов головного мозга является следствием изменения в строении сосудистой стенки, которая в норме имеет 3 слоя: внутренний — интиму, мышечный слой и наружный — адвентицию. Дегенеративные изменения, недоразвитие или повреждение одного или нескольких слоев сосудистой стенки приводят к истончению и потере эластичности пораженного участка стенки сосуда. В результате в ослабленном месте под давлением тока крови происходит выпячивание сосудистой стенки, образуется аневризма. Наиболее часто выпячивание локализуется в местах разветвления артерий, поскольку там оказываемое на стенку сосуда давление наиболее высоко.
Классификация
По своей форме аневризма сосудов головного мозга бывает мешотчатая и веретенообразная. Причем первые встречаются намного чаще, в соотношении примерно 50:1. В свою очередь мешотчатая форма может быть одно- или многокамерной. По локализации выделяют аневризму передней мозговой артерии, средней мозговой артерии, внутренней сонной артерии и вертебро-базилярной системы. В 13% случаях наблюдаются множественные аневризмы, располагающиеся на нескольких артериях. Существует также классификация по величине. Согласно ей выделяют аневризмы :
- милиарные - размером до 3 мм
- малые — до 10 мм
- средние — 11-15 мм
- большие — 16-25 мм
- гигантские — более 25 мм.

Симптомы церебральной аневризмы
По своим клиническим проявлениям патология может иметь опухолеподобное или апоплексическое течение. При опухолеподобном варианте аневризма сосудов головного мозга прогрессивно увеличивается и, достигая значительных размеров, начинает сдавливать расположенные рядом с ней анатомические образования головного мозга, что приводит к появлению соответствующих клинических симптомов. Опухолеподобная форма характеризуется клинической картиной внутричерепной опухоли. Наиболее часто выявляется в области зрительного перекреста (хиазмы) и в кавернозном синусе.
Аномалия сосудов хиазмальной области сопровождается нарушениями остроты и полей зрения; при длительном существовании может привести к атрофии зрительного нерва. Аневризма сосудов головного мозга, располагающаяся в кавернозном синусе, может сопровождаться одним из трех синдромов кавернозного синуса, представляющих собой сочетание пареза III, IV и VI пары ЧМН с поражением различных ветвей тройничного нерва. Парез III, IV и VI пары клинически проявляется глазодвигательными нарушениями (ослаблением или невозможностью конвергенции, развитием косоглазия); поражение тройничного нерва — симптомами тройничной невралгии. Длительно существующая может сопровождаться деструкцией костей черепа, выявляемой при проведении рентгенографии.
Зачастую заболевание имеет апоплексическое течение с внезапным появлением клинических симптомов в результате разрыва аневризмы. Лишь изредка разрыву аневризмы предшествуют головные боли в лобно-глазничной области.
Разрыв аневризмы
Первым симптомом разрыва является внезапная очень интенсивная головная боль. Вначале она может носить локальный характер, соответствующий месту расположения аневризмы, затем становится диффузной. Головная боль сопровождается тошнотой и многократно повторяющейся рвотой. Возникают менингеальные симптомы: гиперестезия, ригидность затылочных мышц, симптомы Брудзинского и Кернига. Затем происходит потеря сознания, которая может длиться различный период времени. Могут наблюдаться эпилептиформные приступы и психические расстройства от небольшой спутанности сознания до психозов. Субарахноидальное кровоизлияние, возникающее при разрыве аневризматического расширения, сопровождается длительным спазмом расположенных вблизи аневризмы артерий. Примерно в 65% случаев этот сосудистый спазм приводит к поражению вещества головного мозга по типу ишемического инсульта.
Помимо субарахноидального кровоизлияния разорвавшаяся аневризма сосудов головного мозга может вызвать кровоизлияние в вещество или желудочки головного мозга. Внутримозговая гематома наблюдается в 22% случаев разрыва. Кроме общемозговой симптоматики она проявляется нарастающей очаговой симптоматикой, зависящей от локализации гематомы. В 14% случаев разорвавшаяся аневризма становиться причиной кровоизлияния в желудочки. Это наиболее тяжелый вариант развития заболевания, часто приводящий к летальному исходу.
Возникающая при разрыве очаговая симптоматика может носить разнообразный характер и зависит от места локализации аневризмы. При расположеннаи в области бифуркации сонной артерии возникают расстройства зрительной функции. Поражение передней мозговой артерии сопровождается парезами нижних конечностей и психическими нарушениями, средней мозговой — гемипарезом на противоположной стороне и нарушениями речи. Локализующаяся в вертебро-базилярной системе аневризма при разрыве характеризуется дисфагией, дизартрией, нистагмом, атаксией, альтернирующими синдромами, центральным парезом лицевого нерва и поражением тройничного нерва. Выпячивание сосудов головного мозга, расположенное в кавернозном синусе, находится за пределами твердой мозговой оболочки и поэтому ее разрыв не сопровождается кровоизлиянием в полость черепа.
Диагностика
Достаточно часто заболевание характеризуется бессимптомным течением и может быть выявлена случайным образом при обследовании пациента в связи с совершенно другой патологией. При развитии клинических симптомов диагностика осуществляется неврологом на основании данных анамнеза, неврологического осмотра пациента, рентгенологических и томографических обследований, исследования цереброспинальной жидкости.
Неврологический осмотр позволяет выявить менингеальные и очаговые симптомы, на основании которых можно поставить топический диагноз, т. е. определить место локализации патологического процесса. Интсрументальная диагностика включает:
- Рентгенографию. Рентгенография черепа помогает обнаружить петрифицированные аневризмы и деструкцию костей основания черепа. Более точную диагностику дает проведение КТ и МРТ головного мозга.
- Ангиографию. Церебральная ангиография позволяет установить расположение, форму и размеры аневризмы. В отличие от рентгенологической ангиографии магнитно-резонансная (МРА) не требует введения контрастных веществ и может проводиться даже в остром периоде разрыва аневризмы сосудов головного мозга. Она дает двухмерное изображение поперечного сечения сосудов или их объемное трехмерное изображение.

КТ-ангиография головного мозга (3D-реконструкция). Аневризматическое расширение левой средней мозговой артерии
- Люмбальную пункцию. При отсутствии более информативных способов диагностики разорвавшаяся аневризма сосудов головного мозга может быть диагностирована путем проведения люмбальной пункции. Обнаружение крови в полученной цереброспинальной жидкости свидетельствует о наличие субарахноидального или внутримозгового кровоизлияния.
В ходе диагностики опухолеподобная аневризма сосудов головного мозга должна быть дифференцирована от опухоли, кисты и абсцесса головного мозга. Апоплексическая аневризма сосудов головного мозга требует дифференцировки от эпилептического приступа, транзиторной ишемической атаки, ишемического инсульта, менингита.
Лечение церебральной аневризмы
Пациенты, у которых аневризма сосудов головного мозга имеет небольшие размеры, должны постоянно наблюдаются у невролога или оперирующего нейрохирурга, поскольку такая аневризма не является показанием для хирургического лечения, но нуждается в контроле за ее размерами и течением. Консервативные терапевтические мероприятия при этом направлены на предупреждение увеличения размеров аневризмы. Они могут включать нормализацию артериального давления или сердечного ритма, коррекцию уровня холестерина крови, лечение последствий ЧМТ или имеющихся инфекционных заболеваний.
Оперативное лечение направлено на предотвращение разрыва аневризмы. Его основными методами являются клипирование шейки аневризмы и эндоваскулярная окклюзия. Может применяться стереотаксическая электрокоагуляция и искусственное тромбирование аневризмы при помощи коагулянтов. В отношении сосудистых мальформаций производят радиохирургическое или транскраниальное удаление АВМ.
Разорвавшаяся аневризма сосудов головного мозга является неотложным состоянием и требует консервативного лечения аналогичного лечению геморрагического инсульта. По показаниям проводят хирургическое лечение: удаление гематомы, ее эндоскопическую эвакуацию или стереотаксическую аспирацию. Если аневризма сосудов головного мозга сопровождается кровоизлиянием в желудочки производят вентрикулярное дренирование.
Прогноз
Прогноз заболевания зависит от места, где располагается сосудистое выпячивание, от его размеров, а также от наличия патологии, ведущей к дегенеративным изменениям сосудистой стенки или гемодинамическим нарушениям. Не увеличивающаяся в размерах церебральная аневризма может существовать в течение всей жизни пациента не вызывая каких-либо клинических изменений. В случае разрыва 30-50% пациентов погибают, у 25-35% остаются стойкие инвалидизирующие последствия. Повторное кровоизлияние наблюдается у 20-25% пациентов, летальность после него составляет достигает 70%.
Артериовенозные мальформации спинного мозга ( Спинальные АВМ )
Артериовенозные мальформации спинного мозга — врождённые сосудистые образования спинальной локализации. Состоят из аномально изменённых сосудов, шунтирующих кровь из артериальной сети в венозную, минуя капилляры. Протекают латентно. Манифестируют симптомами спинального кровоизлияния, корешковыми болями, прогрессирующими двигательными нарушениями. Диагностика основана на клинических, томографических и ангиографических данных. Лечение нейрохирургическое: эндоваскулярная облитерация, открытая микрохирургическая резекция, радиохирургическое удаление.


Причины
Сосудистые аномалии образуются в период внутриутробного развития в результате локального сбоя в формировании сосудов среднего и мелкого калибра. Наследственная связь не прослеживается. Провоцирующими дисгенез факторами выступают заболевания и интоксикации матери в период беременности, внутриутробные инфекции, гипоксия плода, неблагоприятное воздействие окружающей среды, приём беременной фармпрепаратов с побочным тератогенным эффектом. Отдельно выделяют триггеры, провоцирующие клиническую манифестацию: избыточную физическую нагрузку, подъём тяжестей, беременность, роды, травма позвоночника, посещение бани, иногда — переохлаждение.
Артериовенозные мальформации отличаются длительным скрытым течением. Сосудистая система в области аномалии адаптируется к работе в создавшихся условиях. Со временем возможно истончение стенок входящих в образование сосудов, возникновение аневризм (выпячиваний сосудистой стенки). Ткани спинного мозга в районе аномалии могут страдать от хронической ишемии и гипоксии в результате механизма обкрадывания, когда кровь не идёт по капиллярной сети, а сбрасывается через артериовенозные шунты. Поэтому рассматривают несколько патогенетических механизмов, обуславливающих клинику заболевания.
Провоцирующие триггеры (нагрузка, беременность, травмы) вызывают усиление метаболизма спинальных клеток, что усугубляет их гипоксию и обуславливает дисфункцию. Возникают симптомы сосудистой миелопатии. С другой стороны, под воздействием триггеров происходит увеличение кровотока, в т. ч. в АВМ. Если кровь не успевает сбрасываться из артерий в вены, возникает повышенное кровенаполнение мальформации с ростом её объёма. Увеличивающееся образование сдавливает корешки или мозговое вещество — развивается картина корешкового синдрома или миелопатии. При истончении сосудистой стенки усиление кровотока приводит к её разрыву с клиникой интрамедуллярного или субарахноидального кровоизлияния.
Спинальные артериовенозные мальформации — группа достаточно вариабельных сосудистых аномалий. В клинической практике определяющее значение в выборе оптимального способа хирургического лечения принадлежит их морфологии и расположению. Наибольшее практическое применение нашла следующая классификация:
По строению — рассматривает морфологию АВМ, количество приводящих (афферентных) артерий и отводящих (эфферентных) вен, их взаимное положение. Позволяет разделить артериовенозные мальформации по их гемодинамическим характеристикам.
- I тип — пучок изменённых сосудов с 1-2 гипертрофированными приводящими артериями и эфферентной веной. В ряде случаем отток идёт по нескольким венам. Хорошо виден на ангиограммах, кровоток замедлен.
- II тип (гломусный) — компактный сосудистый клубок с петлистыми сосудами, зачастую извитыми афферентными артериями. Имеет несколько артериовенозных шунтов, местоположение которых трудно определить при рентгенконтрастном исследовании. Кровоток усилен, замедляется в дренажной вене.
- III тип (ювенильный) — редкая форма из крупных незрелых сосудов. Несколько приводящих артерий и дренирующих вен разного калибра. Кровоток ускорен по всей мальформации. Даёт систолический шум, слышимый аускультативно.
- IV тип — не имеет мелких сосудов. Артерия напрямую соединяется с веной по типу «конец в бок» или «конец в конец». В последнем варианте на ангиограммах выглядит как серпантинная дорожка.
По локализации — учитывает местораспложение АВМ по отношению к спинному мозгу. Имеет значение для понимания степени инвазивности предстоящего хирургического вмешательства.
- Интрамедуллярные — расположенные в спинном мозге полностью или частично. Кровоснабжаются исключительно спинальными сосудами.
- Экстраперимедуллярные — локализуются на поверхности мозга, не проникают интрамедуллярно. Приток крови и дренирование происходит по корешковым сосудам.
- Экстраретромедуллярные — находятся на задней поверхности мозга. Афферентным сосудом выступает задняя спинномозговая артерия. Редкий вариант.
- Интрадуральные — расположены в спинномозговой (дуральной) оболочке. Приток обеспечивают радикулярные артерии, отток - спинномозговые вены.
Симптомы АВМ спинного мозга
Спинальные артериовенозные мальформации имеют продолжительный латентный период, иногда длящийся всю жизнь. У отдельных пациентов выявляться при ангиографическом обследовании по поводу другой патологии. Дебют, симптоматика, течение заболевания сильно отличаются в зависимости от реализующегося патогенетического механизма. Соответственно, выделяют апоплексический и паралитический варианты клинической картины.
Апоплексическая форма наблюдается у 15-20% больных, чаще в молодом возрасте. Обусловлена разрывом стенки одного из аномальных сосудов с излитием крови в субарахноидальное пространство или вещество спинного мозга. Характеризуется внезапным острым началом с интенсивной боли в области позвоночника, слабости в конечностях. Субарахноидальное кровотечение сопровождается гипертонусом затылочных мышц, другими менингеальными знаками. При расположении АВМ в грудном и поясничном отделе спинного мозга возникает слабость в ногах (нижний парапарез). Артериовенозные мальформации в шейном отделе проявляются слабостью всех конечностей (тетрапарез). Двигательные нарушения сочетаются с расстройством чувствительности и мышечного тонуса. Возможна дисфункция тазовых органов.
Паралитическая форма отличается постепенным развитием. Протекает с неуклонным усугублением симптоматики (прогрессирующий вариант) или с периодами улучшение/ухудшение (интермиттирующий вариант). Прогрессирующее течение наблюдается у 40% заболевших. Возможно начало с корешкового синдрома — сильной боли в позвоночнике, распространяющейся в руку, ногу или грудную клетку (в соответствии с поражённым отделом спинного мозга). Затем присоединяется мышечная слабость, чувствительные расстройства. Слабость мышц ног вызывает повышенную утомляемость при ходьбе. Со временем походка принимает спастический характер. Возникают судороги, подёргивания мышц нижних конечностей. Следующей стадией заболевания является спастическое повышение тонуса в ногах, усугубление слабости, нарушение мочеиспускания, дефекации. Симптоматика прогрессирует вплоть до полного поперечного поражения спинного мозга. Вовлечение нижнего спинномозгового утолщения проявляется снижением мышечного тонуса, выпадением рефлексов.
Осложнения
Трудности диагностики, позднее начало лечения способствуют переходу клинических проявлений из стадии обратимого неврологического дефицита в состояние стойких патологических изменений. Возникают грубые парезы и параличи, затрудняется самообслуживание, пациент утрачивает возможность ходить. При развитии выраженного тетрапареза больной постоянно находится в постели, что способствует возникновению пролежней, застойной пневмонии и др. осложнений.
Возможность диагностировать артериовенозные мальформации спинного мозга появилась в клинической неврологии в 60-х гг. XX века, когда в медицинскую практику начала внедрятся спинальная ангиография. До этого сосудистые мальформации выявляли при проведении миелографии как объёмные образования и достоверно диагностировали только интраоперационно. Сейчас современная диагностика спинальных АВМ включает:
- Неврологический осмотр. В ходе обследования выявляется парез, чувствительные нарушения, изменение рефлексов и тонуса. Полученные данные помогут неврологу определить примерную локализацию патологического процесса.
- Люмбальная пункция и анализ спинномозговой жидкости проводятся при апоплексическом варианте заболевания. Наличие крови в спинальной жидкости свидетельствует о кровоизлиянии.
- МРТ спинного мозга. Позволяет визуализировать артериовенозную мальформацию, диагностировать спинальное кровоизлияние, определить его объём и расположение.
- Ангиография. Может проводиться при помощи рентгенографии с введением контрастного вещества. Более информативна МРТ сосудов спинного мозга. Даёт представление о типе, месторасположении, протяжённости, гемодинамике сосудистой аномалии. Результаты спинальной МР-ангиографии помогают выбрать адекватный способ лечения, спланировать ход операции.
Дифдиагностика проводится с опухолями спинного мозга, инфекционной миелопатией, рассеянным склерозом, болезнью Штрюмпеля, БАС. Апоплексический вариант клиники АВМ спинного мозга дифференцируют с геморрагическим спинальным инсультом.
Лечение АВМ спинного мозга
Спинальные артериовенозные мальформации, не дающие клинической симптоматики, являющиеся случайной находкой и имеющие небольшие размеры, не требуют лечения, но нуждаются в регулярном наблюдении нейрохирурга. При наличии клиники необходимо хирургическое лечение. Применяются следующие методики:
- Эндоваскулярная эмболизация— введение в афферентный сосуд эмболизирующего вещества. Выполняется под контролем ангиографии. Позволяет достичь частичной облитерации просвета приводящей артерии. Применяется самостоятельно и в качестве подготовки к хирургическому удалению.
- Открытое удаление — хирургическая операция, в ходе которой производится микрохирургическое выделение, перевязка и пересечение питающих мальформацию артерий с последующей резекцией сосудистого конгломерата. Важным моментом является сохранение кровоснабжения спинного мозга.
- Стереотаксическая радиохирургия применяется при малых размерах образования, расположении в труднодоступном месте, если невозможна эндоваскулярная облитерация. Выступает дополнительным лечением при неполном иссечении образования в результате открытой операции, частичной облитерации после эндоваскулярного вмешательства. Прицельное облучение вызывает асептическое воспаление, ведёт к поэтапному склерозированию. Недостатком метода является постепенное «закрытие» сосудистого просвета после операции. В этот период (до 2-х лет) вероятность кровотечения сохраняется.
Восстановительное послеоперационное лечение осуществляется реабилитологами. Обязательно проводится контрольная МРТ и ангиография. Сочетание этих исследований позволяет выявить остатки аномалии, возможно сохранившиеся после удаления, определить степень облитерации после эмболизации и радиохирургического вмешательства.
Прогноз и профилактика
Правильная диагностика и своевременно проведённое лечение позволяют предупредить кровотечение из АВМ, развитие компрессионной миелопатии, стойких двигательных расстройств. У большинства пациентов наблюдается существенное восстановление утраченных функций вплоть до полного регресса возникшего неврологического дефицита. В последующем возможен рецидив, связанный с неполным выключением порочных сосудов из кровотока. В течение нескольких лет после нейрохирургического лечения пациентам необходимо наблюдение нейрохирурга. Профилактикой возникновения АВМ служит исключение неблагоприятных влияний на плод в период беременности.
Артериовенозные мальформации головного мозга ( Церебральные АВМ )
Артериовенозные мальформации головного мозга — врожденные аномалии церебральных сосудов, характеризующиеся образованием локального сосудистого конгломерата, в котором отсутствуют капиллярные сосуды, а артерии напрямую переходят в вены. Артериовенозные мальформации головного мозга проявляются упорными головными болями, эпилептическим синдромом, интракраниальным кровотечением при разрыве сосудов мальформации. Диагностика осуществляется при помощи КТ и МРТ сосудов головного мозга. Лечение хирургическое: транскраниальное иссечение, радиохирургическое вмешательство, эндоваскулярная эмболизация или комбинация этих методик.


Артериовенозные мальформации головного мозга (церебральные АВМ) — измененные участки церебральной сосудистой сети, на которых вместо капилляров имеются многочисленные разветвления извитых артерий и вен, формирующих единый сосудистый конгломерат, или клубок. АВМ относятся к сосудистым аномалиям развития головного мозга. Встречаются у 2 человек из 100 тыс. населения. В большинстве случаев клинически дебютируют в период от 20 до 40 лет, в отдельных случаях — у лиц старше 50 лет. Артерии, формирующие АВМ, имеют истонченные стенки с недоразвитым мышечным слоем. Это обуславливает главную опасность сосудистых мальформаций — возможность их разрыва.
При наличии АВМ головного мозга риск ее разрыва оценивается примерно 2-4% в год. Если кровоизлияние уже имело место, то вероятность его повтора составляет 6-18%. Смертность при внутричерепном кровоизлиянии из АВМ наблюдается в 10% случаев, а стойкая инвалидизация отмечается у половины пациентов. Из-за истончения артериальной стенки на участке АВМ может сформироваться выпячивание сосуда — аневризма. Летальность при разрыве аневризмы сосудов головного мозга намного выше, чем при АВМ, и составляет около 50%. Поскольку АВМ опасны внутричерепным кровоизлиянием в молодом возрасте с последующей летальностью или инвалидизацией, их своевременная диагностика и лечение являются актуальными проблемами современной нейрохирургии и неврологии.
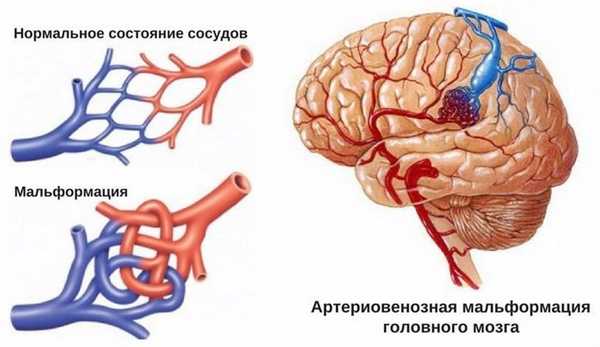
Причины АВМ головного мозга
Артериовенозные мальформации головного мозга возникают в результате внутриутробных локальных нарушений формирования церебральной сосудистой сети. Причинами таких нарушений являются различные вредоносные факторы, влияющие на плод в течение антенатального периода: повышенный радиоактивный фон, внутриутробные инфекции, заболевания беременной (сахарный диабет, хронический гломерулонефрит, бронхиальная астма и др.), интоксикации, вредные привычки беременной (наркомания, курение, алкоголизм), прием во время беременности фармпрепаратов, имеющих тератогенный эффект.
Церебральные артериовенозные мальформации могут располагаться в любом месте головного мозга: как на его поверхности, так и в глубине. В месте локализации АВМ отсутствует капиллярная сеть, циркулирование крови происходит из артерий в вены напрямую, что обуславливает повышенное давление и расширение вен. При этом сброс крови в обход капиллярной сети может повлечь за собой ухудшение кровоснабжения церебральных тканей в месте расположения АВМ, приводя к хронической локальной ишемии мозга.
Классификация АВМ головного мозга
По своему типу мальформации церебральных сосудов классифицируются на артериовенозные, артериальные и венозные. Артериовенозные мальформации состоят из приводящей артерии, дренирующей вены и расположенного между ними конгломерата измененных сосудов. Выделяют фистулезную АВМ, рацинозную АВМ и микромальформацию. Около 75% случаев занимают рацинозные АВМ. Изолированные артериальные или венозные мальформации, при которых наблюдается извитость соответственно только артерии или только вены, встречаются достаточно редко.
По размеру церебральные АВМ подразделяются на малые (диаметром менее 3 см), средние (от 3 до 6 см) и большие (свыше 6 см). По характеру дренирования АВМ классифицируют на имеющие и не имеющие глубокие дренирующие вены, т. е. вены, впадающие в прямой синус или систему большой церебральной вены. Различают также АВМ, локализующиеся в или за пределами функционально значимых областей. К последним относят сенсомоторную кору, мозговой ствол, таламус, глубинные зоны височной доли, сенсорную речевую область (зону Ве́рнике), центр Брока, затылочные доли.
В нейрохирургической практике для определения риска оперативного вмешательства по поводу церебральных сосудистых мальформаций используется градация АВМ в зависимости от совокупности баллов. Каждому из признаков (размер, тип дренирования и локализация по отношению к функциональным зонам) присуждается определенное количество баллов от 0 до 3. В зависимости от набранных балов АВМ классифицируется от имеющей незначительный операционный риск (1 балл) до связанной с высоким операционным риском из-за технической сложности ее ликвидации, большого риска смертельного исхода и инвалидности (5 баллов).
Симптомы АВМ головного мозга
В клинике церебральных АВМ выделяют геморрагический и торпидный варианты течения. По различным сведениям, геморрагический вариант составляет от 50% до 70% случаев АВМ. Он типичен для АВМ небольшого размера, имеющих дренирующие вены, а также для АВМ, располагающихся в задней черепной ямки. Как правило, в таких случаях у пациентов наблюдается артериальная гипертензия. В зависимости от локализации АВМ возможно субарахноидальное кровоизлияние, которое занимает около 52% от всех случаев разрыва АВМ. Остальные 48% приходится на осложненные кровоизлияния: паренхиматозные с формированием внутримозговой гематомы, оболочечные с образованием субдуральной гематомы и смешанные. В ряде случаев осложненные кровоизлияния сопровождаются кровоизлиянием в желудочки головного мозга.
Клиника разрыва АВМ зависит от ее локализации и скорости истечения крови. В большинстве случаев наблюдается резкое ухудшение состояния, нарастающая головная боль, расстройство сознания (от спутанности до комы). Паренхиматозные и смешанные кровоизлияния наряду с этим проявляются очаговой неврологической симптоматикой: нарушениями слуха, зрительными расстройствами, парезами и параличами, выпадением чувствительности, моторной афазией или дизартрией.
Торпидный вариант течения более типичен для церебральных АВМ среднего и большого размера, располагающихся в мозговой коре. Для него характерны кластерные цефалгии — следующие друг за другом пароксизмы головной боли, длящиеся не дольше 3 часов. Цефалгия не носит такого интенсивного характера как при разрыве АВМ, но является регулярной. На фоне цефалгий у ряда пациентов возникают судорожные приступы, которые зачастую имеют генерализованный характер. В других случаях торпидная церебральная АВМ может имитировать симптомы внутримозговой опухоли или другого объемного образования. В таком случае наблюдается появление и постепенное нарастание очагового неврологического дефицита.
В детском возрасте встречается отдельный вид церебральной сосудистой мальформации — АВМ вены Галена. Патология является врожденной и заключается в наличии АВМ в области большой вены мозга. АВМ вены Галена занимают около трети всех случаев сосудистых церебральных мальформаций, встречающихся в педиатрии. Характеризуются высокой летальностью (до 90%). Наиболее эффективным считается хирургическое лечение, проведенное на первом году жизни.
Диагностика АВМ головного мозга
Поводом для обращения к неврологу до разрыва АВМ могут быть упорные головные боли, впервые возникший эпиприступ, появление очаговой симптоматики. Пациенту проводится плановое обследование, включающее ЭЭГ, Эхо-ЭГ и РЭГ. При разрыве АВМ диагностика осуществляется в экстренном порядке. Наиболее информативны в диагностике сосудистых мальформаций томографические методы. Компьютерная томография и магнитно-резонансная томография могут быть использованы как для визуализации тканей мозга, так и для исследования сосудов. В случае разрыва АВМ МРТ головного мозга более информативно, чем КТ. Она дает возможность выявить локализацию и размер кровоизлияния, отдифференцировать его от других объемных интракраниальных образований (хронической гематомы, опухоли, абсцесса головного мозга, церебральной кисты).

При торпидном течении АВМ МРТ и КТ головного мозга могут оставаться в норме. Обнаружить сосудистую мальформацию в таких случаях позволяет лишь церебральная ангиография и ее современные аналоги — КТ сосудов и МР-ангиография. Исследования церебральных сосудов проводятся с использованием контрастных веществ. Диагностика осуществляется нейрохирургом, который также оценивает операционный риск и целесообразность хирургического лечения АВМ. При этом следует учитывать, что при разрыве, в связи с компрессией сосудов в условиях гематомы и отека мозга, томографический размер АВМ может быть существенно меньше реального.
Лечение АВМ головного мозга
Артериовенозные мальформации головного мозга при их разрыве или при опасности такого осложнения подлежат удалению. Предпочтительно плановое оперативное лечение АВМ. В случае разрыва оно проводится после ликвидации острого периода кровоизлияния и рассасывания гематомы. В остром периоде по показаниям возможно хирургическое удаление образовавшейся гематомы. Одновременная ликвидация и гематомы, и АВМ проводится лишь при лобарной локализации сосудистой мальформации и ее небольшом диаметре. При кровоизлиянии в желудочки в первую очередь показано наружное вентрикулярное дренирование.
Классическое хирургическое удаление АВМ осуществляется путем трепанации черепа. Производится коагуляция приводящих сосудов, выделение АВМ, перевязка отходящих от мальформации сосудов и иссечение АВМ. Такое радикальное транскраниальное удаление АВМ осуществимо при ее объеме не более 100 мл и расположении вне функционально значимых зон. При большом размере АВМ зачастую прибегают к комбинированному лечению.
Когда транскраниальное удаление АВМ затруднительно из-за ее расположения в функционально значимых областях мозга и глубинных структурах, проводится радиохирургическое удаление АВМ. Однако этот метод эффективен лишь для мальформаций размером не более 3 см. Если размер АВМ не превышает 1 см, то ее полная облитерация происходит в 90% случаев, а при размерах свыше 3 см — в 30%. К недостатком метода относится длительный период (от 1 до 3 лет), необходимый для полной облитерации АВМ. В ряде случаев требуется поэтапное облучение мальформации в течение ряда лет.
К способам ликвидации церебральных АВМ относится также рентгеноэндоваскулярная эмболизация приводящих к АВМ артерий. Ее проведение возможно, когда имеются доступные для катетеризации приводящие сосуды. Эмболизация проводится поэтапно, и ее объем зависит от сосудистого строения АВМ. Полной эмболизации удается достигнуть только у 30% пациентов. Субтотальная эмболизация получается еще у 30%. В остальных случаях эмболизация удается лишь частично.
Комбинированное этапное лечение АВМ заключается в стадийном использовании нескольких перечисленных выше методов. Например, при неполной эмболизации АВМ следующим этапом проводится транскраниальное иссечение ее оставшейся части. В случаях, когда не удается полное удаление АВМ, дополнительно применяется радиохирургическое лечение. Такой мультимодальный подход к лечению церебральных сосудистых мальформаций показал себя как наиболее эффективный и оправданный в отношении АВМ большого размера.
Читайте также:
