Доступ и техника остеохондральной аутотрансплантации коленного сустава
Добавил пользователь Alex Обновлено: 28.01.2026
Суставной хрящ любого сустава, в том числе и коленного, обладает крайне низким потенциалом самовосстановления. Глубокие дефекты хряща с высокой вероятностью приводят к остеоартриту. Частота таких дефектов составляет около 5% в общей структуре повреждений коленного сустава.
Локальное травматическое повреждение коленного сустава, вид через артроскоп.
Лечение локальных хондральных дефектов до сих пор остается сложной и противоречивой проблемой ортопедии. Многолетние усилия врачей и исследователей направлены на поиск оптимального решения, которое позволило бы восстанавливать «изношенный» гиалиновый хрящ в области максимальной нагрузки.
В начале 60-х годов была предложена технология сверления субхондральных отверстий, с целью стимуляции роста стволовых клеток, которые, как казалось, должны были обеспечить регенерацию хряща. Эта техника получила достаточно широкое распространение в 90-х годах и получила название «микрофрактурирование». Она нашла свое применение у достаточно ограниченной группы пациентов — у молодых людей с небольшим и «свежим» повреждением хряща.
В 1983 году М. Бриттберг, Л. Петерсон начали применять аутологичные культивируемые хондроциты для лечения повреждений хряща. Суть этого метода состоит в получении и культивации хондроцитов пациента, и дальнейшую их трансплантацию на периостальном лоскуте. Результаты этой технологии вполне удовлетворительны, но сам метод технически достаточно сложный. В настоящее время чаще используется матричная имплантация аутологичных хондроцитов артроскопическим методом.
В 90-х годах прошлого века также были предложены и активно использовались разнообразные техники остеохондральных транспалантаций. Под этим термином подразумевается пересадка костно-хрящевых фрагментов из одной области сустава в другую, где имеется участок разрушенного хряща.
Схематичное изображение мозаичной пластики.
Сначала были разработаны процедуры трансплантации крупных остеохондральных трансплантатов, полученных из надколенника, медиальной и латеральной поверхностей мыщелков, межмыщелковой борозды. Эти методы были слишком инвазивны и не позволяли получить достаточно конгруэнтные трансплантаты, и к тому же часто приводили к нарушению биомеханики сустава.
Поэтому было предложено использовать нескольких цилиндрических остеохондральных трансплантатов. Успешная операция с использованием этой техники была продемонстрирована Matsusue et al. в 1993 году. В ходе операции был успешно закрыт дефект бедренного мыщелка размером в 15 мм, обусловленный разрывом передней крестообразной связки. Эта методика получила название мозаичная пластика хряща («Mosaicplasy»).
Есть несколько вопросов к мозаичной пластике коленного сустава:
Каков минимальный размер дефекта хряща, который можно закрывать мозаичной пластикой?
Исследования на трупах показывает, что максимальное давление на периферии дефекта отмечается при его размере более 10 мм. Поэтому это пороговое значение и используется для определения показаний к операции.
Снижает ли нагрузку на хрящ мозаичная пластика?
Откуда лучше всего брать трансплантаты?
Оптимальным местом забора являются участки с наименьшей нагрузкой, достаточной толщиной и кривизной поверхности аналогичной участку-получателю.
Исследования показали, что наименьшую нагрузку в коленном суставе испытывают боковая и латеральная поверхности мыщелков бедренной кости. Именно из этих участков и забирают трансплантаты.
Имеет ли значение кривизна трансплантатов?
Восстановление кривизны сустава, максимально приближенной к исходной, очень важно для равномерного распределения нагрузки. Поэтому очень важно подбирать кривизну трансплантатов.
Важна ли толщина хряща на донорском фрагменте?
Толщина хряща напрямую зависит от нагрузки и варьируется в разных отделах сустава. Естественно, что в донорских участках хрящ несколько тоньше(в среднем 1,8 мм), а в участках, требующих восстановления, толще — до 2,5 мм. Однако больших проблем эта разница не доставляет.
Артроскопия или артротомия — что лучше при заборе трансплантата?
В исследовании Keeling et al. было показано, что трансплантаты, полученные с помощью артроскопии, имели несоответствие размером до 1 мм в 69% случаев, а с помощью артротомии — в 57%. Было отмечено, что артроскопия более сложна при заборе трансплантата с боковой поверхности мыщелков, к тому же она повышает риск краевых переломов.
От чего зависит стабильность трансплантата?
В исследованиях на животных были установлены следующие факты:
- трансплантаты диаметром 11 мм и длиной 15 и 20 мм обладают лучшей вертикальной стабильностью;
- идеальная подгонка длины трансплантата к глубине «посадочного гнезда» обеспечивает повышение стабильности в 2-3 раза;
- трансплантаты с фиксацией press-fit более стабильны (этот эффект достигается за счет того, что сам пересаживаемый костнохрящевой фрагмент чуть шире отверстия для имплантации).
Что будет, если кривизна трансплантата не соответствует кривизне восстанавливаемого участка?
В исследовании на овцах было показано, что несоответствие кривизны до 1 мм допустимо — хрящ сохраняется; если же несоответствие достигает 2 мм и более, то происходит асептический некроз трансплантата и он постепенно рассасывается.
Зависит ли жизнеспособность хряща трансплантата от усилия при его фиксации?
При силе надавливания при фиксации до 10 МПа хондроциты не страдают, если же надавливать с усилием выше 15 МПа происходит повреждение хряща. Поэтому рекомендуется вводить трансплантат несколькими несильными надавливаниями, чем одни интенсивным.
Исследователям удалось подвергнуть гистологическому изучению хрящевые структуры мыщелка через 3 года после мозаичной пластики. Были отмечены следующие факты:
- костная интеграция была отличной;
- поверхностный гиалиновый хрящ оставался жизнеспособным;
- конгруэнтность поверхности была сохранена, но между трансплантатом и смежным хрящом участка-реципиента сохранялась небольшая трещина.
Контрольная артроскопия показала, что донорский участок остается пустым, лишь через достаточно продолжительное время происходит его незначительное опускание и образование фиброзной ткани в глубине.
Проводились эксперименты по заполнению дефекта остеопериостальной пробкой из большеберцовой кости, но это все равно не обеспечивает заполнения кости.
Кратко резюмируя все вышесказанное, можно сделать следующие выводы:
- остеохондральные трансплантаты с боковых и медиальных поверхностей мыщелков, а также из области межмыщелковой борозды позволяют успешно исправлять хрящевые дефекты;
- диаметр трансплантата должен быть чуть больше посадочного отверстия;
- длина трансплантата должна быть равна глубине отверстия;
- предпочтительна посадка методом press-fit;
- остеохондральный имплантат долгое время остается жизнеспособным и обеспечивает нормальное функционирование сустава.
Краткий перечень преимуществ:
- остеохондральный трансплантат, используемый для мозаичной хондропластики, это вполне жизнеспособная функциональная единица, позволяющая восстанавливать разрушенный гиалиновый хрящ;
- размер трансплантата достаточно легко подгоняется под размер посадочного участка;
- процедура носит одностадийный характер — не требуется промежуточных этапов в виде выращивания клеток в лаборатории;
- низкий риск осложнений.
- сложность в выборе участков с необходимой кривизной для обеспечения лучшей конгруэнтности;
- при взятии большого числа донорских трансплантатов высок риск послеоперационной боли в суставе.
Этот вид операций предпочтительно выполнять у пациентов с очаговым разрушением суставного хряща в местах наибольшей нагрузки. Происходит это обычно в результате прямого травмирующего воздействия и при остеохондрите. Предположить локальное повреждение можно клинически — на основании боли, усиливающейся в определенном положении сустава.
Пациенту обязательно проводится рентгенография колена. Желательно проведение КТ и МРТ коленного сустава. При этом Кт обладает большей специфичностью и позволяет выявлять поверхностные хрящевые дефекты, МРТ же больше подходит для оценки степени остеохондрита и для подбора донорских участков.
- Деструктивный остеоартрит.
- Воспалительные артропатии.
- Инфекция коленного сустава в анамнезе.
- Злокачественные опухоли.
- Возраст пациентов старше 50 лет.
Относительными противопоказаниями считаются избыточная масса тела и низкая приверженность лечению.
Положение пациента — на спине с согнутой под 120° ногой. Рентгеновский снимок с контрольной меткой позволяет убедиться, что степень сгибания колена достаточна для доступа к донорскому участку кости.
Далее осуществляется артроскопический доступ к мыщелку бедренной кости с поврежденным участком хряща. Производится очистка участка кюреткой и иссечение краев для получения ровного здорового контура. Затем вводится зонд с метками — с его помощью измеряют точный размер дефекта. Если дефект слишком большой или расположен очень далеко, операцию делают с помощью артротомии (открытым доступом).
Следующим этапом делают разрез тканей и получают доступ к тому участку кости, откуда будут брать трансплантат. Используется перекрестный принцип: если восстанавливают дефект на медиальном мыщелке, то трансплантат берут с боковой поверхности латерального и наоборот. Забор ткани осуществляется трубчатым долотом. Очень важно в момент «вбивания» долота сохранять точную перпендикулярность по отношению к поверхности хряща.
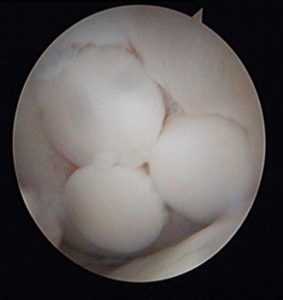
Количество забираемых цилиндрических костно-хрящевых фрагментов варьируется от трех до пяти и зависит от их размера: чем больше трансплантат, тем меньше их требуется. Обычно берут 3 трансплантата диаметром 10-11 мм или 5-6 диаметром 5-7 мм.
После получения необходимого количества костно-хрящевых фрагментов выполняется сверление первого «посадочного гнезда» на дефектном участке хряща. Осуществляется это также трубчатым долотом, но диаметр его на 1 мм меньше того, которое применялось для извлечения трансплантатов. Длина посадочного отверстия измеряется, под него подгоняется длина трансплантата, который осторожно фиксируется на предназначенное для него место способом press-fit. Процедуру повторяют необходимое количество раз. При этом отверстия сверлят таким образом, чтобы они были не параллельны и расходились веером от гипотетического центра кривизны мыщелка, это позволяет максимально точно восстановить кривизну суставной поверхности.
Как мы знаем, в коленном суставе имеется еще две суставных поверхности — внутренняя сторона надколенника и суставная поверхность большеберцовой кости. Они также могут повреждаться и требовать «ремонта».
В случае с надколенником мозаичная хондропластика не представляет сложностей. Она всегда проводится открытым способом, так как требует вывихивания надколенника. Источником трансплантатов обычно служит межмыщелковая бороздка, а сами костно-хрящевые фрагменты имеют меньшую толщину — не более 12 мм (при операции на бедренных надмыщелках их длина составляет 15-18).
Провести мозаичную хондропластику суставной поверхности большеберцовой кости коленного сустава технически достаточно сложно. Для этого необходима направляющая лигаментопластика передней крестообразной связки — этим обеспечивается доступ к месту операции. Источники трансплантатов все те же.
В раннем послеоперационном периоде к оперированному колену прикладывают пузыри со льдом — это снижает риск гемартроза. Также нежелательно применение антикоагулянтов, так как они увеличивают риск гемартроза.
Нагружать сустав можно уже на следующий день, если проводилась пластика с одним трансплантатом, но только с ограничением объема сгибания. В противном случае рекомендуется полностью исключить нагрузку на сустав сроком до 3-х недель, а в дальнейшем на протяжении 3-4 постепенно ее увеличивать. Через 10 недель пациенту разрешается бегать.
МРТ — лучший способ отслеживать динамику мозаичной хондропластики. При нормальном процессе заживления через несколько недель происходит полная остеоинтеграция костной части фрагмента и заживление хрящевой. МРТ в режиме T2-взвешенных изображений (FSE) позволяет своевременно отслеживать осложнения.
При мозаичной хондропластике осложнения отмечаются достаточно редко. Перечень осложнений:
- перелом трансплантата во время извлечения;
- слишком глубокое погружение — «проваливание» — трансплантата в донорское отверстие;
- послеоперационный гемартроз;
- болезненность в области участка-донора ( в области извлечения костно-хрящевых фрагментов);
- некроз трансплантата;
- псевдоартроз трансплантата.
Недавно Ласло Хангоди с соавторами (Hangodi et al.) опубликовал результаты крупного исследования, включившего почти 1000 пациентов: 789 человек с повреждением хряща мыщелков бедренной кости, 31 — суставной поверхности большеберцовой кости, 147 — надколенника). В 81% случаев отмечалась сопутствующая патология — травмы менисков, костей, связок.
Через 15 лет наблюдения отмечено:
- 92% отличных результатов при мозаичной пластике мыщелков бедра;
- 87% — при пластике суставной поверхности большеберцовой кости;
- 74% — при пластике надколенника.
В ходе исследования по тем или иным причинам были проведены 83 биопсии пересаженных трансплантатов. В 83% биоптатов была отмечена отличная остеоинтеграция и образование прекрасной хрящевой матрицы богатой коллагеном 2 типа и гликозаминогликанами.
Авторы исследования, а также ряд других авторов отмечают относительную простоту мозаичной пластики, относительно низкую стоимость и тот факт, что переносится живой аутологический хрящ.
Сравнение результатов мозаичной пластики и трансплантации аутологичных культивированных хондроцитов проводилось лишь в краткосрочной перспективе (срок наблюдений до 1 года после операции). Поэтому объективный анализ пока не доступен.
Аутологичная трансплантация хряща (ACT) - реверсивный путь к безболезненному коленному суставу
Хрящ играет очень важную роль, выступая в качестве подушки внутри сустава. Здоровые ткани хряща суставов являются гладкими, гибкими и безболезненными. Если хрящевые ткани повреждены, то этот ущерб, как правило, остается навсегда, суставы становятся болезненными, снижается их подвижность. Хрящ не может регенерироваться естественным путем внутри тела пациента. Через некоторое время за не имением "амортизатора" кости сустава начинают сталкиваться. Суставы воспаляются, подвижность уменьшается и в конце концов встает вопрос о имплантанте сустава. Этот болезненный процесс представляет собой необратимый процесс развития остеоартрита. Необратимость процесса повреждения хряща воспринималась пациентами и врачами во всем мире как факт жизни - до сих пор.
Необратимость процесса повреждения хряща воспринималась пациентами и врачами во всем мире как факт жизни - до сих пор.
Секрет регенерации: рост хряща вне организма
Современная медицина нашла оригинальное решение этой проблемы: было выявлено, что из изъятого у пациента небольшого количества хряща, вне организма возможно выращивать из него огромное количество новой хрящевой массы.
Где проводятся операции по пересадке биологического хряща?
В ортопедической Геленк-клинике в городе Фрайбурге, одном из ведущих центров медицинской науки и практики в Германии, операции по пересадке хряща проводятся ежедневно. Д-р Петр Баум, основатель и главный врач клиники, был пионером в этой области и первым хирургом в мире, который разработал и провел трансплантацию хряща минимально-инвазивным методом. Д-р Петр Баум, основатель и главный врач клиники, первый хирург в мире, который разработал и провел трансплантацию хряща минимально-инвазивным методом.
Мозаичная хондропластика коленного сустава: микрофрактурирование и пересадка хряща
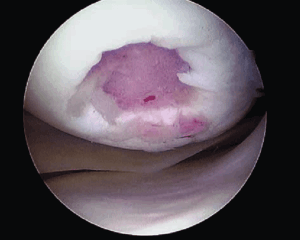
Лечение локальных хондральных дефектов до сих пор остается сложной и противоречивой проблемой ортопедии. Многолетние усилия врачей и исследователей направлены на поиск оптимального решения, которое позволило бы восстанавливать “изношенный” гиалиновый хрящ в области максимальной нагрузки.
В начале 60-х годов была предложена технология сверления субхондральных отверстий, с целью стимуляции роста стволовых клеток, которые, как казалось, должны были обеспечить регенерацию хряща. Эта техника получила достаточно широкое распространение в 90-х годах и получила название “микрофрактурирование”. Она нашла свое применение у достаточно ограниченной группы пациентов — у молодых людей с небольшим и “свежим” повреждением хряща.
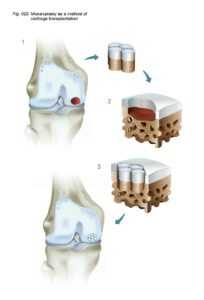
Исторические аспекты мозаичной пластики коленного сустава
Поэтому было предложено использовать нескольких цилиндрических остеохондральных трансплантатов. Успешная операция с использованием этой техники была продемонстрирована Matsusue et al. в 1993 году. В ходе операции был успешно закрыт дефект бедренного мыщелка размером в 15 мм, обусловленный разрывом передней крестообразной связки. Эта методика получила название мозаичная пластика хряща (“Mosaicplasy”).
Мозаичная пластика — вопросы по биомеханике и гистологии
- трансплантаты диаметром 11 мм и длиной 15 и 20 мм обладают лучшей вертикальной стабильностью;
- идеальная подгонка длины трансплантата к глубине “посадочного гнезда” обеспечивает повышение стабильности в 2-3 раза;
- трансплантаты с фиксацией press-fit более стабильны (этот эффект достигается за счет того, что сам пересаживаемый костнохрящевой фрагмент чуть шире отверстия для имплантации).
Каковы результаты мозаичной пластики?
Что происходит с донорским участком?
Видео процедуры
Преимущества и недостатки применения остеохондральных трансплантатов
Кому показана мозаичная хондропластика коленного сустава
Противопоказания
Техника мозаичной хондропластики
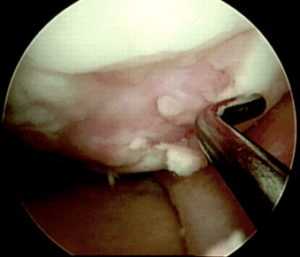
Следующим этапом делают разрез тканей и получают доступ к тому участку кости, откуда будут брать трансплантат. Используется перекрестный принцип: если восстанавливают дефект на медиальном мыщелке, то трансплантат берут с боковой поверхности латерального и наоборот. Забор ткани осуществляется трубчатым долотом. Очень важно в момент “вбивания” долота сохранять точную перпендикулярность по отношению к поверхности хряща.
После получения необходимого количества костно-хрящевых фрагментов выполняется сверление первого “посадочного гнезда” на дефектном участке хряща. Осуществляется это также трубчатым долотом, но диаметр его на 1 мм меньше того, которое применялось для извлечения трансплантатов. Длина посадочного отверстия измеряется, под него подгоняется длина трансплантата, который осторожно фиксируется на предназначенное для него место способом press-fit. Процедуру повторяют необходимое количество раз. При этом отверстия сверлят таким образом, чтобы они были не параллельны и расходились веером от гипотетического центра кривизны мыщелка, это позволяет максимально точно восстановить кривизну суставной поверхности.
Мозаичная хондропластика надколенника и большеберцовой суставной поверхности
Как мы знаем, в коленном суставе имеется еще две суставных поверхности — внутренняя сторона надколенника и суставная поверхность большеберцовой кости. Они также могут повреждаться и требовать “ремонта”.
Послеоперационный период и реабилитация
Что показывает МРТ-контроль
Возможные осложнения
- перелом трансплантата во время извлечения;
- слишком глубокое погружение — “проваливание” — трансплантата в донорское отверстие;
- послеоперационный гемартроз;
- болезненность в области участка-донора ( в области извлечения костно-хрящевых фрагментов);
- некроз трансплантата;
- псевдоартроз трансплантата.
Результаты мозаичной пластики коленного сустава
Лечение артроза коленного сустава: Аутологичная трансплантация хондроцитов
Артроз (износ) суставного хряща — это самое известное суставное заболевание. Одной из наиболее распространенных форм болезни является артроз коленного сустава - патология, являющаяся причиной хронической боли, а также ограниченности в движениях больного. На протяжении нескольких лет скользящая поверхность суставного хряща постепенно снашивается, в связи с чем медленно теряет свои исходные свойства. Так как у хрящевой ткани отсутствуют нервные окончания (ноцицепторы), травмы колена становятся ощутимы лишь тогда, когда дефект достигает костного слоя, находящегося под суставным хрящом.
Аутологичная трансплантация хондроцитов или, другими словами, трансплантация хрящевых клеток, — это инновационное хирургическое лечение артроза коленного сустава, целью которого является исправление деформаций хряща при помощи собственных хрящевых клеток. Успешное лечение артроза коленного сустава по данной методике проводят лишь несколько специалистов по лечению заболеваний колена в Германии. Геленк Клиника в г. Гунделфинген является одним из первых медицинских учреждений, специалисты которой, выполнили артроскопическую трансплантацию суставного хряща. Кроме того, врачи спациализированного ортопедического мединского центра Геленк Клиник, недалеко от Фрайбурга, регулярно проводят обучение новых специалистов.
Лечение артроза коленного сустава: Краткий обзор целей аутологичной трансплантации хондроцитов:
- Уменьшение боли при артрозе коленного сустава
- Восстановление физической выносливости и развитие спортивных способностей
- Улучшение подвижности
- Регенерация хрящевой ткани
- Предотвращение замены суставов
- Сохранение сустава и профилактика артроза коленного сустава
Кому подходит подобное лечение артроза коленного сустава?
Метод трансплантации хрящевой ткани как лечение артроза коленного сустава подходит не каждому пациенту. На прогрессирующей стадии заболевания данная методика уже не принесет желаемого результата. В таких случаях хирурги Геленк Клинки в г. Фрайбург порекомендуют больному суставосохраняющее частичное протезирование либо полное эндопротезирование коленного сустава. Успешное проведение аутологичной трансплантации хондроцитов зависит от следующих факторов:
- стабильность колена, неповрежденность крестообразных и боковых связок
- прямая ось сустава без деформаций (напр. вальгусная или варусная деформация ног)
- отсутствие суставной мыши (фрагменты ткани, образующиеся вследствие дефектов суставного хряща)
- хотя бы частичное сохранение менисков
- повреждения хряща только на одной из двух суставных поверхностях
Обычными показаниями к трансплантации хрящевой ткани (хондроцитов) называют локальные травмы суставного хряща в колене.
Каковы идеальные условия для выполнения аутологичной трансплантации хондроцитов?
- Возраст пациента от 15-ти до 55-ти лет
- Размер дефекта до 10 см.2 при наличии здоровых участков хряща
- Стабильность коленного сустава, не нарушенная структура связок
- Отсутствие чрезмерных нагрузок на колено, в частности из-за лишнего веса
Как правило эта методика подходит людям в возрасте до 55-ти лет. Однако решающим фактором в данном случае является не биологический, а календарный возраст пациента. Иногда, при наличии всех необходимых показаний, трансплантация хрящевой ткани проводится и больным, которым уже за 65. Для того чтобы с точностью сказать, подходит ли данное хирургическое вмешательство именно Вам, специалистам нашей ортопедической клиники необходимы рентгеновские симки, а также МРТ колена. Зачастую, только во время операции хирург принимает решение касательно окончательной методики лечения: иногда пациенту достаточно и частичного эндопротезирования, а иногда, для восстановления подвижности необходимо выполнить пересадку хрящевой ткани.
Если врачи смогут установить, что аутологичная трансплантация хондроцитов не имеет смысла, Вам будут предложены такие способы лечения артроза, как например, частичное протезирование при помощи надколеннико-бедренного протеза HEMICAP, протезирование по Repicci либо полное эндопротезирование.
Методики восстановления суставного хряща
Шаг 1: Взятие образца хрящевой ткани (биоптат) с коленного сустава
В начале артроскопического оперативного вмешательства (артроскопия) хирурги Геленк Клиники извлекают небольшой образец аутогенной хрящевой ткани. При этом биоптат, размером в рисовое зернышко, берут из здорового, наименее нагружаемого участка колена. Затем полученные хондроциты (хрящевые клетки) изолируются в специальной узкоспециализированной лаборатории после чего их культивируют (выращивают) в стерильных условиях.
Операция проходит амбулаторно и длится примерно 30 минут. На следующий день пациента направляют на анализ крови, во время которого из вены извлекают от 120-ти до 150-ти мл. крови, из которой в лаборатории получают сыворотку (жидкий элемент крови без форменных частей).
Шаг 2: Культивирование клеток в лаборатории
Взятый биоптат размером в рисовое зернышко доставляется в лабораторию вместе с анализом крови. Затем хондроциты отделяют от образца ткани и размножают в стерильных условиях в собственной плазме крови пациента. Данный метод полностью исключает контакт с чужеродными белками либо составляющими частями крови.
Врач какого профиля проводит аутологичную трансплантацию хрящевых клеток?

Профессор д-р мед. наук Свен Остермайер, ортопед-хирург, специалист в области колена и плеча
Очень важным элементом для сотрудников ортопедического медицинского центра Геленк Клиник в г. Фрайбург является тесная связь между врачами и пациентами. Это значит, что Ваш лечащий врач будет заботиться о Вас начиная с дня составления анамнеза до самой операции. Ваш специалист по коленным суставам будет оказывать Вам надлежащую помощи и в течение послеоперационного периода. Таким образом у Вас будет контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Экспертами, проводящими лечение артроза коленного сустава при помощи аутологичной трансплантации хондроцитов, являются Д-р Петер Баум, проф. д-р Свен Остермаер и приват-доцент доктор медицинских наук д-р Бастиан Марквас.
Насколько успешно будет лечение артроза путем пересадки хондроцитов?

PD Dr. med. habil. Bastian Marquaß | Приват-доцент, д-р. мед. наук Бастиан Марквас, врач-специалист в области ортопедии и спортивной медицины
Методика аутологичной трансплантации хондроцитов известна на протяжении 25-ти лет. Различные научные исследования показали, что пересадка клеточных тканей приводит к значительным улучшениям хрящевой поверхности коленного сустава. После операции трансплантат сложно отличить от настоящего суставного хряща. Подобное лечение артроза способствует снижению болевого синдрома, а также восстанавливает прежнюю подвижность больного.
Ортопеды-хирурги Геленк Клиники проводят лечение коленного сустава на мировом уровне с использованием новейших технологий. Д-р Баум,не один год проработавший в Геленк Клинике, был первым хирургом-ортопедом, который выполнил данное вмешательство артроскопически, то есть щадяще и почти без шрамов. Проф. д-р Остермаер и приват-доцент доктор медицинских наук д-р Марквас являются лидерами в изучении методик лечения артроза коленного сустава, которые опубликовали множество научных трудов по данной теме.
Что происходит перед операцией?
Сначала проводится комплексное клиническое и визуализационное обследование, к которому кроме составления анамнеза и физического осмотра пациента, относится и рентген под нагрузкой, а также магнитно-резонансная томография (МРТ).
Таким образом врачу будет легче определить степень повреждения суставного хряща. Если все пройденные обследования покажут, что вышеуказанное лечение артроза подходит пациенту, лечащий врач проводит с ним разъяснительную беседу, во время которой объясняет ход операции, а также рассказывает о возможных осложнениях после вмешательства. После этого, с пациентом беседует анестезиолог, который еще раз проверяет состояние здоровья больного. Как правило операция проводится на следующий день после согласия хирурга и анестезиолога.
Как проходит артроскопическая трансплантация хондроцитов?
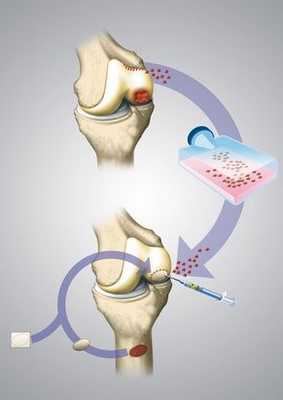
Трансплантация суставного хряща коленного сустава: после культивации клеток в специальной лаборатории, проводится имплантация хондроцитов по малоинвазивной методике. © dissoid, Fotolia
Пересадка полученных в лаборатории хрящевых клеток проводится всегда артроскопически, то есть в малоинвазивном порядке. Для ввода необходимых инструментов в колено хирургу достаточно минимальных разрезов.
В начале операции проводится чистка коленного сустава от поврежденной хрящевой ткани, после чего выращенные хрящевые шарики (хондросферы) помещаются на поврежденный участок колена. Так хондросферы сразу прилегают к кости и спустя несколько недель исправляют дефект путем образования соединительной ткани хрящевого типа.
После контакта хрящевых клеток с подготовленным местом хрящевого дефекта соединительные молекулы (адгезивные белки) уже через 10 минут начинают стабильно прилегать к кости. Таким образом, хондроциты врастают в поврежденный отдел колена, пока он не заполнится полностью. При отсутствии необходимости в коррекции крестообразных связок либо мениска, хирургическое лечение артроза коленного сустава путем аутологичной трансплантации хондроцитов в Геленк Клинике длится примерно 30-60 минут.
Для того, чтобы оперативное лечение артроза колена по выше указанной методике прошло удачно, необходимо установить, и по необходимости вылечить проблемы (напр. деформационные патологии, разрыв крестообразной связки, травмы мениска), которые послужили причиной травматизации суставного хряща. Именно поэтому пациенту необходимо принять во внимание длительное послеоперационное лечение, а также необходимость бережного отношения к своему здоровью.
Какой вид анестезии получает пациент во время хирургического лечения артроза коленного сустава?
Как правило операция проходит под общим наркозом. Иногда для того, чтобы избежать последствий полного наркоза, хирурги проводят вмешательство и под спинальной анестезией, являющейся разновидностью местной анестезии. Во время данной манипуляции анестетик вводится в позвоночный канал поясничного отдела позвоночника, что позволяет пациенту находится при полном сознании. Специалисты ортопедической клиники Геленк Клиник в г. Фрайбург обладают долголетним опытом проведения обеих методик. Какой вид анестезии является наиболее подходящим в Вашем отдельном случае обсуждается перед самой операцией, учитывая при этом все анализы и состояние Вашего здоровья.
Будет ли болеть колено после операции?
Хирургическое лечение артроза коленного сустава, как и другие вмешательства, связаны с определенной болью. Высокой профессионализм наших хирургов позволяет сократить риск возникновения болевого синдрома к минимуму. Как правило перед операцией проводится медикаментозная блокада поврежденного коленного сустава, которая обезболивает колено примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.
Условия размещения в Геленк Клинике

Частная палата в Геленк Клинике в г. Гунделфинген в Германии
Как правило, во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. Так же, Вы можете пользоваться мини-баром и сейфом. В каждой палате есть окно.
С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После хирургического лечения артроза коленного сустава мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре после операции составляет три дня. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
На что нужно обратить внимание после операции?
Сразу после операции колено необходимо охладить и держать в приподнятом положении. Спустя примерно 12 дней снимаются швы. После этого Вы сможете снова принять душ.
Для того, чтобы избежать осложнений после хирургического лечения артроза коленного сустава, мы рекомендуем не оказывать особых нагрузок на колено. На это время Вам будет выдан больничный и костыли с опорой на локоть. Профилактика тромбоза на время невозможности полных нагрузок является обязательной. На этом этапе очень важным элементом является физиотерапевтическое лечение с целью противодействия потере мышечной массы и сохранения функций коленного сустава.
Обратный полет можно планировать не менее чем через 10 дней. Однако мы рекомендуем лететь домой только через две недели.

Физиотерапия проводится с целью сохранения функций коленного сустава и укрепления мышц колена.. © Elnur, Fotolia
Рекомендации после артроскопии (1-ая операция)
- Стационарное лечение: 2 дня
- Рекомендуемое время пребывания в клинике: 7 дней
- Когда возможен обратный полет: спустя 10 дней после операции
- Когда можно принять душ: через 5 дней
- Рекомендуемая продолжительность больничного: 2 недели
- Когда снимаются швы: через 5 дней
- Когда разрешается снова сесть за руль: через 2 недели
Рекомендации к аутологичной трансплантации хондроцитов либо устранение причины повреждения суставного хряща (2-ая операция)
- Стационарное лечение: 3 дня
- Когда разрешается не использовать локтевые костыли: через 6 недель
- Постепенное восстановление нормальных физических нагрузок на прооперированную ногу: через 6-8 недель
- Рекомендуемое время пребывания в клинике: 10 дней
- Когда возможен обратный полет: спустя 10 дней после операции
- Рекомендуемый обратный полет: через 2 недели
- Когда можно принять душ: через 7 дней
- Рекомендуемая продолжительность больничного: 6 недель
- Когда снимаются швы: через 7-12 дней
- Когда разрешается снова сесть за руль: через 6-12 недель
Сколько стоит лечение артроза коленного сустава при помощи аутологичной трансплантации хондроцитов?
Кроме стоимости самого хирургического лечения лечение артроза коленного сустава при помощи аутологичной трансплантации хондроцитов подразумевает и диагностику, приемы врачей, а также дополнительные ресурсы как например костыли с опорой на локоть. Таким образом, сумма может составлять от 1.500 до 2000 евро. Если после пребывания в Геленк Клинике Вам потребуется физиотерапевтическое лечение, мы с удовольствием поможем Вам и составим предварительную смету расходов.
Информацию касательно стоимости проживания в отеле, а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самой клиники.
Подходит ли мне этот метод?
Для того, чтобы составить точную картину состояния коленного сустава, врачу потребуются МРТ и рентгенограмма пациента.На основании предоставленных изображений специалисты Геленк Клиники установят подходит ли Вам данное лечение. Если метод аутологичной трансплантации хондроцитов окажется не самым оптимальным решением для Вас, опытные сотрудники нашего медицинского центра с удовольствием предоставят Вам информацию касательно альтернативных методик лечения.
Как записаться на прием и на саму операцию иностранному пациенту?
Для того, чтобы оценить состояние коленного сустава необходимо предоставить результаты визуализационной диагностики - рентгеновские снимки, а также МРТ. После просмотра пересланных изображений на нашем сайте, в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на хирургическое лечение артроза коленного сустава.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением артроза коленного сустава к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственника.
Частичное эндопротезирование коленного сустава по Repicci: суставосохраняющее лечение артроза
У многих пациентов артроз (разрушение хрящевых поверхностей) поражает лишь некоторые отделы коленного сустава. Как правило наиболее расположенными к износу относятся внутренний мениск коленного сустава, а также область, которая находится за надколенником. Наблюдается данная ситуация зачастую у пациентов, страдающих усиленной формой варусной деформации ног (варусный гонартроз). Наиболее подходящим методом лечения пациентов с таким заболеванием является частичное эндопротезирование коленного сустава, сохраняющее здоровые элемент кости и хряща и замещающая лишь поврежденные участки.
Частичное эндопротезирование коленного сустава по Repicci, было разработано американским ортопедом доктором Джоном Репиччи (Dr. John Repicci). Эту методику называют еще и одномыщелковое эндопротезирование, так как оно покрывает только один из двух мыщелков бедренной кости. Современные структуры эндопротезов коленного сустава имеют как бедренные, так и большеберцовые компоненты. Во время операции хирург использует металлические вкладыши-имплантаты, которые в комбинации со скользящими полиэтиленовыми компонентами образуют искусственные суставы, практически полностью повторяющие форму собственных. Именно поэтому однополюсный эндопротез коленного сустава называют еще и «скользящий протез». Как правило, низкая травматичность данного малоинвазивного вмешательства позволяет пациенту осуществлять нагрузки на колено уже через один день после операции. Благодаря щадящей методике эндопротезирования по Repicci пациент не ощущает присутствия инородного тела в колене, координация движений и коленного сустава происходит почти как раньше. Кроме того, методика Repicci обеспечивает более продолжительное сохранение здоровых участков колена, чем полное эндопротезирование и дает возможность вернуться к прежней спортивной активности.
Кому подходит частичное эндопротезирование коленного сустава по Repicci?
Эндопротезирование по Repicci — это суставосохраняющее лечение травм суставного хряща коленного сустава. Нагрузки на колено разрешается возобновить сразу же после операции. В отличие от тотального эндопротезирования данная методика позволяет, в особенности, молодым и спортивно активным людям вернуться привычной жизни.
Так, пациенту сохраняют значительную часть собственного сустава, а именно 80 %. Заболеваниями, залогом успешного лечения которых является эндопротезирование по Repicci являются, например, Болезнь Альбека (остеонекроз коленного сустава), гонартроз (износ хрящевой поверхности коленного сустава) либо остеохондральные поражения (травмы костей, находящихся под суставным хрящом). Стоит обратить внимание на то, что эндопротезирование по методу Repicci не подходит для лечения более обширных повреждений костей и суставного хряща.
Из-за относительно продолжительной устойчивости (10-15 лет) эндопротезирование Repicci предлагается в основном более молодым пациентам. Эта конструкция может предотвратить или даже избежать необходимости полного эндопротезирования в течение многих лет.
Преимущества операции
- Уменьшение боли в коленном суставе
- Возможность возобновления физических нагрузок
- Малоинвазивная хирургия
- Сохранение связок
- Сохранение глубокой чувствительности коленного сустава
- Костесохраняющая операция - оптимальная исходная позиция для полного эндопротезирования коленного сустава
- Естественная подвижность
- Короткое послеоперационное лечение
- Устойчивость эндопротеза
- Задержка операции полной замены коленного сустава
- Возможность занятия почти всеми видами спорта
- Подходит для аллергиков
- Пониженный риск заражения и послеоперационных осложнений
- Более короткое послеоперационное лечение чем после тотального эндопротезирования
Кто из врачей Геленк Клиники в г. Фрайбург является специалистом по имплантации эндопротеза Repicci?
В специализированной ортопедической клинике Геленк Клиник (Gelenk-Klinik) в г. Фрайбург ценят особое отношение между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас будет компетентное контактное лицо - человек, который хорошо осведомлен о Вашем заболевании и сможет в любое время ответить на все Ваши вопросы. Специалистами немецкой ортопедической клиники Геленк-Клиник по эндопротезированию коленного сустава являются д-р Петер Баум, проф. д-р Свен Остермайер, а также приват-доцент, доктор медицинских наук Бастиан Марквас. Примерно 60 % всех операций на колене являются щадящими. Именно поэтому специализированная ортопедическая клиника Геленк-Клиник (Gelenk-Klinik) является ведущим медицинским учреждением в данной области.
Кроме того, Геленк-Клиника — это известный сертифицированный центр эндопротезирования предоставляющий ортопедические и хирургические услуги самого высокого уровня. Сертификат соответствия медицинским стандартам проверяется ежегодно. Результаты показывают, что врачи Геленк-Клиники придерживаются строжайших норм профессиональной пригодности к работе с пациентами, проведению диагностики и документации проведенных хирургических вмешательств. Благодаря полной отдаче своему делу, медицине в целом, а также высокому профессионализму в области ортопедического лечения, инвестиций в современные методы диагностики и постоянное применение инновационной ортопедии, медицинский центр эндопротезирования Геленк-Клиник в г. Гунделфинген под Фрайбургом стал ведущим медицинским учреждением суставосохраняющей ортопедии и эндопротезирования не только в федеральной земле Баден-Вюртемберг, но и в Германии.
Насколько успешно проходит лечение артроза коленного сустава при помощи однополюсного эндопротезирования по Repicci?
Насколько успешным будет частичное эндопротезирование коленного сустава зависит в особенности от опыта работы оперирующего хирурга. . Одно убедительное исследование показало, что хороших результатов добиваются лишь те врачи, 20% всех проведенных операций которых проходили в рамках однополюсной замены коленного сустава. Оптимальный результат для обеспечения успешного исхода хирургического вмешательства — это 40%. В ортопедической клинике Геленк-клиник данный коэффициент составляет все 60 %.
Результаты новых исследований доказывают, что более 50 % всех пациентов, страдающих артрозом коленного сустава, подходят для вышеуказанных суставосохраняющих методик. Этот результат был получен при помощи обследования 115-ти пациентов, прошедших полное и частичное эндопротезирование коленного сустава. Улучшенная подвижность колена у пациентов с однополюсным протезом наблюдалась уже после выписки из клиники (77° по сравнению с 67° после тотального эндопротезирования. Спустя 6 недель после операции подвижность колена после частичной замены стала значительно лучше (115° по сравнению 110°). Эндопротез Repicci обеспечивает так же и более короткое пребывание в реабилитационной клинике.
Подготовка: что происходит перед операцией?
Сначала врач направляет Вас на комплексное клиническое обследование и визуализационную диагностику. Затем проводится беседа с пациентом и физический осмотр коленного сустава, во время которого выясняются причины и продолжительность болевого синдрома. Рентгенография колена под нагрузкой показывает состояние суставного хряща. На основании полученного изображения врач может сделать заключение касательно градуса артрозного искривления. Актуальный снимок МРТ предоставляет информацию о структуре мягких тканей, а также о возможных повреждениях сухожилий и связок.
Консультация ортопедов и анестезиологов
После окончательного направления на операцию лечащий врач объясняет пациенту ход вмешательства, а также возможные осложнения. После этого проводится беседа с анестезиологом, который еще раз проверяет состояние здоровья пациента перед наркозом. Как правило операция проводится на следующий день после согласия врачей.
Эндопротезирование коленного сустава по Repicci
Артроскопическое (малоинвазивное) обследование коленного сустава перед самим эндопротезированием помогает принять окончательное решение касательно операционной методики по лечению артроза. Во время данной процедуры специалисты проверяют состояние области коленного сустава, которую необходимо сохранить. Артроскопия и эндопротезирование проводятся одновременно.
Иногда артроскопия коленного сустава может привести к исключению возможности эндопротезирования: если имеющееся повреждение суставного хряща можно устранить при помощи регенерационных методов, как например аутологичная трансплантация хондроцитов, то хирурги берут небольшое количество хрящевых клеток и выращивают их в лаборатории.
Как проходит имплантация эндопротеза Repicci?
Для разработки суставосохраняющего метода лечения артроза колена американский стоматолог и ортопед д-р Репиччи использовал щадящие технологии из области стоматологии. Также, как и зубные вкладки инлей (Inlay) металлические либо пластмассовые вкладыши заменяют изношенную часть коленного сустава. Все связки и участки колена с неповрежденным суставным хрящомм при этом сохраняются. Процесс прогрессирования дегенеративного артроза прекращается при помощи частичного эндопротеза. По сравнению с тотальным эндопротезированием однополюсный эндопротез позволяет сохранить более 80% собственных биологических структур коленного сустава.
Продолжительность данного хирургического вмешательства составляет около полутора часов. Операция является малоинвазивной и требует лишь небольших разрезов. Таким образом этот щадящий метод предотвращает инфекционные заболевания, а также возможные осложнения. После имплантации эндопротеза Repicci на колене остаются минимальные рубцы размером в 2-3 см.
Искусственные коленные суставы, произведённые из хорошо усваиваемых материалов, способствуют значительному сокращению реабилитационного периода. Кроме того, длительные исследования доказали прочность данных конструкций. Залогом долголетия эндопротеза является высокоточность с которой врач помещает имплант относительно линии нагрузки индивидуального коленного сустава. Таким образом успех эндопротезирования зависит от операционного опыта и навыков хирурга.
Какой вид наркоза применяется при проведении хирургического вмешательства?
Как правило эндопротезирование коленного сустава проходит под общим наркозом. Однако с целью предотвращения определённого риска врачи иногда используют возможность инъекции спинальной анестезии. Для этого анестезиолог делает укол анестетика прямо в позвоночный канал пояснично-крестцового отдела позвоночника. Во время такой операции пациент находится при полном сознании. Какой вид наркоза подходит пациенту определяется в индивидуальном порядке, во время беседы с анестезиологом. При этом наши специалисты учитывают все имеющиеся показатели, а также физическое состояние больного. Практикующие анестезиологи Геленк Клиники во Фрайбурге являются профессионалами в области обеих вышеназванных методов.
Будет ли болеть колено после операции по эндопротезированию?
Каждое хирургическое вмешательство связано с определенной болью. Как правило мы стараемся свести послеоперационные болевые ощущения к минимуму. В основном, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую колено примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение можно проводить уже при помощи обычных медикаментов. Наша цель — это максимальное освобождение пациента от боли.

Отдельная палата в Геленк-клинике в г. Гундельфинген, Германия.
Как правило, во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. Так же, Вы можете пользоваться мини-баром и сейфом. В каждой палате есть окно. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции по эндопротезированию коленного сустава мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре после операции составляет 5 дней. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах ходьбы от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
На что нужно обратить внимание после операции
Для снижения боли и отечности сразу колено необходимо охладить и держать в приподнятом положении. В первый день после операции разрешается вставать и осуществлять нагрузки на колено при помощи физиотерапевта. В течение трёх дней после операции на колено одевается специальный протез, обездвиживающий коленный сустав и предотвращающий сгибание. Примерно через 2 недели снимаются швы, после чего снова можно будет принять душ.
Кроме того, мы предоставим Вам костыли с опорой на локоть для того, чтобы Вы смогли контролировать нагрузки на колено. Процесс профилактики тромбоза на время невозможности оказания полных нагрузок является обязательным. На этом этапе очень важным элементом является физиотерапевтическое лечение с целью противодействия потере мышечной массы и сохранения функций коленного сустава.
- Пребывание в стационаре: 5 дней
- Рекомендуемое время пребывания в клинике: 10 дней
- Когда возможен обратный полет: через10 дней после операции
- Когда разрешается обратный полет:через 10 дней
- Когда можно принять душ: через 14 дней
- Рекомендуемая продолжительность больничного: 2 недели (в зависимости от сферы деятельности)
- Когда снимаются швы: через 14 дней
- Амбулаторная физиотерапия: 2-4 недели
- Стационарная реабилитация (рекомендуется): 2 недели
- Когда разрешается снова сесть за руль: через 6 недель
Сколько стоит частичное эндопротезирование коленного сустава по Repicci?
Кроме стоимости самого хирургического лечения , лечение артроза коленного сустава при помощи частичного эндопротезирования подразумевает диагностику, приемы врачей, а также дополнительные ресурсы, как например локтевые костыли. Таким образом, сумма может составлять от 1.500 до 2000 евро. Если после пребывания в Геленк Клинике Вам потребуется физиотерапевтическое лечение, мы с удовольствием поможем Вам и составим предварительную смету расходов. Информацию касательно стоимости проживания в отеле, а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самой клиники.
Подходит ли частичное эндопротезирование коленного сустава по Repicci мне?
Для того, чтобы окончательно оценить состояние коленного сустава, нам потребуются МРТ и рентгеновские снимки пациента, на основании которых врачи смогут ответить на вопрос подходит ли Вам данная методика. Окончательное решение принимается лишь после обследования у специалиста.
Если эндопротезирование по Repicci окажется не самым подходящим решением для Вас, опытные сотрудники нашего медицинского центра с удовольствием предоставят Вам информацию касательно альтернативных методик лечения. Для лечения артроза коленного сустава высококвалифицированные специалисты ортопедической Геленк-Клиники в г. Фрайбург предлагают полный спектр артроскопических и открытых операций.
Для того, чтобы оценить состояние коленного сустава необходимо предоставить результаты МРТ диагностики, а также - рентгеновские снимки. После просмотра пересланных изображений в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на хирургическое лечение.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Если Вам потребуется отложить поездку, мы возвращаем предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим вмешательством к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Читайте также:
- Синдром Бамбергера (Bamberger)
- Выдалбливание нижнего ретинированного восьмого зуба. Выдалбливание нижнего премоляра
- Острые поверхностные поражения слизистой. Желудочно-кишечное кровотечение из неизвестного источника.
- Классификация метаболических болезней нервной системы
- Циклические нуклеотиды при эпилепсии. Роль кальция в развитии эпилепсии
