Доступ, техника артропластики бедренно-надколенникового сустава
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Современная медицина характеризует бедренно-надколенниковый остеоартроз как заболевание сустава колена дегенеративно-дистрофического типа. Данное заболевание, в бедренно-надколенниковой области, согласно статистике, занимает второе место среди различных артрозов. Заболевание нередко приводит к случаям инвалидности.
Чаще всего наблюдаются случаи артрозов внутренней области сустава колена, при этом в группу риска входят пациенты зрелой возрастной категории, а также спортсмены профессиональной квалификации.
Наиболее распространенные причины заболевания и симптомы
Специалистами выделяется ряд наиболее распространенных причин возникновения данного заболевания:
- нарушения процессов обмена веществ в организме;
- патологии системы кровообращения, в том числе чрезмерная ломкость капиллярной системы;
- избыточный вес;
- наличие различного рода факторов травмирования сустава;
- ранее перенесенные заболевания, характеризующиеся воспалительными процессами;
- наличие факторов повышенной нагрузки на суставы;
- нарушения эндокринного и гормонального характера;
- наличие последствий ранее перенесенных травм, особенно в случаях неправильного лечения;
- аномалии строения тканей суставов, имеющие врожденный характер;
- наличие факторов наследственности.
Основными симптомами заболевания являются болевые ощущения, нарастающие при прогрессировании заболевания, проявление затруднений движения сустава, а также деформация.
Диагностика бедренно-надколенникового остеоартроза
Основным принципом постановки данного диагноза является тщательное изучение жалоб пациента. Также специалистами проводится диагностика путем рентгенологического исследования и тщательного осмотра.
При этом могут применяться и более современные методики: томография при помощи компьютера и МРТ, а также КТ в качестве альтернативы рентгенографии.
Остеоартроз бедренно-надколенникового типа характеризуется следующими признаками, выявляемыми на рентгенографии:
- значительное уменьшение щели между бедром и надколенником щели (на боковой рентгенограмме);
- появление боковых остеофитов надколенника, а также мыщелка бедра;
- проявления остеосклероза надколенника.
Бедренно-надколенниковый остеоартроз - лечение в Санкт-Петербурге (СПб)
Терапию по лечению бедренно-надколенникового остеоартроза необходимо применять на ранних сроках. При этом требуется покой и минимальные нагрузки на больной сустав. При таком консервативном методе лечения применяются гимнастические процедуры лечебного типа, процедуры массажа и физиотерапии, а также лечение грязями.
Терапия сочетается с лечением медикаментозного характера при помощи хондропротекторов и гормонов стероидного типа.
Однако на более поздних стадиях, при ярко выраженных деформациях и других изменениях, а также в случаях проявлений заболевания у возрастной категории молодого и среднего типа необходимо проведение хирургической операции, так как лечение консервативного типа неэффективно.
На сегодняшний день можно выделить ряд современных операций с высокой эффективностью:
- дебридмент артроскопического типа характеризуется удалением остеофитов, а также отмирающих областей хрящевой ткани через разрез небольшого размера;
- хондропластика артроскопического типа - реконструкция тканей суставного хряща;
- эндопротезирование характеризуется установкой искусственного сустава, применяется на последних стадиях заболевания для избегания инвалидности.
Реабилитационный период может длиться от трех месяцев до шести месяцев и включает в себя ряд терапевтических мероприятий в зависимости от клинических данных.
Бедренно-надколенниковый остеоартроз — цены в Санкт-Петербурге (СПб) лечения
Узнать цены, сколько стоит лечение бедренно-надколенникового остеоартроза в СПб, во сколько обойдутся все расходы на хирургическую операцию лечения, ушивания, герниопластики грыжи спигелиевой линии — можно по телефонам клиники или на первом приеме у врача-специалиста нашей клиники.
| Лечение бедренно-надколенникового остеоартроза, цена | 2 000-5 000 руб. |
| Консультация врача-специалиста по лечению бедренно-надколенникового остеоартроза, цена | 600-1 600 руб. |
Как записаться
Записаться на лечение бедренно-надколенникового остеоартроза в СПб онлайн можно прямо сейчас на сайте, заполнив «Записаться на прием» или по телефону клиники
Артропластика тазобедренного сустава при коксартрозе: цена в Москве
Как показывает клинический опыт, широкий спектр проблем с ТБС может быть решен только хирургическим путем. Основная доля оперативных вмешательств выполняется по поводу коксартроза - прогрессирующего дегенеративно-дистрофического поражения суставных хрящей с дальнейшей деформацией сустава. Патология среди всех заболеваний опорно-двигательного аппарата занимает 1 место по распространенности у людей пожилого возраста. Она же, чаще всего приводит к инвалидизации: до 40% нетрудоспособных лиц в общей структуре инвалидности числится с этим диагнозом. Единственной эффективной тактикой лечения запущенных форм артроза ТБС является артропластика. Об уникальной хирургической технологии вы узнаете из нашей статьи.

Головка бедра при коксартрозе.
Артропластика: что это такое?
При сильно выраженных дистрофических процессах, резком ограничении всех движений в суставе, гипотрофии мышц таза, бедра и голени любой из методов с сохранением сустава рассматривается как паллиативное лечение. В тяжелых случаях пациенту поможет исключительно артропластика, или эндопротезирование.
Артропластика тазобедренного сустава - высокотехнологичная операция, в ходе которой изношенный «родной» сустав меняется на искусственный аналог здорового сочленения. В результате способность к нормальному самостоятельному передвижению возвращается, перестает мучить болевой синдром, налаживаются все составляющие качества жизни пациента.
Функциональные имплантаты (эндопротезы) для артропластики выпускаются в различных типоразмерах. Большой размерный ряд позволяет еще на этапе планирования операции индивидуально подобрать пациенту подходящую ему по величине модель. То есть, с учетом анатомически заложенного объема бедренной головки, вертлужной впадины, формы и размера костномозгового канала, т.д.
- Структура эндопротезов включает головку и ножку для установки в зону бедренной кости и чашечку для ее размещения в выемке повздовшной кости. Чаще эти компоненты изготавливаются из титановых, кобальтовых сплавов. При артропластике могут быть использованы и изделия из керамики.
- Используемые материалы выносливы к высоким нагрузкам и не отторгаются организмом. Они не разрушаются в условиях внутренней среды биологической системы человека. Обладают оптимальным модулем упругости, гармонично сочетающимся со свойствами упругости костных тканей.
- В комплектацию полного тазобедренного протеза включен антифрикционный компонент из высокомоллекулярного полиэтилена, который вставляется в чашку. Его иначе называют полимерным вкладышем, в нем будет вращаться головка. Вкладыш позволяет сократить трение между металлическими или керамическими поверхностями, хорошо стабилизировать головку и улучшить ее скольжение в чаше, дополнительно усилить амортизационные свойства.
- Контактная фиксация кость-имплант выполняется по технологии press-fit (вколачивание, впрессовывание) или по способу цементирования с применением костного цемента. Вертлужный компонент может дополнительно фиксироваться при помощи винтов.
Артропластику с локализацией в тазобедренном отделе конечности ежегодно выполняют во всем мире примерно 1 млн. людей. В 95% и более случаях при грамотно реализованной операции и качественной реабилитации боль устраняется, функции протезированной ноги восстанавливаются до приближенных к норме значений. Процесс социальной адаптации занимает 2,5-4 месяца.
Показания к проведению операции
Целесообразность в проведении артропластики определяется на основании клинических исследований. Врачи руководствуются данными визуализационной диагностики (снимков КТ, МРТ, рентгена), а также функциональных тестов, предусматривающих:
- проверку амплитуды, объема движений, опоры в ТБС;
- измерение обхвата бедра и голени;
- измерение длины конечностей;
- оценивание уровня поясничной линии;
- оценку выработанных пациентом поз и манеры ходьбы;
- изучение порога болевых ощущений.
Если нарушения грубые, сильно угнетают жизнеспособность пациента, скорее всего, будет рекомендована подобная операция. Диагнозы, при которых она назначается:
- деформирующий артроз; ; артрит; с деформацией головки бедра;
- псевдоартроз (ложный сустав);
- врожденные дисплазии ТБС;
- фиброзный и костный анкилоз; ;
- посттравматические осложнения и некоторые виды опухолей.
Заметное укорочение конечности, хромота, интенсивная болевая симптоматика в хронической форме, неэффективность консервативного лечения в течение 6 месяцев служат поводом для скорейшего проведения операции.
Виды артропластики
Учитывая все особенности клинического случая, хирург-ортопед выбирает вид артропластики, по которому он будет восстанавливать проблемный отдел. Существует 4 основные методики, каждая из них предусматривает своих цели и задачи.
- Частичная артропластика. В процессе хирургии на имплант меняется головка и фрагмент шейки бедренной кости, вертлужная впадина остается нетронутой. Искусственная головка при движениях будет находиться в тесной взаимосвязи с естественной суставной поверхностью тазового углубления. Этот способ еще называют однополюсным протезированием. Он назначается только при одностороннем поражении сочленения (в области бедренной кости). Часто используется при нарушении целостности шейки бедра и остеонекрозе головки, если хрящевые покровы вертлужного ложа в хорошем состоянии. Недостаток неполной пластики - необходимость частой замены вживленного имплантата, в среднем каждые 7 лет. . Артропластику в данном случае осуществляют на бедренной и тазовой кости одновременно. Весь сустав полностью резецируется, а затем производится возмещение всех удаленных участков элементами тотального (полноценного) протеза. Полная артропластика рекомендована при обширной дегенерации, которая разрушила, деформировала и вывела из строя весь суставной аппарат. Методика признана лучшей, так как дает самые продуктивные результаты в восстановлении полноты движений. Кроме того, тотальные конструкции обладают наивысшим запасом прочности и долговечности, срок эксплуатации - 15-30 лет.
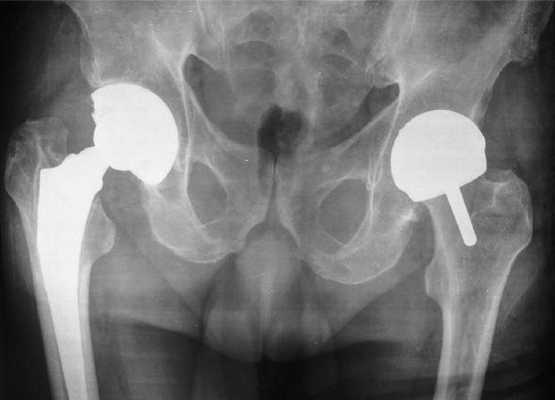
Тотальная и поверхностная операция на рентгене.

Инфекционное осложнение и установка дополнительного расширителя.
Как проходит операция
Артропластическая процедура по способу тотальной реконструкции ТБ сочленения имеет самые оптимистичные прогнозы на благополучный исход. Она же позволяет существенно увеличить сроки до ревизионного вмешательства. Тотальная операция является золотым стандартом современного эндопротезирования. Предлагаем ознакомиться в понятной форме, как ее делают.
- Больной получает анестезиологическое пособие, как правило, в виде общего эндотрахеального наркоза.
- После широкой антисептики кожных покровов и произведенного жгутирования проблемной конечности делается разрез по технике заднебокового доступа. Заднебоковой доступ выполняется в зоне большого вертела.
- Мышечные ткани аккуратно сдвигают в стороны. Открытое операционное поле фиксируется хирургическим расширителем.
- После вскрытия капсулы сустава, головку бедренной кости вывихивают и производят ее резекцию, частично захватывая шеечный компонент.
- Далее при помощи фрез нужных размеров осуществляется срезание покровных структур тазового ложа до обнажения субхондральной костной пластинки. В подготовленное ложе плотно погружается чаша. В чашу вставляется полиэтиленовый вкладыш.
- В положении согнутого колена конечность ротируют и делают ее приведение, чтобы голень приняла вертикальное положение. Благодаря такому положению проксимальный бедренный отдел хорошо выводится в рану для дальнейшей подготовки к имплантации.
- Далее врач перфорирует костномозговой канал в бедренной кости и формирует в нем оптимальное по размерам русло, чтобы имплантировать в него ножку протеза.
- Когда ножка погружена в созданный медуллярный отсек, на ее свободный конец надевается шаровидный элемент (искусственная головка). Последний этап имплантации - вправление головки в установленную чашу.
- Финальная стадия хирургии - послойное ушивание раны, установка дренажных систем. На прооперированную ногу накладывают эластичный бинт.
Максимальный размер разреза после артропластики ТБС - 8 см. Длительность операционного сеанса - около 1 часа.
Вероятность развития осложнений не превышает 5%, из них интраоперационные последствия практически не встречаются. Преобладают такие осложнения, как вывихи компонентов имплантата и перипротезные переломы, которые чаще возникают из-за несоблюдения пациентом назначенного ортопедического режима.
Специфика реабилитации
Если состояние больного будет соответствовать послеоперационной норме, то уже на следующий день после операции он начинает передвигаться на костылях, еще через 1-2 суток - сидеть. В целях предупреждения тромбоза и тромбоэмболии ему назначают препараты с гепарином, а для недопущения развития инфекции - сильный антибиотик широкого спектра действия. Необходимость использования костылей в зависимости от примененного вида эндопротеза - от 10 до 45 суток. После переходят на трость, которую используют до окончательного выздоровления.
Выписывается пациент из стационара ориентировочно на 12 день после операции. Реабилитацию после выписки следует продолжить в поликлинических условиях или специализированном реабилитационном центре столько, сколько потребуется. Возврат к активной жизни и профессиональной деятельности у большинства людей происходит ближе к 4-5 послеоперационному месяцу.
Цены на артропластику тазобедренного сустава
В Москве только услуга хирурга в известных клиниках (ДКБ им. Семашко, ГВКГ им. Бурденко и пр.) обойдется пациенту в 35-40 тыс. рублей. Цена на операцию вместе со стоимостью ТБС-эндопротеза импортного производителя в московских медучреждениях составляет минимум 100 тыс. рублей. Операция с установкой отечественных марок имплантатов оценивается примерно в 60-70 тыс. руб. В России можно пройти процедуру по квоте, расходы компенсируются госбюджетом согласно госпрограмме ВМП. Квотное лечение предоставляется в порядке очереди, срок ожидания составляет 3-12 месяцев.
За границей - в Германии, Израиле, Чехии - замену осуществляют очень качественно, при этом имплантируют только протезы мировых брендов из высококлассных материалов. Операционные манипуляции вместе с протезируемой конструкцией и расходными материалами в Германии обходятся пациентам в среднем в 16,5-18 тыс. евро, в Израиле - 23-28 тыс. долларов. Реабилитация, каждый день пребывания в стационаре потребуют еще дополнительных вложений. В Чехии реабилитация (минимум 4 недели) как для своих граждан, так и иностранных пациентов. В чешских клиниках лечение «под ключ» (диагностика, работа хирурга, эндопротез, послеоперационное восстановление) стоит не более 12 тыс. евро.
Артропластика коленного сустава: что это такое, цена и отзывы
Артропластика коленного сустава (АКС) - это техника имплантации искусственного сустава колена на место поврежденного сочленения. Главная цель операции — восстановление функций подвижности коленного отдела конечности. Процедура замены пораженного сустава, соединяющего бедренную, большеберцовую кость и коленную чашечку, чаще рекомендуется при гонартрозах запущенных форм.
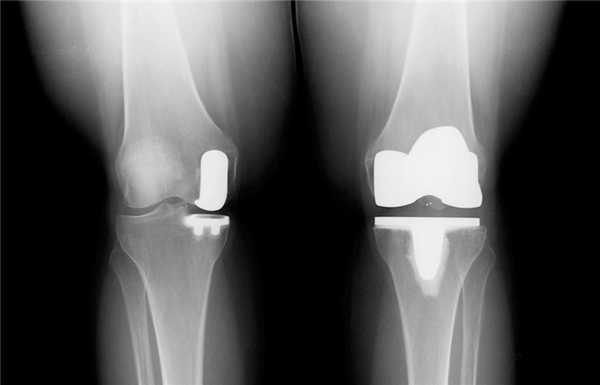
Результат частичной замены коленного сустава на рентгене.
При артропластике деформированный сустав может быть удален полностью или частично. На освобожденную от суставного хряща область помещается искусственное устройство, имитирующее биомеханику и анатомию здорового сочленения. После вмешательства пациенту назначается интенсивная программа реабилитации, в которую планомерно включаются занятии ЛФК и физиопроцедуры. Правильная реабилитация после артропластики позволит в намеченные сроки привести «новый» коленный сустав в полностью рабочее состояние, поставить пациента на ноги и вернуть его к нормальному образу жизни.
История развития артропластики насчитывает уже более 40 лет. За этот отрезок времени специалисты добились прорыва в совершенствовании отрасли ортопедии - от уникализации конструкций коленных эндопротезов до оптимизации хирургических тактик.
Компоненты имплантов производят из износостойких биосовместимых металлических сплавов (чаще на основе титана), керамики, композитных материалов. При технически правильно проведенной операции, качественно организованной реабилитации и полном соблюдении пациентом пожизненных правил срок службы искусственного сустава в среднем составляет 15 лет.
В каких случаях применяют артропластику
Артропластика применяется при тяжелых заболеваниях и травмах коленного сустава как единственное продуктивное средство, способное избавить человека от инвалидности и невыносимой симптоматики. Применяется методика при дегенеративно-дистрофических патологиях с сильными поражениями хряща. Когда консервативные методы или другие операции не смогут обеспечить нормальную двигательную активность проблемной ноги, врачом может быть рекомендована замена сустава на имплантат. Симптомами необходимости операции являются:
- выраженная ограниченность амплитуды сгибания/разгибания колена;
- сильный болевой синдром в состоянии движения или покоя;
- прогрессирование хромоты;
- искривления костей голени и бедра;
- мышечная слабость ноги, атрофия, контрактура;
- неспособность к самостоятельному передвижению без посторонней помощи или поддерживающих приспособлений (трости, костылей и др.).
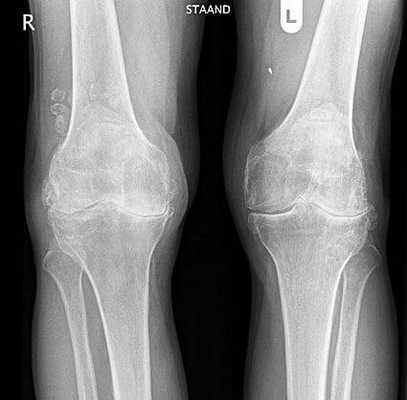
Гонартроз обоих коленных суставов.
Как показывает статистика, пациенты, которые чаще нуждаются в артропластике, находятся в возрастной категории от 60 лет и старше. В пожилом возрасте односторонний или двусторонний артроз коленей диагностируется у 85% людей в силу старения организма. Конечно, не всем нужна такая операция. В категорию риска по предрасположенности к появлению, ускоренной дистрофии и деформации коленного сочленения входят женщины, перешагнувшие 40-летний рубеж. Объясняется этот факт происходящими в женском организме гормональными изменениями, дефицитом половых гормонов, нехваткой эластина и коллагена, что неблагоприятно сказывается на тканях сустава. Основной процент людей, поступающих в клиники на прохождение артропластики, - это женщины.
Показания к операции
Поводом для артропластической реконструкции служат следующие диагнозы в стадии тяжелого патологического процесса:
- первичный и вторичный деформирующий артроз (гонартроз) - необратимое дегенеративно-дистрофическое заболевание, характеризующееся износом и разрушением хряща суставных поверхностей;
- спонтанный и вторичный аваскулярный (асептический) некроз - некротизация тканей циркумферентной зоны кости вместе с покровным хрящевым элементом как следствие критического нарушения кровообращения; - серьезное системное заболевание неизвестной этиологии, когда иммунные клетки на воспаление соединительной ткани реагируют уничтожением не патогенной среды, а структурообразующих компонентов сустава;
- травматические поражения и локальные опухоли.
Противопоказаниями к АКС служат тяжелые заболевания крови; диабет в декомпенсированном состоянии; онкология последних стадий; сильно выраженный местно остеопороз; локальные гнойные и воспалительные процессы; почечная недостаточность.
Виды и процесс артропластики
Артропластика коленного сустава выполняется в зависимости от характера патологии одним из двух методов.
- - сочленение меняется на имплантат только частично. Замене подлежит или наружный, или внутренний бедренно-большеберцовый компонент. Такая тактика целесообразна лишь при условии, что структуры противоположной половины сустава, ПКС, ЗКС целые. Процедура малотравматичная, реабилитация после нее проходит относительно легко и быстро. - операция предполагает полное замещение всех суставных поверхностей на искусственные аналоги. Вмешательство делается при обширной деструкции хрящевой материи, диагностируемой одновременно и в медиальном, и латеральном отделах.
Частичный и тотальный способ.
Наркоз применяется общего типа. При частичной замене, как в случае с одномыщелковой артропластикой, возможно, пациенту проведут сеанс под спинальной анестезией. Спинальный наркоз (регионарный, син. местный) вводится в эпидуральное пространство позвоночника, и нижняя часть туловища на время вмешательства становится совершенно нечувствительной. Местная анестезия не нарушает сознания.
Подступ к суставу осуществляется через серединный парапателлярный разрез (традиционный доступ). Имплантация может быть произведена и через другой доступ, на котором специализируется хирург, например:
- чрезмышечный (midvastus);
- латеральный парапателлярный;
- Quad-Sparing (Q-S - щадящий способ без нарушения четырехглавой мышцы бедра).
Искусственный сустав колена устанавливается на подготовленные площадки бедренной и большеберцовой кости. Краевые участки костей опиливаются, очищаются от деструктурированных тканей, шлифуются. Затем производится соединение металлических элементов протеза с костными окончаниями, используя метод бесцементной посадки (пресс-фит) или технологию цементной фиксации. Далее между двумя металлическими плато, которыми специалист покрыл берцовый и бедренный эпифизы, устанавливается эластичная прокладка из полимера.
Операционное поле промывается, обрабатывается дезинфекторами, на рану ставится дренаж для контроля оттока жидкости, разрез послойно ушивается. На всю процедуру затрачивается от 60 минут до 3 часов. Разрез после операции обычно проходит вдоль посередине колена. Его длина при традиционном вмешательстве равна примерно 18 см, при использовании самого экономного доступа - 10 см.
Если состояние пациента удовлетворительное, ему разрешат на 2-3 сутки подниматься и начинать ходить с опорой на ходунки или костыли. Выписку из стационара оформляют на 7-10 сутки.
Сколько стоит артропластика и где пройти?
Стоимость артропластики с тотальным замещением костного соединения колена эндопротезом начинается в среднем с 200 тыс. рублей. Высокотехнологичное вмешательство в медучреждениях Украины стоит примерно так же, с перерасчетом в гривны - это от 100 тыс. грн.
Особенности реабилитации
На следующий день после оперативного вмешательства физиоинструктор поможет подняться с кровати, пациент сделает свои первые шаги с новым суставом, опираясь на костыли или ходунки. На предоперационных этапах обучают технике передвижения с опорно-поддерживающими приспособлениями, поэтому человек будет подготовлен к этому моменту. Нагружать на ранних порах ногу нельзя, разрешено только слегка касаться ею пола. Обязательно прописываются интенсивный курс антибиотикотерапии и противотромбозного лечения. Прописываются сильнодействующие обезболивающие и противоотечные средства, так как болевой синдром и отек после операции - стандартное явление.
Начиная с первого дня, приступают к разносторонним занятиям ЛФК с упором на укрепление мышц бедра. В раннем периоде - это изометрические сокращения бедренно-мышечного комплекса. Постепенно вводятся упражнения на сгибание-разгибание колена. При необходимости конечность тренируют на специальном тренажере, который будет помогать производить в нужном ритме, диапазоне соответствующие движения. Параллельно с лечебной физкультурой назначается посещение физиотерапевтических процедур.
С каждым вновь наступившим днем самочувствие будет улучшаться, если четко следовать квалифицированным рекомендациям реабилитолога и хирурга, физиотерапевта, методиста по ЛФК. Окончательная внутренняя адаптация вживленного устройства, восстановление подвижности колена, наконец, возвращение пациента в нормальное жизненное русло можно ожидать по истечении 2,5-4 месяцев упорной работы над реабилитацией.
Что такое артротомия коленного сустава: техники операции, осложнения и восстановление
Артротомия коленного сустава - тактика оперативного вмешательства, при которой суставная капсула рассекается с целью обнажения (вскрытия) полости сочленения. В некоторых источниках такую технику хирургии называют капсулотомией. Методика позволяет широко открыть сустав и произвести его тщательную санацию вместе с необходимыми лечебными манипуляциями. Манипуляции могут заключаться в эвакуации из колена патологической жидкости, дренировании, удалении инородных тел и свободных костно-хрящевых фрагментов, резекции нежизнеспособных тканей, введении медикаментов и пр.
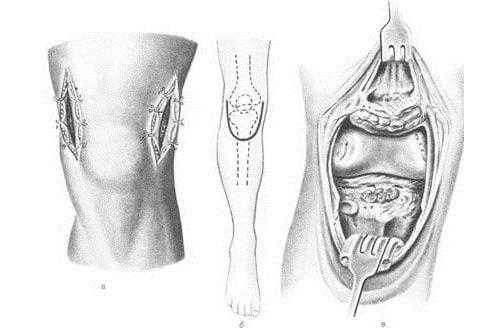
Артротомию в хирургической практике сегодня используют в крайних случаях, так как она отличается высокой операционной агрессией. К тому же, современная ортопедия преимущественно базируется на малоинвазивных принципах восстановления функций самого крупного, сложного по строению сочленения человека. Со многими задачами успешно справляется щадящая лечебно-диагностическая процедура артроскопия, которая делается через маленькие проколы на колене. Однако для выполнения объемных вмешательств, как, к примеру, удаление сустава и установка протеза, малый артроскопический доступ не подойдет. Поэтому в некоторых ситуациях артротомии нет альтернативы.
Она может быть использована как самостоятельная процедура или выступать начальным этапом какой-нибудь сложной ортопедической операции.
При артротомии специалист старается максимально сохранить связочный сгибательно-разгибательный аппарат колена, насколько это возможно. Часто без пересечения связок не обойтись, но это делается очень экономно, чтобы сильно не нарушить стабилизацию коленного сустава.
В подобном радикальном вмешательстве часто возникает необходимость при наличии:
- внутрисуставного нагноения при локальном туберкулезе, артрите;
- сильного воспаления с объемным скоплением жидкости;
- тяжелых посттравматических гемартрозов;
- суставной мыши (осколков хряща, кости, плотного фибринового сгустка);
- полного отрыва или раздробленности мениска;
- серьезных ранений с проникновением в сустав;
- врожденных пороков сочленения;
- костных вывихов, требующих внутреннего вправления;
- переломов костей, образующих сустав;
- аваскулярных остеонекрозов;
- различной этиологии прогрессирующих новообразований; и анкилозов запущенных форм (после артротомии выполняют артропластику или артролиз).
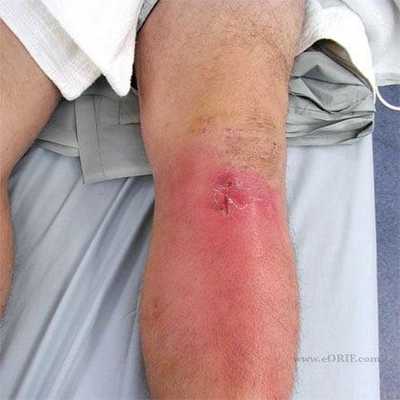
Вопрос о надобности проведения травматической операции решается индивидуально. Иногда, но только если клиническая картина позволяет, сначала пробуют лечить пораженный сегмент консервативно. Например, производят пункции при скопившейся жидкости, уколы нужных лекарств внутрь сустава асептического или метаболического действия и так далее. Неэффективность безоперационной терапии, невозможность выполнить артроскопию служат поводом для назначения артротомии коленного сустава.
Противопоказания
К абсолютным противопоказаниям, запрещающим задействовать соответствующую технологию, относятся:
- выраженный тромбофлебит нижних конечностей;
- серьезные проблемы со свертываемостью крови;
- хронические патологии в острой фазе;
- активные инфекции в любых других зонах организма (носоглотка, мочевой пузырь и др.);
- серьезные нарушения со стороны сердечной и легочной систем.
Виды вмешательства
Виды оперативного вмешательства различаются по технике выполнения разрезов. В ортопедии колена артротомия основывается на 3 традиционных доступах:
- передний внутренний/наружный парапателлярный (по Олье, Лангенбеку);
- поперечный (по Текстору);
- заднебоковой (по Войно-Ясенецкому);
Существует еще один принцип создания доступа, в котором совмещены достоинства типичных методик. Это - паракондилярная артротомия (по Корневу), позволяющая с обеих сторон широко обнажать свод верхнего заворота, полость сустава по всей линии суставной щели и две заднебоковые камеры. Разрез по Корневу открывает доступ до всех потенциально опасных зон, где часто при патологических процессах концентрируется и задерживается гной, выпот, кровь. Безусловно, какую рациональнее всего применить технику, врач определит лишь на основании достоверных результатов диагностики о точной локализации патологического очага.
Подготовка к операции
Операция требует обезболивания, поэтому основной вид наркоза - общий. Если по состоянию здоровья общий наркоз противопоказан, рассматривается вопрос о проведении манипуляций под регионарной спинномозговой или эпидуральной анестезией. После предоперационного осмотра ортопеда и консультации анестезиолога пациент направляется на прохождение таких обязательных лабораторных анализов, как:
- биохимическое исследование крови;
- клиническое обследование мочи;
- анализ на сифилис (RW);
- тест на гепатит;
- анализ на ВИЧ и СПИД;
- коагулограмма.
Плановой процедуре всегда предшествует своеобразная подготовка операционного поля и всей ноги в течение 5 суток, которая подразумевает:
- многократное мытье конечности мылом;
- обмывание разбавленным нашатырным спиртом;
- местное наложение асептического повязочного материала на ночь.
При внутрисуставных гнойных затеках артротомию должны осуществлять на фоне уже начатого курса антибиотикотерапии. Его рекомендует исключительно специалист с учетом выполненной пробы на сопротивляемость патогенной среды к антибактериальному составу.
За несколько дней больной обходит некоторых узкопрофильных специалистов (терапевта, кардиолога, фтизиатра и пр.). Обязательно прохождение врачей, специализирующихся на сопутствующих хронических заболеваниях: эндокринолога посещают диабетики, нефролога люди с болезнями почек и т. д.
Прием пищи и воды отменяется за 12 часов до начала операции. Непосредственно перед артротомией будет поставлена очистительная клизма.
Методика проведения артротомии колена
Как мы уже сказали, артротомия ориентируется на нескольких тактиках обнажения сочленения. Поэтому попробуем изложить вкратце суть каждой методики.
- Передняя парапателлярная капсулотомия. Начало кожного разреза - над коленной чашечкой, примерно на расстоянии 8 см от нее, в месте соединения наружной мышцы бедра и сухожилия квадрицепса. С этой точки кожу рассекают вниз, следуя скальпелем по внешней линии надколенника. Заканчивается разрез на 20 мм ниже большеберцовой бугристости. После того, как хирург рассечет гиподерму и фасции по заданной траектории, производится вскрытие фиброзного слоя и синовиальной капсулы. Далее осуществляются необходимые манипуляции. Такая техника нечасто используются, поскольку сопряжена высокими рисками травмирования общего малоберцового нерва.
- Поперечный способ по Текстору. Осуществляется более широкий разрез в виде подковы, охватывающий обе стороны сустава. В ходе его реализации пересекают собственную связку коленной чашечки и рассекают связки по боковым поверхностям сочленения. Из положения полусогнутого колена на 6 см выше надколенника выполняется двухсторонний разрез. Его ведут вниз по концевым структурам сухожилия прямой бедренной мышцы и сбоку от коленной чашечки. Достигнув нижнего полюса надколенника, разрез продолжают по округлому выступу мыщелка до места прикрепления коллатеральных связок. U-образным разрезом рассекаются кожные покровы и фиброзная суставная оболочка до синовиальной мембраны. Синовиальная мембрана подвергается рассечению парапателлярно, после чего верхний заворот вскрывается. Ретрокондилярно (вниз и кзади) рассекается капсула в совокупности с задними заворотами. Дальше приступают к основным лечебным действиям, обычно они предполагают масштабную резекцию сустава.
- Заднебоковая артротомия. Используется чаще при гнойных поражениях (гонитах, эпиемах) сустава. Костно-хрящевое соединение вскрывается при помощи 4-х разрезов. Сначала делаются два передних парапателлярных разреза, параллельно с двух сторон надколенника. Затем совершают вскрытие задних заворотов двумя продольно-боковыми разрезами. В заднемедиальный заворот проникают между мыщелком бедра и внутренней головкой икроножной мышцы, в заднелатеральный - через разрез над сухожилием бицепса бедра. Соблюдая строго схему процесса оперирования, специалист производит откачивание гноя, введение и установку дренажных систем.
Оперативные вмешательства завершают тщательным гемостазом. Рассеченные участки синовиальной оболочки, мягких структур послойно ушиваются кетгутовыми нитями. Кожные края сшиваются шовным материалом из шелка. В конце ногу в правильной позиции иммобилизируют гипсовой повязкой. В наложенном гипсе прорезается «окно», через него будет происходить обработка и перевязка операционной раны.
Возможные сложности и проблемы
Все виды артротомий коленных суставов, как любые глубокие вторжения в анатомические отделы организма, могут вызвать осложнения. Хоть и не так часто, но последствия возникают у некоторых пациентов, к ним относят:
- развитие инфекционных процессов в раневой зоне;
- травмирование инструментами нервно-сосудистых образований;
- формирование тромба в венах конечности (флеботромбоз);
- отрыв и миграция тромбозного сгустка с закупоркой легочной артерии;
- синдром рефлекторной дистрофии (болевая реакция на обширную инвазию);
- воспаление синовиальной оболочки со скоплением выпота;
- кровоизлияние в коленный сустав;
- аллергия на примененный наркоз.

Основы реабилитации
Реабилитация после коленной артротомии - достаточно долгий процесс, так как операция относится к вмешательству средней сложности. На полное восстановление уходит от 2 техникамесяцев до полугода. На ранних этапах каждый пациент получает интенсивное лечение антибиотиками против инфицирования раны, сильными противовоспалительными средствами от боли и отеков. Назначается терапия сосудистыми препаратами для профилактики тромбозов.

На сроки иммобилизации конечности влияет тип заболевания, при котором потребовалось подобное вмешательство. Наиболее продолжительный срок отмечается, если процедуру задействовали в целях устранения гноеродной микрофлоры в колене. Самой короткой иммобилизация конечности будет после резекции мениска, ликвидации контрактуры, вывиха и прочих патологий, не сопряженных гнойными явлениями.
Чтобы восстановить функции прооперированной области и предотвратить мышечную атрофию как можно раньше включаются занятия ЛФК. Поначалу тренировки базируются на примитивных пассивных упражнениях (сокращение мышц ягодиц, бедер, вращение стопами и т. д.), которые выполняют в постели. По мере восстановления переходят к более активной разработке ноги с упражнениями на сгибание-разгибание колена. Постепенно к лечебной физкультуре добавляют механотерапию, физиотерапию (магнитотерапия, ультразвук и пр.), лечебно-минеральные ванны, парафино-озокеритовые аппликации, массаж.
Все об артропластике тазобедренного сустава
Артропластика тазобедренного сустава - это тип хирургического вмешательства, которое применяется для замены тазобедренного сустава (частичной или полной).
Данная манипуляция бывает трех видов:
- В первом случае меняется чашечка сустава, используется при поражении заболеванием или травмой одной стороны сустава, при этом эндопротез необходимо менять раз в 7 лет
- Во втором меняется поверхностная часть, может потребовать проведения ревизионной операции спустя 5 лет после артропластики
- В третьем протезируется весь сустав, применяется при тяжелых поражениях сустава, такой протез необходимо менять раз в 15-30 лет
Эндопротез обычно изготавливается из высокопрочных титановых, кобальтовых сплавов и состоит из головки, ножки для установки в зону бедренной кости и чашечки для размещения в выемке повздошной кости. Также могут быть использованы керамические детали.
Показания и риски
Артропластику применяют в таких случаях, как:
- Тяжелая форма открытого перелома тазобедренного сустава (ТС), шейки бедра
- Дегенеративные заболевания ТС
- Деформирующий артроз
- Врожденная дисплазия ТС
- Ревматоидный артрит
- Гипотрофия мышц таза, голени или бедра
- Ограничения движения сустава
- Асептический некроз, сопровождающийся деформацией головки бедра
- Фиброзный и костный анкилоз
- Ложный сустав
- Посттравматические осложнения
Но данную операцию не назначают (даже при наличии показаний), в следующих случаях:
- У пациента ожирение
- Больные, проходящие интенсивное лечение при помощи ряда кортизоновых, инсулиновых и т. п. препаратов
- У пациента диагностированы некоторые хронические заболевания (печени, сердечно-сосудистой и дыхательной систем)
- Больной имеет алкогольную или наркотическую зависимость
Перед операцией
Прежде чем назначить процедуру, специалист направит пациента на прохождение ряда обследований и анализов:
- Рентгенографию сустава
- Анализы крови
Поскольку во время операции будет использоваться наркоз, пациенту необходимо заранее сообщить врачу о наличии аллергии на лекарственные препараты, если таковая у него имеется. В соответствии с этими данными будет подобрана оптимальная схема анестезии.
Ход операции
Артропластика тазобедренного сустава проводится следующим образом:
- Пациента укладывают на операционный стол и вводят наркоз
- Над областью сустава производится надрез
- Мышечные ткани раздвигаются или разрезаются (в таком случае впоследствии их сшивают)
- Извлекаются разрушенные части сустава
- Устанавливается эндопротез
- Сустав ставится в необходимое положение
- Все разрезы сшиваются
В течение 5-10 дней за состоянием пациента ведется врачебное наблюдение, чтобы отследить, насколько успешно прошло хирургическое вмешательство.
Осложнения после артропластики
После проведения операции возможны следующие осложнения:
- Кровотечение
- Тромбы
- Инфекционное воспаление
- Пневмония
- Ухудшение состояния больного
В последнем случае это значит, что вмешательство прошло неуспешно, и требуется повторная операция.
Постоперационный период
В начале реабилитационного периода рекомендуется предпринимать следующие действия:
- Выполнять дыхательные упражнения
- Совершать двигательные движения (перевороты) с одного бока на другой
- Пользоваться специальными приспособлениями для ванной комнаты и туалета
- Принимать обезболивающие препараты (по назначению врача)
- Делать компрессы на оперированной области
- Постепенно наращивать двигательную активность
На следующий день после операции пациент может начать передвигаться на костылях. Сидеть можно на 1-2 сутки. Спустя 10-40 дней (в зависимости от типа проведенного вмешательства и вида протеза) возможно сменить костыли на трость. Выздоровление наступает через 1,5-2 после проведения хирургического вмешательства.
Преимущества проведения процедуры в МЕДСИ
- Центр травматологии и ортопедии МЕДСИ проводит артропластику в Москве по оптимальным условиям
- Прием ведут специалисты высоких квалификационных категорий
- Клиники сети располагают широким спектром современного диагностического оборудования
- При необходимости, возможна госпитализация в день обращения
- Прием проходит без длительного ожидания и очередей
Для записи на прием звоните по круглосуточному телефону: 8 (495) 7-800-500
Читайте также:
- Врожденный глазной меланоцитоз: признаки, гистология, лечение, прогноз
- Техника, этапы операции Латарже при передней плечелопаточной нестабильности в сочетании с костным дефицитом суставной впадины или головки плеча
- Алгоритм оценки функции лицевого нерва
- Хронические заболевания у детей
- Влияние двуокиси кремния на легкие. Классификация пневмокониозов
