Доступ, техника операции по поводу тендинопатии сухожилия надколенника
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Тендинит сухожилия двуглавой мышцы (бицепса) — это состояние, характеризующееся воспалением верхнего сегмента сухожилия длинной головки этой мышцы.
Последнее представляет собой прочный тяж, соединяющий брюшко двуглавой мышцы с костями в области плечевого сустава.
Наиболее распространенными симптомами тендинита двуглавой мышцы являются боль по передней поверхности плечевого сустава и слабость двуглавой мышцы плеча.
Плечевой сустав человека — это шаровидный сустав, образованный тремя костями, — плечевой костью, лопаткой и ключицей.
Гленоид. Головка плечевой кости сочленятся с округлой суставной впадиной лопатки, называемой гленоидом. По периферии гленоид окружен хрящевой губой. Эта губа увеличивает площадь суставной впадины лопатки, делая ее форму более подходящей для головки плеча.
Ротаторная манжета. Это группа мышц и их сухожилий, удерживающих головку плеча напротив суставной впадины лопатки.
Сухожилия двуглавой мышцы. Двуглавая мышца плеча располагается на передней поверхности плеча. Мышца имеет два сухожилия, посредством которых она прикрепляется к костям в области плечевого сустава. Длинная головка двуглавой мышцы прикрепляется к верхнему краю суставной впадины лопатки (гленоида).
Короткая головка двуглавой мышцы прикрепляется к отростку на передней поверхности лопатки, называемому клювовидным отростком.
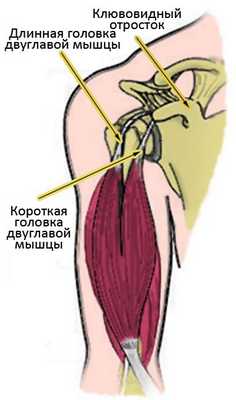
Посредством сухожилий двуглавая мышца прикрепляется к костям в области плечевого сустава.
Тендинит двуглавой мышцы — это воспаление сухожилия длинной головки этой мышцы. На ранней стадии заболевание характеризуется гиперемией и отеком сухожилия. По мере прогрессирования заболевания утолщается окружающая сухожилие оболочка — сухожильный футляр. Сухожилие в таких случаях обычно также утолщается.
На поздних стадиях заболевания сухожилие нередко приобретает темно-красный оттенок. Изменение ткани сухожилия может приводить к его разрыву, который проявляется в виде деформации передней поверхности плеча, связанной с сокращением потерявшей свою точку прикрепления длинной головкой двуглавой мышцы.
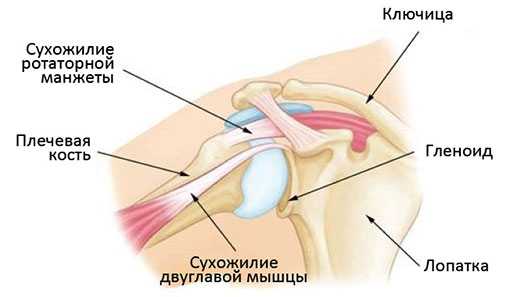
Нормальная анатомия плечевого сустава
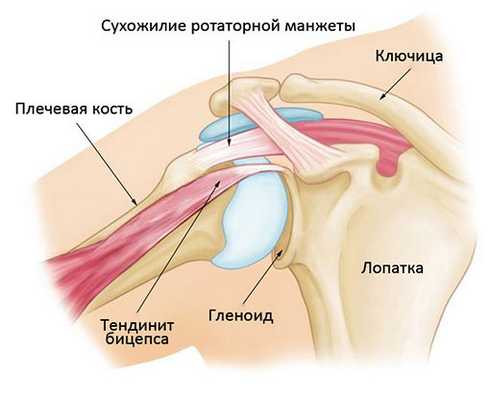
При тендините сухожилие двуглавой мышцы становится гиперемированным и отечным
Тендинит длинной головки обычно развивается вкупе с другими проблемами в плечевом суставе. В большинстве случаев это повреждение ротаторной манжеты.
Другими проблемами, сопутствующими тендиниту двуглавой мышцы, могут быть:
- Остеоартрит плечевого сустава
- Разрыв суставной губы
- Хроническая нестабильность плечевого сустава (привычный вывих)
- Импинджмент плечевого сустава
- Другие заболевания, сопровождающиеся воспалением внутренней выстилки сустава
В большинстве случаев причиной повреждения сухожилия длинной головки двуглавой мышцы становится обычная повседневная физическая активность человека. С возрастом наши сухожилия стареют, изнашиваются и утрачивают свою прочность. Такая дегенерация сухожилия может усиливаться при интенсивных физических нагрузках, связанных с повторением одних и тех же движений в плечевом суставе.
Повторяющиеся движения в плечевом суставе, связанные с подъемом руки над головой, могут становиться источником других проблем, сопутствующих тендиниту двуглавой мышцы. Причиной повреждений ротаторной манжеты, остеоартрита плечевого сустава и хронической нестабильности также нередко являются интенсивные физические нагрузки.
- Боль или локальная болезненность по передней поверхности плечевого сустава, усиливающаяся при подъеме руки над головой или при физической активности
- Боль, иррадиирующая вниз по ходу плечевой кости
- Осязаемые или слышимые ухом щелчки в области плечевого сустава
Обсудив с вами ваши жалобы и выяснив анамнез, доктор тщательно обследует ваш плечевой сустав.
В ходе такого обследования доктор оценит объем движений в плечевой суставе, силу окружающих сустав мышц и признаки нестабильности. Кроме того, он проведет специальные тесты, позволяющие оценить функцию двуглавой мышцы.
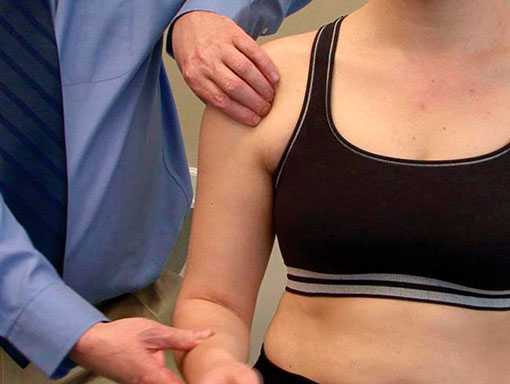
При пальпации в области, где проходит сухожилие длинной головки бицепса, у пациента с тендинитом будут определяться отек и болезненность.
Дополнительные методы исследования, которые помогут подтвердить клинический диагноз, включают рентгенографию, МРТ и УЗИ.
Рентгенография. Рентгенография позволяет визуализировать только костные структуры, однако в ряде случаев она позволит диагностировать другую сопутствующую патологию плечевого сустава.
Магнитно-резонансная томография (МРТ) и ультразвук. Эти методы исследования позволяют детально оценить анатомию и диагностировать патологические изменения мягкотканных структур.
Лечение тендинита должно проводиться одновременно с лечением другой патологии плечевого сустава.
Консервативное лечение
Лечение тендинита двуглавой мышцы обычно начинается с консервативных мероприятий.
Покой. Первым шагом к выздоровлению всегда является исключение тех видов деятельности, которые вызывают боль.
Лед. Для купирования отека рекомендуются местные аппликации льда в течение 20 минут несколько раз в день. Не следует прикладывать лед непосредственно на кожу.
Нестероидные противовоспалительные средства. Назначение таких препаратов, как ибупрофен или мовалис, также позволяет уменьшить боль и воспаление.
Инъекции кортикостероидов. Кортикостероидные гормоны являются очень эффективными противовоспалительными средствами. Введение их в область сухожилия позволяет купировать боль в этой зоне, однако использовать их следует с осторожностью. Иногда такие инъекции могут еще более ослабить и без того измененное сухожилие и вызвать его разрыв.
Физиотерапия. Включает специальный комплекс упражнений, направленных на восстановление подвижности плечевого сустава и укрепление окружающих его мышц.
Хирургическое лечение
Если консервативное лечение в вашем случае оказывается неэффективным, доктор может предложить вам лечение хирургическое. Операция также может быть показана, если у вас есть другие проблемы с плечевым суставом.
Операция по поводу тендинита длинной головки двуглавой мышцы обычно проводится артроскопически. Артроскопия позволяет нам оценить состояние сухожилия, а также других структур плечевого сустава.
Во время артроскопии в сустав вводится небольшая камера, называемая артроскопом. Изображение с камеры транслируется на телевизионный экран, и под таким визуальным контролем хирург с помощью специальных инструментов выполняет в суставе все необходимые манипуляции.
Шов сухожилия. В некоторых случаях может быть выполнен шов сухожилия в области, где оно прикрепляется к суставной впадине лопатки.
Тенодез бицепса. В других случаях поврежденный участок сухожилия удаляется, а оставшаяся часть сухожилия фиксируется к верхнему сегменту плечевой кости. Такая операция называется тенодезом. Удаление воспаленной части сухожилия обычно позволяет избавить пациента от боли и восстановить функцию плечевого сустава.
Тенодез может быть выполнен артроскопически.
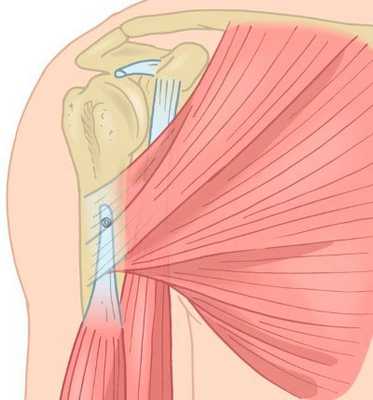
При тенодезе оставшаяся часть сухожилия фиксируется к верхнему сегменту плечевой кости
Тенотомия. В наиболее тяжелых случаях сухожилие длинной головки бицепса оказывается поврежденным настолько, что его шов или тенодез оказываются невозможными. В таких случаях сухожилие попросту отсекают от точки прикрепления к суставной впадине лопатки. Такая операция называется тенотомия. Это минимально инвазивная процедура, которая, однако, может приводить к видимой невооруженным глазом деформации двуглавой мышцы.
Число осложнений при артроскопических вмешательствах на плечевом суставе невысоко, и большинство из них хорошо поддаются лечению.
Возможными осложнениями являются инфекция, кровотечение и ограничение движений в плечевом суставе. Эти осложнения чаще бывают при открытых операциях, нежели чем при артроскопических.
После операции доктор предложит вам план реабилитационных мероприятий, основанный на особенностях выполненного вам вмешательства. Для обеспечения покоя на время заживления сухожилия вам может быть рекомендована фиксация конечности косыночной повязкой.
Повседневная деятельность, связанная, например, с письмом, работой за компьютером, приемом пищи или умыванием, как правило, разрешается сразу после операции, однако доктор все же может ограничить некоторые виды физической активности до полного заживления сухожилия. Во избежание дополнительных проблем рекомендуем вам строго соблюдать все рекомендации оперирующего хирурга.
Вскоре после операции доктор назначит вам физиотерапевтические мероприятия, включающие упражнения на восстановление подвижности плечевого сустава. На более позднем этапе к ним будут добавлены упражнения, способствующие укреплению мышц плечевого пояса.
Результаты хирургического лечения. У большинства пациентов операция позволяет добиться хороших результатов. Хорошим результатом считается восстановление полного и безболезненного объема движений в плечевом суставе. Людям с высокими функциональными запросами, активно занимающимся спортом, после операции обычно рекомендуется временно ограничить физические нагрузки.
Тендинит коленного сустава
Тендинит коленного сустава - это воспаление и дегенерация сухожилий, расположенных в области колена. Основной причиной тендинита является постоянное перенапряжение и микротравматизация сухожилий. Данная патология часто выявляется у спортсменов. Проявляется болями сначала только во время активной нагрузки, а затем и в покое, иногда выявляется гиперемия, локальный отек и ограничение движений. Диагноз выставляют на основании жалоб, анамнеза, клинических симптомов, МРТ и УЗИ. Для исключения других заболеваний назначают рентгенографию. Лечение обычно консервативное.
МКБ-10
Общие сведения
Тендинит коленного сустава - воспалительно-дегенеративный процесс в области сухожилий коленного сустава. Заболевание, как правило, поражает собственную связку надколенника («колено прыгуна»), очаг воспаления обычно локализуется в зоне прикрепления сухожилия к кости, хотя может возникать и на любом другом участке сухожилия. Лечение патологии осуществляют ортопеды-травматологи.
Причины
Тендинит коленного сустава выявляется у спортсменов, нередко рассматривается как профессиональное заболевание волейболистов, баскетболистов, теннисистов, футболистов и легкоатлетов. По данным исследователей в области спортивной медицины, ортопедии и травматологии, болезнь чаще развивается у мужчин с большим весом. Провоцирующим фактором являются постоянные прыжки на твердом покрытии. К числу предрасполагающих обстоятельств относятся:
- непродуманный режим тренировок;
- ношение неудобной обуви;
- травмы сустава;
- продолжительный прием антибиотиков;
- патология стоп (плоскостопие, вальгусная установка стоп);
- нарушения осанки;
- патологические изменения позвоночника (обычно приобретенные).
В ряде случаев при ревматических, паразитарных и инфекционных заболеваниях, эндокринных болезнях и нарушениях обмена развивается вторичный тендинит. Вероятность вторичного воспалительного процесса у больных с хроническими патологиями увеличивается при повышении уровня физической активности.
Патогенез
При чрезмерных нагрузках в ткани сухожилия развиваются микроповреждения. В зоне повреждений появляются мелкие кровоизлияния, вокруг которых формируются очаги асептического воспаления. Коллагеновые волокна в областях кровоизлияний разрушаются с образованием участков некроза, которые в последующем замещаются рубцовой тканью. Из-за снижения прочности сухожилия и повреждения окружающих волокон более твердой фиброзной тканью появляются новые микоповреждения, воспаление прогрессирует.
Классификация
Тендиниты коленного сустава классифицируют с учетом нескольких признаков:
- По механизму: первичные и вторичные.
- По форме: острые и хронические.
- По причине развития: травматические, инфекционные, обменные, аутоиммунные, паразитарные.
- По виду воспаления: острый тендинит может быть серозным или гнойным, хронический - фиброзным или оссифицирующим.
Симптомы тендинита
Первичное воспаление собственной связки надколенника обычно развивается длительно и протекает хронически. Выделяют четыре клинических стадии тендинита. На первой стадии боли по передней поверхности коленного сустава возникают только на пике интенсивной физической нагрузки. В покое и при обычных нагрузках (в том числе в процессе тренировок) болевой синдром отсутствует.
На второй стадии тупые, иногда приступообразные боли и дискомфорт появляются при стандартных нагрузках и сохраняются некоторое время после тренировок. На третьей стадии болевой синдром еще больше усиливается, дискомфорт и боль не исчезают даже после 4-8 часов полного покоя. На четвертой стадии из-за обширных дегенеративных изменений сухожилие становится менее прочным, в его ткани появляются надрывы, возможен полный разрыв.
Наряду с болевым синдромом, возникающим при нагрузках, а затем и в покое, характерным признаком тендинита является боль при пальпации и надавливании на сухожилие. При «колене прыгуна» возможны боли при ощупывании бугристости большеберцовой кости и надавливании на надколенник. В некоторых случаях выявляется небольшой локальный отек и гиперемия пораженной области. Может наблюдаться незначительное ограничение движений. Иногда при движениях на расстоянии или с помощью фонендоскопа можно прослушать необычные звуки - поскрипывание или похрустывание.
Вторичные тендиниты могут развиваться остро. В этом случае боли быстро нарастают в течение нескольких дней, отек выражен сильнее, чем при хронических процессах. В области сухожилия обнаруживается гиперемия, иногда - гипертермия кожи. Явления общей интоксикации нехарактерны, наблюдаются только при гнойном воспалении.
Осложнения
При длительном течении воспалительные процессы сменяются дегенеративными, развивается тендиноз собственной связки надколенника. Ослабление в результате воспаления и дегенерации коллагеновых волокон увеличивает вероятность надрывов и разрывов сухожилия. Тендиниты влекут за собой снижение устойчивости к физическим нагрузкам, препятствуют спортивным занятиям и могут стать причиной ухода из большого спорта.
Диагностика
Диагноз выставляется на основании анамнеза, характерных клинических проявлений и данных дополнительных исследований. Инструментальные и лабораторные методики в большинстве случаев малоинформативны, назначаются для дифференциальной диагностики, исключения осложнений, выявления вторичных, длительно текущих или оссифицирующих тендинитов. Программа обследования может включать следующие процедуры:
- Рентгенография коленного сустава. Обычно без изменений, иногда на снимках заметно незначительное утолщение мягких тканей. При оссификации в ткани сухожилия обнаруживаются очаги обызвествления.
- Другие визуализационные методы. КТ коленного сустава, МРТ и УЗИ коленного сустава показательны только при наличии выраженных патологических изменений. Определяется нарушение структуры, очаги дегенерации и надрывы ткани сухожилия.
- Лабораторные исследования. Изменения в анализах выявляются только при вторичных симптоматических тендинитах. При наличии инфекции в крови обнаруживаются признаки воспаления, при ревматических заболеваниях определяются антицирулиновые антитела и ревматоидный фактор, при обменных нарушениях повышается уровень креатинина и мочевой кислоты.
Тендинит дифференцируют с травматическими, ревматическими и дегенеративными поражениями коленного сустава, в процессе дифференциальной диагностики решающее значение имеют данные рентгенологического исследования.
Лечение тендинита коленного сустава
Лечение обычно консервативное, осуществляется в амбулаторных условиях. Операции выполняются редко, показаны при неэффективности консервативных мероприятий и разрывах измененного сухожилия.
Консервативная терапия
Полностью прекращают тренировки, проводят комплексную терапию, которая включает:
- Охранительный режим. Пациентам рекомендуют покой, при необходимости осуществляют иммобилизацию гипсовой или пластиковой лонгетой.
- Лекарственные средства. Назначают анальгетики и противовоспалительные средства (напроксен, ибупрофен).
- Физиолечение. После устранения явлений острого воспаления больных направляют на ЛФК, массаж, электрофорез с новокаином, ионофорез, УВЧ и магнитотерапию.
При выраженном отеке, интенсивном болевом синдроме и фиброзных изменениях иногда используют рентгенотерапию или выполняют блокады с кортикостероидными препаратами. Введение гормональных средств осуществляют короткими курсами с интервалом не менее полугода, поскольку частое использование медикаментов этой группы может ускорить дегенерацию сухожилия. Эффективным методом лечения тендинитов и тендинозов является ударно-волновая терапия.
Увеличивать нагрузку на сустав следует плавно, постепенно. В период ремиссии пациентам советуют разгружать пораженную связку, используя специальные ленты (тейпы) или фиксируя коленный сустав при помощи ортеза. В некоторых случаях хороший результат обеспечивает прицельная работа с техникой и высотой прыжков (установлено, что тендинит чаще развивается у спортсменов, использующих жесткую стратегию приземления, совершающих более высокие прыжки и приземляющихся с более глубоким приседом).
Показанием к хирургическому вмешательству являются надрывы и разрывы сухожилия, а также отсутствие положительного эффекта от консервативной терапии в течение 1,5-3 месяцев. Операцию проводят в плановом порядке в условиях ортопедического или травматологического отделения. Кожу над областью поражения рассекают, связочный канал вскрывают, производят удаление патологически измененных тканей.
Иногда для стимуляции восстановительного процесса прибегают к выскабливанию нижней части надколенника или выполняют множественные насечки на сухожилии с использованием традиционного или малоинвазивного эндоскопического доступа. Кистозные образования иссекают открытым путем. При крупных надрывах и разрывах выполняют хирургическую реконструкцию связки надколенника.
В послеоперационном периоде назначают антибиотики, анальгетики, ЛФК, физиотерапевтические процедуры и массаж. К тренировкам разрешают приступать только после завершения реабилитационных мероприятий.
Прогноз
При раннем начале лечения и своевременной корректировке уровня физических нагрузок прогноз благоприятный. Воспалительные явления исчезают без существенного снижения прочности сухожилия. При длительном течении наблюдается перерождение сухожильной ткани, чреватое снижением устойчивости к нагрузкам и повышенной вероятностью травм сухожилия. Отмечается тенденция к рецидивированию при перегрузках колена.
Профилактика
Мероприятия по предотвращению тендинита включают постепенное повышение интенсивности физических нагрузок, продуманный режим тренировок, ношение удобной обуви, предотвращение травматических повреждений сустава, нормализацию массы тела. Пациентам с травмами и заболеваниями коленного сустава в анамнезе при занятиях спортом рекомендуется использовать ортезы.
1. Повреждения и заболевания мышц, сухожилий и связок / Гиршин С.Г., Лазишвили Г.Д., Дубров В.Э. - 2013
Повреждение связки надколенника
Сухожилия — это прочные фиброзные тяжи, которыми мышцы прикрепляются к костям. Сухожилие или собственная связка надколенника является частью разгибательного механизма коленного сустава и вместе с передней группой мышц бедра участвует в выпрямлении голени в коленном суставе.
Небольшие разрывы этого сухожилия могут стать причиной трудностей при ходьбе и выполнении других видов привычной для вас повседневной деятельности. Массивные разрывы этого сухожилия могут полностью вывести вас из строя. Для восстановления нормальной функции коленного сустава в таких случаях обычно требуется операция и последующая длительная реабилитация.
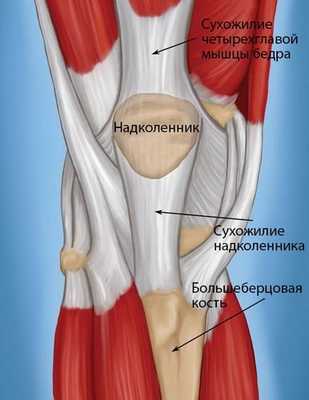
Сухожилия в области коленного сустава. С помощью сухожилий мышцы прикрепляются к костям.
Сухожилие надколенника соединяет нижний полюс надколенника с верхней частью большеберцовой кости и работает таким образом, как связка, соединяя друг с другом две разные кости. Другое название этого сухожилия — собственная связка надколенника.
К верхнему полюсу надколенника прикрепляется сухожилие четырехглавой мышцы бедра. Четырехглавая мышца, ее сухожилие, надколенник и сухожилие надколенника образуют разгибательный механизм коленного сустава.
Разрывы сухожилия надколенника бывают частичные и полные.
Частичные разрывы. Многие разрывы сухожилия не приводят к полному нарушению его целостности. Это как у веревки при ее растяжении некоторые волокна рвутся, однако в общем веревка остается целой.
Полные разрывы. При таких разрывах формируется два отдельных фрагмента сухожилия.
При полном разрыве надколенник утрачивает связь с большеберцовой костью, и пациент в таком случае не может выпрямить ногу в коленном суставе.
Сухожилие (собственная связка) надколенника нередко разрывается в области своего прикрепления к нижнему полюсу надколенника, часто при этом происходит отрыв костного фрагмента от нижнего полюса. Если причиной разрыва служит поражение ткани сухожилия, например, тендинит, то сухожилие обычно рвется на середине расстояния от надколенника до большеберцовой кости.
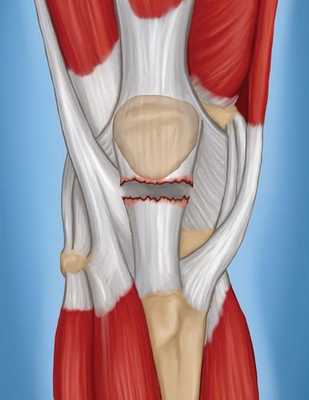
Полный разрыв сухожилия надколенника
Травма
Для того, чтоб произошел разрыв сухожилия надколенника, нужна достаточно значительная сила.
Падения. Частыми причинами разрыва сухожилия становятся прямые удары в область сухожилия при падении или других обстоятельствах. Нередко при таких травмах повреждаются и кожные покровы в области коленного сустава, т.е. такие повреждения являются открытыми.
Прыжки. Разрыв сухожилия надколенника может происходить при сильном сокращении четырехглавой мышцы в положении, когда колено согнуто, например, при приземлении или прыжках.
Ослабление сухожилия
Если сухожилие утрачивает свою прочность, вероятность его разрыва увеличивается. Причин этому может быть несколько.
Тендинит сухожилия надколенника. Это воспаление ткани сухожилия, которое приводит к снижению его прочности. Тендинит может также быть причиной небольших разрывов.
Тендинит чаще всего встречается у лиц, занимающихся различными видами спорта, связанными с бегом и прыжками. Это состояние чаще встречается у бегунов, однако несмотря на это его иногда называют «колено прыгуна».
Локальное введение в область сухожилия по поводу тендинита кортикостероидов может еще более снизить прочность сухожилия и привести к его разрыву, поэтому подобных инъекций в области сухожилия надколенника необходимо избегать.
Хронические заболевания. Снижение прочности сухожилия может происходить при различных заболеваниях, которые приводят к нарушению нормального кровоснабжения сухожилия. Такими заболеваниями являются:
- Хроническая почечная недостаточность
- Гипербеталипопротеинемия
- Ревматоидный артрит
- Системная красная волчанка
- Сахарный диабет
- Инфекции
- Метаболические заболевания
Прием стероидов. Длительный прием препаратов из группы кортикостероидов или анаболических стероидов также увеличивает риск разрывов мышц и сухожилий.
Операция
Ранее перенесенное хирургическое вмешательство на коленном суставе, например, тотальное эндопротезирование или реконструкция передней крестообразной связки, увеличивает риск разрыва сухожилия надколенника.
В момент разрыва сухожилия надколенника обычно слышен характерный хлопок или звук разрыва. Вслед за этим появляются боль и отек. Вследствие разрыва вы можете утратить способность выпрямить ногу в коленном суставе. Другими симптомами этого состояния являются:
- Появление провала мягких тканей у нижнего полюса надколенника в месте разрыва сухожилия
- Кровоизлияния
- Локальная болезненность
- Ощущение судороги в мышцах
- Смещение надколенника выше уровня коленного сустава вследствие того, что его более ничего не связывает с большеберцовой костью
- Сложности при ходьбе в связи с утратой контроля над коленным суставом
Анамнез и физикальное обследование
Доктор обсудит с вами ваши жалобы и состояние вашего здоровья в целом. Также доктор задаст вам интересующие его вопросы, касающиеся анамнеза вашей травмы. Такими вопросами могут быть:
- Получали ли вы ранее травмы переднего отдела коленного сустава?
- Болели ли вы тендинитом сухожилия надколенника?
- Есть ли у вас какое-либо заболевание, которое может предрасполагать к травме коленного сустава или сухожилия надколенника?
- Была ли у вас какая-либо операция на коленном суставе, например, эндопротезирование или пластика передней крестообразной связки?
Обсудив с вами все детали, касающиеся жалоб и анамнеза заболевания, доктор приступит к детальному осмотру коленного сустава. Чтобы выявить точную причину ваших симптомов, доктор оценит, как хорошо вы можете выпрямлять ногу в коленном суставе. Эта часть осмотра может быть неприятна для вас в связи с возможным усилением болевых ощущений, однако это важный тест, необходимый для диагностики разрыва сухожилия надколенника.
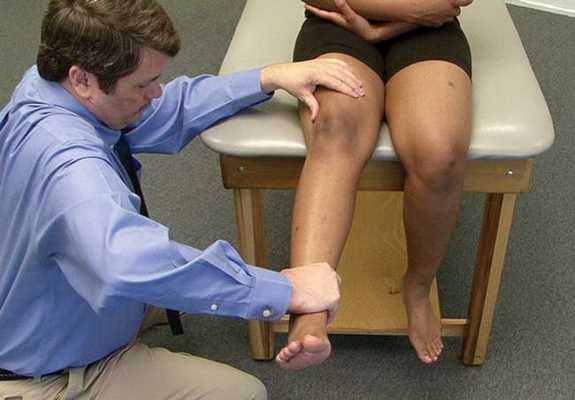
Тест с разгибанием коленного сустава помогает диагностировать разрывы сухожилий надколенника и четырехглавой мышцы.
Лучевая диагностика
Для подтверждения диагноза доктор может назначить вам дополнительные исследования, например, рентгенографию или МРТ.
Рентгенография. При разрыве сухожилия надколенника последний смещается вверх, что очень хорошо видно на рентгенограмме в боковой проекции. Для подтверждения диагноза полного разрыва этой рентгенограммы обычно бывает достаточно.
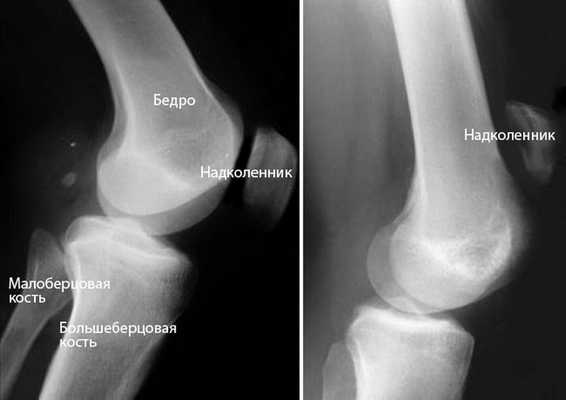
(Слева) Нормальное положение надколенника на рентгенограмме в боковой проекции. (Справа) Смещение сухожилия надколенника вверх при разрыве его сухожилия.
МРТ. Этот метод исследования позволяет визуализировать мягкие ткани в области коленного сустава, в т.ч. и сухожилие надколенника. МРТ позволяет оценить степень и локализацию разрыва. Иногда МРТ назначается для исключения других состояний, проявляющихся похожими симптомами.
При выборе тактики лечения мы принимает во внимание следующие факторы:
- Характер и протяженность разрыва
- Уровень вашей активности
- Ваш возраст
Очень небольшие частичные разрывы хорошо поддаются консервативному лечению.
Иммобилизация. Доктор может порекомендовать вам ношение иммобилайзера или брейса. Коленный сустав при этом будет фиксирован в положении разгибания на весь срок заживления сухожилия. Для ограничения нагрузки на ногу скорее всего вам будет рекомендовано использование костылей. Сроки иммобилизации обычно составляют от 3 до 6 недель.
Физиотерапия. После купирования боли и отека вам будет назначена физиотерапия, включающая специфические упражнения, направленные на восстановления силы мышц и движений в коленном суставе.
Во время ношения брейса доктор может порекомендовать упражнения, способствующие укреплению четырехглавой мышцы. Обычно это подъемы выпрямленной в коленном суставе ноги. По прошествии некоторого времени шарниры вашего брейса будут разблокированы, и вы начнете выполнять упражнения, направленные на восстановление движений. По мере заживления сухожилия характер упражнений будет усложняться, нагрузки будут увеличиваться.
Большинству пациентов с разрывами сухожилия надколенника для восстановления нормальной функции коленного сустава необходима операция. Эта операция заключается в рефиксации сухожилия к надколеннику.
Чем раньше выполняется такая операция, тем лучше ее результат. При увеличении сроков оперативного лечения сухожилие сокращается и становится короче.
Стационарное лечение. Швы сухожилий иногда выполняются амбулаторно, однако большинство пациентов после такой операции по крайней мере на один день остаются в стационаре. Будет так или нет в вашем конкретном случае, определяется медицинскими показаниями.
Операция может выполняться в условиях регионарной (спинальной) анестезии, когда «замораживается» только нижняя половина вашего тела, либо в условиях общей анестезии.
Техника операции. Для восстановления сухожилия конец его прошивается и эти нити проводятся через костные каналы, сформированные в нижнем полюсе надколенника. Затем нити завязываются, восстанавливая нормальное натяжение сухожилия и нормальное положение надколенника.
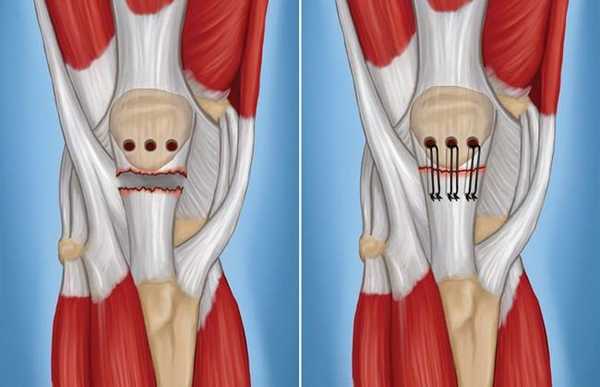
Для рефиксации сухожилия надколенника в его нижнем полюсе формируются небольшие костные каналы (слева), через которые проводятся швы, фиксирующие сухожилие к надколеннику (справа).
Новые малоинвазивные методики. В настоящее время для рефиксации сухожилия к надколеннику чаще всего используются шовные анкеры (якори). Это небольшие металлические или полимерные импланты с нитями. Их применение избавляет от необходимости формирования в надколеннике костных каналов. Следует отметить, что возможности таких современных методик на много шире, чем у применявшихся ранее. Использование анкеров (якорей) ускоряют реабилитацию и улучшает функциональный результат.
Дополнительные методы стабилизации. Для дополнительной защиты шва сухожилия некоторые хирурги считают необходимым дополнительно стабилизировать надколенник на время заживления сухожилия проволочными швами. В таких случаях вам может понадобиться дополнительная операция для удаления такого проволочного шва.
Ваш хирург обсудит с вами возможную необходимость в подобной дополнительной защите. Иногда подобные решения принимаются уже во время операции. Обычно так бывает в случаях, когда хирург видит, что сухожилие повреждено больше, чем предполагалось, или если разрыв более протяженный.
Если к моменту операции сухожилие сильно сократилось, рефиксировать его к надколеннику может быть очень сложно или невозможно вовсе. В таких случаях возможна пластика с целью удлинения сухожилия. Для этого могут использоваться собственные ткани пациента или донорские ткани (аллотрансплантаты).
Укорочение сухожилия обычно наступает в случаях, когда с момента травмы проходит месяц и более. Тяжелая травма сухожилия или фоновое заболевания также могут приводить к укорочению сухожилия. Хирург до операции обязательно обсудит с вами подобное развитие событий.
Осложнения. Наиболее распространенными осложнениями после шва сухожилия надколенника являются снижение силы четырехглавой мышцы и ограничение движений в коленном суставе. Иногда может происходить повторный разрыв. Кроме того, возможно изменение положения надколенника по сравнению с тем, каким оно было до травмы.
Как и при других операциях, при этой также возможны инфекционные осложнения, проблемы с заживлением операционной раны, тромбоз глубоких вен или анестезиологические осложнения.
После операции вам будет рекомендовано принимать обезболивающие препараты. Швы снимаются примерно через 2 недели после операции.
Коленный сустав после операции скорее всего будет фиксирован в положении разгибания иммобилайзером или брейсом. Вам может быть разрешена дозированная нагрузка на ногу с использованием костылей. Вначале эта нагрузка может быть ограничена лишь касанием стопой пола. Через 2-4 недели после операции нагрузка обычно увеличивается до 50% веса тела, а через 4-6 недель — до полной.
По прошествии некоторого времени шарниры вашего брейса будут разблокированы, и вы начнете выполнять упражнения, направленные на восстановление движений. По мере заживления сухожилия характер упражнений будет усложняться, нагрузки будут увеличиваться.
В некоторых случаях назначается протокол «немедленной мобилизации» коленного сустава. Это более «агрессивный» протокол, который подходит далеко не всем пациентам. Большинство хирургов в раннем послеоперационном периоде отдают предпочтение защите коленного сустава в брейсе.
Точная продолжительность физиотерапии и характер рекомендуемых упражнений зависит от индивидуальных особенностей пациента. План реабилитационных мероприятий определяется типом разрыва, характером выполненного вмешательства, общего состояния здоровья пациента и его функциональных запросов.
Полное восстановление может продолжаться до 6 месяцев, а некоторые пациенты отмечают, что добиться всех поставленных целей им удалось только через 1 год после операции.
Результаты операции
Большинство пациентов после разрывов сухожилия надколенника возвращаются к ранее выполняемой работе и физической активности. Многие пациенты отмечают ограничение движений в коленном суставе, хотя у большинства из них объем движений становится практически таким же, как в другом коленном суставе.
Если вы занимаетесь спортом, то прежде чем разрешить вам вернуться к занятиям спортом, хирург скорее всего захочет оценить, насколько хорошо восстановилась функция вашего коленного сустава и сила окружающих сустав мышц. Для этого используются специальные функциональные тесты, например, подпрыгивание на одной ноге. Силы мышц травмированной ноги должна составлять не менее 85-90% по сравнению со здоровой. Кроме силы мышц оцениваются такие параметры, как мышечная выносливость, баланс тела в пространстве, а также появление отека коленного сустава после физической нагрузки.
Хирург подробно обсудит с вами возможности и условия вашего возвращения к соревновательной спортивной деятельности.
Видео о нашей клинике травматологии и ортопедии
В нашей клинике мы широко применяем артроскопию и другие малоинвазивные методы лечения патологии коленного сустава. Операции проводятся на ультрасовременном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов и имплантов от крупных мировых производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения травм и заболеваний данной локализации в течении многих лет.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — 2000 рублей
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Реконструкция собственной связки надколенника — 39500 рублей
- Пребывание в клинике
- Анестезия (эпидуральная)
- Операция: Рефиксация собственной связка надколенника с использованием якорей и анкеров
- Расходные материалы (якорные фиксаторы от зарубежных производителей)
* Анализы для операции в стоимость не входят
PRP-терапия, плазмолифтинг при заболевания и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
Тендинит плечевого сустава
Тендинит плечевого сустава - это воспаление сухожилий, расположенных в области головки плеча, с их последующей дегенерацией. В процесс может вовлекаться сухожилие надостной мышцы, сухожилие бицепса, капсула сустава либо все перечисленные образования одновременно. Причиной развития является травма, длительная иммобилизация, чрезмерные физические нагрузки или шейный остеохондроз. Патология проявляется болями и ограничением движений. Диагноз выставляют на основании симптомов, данных рентгенографии и МРТ. Лечение обычно консервативное, прогноз благоприятный.
Тендинит плечевого сустава - патологическое состояние, при котором воспаляются сухожилия и другие мягкотканные структуры, окружающие плечевой сустав. Заболевание достаточно широко распространено, хотя бы раз в жизни им страдает каждый пятидесятый взрослый. Обычно тендинит развивается в возрасте 40-60 лет, однако у спортсменов и лиц, в прошлом перенесших травмы плечевого сустава, болезнь может выявляться в молодом и даже юношеском возрасте.
Из-за гормональной перестройки женщины в климактерическом периоде болеют чаще мужчин. Значимость и актуальность заболевания в травматологии и ортопедии обусловлена влиянием тендинита плечевого сустава на качество жизни пациентов, необходимостью проведения длительного и дорогостоящего лечения.
Тендинит обычно развивается при профессиональных занятиях видами спорта, предполагающими значительную нагрузку на плечевой сустав. От этого заболевания нередко страдают теннисисты, волейболисты и баскетболисты. Повышенная вероятность возникновения патологии отмечается у гимнастов, метателей ядра и копья. В группу риска также входят представители некоторых профессий - маляры, штукатуры, каменщики. Предрасполагающими факторами являются:
- травмы плечевого сустава в анамнезе;
- продолжительная иммобилизация;
- болезни костей и суставов: артроз, остеопороз;
- аномалии развития плечевого сустава;
- остеохондроз шейного отдела позвоночника;
- переохлаждение.
Вторичный тендинит может развиваться на фоне аутоиммунных, инфекционных и паразитарных заболеваний, эндокринной патологии. Иногда причиной воспаления сухожилия становятся нарушения врачебных рекомендаций в период восстановления после хирургических вмешательств на надплечье и проксимальных отделах верхней конечности.
Плечевой сустав образован суставной впадиной лопатки и головкой плечевой кости. Шарообразная головка лишь частично погружена во впадину и удерживается в суставе благодаря сухожилиям и связкам, образующим вращательную манжету плеча. В состав вращательной (ротаторной) манжеты входят сухожилия малой круглой, подостной, надостной и подлопаточной мышц, прикрепляющиеся к малому и большому бугоркам плечевой кости. Между этими бугорками располагается сухожилие длинной головки бицепса.
Интенсивные физические нагрузки и травмы сустава могут стать причиной повреждения вращательной манжеты плеча клювовидно-акромиальной связкой, передним краем акромиона или, реже - акромиально-ключичным суставом. Обычно воспаление сначала развивается в сухожилии надостной мышцы, затем в процесс вовлекаются окружающие ткани. Возникают боли, пациент начинает щадить руку, из-за ограничения движений в капсуле образуются спайки. На смену воспалению приходит дегенерация и истончение сухожилий, они становятся менее прочными, при движениях и нагрузке в них чаще возникают микроразрывы.
При длительной иммобилизации, неправильном лечении после операций или травм, а также при шейном остеохондрозе на ранних стадиях механизм развития тендинита плечевого сустава несколько отличается: из-за неподвижности или недостаточной подвижности плеча изменения практически одновременно развиваются во всех мягкотканных структурах, окружающих головку плеча. В последующем процесс протекает, как и в первом случае.
Существует сложная классификация тендинитов, учитывающая несколько параметров:
- По механизму возникновения: первичный или вызванный другими заболеваниями.
- По форме: острый или хронический.
- По локализации: сухожилия бицепса, надостной, подлопаточной мышцы и пр.
- По распространенности: изолированный (страдает одно сухожилие), распространенный (вовлекается вся вращательная манжета плеча или ее значительная часть).
- По типу воспаления: асептический, гнойный, кальцинирующий, фиброзный.
Обычно при остром тендините наблюдается асептическое воспаление, при хроническом - фиброзное перерождение сухожилия. Кальцинирующий вариант встречается реже, гнойный воспалительный процесс наблюдается очень редко.
Пациентов с тендинитом плечевого сустава беспокоят боли в области плеча. Болевой синдром возникает при определенных движениях в плечевом суставе: когда больной протягивает и поднимает руку, чтобы взять книгу с полки, одевается или принимает душ. Характерны резкие боли при движении «метателя копья» (выбросе руки вперед). Многие пациенты отмечают ночные боли в момент изменения положения тела, например, при повороте на больную сторону, попытке закинуть руку за голову и т. д.
На поздних стадиях болевой синдром появляется даже при незначительных движениях без активного участия плечевого сустава: при пожатии руки, сжимании кисти, попытке поднять какой-либо легкий предмет. Наблюдается скованность и прогрессирующее ограничение подвижности в суставе. Кальцинирующий тендовагинит (разновидность болезни, сопровождающаяся образованием участков окостенения в сухожилиях и суставной капсуле) проявляется не только болями, но и хрустом при движениях.
Боли возникают не только при движениях, но и в покое. Характерна иррадиация по передней и наружной поверхности плеча, нередко боли отдают в область локтевого сустава. При визуальном осмотре иногда заметен нерезко выраженный отек сустава. Гиперемия и гипертермия, как правило, отсутствуют. При пальпации определяется болезненность в области межбугорковой борозды и переднего края акромиона. Из-за контрактуры сустава выявляется уменьшение диапазона как активных, так и пассивных движений.
При тендините повышается вероятность разрывов вращательной манжеты плеча. Длительно текущее воспаление, сопровождающееся формированием контрактуры плечевого сустава, влечет за собой распространенные патологические изменения всех структур этой анатомической зоны, в том числе - развитие артроза.
Диагноз выставляется в ходе консультации ортопеда на основании клинической картины. Тендинит чаще всего приходится дифференцировать с травматическим повреждением ротаторной манжеты плеча. Разница выявляется путем оценки диапазона движений: при тендините объем пассивных и активных движений одинаков, при повреждении ротаторной манжеты наблюдается ограничение диапазона активных движений по сравнению с пассивными.
В сомнительных случаях пациента направляют на МРТ плечевого сустава. При тендините на МРТ определяется утолщение оболочек сухожилий и капсулы сустава, при травматическом повреждении виден участок разрыва. Для исключения других заболеваний и патологических состояний (артроза, последствий перелома или вывиха) назначают рентгенографию плечевого сустава. При отсутствии кальцификации рентгенологическая картина в пределах нормы. При кальцифицирующем тендовагините на снимках видны участки обызвествления.
Лечение тендинита плечевого сустава
Лечение обычно амбулаторное. Пациенту рекомендуют уменьшить нагрузку на плечо, ни в коем случае не ограничивая амплитуду движений, поскольку длительная малоподвижность при воспалении околосуставных тканей провоцирует быстрое развитие контрактуры. Применяют следующие методики:
- Физиотерапия. При выраженном воспалении назначают электрофорез с новокаином. Применяют магнитотерапию, лазеротерапию, УВЧ и криотерапию. После купирования воспалительного процесса выдают направление на массаж и ударно-волновую терапию.
- Медикаментозная терапия. Для снятия воспаления назначают НПВС в таблетках сроком не более 5 дней (длительный прием может спровоцировать развитие гастрита и даже язвенной болезни). Советуют использовать гели и мази с противовоспалительным, противоотечным и обезболивающим эффектами. При значительном мышечном напряжении выписывают миорелаксанты.
- Блокады. При упорном болевом синдроме выполняют блокады с кортикостероидными препаратами. Курс лечения включает не более 3 блокад, промежуток между курсами составляет не менее 6 месяцев.
В период восстановления рекомендуют постепенное увеличение нагрузок, использование ортопедических приспособлений (ортезов), тейпирование плеча. Занятия ЛФК начинают после устранения острых воспалительных явлений и продолжают в течение всего периода реабилитации.
При запущенном процессе, сопровождающемся контрактурами и выраженными рубцовыми изменениями капсулы, может потребоваться более активное лечение. В ряде случаев возможна редрессация плеча - манипуляция, в ходе которой врач «разрывает» капсулу сустава, насильственно увеличивая амплитуду движений. Процедуру выполняют под общим наркозом.
Если редрессация по каким-то причинам не показана, проводят операцию - рассечение капсулы и вращательной манжеты в зонах наибольшего рубцевания и сморщивания. Вмешательство осуществляют через открытый доступ (классическим способом) или через небольшой разрез (с использованием артроскопического оборудования).
При отрыве сухожилий от места прикрепления производят экстренные операции, в ходе которых сухожилия подшивают к кости с использованием специального прочного шовного материала. В послеоперационном периоде назначают физиотерапию и ЛФК, продолжительность курса реабилитации составляет 1,5-3 месяца.
На начальных стадиях прогноз благоприятный. В большинстве случаев наблюдается полное восстановление. При длительном хроническом течении возможно ограничение трудоспособности, обусловленное частыми рецидивами, интенсивным болевым синдромом и ограничением движений. Исход оперативных вмешательств обычно хороший, движения в плечевом суставе восстанавливаются в полном объеме.
Профилактическими мерами являются исключение перегрузок, предупреждение травм сустава, грамотная организация труда и занятий спортом. На этапе восстановления после травм и операций необходимо соблюдать рекомендации врача, избегать длительной неподвижности сустава. Увеличивать нагрузку на плечо следует постепенно.
Энтезопатия
Энтезопатии - это группа патологических процессов с воспалительным и дегенеративно-дистрофическим компонентом, возникающих в области прикрепления сухожилий, реже апоневрозов, связок и суставных капсул к костям. Проявляются болями в покое и при физических нагрузках с участием пораженной анатомической структуры, ограничением движений, локальной отечностью, гиперемией и болезненностью при пальпации. Диагностируются на основании жалоб, анамнеза, данных рентгенографии, МРТ и УЗИ суставов. Лечение энтезопатий комплексное, включает физиотерапию, медикаментозную терапию, массаж, ЛФК. При неэффективности консервативных методик выполняются хирургические вмешательства.
Энтезопатии (от лат. enthesis - соединение сухожилия с костью) - распространенная группа заболеваний опорно-двигательного аппарата. Название происходит от слова «энтез» или «энтезис», означающего место прикрепления соединительнотканных образований к костным структурам, используется в медицинской литературе с 60-х годов прошлого века.
Некоторые специалисты придерживаются более широкого толкования данного термина и включают в группу энтезопатий не только непосредственно поражения энтезов, но и тендиниты прилегающих участков сухожилий, а также воспалительные процессы в области сухожильных сумок. По статистике, энтезопатии диагностируются у 35-85% пациентов, страдающих болезнями суставов. Нередко выявляются при аутоиммунных патологиях, встречаются у спортсменов и людей некоторых профессий. Имеют склонность к длительному течению с постепенным прогрессированием, дегенеративно-дистрофическим перерождением тканей, ухудшением функции и повышением вероятности травматизации измененной анатомической структуры.
Причины энтезопатий
С учетом этиологического фактора в травматологии и ортопедии различают две разновидности энтезопатий: первично воспалительную и первично дегенеративную. Первично воспалительная патология развивается при распространении воспаления с прилегающих суставов при артритах. Первично дегенеративный процесс возникает в результате повторяющихся мелких травм при постоянных перегрузках или является исходом однократного крупного повреждения (надрыва, разрыва в области энтеза). Причиной перегрузки может быть как высокая физическая активность, так и нарушение биомеханики движений при заболеваниях костно-мышечной системы. Факторами, увеличивающими вероятность формирования энезопатий, считаются:
- Однообразные физические нагрузки. Патология часто выявляется у спортсменов (теннисистов, бегунов, футболистов, тяжелоатлетов и пр.) и лиц некоторых профессий (строителей, грузчиков, маляров, артистов цирка и балета), что обусловлено повторяющимися движениями, которые становятся причиной чрезмерной нагрузки и неоднократных микротравм энтезов. Постоянная микротравматизация нередко усугубляется более тяжелыми травмами с образованием участков рубцовой ткани.
- Заболевания суставов. Специалисты рассматривают энтезопатии как достаточно специфичный признак серонегативных спондилоартропатий, в том числе - болезни Бехтерева, псориатического артрита, болезни Рейтера и других реактивных поражений суставов урогенного происхождения, а также реактивных артритов, возникающих на фоне инфекционных энтероколитов, неспецифического язвенного колита и болезни Крона. Патология может обнаруживаться при артрозах, особенно часто встречается при дегенеративно-дистрофических поражениях коленного и тазобедренного суставов.
- Трофические расстройства. Ухудшение тканевого обмена в области энтезов может провоцироваться нарушениями нервной регуляции при корешковых синдромах, недостаточностью местного кровоснабжения при сердечно-сосудистых заболеваниях, изменением гормонального фона в период менопаузы у женщин.
- Дисплазия соединительной ткани. Врожденная неполноценность соединительнотканных структур ассоциируется с высокой вероятностью микротравматизации сухожильно-связочного аппарата и последующим развитием воспаления даже при незначительных физических нагрузках. Наследственные коллагенопатии являются одной из основных причин поражения энтезисов у лиц молодого возраста.
В основе энтезопатии лежат воспалительные и дегенеративные процессы в зоне энтезиса. Особенностью данной анатомической структуры является неэластичность и высокая механическая прочность при относительно неблагоприятных условиях местного кровообращения. Энтезы лишены собственных сосудов, питание тканей осуществляется за счет артерий, обеспечивающих кровоснабжение прилегающих кости и сухожилия. При нагрузке в области энтезиса формируется зона наиболее интенсивного натяжения. Благодаря большой механической прочности большинство волокон остается целыми, поэтому однократное микроповреждение протекает бессимптомно и остается незамеченным.
При этом в областях соединения коллагеновых пучков с костной тканью (при фиброзном энтезе) или трансформации коллагеновых волокон в волокнистый хрящ (при фиброзно-хрящевом соединении) образуются одиночные микроразрывы. При повторной микротравматизации количество разрывов постепенно увеличивается. В ткани сухожилия появляются зоны жирового перерождения. Все перечисленное негативно влияет на прочность энтеза, повышает вероятность его последующих повреждений и способствует развитию воспаления. При первично воспалительном поражении наблюдается обратный механизм. Воспалительные явления создают благоприятные условия для появления микроразрывов, ткань сухожилия рубцуется и подвергается жировому перерождению, формируются участки дегенерации энтеза.
Симптомы энтезопатий
Наиболее распространенными поражениями энтезиса считаются эпикондилиты, трохантерит, энтезопатии седалищного бугра, «гусиной лапки» и боковой поверхности надколенника, ахиллодения и подпяточный бурсит. Общими симптомами патологий этой группы являются локальные боли в месте прикрепления сухожилия при напряжении соответствующих мышц или нахождении в определенном положении. Болевой синдром усиливается при сопротивлении движению. При пальпации определяется болезненность, иногда выявляются костные выросты и ограниченный отек мягких тканей.
Эпикондилит локтевого сустава может быть наружным («локоть теннисиста») и внутренним («локоть гольфиста»), поражает, соответственно, места прикрепления сухожилий к наружному и внутреннему мыщелкам плечевой кости. Для латерального эпикондилита характерны четко локализованные боли, возникшие после непривычной нагрузки и усиливающиеся при сопротивлении попытке разгибания лучезапястного сустава. Медиальный эпикондилит проявляется местной болезненностью, усиливающейся при сопротивлении сгибанию запястья. Функция локтевого сустава обычно сохранена.
Трохантерит, как правило, развивается на фоне артроза тазобедренного сустава, чаще диагностируется у больных женского пола в возрасте старше 40 лет. Отмечается болезненность в зоне большого вертела при попытке лечь на больной бок. Энтезопатия обычно не оказывает влияния на объем движений, возможны некоторые ограничения, обусловленные сопутствующим артрозом. Пальпация трохантера болезненна. Наблюдается усиление болевого синдрома при сопротивлении отведению бедра. Пациенты с энтезопатией седалищного бугра предъявляют жалобы на боль, возникающую в положении сидя (при давлении тела на пораженную область).
Анзериновый бурсит или поражение энтеза в зоне «гусиной лапки» - воспаление на участке прикрепления сухожилий трех мышц: полусухожильной, изящной и портняжной по внутренней поверхности голени ниже коленного сустава. Обычно диагностируется у женщин среднего и пожилого возраста, имеющих лишний вес и страдающих гонартрозом. Проявляется болями в начале движения и при подъеме по ступеням, локальной болезненностью в проекции энтезиса. Еще одной энтезопатией области коленного сустава является процесс в зоне прикрепления собственной связки надколенника по его наружному или внутреннему краю. Как и предыдущая патология, чаще выявляется при артрозе, сопровождается болями при пальпации и движениях.
Ахиллодиния нередко диагностируется у спортсменов, лиц с наследственными коллагенопатиями. Характеризуется интенсивной болью при движениях и продолжительном пребывании в положении стоя. Подпяточный бурсит может быть первично воспалительным или первично дегенеративным. В первом случае обнаруживается у пациентов со спондилоартропатиями, во втором (пяточная шпора) - наблюдается у лиц в возрасте 40 лет и старше. Типичны боли при опоре на стопу, более выраженные в момент начала ходьбы.
В зависимости от этиологии заболевания диагностические мероприятия осуществляют травматологи-ортопеды или ревматологи. При возникновении энтезопатий на фоне урогенных и энтерогенных спондилоартропатий направление к перечисленным специалистам может быть выдано урологом, проктологом или инфекционистом. До недавнего времени диагностика основывалась на клинических данных и результатах рентгенографического исследования. В настоящее время перечень обследований включает следующие процедуры:
- Опрос, осмотр. В анамнезе часто отмечают предрасполагающие факторы. При подозрении на спондилоартропатию изучают семейный анамнез, выявляют характерные признаки со стороны других органов. В ходе объективного осмотра обнаруживают локальную болезненность, иногда - ограниченный отек и костные разрастания, усиление боли при напряжении соответствующей мышцы, особенно на фоне сопротивления движению.
- Рентгенография сустава. На ранних стадиях изменения на артрограммах отсутствуют или слабо выражены. При прогрессировании процесса визуализируется локальная остеопения, прерывистость кортикального слоя, оссификаты фиброзной части энтеза, костные выросты.
- Эхография. На раннем этапе УЗИ суставов подтверждает нарушения структуры фиброзного энтезиса. В последующем картина дополняется участками оссификации сухожильной части соединения и костными эрозиями.
- МРТ. Непосредственно энтез плохо просматривается во время сканирования, однако метод обеспечивает высокую точность при выявлении специфических изменений близлежащих анатомических образований. МРТ кости подтверждает наличие костного отека еще до появления рентгенологических признаков энтезопатии.
С учетом локализации и клинических проявлений заболевания дифференциальную диагностику осуществляют с артритами, артрозами, бурситами, тендинитами, тендовагинитами, фиброзитами, другими воспалительными и дегенеративно-дистрофическими процессами в суставной области и периартикулярной зоне. При проведении дифференциации учитывают, что энтезопатии могут сочетаться с перечисленными патологиями.
Лечение энтезопатий
Лечение поражений энтезов производится в амбулаторных условиях, включает медикаментозную терапию и немедикаментозные методы воздействия. Больным рекомендуется изменение двигательных стереотипов для уменьшения нагрузки на пораженные энтезисы. Операции требуются относительно редко, показаны при выраженном болевом синдроме и неэффективности консервативной терапии. Перечень возможных лечебных мероприятий включает:
- Лекарственные блокады. Локальное введение глюкокортикостероидных препаратов (периартикулярные блокады) является наиболее результативным способом быстрого устранения выраженного болевого синдрома. Частые инъекции медикаментов могут провоцировать дегенеративно-дистрофические изменения в кости и мягких тканях, поэтому лекарственные средства назначаются с осторожностью не чаще 1-2 раз в год курсом не более 3 инъекций.
- Физиотерапию. Важнейшую роль в устранении или уменьшении проявлений патологии играет лечебная физкультура. В период обострения применяют пассивные движения, растягивающие упражнения, в фазе ремиссии составляют программу для укрепления мышц пораженного сегмента. Кроме того, используют лазеротерапию, ультразвук, криотерапию, рефлексотерапию. Широко применяются мануальные методики (массаж, мануальная терапия). Многие специалисты отмечают эффективность ударно-волновой терапии.
- Хирургические вмешательства. По показаниям выполняют тенотомию или тендопериостеотомию, иногда - в сочетании с другими оперативными методиками (например, фасциотомией). В последние годы при энтезопатиях некоторых локализаций успешно применяются эндоскопические операции.
Прием НПВС в терапевтических дозировках в большинстве случаев не обеспечивает желаемого эффекта, наблюдается лишь некоторое снижение болезненности при одновременном максимальном ограничении нагрузки на пораженный сегмент. Боли и воспаление при некоторых энтезопатиях поверхностных локализаций временно уменьшаются после нанесения местных средств, содержащих НПВС, и согревающих мазей. При глубоком расположении энтезов препараты местного действия неэффективны.
Прогноз и профилактика
Прогноз при энтезопатиях относительно благоприятный. При правильно подобранной схеме лечения, соблюдении рекомендаций врача клинические проявления болезни уменьшаются или исчезают. Вместе с тем, заболевание склонно к хроническому течению, полное выздоровление наблюдается редко, при увеличении нагрузки на сегмент или обострении патологий близлежащих суставов существует высокая вероятность рецидивов. Со временем патология прогрессирует, что влечет за собой ухудшение функции конечности. Профилактические меры предполагают отказ от чрезмерных однообразных физических нагрузок, соблюдение техники выполнения движений в процессе занятий спортом и профессиональной деятельности, своевременное лечение сосудистой патологии, поражений суставов и нервной системы.
1. Энтезопатии при серонегативных спондилоартритах / Беленький А.Г. // Consilium medicum - 2006 - Т.8, №2
2. Параартикулярные ткани: варианты поражения и их лечение / Хитров Н.А. // Медицинский совет - 2017 - №5 №3
Читайте также:
- Фимоз: что это такое, как избавиться, стадии и степени
- Пустулезные болезни детей. Акропустулез и транзиторный неонатальный пустулезный меланоз
- Диагностика аберрантных арахноидальных грануляций синусов твердой мозговой оболочки по КТ, МРТ
- Неврологическое обследование при синкопальных состояниях. Лабораторные исследования больных с синкопами.
- Внутричерепной абсцесс и эмпиема у ребенка
