Дозы лекарств применяемых при сердечно-легочной реанимации (СЛР)
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
Сердечно-лёгочная реанимация (СЛР), включающая непрямой массаж сердца и искусственное дыхание - это техника первой помощи, используемая при многих неотложных состояниях (сердечные приступы, утопление и т.п.), при которых происходит остановка дыхания или прекращение сердцебиения. Часто вовремя проведенная сердечно-легочная реанимация позволяет спасти жизнь пострадавшему.
В идеале сердечно-лёгочная реанимация включает два элемента: надавливания на грудную клетку в сочетании с искусственным дыханием «изо рта в рот». (Подробное описание этих действий приведено ниже).
Однако выбор тех действий, которые вы как случайный свидетель неотложной ситуации предпримете при оказании помощи пострадавшему, будет зависеть от уровня ваших знаний о технике сердечно-легочной реанимации и вашей уверенности в умении применить ее.
Если вы опасаетесь, что ваши знания или навыки далеки от идеала, то поступайте по принципу: в такой ситуации гораздо полезнее делать хоть что-нибудь , чем не делать ничего. Помните, от ваших действий (или бездействия) может зависеть чья-то жизнь.
Ниже приведены последние рекомендации Американской кардиологической ассоциации:
При отсутствии подготовки по технике проведения сердечно-легочной реанимации выполняйте только ручной массаж грудной клетки, то есть непрерывные надавливания на грудь пострадавшего (примерно два нажатия в секунду) до прибытия скорой помощи (как это делается, подробно описано ниже). Не пытайтесь проводить дыхание "изо рта в рот".
При наличии навыков и готовности к проведению сердечно-легочной реанимации . Если вы хорошо подготовлены и уверены в своих навыках, можно воспользоваться одним из двух приемов:
Если вы ранее проходили подготовку по проведению сердечно-легочной реанимации, но не уверены в своих навыках , то достаточно будет проводить только надавливания на грудную клетку.
Все сказанное выше относится только к случаям, когда в сердечно-легочной реанимации нуждается взрослый, а не ребенок.
Приемы сердечно-легочной реанимации помогают поддерживать поступление обогащенной кислородом крови к мозгу и другим жизненно важным органам до тех пор, пока не появится возможность восстановить нормальный сердечный ритм с помощью более специфических врачебных мер.
Чтобы правильно овладеть техникой проведения сердечно-легочной реанимации , пройдите специальные курсы по оказанию первой помощи, в программу которых входит обучение проведению СЛР и использованию автоматического внешнего дефибриллятора (АВД).
Перед проведением сердечно-легочной реанимации:
Прежде чем приступить к проведению СЛР, оцените ситуацию:
Если вам кажется, что человек потерял сознание, похлопайте его или встряхните за плечо и громко спросите: "С вами все в порядке?"
Если пострадавший не реагирует и оказывающих помощь двое, один из них сразу же отправляется вызывать помощь по номеру 911 или телефону местной службы неотложной помощи, а другой немедленно приступает к проведению сердечно-легочной реанимации . Если вы оказываете помощь в одиночку и у вас есть под рукой телефон, вызовите помощь по телефону 911 до начала проведения СЛР, за исключением случаев, когда есть основания думать, что потеря сознания связана с удушьем (например, в результате утопления). В этом случае начните с проведения искусственного дыхания в течение одной минуты и только затем вызовите помощь по телефону 911.
При наличии под рукой дефибриллятора: при получении соответствующей голосовой инструкции аппарата нанесите один электрический разряд, затем приступайте к проведению сердечно-легочной реанимации .
Три главных задачи реанимации
Мысленно поставьте перед собой три главных задачи:
Прежде всего примите меры к открытию дыхательных путей и восстановлению дыхания; затем как можно быстрее приступайте к надавливаниям на грудную клетку, цель которых - восстановить нормальное кровообращение.
ОТКРЫТИЕ ДЫХАТЕЛЬНЫХ ПУТЕЙ: Очистите дыхательные пути
Откройте дыхательные пути пострадавшего, используя прием «запрокидывания головы с подъемом подбородка». Положите ладонь на лоб пострадавшего и осторожно отклоните его голову назад. Затем другой рукой осторожно оттяните его подбородок вперед, чтобы открыть дыхательные пути.
В течение 5-10 секунд (не более) постарайтесь убедиться, есть ли нормальное дыхание: присмотритесь, движется ли грудная клетка, попытайтесь уловить звук дыхания или ощутить дыхание щекой или ухом. Отдельные шумные вздохи нельзя считать нормальным дыханием. Если нормальное дыхание отсутствует и вы владеете навыками сердечно-легочной реанимации , начинайте проводить искусственное дыхание «изо рта в рот». Если вы думаете, что пострадавший потерял сознание вследствие сердечного приступа, а у вас нет навыков оказания первой помощи, не делайте искусственное дыхание «изо рта в рот», а сразу же переходите к выполнению надавливаний на грудную клетку для восстановления кровообращения.
ДЫХАНИЕ: дышите за пострадавшего
Искусственное дыхание может выполняться в двух вариантах: «изо рта в рот» или «изо рта в нос» (в случаях, когда рот серьезно травмирован или его не удается открыть).
Открыв дыхательные пути с помощью приема «запрокидывания головы с подъемом подбородка», зажмите ноздри пострадавшего (при проведении дыхания «изо рта в рот») и плотно обхватите губами рот пострадавшего, обеспечив герметичность.
Приготовьтесь сделать два выдоха «изо рта в рот». Сделайте первый выдох в рот пострадавшего (продолжительностью в одну секунду). Проследите, приподнимается ли грудная клетка пострадавшего. Заметив движение грудной клетки, сделайте второй выдох. При отсутствии движений грудной клетки повторите прием «запрокидывания головы с подъемом подбородка», затем сделайте второй выдох.
КРОВООБРАЩЕНИЕ: с помощью нажатий на грудную клетку добейтесь восстановления кровообращения
Поставьте ладонь одной руки основанием на середину грудной клетки пострадавшего (между сосков). Вторую ладонь поставьте поверх первой. Выпрямите руки в локтях, при этом плечи должны находиться непосредственно над ладонями.
Используя вес верхней части тела (а не только силу рук), начните проводить надавливания на грудную клетку (компрессии) в направлении сверху вниз (глубина компрессии около 5 см). Компрессии должны быть сильными и быстрыми, частота компрессий - две в секунду (около 120 компрессий в минуту).
Сделав 30 компрессий, запрокиньте голову пострадавшего назад и оттяните подбородок вперед, открывая дыхательные пути. Приготовьтесь сделать два выдоха «изо рта в рот». Плотно зажмите нос пострадавшего и сделайте выдох в рот в течение одной секунды. Заметив движение грудной клетки, сделайте второй выдох. При отсутствии движений грудной клетки повторите прием «запрокидывания головы с подъемом подбородка», затем сделайте второй выдох. Эти действия составляют один цикл сердечно-легочной реанимации . Если вы не одни, попросите второго участника делать два выдоха «изо рта в рот» каждый раз после того, как вы сделаете 30 надавливаний на грудную клетку.
Если пострадавший не начал двигаться после пяти циклов (приблизительно две минуты) и в вашем распоряжении есть автоматический внешний дефибриллятор (АВД), воспользуйтесь им, следуя голосовым инструкциям дефибриллятора. Американская кардиологическая ассоциация рекомендует выполнить один разряд, а затем продолжить проведение сердечно-легочной реанимации (начиная с компрессий грудной клетки) в течение еще двух минут, прежде чем дать второй разряд. Если у вас нет навыков применения АВД, вы можете получить инструкции по пользованию им по телефону от оператора службы «03». Кроме того, в штате многих учреждений имеются обученные сотрудники, которые могут предоставить дефибриллятор и помочь воспользоваться им. При оказании помощи детям в возрасте от 1 до 8 лет по возможности используйте специальные педиатрические электроды. Не используйте АВД при оказании помощи грудным детям (в возрасте до года). При отсутствии дефибриллятора перейдите к п. 5.
Продолжайте проведение сердечно-легочной реанимации до появления признаков движения или до прибытия бригады скорой помощи.
Проведение сердечно-легочной реанимации ребенку
Порядок проведения СЛР детям в возрасте от 1 до 8 лет в основном тот же, что и при оказании помощи взрослому. Разница заключается лишь в следующем:
Оказывая помощь в одиночку, перед вызовом скорой помощи или применением АВД проведите ребенку пять циклов надавливаний на грудную клетку и выдохов «изо рта в рот» (в течение примерно двух минут).
Чередуйте компрессии грудной клетки и выдохи «изо рта в рот» так же, как и при оказании помощи взрослому: 30 компрессий, затем два выдоха. Эти действия составляют один цикл сердечно-легочной реанимации . Выполнив два выдоха, сразу же начинайте следующий цикл компрессий и выдохов.
Если после пяти циклов сердечно-легочной реанимации (около двух минут) ребенок не реагирует и в вашем распоряжении есть дефибриллятор, примените его, следуя голосовым инструкциям. По возможности используйте педиатрические электроды. При отсутствии педиатрических электродов используйте электроды для взрослых.
Продолжайте проводить СЛР до тех пор, пока ребенок не начнет двигаться, или до прибытия бригады скорой помощи.
Проведение сердечно-легочной реанимации грудному ребенку
В большинстве случаев остановка сердца у грудных детей происходит вследствие прекращения поступления кислорода (например, при утоплении или удушье). Если вам известно, что остановка дыхания у ребенка обусловлена обструкцией дыхательных путей, окажите ему первую помощь как при удушье. Если вы не знаете, отчего ребенок не дышит, приступайте к проведению сердечно-легочной реанимации .
Сердечно-легочная реанимация у взрослых
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при п
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при последующей реабилитации. Самым уязвимым и при этом очень важным звеном является первичный реанимационный комплекс, проводимый на месте происшествия, поскольку через 3-5 мин после остановки кровообращения и дыхания при обычной температуре тела развиваются необратимые изменения головного мозга пострадавшего.
Возможны как первичная остановка дыхания, так и первичная остановка кровообращения. Выявление первичной остановки дыхания (инородные тела дыхательных путей, электротравма, утопление, поражение центральной нервной системы (ЦНС) и др.) маловероятно на догоспитальном этапе, так как к моменту прибытия бригады скорой помощи успевает развиться фибрилляция желудочков или асистолия.
Причиной первичной остановки кровообращения могут быть острый инфаркт миокарда, аритмия различного характера, электролитный дисбаланс, тромбоэмболия легочной артерии, разрыв и расслоение аневризмы аорты и т. д.
Различают три варианта прекращения сердечной деятельности: асистолия, фибрилляция и электромеханическая диссоциация. Асистолия может быть первичной или вторично развиться после фибрилляции желудочков. В первом случае шансов на успех реанимации больше, во втором, при истощении резервов миокарда, — меньше. Иногда изолинию на электрокардиограмме (ЭКГ) воспринимают как асистолию, но она может наблюдаться и при неисправности электрокардиографа, случайном отсоединении электродов, низкоамплитудной ЭКГ и т. п. Электромеханическая диссоциация характеризуется наличием электропродукции сердца, но отсутствием сокращения миокарда.
При фибрилляции возникают разрозненные, беспорядочные, неэффективные сокращения миокарда. И здесь имеют значение применение прекордиального удара и рано выполненная дефибрилляция.
Признаками остановки кровообращения являются: потеря сознания; отсутствие пульса на сонных артериях; остановка дыхания; судороги; расширение зрачков и отсутствие их реакции на свет; изменение цвета кожных покровов.
Для подтверждения остановки сердца достаточно наличие первых трех признаков.
Сердечно-легочная реанимация (СЛР) не показана, и ее можно не начинать в случаях: если установлено, что с момента остановки сердца (при нормальной температуре окружающей среды) прошло свыше 25 мин; больные заранее зафиксировали свой отказ от СЛР.
В иных случаях при оказании помощи на догоспитальном этапе СЛР начинается немедленно.
Поводом для прекращения СЛР является отсутствие признаков восстановления кровообращения и дыхания при использовании всех доступных методов СЛР в течение 30 мин.
СЛР на догоспитальном этапе
Она включает в себя элементарное поддержание жизни (по П. Сафару) или первичный реанимационный комплекс (по А. Зильберу):
- восстановление проходимости дыхательных путей;
- искусственную вентиляцию легких (ИВЛ) и оксигенацию;
- непрямой массаж сердца.
Кроме того, производятся мероприятия (рис. 1) специализированного реанимационного комплекса (по А. Зильберу), включающего:
- электрокардиографию и дефибрилляцию;
- обеспечение венозного доступа и введение медикаментозных средств;
- интубацию трахеи.
Восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушается в результате западения языка, аспирации рвотными массами, кровью. Необходимо очистить ротоглотку и выполнить «тройной прием Сафара» — разогнуть голову в шейном отделе позвоночника; выдвинуть нижнюю челюсть вперед и вверх; открыть рот. Если невозможно исключить перелом шейного отдела позвоночника и разгибать голову нельзя, ограничиваются выдвижением челюсти и открытием рта.
Если зубной протез цел, его оставляют в полости рта, так как это сохраняет контур рта и облегчает проведение ИВЛ.
При обструкции дыхательных путей инородным телом пострадавшего укладывают на бок и производят 3-5 резких ударов нижней частью ладони в межлопаточной области, затем пальцем пытаются удалить инородное тело из ротоглотки. Если этот метод неэффективен, то выполняют прием Геймлиха: ладонь реаниматолога укладывается на живот между пупком и мечевидным отростком, вторую руку укладывают на первую и производят толчок снизу вверх по средней линии. После чего также пальцем пытаются удалить инородное тело из ротоглотки.
В связи с опасностью инфицирования реаниматолога при контакте со слизистой рта и носа, а также для повышения эффективности ИВЛ используется ряд приспособлений: устройство «ключ жизни»; пероральный воздуховод; трансназальный воздуховод; фаринго-трахеальный воздуховод; двухпросветный пищеводно-трахеальный воздуховод (комбитьюб); ларингеальная маска.
Большим шагом вперед явилось создание ларингеальной маски. Ларингеальный масочный воздуховод представляет собой интубационную трубку, которая не проходит через голосовую щель в трахею, а имеет на дистальном конце миниатюрную маску, которая надевается на гортань. Манжета, прилегающая к краю маски, раздувается вокруг гортани, обеспечивая герметичность по ларингеальному периметру. Ларенгеальная маска обладает множеством преимуществ, в том числе позволяет обойтись без разгибания головы в шейном отделе, если к этому имеются противопоказания.
Каждый врач скорой помощи должен уметь выполнять интубацию трахеи. Этот метод позволяет обеспечить оптимальную проходимость дыхательных путей, снизить вероятность регургитации при проведении комплекса реанимационных мероприятий, обеспечить более высокое внутрилегочное давление. Кроме того, через интубационную трубку можно вводить некоторые медикаменты.
ИВЛ. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента без или с применением специальных устройств. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, поэтому эффективнее ИВЛ атмосферным воздухом, либо кислородо-воздушной смесью. Каждое вдувание должно занимать 1-2 с, а частота дыхательных движений составлять 12-16 в минуту. Адекватность ИВЛ оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Бригадой скорой помощи обычно используются либо воздуховод, либо лицевая маска и мешок Амбу, либо интубация трахеи и мешок Амбу.
Непрямой массаж сердца. После остановки кровообращения в течение 20-30 мин в сердце сохраняются функции автоматизма и проводимости, что позволяет его «запустить». Основной целью массажа сердца является создание искусственного кровотока. За время проведения непрямого массажа сердца происходит сжатие не только сердца, но и легких, которые содержат большое количество крови. Этот механизм принято называть грудным насосом.
У пациентов с фибрилляцией желудочков и желудочковой тахикардией рекомендуется при отсутствии подготовленного к работе дефибриллятора нанести прекордиальный удар (1-2 резких удара кулаком в область границы средней и нижней трети грудины с расстояния не менее 30 см).
При проведении непрямого массажа сердца пациент должен находиться на твердой поверхности. Одна ладонь реаниматолога располагается на нижней трети грудины по средней линии, вторая упирается в тыльную поверхность первой. Время надавливания и отпускания — 1 с, интервал между компрессиями — 0,5-1 с. Грудина у взрослого должна «продавливаться» на 5-6 см. При выполнении каких-либо лечебных мероприятий перерыв в тракциях не должен превышать 5-10 сек. Критериями эффективности непрямого массажа сердца являются появление пульсовых толчков на сонных артериях, артериальное давление на уровне 60-70 мм рт. ст., изменение цвета кожных покровов.
Если помощь оказывает один реаниматолог, то на два вдувания воздуха выполняются 15 тракций, если работают два реаниматолога, то на одно вдувание воздуха осуществляется 5 тракций.
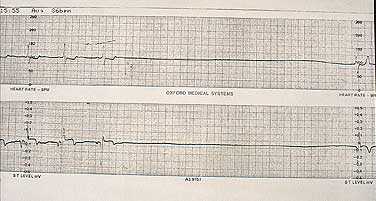
Электрическая дефибрилляция сердца (ЭДС). Это важнейший компонент СРЛ. ЭДС эффективна только при сохранности энергетического ресурса миокарда, т. е. при регистрации на ЭКГ крупноволновых осцилляций от 0,5 до 1 мВ и более (рис. 2). Если же отмечаются низкие, аритмичные, полиморфные осцилляции, а также асистолия, то начинают с ИВЛ, непрямого массажа и медикаментозной терапии (рис. 3), добиваются перехода асистолии или мелковолновой фибрилляции желудочков в крупноволновую фибрилляцию и применяют ЭДС.
Первый разряд для ЭДС — 200 Дж, при неэффективности второй — 300 Дж, при неэффективности третий — 360 Дж. Перерыв между разрядами минимальный — для контроля ритма. Непрямой массаж сердца и ИВЛ прерываются только на момент разряда. Если первая серия из трех разрядов оказывается неэффективной, то на фоне продолжающейся ИВЛ, непрямого массажа сердца, медикаментозной терапии проводится вторая серия разрядов в той же последовательности.
В настоящее время на догоспитальном этапе применяются автоматические наружные дефибрилляторы, в этом случае ЭКГ регистрируется с электродов дефибриллятора, приложенных к грудной клетке. Дефибриллятор регистрирует ритм сердца и производит его автоматический анализ; при выявлении желудочковой тахикардии или фибрилляции желудочков конденсаторы автоматически заряжаются, и прибор дает разряд. Эффективность автоматических дефибрилляторов очень высока. Кроме автоматических, используются полуавтоматические наружные дефибрилляторы.
Медикаментозная терапия при сердечно-легочной реанимации. Медикаменты при СЛР могут вводиться: в периферическую вену; в центральную вену; в трахею.
По понятным причинам внутримышечный путь введения не показан. При наличии возможности катетеризируется периферическая вена. Если реаниматолог опытный и хорошо владеет методикой пункции центральной вены, можно использовать этот способ. Проблема в том, что в этом случае приходится прерывать реанимационные мероприятия, а перерыв больше, чем на 5-10 с нежелателен. Внутритрахеальный путь удобен, если выполнена интубация трахеи, в крайнем случае можно ввести препараты в трахею через перстнещитовидную мембрану. Эндотрахеально допустимо вводить адреналин, атропин, лидокаин. Препараты лучше развести в 10-20 мл 0,9% раствора натрия хлорида.
Адреналин остается средством выбора при остановке кровообращения. При асистолии и электромеханической диссоциации он «тонизирует» миокард и помогает «запустить» сердце, мелковолновую фибрилляцию переводит в крупноволновую, что облегчает ЭДС. Дозы: по 1-2 мг внутривенно струйно с интервалом 5 мин, суммарно обычно — до 10-15 мг.
М-холинолитик атропин снижает тормозящее влияние ацетилхолина на синусовый узел и атриовентрикулярную проводимость и, возможно, способствует высвобождению катехоламинов из мозгового слоя надпочечников. Он показан при брадисистолии и асистолии. Дозы — 1 мг, можно повторить через 5 мин, но не более 3 мг за время реанимации.
Все антиаритмические препараты оказывают депрессивное действие на миокард и небезвредны для организма пациента. При развившейся фибрилляции желудочков их следует вводить лишь в случае нескольких неудачных попыток ЭДС, поскольку они, подавляя желудочковую эктопию затрудняют восстановление самостоятельного ритма. Лидокаин считается одним из наиболее эффективных средств при рефрактерной фибрилляции желудочков, устойчивой желудочковой тахикардии и тахикардиях неясной этиологии с широким комплексом QRS. Доза для насыщающего внутривенного введения — 1,5 мг/кг струйно (обычно — 75-100 мг). Одновременно начинается введение поддерживающей дозы 2-4 мг в мин. Для этого 1 г лидокаина разводится в 250 мл 5% раствора глюкозы.
Показанием к введению гидрокарбоната натрия можно считать затянувшуюся более чем на 15 мин реанимацию, если остановке сердца предшествовали выраженный метаболический ацидоз или гиперкалиемия. Доза — 1 ммоль/кг, внутривенно однократно, при повторном введении она уменьшается вдвое. Некоторые авторы считают, что при адекватных реанимационных мероприятиях гидрокарбонат натрия следует вводить только под контролем кислотно-основного состояния, поскольку организм значительно хуже адаптируется к алкалозу, чем к ацидозу.
В качестве инфузионных растворов целесообразно использовать 0, 9% раствор хлорида натрия, но наиболее эффективен раствор лактата Рингера по Хартману, а из коллоидов — растворы со средней молекулярной массой, содержащие гидроксиэтилкрахмал — волювен или венофундин.
Во всех случаях показана экстренная госпитализация по витальным показаниям в отделение реанимации и интенсивной терапии.
И. Г. Труханова, доктор медицинских наук, доцент
Е. В. Двойникова, кандидат медицинских наук, доцент
Самарский государственный медицинский университет, Самара
Сердечно-легочная реанимация на догоспитальном этапе
Каковы наиболее частые причины внезапной смерти? Что можно сделать в случаях остановки дыхания и кровообращения на догоспитальном этапе? Почему внутрисердечный путь введения лекарственных средств — «путь отчаяния»? Сердечно-легочная реанимация — э
Каковы наиболее частые причины внезапной смерти?
Что можно сделать в случаях остановки дыхания и кровообращения на догоспитальном этапе?
Почему внутрисердечный путь введения лекарственных средств — «путь отчаяния»?
Сердечно-легочная реанимация — это комплекс мероприятий, направленных на оживление организма в случае остановки кровообращения и/или дыхания. Своевременное (в течение первых минут) начало реанимационных мероприятий может предотвратить необратимое повреждение мозга и, возможно, наступление биологической смерти.
Большинство случаев внезапной смерти имеют кардиальную причину.
Основными признаками остановки кровообращения являются потеря сознания, остановка дыхания и отсутствие пульса (следует оценивать наличие пульса на сонных артериях).
Сердечно-легочная реанимация (СРЛ) состоит из двух основных частей.
- Основные реанимационные мероприятия (ОРМ) или неспецифическая реанимация. Проводится вне зависимости от причины остановки кровообращения и включает в себя поддержание кровообращения (наружный массаж сердца с частотой 80—100 компрессий в минуту следует производить, положив больного на твердую поверхность), а также обеспечение проходимости дыхательных путей и достаточного уровня вентиляции легких (искусственная вентиляция легких — 12 вдохов в минуту методами «рот в рот», «рот в нос» или с помощью дыхательного мешка). Начинать реанимацию следует со вдоха, а затем, в том случае если реанимацию проводит один человек, осуществлять 12—15 компрессий на 2 вдоха, если же два человека — 5 компрессий на один вдох. Вероятность сохранения жизни пациента в случае остановки кровообращения обратно пропорциональна времени, прошедшему до момента начала реанимационных мероприятий.
Алгоритм действий при проведении ОРМ представлен на рис. 1.
- Специализированные реанимационные мероприятия — использование лекарственных средств и реанимационного оборудования в зависимости от причин, вызвавших остановку кровообращения. Эти мероприятия не исключают, а дополняют ОРМ.
Способы введения лекарственных препаратов при СЛР
Внутривенный. При налаженном периферическом венозном доступе возможно введение лекарственных препаратов в периферическую вену, но после каждого болюсного введения необходимо поднимать руку больного для ускорения доставки препарата к сердцу, сопровождая болюс введением некоторого количества жидкости (для его проталкивания). С целью обеспечения доступа в центральную вену предпочтительно катетеризировать подключичную или внутреннюю яремную вену. Введение лекарственных препаратов в бедренную вену сопряжено с их замедленной доставкой к сердцу и уменьшением концентрации.
Эндотрахеальный. Если интубация трахеи произведена раньше, чем обеспечен венозный доступ, то атропин, адреналин, лидокаин можно вводить зондом в трахею. При этом препарат разводят на 10 мл физиологического раствора, и его доза должна быть в 2-2,5 раза больше, чем при внутривенном введении. Конец зонда должен находиться ниже конца интубационной трубки; после введения препарата необходимо выполнить последовательно 2—3 вдоха (прекратив при этом непрямой массаж сердца) для распределения лекарства по бронхиальному дереву.
Внутрисердечный. «Путь отчаяния» применяется лишь в том случае, если невозможен другой способ введения. Следует по возможности воздерживаться от внутрисердечных инъекций, так как при использовании этого способа в 40% случаев повреждаются крупные коронарные артерии.
Тактика реанимации при фибрилляции желудочков и гемодинамически неэффективной желудочковой тахикардии
Начинать реанимацию необходимо с ОРМ и электрической дефибрилляции (ЭДФ). Дефибрилляцию начинают с разряда мощностью 200 Дж. При сохранении фибрилляции снова используют разряд, но более высокой мощности — 200—300 Дж, затем — 360 Дж. Начинать реанимационные мероприятия сразу с разряда максимальной мощности не следует, чтобы избежать повреждающего действия на миокард.
При неэффективности вышеперечисленных мероприятий возобновляют ОРМ, производят интубацию трахеи, налаживают венозный доступ, вводят адреналин в дозе 1 мг каждые 3—5 минут; можно вводить возрастающие дозы адреналина 1—3—5 мг каждые 3—5 минут или промежуточные дозы 2—5 мг каждые 3—5 минут. Адреналин можно заменить вазопрессином, который вводится в дозировке 40 мг в вену однократно.
При продолжении фибрилляции желудочков используют антиаритмические препараты, которые позволяют снизить порог дефибрилляции:
- лидокаин 1,5 мг/кг внутривенно струйно, повторное введение через 3-5 минут, в случае восстановления кровообращения налаживают непрерывную инфузию лидокаина со скоростью 2-4 мг/мин;
- амиодарон 300 мг в вену за 2-3 минуты, при отсутствии эффекта возможно введение еще 150 мг в вену; в случае восстановления кровообращения налаживают непрерывную инфузию в первые 6 часов 1мг/мин (360 мг), в следующие 18 часов 0,5 мг/мин (540 мг);
- прокаинамид в дозировке 100 мг; при необходимости введение повторяют через 5 минут (до общей дозы 17 мг/кг);
- сульфат магния 1-2 г в течение 5 минут, при необходимости введение можно повторить через 5-10 минут при тахикардии "пируэт".
После введения лекарства 30—60 секунд проводят ОРМ, а затем повторно проводят ЭДФ (за это время антиаритмик достигает цели). Рекомендуется чередовать введение лекарств с ДФ по такой схеме: антиаритмик — ЭДФ (360 кДж) — адреналин — ЭДФ (360 кДж) —антиритмик — ЭДФ (360 кДж) — адреналин и т. д. Можно использовать не один, а три разряда максимальной мощности. Количество ЭДФ не ограничено.
Алгоритм действий при фибрилляции желудочков представлен на рис. 2.
Широко практиковавшееся ранее введение бикарбоната натрия (как средства борьбы с ацидозом) в настоящее время применяется значительно реже из-за ограниченных показаний:
- затянувшиеся (более 15 минут) реанимационные мероприятия;
- отравление трициклическими антидепрессантами;
- выраженный ацидоз;
- гиперкалиемия.
Бикарбонат натрия вводится в дозе 1 мэкв/кг в вену (в среднем 140-180 мл 4%-ого раствора).
Тактика при электромеханической диссоциации
Электромеханическая диссоциация (ЭМД) — это отсутствие пульса и дыхания у больного с сохраненной электрической активностью сердца (на мониторе ритм виден, а пульса нет).
К сожалению, прогноз при этом виде нарушения деятельности сердца плохой, если не устраняется причина, вызвавшая остановку кровообращения (ацидоз, гиповолемия, гипоксия, гипотермия, тампонада сердца, напряженный пневмоторакс).
Лечение ЭМД включает ОРМ, внутривенное введение адреналина — 1 мг каждые 3—5 минут и атропина 1 мг каждые 3—5 минут, электрокардиостимуляцию, на 15-й минуте реанимации введение бикарбоната натрия. Необходимо попытаться устранить причину ЭМД.
Тактика при асистолии
Тактика устранения этой причины остановки кровообращения практически не отличается от схемы лечения ЭМД. Необходимо обратить внимание на то, что ЭКГ в одном отведении при мелковолновой фибрилляции желудочков может имитировать экстрасистолию, поэтому асистолия должна быть подтверждена в нескольких отведениях ЭКГ. Электрическая дефибрилляция в этом случае не только не показана, но даже вредна, так как она усиливает ваготонию. Лечение включает ОРМ, в вену вводится адреналин — 1 мг каждые 3—5 минут, атропин — 1 мг каждые 3—5 минут, проводится электрокардиостимуляция, на 15-й минуте реанимации показано введение бикарбоната натрия. Необходимо попытаться устранить причину асистолии. Алгоритм действий при асистолии представлен на рис. 3.
Заключение
В случае успешно проведенных реанимационных мероприятий необходимо:
- убедиться в том, что имеет место адекватная вентиляция легких (проходимость дыхательных путей, симметричность дыхания и экскурсии грудной клетки; оценить цвет кожных покровов, при наличии пульсоксиметра убедиться, что сатурация кислородом составляет не менее 90%);
- продолжить введение антиаритмиков с профилактической целью;
- попытаться выявить, какое патологическое состояние привело к остановке кровообращения, и начать лечение основного заболевания.
А. Л. Верткин, доктор медицинских наук, профессор
О. Б. Талибов, кандидат медицинских наук
О. Н. Ткачева
МГМСУ, ННПОСМП, Москва
Сердечно-легочная реанимация - когда, как и что нужно делать
При внезапной остановке сердца и прекращении дыхания нарушается жизнедеятельность организма, развивается состояние клинической смерти. Этот терминальный период составляет 3-5 минут, но он обратим при своевременном выявлении. Экстренная помощь и начало реанимационных мероприятий позволяют восстановить дыхание, кровообращение, сердцебиение и оксигенацию организма. Соблюдение порядка проведения сердечно-легочной реанимации (СЛР) значительно увеличивает шансы спасения каждого пациента. Во внебольничных условиях при оказании помощи решающее значение имеет скорость начала действий после наступления клинической смерти.
Первая помощь заключается в проверке сознания, дыхания, вызове экстренных служб, выполнения сердечно-легочной реанимации, состоящей из непрямого массажа и искусственной вентиляции легких.
Внезапная остановка сердца на улице: что делать до приезда скорой?

Реанимационные мероприятия проводят после констатации состояния клинической смерти, основные признаки которой: отсутствующее дыхание и сердцебиение, бессознательное состояние, расширение зрачков, отсутствие реакции на внешние раздражители. Для достоверного определения тяжести обстановки необходимо определить такие показатели пострадавшего:
- проверить пульс на сонных артериях шеи под челюстным углом — при снижении давления менее 60-50 мм рт. ст. пульс на лучевой артерии внутренней поверхности кисти не определяется;
- осмотреть грудную клетку, проверить наличие самостоятельных дыхательных движений;
- приблизиться к лицу пострадавшего для проверки дыхания, определения вдоха и выдоха (оценка движения воздуха);
- обратить внимание на цвет кожи — синюшность и резкая бледность появляется при прекращении дыхания;
- проверить сознание — отсутствие реакции на раздражители свидетельствует о коме.
Сердечно-легочную реанимацию по новым стандартам проводят лишь в двух случаях. Приступать к выполнению комплекса СЛР следует только после определения пульса и дыхания.
При отчетливом определении пульса на протяжении 10-15 сек и нарушенном атональном дыхании с эпизодами судорожных вздохов требуется искусственное дыхание. Для этого на протяжении минуты необходимо совершать 10-12 вдохов «рот в рот» или «рот в нос». Ожидая скорую помощь, нужно измерять пульс каждую минуту, при его отсутствии показана СЛР.
При несостоятельности самостоятельного дыхания и пульса показан комплекс реанимационных мероприятий строго по алгоритму.
Проверка сознания осуществляется по такому принципу:
- Громко обратитесь к пострадавшему. Спросите, что случилось, как он себя чувствует.
- Если ответа не последовало, задействуйте болевые раздражители. Ущипните за верхний край трапециевидной мышцы или надавите на основание носа.
- Если реакция не последовала (речь, подергивания, попытки защититься рукой) - сознание отсутствует, можно переходить к следующему этапу.
Проверка дыхания:
- Запрокиньте голову назад (держа ее за затылок и подбородок) и отройте рот. Осмотрите его на предмет инородных тел. Если они там есть - удалите их.
- Наклонитесь к лицу и в течение 10 сек. проверяйте дыхание. Вы должны ощутить его щекой, услышать и увидеть движения грудной клетки. В норме достаточно определить 2-3 вдоха.
- Если дыхания нет или ощущается только 1 вдох (что можно считать его отсутствием), можно предполагать прекращение жизненно важной функции.
В подобном случае необходимо вызвать скорую помощь и начать выполнять реанимационные мероприятия при остановке сердца и дыхания.
Этапы сердечно-легочной реанимации по новым стандартам
Крайне важно соблюдать правильный порядок проведения реанимационных мероприятий. Согласно последним медицинским протоколам, для спасения пострадавшего необходимо придерживаться алгоритма «АВС»:
- А — обеспечить проходимость дыхательных путей для оксигенации, устранить перекрытие просвета глотки и трахеи;
- В — выполнить дыхание методом «рот в рот» или «рот в нос»;
- С — восстановить кровообращение методом непрямого массажа.
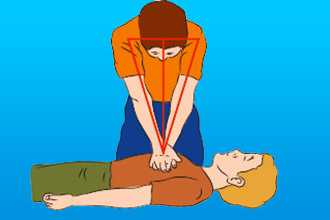
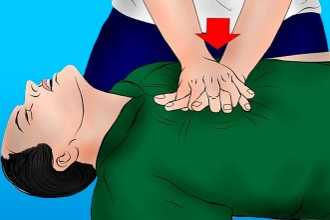
Техника и порядок проведения непрямого массажа сердца и искусственной вентиляции легких
- Важно соблюдать безопасность, перед началом СЛР необходимо уложить человека на жесткую, устойчивую и твердую поверхность или на пол.
- После этого наклонить голову набок, приоткрыть рот и убедиться, что просвет дыхательных путей не перекрыт. При обнаружении непроходимости — очистить дыхательные пути подручными средствами (платком или салфеткой).
- Для эффективного искусственного дыхания произвести прием Сафара — запрокинуть голову назад, выдвинуть челюсть вперед и кверху, приоткрыть рот одним движением.
- При признаках перелома позвоночника в области шеи только выдвинуть челюсть.
- Комплекс реанимации начинается с 30 компрессионных сжатий грудины, которые выполняет один человек ритмично без перерывов.
- Для этого необходимо поместить правую руку с упором ладони на нижнюю часть грудины по центру, поверх правой руки приложить левую и сплести пальцы.
- Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах.
- Выполняют 100-120 нажатий в минуту с ритмичной компрессией грудины на 5-6 см вглубь, до полного расширения грудной клетки после сжатия.
- После 30 компрессионных сжатий совершают 2 выдоха в полость рта или носа пострадавшего на протяжении 1 секунды.
- При проведении дыхания методом «рот в рот» необходимо сжать ноздри пальцами перед совершением выдоха.
- Во время двух выдохов следует смотреть на грудную клетку: расправление и поднятие свидетельствуют о правильном выполнении.
- Если грудная клетка не поднимается и не опускается, необходимо проверить, проходимы ли дыхательные пути, возможно понадобится повторить прием Сафара.
- При СЛР нужно обязательно проверять пульс каждые 2 минуты. Реанимируют без остановок до 30- 40 минут.
Критерии эффективности мероприятий
При своевременном начале помощи повышается шанс на спасение человека. Для этого важно четко соблюдать правила проведения сердечно-легочной реанимации. Об эффективном выполнении комплекса СЛР свидетельствует:
- появление пульса на сонных артериях — дабы убедиться, что пульс сохраняется, массаж сердца можно прекратить на 3-5 секунд;
- возвращение реакции зрачков на световой раздражитель — сужение свидетельствует об обогащении оксигенированной кровью головного мозга;
- появление самостоятельного дыхания с полноценным устойчивым вдохом и выдохом, без эпизодов судорожных вдохов с последующим прекращением (апноэ);
- исчезновение синюшности кожи лица, губ, кистей;
После восстановления сердцебиения и дыхания реанимационный комплекс прекращают выполнять, однако пострадавший должен находиться в поле зрения реаниматора до приезда врача
Частые ошибки в оказании помощи
Следует помнить, что неправильно оказанная доврачебная помощь нередко наносит больше вреда, чем ее отсутствие. Следующие ошибочные рекомендации и мифы часто встречаются в интернете (правило четырех «НЕ») :

- Не проверяйте дыхание с помощью зеркальца или перышка — вы тратите время на его поиск, вам может помешать влажность на улице, а при использовании перышка ветер может помешать достоверности результата. В такой ситуации вы ошибочно посчитаете мертвого человека живым.
- Не проверяйте зрачковый рефлекс - это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.
- Не стоит делать прекардиальный удар. Для этого нужна соответствующая практика, к тому же такой способ не доказан с точки зрения эффективности, а в некоторых случаях может принести еще больший вред.
- Не делайте ИВЛ без защиты (без пленки-клапана) незнакомых людям - высокий риск передачи инфекции. Если во время проведения искусственной вентиляции грудная клетка не подымается, стоит предположить, что воздух проходит в желудок, или же дыхательные пути закупорены. В первом случае ограничьтесь НМС, во втором - очистите рот или примените прием Геймлиха.
Неотложная помощь медицинской бригады: какой алгоритм действий?
Для оказания неотложной помощи при внезапной остановке сердца на выезд приезжает специальная кардиологическая бригада, чья задача - проведение расширенных реанимационных мероприятий и немедленная доставка пациента в больницу. Она работает по протоколу, включающему такую последовательность действий:
- Проверка жизненных показателей и постановка диагноза. Для этого применяют более широкий арсенал оборудования, в том числе электрокардиограф. Необходимо исключить другие причины клинической смерти, такие как кровотечение или блокада.
- Возобновление проводимости верхних дыхательных путей. Для максимально эффективного обеспечения кислорода делают их интубацию.
- Реанимационные мероприятия проводят по тому же алгоритму, что указан выше, но для ИВЛ используют дыхательные маски, мешок Амбу или аппарат искусственной вентиляции.
- При наличии мерцательной тахикардии или фибрилляции желудочков на ЭКГ поднимают вопрос о применении дефибрилляции.
- Производят медикаментозную поддержку путем внутривенного или внутрисердечного введения таких препаратов как «Адреналин» (1 мл 0,1% в 19 мл раствора NaCl 0,9%) и «Кордарон» (при наличии аритмий, 300 мг в/в).
Выводы
Жизнь пациента с остановкой сердца во многом зависит от тех действий, которые будут предпринимать окружающие. Своевременно и качественно оказанная домедицинская помощь значительно повышает шансы на выживание и дальнейшее восстановление высшей нервной деятельности.
Принципы догоспитальной реанимации очень просты, их может сделать практически каждый человек. Врачебную помощь оказывают с использованием большего арсенала средств и препаратов.
Для подготовки материала использовались следующие источники информации.
Сердечно-легочная реанимация (СЛР) у младенцев и детей
Несмотря на использование сердечно-легочной реанимации (СЛР), показателm смертности при остановке сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения вне больницы у младенцев и детей составляет около 90%. Показатели смертности при внутрибольничной остановке сердца у детей грудного и младшего возраста составляют около 65%. При изолированной остановке дыхания летальность составляет почти 20-25%. Неврологический исход часто является крайне неблагоприятным.
Необходимо руководствоваться системой оценки исходов СЛР у детей. Примером может быть модифицированная Питсбургская шкала исходов (Pittsburgh Outcome Categories Scale), основанная на оценке общего состояния и функции ЦНС (см. таблицу Педиатрическая шкала категорий церебральных проявлений Педиатрическая шкала категорий церебральных проявлений* ).
Standards and guidelines for CPR from the American Heart Association are followed (см. таблицу Методы СЛР для медицинских работников Методы СЛР у детей грудного и младшего возраста для медицинских работников ). Подробный протокол действий в случае, если новорожденный или ребенок потерял сознание на фоне возможного сердечного приступа, см. рисунок Комплексная неотложная кардиологическая помощь детям Комплексная неотложная кардиологическая помощь детям .
Комплексная неотложная кардиологическая помощь детям
* При наличии достаточного количества подготовленного персонала оценка состояния пациента, СЛР и активация системы экстренного реагирования должны происходить одновременно.
Основано на алгоритмах Комплексной неотложной кардиологической помощи (Comprehensive Emergency Cardiac Care Algorithm) от Американской ассоциации сердца (American Heart Association).
Основные отличия СЛР у взрослых и детей
Состояния, предшествующие остановке сердца
Брадикардия у ребенка с нарушениями физиологического состояния сигнализирует об остановке кровообращения. У новорожденных, младенцев и детей раннего возраста в ответ на гипоксию развивается брадикардия, в то время как у детей более старшего возраста сначала возникает тахикардия. У новорожденных и детей с частотой сердечных сокращений < 60/минуту и признаками низкой органной перфузии при отсутствии улучшения после начала искусственного дыхания необходимо проводить закрытый массаж сердца (см. рисунок Компрессия грудной клетки Закрытый массаж сердца у младенцев и детей ). Вторичная брадикардия на фоне блокады сердца является редкостью.
Компрессия грудной клетки
Во время грудной компрессии у младенцев и детей (в возрасте до полового созревания или весом > 55 кг рекомендуемая глубина компрессии такая же, как для взрослых, т.е. 5-6 см.
Метод компрессии грудной клетки для детей грудного и младшего возраста также отличается и показан ниже. Скорость компрессии для детей грудного и младшего возраста аналогична таковой для взрослых и составляет от 100 до 120 сжатий/минуту.
Закрытый массаж сердца у младенцев и детей
A: если присутствуют 2 реаниматора, то новорожденным и маленьким детям, чью грудную клетку можно обхватить ладонью, рекомендуется выполнять непрямой массаж сердца размещенными рядом большими пальцами. При проведениии компрессии у совсем маленьких новорожденных большие пальцы следует перекрестить.
B: если спасатель один, он может для компрессии у младенцев использовать 2 пальца. При сжатии пальцы должны оставаться в вертикальном положении. Для новорожденных такое положение пальцев будет слишком низким, т.е. на уровне или ниже мечевидного отростка; правильное положение пальцев - чуть ниже линии сосков.
C: Положение рук при сжатии грудной клетки ребенка.
(По материалам American Heart Association: Standards and guidelines for CPR. Journal of the American Medical Association 268:2251-2281,1992. Copyright 1992, American Medical Association).
Лекарства
После адекватной оксигенации и вентиляции адреналин является препаратом выбора (см. Препараты первого ряда Лекарственные препараты первого ряда Сердечно-легочная реанимация (СЛР) - это организованные, последовательные действия при остановке сердца, в т ч: Распознавание отсутствия дыхания и кровообращения Поддержание жизненно важных. Прочитайте дополнительные сведения ) и должен быть введен как можно скорее после достижения внутривенного (в/в) или внутрикостного (в/к) доступа. Доза адреналина составляет 0,01 мг/кг в/в, и может повторяться через каждые 3- 5 минут. В текущих руководствах при неустойчивых сердечных ритмах, при которых дефибрилляция не показана, рекомендуется немедленное обеспечение внутрикостного доступа и введение адреналина, поскольку последние данные указывают на то, что восстановление самостоятельного кровообращения (ROSC) и выживаемость у детей коррелируют со скоростью, с которой вводилась первая доза адреналина.
Амиодарон 5 мг/кг внутривенно однократно может быть назначен, если дефибрилляция оказалась неэффективной после введения адреналина. Его введение можно повторить до 2 раз при рефрактерной фибрилляции желудочков Фибрилляция желудочков (ФЖ) Фибрилляция желудочков вызывает нескоординированное дрожание желудочков с отсутствием эффективного сокращения. Она вызывает незамедлительное синкопе и смерть в течение нескольких минут. Лечение. Прочитайте дополнительные сведенияАртериальное давление
Артериальное давление должно измеряться манжетой соответствующего размера, но у очень ослабленных детей является обязательным прямой инвазивный мониторинг артериального давления.
Поскольку артериальное давление меняется в зависимости от возраста, легко запомнить нижние пределы нормы систолического артериального давления ( < 5-ого процентиля) по возрасту следующим образом:
< 1 месяца: 60 мм рт.ст.
от 1 месяца до 1 года: 70 мм рт.ст.
> 1 года: 70 + (2 × возраст в годах)
Таким образом, у 5-летнего ребенка гипотензия определяется при артериальном давлении < 80 мм рт.ст. (70 + [2 × 5]). Важно отметить, что дети способны долго поддерживать давление благодаря мощным компенсаторным механизмам (увеличению частоты сердечных сокращений и периферического сосудистого сопротивления). Однако следом за гипотензией может быстро возникнуть остановка сердца и дыхания. Поэтому еще до наступления гипотензии все усилия должны быть направлены на лечение шока, проявлениями которого являются увеличение частоты сердечных сокращений, холодные конечности, наполнение капилляров > 2 секунд, слабый периферический пульс.
Оборудование и внешние условия
Размер оборудования, дозировка препарата и параметры СЛР зависят от возраста и веса пациента (см. таблицы Методы СЛР для практикующих врачей Методы СЛР для медицинских работников , Препараты для реанимации младенцев и детей Препараты, применяемые при реанимации у младенцев и детей* и Руководство по проведению реанимационных мероприятий у детей Руководство по детской реанимации - меры ИВЛ ). Следующее оборудование производят в нескольких размерах: электроды для дефибрилляторов, электродные подушечки, маски, мешки для ИВЛ, дыхательные трубки, клинки ларингоскопа, эндотрахеальные трубки и катетеры для аспирации. Определять вес рекомендуется методом измерения, а не предположения; в продаже имеются специальные мерительные ленты для определения веса пациента на основе длины тела. На некоторые ленты нанесена информация с рекомендованной дозой препарата и размером оборудования для каждого веса. При выборе доз возраст нужно округлять в меньшую сторону, например, ребенку в возрасте 2,5 года назначается доза для возраста 2 года.
Температурный менеджмент
У новорожденных и детей теплоотдача повышена из-за большей поверхности тела относительно массы тела и небольшого количества подкожно-жировой клетчатки. Температура окружающей среды во время и после СЛР должна быть постоянной. Гипотермия с внутренней температурой < 35 ° C затрудняет реанимацию.
Недавнее руководство Американской ассоциации сердца и Американской ассоциации педиатрии (American Heart Association and American Association of Pediatrics) рекомендует терапевтическую гипотермию (от 32 до 36 ° C) или нормотермию (от 36 до 37,5 ° C; 1, 2 Справочные материалы по лечению Несмотря на использование сердечно-легочной реанимации (СЛР), показателm смертности при остановке сердца вне больницы у младенцев и детей составляет около 90%. Показатели смертности при внутрибольничной. Прочитайте дополнительные сведения ) детям в коме, реанимированных после остановки сердца в стационаре и вне больницы. Лихорадку следует лечить агрессивно.
Дыхательные пути и вентиляция
Анатомия верхних дыхательных путей у детей отличается. Голова у них большая, лицо, челюсть и ноздри - маленькие, шея - относительно короткая. Размер языка относительно размеров полости рта велик; гортань расположена выше и больше отклонена вперед. Надгортанник длинный; самая узкая часть трахеи расположена ниже голосовых связок на уровне перстневидного хряща, что позволяет использовать трубки без манжетки. У детей младшего возраста прямой клинок ларингоскопа позволяет лучше визуализировать голосовую щель, чем изогнутый клинок, т. к. гортань располагается более фронтально, а надгортанник гибок и подвижен. Во время внебольничной остановки сердца у младенцев и детей имеющиеся в настоящее время данные не подтверждают улучшение исходов лечения с применением более современных воздуховодов, по сравнению с вентиляцией с помощью мешка Амбу.
Если в месте, где проводится реанимация детей грудного и младшего возраста, отсутствует интубационная трубка, то рекомендуемое соотношение компрессия:вентиляция составляет 30:2, если первую помощь оказывает только один спасатель, и 15:2, если несколько. Эта рекомендация отличается от реанимации взрослых людей, у которых соотношение компрессия:вентиляция всегда составляет 30:2 и не зависит от количества спасателей, оказывающих первую помощь.
При наличии интубационной трубки детям грудного и младшего возраста, а также взрослым производится 1 вдох каждые 6 секунд (10 вдохов/минуту).
Дефибрилляция
При асистолии не используется атропин и искусственное навязывание ритма.
Фибрилляция желудочков Фибрилляция желудочков (ФЖ) Фибрилляция желудочков вызывает нескоординированное дрожание желудочков с отсутствием эффективного сокращения. Она вызывает незамедлительное синкопе и смерть в течение нескольких минут. Лечение. Прочитайте дополнительные сведенияАвтоматический внешний дефибриллятор (АВД) с кабелем для взрослых можно использовать и у годовалых детей, тем не менее для детей в возрасте 1-8 лет рекомендуется применять АВД с педиатрическим кабелем (максимальная сила разряда для двухфазного импульса - 50 Дж). В настоящее время данных не достаточно, чтобы рекомендовать применение АВД у детей в возрасте менее 1 года. Для размещения контактных электродов, см. дефибрилляция у взрослых Дефибрилляция Сердечно-легочная реанимация (СЛР) - это организованные, последовательные действия при остановке сердца, в т ч: Распознавание отсутствия дыхания и кровообращения Поддержание жизненно важных. Прочитайте дополнительные сведения .
Справочные материалы по лечению
1. Moler FW, Silverstein FS, Holubkov R, et al: Therapeutic hypothermia after in-hospital cardiac arrest in children. N Engl J Med 376:318-332, 2017. doi: 10.1056/NEJMoa1610493
2. Aickin RP, de Caen AR, Atkins DL, et al on behalf of the International Liaison Committee on Resuscitation Pediatric Life Support Task Force. Pediatric targeted temperature management post cardiac arrest: Consensus on Science With Treatment Recommendations. International Liaison Committee on Resuscitation (ILCOR) Pediatric Life Support Task Force, February 25, 2019. По состоянию на 08.09.2021.
Дополнительная информация
Ниже следует англоязычный ресурс, который может быть информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
American Heart Association's 2018 Update: The latest heart disease and stroke statistics.
Читайте также:
- Интенсивное развитие гистероскопии. Применение цистоскопа для гистероскопии
- Заболеваемость с временной утратой трудоспособности и ее нозологические формы
- Выполнение катетеризации уретры у мужчин
- Рентгенограмма, КТ при метастазе в стенку тонкой кишки и лимфоме тонкой кишки
- Диагностика синтелэнцефалии на МРТ, КТ
