Дыхание чистым кислородом. Острые проявления гипоксии
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Острое или хроническое кислородное голодание плода во время беременности и родов, которое относительно безопасно на ранних сроках, но во втором и третьем триместрах может привести к задержке развития плода, порокам сердечно-сосудистой и других систем.
Описание гипоксии плода
Гипоксия плода — это острое или хроническое кислородное голодание плода во время беременности и родов. Считается, что на ранних сроках гипоксия не оказывает значительного влияния на эмбрион, но недостаток кислорода во втором и третьем триместрах может привести к задержке развития плода, порокам сердечно-сосудистой и других систем.
Первые 10 недель развитие эмбриона происходит в гипоксической среде (то есть при сниженной концентрации кислорода): это защищает растущий организм от повреждения вследствие окислительных процессов.
Классификация. Какой бывает гипоксия плода
Гипоксия плода при беременности может иметь разные причины и разный характер течения.
По механизму развития:
преплацентарная (артериально-гипоксемическая) гипоксия характеризуется гипоксическими состояниями матери, вызванными особенностями среды (высокогорная гипоксия) или патологиями (например, заболевания сердечно-сосудистой системы);
маточно-плацентарная (трансплацентарная) гипоксия возникает при нарушении маточно-плацентарного кровообращения (например, при плацентарной недостаточности);
постплацентарная гипоксия вызвана внутренними патологиями плода, например снижением способности гемоглобина переносить кислород к тканям и органам (гемическая), патологиями развития сердечно-сосудистой системы (ишемическая).
По форме течения:
хроническая гипоксия плода — длительный период недостаточного снабжения плода кислородом;
подострая гипоксия плода обычно развивается за 1-2 дня до родов;
острая гипоксия плода наиболее часто возникает при родах.
По тяжести течения:
лёгкая форма гипоксии плода (функциональная гипоксия) — протекает без нарушения обменных процессов в клетках и тканях;
средняя форма гипоксии плода (метаболическая гипоксия) — сопровождается обратимыми нарушениями обменных процессов;
тяжёлая форма гипоксии плода (деструктивная гипоксия) — характеризуется необратимыми изменениями в клетках и тканях плода.
В Международной классификации болезней МКБ-10 внутриутробная гипоксия плода имеет код О36.3 — «признаки внутриутробной гипоксии плода, требующие предоставления медицинской помощи».
Причины гипоксии плода
Как правило, хроническая гипоксия плода связана с патологиями во время беременности, а острая гипоксия возникает при родах.
Причины хронической внутриутробной гипоксии плода:
поздний токсикоз беременности;
преэклампсия (состояние, сопровождающееся повышенным артериальным давлением, выделением белка в моче и отёчностью);
инфекции (в том числе острые респираторные заболевания, заболевания мочеполовой системы, в том числе передаваемые половым путём);
хронические патологии дыхательной системы матери (например, бронхит, астма);
гипертония, гипотония, анемия;
гормональные хронические заболевания матери (например, нарушения работы щитовидной железы, сахарный диабет);
несовместимость резус-факторов крови матери и плода;
нарушение плацентарного кровотока;
Причины острой гипоксии плода:
длительные роды, в том числе с продолжительным безводным периодом;
обвитие пуповиной, узлы пуповины, сдавление пуповины в родах;
преждевременная отслойка плаценты;
слабость родовой деятельности;
повышенный тонус матки;
низкое артериальное давление у матери;
применение наркотических обезболивающих в родах.
Признаки и симптомы гипоксии плода
Один из наиболее важных признаков гипоксии плода во втором и третьем триместре — изменение активности плода: шевеления могут резко участиться, стать интенсивными и болезненными для матери или, наоборот, стать очень редкими. Врач может отметить участившееся или замедлившееся сердцебиение плода при прослушивании или во время инструментального обследования (КТГ, УЗИ). В родах о гипоксии может говорить зелёный оттенок околоплодных вод.
У матери гипоксия может проявляться повышенной утомляемостью, затяжным изнуряющим токсикозом, бессонницей.
Диагностика гипоксии плода
Плановые посещения врача во время беременности позволяют регулярно отслеживать сердцебиение плода и его активность — при необходимости гинеколог назначит дополнительные обследования.
На поздних сроках и при перенашивании беременности риск гипоксии может повышаться из-за старения плаценты и нарушения питания плода, поэтому беременной показаны дополнительные инструментальные исследования: УЗИ с допплерометрией (для оценки состояния плаценты), кардиотокография (для оценки активности и работы сердца плода).
Лечение гипоксии плода
**При острой гипоксии плода* на поздних сроках беременности проводят экстренное кесарево сечение.
При хронической гипоксии плода терапию назначают в зависимости от причины патологии:
лечение воспалительных и коррекция хронических заболеваний матери;
манипуляции, направленные на улучшение обмена веществ;
оксигенотерапия (лечение кислородом);
снижение тонуса матки;
коррекция образа жизни (питание, физические нагрузки).
Осложнения гипоксии плода
Гипоксия, возникающая во втором и третьем триместрах беременности или во время родов, может иметь множество осложнений.
Осложнения хронической гипоксии плода:
задержка развития и роста плода,
развитие патологий сердечно-сосудистой системы,
Осложнения острой гипоксии плода:
повреждение органов сердечно-сосудистой, нервной, дыхательной систем;
отклонения в развитии речи и психики;
риск развития ДЦП;
асфиксия (недостаток кислорода во время родов).
Профилактика гипоксии плода
Так как гипоксия плода часто развивается из-за проблем со здоровьем матери, для профилактики беременным рекомендуется вести здоровый образ жизни:
поддерживать физическую активность;
больше бывать на свежем воздухе;
отказаться от курения, в том числе пассивного;
регулярно проходить осмотр врача;
компенсировать хронические патологии;
своевременно лечить инфекционные заболевания (респираторные, мочеполовые и другие).
Частые вопросы
Недостаток кислорода во втором и третьем триместрах может привести к задержке и порокам развития плода, в том числе к поражению сердечно-сосудистой, нервно-мышечной, респираторной систем.
Как правило, гипоксия плода развивается из-за проблем со здоровьем матери. Для профилактики беременным рекомендуется вести здоровый образ жизни:
Для профилактики гипоксии и оценки общего состояния плода всем беременным назначают регулярные исследования (КТГ) начиная с 32-й недели.
Врач может отметить участившееся или замедлившееся сердцебиение плода во время планового осмотра при контроле КТГ. В родах о гипоксии может качество околоплодных вод — в норме прозрачные, при кислородном голодании они могут стать мутными, с зелёным или бурым оттенком.
Будущую маму должно насторожить изменение активности плода: шевеления могут резко участиться, стать интенсивными и болезненными или, наоборот, очень редкими. Также гипоксия может сопровождаться повышенной утомляемостью, затяжным изнуряющим токсикозом, бессонницей. Сердцебиение плода при гипоксии может быть учащённым или замедленным — это важный диагностический признак признак: врач может заподозрить патологию и и назначить обследование.
Перенесённое внутриутробно кислородное голодание у новорождённого может вызывать опасные патологии: задержку развития и роста, пороки формирования сердечно-сосудистой, нервной, дыхательной систем, отклонения в развитии речи и психики, снижение иммунитета, ДЦП, асфиксию (недостаток кислорода во время родов). В некоторых случаях гипоксия у ребёнка может привести к смерти.
Внутриутробная (перинатальная) гипоксия плода — это состояние, при котором плод получает недостаточно кислорода для нормального роста и развития.
Гипоксия — это недостаток кислорода в организме. Асфиксия — это удушье разной степени тяжести, возникшее как следствие гипоксии.
В лёгкой степени асфиксия может провоцировать гипоксемию (низкое содержание кислорода в крови) и ацидоз (состояние, при котором в крови накапливается слишком много кислоты).
Асфиксия может стать причиной поражения нервной системы, приводить к коме или судорогам. Также в результате асфиксии могут страдать сердечно-сосудистая, дыхательная и пищеварительная системы.
Тяжёлая асфиксия приводит к необратимым повреждениям внутренних систем и органов или смерти.
Гипоксия
Гипоксия — это состояние, при котором организм испытывает нехватку кислорода. Его могут вызывать внешние факторы: недостаток движения или закрытые окна в квартире. Но в некоторых случаях гипоксия говорит о серьёзных патологиях и требует тщательного обследования и лечения.
Гипоксия — кислородное голодание
Гипоксия — это состояние, при котором к тканям и органам не поступает количество кислорода, достаточное для того, чтобы они могли поддерживать нормальную жизнедеятельность.
Если насыщение кислородом сильно нарушено, в тканях начинаются необратимые разрушительные процессы, а органы постепенно утрачивают свои функции.
Виды гипоксии
Классификация гипоксии осуществляется по нескольким критериям: патология может быть разной степени тяжести, различаться по форме течения, поражать отдельные органы или весь организм, а главное — иметь разные причины. Определить вид гипоксии — важная задача, которая позволяет врачу наметить план обследований и стратегию лечения.
Виды гипоксии по степени тяжести:
- Лёгкая. Развивается бессимптомно, компенсаторные механизмы позволяют доставить необходимое количество кислорода к тканям и органам.
- Средняя. Наблюдаются обратимые изменения в клетках: нарушение обменных процессов, кислотно-щелочного баланса. Эта стадия сопровождается ощутимым дискомфортом: появляются сонливость, вялость и шум в ушах, снижается способность концентрироваться на привычных задачах.
- Тяжёлая. Наступают необратимые изменения, часто несовместимые с жизнью. Самочувствие резко ухудшается, появляются нарушения речи и сознания, возможны непроизвольные мочеиспускание и дефекация.
Виды гипоксии по форме течения:
- Молниеносная гипоксия. Развивается за десятки секунд в результате травмы, удушья или отказа жизненно важных органов. Такое состояние угрожает жизни и требует немедленной медицинской помощи.
- Острая гипоксия. Развивается непосредственно при влиянии провоцирующего фактора, например, если дыхательные пути в значительной степени сужены из-за воспаления или спазма. Длительная острая гипоксия может приводить к необратимым процессам в системах и органах.
- Хроническая гипоксия. Имеет не такую выраженную форму и может развиваться годами. Несмотря на менее очевидные симптомы, заболевание также может приводить к опасным изменениям в организме.
Виды гипоксии по причине возникновения:
- Гипобарическая. Возникает на большой высоте, например в горах, из-за разреженного, не насыщенного кислородом воздуха.
- Дыхательная. Связана с невозможностью лёгких обеспечивать достаточное насыщение кислородом.
- Циркуляторная. Связана с невозможностью сердечно-сосудистой системы обеспечивать достаточный кровоток.
- Гемическая. Связана с ухудшением способности крови доставлять кислород к тканям и органам из-за сниженного гемоглобина.
- Гистотоксическая (тканевая). Связана с неспособностью клеток эффективно использовать кислород.
- Смешанная.
От гипоксии может страдать весь организм или некоторые органы:
- местная гипоксия затрагивает отдельный участок тела или орган: гипоксия головного мозга, гипоксия миокарда;
- общая гипоксия охватывает организм целиком.
Причины гипоксии
Три основных механизма, за счёт которых органы и ткани насыщаются кислородом:
- приток воздуха к лёгким (вентиляция);
- приток крови к лёгким (перфузия);
- газообмен (диффузия), то есть взаимодействие клеток крови с лёгочными капиллярами: клетки получают из лёгких свежую порцию воздуха, насыщенную кислородом, и отдают отработавшую, насыщенную углекислым газом.
Недостаток кислорода в тканях может быть вызван, как недостаточным притоком крови, так и недостаточным содержанием кислорода в крови (гипоксемия).
Распространённые причины недостатка кислорода в тканях
Сниженная концентрация кислорода в воздухе:
- в душном помещении,
- на большой высоте.
Гиповентиляция лёгких:
- перекрытие дыхательных путей при вдыхании инородного тела;
- перекрытие дыхательных путей при заболеваниях (астма, обструктивная болезнь лёгких);
- нарушение дыхательной функции при наркозе или в состоянии комы;
- ограничение движения грудной клетки при ожирении, травмах или нервно-мышечных заболеваниях.
Нарушение баланса вентиляции и перфузии:
- лёгочная эмболия (закупорка одного из сосудов лёгких);
- эмфизема (деструктивный процесс в лёгких, который сокращает площадь лёгких, доступную для газообмена).
Нарушение газообмена (диффузии):
- отёк лёгких,
- воспаление лёгких,
- фиброз лёгких.
При нарушенном газообмене физические упражнения усугубляют гипоксию: при ускорении сердцебиения кровь протекает через альвеолы лёгких быстрее, а время для её насыщения кислородом сокращается.
Перекачивание крови без её обогащения кислородом:
- нарушение кровотока из-за анатомических особенностей;
- прохождение крови через невентилируемые участки лёгких (например, при пневмонии).
Стадии гипоксии
Гипоксия может протекать незаметно, а может быть тяжёлой и даже смертельно опасной. Различают пять стадий гипоксии, каждая из которых имеет свои симптомы.
Первая (скрытая) стадия. Влияние недостатка кислорода на системы и органы незаметно. На этой стадии организм может задействовать компенсаторные механизмы, чтобы избежать нежелательных последствий. Жизнедеятельность клеток сохраняется, изменений в самочувствии нет. Скрытая форма гипоксии может сопровождаться ускорением темпа речи, усиленной жестикуляцией, небольшим нарушением координации движений.
Скрытую гипоксию иногда называют счастливой: настроение на этой стадии часто приподнятое, человек оживлён, много двигается, чувствует прилив сил. Но организм не радуется: это включается компенсаторный механизм, цель которого — увеличить приток кислорода к тканям и органам, в том числе через повышение активности.
Вторая стадия. Включаются дополнительные механизмы компенсации. Возрастает частота сердечных сокращений, усиливается вентиляция лёгких и растёт объём крови, которую сердце прокачивает за минуту. Кислотно-щелочной баланс меняется, среда становится кислой. На этой стадии органы и ткани всё ещё получают достаточное количество кислорода благодаря компенсаторным механизмам, но самочувствие человека ухудшается — снижается работоспособность, появляется тяжесть в голове и во всём теле, любые действия требуют усилий.
Третья стадия. На этом этапе гипоксия становится выраженной, компенсаторные механизмы перестают перекрывать недостаточное поступление кислорода к тканям и органам. Обмен веществ в клетках нарушается, в кровь поступают недоокисленные продукты обмена. Начинается гипоксия тканей. Человек теряет работоспособность, гипоксия сопровождается головной болью, тошнотой, рвотой. Кожа становится бледной или синюшной (цианоз).
Четвёртая стадия — тяжёлая гипоксия (уровень кислорода в крови менее 90%). Эта стадия характеризуется содержанием высокой концентрации недоокисленных продуктов распада в крови, повреждением мембранных структур клеток, процессами разрушения в клетках. Дыхание становится реже, частота сердечных сокращений снижается, сокращается потребление кислорода клетками. На этой стадии возможны потеря сознания, судороги, непроизвольные мочеиспускание и дефекация.
Пятая стадия — терминальная гипоксия. Сопровождается резким повреждением клеточных мембран, необратимым повреждением компонентов клеток, нарушением обменных процессов в клетках, несовместимым с жизнью. Эта стадия характеризуется резким замедлением дыхания.
Проявление гипоксии
Симптомы острой гипоксии
Признаки острой формы гипоксии зависят от её тяжести.
Лёгкая гипоксия протекает бессимптомно.
Симптомы гипоксии средней тяжести:
- учащение сердцебиения;
- стридорозное (шумное, сопровождающееся свистом или хрипом) дыхание — возникает при обструкции верхних дыхательных путей;
- беспокойство;
- головная боль;
- спутанность сознания.
Симптомы тяжёлой гипоксии:
- синюшность кожи,
- изменённое состояние сознания,
- кома.
Симптомы хронической гипоксии
В отличие от острой, хроническая гипоксия не имеет ярко выраженных симптомов: нет когнитивных нарушений или потери сознания. Этот вид гипоксии может развиваться годами. На начальной стадии организм подключает компенсаторные механизмы, чтобы сократить негативные последствия для тканей и органов. Однако постепенно ресурсы организма истощаются, и патология приобретает всё более выраженную форму.
Один из наиболее характерных симптомов хронической гипоксии — это одышка (затруднённое дыхание на вдохе или выдохе). Если такое состояние возникает регулярно, это повод пройти обследование на предмет гипоксии.
Также может появляться синюшность пальцев и ногтевых пластин, а со временем — их деформация. Такой синдром называют «барабанные палочки».
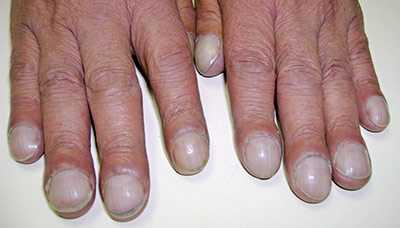
Деформация пальцев и ногтевых пластин может возникать при длительной гипоксии, сопровождающей заболевания сердца или лёгких
Диагностика гипоксии
Установить наличие гипоксии врачу позволяет физический осмотр и инструментальные исследования.
Физический осмотр
При физическом осмотре на гипоксию могут указывать такие симптомы, как:
- учащённое дыхание,
- учащённое сердцебиение,
- расширенные кровеносные сосуды на руках и ногах.
При недостатке кислорода мозг запускает компенсаторные механизмы в теле, чтобы поддерживать нормальную работу систем и органов. Врач может заметить их признаки на приёме.
Инструментальная диагностика
При острой гипоксии врач оценивает её степень и характер течения.
Пульсоксиметрия позволяет оценить насыщение артериальной крови кислородом и выявить артериальную гипоксемию. Сатурация менее 95% в покое считается ненормальной.
Инструментальные исследования, такие как КТ и рентгенография, позволяют выявить причину гипоксии, если она связана с заболеваниями дыхательной системы.
При подозрении на хроническую гипоксию показаны функциональные исследования.
Функциональный лёгочный тест позволяет определить объём лёгких и качество газообмена. Вместе с анализом истории болезни и физическим осмотром лёгочный тест используют для дифференциальной диагностики обструктивных и рестриктивных патологий лёгких. (Обструктивные патологии связаны с ограничением воздушного потока, рестриктивные — с фиброзными изменениями тканей.)
Ночная оксиметрия позволяет оценить насыщение кислородом во время сна.
Тест с шестиминутной ходьбой помогает отследить динамику насыщения кислородом с учётом физической нагрузки.
Определение природы гипоксии
Если по результатам тестов гипоксия подтвердилась, врач назначит дополнительные исследования, чтобы определить её причину.
В некоторых случаях понять природу кислородного голодания помогают сопутствующие ему симптомы. Например, кашель и повышение температуры указывают на лёгочные инфекции, отёк ног и затруднённое дыхание в положении лёжа — на сердечную недостаточность, а отёк одной ноги и боль в груди — на закупорку одного из сосудов лёгких (лёгочную эмболию).
Чтобы уточнить происхождение гипоксии, врач может назначить анализы крови: исследования помогут оценить работу обмена веществ и кроветворной системы, состояние систем и органов.
Гипоксия: последствия, причины, признаки, симптомы, лечение

Гипоксия (дословный перевод с греческого - «мало кислорода») - состояние кислородного голодания всего организма и отдельных органов и тканей, вызванное различными внешними и внутренними факторами.
Причины гипоксии
- Гипоксическая (экзогенная) — при снижении содержания кислорода во вдыхаемом воздухе (душные непроветриваемые помещения, условия высокогорья, высотный полет без кислородного оборудования);
- Дыхательная (респираторная) — при возникновении полного или частичного нарушения движению воздуха в легких (пример: удушение, утопление, отек слизистой оболочки бронхов, бронхоспазм, отек легких, пневмонии и т.д.);
- Гемическая (кровяная) — при снижении кислородной емкости крови, т.е. когда кровь теряет способность присоединять к гемоглобину эритроцитов (главному переносчику кислорода) кислород. Наиболее часто возникает при отравлениях угарным газом, при гемолизе эритроцитов, при анемии (малокровии);
- Циркуляторная — при сердечно - сосудистой недостаточности, когда движение крови обогащенной кислородом к тканям и органам затруднено или невозможно (пример: инфаркт миокарда, пороки сердца, васкулиты, поражение сосудов при диабете и т.д.);
- Гистотоксическая (тканевая) — при нарушении поглощения кислорода тканями организма (пример: некоторые яды и соли тяжелых металлов способны блокировать ферменты, участвующие в «тканевом дыхании»);
- Перегрузочная - вследствие чрезмерной функциональной нагрузки на орган или ткань (пример: чрезмерные нагрузки на мышцы при тяжелой работе, когда потребность в кислороде выше его реального притока в ткань);
- Смешанная — сочетание нескольких вышеприведенных вариантов.
Признаки и симптомы гипоксии, механизмы защиты организма от гипоксии
Признаки гипоксии весьма разнообразны и почти всегда зависят от степени ее выраженности, длительности воздействия и причины возникновения. Мы приведем самые основные симптомы и объясним их причины развития.
Гипоксия бывает острой (развивается через несколько минут, часов) от начала воздействия причинного фактора или может быть хронической (развивается медленно, на протяжении нескольких месяцев или лет).
Острая гипоксия имеет более ярко выраженную клиническую картину и тяжелые быстро развивающиеся последствия для организма, которые могут быть необратимыми. Хроническая гипоксия т.к. развивается медленно, позволяет организму больного адаптироваться к ней, поэтому пациенты с тяжелой дыхательной недостаточностью на фоне хронических легочных заболеваний живут длительное время без драматических симптомов. В то же время хроническая гипоксия так же приводит к необратимым последствиям.
Основные механизмы защиты организма от гипоксии
1) Увеличение частоты дыхания, для усиления поступления кислорода к легким и его дальнейший транспорт кровью. Вначале дыхание частое и глубокое, однако, по мере истощения дыхательного центра становится редким и поверхностным.
2) Увеличение частоты сердечных сокращений, повышение артериального давления и увеличение сердечного выброса. Тем самым организм, испытывающий кислородный голод пытается «раздать» как можно больше и быстрее кислорода в ткани.
3) Выброс депонированной крови в кровоток и усиленное образование эритроцитов - для увеличения количества переносчиков кислорода.
4) Замедление функционирования некоторых тканей, органов и систем, с целью уменьшения потребления кислорода.
5) Переход на «альтернативные источники получения энергии». Поскольку кислорода для полного обеспечения энергетических потребностей организма не хватает, происходит запуск альтернативных источников получения энергии, для обеспечения практически всех процессов происходящих в организме. Этот механизм защиты называется анаэробный гликолиз, т.е расщепление углеводов (основной источник энергии, которая выделяется при их распаде) без участия кислорода. Однако, обратной стороной этого процесса становится накопление нежелательных продуктов таких как молочная кислота, а так же сдвиг кислотно-щелочного баланса в кислую сторону (ацидоз). В условиях ацидоза начинает проявляться вся тяжесть гипоксии. Нарушается микроциркуляция в тканях, становится неэффективным дыхание и кровообращение и в конечном итоге наступает полное истощение резервов и остановка дыхания и кровообращения, т.е. смерть.
Вышеперечисленные механизмы при острой гипоксии краткосрочные быстро истощаются, что приводит к смерти пациента. При хронической гипоксии они способны длительно функционировать, компенсируя кислородный голод, но приносят постоянные страдания больному.
В первую очередь страдает центральная нервная система. Головной мозг всегда получает 20% всего кислорода организма, это т.н. «кислородный долг» организма, который объясняется колоссальной потребностью мозга в кислороде. К легким расстройствам при гипоксии мозга относят: головные боли, сонливость, заторможенность, быструю утомляемость, нарушение концентрации внимания. Тяжелые признаки гипоксии: дезориентация в пространстве, нарушения сознания вплоть до комы, отек головного мозга. Пациенты, страдающие хронической гипоксией, приобретают тяжелые расстройства личности связанные с т.н. гипоксической энцефалопатией.
Низкое содержание кислорода в тканях проявляется их окрашиванием в синюшный цвет (цианоз). Цианоз может быть диффузным (распространенным) например при бронхоспазме. Бывает акроцианоз -синюшный цвет пальцев и ногтевых пластинок и может быть цианоз носогубного треугольника. Например, при острой и хронической сердечной и дыхательной недостаточности.
Изменение формы ногтей и дистальных фаланг пальцев. При хронической гипоксии ногти утолщаются и приобретают округлую форму напоминающую «часовые стекла». Дистальные (ногтевые) фаланги пальцев утолщаются, придавая пальцам вид «барабанных палочек».
Диагностика гипоксии
Помимо характерного вышеописанного симптомокомплекса для диагностики гипоксии используют лабораторно-интрументальные методы исследования.
• Пульсоксиметрия - самый простой способ определения гипоксии. Достаточно одеть на палец пульсоксиметр и через несколько секунд будет определено насыщение (сатурация) крови кислородом. В норме этот показатель не ниже 95%.
• Исследование газового состава и кислотно-щелочного равновесия артериальной и венозной крови. Данный вид позволяет провести количественную оценку главенствующих показателей гомеостаза организма: парциальное давление кислорода, углекислого газа, pH - крови, состояние карбонатного и бикарбонатного буфера и т.д.
• Исследование газов выдыхаемого воздуха. Например капнография, СО-метрия и т.д.
Лечение гипоксии
Лечебные мероприятия должны быть направлены на устранение причины гипоксии, борьбу с недостатком кислорода, коррекцию изменений в системе гомеостаза.
Иногда для борьбы с гипоксией достаточно простого проветривания помещения или прогулки на свежем воздухе. В случаях гипоксии, которая стала следствием заболеваний легких, сердца, крови или отравлений - требуются более серьезные мероприятия.
• Гипоксическая (экзогенная) — применение кислородного оборудования (кислородные аппараты, кислородные боллончики, кислородные подушки и т.д.);
• Дыхательная (респираторная) — применение бронхорасширяющих препаратов, антигипоксантов, дыхательных аналептиков и т.д., использование концентраторов кислорода или централизованной подачи кислорода вплоть до искусственной вентиляции легких. При хронической дыхательной гипоксии лечение кислородом становится одним из главных компонентов;
• Гемическая (кровяная) — переливание крови, стимуляция кроветворения, лечение кислородом;
• Циркуляторная — коррегирующие операции на сердце и (или) сосудах, сердечные гликозиды и прочие препараты с кардиотропным эффектом. Антикоагуллянты, антиагреганты для улучшения микроциркуляции. В ряде случаев применяется кислородотерапия .
• Гистоксическая (тканевая) — антидоты при отравлении, искусственная вентиляция легких, препараты улучшающие утилизацию кислорода тканями, гипербарическая оксигенация;
Как видно из сказанного почти при всех видах гипоксии находит применение лечение кислородом: от дыхания смесью из кислородных баллончиков или концентратора кислорода до до искусственной вентиляции легких. Помимо этого для борьбы с гипоксией используют препараты позволяющие восстановить кислотно-щелочное равновесие в крови, нейро и кардиопротекторы.
Кислородные баллончики являются бюджетным и удобным средством лечения гипоксии. Они не требуют настройки, особых навыков обращения, обслуживания, их удобно брать с собой. Ниже представлена подборка наиболее популярных моделей кислородных баллончиков:




Однако, стоит учитывать, что у кислородных баллончиков есть некоторые недостати. Во-первых, баллончики имеют свойство заканчиваться - в среднем, девяти литрового баллончика хватает на 70 - 100 вдохов и если необходимо продолжительное лечения, то нужен будет их большой запас. Во-вторых, если гипоксия является сопутствующим эффектом к другому заболеванию, баллончики, скорее всего, окажутся бесполезны.
В таких случаях, неоспоримым преимуществом обладают кислородные концентраторы. Это аппараты, которые вырабатывают из окружающего воздуха обогащенную кислородом смесь для дыхания. Такая кислородотерапия компенсирует гипоксию, что приводит к уменьшению одышки и интоксикации:



Статью подготовил Гершевич Вадим Михайлович
(врач торакальный хирург, кандидат медицинских наук).
Остались вопросы? Позвоните нам сейчас по телефону бесплатной линии 8 (800) 100-75-76 и мы с радостью квалифицированно проконсультируем и ответим на все интересующие Вас вопросы.
Гипоксия — это состояние организма, связанное с дефицитом кислорода из-за его недостаточного поступления снаружи и/или из-за нарушения его усваивания в клетках и тканях. Гипоксия может быть как последствием ряда заболеваний, так и провоцирующим фактором. Нередко гипоксия становится ключевым звеном в развитии патологических состояний и болезней, поэтому ее нельзя «пускать на самотек».
Признаки и симптомы гипоксии
- Нарушения дыхания - это может быть его учащение или замедление, ощущение нехватки воздуха, одышка, непрекращающийся кашель.
- Тахикардия и другие нарушения работы сердца;
- Бледность кожных покровов;
- Озноб, похолодание конечностей
- Обмороки;
- Проблемы с работой ЖКТ, в частности, ощущение тяжести, запоры, метеоризм;
- Нарушения работы почек, сложности с мочеиспусканием.
Проявления хронической гипоксии
Когда организм испытывает дефицит кислорода в течение долгого времени, гипоксия приобретает хронический характер, ее можно узнать по следующим симптомам:
- быстрая утомляемость, упадок сил;
- сонливость;
- отеки ног;
- головные боли, головокружения;
- тахикардия, сильное и резкое учащение сердцебиения даже при незначительных физических нагрузках;
- ослабление иммунитета;
- тревожность, постоянное пребывание в стрессе;
- нестабильный эмоциональный фон, частая перемена настроения;
Гипоксия делится на два основных типа, которые определяются по механизму (причине) развития.
- Экзогенная — развивается под влиянием внешних факторов окружающей среды;
- Эндогенная — развивается под влиянием заболеваний, патологий и других процессов, связанных с нарушениями функций организма.
Эндогенная гипоксия, в свою очередь, делится на следующие виды:
- Дыхательная — респираторная, легочная;
- Циркуляторная (сердечно-сосудистая) — ишемическая, застойная;
- Гемическая (кровяная) — анемическая и обусловленная инактивацией гемоглобина.
- Тканевая — гистотоксическая;
- Перегрузочная;
- Смешанная.
Классификация по скорости развития:
- Мгновенная, или молниеносная. Она развивается быстрее всего, обычно за несколько секунд, максимум - 3 минуты.
- Острая. Для ее развития требуется от 30 минут до 2 часов;
- Подострая. Развивается в течение 4-5 часов (бывает и дольше, в зависимости от индивидуальных особенностей организма);
- Хроническая. На ее развитие могут уйти месяцы и даже годы, пациент может вообще не связывать свое ухудшающееся состояние с хронической гипоксией.
Особенности экзогенной гипоксии
Она обусловлена тем, что в окружающей среде снижается концентрация кислорода и это негативно сказывается на состоянии пациента, помещенного в такие условия. Кровь не насыщается кислородом в достаточной степени, очень быстро кислородное голодание начинают испытывать все органы и ткани. Для экзогенной гипоксии характерны такие проявления, как головокружение, потеря сознания, бледность и посинение кожных покровов, слизистых.
Особенности разных видов эндогенной гипоксии
Дыхательная
Она развивается при таких болезнях дыхательной системы, как бронхит, легочная гипертензия, любые патологии легких и пр.
Для всех этих заболеваний характерно осложненное поступление кислорода в кровь. Гипоксия этого типа может спровоцировать такие последствия, как отек головного мозга, дыхательная недостаточность.
Циркуляторная
Гипоксию этого типа еще называют сердечно-сосудистой. Она может развиться в связи с широким спектром нарушений кровообращения. В частности, причинами циркуляторной гипоксии могут стать:
- уменьшение совокупного объема крови из-за обезвоживания или кровопотери (например, после травмы, ранения);
- повышение свертываемости крови;
- венозный застой;
- снижение тонуса сосудов и пр.
Гипоксия становится системной, если проблема с кровообращением касается всей кровеносной системы. Если же патология наблюдается только на отдельном участке, в области определенного органа или системы — это местная гипоксия.
Гемическая
Гемическая, или кровяная гипоксия, может развиться из-за проблем с уровнем гемоглобина в крови. Она бывает двух типов:
- анемическая;
- обусловленная изменениями качества гемоглобина.
Причина анемической гипоксии — это уменьшение уровня гемоглобина. При этом кислород нормально связывается и переносится кровью к органам и тканям, но вследствие недостатка гемоглобина ткани получают не достаточно кислорода - и развивается гипоксия.
Гипоксия, обусловленная изменением качества гемоглобина, вызывается отравлением ядами, из-за которых образуются формы гемоглобина, не способные транспортировать кислород. При этом количество гемоглобина остается нормальным и стабильным, но он утрачивает способность переносить кислород. Из-за этого при прохождении через легкие гемоглобин не насыщается кислородом и кровоток не переносит его к клеткам тканей, органов. Гемоглобин начинает подобным образом менять свои характеристики при отравлении такими веществами, как оксид углерода, сера, нитриты, нитраты и др.
Тканевая
Тканевая, или гистотоксическая гипоксия, начинает развиваться из-за того, что клетки утрачивают способность нормально поглощать и усваивать кислород. Первопричиной в данном случае является низкая активность и/или дефицит ферментов дыхательной цепи митохондрий, переводящих кислород в «правильные» формы для дальнейшей выработки энергии.
Тканевая гипоксия может развиваться медленно и иногда долго остается незамеченной.
Перегрузочная гипоксия
Этот тип гипоксии развивается из-за интенсивных физических нагрузок, когда клеткам в течение продолжительного времени приходится активно расходовать кислород, но нет возможности «пополнить запасы».
Перегрузочная гипоксия преимущественно безобидна. Она бесследно проходит, как только вы снизите нагрузку и отдохнете. Хотя по ощущениям она может быть очень неприятной, симптомы здесь будут такими же, как для любой гипоксии, вне зависимости от типа: проблемы с дыханием и сердцебиением, слабость, головокружение и пр.
Хроническая гипоксия
Для того, чтобы гипоксия стала хронической, требуются дни, недели, месяцы, а иногда и годы. Как правило, это состояние развивается параллельно с заболеваниями, для которых тоже характерно длительное, медленное течение.
Организм постепенно адаптируется к хронической гипоксии, клеточные структуры подстраиваются под новые условия, и в итоге создается иллюзия того, что организм функционирует нормально.
С одной стороны, это хорошо, так как с помощью механизмов компенсации организм минимизирует для себя потенциальный ущерб от кислородного голодания. С другой стороны, из-за такой адаптируемости организма можно вообще не заметить хроническую гипоксию и пропустить состояния, которые она способна спровоцировать.
Для хронической формы кислородного голодания характерен гипоксический синдром, на фоне которого в первую очередь появляются симптомы со стороны центральной нервной системы. Головной мозг особенно чувствителен к недостатку кислорода, поэтому в его тканях могут очень быстро появляться очаги некрозов, то есть клетки отмирают.
Некрозы, кровоизлияния и гибель клеток головного мозга на фоне кислородного голодания вызывают симптом, который кажется парадоксальным — у человека возникает ощущение эйфории, он чувствует прилив сил и бодрость. При этом состояние не оценивается критически, хочется просто срочно что-то делать, куда-то бежать. Это состояние характерно для начальных этапов хронической гипоксии.
Если гипоксия будет прогрессировать и дальше, начинают появляться признаки угнетения коры головного мозга, которые похожи по проявлениям на алкогольное опьянение:
- Вялость и сонливость;
- Головная боль и головокружение;
- Шум в ушах;
- Заторможенность;
- Нарушение сознания;
- Тошнота и рвота;
- Расстройство координации движений;
- Судороги.
Помимо симптомов угнетения коры головного мозга, у человека также появляются боли в области сердца, неритмичное дыхание, одышка, резкое снижение тонуса сосудов, тахикардия (увеличение частоты сердечных сокращений более 70 ударов в минуту), падение артериального давления, цианоз (синюшность кожных покровов), снижение температуры тела.
При длительной гипоксии с медленным развитием повреждений ЦНС у человека могут появиться психические нарушения в форме делирия («белой горячки»), корсаковского синдрома (потеря ориентации, амнезия, замена вымышленными событиями реальных и т.д.) и слабоумия.
Гипоксия плода
Пока ребенок находится в утробе, его легкие на сформированы полностью, но уже на начальных этапах развития ему жизненно необходим кислород, поступающий через плаценту.
Кислородная недостаточность у матери неизбежно отразится и на состоянии плода, поэтому при беременности гипоксию нужно лечить как можно быстрее, пока последствия не стали непоправимыми.
Причинами гипоксии плода могут стать:
- болезни сердечно-сосудистой системы;
- анемия;
- плацентарная недостаточность;
- перенашивание беременности, многоводие, многоплодная беременность;
- пребывание в стрессе, нестабильное эмоциональное состояние;
- курение, употребление алкоголя.
Первые признаки гипоксии плода может заметить сама беременная, например, если ребенок начинает меньше шевелиться. Но полноценную диагностику может провести только врач с помощью специального оборудования.
Последствиями гипоксии плода на ранних стадиях беременности может стать нарушение формирования органов будущего ребенка, его замедленное развитие; а если гипоксия возникает на более поздних стадиях, это чревато поражениями ЦНС, отклонениями в физическом развитии, трудной адаптацией к жизни.
Методы диагностики
- Пульсоксиметрия — один из самых простых методов диагностирования гипоксии. Просто наденьте на палец пульсоксиметр, и через несколько секунд он определит насыщение (сатурация) крови кислородом. В норме этот показатель должен составлять не менее 95%.
- Изучение газового состава и кислотно-щелочного равновесия артериальной и венозной крови. Этот метод дает возможность выполнить количественную оценку ключевых показателей гомеостаза организма: парциальное давление кислорода, углекислого газа, pH-крови, состояние карбонатного и бикарбонатного буфера и т.д.
- Исследование газов выдыхаемого воздуха. Например капнография, СО-метрия и т.д

Лечение гипоксии
Все методы лечения гипоксии направлены на устранение ее причин, борьбу с недостатком кислорода и коррекцию негативных отклонений в системе гомеостаза.
Для лечения гипоксии разного типа используются разные методы:
- Гипоксическая — применение кислородного оборудования (кислородные аппараты, кислородные баллончики, кислородные подушки и т.д.);
- Дыхательная — применение препаратов, расширяющих бронхи, антигипоксантов, дыхательных аналептиков и т.д. Использование концентраторов кислорода или централизованной подачи кислорода вплоть до искусственной вентиляции легких. При хронической дыхательной гипоксии оксигенотерапия выходит на первый план;
- Гемическая — переливание крови, стимуляция кроветворения, лечение кислородом;
- Циркуляторная — корригирующие операции на сердце и/или сосудах, сердечные гликозиды и прочие препараты с кардиотропным эффектом. Антикоагуллянты, антиагреганты для улучшения микроциркуляции. Часто используется оксигенотерапия.
- Гистоксическая — антидоты при отравлении, искусственная вентиляция легких, препараты, улучшающие усвоение кислорода тканями, гипербарическая оксигенация.
Почти при всех видах гипоксии находит применение лечение кислородом: от дыхания смесью из кислородных баллончиков или концентратора кислорода до искусственной вентиляции легких. Помимо этого, для борьбы с гипоксией используют препараты позволяющие восстановить кислотно-щелочное равновесие в крови, нейро и кардиопротекторы.
Кислородные баллончики являются бюджетным и удобным средством лечения гипоксии. Они не требуют настройки, особых навыков обращения, обслуживания, их удобно брать с собой.
Профилактика
Лучшая профилактика кислородного голодания — ведение здорового образа жизни, чтобы организм не оказывался в условиях дефицита кислорода.
Для этого рекомендуется каждый день как можно больше бывать на свежем воздухе (не менее 30 минут), регулярно заниматься спортом без перегрузок, правильно питаться, своевременно обследоваться у врачей и не запускать хронические заболевания.
Не забывайте регулярно проветривать помещение, делать влажную уборку и менять интерьерный текстиль - это тоже важно для поддержания нормального уровня кислорода в помещении.
Также для профилактики гипоксии поможет употребление кислородных коктейлей.
Острая дыхательная недостаточность

Острая дыхательная недостаточность (ОДН) - быстро возникающее и нарастающее полиорганное кислородное голодание.
Недостаток кислорода, поступающего к органам и тканям, носит самостоятельное название гипоксия. Такой дефицит может быть сравнительно небольшим и длиться годами (хроническая гипоксия), вызывая ряд постепенно усугубляющихся нарушений здоровья. Но если гипоксия нарастает стремительно и превышает определенный критический уровень, это грозит катастрофой для всех систем организма. Мозг в этом случае получает интенсивные, «кричащие» аварийные сигналы буквально по всем нейронным каналам, однако при острой дыхательной недостаточности (и, как следствие, гипоксии) угнетается и дезорганизуется деятельность самой ЦНС; в результате то недолгое время, пока человек остается в сознании, протекает или пролетает на фоне панического ужаса перед скорой неминуемой смертью. Увы, этот психоэмоциональный форсаж, практически не контролируемый волей, имеет под собой все основания: смерть от удушья является одной из самых мучительных и наступает, в зависимости от степени недостаточности кислорода, за несколько минут или десятков минут. Близким к понятию «гипоксия» является более узкий и конкретный термин «асфиксия», под которым понимается невозможность или неспособность дышать, - результатом чего становится та же гипоксия.
Острая дыхательная недостаточность характеризуется высокой летальностью: по разным оценкам, до 40 и более процентов всех регистрируемых случаев. Независимо от причин, синдром ОДН является неотложным состоянием и требует немедленного медицинского вмешательства: чем позднее оказывается помощь, тем выше вероятность необратимых изменений, в том числе фатальных.
2. Причины
Вернемся к определению, данному в начале статьи. Кислород ко всем структурам, тканям и клеткам организма доставляется в химически связанном виде, как соединение с железосодержащим гемоглобином, - высокомолекулярным белком красных кровяных телец (эритроцитов).
Непосредственной причиной острой гипоксии как системного кислородного голодания является либо дефицит крови как таковой, либо провал кровяного давления и замедление гемодинамики, либо нехватка связанного кислорода в крови - гипоксемия. В любом случае, сокращение или прекращение оксигенации тканей, т.е. тканевого дыхания (что может случиться даже при сохранности дыхания внешнего, если понимать под ним моторику дыхательной мускулатуры и газообменную функцию легких) так или иначе связана с кислородом крови.
Различают первичную и вторичную ОДН.
Первичная развивается вследствие сбоев, блокировки или затруднений внешнего дыхания. Наиболее частой непосредственной причиной выступает механическая обструкция или обтурация воздухоносных путей различного калибра (гортань, трахея, бронхи, мелкие конечные бронхиолы) вследствие спазма, скопления слизи или гноя, попадания инородного тела, заполнения водой, сдавления извне, стремительного отека (воспалительного, аллергического, токсического, аутоиммунного). К острой дыхательной недостаточности может привести повреждение легких при тяжелой торакальной травме, а также функциональная несостоятельность легочных газообменных тканей и структур.
Внешнее дыхание может угнетаться, кроме того, при болевых и электрошоках, тяжелых ЧМТ, нейромышечных расстройствах, при передозировках наркотиков, миорелаксантов, аналептиков (стимуляторов мозгового дыхательного центра и сосудистого тонуса).
Вторичная острая дыхательная недостаточность развивается по причинам, которые не затрагивают органы внешнего дыхания. К таким причинам относятся кроведефицитные состояния, гемодинамические нарушения и гипоксемия внелегочной этиологии (гиповолемический шок, инфаркт, тромбоэмболия в бассейне легочной артерии, различные виды анемии, сосудистый коллапс, высокогорная болезнь, гиперкапния и пр.).
3. Симптомы и диагностика
Следуя специально разработанным критериям, выделяют три стадии острой дыхательной недостаточности - от первой, относительно компенсированной, до третьей, которая фактически является началом агонии, т.н. исходит в гипоксическую кому, судороги, утрату зрачковых рефлексов и быструю смерть.
Наиболее типичными симптомами острой дыхательной недостаточности являются ощущение удушья, рефлекторная тахикардия и тахипноэ (соотв., учащение сердечных сокращений и дыхания). Из психических нарушений на ранних стадиях возможна даже эйфория, но затем наступает спутанность сознания, психомоторное возбуждение с едва успевающими сформироваться галлюцинаторно-бредовыми включениями. Предвестниками третьей стадии и скорой остановки сердца являются резкое замедление ЧДД (частоты дыхательных движений) до глубокого брадипноэ, аритмия при очень высокой ЧСС, провал АД.
В диагностическом плане главной проблемой является то, что на диагностику может попросту не оставаться запаса времени. Здесь зачастую все зависит от квалификации, опыта и, не в последнюю очередь, интуиции врача и/или членов реанимационной бригады: каждая ошибка может стать фатальной, и каждый инсайт (озарение) - спасительным, пусть даже медработник на тот момент не успевает предаваться логическим умопостроениям. Если острая дыхательная недостаточность развивается, скажем, в операционной или палате интенсивной терапии, то там имеется неизмеримо больше возможностей оценить ситуацию и отреагировать по протоколу, чем при диагностике ОДН в полевых условиях, где доступны лишь самые примитивные инструменты (стетофонендоскоп, тонометр, портативный электрокардиограф). На начальных стадиях острой дыхательной недостаточности производится опрос (если больной в сознании и может говорить), осмотр, аускультация; в условиях медучреждения - экстренные лабораторные анализы, спирометрия, ЭЭГ, рентген, УЗИ и другие исследования, как говорится, по ситуации, по показаниям и по возможности.
4. Лечение
Магистральными направлениями являются восстановление проходимости воздухоносных путей, дыхательных движений, сердечной деятельности, сосудистого тонуса, объема и состава крови. Как правило, больного интубируют и подключают к аппарату ИВЛ (искусственной вентиляции легких), либо применяют кислородную маску, назальный катетер и т.п. Симптоматически вводят бронходилататоры, спазмолитики, анальгетики или анестетики, стимуляторы дыхания, кровезамещающие и другие составы по показаниям.
Принимаются меры по дренированию, устранению инородных тел и скопившихся субстанций, дезинтоксикации, десенсибилизации и т.д.
Прогноз всегда серьезный, - слишком многое зависит от причин, вызвавших ОДН, от сопутствующих обстоятельств и осложнений, от индивидуальных факторов, но главное, - от своевременности и адекватности оказания доврачебной и медицинской помощи.
Читайте также:
