Эффективность лечения височной эпилепсии. Прогноз лечения височных припадков
Добавил пользователь Skiper Обновлено: 01.02.2026
Височная эпилепсия (на английском Temporal lobe epilepsy) - термин, который сразу обозначает расположение эпилептического очага. Это фокальная эпилепсия, но поскольку она специфична, она превратилась в своего рода синдром из-за сочетания многих факторов. Эти факторы типичны и истории пациентов похожи одна на другую.
Височная эпилепсия может начаться в любом возрасте, но поскольку в детском возрасте встречаются несколько более распространенных видов заболевания, то в процентном соотношении височная эпилепсия чаще встречается у взрослых пациентов.
Фокальная височная эпилепсия
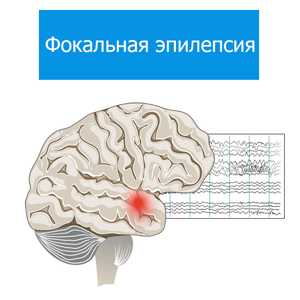
Эпилепсия делится на генерализованную и фокальную формы. При фокальной эпилепсии очаг может быть расположен в любом отделе головного мозга, но по статистике наиболее распространенным местом является височная доля. Даже в пределах височной доли очаг или сеть могут быть в нескольких местах.
Когда врачи говорят о височной эпилепсии, подразумевается, что очаг расположен в средней части, ближе к центру мозга. Мы называем это мезиальной стороной.
Приступы замирания/отключения делятся на два вида. Один из них - это фокальный приступ без судорог, который может исходить из любого участка головного мозга, особенно из височной доли, а другой - это абсанс, который чаще встречается у детей, и мы называем это детской абсансной эпилепсией, Childhood Absence Epilepsy (CAE).
Для височной эпилепсии типичен более длительный приступ, нежели абсанс. Средняя продолжительность приступа может составлять от одной до двух минут. Конечно, это может быть и 10 секунд, 5 или 10 минут, но в среднем длительность приступа составляет 1-2 минуты.
Фебрильные судороги в детском возрасте и эпилепсия. Есть ли связь?
У большинства пациентов с височной эпилепсией в детстве наблюдались фебрильные судороги, судороги на фоне высокой температуры. Следует отметить, что это были не простые судороги, а фокальные фебрильные припадки. Некоторые из них могут быть продолжительными.
До сегодняшнего дня мы не пришли к заключению, была ли это первоначальная проблема с гиппокампом уже во время беременности и из-за неё произошли фебрильные приступы в детском возрасте, а затем проявилась височная эпилепсия, или же длительные фебрильные судороги у ребёнка привели к поражению мозга, а потом через 10-15 лет это же повреждения стали причиной возникновения височной эпилепсии.
Большое исследование, проведённое двумя американскими специалистами профессором Шломо Шинаром и профессором Тали Барам, показало связь между фебрильными судорогами и височной эпилепсией. Оказалось, что во многих случаях фебрильные приступы в возрасте одного года, которые отнесли к разряду обычных фебрильных приступов, на самом деле были фокальными или длительными. И те повреждения, произошедшие во время фебрильных припадков, привели к височной эпилепсии 15 лет спустя.
Что такое симптоматическая височная эпилепсия?
В принципе, это то же самое. Когда мы говорим о симптоматической височной эпилепсии, мы имеем в виду, что на проведённом МРТ была обнаружена причина, к примеру, опухоль или что-то структурное, дисплазия, которая приводит к эпилептическим приступам.
Височная эпилепсия и аура
Еще одна типичная вещь - аура, чувство или какие-либо ощущения, возникающие перед эпилептическим приступом. Ощущение ауры говорит о том, что приступ уже начался, только локализовано. Таким образом, ребёнок или взрослый ещё не потерял сознание или приступ не перешёл в разряд генерализованных . Пациент помнит ауру и после приступа может рассказать о своих ощущениях.
Аура при эпилепсии также зависит от конкретной локации, в которой начинается приступ в височной доле. Пример типичной ауры - это «поднимающаяся боль в животе», странное чувство, так её описывают пациенты и указывают на живот. Еще одна типичная аура - чувство страха или «дежавю», ощущение того, что это событие уже было или напоминает пациенту что-то из прошлого - и затем начинается приступ. Дежавю - не редкое явление при височной эпилепсии.
У нас есть две височные доли: одна справа, вторая - слева. У большинства людей височная доля находится в определенной области, где также расположен центр речи, ответственный за восприятие и воспроизведение звука. Если приступ начинается в этой области, аура у ребёнка или взрослого может проявиться в виде звуков, и что характерно, этот голос повторяется. Например, пациент может слышать непонятное предложение или мелодию, и это всегда будет то же предложение или мелодия в начале эпилептического приступа. Что интересно, пациент не будет знать, что ему это напоминает и откуда мелодия или голос происходят.
В окципитальной области находится система, обрабатывающая зрительные стимулы, исходящие от глаз. Если припадок начинается в задней височной области ближе к окципитальной зоне, может возникнуть редкая аура, сочетащая не только звуковые, но и визуальные проявления. Случается это потому что электрическая активность проявляется в клетках, ответственных за зрительную память.
Приведу несколько реальных примеров, которые могут казаться забавными в некотором роде.
Один мой пациент, 15-летний подросток, внезапно видел тикающие на стене на кухне часы. После 5 минут разговора выяснилось, что ребёнок видит часы с правой стороны. Я сказал отцу, что на ЭЭГ будет виден височный очаг сзади слева, что вызвало недоверие и удивление отца. Неужели можно поставить диагноз за 5 минут? Через неделю мне позвонили папа этого ребёнка и сказал, что результаты ЭЭГ подтвердили поставленный мной диагноз.
Другой пример - пациентка, которая видела поющую пасту во время приготовления спагетти. Песню воссоздать не удалось, но с тех пор мы назвали ее пациенткой с поющей пастой.
Существуют много примеров, которые кажутся из воображаемого мира, но все они объясняются тем, что эпилептический фокус находится в области, связанной со слуховой и визуальной зонами.
После ауры происходит отключение, человек словно замирает на месте.
Что типично для приступов замирания/отключения с автоматизмом, возникающих в височной доле головного мозга? Например, рука совершает бесцельное движение, но это движение постоянно повторяется: рука поглаживает другую руку или касается какого-то места на животе, играет с пуговицами, как будто хочет их застегнуть и растегнуть. Ребёнок или взрослый не осознает, что делает, и это называется автоматизмом рук. Есть еще один характерный автоматизм - оральный автоматизм в области рта. Наиболее распространённые из них - глотательные рефлексы, причмокивание, движения языком или жевательные движения.
Я помню пациента, которого мы назвали кучером. У него проявлялся двусторонний автоматизм рук, он как будто держал поводья лошади и управлял телегой, а голосовым проявлением у него было цокание. В этом случае электрическая активность распространилась в противоположную височную долю, что привело с автоматизму обеих рук. В этом конкретном случае пациенту была рекомендована операция, и таким образом мы смогли прекратить приступы.
Чем опасна височная эпилепсия?
Височная эпилепсия опасна тем, что примерно у 50 процентов детей и взрослых фокальный приступ перейдёт в разряд генерализованных, что приведёт к судорогам. Судороги могут проявиться на одной стороне тела на противоположной очагу стороне или по всему телу. Во время таких судорожных припадков можно получить травмы от ударов или падения.
Периодичность генерализованных приступов с судорогами при височной эпилепсии у одного пациента будет один раз в неделю, а у другого - раз в год.
Нередко пациенты ошибочно считают, что у них проявляются несколько видов эпилептических приступов, а на самом деле это разные части одного и того же приступа. К примеру, родители одного маленького пациента описали три вида приступов:
- У малыша проявляется страх на лице и он бежит в ужасе к маме;
- Страх на лице, бежит к маме и замирает на минуту. Затем полностью возвращается к реальности;
- Страх на лице, замирает на месте, теряет сознание и проявляются эпилептические судороги.
Это три части одного и того же приступа: височный приступ с последующей генерализацией, и какое будет распространение электрической активности во время данного приступа мы заранее знать не можем. Если электрическая активность распространилась еще на 3-4 сантиметра в моторную область, то в таких случаях у ребёнка или взрослого проявятся судороги.
Естественно, после приступа пациент не помнит сам приступ, но иногда может вспомнить ауру. Зачастую проявляется усталость и пациента клонит в сон.
Данные клинические проявления настолько распространены и специфичны (повторяющаяся аура и отключение с генерализацией или без неё, что этому виду заболевания дали название височная эпилепсия, на английском Temporal lobe epilepsy.
Височная эпилепсия и шизофрения
Нас иногда спрашивают про связь между височной эпилепсией и шизофренией.
Что касается визуальных и слуховых аур, визуальная аура обычно ассоциируется с эпилепсией. Слуховая аура обычно связана с психическим расстройством.
Одно из различий - аура при психическом расстройстве во многих случаях будет более продолжительной. В течение получаса пациент может жаловаться на ситуацию, рассказывать про преследование. Аура при височной эпилепсии обычно длится несколько секунд, после чего обычно начинается припадок.
Значит, если после ауры происходит приступ, то можно смело ставить диагноз «эпилепсия», а не «шизофрения».
Диагностика
В большинстве случаев на ЭЭГ будет обнаружен эпилептический очаг в височной области. При височной эпилепсии одного ЭЭГ будет недостаточно для оценки ситуации и требуется проведение магнитно-резонансная томографии головного мозга (МРТ). В небольшом количестве случаев, важно подчеркнуть, небольшом, на МРТ будет найдено образование, вызывающее судороги у данного пациента. Поэтому, важно проверить и исключить такую возможность.
У большей части детей и взрослых с височной эпилепсией на МРТ будет обнаружен мезиальный височный склероз. Прежде, чем я объясню, что это такое, важно добавить, что одна из функций височной доли - это функция памяти, а в ее средней части, ближе к центру мозга, находится орган, который выглядит, как морской конёк. Латинское название морского конька - гиппокамп, именно так выглядит этот орган. И во многих случаях область гиппокампа окажется немного меньше, а также имеет более заметный сигнал на МРТ.
Лечение височной эпилепсии у детей и взрослых
Височная эпилепсия - это фокальный вид заболевания. При лечении фокальной эпилепсии можно назначать фактически все существующие противоэпилептические препараты. Со времен первой мировой войны были введены в использование 30-35 препаратов, а на сегодняшний день мы используем на практике около 15 из них.
Лечение височной эпилепсии у детей и взрослых начинается с препарата, который имеет как можно меньше побочных эффектов.
Если два противоэпилептических препарата в нужной дозировке не помогают контролировать приступы, то эпилепсия в данном случае считается фармакорезистентной, то есть устойчивой к медикаментозному лечению. Естественно, мы продолжаем подбирать препарат или комбинацию лекарств, но шанс того, что они приведут к полному прекращению приступов у ребёнка или взрослого невелик.
Для пациентов с резистентной эпилепсией мы можем предложить другие варианты лечения, такие как кетогенная диета (более эффективна при эпилепсии у детей), диета Аткинса для взрослых пациентов, стимулятор блуждающего нерва, препараты на основе медицинского каннабиса обогащенные CBD и операция.
Операции при височной эпилепсии
Для того, чтобы определить, можно ли провести операцию в вашем случаем, нужно пройти ряд проверок, в которые мы сейчас углубляться не будем. Следует удостовериться, что операция не причесёт больше вреда, чем пользы. Наша задача не повредить зоны, ответственные за речевые навыки и память. Нужно провести тесты и убедиться, что гиппокамп с другой стороны достаточно надежен с точки зрения памяти, чтобы избежать, не дай Бог, ситуации, когда пациент после операции не вспомнит имя хирурга.
Заключение
Височная эпилепсия - распространенный вид заболевания с фокальным очагом, который чаще встречается у взрослых пациентов, чем у детей.
Каков прогноз при височной эпилепсии? Каждый пациент индивидуален, но в большинстве случаев данный вид заболевания является устойчивым к медикаментозной терапии. С другой стороны есть высокая вероятность достичь полной свободы от эпилептических приступов с помощью хирургического лечения. Именно поэтому важно проверить как можно раньше, возможно ли проведение операции в данном конкретном случае.
Эпилепсия - не приговор! Если лечение не помогает контролировать приступы, не миритесь с этим, а продолжайте искать решение.
Хотите знать, что действительно помогает при эпилепсии и как жить максимально полноценной жизнью, несмотря на заболевание?
Раз в неделю мы выпускаем видео или статью о лечении эпилепсии. Это БЕСПЛАТНАЯ и ЕДИНСТВЕННАЯ в своем роде электронная рассылка в мире и мы уверены, что в этих выпусках вы найдёте для себя много полезных рекомендаций.
- Можно ли вылечить эпилепсию?
- Переходит ли эпилепсия по наследству?
- Помогают ли альтернативные методы лечения контролировать приступы?
- Что нельзя делать при эпилепсии?
- Сколько должен спать пациент с эпилепсией?
- Чем опасны приступы эпилепсии во сне?
- Как помочь пациенту во время приступа?
- Можно ли заниматься спортом?
- Может ли эпилепсия привести к проблемам в учебе, задержке развития, проблем с памятью и поведением?
Введите адрес вашей электронной почты и проверьте почту через 5 минут
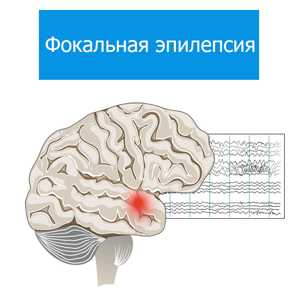
Фокальная эпилепсия
Фокальная эпилепсия — такой вид эпилепсии, при котором эпилептические приступы обусловлены ограниченной и чётко локализованной зоной повышенной пароксизмальной активности головного мозга. Зачастую носит вторичный характер. Проявляется парциальными сложными и простыми эпи-пароксизмами, клиника которых зависит от расположения эпилептогенного очага. Диагностируется фокальная эпилепсия по клиническим данным, результатам ЭЭГ и МРТ головного мозга. Проводится противоэпилептическая терапия и лечение причинной патологии. По показаниям возможно хирургическое удаление зоны эпилептической активности.
Общие сведения
Понятие фокальной эпилепсии (ФЭ) объединяет все формы эпилептических пароксизмов, возникновение которых связано с наличием в церебральных структурах локального очага повышенной эпи-активности. Начинаясь фокально, эпилептическая активность может распространяться от очага возбуждения на окружающие мозговые ткани, обуславливая вторичную генерализацию эпиприступа. Такие пароксизмы ФЭ следует отличать от приступов генерализованной эпилепсии с первично-диффузным характером возбуждения. Кроме того, существует мультифокальная форма эпилепсии, при которой в головном мозге имеются несколько локальных эпилептогенных зон.
Фокальная эпилепсия составляет около 82% от всех эпилептических синдромов. В 75% случаев она дебютирует в детском возрасте. Наиболее часто она возникает на фоне нарушений развития мозга, травматического, ишемического или инфекционного поражения. Подобная вторичная фокальная эпилепсия выявляется у 71% всех страдающих эпилепсией пациентов.
Причины и патогенез фокальной эпилепсии
Этиологическими факторами ФЭ являются: пороки развития головного мозга, затрагивающие его ограниченный участок (фокальная корковая дисплазия, артериовенозные мальформации головного мозга, врождённые церебральные кисты и т. п.), черепно-мозговые травмы, инфекции (энцефалит, абсцесс головного мозга, цистицеркоз, нейросифилис), сосудистые нарушения (перенесенный геморрагический инсульт), метаболическая энцефалопатия, опухоли головного мозга. Причиной фокальной эпилепсии могут выступать приобретённые или генетически детерминированные нарушения в метаболизме нейронов определённого участка церебральной коры, не сопровождающиеся никакими морфологическими изменениями.
Среди этиофакторов возникновения фокальной эпилепсии у детей высока доля перинатальных поражений ЦНС: гипоксия плода, внутричерепная родовая травма, асфиксия новорожденного, перенесённые внутриутробно инфекции. Возникновение фокального эпилептогенного очага в детском возрасте бывает связано с нарушением созревания коры. В таких случаях эпилепсия носит временный возраст-зависимый характер.
Патофизиологическим субстратом ФЭ выступает эпилептогенный фокус, в котором выделяют несколько зон. Зона эпилептогенного повреждения соответствует участку морфологических изменений церебральной ткани, в большинстве случаев визуализируемых при помощи МРТ. Первичная зона — это участок мозговой коры, который генерирует эпи-разряды. Область коры, при возбуждении которой возникает эпиприступ, носит название симптоматогенная зона. Выделяют также ирритативную зону — область, являющуюся источником эпи-активности, регистрируемой на ЭЭГ в межприступный промежуток, и зону функционального дефицита — участок, ответственный за сопутствующие эпиприступам неврологические расстройства.
Классификация фокальной эпилепсии
Специалистами в области неврологии принято различать симптоматические, идиопатические и криптогенные формы фокальной эпилепсии. При симптоматической форме всегда можно установить причину её возникновения и выявить морфологические изменения, которые в большинстве случаев визуализируются при томографических исследованиях. Криптогенная фокальная эпилепсия носит также название вероятно симптоматическая, что подразумевает её вторичный характер. Однако при этой форме никакие морфологические изменения современными способами нейровизуализации не выявляются.
Идиопатическая фокальная эпилепсия возникает на фоне отсутствия каких-либо изменений ЦНС, которые могли бы привести к развитию эпилепсии. В её основе могут лежать генетически обусловленные канало- и мембранопатии, расстройства созревания мозговой коры. Идиопатическая ФЭ носит доброкачественный характер. К ней относят доброкачественную роландическую эпилепсию, синдром Панайотопулоса, детскую затылочную эпилепсию Гасто, доброкачественные младенческие эписиндромы.
Симптомы фокальной эпилепсии
Ведущий симптомокомплекс ФЭ — повторяющиеся парциальные (фокальные) эпилептические пароксизмы. Они могут быть простые (без потери сознания) и сложные (сопровождающиеся утратой сознания). Простые парциальные эпиприступы по своему характеру бывают: двигательные (моторные), чувствительные (сенсорные), вегетативные, соматосенсорные, с галлюцинаторным (слуховым, зрительным, обонятельным или вкусовым) компонентом, с психическими расстройствами. Сложные парциальные эпиприступы иногда начинаются как простые, а затем происходит нарушение сознания. Могут сопровождаться автоматизмами. В период после приступа отмечается некоторая спутанность сознания.
Возможна вторичная генерализация парциальных приступов. В таких случаях эпиприступ начинается как простой или сложный фокальный, по мере его развития возбуждение диффузно распространяется на другие отделы мозговой коры и пароксизм принимает генерализованный (клонико-тонический) характер. У одного пациента с ФЭ могут наблюдаться различные по типу парциальные пароксизмы.
Симптоматическая фокальная эпилепсия наряду с эпиприступами сопровождается другой симптоматикой, соответствующей основному поражению головного мозга. Симптоматическая эпилепсия ведёт к когнитивным нарушениям и снижению интеллекта, к задержке психического развития у детей. Идиапатическая фокальная эпилепсия отличается своей доброкачественностью, не сопровождается неврологическим дефицитом и нарушениями психической и интеллектуальной сфер.
Особенности клиники в зависимости от локализации эпилептогенного очага
Височная фокальная эпилепсия. Наиболее частая форма с локализацией эпилептогенного очага в височной доле. Для височной эпилепсии наиболее характерны сенсомоторные приступы с утратой сознания, наличием ауры и автоматизмов. Средняя длительность приступа 30-60 с. У детей преобладают оральные автоматизмы, у взрослых — автоматизмы по типу жестов. В половине случаев пароксизмы височной ФЭ имеют вторичную генерализацию. При поражении в височной доле доминантного полушария отмечается постприступная афазия.
Лобная фокальная эпилепсия. Эпи-очаг расположенный в лобной доле обычно вызывает стереотипные кратковременные пароксизмы со склонностью к серийности. Аура не характерна. Зачастую отмечаются поворот глаз и головы, необычные моторные феномены (сложные автоматические жесты, педалирование ногами и т. п.), эмоциональная симптоматика (агрессия, вскрикивания, возбуждение). При очаге в прецентральной извилине возникают двигательные пароксизмы джексоновской эпилепсии. У многих пациентов эпиприступы возникают в период сна.
Затылочная фокальная эпилепсия. При локализации очага в затылочной доле эпиприступы часто протекают с нарушениями зрения: транзиторным амаврозом, сужением зрительных полей, зрительными иллюзиями, иктальным морганием и пр. Самый частый вид пароксизмов — зрительные галлюцинации длительностью до 13 мин.
Теменная фокальная эпилепсия. Теменная доля - наиболее редкая локализация эпи-очага. Поражается в основном при опухолях и корковых дисплазиях. Как правило, отмечаются простые соматосенсорные пароксизмы. После приступа возможна кратковременная афазия или паралич Тодда. При расположении зоны эпиактивности в постцентральной извилине наблюдаются сенсорные джексоновские приступы.
Диагностика фокальной эпилепсии
Впервые возникший парциальный пароксизм является поводом для тщательного обследования, поскольку может быть первым клиническим проявлением серьёзной церебральной патологии (опухоли, сосудистой мальформации, корковой дисплазии и пр.). В ходе опроса невролог выясняет характер, частоту, длительность, последовательность развития эпиприступа. Выявленные при неврологическом осмотре отклонения указывают на симптоматический характер ФЭ и помогают установить примерную локализацию очага поражения.
Диагностика эпилептической активности мозга осуществляется при помощи электроэнцефалографии (ЭЭГ). Зачастую фокальная эпилепсия сопровождается эпи-активностью, регистрируемой на ЭЭГ даже в межприступный период. Если обычная ЭЭГ оказывается неинформативна, то проводится ЭЭГ с провокационными пробами и ЭЭГ в момент приступа. Точное расположение эпи-очага устанавливается при проведении субдуральной кортикографии — ЭЭГ с установкой электродов под твёрдой мозговой оболочкой.
Выявление морфологического субстрата, лежащего в основе фокальной эпилепсии, производится путём МРТ. Для выявления малейших структурных изменений исследование должно проводится с малой толщиной срезов (1-2 мм). При симптоматической эпилепсии МРТ головного мозга позволяет диагностировать основное заболевание: очаговое поражение, атрофические и диспластические изменения. Если отклонения на МРТ не были выявлены, то устанавливается диагноз идиопатическая или криптогенная фокальная эпилепсия. Дополнительно может проводиться ПЭТ головного мозга, которая выявляет участок гипометаболизма церебральной ткани, соответствующий эпилептогенному очагу. ОФЭКТ на этом же участке определяет зону гиперперфузии во время приступа и гипоперфузии — в период между пароксизмами.
Лечение фокальной эпилепсии
Терапия фокальной эпилепсии проводится эпилептологом или неврологом. Она включает подбор и постоянный приём антиконвульсантов. Препаратами выбора являются карбамазепин, производные вальпроевой к-ты, топирамат, леветирацетам, фенобарбитал и др. При симптоматической фокальной эпилепсии главным моментом является лечение основного заболевания. Обычно фармакотерапия достаточно эффективна при затылочной и теменной эпилепсии. При височной эпилепсии зачастую спустя 1-2 года лечения отмечается возникновение резистентности к проводимой противосудорожной терапии. Отсутствие эффекта от консервативной терапии выступает показанием для хирургического лечения.
Операции осуществляются нейрохирургами и могут быть направлены как на удаление очагового образования (кисты, опухоли, мальформации), так и на резекцию эпилептогенного участка. Оперативное лечение эпилепсии целесообразно при хорошо локализуемом очаге эпи-активности. В таких случаях проводится фокальная резекция. Если отдельные прилегающие к эпилептогенной зоне клетки также являются источником эпиактивности, показана расширенная резекция. Хирургическое лечение проводится с учётом индивидуального строения функциональных зон коры, установленном при помощи кортикографии.
Прогноз фокальной эпилепсии
Во многом прогноз ФЭ зависит от её типа. Идиопатическая фокальная эпилепсия отличается доброкачественностью течения без развития когнитивных нарушений. Её исходом зачастую становится самопроизвольное прекращение пароксизмов при достижении ребёнком подросткового возраста. Прогноз симптоматической эпилепсии обуславливает основная церебральная патология. Он наиболее неблагоприятен при опухолях и тяжёлых пороках развития головного мозга. Такая эпилепсия у детей сопровождается задержкой психического развития, которая особенно выражена при раннем дебюте эпилепсии.
Среди пациентов, которым было проведено хирургическое лечение, у 60-70% отмечалось отсутствие или значительное урежение эпи-пароксизмов после операции. Окончательное исчезновение эпилепсии в отдалённом периоде наблюдалось у 30%.
Височная эпилепсия
Височная эпилепсия — одна из форм эпилепсии, при которой очаг эпилептической активности локализуется в височной доли головного мозга. Височная эпилепсия характеризуется простыми и сложными парциальными эпи-приступами, а при дальнейшем развитии заболевания вторично-генерализованными припадками и психическими расстройствами. Установить диагноз «височная эпилепсия» позволяет сопоставление жалоб, данных неврологического статуса, ЭЭГ, полисомнографии, МРТ и ПЭТ головного мозга. Лечится височной эпилепсия путем моно- или политерапии противоэпилептическими препаратами. При их неэффективности применяются хирургические методики, заключающиеся в удалении клеток той области височной доли, где располагается эпилептогенный очаг.
МКБ-10
Височная эпилепсия является наиболее часто встречающейся формой эпилепсии. Она занимает почти 25% случаев эпилепсии вообще и до 60% случаев симптоматической эпилепсии. Следует отметить, что клиническая картина височной эпилепсии не всегда свидетельствует о расположении эпилептогенного очага в височной доли мозга. Известны случаи, когда патологический разряд иррадиирует в височную долю из очага, локализующегося в других областях головного мозга.
Изучение височной эпилепсии было начато еще во времена Гиппократа. Однако до внедрения в неврологическую практику методов прижизненной визуализации головного мозга причины, по которым возникает височная эпилепсия, удавалось установить менее, чем в 1/3 случаев. С применением в неврологии МРТ этот показатель вырос до 62%, а при дополнительном проведении ПЭТ и стереотаксической биопсии головного мозга он достигает 100%.
Причины возникновения височной эпилепсии
Височная эпилепсия может быть спровоцирована целым рядом факторов, которые подразделяют на перинатальные, воздействующие в период внутриутробного развития и во время родов, и постнатальные. По некоторым данным примерно в 36% случаев височная эпилепсия так или иначе связана с перенесенным перинатальным поражением ЦНС: гипоксией плода, внутриутробной инфекцией (корь, краснуха, цитомегалия, сифилис и пр.), родовой травмой, асфиксией новорожденного, фокальной кортикальной дисплазией.
Височная эпилепсия при воздействии постнатальных этиологических факторов может развиться в результате перенесенной черепно-мозговой травмы, нейроинфекции (бруцеллеза, герпетической инфекции, нейросифилиса, клещевого энцефалита, гнойного менингита, японского комариного энцефалита, поствакцинального энцефаломиелита), геморрагического или ишемического инсульта. Ее причиной может стать туберозный склероз, опухоль (ангиома, астроцитома, глиома, гломусная опухоль и др.), внутримозговая гематома, абсцесс, аневризма сосудов головного мозга.
В половине случаев височная эпилепсия наблюдается на фоне медиального (мезиального) височного склероза. Однако до сих пор нет однозначного ответа на вопрос является ли медиальный височный склероз причиной височной эпилепсии или он развивается как ее следствие, особенно при большой длительности эпи-приступов.
Классификация височной эпилепсии
По локализации очага эпилептической активности в пределах височной доли височная эпилепсия классифицируется на 4 формы: амигдалярную, гиппокампальную, латеральную и оперкулярную (инсулярную). Для большего удобства в клинической практике используют деление височной эпилепсии на 2 группы: латеральную и медиобазальную (амигдалогиппокампальную).
Некоторыми авторами выделяется битемпоральная (двусторонняя) височная эпилепсия. С одной стороны, она может быть связана с одновременным поражением обеих височных долей, что чаще наблюдается при перинатальной этиологии височной эпилепсии. С другой стороны, «зеркальный» эпилептогенный очаг может сформироваться по мере развития заболевания.
Симптомы височной эпилепсии
В зависимости от этиологии височная эпилепсия дебютирует в различном возрастном диапазоне. Для пациентов, у которых височная эпилепсия сочетается с медиальным височным склерозом, характерен дебют заболевания с атипичных фебрильных судорог, появляющихся в детском возрасте (наиболее часто в период с 6 месяцев до 6 лет). Затем в течение 2-5 лет отмечается спонтанная ремиссия височной эпилепсии, после которой возникают психомоторные афебрильные приступы.
Виды эпилептических приступов, которыми характеризуется височная эпилепсия, включают: простые приступы, сложные парциальные (СПП) и вторично-генерализованные (ВГП) приступы. В половине случаев височная эпилепсия протекает со смешанным характером приступов.
Простые приступы отличаются сохранностью сознания и часто предшествуют СПП или ВГП в виде ауры. По их характеру можно судить о расположении очага височной эпилепсии. Моторные простые приступы проявляются в виде поворота головы и глаз в сторону локализации эпилептического очага, фиксированной установке кисти, реже — стопы. Сенсорные простые приступы могут возникать в виде вкусовых или обонятельных пароксизмов, слуховых и зрительных галлюцинаций, приступов системного головокружения.
Могут отмечаться приступы вестибулярной атаксии, которые часто сочетаются с иллюзией изменения окружающего пространства. В ряде случаев височная эпилепсия сопровождается кардиальными, эпигастральными и респираторными соматосенсорными пароксизмами. В таких случаях пациенты жалуются на ощущение сдавления или распирания в области сердца, боли в животе, тошноту, изжогу, чувство комка в горле, приступ удушья. Возможно появление аритмии, вегетативных реакций (озноб, гипергидроз, бледность, ощущение жара), чувства страха.
Простыми эпи-приступами с нарушением психической функции с явлениями дереализации и деперсонализации сопровождается чаще медиобазальная височная эпилепсия. Явления дереализации заключаются в состоянии «сна наяву», ощущении ускорения или замедления времени, восприятии привычной обстановки как «никогда не виденного» или новых событий как «ранее пережитого». Деперсонализация проявляется отождествлением пациентом себя с каким-либо вымышленным персонажем; чувством, что мысли пациента или его тело ему на самом деле не принадлежат.
Сложные парциальные приступы представляют собой выключение сознания с отсутствием реакции на внешние раздражители. При височной эпилепсии такие приступы могут протекать с остановкой двигательной активности (пациент как бы застывает на месте), без остановки и с медленным падением, которое не сопровождается судорогами. Как правило, СПП составляют основу клинической картины медиабазальной формы височной эпилепсии. Зачастую они сочетаются с различными автоматизмами — повторяющимися движениями, которые могут быть продолжением начатых до приступа действий или возникать de novo. Ороалиментарные автоматизмы проявляются причмокиваниями, сосанием, облизыванием, жеванием, глотанием и т. п. Мимические автоматизмы представляют собой различные гримасы, нахмуривание, насильственный смех, моргание. Височная эпилепсия может также сопровождаться автоматизмами жестов (поглаживание, почесывание, похлопывание, топтание на месте, оглядывание и пр.) и речевыми автоматизмами (шипение, всхлипывание, повторение отдельных звуков).
Вторично-генерализованные приступы возникают обычно при прогрессировании височной эпилепсии. Они протекают с потерей сознания и клонико-тоническими судорогами во всех мышечных группах. Вторично-генерализованные приступы не носят специфический характер. Однако предшествующие им простые или сложные парциальные приступы свидетельствуют в пользу того, что у пациента отмечается именно височная эпилепсия.
С течением времени височная эпилепсия приводит к психическим эмоционально-личностным и интеллектуально-мнестическим нарушениям. Пациенты, у которых имеется височная эпилепсия, отличаются медлительностью, чрезмерной обстоятельностью и вязкостью мышления; забывчивостью, снижением способности к обобщению; эмоциональной неустойчивостью и конфликтностью.
Во многих случаях височная эпилепсия сопровождается разнообразными нейроэндокринными нарушениями. У женщин наблюдается нарушение менструального цикла, поликистоз яичников, снижение фертильности; у мужчин — снижение либидо и нарушение эякуляции. Отдельные наблюдения указывают на случаи, когда височная эпилепсия сопровождалась развитием остеопороза, гипотиреоза, гиперпролактинемического гипогонадизма.
Диагностика височной эпилепсии
Следует отметить, что височная эпилепсия представляет определенные диагностические трудности как для рядовых неврологов, так и для эпилептологов. Ранняя диагностика височной эпилепсии у взрослых зачастую не удается, поскольку пациенты обращаются за медицинской помощью только при возникновении вторично-генерализованных приступов. Простые и сложные парциальные приступы остаются незаметными для пациентов или не расцениваются ими как повод для обращения к врачу. Более своевременная диагностика эпилепсии у детей связана с тем, что на врачебную консультацию их приводят родители, обеспокоенные приступами «отключения» сознания, особенностями поведения и автоматизмами, наблюдаемыми у ребенка.
Височная эпилепсия часто не сопровождается какими-либо изменениями в неврологическом статусе. Соответствующие неврологические симптомы отмечаются лишь в тех случаях, когда причиной эпилепсии является очаговое поражение височной доли (опухоль, инсульт, гематома и пр.). У детей возможна микроочаговая симптоматика: легкие нарушения координации, недостаточность VII и XII пар ЧМН, повышение сухожильных рефлексов. При длительном течении заболевания выявляются характерные мнестические и личностные расстройства.
Дополнительные диагностические трудности связаны с тем, что височная эпилепсия достаточно часто протекает без изменений на обычной электроэнцефалограмме (ЭЭГ). Выявлению эпилептической активности может способствовать проведение ЭЭГ во время сна, что осуществляется в ходе полисомнографии.
Установить причину, по которой возникла височная эпилепсия, во многих случаях помогает МРТ головного мозга. Наиболее частой находкой при ее проведении является медиальный височный склероз. С помощью МРТ также можно диагностировать кортикальные дисплазии, опухоли, сосудистые мальформации, кисты, атрофические изменения височной доли. ПЭТ головного мозга при височной эпилепсии обнаруживает снижение обмена веществ в височной доли, зачастую затрагивающее таламус и базальные ганглии.
Лечение височной эпилепсии
Основной задачей терапии является снижение частоты приступов и достижение ремиссии заболевания, т. е. полного отсутствия приступов. Лечение пациентов, у которых диагностирована височная эпилепсия, начинают с проведения монотерапии. Препаратом первого выбора при этом является карбамазепин, при его неэффективности назначают вальпроаты, гидантоины, барбитураты или препараты резерва (бензодиазепины, ламотриджин). Если височная эпилепсия не поддается лечению монотерапией, то переходят к политерапии различными сочетаниями препаратов.
В случаях, когда височная эпилепсия оказывается резистентной к проводимой противоэпилептической терапии, рассматривается возможность ее оперативного лечения. Наиболее часто нейрохирурги производят височную резекцию, реже — фокальную резекцию, селективную гиппокампотомию или амигдалотомию.
Прогноз височной эпилепсии
Течение височной эпилепсии и ее прогноз во многом зависят от ее этиологии. Медикаментозной ремиссии удается достичь лишь в 35% случаев. Зачастую консервативное лечение приводит только к некоторому урежению приступов. После хирургического лечения полное отсутствие приступов наблюдается в 30-50% случаев, а у 60-70% пациентов отмечается их значительное урежение. Однако операция может привести к развитию таких осложнений, как нарушения речи, гемипарез, алексия и мнестические расстройства.
Эпилепсия
Эпилепсия — это состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
Эпилепсия — состояние, характеризующееся повторными (более двух) эпилептическими приступами, не спровоцированными какими-либо немедленно определяемыми причинами. Эпилептический приступ — клиническое проявление аномального и избыточного разряда нейронов мозга, вызывающего внезапные транзиторные патологические феномены (чувствительные, двигательные, психические, вегетативные симптомы, изменения сознания). Следует помнить, что несколько спровоцированных или обусловленных какими-либо отчетливыми причинами (опухоль мозга, ЧМТ) эпилептических приступов не свидетельствуют о наличии у пациента эпилепсии.
Классификация
Согласно международной классификации эпилептических приступов выделяют парциальные (локальные, фокальные) формы и генерализированную эпилепсию. Приступы фокальной эпилепсии подразделяют на: простые (без нарушений сознания) — с моторными, соматосенсорными, вегетативными и психическими симптомами и сложные — сопровождаются нарушением сознания. Первично-генерализованные приступы происходят с вовлечением в патологический процесс обоих полушарий мозга. Типы генерализированных приступов: миоклонические, клонические, абсансы, атипичные абсансы, тонические, тонико-клонические, атонические.
Существуют неклассифицированные эпилептические приступы — не подходящие ни под один из вышеописанных видов приступов, а также некоторые неонатальные приступы (жевательные движения, ритмичные движения глаз). Выделяют также повторные эпилептические приступы (провоцируемые, циклические, случайные) и длительные приступы (эпилептический статус).
Симптомы эпилепсии
В клинической картине эпилепсии выделяют три периода: иктальный (период приступа), постиктальный (постприступный) и интериктальный (межприступный). В постиктальном периоде возможно полное отсутствие неврологической симптоматики (кроме симптомов заболевания, обусловливающего эпилепсию — черепно-мозговая травма, геморрагический или ишемический инсульт и др.).
Выделяют несколько основных видов ауры, предваряющей сложный парциальный приступ эпилепсии — вегетативную, моторную, психическую, речевую и сенсорную. К наиболее частым симптомам эпилепсии относятся: тошнота, слабость, головокружение, ощущение сдавления в области горла, чувство онемения языка и губ, боли в груди, сонливость, звон и/или шум в ушах, обонятельные пароксизмы, ощущение комка в горле и др. Кроме того, сложные парциальные приступы в большинстве случаев сопровождаются автоматизированными движениями, кажущимися неадекватными. В таких случаях контакт с пациентом затруднен либо невозможен.
Вторично-генерализированный приступ начинается, как правило, внезапно. После нескольких секунд, которые длится аура (у каждого пациента течение ауры уникально), пациент теряет сознание и падает. Падение сопровождается своеобразным криком, который обусловлен спазмом голосовой щели и судорожным сокращением мышц грудной клетки.
Далее наступает тоническая фаза приступа эпилепсии, названная так по типу судорог. Тонические судороги — туловище и конечности вытягиваются в состоянии сильнейшего напряжения, голова запрокидывается и/или поворачивается в сторону, контралатеральную очагу поражения, дыхание задерживается, набухают вены на шее, лицо становится бледным с медленно нарастающим цианозом, челюсти плотно сжаты. Продолжительность тонической фазы приступа — от 15 до 20 секунд.
Затем наступает клоническая фаза приступа эпилепсии, сопровождающаяся клоническими судорогами (шумное, хриплое дыхание, пена изо рта). Клоническая фаза продолжается от 2 до 3 минут. Частота судорог постепенно снижается, после чего наступает полное мышечное расслабление, когда пациент не реагирует на раздражители, зрачки расширены, реакция их на свет отсутствует, защитные и сухожильные рефлексы не вызываются.
Наиболее распространенные типы первично-генерализированных приступов, отличающихся вовлечением в патологический процесс обоих полушарий мозга — тонико-клонические приступы и абсансы. Последние чаще наблюдаются у детей и характеризуются внезапной кратковременной (до 10 секунд) остановкой деятельности ребенка (игры, разговор), ребенок замирает, не реагирует на оклик, а через несколько секунд продолжает прерванную деятельность. Пациенты не осознают и не помнят припадков. Частота абсансов может достигать нескольких десятков в сутки.
Диагностика
Диагностирование эпилепсии должно основываться на данных анамнеза, физикальном обследовании пациента, данных ЭЭГ и нейровизуализации (МРТ и КТ головного мозга). Необходимо определить наличие или отсутствие эпилептических приступов по данным анамнеза, клинического осмотра пациента, результатам лабораторных и инструментальных исследований, а также дифференцировать эпилептические и иные приступы; определить тип эпилептических приступов и форму эпилепсии; ознакомить пациента с рекомендациями по режиму, оценить необходимость медикаментозной терапии, ее характер и вероятность хирургического лечения. Несмотря на то, что диагностика эпилепсии основывается, прежде всего, на клинических данных, следует помнить, что при отсутствии клинических признаков эпилепсии данный диагноз не может быть поставлен даже при наличии выявленной на ЭЭГ эпилептиформной активности.
Диагностикой эпилепсии занимаются неврологи и эпилептологи. Основным методом обследования пациентов с диагнозом «эпилепсия» является ЭЭГ, которая не имеет противопоказаний. ЭЭГ проводят всем без исключения пациентам в целях выявления эпилептической активности. Чаще других наблюдаются такие варианты эпилептической активности, как острые волны, спайки (пики), комплексы «пик — медленная волна», «острая волна — медленная волна». Современные методы компьютерного анализа ЭЭГ позволяют определить локализацию источника патологической биоэлектрической активности. При проведении ЭЭГ во время приступа эпилептическая активность регистрируется в большинстве случаев, в интериктальном периоде ЭЭГ нормальная у 50% пациентов.
На ЭЭГ в сочетании с функциональными пробами (фотостимуляция, гипервентиляция) изменения выявляют в большинстве случаев. Необходимо подчеркнуть, что отсутствие эпилептической активности на ЭЭГ (с применением функциональных проб или без них) не исключает наличие эпилепсии. В таких случаях проводят повторное обследование либо видеомониторинг проведенной ЭЭГ.
В диагностике эпилепсии наибольшую ценность среди нейровизуализационных методов исследования представляет МРТ головного мозга, проведение которой показано всем пациентам с локальным началом эпилептического припадка. МРТ позволяет выявить заболевания, повлиявшие на провоцированный характер приступов (аневризма, опухоль) либо этиологические факторы эпилепсии (мезиальный темпоральный склероз). Пациентам с диагнозом «фармакорезистетная эпилепсия» в связи с последующим направлением на хирургическое лечение также проводят МРТ для определения локализации поражения ЦНС. В ряде случаев (пациенты преклонного возраста) необходимо проведение дополнительных исследований: биохимический анализ крови, осмотр глазного дна, ЭКГ.
Приступы эпилепсии необходимо дифференцировать с другими пароксизмальными состояниями неэпилептической природы (обмороки, психогенные приступы, вегетативные кризы).
Лечение эпилепсии
Консервативная терапия
Все методы лечения эпилепсии направлены на прекращение приступов, улучшение качества жизни и прекращение приема лекарственных средств (на стадии ремиссии). В 70% случаев адекватное и своевременное лечение приводит к прекращению приступов эпилепсии. Прежде чем назначать противоэпилептические препараты необходимо провести детальное клиническое обследование, проанализировать результаты МРТ и ЭЭГ. Пациент и его семья должны быть проинформированы не только о правилах приема препаратов, но и о возможных побочных эффектах. Показаниями к госпитализации являются: впервые в жизни развившийся эпилептический приступ, эпилептический статус и необходимость хирургического лечения эпилепсии.
Одним из принципов медикаментозного лечения эпилепсии является монотерапия. Препарат назначают в минимальной дозе с последующим ее увеличением до прекращения приступов. В случае недостаточности дозы необходимо проверить регулярность приема препарата и выяснить, достигнута ли максимально переносимая доза. Применение большинства противоэпилептических препаратов требует постоянного мониторинга их концентрации в крови. Лечение прегабалином, леветирацетамом, вальпроевой кислотой начинают с клинически эффективной дозы, при назначении ламотриджина, топирамата, карбамазепина необходимо проводить медленное титрование дозы.
При назначении того или иного противоэпилептического препарата следует стремиться к минимально возможной частоте его приема (до 2 раз/сутки). За счет стабильной концентрации в плазме препараты пролонгированного действия более эффективны. Доза препарата, назначенная пожилому пациенту, создает более высокую концентрацию в крови, чем аналогичная доза препарата, назначенная пациенту молодого возраста, поэтому необходимо начинать лечение с малых доз с последующим их титрованием. Отмену препарата проводят постепенно, учитывая форму эпилепсии, ее прогноз и возможность возобновления приступов.
Хирургическое лечение
Фармакорезистентные эпилепсии (продолжающиеся приступы, неэффективность адекватного противоэпилептического лечения) требуют дополнительного обследования пациента для решения вопроса о оперативном лечении. Предоперационное обследование должно включать в себя видео-ЭЭГ регистрацию приступов, получение достоверных данных о локализации, анатомических особенностях и характере распространения эпилептогенной зоны (МРТ).
На основе результатов вышеперечисленных исследований определяется характер оперативного вмешательства: хирургическое удаление эпилептогенной ткани мозга (кортикальная топэтомия, лобэктомия, гемисферэктомия, мультилобэктомия); селективная операция (амигдало-гиппокампэктомия при височной эпилепсии); каллозотомия и функциональное стереотаксическое вмешательство; вагус-стимуляция.
Существуют строгие показания к каждому из вышеперечисленных хирургических вмешательств. Их проведение возможно только в специализированных нейрохирургических клиниках, располагающих соответствующей техникой, и при участии высококвалифицированных специалистов (нейрохирурги, нейрорадиологи, нейропсихологии, нейрофизиологи и др.).
Прогноз и профилактика
Прогноз на трудоспособность при эпилепсии зависит от частоты приступов. На стадии ремиссии, когда приступы возникают все реже и в ночное время, трудоспособность пациента сохраняется (в условиях исключения работы в ночную смену и командировок). Дневные приступы эпилепсии, сопровождающиеся потерей сознания, ограничивают трудоспособность пациента.
Эпилепсия оказывает влияние на все стороны жизни пациента, поэтому является значимой медико-социальной проблемой. Одна из граней этой проблемы — скудость знаний об эпилепсии и связанная с этим стигматизация пациентов, суждения которых о частоте и выраженности психических нарушений, сопровождающих эпилепсию, зачастую необоснованны. Подавляющее большинство пациентов, получающих правильное лечение, ведут обычный образ жизни без приступов.
Профилактика эпилепсии предусматривает возможное предотвращение ЧМТ, интоксикаций и инфекционных заболеваний, предупреждение возможных браков между больными эпилепсией, адекватное снижение температуры у детей с целью предотвращения лихорадки, последствием которой может стать эпилепсия.
Фокальная эпилепсия у детей и взрослых
Фокальная эпилепсия - одна из форм заболевания, для которой характерно наличие ограниченного и чётко локализованного очага аномальной электрической активности в коре головного мозга.
Главными симптомами фокальной эпилепсии являются фокальные приступы, которые могут быть двигательные, тактильные, вкусовые, обонятельные или вегетативные с нарушением восприятия действительности или без него. Проявления приступов зависят от месторасположения эпилептического очага. Например, если очаг или сеть находятся в моторной области, то будут проявляться фокальные ритмические моторные судороги в противоположной очагу стороне на руке, ноге или лице.

Судороги в случае припадка не обязательны, приступ может носить характер абсанса, замирания.
В некоторых случаях фокальный припадок может перерасти в тонико-клонический приступ. К примеру, у ребёнка или взрослого вначале наблюдается фокальный приступ, который через несколько секунд перерастает в судорожный припадок. Связано это с тем, что аномальная электрическая активность начинается в определённой зоне головного мозга, а после может распространяться на соседние ткани.
Криптогенная фокальная эпилепсия
Криптогенная фокальная эпилепсия является заболеванием с неустановленной причиной. Данный диагноз ставился ранее тем детям или взрослым, у которых причину заболевания не удалось найти современными аппаратными методами диагностики.
Сегодня слово «криптогенная» больше не используется, а вместо этого применяется определения «фокальная эпилепсия неизвестной этиологии».
Фокальная симптоматическая эпилепсия
Фокальная симптоматическая эпилепсия - это вид заболевания, при котором нам известна причина начала приступов и выявлены определённые структурные изменениями в мозге. Симптоматическая эпилепсия исходит из другого заболевания, к примеру, образования в головном мозге, метаболических энцефалопатий или гипоксии при родах, инсульта.
Причины фокальной эпилепсии
Аномальная электрическая активность в определённом участке головного мозга может возникать по множеству причин:
- последствия действия токсичных веществ;
- ухудшение кровоснабжения тканей головного мозга, проблемы с сосудами;
- вирусные инфекции, в частности - герпетический энцефалит;
- наличие опухолей в головном мозге;
- сильные травмы головы;
- врожденные аномалии, к примеру, дисплазия;
- родовые травмы, гипоксия.
Фокальные приступы
Фокальные приступы напрямую связаны с месторасположением эпилептического очага в головном мозге. В зависимости от того, где располагается очаг, выделяют следующие типы приступов:
- Фокальная затылочная эпилепсия (очаг в затылочной области) - возникают различные визуальные галлюцинации, больной может видеть расплывчатые образы или же «мурашки в глазах». (очаг в височной области) - проявляется в слуховых галлюцинациях, когда ребёнок или взрослый слышит звуки, которых нет. Зачастую с потерей сознания.
- Теменная область - проявляются в виде нарушения чувствительности тех или иных частей тела.
- Области вегетативных ядер мозга - наблюдается повышенная потливость, спазмы в различных частях тела, а также нарушения пищеварения.
- Пирамидные нейроны - проявляется в виде непроизвольной двигательной активности, которая не может контролироваться больным.
Следует помнить, что фокальные приступы могут усиливаться и переходить в тонико-клонические приступы. Именно поэтому требуется тщательно следить за больным, а именно: как начался приступ и как распространялся. Паника во время приступа может сбить с толку, но крайне важно запомнить течение приступа, чтобы после рассказать эту информацию эпилептологу. Знания о том, как именно протекает приступ, помогут подобрать подходящее лечение.
Лечение фокальной эпилепсия у детей и взрослых
Нам часто задают вопрос: лечится ли фокальная эпилепсия или нет? Можно ли полностью избавиться от приступов при данном виде заболевания?
Короткий ответ, да, но единых стандартов лечения не существует. Каждому пациенту назначается необходимое в его случае лечение, так как одному пациенту помогут противоэпилептические препараты, а другому потребуется операция.
- Медикаментозное лечение. Современные противоэпилептические препараты позволяют уменьшить интенсивность и частоту приступов или же полностью от них избавиться. Препараты подбираются в зависимости от типа эпилепсии у ребёнка или взрослого, вида приступов и клинической картины. Важно понимать, что первый назначенный противоэпилептический препарат может не дать должного результата. В этом случае пациенту назначают второй, который отличается от первого по своему действию. Если же второй препарат не контролирует приступы, то эпилепсия считается фармакорезистентной, устойчивой к медикаментозной терапии, и следует рассматривать иные методы лечения. Препараты при этом продолжают подбираться.
- Операция. В том случае, если медикаментозное лечение не помогает, назначают предварительные проверки, чтобы убедиться в целесообразности хирургического решения. Операция при фокальной эпилепсии может помочь ребёнку или взрослому жить полноценной жизнью, забыв о приступах раз и навсегда.
- Имплантация стимулятора блуждающего нерва. Данная мини-инвазивная операция позволяет уменьшить частоту приступов или же полностью от них избавиться. В грудь пациента имплантируется стимулятор блуждающего нерва, который предотвращает приступ именно в момент его проявления.
- Кетогенная диета. В большинстве случаев назначается детям. Данный вид диеты позволяет увеличить в организме выработку кетоновых тел и уменьшить таким образом интенсивность и частоту приступов.
Что делать, если назначенное лечение не помогает контролировать эпилептические приступы?
Если Вам или вашему ребёнку было назначено лечение, но оно не помогает контролировать приступы - не опускайте руки! Обратитесь к лечащему врачу за советом, продолжайте подбирать препараты или их комбинацию, которые могут подойти именно в вашем случае. Замените врача, если это необходимо.
Обратите внимание на время и проявление приступов. Если возможно, снимите приступ на видео и покажите врачу. Следите за побочными проявлениями от приёма препаратов.
Принимайте лекарство вовремя и следите за распорядком дня. Ребёнок и взрослый с эпилепсией должен спать минимум 7-8 часов в сутки, так как недостаток сна и усталость может вызвать эпилептический приступ.
Продолжайте искать решение. Эпилепсия - не приговор!
Читайте также:
- Риск хирургической операции при сердечно-сосудистых заболеваниях
- Внутритрахейное (эндотрахеальное) введение лекарств у пациента с отравлением
- Алгоритм обследования при образовании средней черепной ямки
- Варианты нормы лучевой анатомии локтевого сустава
- Хирургия живота. Абдоминальная хирургия в картинках.
