Экссудативный плеврит - причины, симптомы, диагностика и лечение
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Плеврит: причины появления, симптомы, диагностика и способы лечения.
Определение
Плеврит — это воспаление плевры - тонкой оболочки, состоящей из двух прилегающих друг к другу листков: внутреннего, покрывающего легкие, и внешнего, выстилающего стенки грудной клетки. Между ними расположена плевральная полость - щелевидное пространство, в котором присутствует небольшое количество плевральной жидкости, необходимой для смазки во время дыхательных движений и позволяющей листкам свободно скользить относительно друг друга.
Плевральная жидкость, по составу сходная с сывороткой крови, поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по ее устьям и лимфатическим сосудам.
Накопление жидкости в плевральной полости происходит либо при ее избыточном поступлении, либо медленном выведении.
На долю плеврита приходится до 15% патологий легких.
Причины появления плеврита
Инфекционный плеврит вызывают пневмококки, стафилококки, гемофильная палочка, микобактерия туберкулеза, стрептококки, паразиты, грибы. Чаще всего он возникает как осложнение простуды, пневмонии, туберкулеза и некоторых других инфекционных заболеваний.
Причины неинфекционного плеврита:
- аутоиммунные, ревматоидные заболевания (системная склеродермия, васкулиты и пр.);
- злокачественные опухоли органов дыхания или метастазы в полость плевры;
- тромбоэмболия легочной артерии;
- постинфарктный синдром;
- заболевания желудочно-кишечного тракта;
- перенесенные травмы;
- воздействие химических агентов;
- ожоги;
- лучевая терапия и др.
Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости скапливается гной.
Классификация заболевания
В клинической практике плевральный выпот наблюдается как осложнение при патологиях легких, грудной клетки, средостения, диафрагмы или является проявлением других заболеваний (сердечно-сосудистых, диффузных заболеваний соединительной ткани, заболеваний почек и др.). Поэтому при кодировании по Международной классификации (МКБ-10) используется шифр основного заболевания, а при необходимости обозначения плеврального выпота как осложнения добавляется шифр J91 «Плевральный выпот при состояниях, классифицированных в других рубриках».
Исключение составляют туберкулезный плеврит (А16-А16), травматический гемоторакс (S27.1), гнойный плеврит, или эмпиема плевры (J86).
По характеру экссудата (выпота) и его наличию различают мокрый, или экссудативный плеврит (гнойный, серозно-гнойный, серозный, серозно-фибриновый, гнилостный, геморрагический, смешанный) и сухой (фибринозный) плеврит.
По локализации экссудата выделяют диффузный (тотальный, или генерализованный) плеврит и ограниченный (диафрагмальный, верхушечный, пристеночный, междолевой, парамедиастинальный, костодиафрагмальный) плеврит.
По характеру течения заболевание делится на острый, подострый, хронический плеврит.
Обычно переход из острого в подострый плеврит происходит в период до 4 недель, а из подострого в хронический — до полугода.
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции, поэтому лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и если лечение не назначено или не имеет ожидаемого эффекта, в плевральной полости начинают скапливаться плевральная жидкость и гной.
Третья фаза. Выздоровление, во время которого очаги воспаления рассасываются. Иногда вокруг них образуется фиброзная ткань, которая словно отделяет «опасную зону» от здоровых тканей — последний случай чреват развитием хронической формы плеврита.
Симптомы плеврита
Пациенты часто пропускают начало плеврита, поскольку его симптомы во многом сходны с обычной простудой. Однако у этой патологии есть и типичные проявления.
Типичные симптомы сухого плеврита.
- Боль в передней, боковой части грудной клетки, отдающая в плечо, ключицу, шею. Характер боли острый, колющий. Дискомфорт усиливается при глубоком вдохе, кашле, смехе, наклоне туловища в здоровую сторону. Многие пациенты отмечают, что вынуждены придерживаться определенного положения тела и ограничивать глубину вдоха.
- Сухой кашель, связанный с раздражением плевры.
- Учащенное, поверхностное дыхание.
- Симптомы общей интоксикации: озноб, отсутствие аппетита, усталость, слабость, снижение работоспособности, потливость в ночные часы.
- Может появляться чувствительность мускулатуры грудной клетки, особенно при сдавливании.
Типичные симптомы экссудативного плеврита.
- Боль с одной стороны грудной клетки, мучительный кашель, ощущение тяжести и стесненности в груди.
- Одышка, поверхностное дыхание, учащенный пульс.
- Бледность кожи, цианоз (синюшность слизистых оболочек и кожи).
- Длительное повышение температуры, слабость, потливость, сонливость.
- При вдохе можно заметить, что одна половина грудной клетки немного «запаздывает».
- Высокая температура (до 40°С).
- Бледностью кожных покровов: кожа на ощупь холодная и влажная.
- Затрудненное дыхание: человеку сложно дышать, он почти все время проводит в вынужденной позе, при которой дышать немного легче.
- Сильный кашель и одышка.
- Боль в грудной клетке.
- Слабость, головная боль.
Лечение плеврита у взрослых начинается с комплексной диагностики, проводимой в несколько этапов:
На первом этапе проводят лабораторные исследования: клинические анализы крови и мочи, анализы на общий белок, С-реактивный белок, ревматоидный фактор.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Осумкованный плеврит
Осумкованный плеврит - локальное скопление экссудата, ограниченное плевральными сращениями от остальной плевральной полости. В зависимости от локализации и объема экссудата клиническая картина варьирует от бессимптомного течения до выраженных проявлений, включающих боли в грудной клетке, одышку, кашель, затруднение глотания. Диагноз осумкованного плеврита выставляется на основании результатов рентгенографии легких, КТ грудной клетки, УЗИ плевральной полости, торакоцентеза. Лечение осумкованного плеврита зависит от его этиологии, которая устанавливается после исследования экссудата (антибиотикотерапия, противотуберкулезная терапия, по показаниям - хирургическое вмешательство).
МКБ-10
![Осумкованный плеврит]()
Общие сведения
Осумкованный плеврит - экссудативный плеврит, при котором плевральный выпот заключен в ограниченном пространстве между спайками плевральных листков. По характеру экссудата осумкованный плеврит может быть серозным, серозно-фибринозным, геморрагическим, гнойным. Фактически, осумкование представляет собой реакцию плевры на длительное, хроническое течение воспалительных или иных процессов, которая заключается в образовании массивных сращений, отграничивающих экссудат от всей остальной плевральной полости. О частоте осумкованных плевритов можно судить лишь косвенно, основываясь на данных аутопсии. По некоторым сведениям, наличие сращений в плевральной полости, указывающих на перенесенный в прошлом плеврит, обнаруживается у 80% умерших пациентов стационаров.
![Осумкованный плеврит]()
Причины осумкованного плеврита
Поскольку осумкованный плеврит является исходом различных заболеваний легких и плевры, о его этиологии обычно говорят в контексте основной патологии. В большинстве случаев осумкованию подлежит экссудат, образовавшийся в результате воспалительных заболеваний органов грудной полости (пневмония, эмпиема плевры, бронхоэктатическая болезнь, туберкулез легких) или верхнего этажа брюшной полости (панкреатит, поддиафрагмальный абсцесс). Также осумкованный плеврит может иметь опухолевую этиологию и возникать при локализованной мезотелиоме плевры, первичном и метастатическом раке легкого, опухолях средостения. Весьма часто экссудат отграничивается плевральными сращениями вследствие проникающих ранений и закрытых травм грудной клетки, оперативных вмешательств на плевре. Экссудацией в полость плевры могут сопровождаться коллагенозы, инфаркт легкого.
Формирование осумкованного плеврита может происходить двумя путями: в первом случае выпот скапливается в пространстве между старыми плевральными сращениями (первичное осумкование), во втором - свободный экссудат отграничивается от плевральной полости свежими, вновь образующимися спайками плевральных листков (вторичное осумкование). Основой процесса осумкования экссудата служит выпадение фибрина на плевральные листки, его организация с образованием соединительнотканных сращений (шварт), уменьшающих площадь плевры, участвующей в резорбции экссудата. Замедлению рассасывания плеврального выпота и его осумкованию также способствует торпидное, рецидивирующее течение основного заболевания, изменение общей реактивности организма, инфицирование экссудата.
Классификация осумкованного плеврита
С учетом этиологии различают парапневмонические, туберкулезные, панкреатогенные, опухолевые, посттравматические, ревматические осумкованные плевриты. На основании локализационного критерия и клинико-рентгенологической картины в пульмонологии выделяют следующие виды осумкованного плеврита:
- апикальный (верхушечный) - осумкование выпота в области верхушки легкого;
- паракостальный (пристеночный) - уровень жидкости своим широким основанием прилежит к реберной поверхности;
- базальный (диафрагмальный) - осумкованный выпот широким основанием прилежит к поверхности диафрагмы. Различают диафрагмально-междолевые, диафрагмально-паракостальные и диафрагмально-парамедиастинальные осумкования;
- интерлобарный (междолевой) - скопление экссудата в междолевых щелях, рентгенологически определяющееся в виде вытянутой веретенообразной тени;
- парамедиастинальный - скопление экссудата прилежит к медиастинальной плевре.
Осумкование экссудата может быть частичным или полным. В первом случае плевральные наложения ограничивают распространение выпота в 1-2-х направлениях, но позволяют ему перемещаться в других положениях тела. Полное осумкование предполагает отграничение экссудата плевральными швартами со всех сторон, в результате чего при любом положении форма и локализация теней остается неизменной. Также осумкования экссудата могут быть одиночными и множественными, одно- или двусторонними.
Симптомы осумкованного плеврита
Клиническая картина осумкованного плеврита может сильно различаться в зависимости от локализации, характера и объема экссудата, срока давности существования патологии.
Осумкованные междолевые плевриты практически не дают симптоматики. Пристеночный осумкованный плеврит может вызывать боли в грудной клетке, усиливающиеся при чихании и кашле. При осумковании экссудата в диафрагмальном синусе болевые ощущения отдают в верхние отделы живота, ощущается дискомфорт при глотании. Апикальный плеврит характеризуется болевыми ощущениями, иррадиирующими в руку, шею, лопатку, напоминающими по своему характеру плексит или рак Панкоста.
Течение парамедиастинальных плевритов весьма вариативно. В одних случаях осумкованные плевриты данной локализации не вызывают никаких субъективных ощущений и являются случайной рентгенологической находкой. При расположении большого количества экссудата в верхних парамедиастинальных пространствах развивается синдром медиастинальной компрессии, сопровождающийся загрудинными болями различной интенсивности, одышкой, стридорозным дыханием, дисфагией, осиплостью голоса, набуханием вен шеи, одутловатостью лица. Парамедиастинальные плевриты с локализацией в нижних отделах могут вызывать абдоминальные боли и даже симулировать клинику острого живота.
Варианты исхода серозного осумкованного плеврита могут быть различны. Осумкованный экссудат может существовать без изменений в течение нескольких недель и месяцев. В части случаев он подвергается полной резорбции с образованием массивных плевральных шварт и частичной облитерацией плевральной полости. В редких случаях осумкованный выпот подвергается обызвествлению, что вызывает резкое нарушение функции легкого и в дальнейшем требует проведения декортикации.
Гнойный осумкованный плеврит может давать типичную клинику эмпиемы плевры (тяжелая интоксикация, фебрильная температура, ознобы) или стертую симптоматику (недомогание, субфебрилитет, слабость). Осумкованный гнойный выпот при длительном существовании может прорываться в бронх или мягкие ткани грудной клетки с образование бронхо-плевральных или плевро-кожных свищей.
Диагностика осумкованного плеврита
Для первичного выявления осумкованного плеврита чрезвычайно важны данные полипозиционой рентгенографии грудной клетки (в прямой, боковых и косых проекциях) и рентгеноскопии легких. Рентгенологически осумкование проявляется в виде затемнения характерной локализации и формы. В сложных случаях для дифференциальной диагностики требуется наложении искусственного пневмоторакса и пневмоперитонеума, проведение КТ легких. Длительное существование осумкованного плеврита может отразиться на состоянии легочной паренхимы. Поэтому для оценки изменений прилежащих отделов легкого (бронхов, сосудов) используются рентгеноконтрастные исследования - бронхография и ангиопульмонография.
УЗИ плевральной полости позволяет оценить объем и предположительно характер экссудата, выбрать оптимальный доступ для его эвакуации. Плевральная пункция с визуальной оценкой и лабораторным анализом плевральной жидкости в большинстве случаев ставит точку в определении этиологии осумкованного плеврита. В ряде случаев для установления этиологического диагноза требуется проведение диагностической торакоскопии с биопсией плевры.
Дифференциальная диагностика различных видов осумкованного плеврита осуществляется с синдромом средней доли, ателектазом, кистой легкого, доброкачественными и злокачественными опухолями легких и средостения, субплевральными гематомами, диафрагмальной грыжей и рядом других схожих по рентгенсимеотике состояний.
Лечение осумкованного плеврита
Лечебная тактика при осумкованном плеврите определяется пульмонологом на основании всего комплекса диагностических данных. Главными факторами, влияющими на выбор метода лечения, являются характер и объем экссудата, давность существования плеврита, состояние спавшегося легкого, наличие осложнений. В зависимости от этиологии осумкованного плеврита для прохождения лечения пациент может направляться к онкологу или фтизиатру.
Во всех случаях лечение целесообразно начинать с консервативных мероприятий: лечебных пункций, дренирования плевральной полости, противовоспалительной терапии, ЛФК с включением дыхательной гимнастики; при отсутствии противопоказаний - физиотерапии (электрофорез, индуктотермия, ультразвук и др.). При гнойных осумкованных плевритах после эвакуации экссудата производится промывание плевральной полости антисептическими растворами, осуществляется внутриплевральное введение антибиотиков.
В случае подтверждения неспецифического инфекционного генеза осумкованного плеврита назначается системная антибиотикотерапия; при туберкулезной этиологии заболевания - противотуберкулезные химиопрепараты. Опухолевые плевриты требуют целенаправленного подбора цитостатиков; плевриты ревматической этиологии - проведения глюкокортикостероидной терапии. При отсутствии положительной динамики, сдавлении легкого плевральными швартами может потребоваться проведение плеврэктомии, декортикации или резекции легкого.
Профилактика осумкованного плеврита заключается в своевременном выявлении первопричины экссудации в плевральной полости, полном удалении плеврального выпота, проведении полноценного этиотропного лечения, устранении факторов, способствующих осумкованию.
2. Ультразвуковая диагностика осумкованных плевритов/ Безусяк В.П.// Медицина транспорта Украины. - 2005.
3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А.В. - 2009.
Плеврит
Плеврит - различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
![Плеврит]()
![КТ органов грудной клетки. Правосторонний экссудативный плеврит]()
Плеврит - воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
![Плеврит]()
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты - фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю - пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита - рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры - с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.
![КТ органов грудной клетки. Правосторонний экссудативный плеврит]()
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота - физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству - плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А. В. - 2009.
4. Морфогенез и патологическая анатомия неопухолевых экссудативных плевритов Автореферат диссертации/ Фрисс С. А. - 2005.
Экссудативный плеврит ( Выпотной плеврит )
Экссудативный плеврит - это поражение плевры инфекционного, опухолевого или иного характера, протекающее с явлениями экссудации - образованием и накоплением выпота в плевральной полости. Экссудативный плеврит проявляет себя болями и чувством тяжести на стороне поражения, рефлекторным кашлем, нарастающей одышкой, фебрильной температурой тела. Решающее значение в диагностике экссудативного плеврита имеет рентгенография грудной клетки, УЗИ плевральной полости, диагностическая пункция с цитологическим и бактериологическим исследованием экссудата, торакоскопия. Лечение экссудативного плеврита заключается в эвакуации скопившейся жидкости, проведении патогенетического и симптоматического лечения.
![КТ органов грудной клетки. Правосторонний экссудативный плеврит]()
Экссудативный плеврит (выпотной плеврит) в клинической практике встречается как самостоятельное заболевание (первичный плеврит), однако чаще является следствием других легочных или внелегочных процессов (вторичный плеврит). Об истинной частоте плевральных выпотов судить сложно; предположительно экссудативный плеврит диагностируется не менее чем у 1 млн. человек в год. Экссудативным плевритом может осложняться течение значительного числа патологических процессов в пульмонологии, онкологии, кардиологии, ревматологии. Скопление экссудата в плевральной полости часто отягощает течение основного заболевания и поэтому требует проведения специальных диагностических и лечебных мероприятий с привлечением пульмонологов и торакальных хирургов.
Причины
Большая часть инфекционных экссудативных плевритов является осложнением патологических легочных процессов инфекционно-воспалительного, травматического, опухолевого и иного генеза. В ряде случаев экссудативный плеврит может являться следующей стадией сухого плеврита.
1. Инфекционные плевриты могут вызываться специфическими (микобактериями туберкулеза) и неспецифическими бактериальными возбудителями (пневмококком, стрептококком, стафилококком, гемофильной палочкой, клебсиеллой, синегнойной палочкой, брюшнотифозной палочкой), риккетсиями, вирусами, грибками, паразитами (эхинококком), простейшими (амебами), микоплазмой и т. д. Около 80% случаев плеврита выявляется у пациентов с туберкулезом легких. Экссудативные плевриты реактивного характера могут наблюдаться при пневмониях, бронхоэктазах, абсцессах легких, поддиафрагмальном абсцессе.
2. Асептические плевриты могут отягощать течение:
- лекарственной аллергии;
- экзогенного аллергического альвеолита;
- постинфарктного аутоаллергического перикардита или полисерозита (синдрома Дресслера) и др.;
- диффузных заболеваний соединительной ткани - ревматоидного артрита, ревматизма, склеродермии, системной красной волчанки и др.
3. Посттравматические плевриты сопровождают:
- закрытую травму грудной клетки;
- перелом ребер;
- ранение грудного лимфатического протока;
- электроожоги;
- лучевую терапию.
4. Опухолевые плевриты развиваются при:
- раке плевры (мезотелиоме);
- лейкозах;
- метастатических опухолях из отдаленных органов (молочной железы, яичников, желудка, толстой кишки, поджелудочной железы).
5. Застойный плеврит чаще этиологически связан с:
6. Диспротеинемические плевриты встречаются при:
- нефротическом синдроме (гломерулонефрите, амилоидозе почек, липоидном нефрозе);
- циррозе печени;
- микседеме и др.
7. Ферментогенный экссудативный плеврит может развиваться при панкреатите.
8. Причинами геморрагического плеврита могут служить авитаминозы, геморрагический диатез, заболевания крови.
Плевральная полость является замкнутым пространством, образуемым наружным (париетальным) и внутренним (висцеральным) листками плевры, выстилающими внутреннюю стенку грудной клетки и легкие. В норме в полости плевры содержится незначительное количество (от 1-2 до 10 мл) жидкости, которая обеспечивает скольжение листков при дыхательных движениях и осуществляет сцепление двух поверхностей. В час париетальная плевра продуцирует около 100 мл жидкости, которая целиком всасывается капиллярами и лимфатическими сосудами плевральных листков, поэтому в плевральной полости жидкость практически отсутствует. При экссудативном плеврите количество образующегося выпота превышает адсорбционные возможности плевры, поэтому значительное количество экссудата скапливается в плевральной полости.
Начальный механизм патогенеза экссудативного плеврита обусловлен изменением проницаемости сосудистой стенки и повышением внутрисосудистого давления. В результате нарушения физиологических взаимоотношений между плевральными листками, происходит снижение барьерной функции висцеральной плевры и резорбирующей функции париетальной плевры, что сопровождается повышенным накоплением экссудата, который не успевает обратно всасываться капиллярами и лимфатическими сосудами. Инфицирование плеврального выпота может происходить при непосредственном (контактном) переходе инфекции из прилежащих очагов, лимфогенным или гематогенным путем, в результате прямого инфицирования плевры при нарушении ее целостности.
Прогрессирующее накопление жидкости между плевральными листками вызывает сдавление легкого и уменьшение его воздушности. При скоплении больших объемов жидкости средостение смещается в здоровую сторону, что сопровождается дыхательными и гемодинамическими расстройствами. Характерными физико-химическими признаками серозного (серозно-фибринозного) экссудата являются большой удельный вес (>1,018), содержание белка >30 г/л, рН 1,0х109/л), повышение активности ЛДГ в плевральном выпоте и др.
Чаще экссудативный плеврит носит односторонний характер, однако при метастатических опухолевых процессах, СКВ, лимфоме, может определяться двусторонний плевральный выпот. Объем жидкости в плевральной полости при экссудативном плеврите может достигать 2-4 и более литров.
Экссудативные плевриты по своей этиологии делятся на инфекционные и асептические. С учетом характера экссудации плевриты могут быть:
- серозными,
- серозно-фибринозными,
- геморрагическими,
- эозинофильными,
- холестериновыми,
- хилезными (хилоторакс),
- гнойными (эмпиема плевры),
- гнилостными,
- смешанными.
По течению различают острые, подострые и хронические экссудативные плевриты. В зависимости от локализации экссудата плевриты могут быть:
- Диффузные.
- Осумкованные (отграниченные):
- верхушечные (апикальные),
- пристеночные (паракостальные),
- костнодиафрагмальные,
- диафрагмальные (базальные),
- междолевые (интерлобарные),
- парамедиастинальные.
Симптомы экссудативного плеврита
Выраженность проявлений зависит от объема и скорости накопления выпота, тяжести основного заболевания. В периоде накопления экссудата беспокоят интенсивные боли в грудной клетке. По мере накопления выпота плевральные листки разобщаются, что сопровождается уменьшением раздражения чувствительных окончаний межреберных нервов и стиханием болей. На смену болям приходят тяжесть в соответствующей половине грудной клетки, кашель рефлекторного генеза, одышка, заставляющая больного принимать вынужденное положение на больном боку.
Симптомы экссудативного плеврита усиливаются при глубоком дыхании, кашле, движениях. Нарастающая дыхательная недостаточность проявляется бледностью кожных покровов, цианозом слизистых оболочек, акроцианозом. Типично развитие компенсаторной тахикардии, снижение артериального давления.
Выпот может сопровождаться фебрильной температурой, потливостью, слабостью. При экссудативных плевритах инфекционной этиологии отмечается ремитирующая лихорадка, озноб, выраженная интоксикация, головная боль, отсутствие аппетита.
Незначительное количество серозного экссудата может подвергаться самостоятельной резорбции в течение 2-3 недель или нескольких месяцев. Нередко после самопроизвольного разрешения экссудативного плеврита остаются массивные плевральные шварты (спайки), ограничивающие подвижность легочных полей и приводящие к нарушению вентиляции легких. Нагноение экссудата сопровождается развитием эмпиемы плевры.
Алгоритм диагностики экссудативного плеврита включает проведение физикального, рентгенологического обследования, диагностической плевральной пункции с цитологическим и бактериологическим исследованием выпота.
- Осмотр. Физикальные данные при экссудативном плеврите характеризуются отставанием пораженной стороны грудной клетки при дыхании, притуплением перкуторного звука, ослаблением дыхания в проекции скопления экссудата, шумом плеска при покашливании, расширением и выбуханием межреберных промежутков, ослаблением или отсутствием голосового дрожания над областью экссудата.
- Анализы крови. В биохимическом анализе крови отмечается диспротеинемия, повышение уровня сиаловых кислот, гаптоглобина, фибрина, серомукоида, появление СРБ.
- Лучевая диагностика. Диагноз экссудативного плеврита подтверждается данными рентгенографии или рентгеноскопии легких, позволяющих выявить интенсивное гомогенное затемнение, смещение сердца в здоровую сторону. Для предварительного определения количества выпота целесообразно проведение УЗИ плевральной полости.
- Пункция. Обязательной диагностической процедурой при экссудативном плеврите является торакоцентез. Полученный при этом плевральный экссудат подвергается лабораторному (цитологическому, биохимическому, бактериологическому) исследованию, имеющему важное дифференциально-диагностическое значение.
- Томография. В ряде случаев для точной диагностики причин экссудативного плеврита прибегают к проведению компьютерной томографии легких (МСКТ, МРТ) после эвакуации жидкости.
![КТ органов грудной клетки. Правосторонний экссудативный плеврит]()
При упорном течении экссудативного плеврита и массивном накоплении выпота показано выполнение диагностической торакоскопии (плевроскопии), проведение биопсии плевры под визуальным контролем с последующим морфологическим исследованием биоптата. Трансторакальная пункционная биопсия плевры обладает меньшей диагностической точностью.
Лечение экссудативного плеврита
Консервативная терапия
Основными принципами лечения экссудативных плевритов является эвакуация из плевральной полости скопившейся жидкости и воздействие на основной патологический процесс, вызвавший реакцию плевры. В лечении экссудативного плеврита могут быть задействованы пульмонологи, фтизиатры, торакальные хирурги, травматологи, ревматологи, кардиологи, онкологи и др. специалисты.
- Эвакуация выпота. При клинически значимом количестве экссудата проводится пункция или дренирование плевральной полости, позволяющие добиться удаления жидкости, расправления поджатого легкого, уменьшения одышки, снижения температуры тела и т. д.
- Этиотропная терапия. С учетом основного диагноза назначается медикаментозная терапия: туберкулостатическая (при туберкулезных плевритах), антибактериальная (при парапневмонических плевритах), цитостатическая (при опухолевых плевритах), глюкокортикоиды (при волчаночном и ревматическом плевритах) и т. д.
- Вспомогательная терапия. Независимо от этиологии экссудативного плеврита целесообразно назначение анальгетиков, противовоспалительных, противокашлевых, десенсибилизирующих, мочегонных средств, кислородотерапии, переливание плазмозамещающих растворов.
- ФТЛ. В стадии рассасывания экссудата к лечению подключаются комплексы дыхательной гимнастики, массаж грудной клетки, вибрационный массаж, физиотерапевтическое лечение (при отсутствии противопоказаний) - электрофорез, парафинотерапия.
Хирургическое лечение
При эмпиеме плевры показано дренирование, санация плевральной полости антисептиками, внутриплевральное введение антибиотиков. Хроническая эмпиема плевры лечится оперативным путем (торакостомия, торакопластика, плеврэктомия с декортикацией легкого и др.). При опухолевых плевритах проводится химиотерапия, паллиативная плеврэктомия, химический плевродез (облитерация плевральной полости).
Экссудативные плевриты, обусловленные неспецифическими заболеваниями легких, даже при затянувшемся течении, как правило, имеют благоприятный исход. В некоторых случаях массивный спаечный процесс в плевральной полости может приводить к дыхательной недостаточности. При экссудативном плеврите туберкулезной этиологии за пациентами устанавливается диспансерное наблюдение фтизиатра. Неблагоприятный прогноз для жизни связан с развитием канцероматозного плеврита.
Профилактике экссудативных плевритов способствует своевременное лечение различных фоновых заболеваний, предупреждение переохлаждения, повышение защитных свойств организма, предотвращение травматизма. Через 4-6 месяцев после разрешения экссудативного плеврита необходимо проведение рентген-контроля.
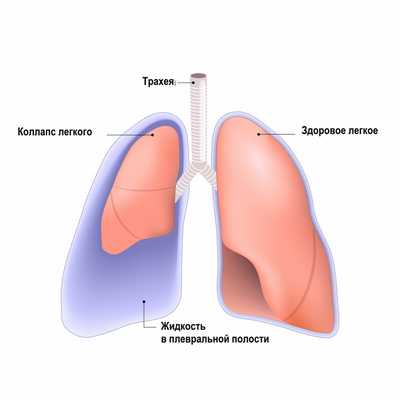
Воспаление плевры легких
Плевра покрывает легкие, позволяя им безболезненно во время дыхания соприкасаться с грудной клеткой. Лепестки плевры богаты кровеносными и лимфатическими сосудами, нервными клетками и являются очень чувствительными к различным изменениям, протекающим в организме. Воспаление плевры в медицине называют плевритом. Это довольно опасное заболевание, требующее квалифицированного лечения под чутким руководством врача. Терапевты и пульмонологи Юсуповской больницы - ведущие доктора России, которые быстро ставят своих пациентов на ноги при помощи индивидуально подобранной программы лечения.
![Воспаление плевры легких]()
При плеврите больной испытывает болевые ощущения при вдохе по причине наполнения плевральной полости жидкостью. Плеврит разделяют на сухой и мокрый. В первом случае количество жидкости в полости плевры скапливается незначительное либо вовсе отсутствует. При такой форме заболевания боль при вдохе возникает по причине трения плевральной стенки. При мокром плеврите болей почти не наблюдается, поскольку между плевральными листками скапливается жидкость.
Как определить воспаление плевры легких: причины и симптомы заболевания
Чаще всего плеврит не является самостоятельным заболеванием. Он развивается по ряду инфекционных и неинфекционных причин.
К инфекционным причинам воспаления плевры легких относят:
- грибковые поражения (кандидоз);
- бактериальные инфекции (стафилококк, пневмококк);
- туберкулез;
- брюшной тиф;
- сифилис;
- хирургические вмешательства;
- травмы грудной клетки и пр.
К неинфекционным причинам плеврита относят:
- инфаркт легкого;
- метастазирование злокачественных новообразований в ткани плевры (при раке молочной железы и пр.);
- опухоли злокачественной природы плевральных листков.
Только опытный врач на основании полученных анализов может установить истинную причину развития плеврита и назначить курс эффективного лечения.
В Юсуповской больнице можно пройти полную диагностику и получить наиболее достоверные и полные результаты обследований. Больница оснащена всей необходимой современной медицинской аппаратурой, закупленной в Германии, Швейцарии и других развитых странах, что позволяет докторам поставить диагноз на самой ранней стадии развития заболеваний и предотвратить осложнения.
К самым типичным признакам плеврита относят:
- боли в груди при глубоком вдохе, кашле или при наклоне корпуса в сторону. Этот признак самый характерный при сухом плеврите;
- снижение работоспособности и общая слабость;
- повышение температуры тела до 38°С. При этом такие повышения происходят в вечернее время, а на утро показатели температуры возвращаются в норму;
- потливость, особенно в ночное время.
Мокрый плеврит проявляется следующими симптомами:
- кашлем и чувством тяжести в области груди;
- одышкой;
- бледностью кожных покровов, а также появлением синюшности вокруг носа и губ;
- слабостью, сонливостью;
- повышением температуры тела;
- при вдохе больной может заметить, что одна часть грудной клетки как будто «запаздывает».
Гнойный плеврит проявляется:
- повышением температуры тела до 40°С. При этом сбить такую температуру крайне сложно;
- одышкой и сильным кашлем;
- затрудненным дыханием. Как правило, больной находит позу, в которой дышать ему легче и старается при этом меньше двигаться;
- бледностью кожных покровов. При этом на ощупь кожа влажная и холодная;
- головными болями;
- ломотой в суставах и мышцах;
- общей слабостью.
Чтобы не допускать развитие воспаления плевры, необходимо, прежде всего, быть внимательным к своему здоровью и не затягивать визит к доктору в долгий ящик при ухудшении самочувствия. Чем раньше диагностируется заболевание, тем легче и быстрее пройдет лечение.
Как диагностируют плевральное воспаление легких
Диагностика начинается с осмотра пациента, прослушивания и простукивания грудной клетки, а также сбора анамнеза. При этом достоверно установить диагноз на основании жалоб пациента невозможно. Терапевты и пульмонологи Юсуповской больницы в качестве диагностических мероприятий при подозрении на плеврит применяют ультразвуковое исследование органов грудной клетки, компьютерную томографию, а также рентгенографию. Часто требуется провести анализ плевральной жидкости. Для этого проводят пункцию с применением местной анестезии.
При подозрении на то, что плеврит вызван опухолью плевры, проводят биопсию с последующим анализом полученных образцов ткани.
Методы лечения плеврального воспаления легких
В большинстве случаев лечение плеврита проводят консервативным методом. Для этого пациентам назначают курс антибактериальных препаратов: вначале это антибиотики широкого спектра воздействия, затем доктора Юсуповской больницы подбирают для каждого пациента препараты «точечного действия». Параллельно с антибиотиками больному назначают обезболивающие и противовоспалительные препараты. В некоторых случаях больному назначают препараты для поддержки нормальной работы сосудов, средства от кашля и мочегонные препараты.
Если причиной плеврита послужила опухоль, тогда проводят анализ новообразования на доброкачественную или злокачественную природу и предпринимают необходимые меры для ее устранения либо уменьшения размеров.
Дополняют медикаментозную терапию различными физиотерапевтическими процедурами, которые пульмонологи и физиотерапевты Юсуповской больницы подбирают для каждого пациента индивидуально.
Когда у больного скапливается большое количество плевральной жидкости и она оказывает давление на другие органы, консервативная терапия может быть неэффективной. В данном случае необходим дренаж, в ходе которого можно откачать до 1-го литра жидкости, но не более. В противном случае появляется риск резкого смещения внутренних органов. Если жидкости слишком много, то дренаж выполняют несколько раз.
Иногда пациенту необходимо частое проведение дренажа. Многократное повторение такой операции может быть небезопасно для пациента. Поэтому в данном случае больному устанавливают плевральную порт-систему. Под кожу вводят специальный порт, соединенный с дренажной трубкой, вводимой в плевральную полость. При необходимости откачать жидкость достаточно проколоть мембрану порта. Также через плевральный порт можно вводить различные лекарственные и химиотерапевтические препараты.
На сегодняшний день плевральная порт-система является одним из наиболее безопасных и современных методов решения проблемы скопления плевральной жидкости. Ее успешно устанавливают в Юсуповской больнице.
Чтобы пройти диагностику и лечение в профильном медицинском учреждении или просто проконсультироваться с врачом, достаточно записаться на прием к доктору в Юсуповскую больницу по телефону.
Читайте также:







