Эпидемиология детских инфекций. Смертность
Добавил пользователь Дмитрий К. Обновлено: 08.01.2026
Вопросы профилактики, диагностики и лечения острых инфекционных болезней органов дыхания у детей всегда были и остаются в центре внимания педиатров [1].
Острые респираторные инфекции (ОРИ) - наиболее частая инфекционная патология у детей, характеризующаяся сезонным осенне-зимним подъемом и способностью вызывать вспышки заболеваний в организованных коллективах [2]. Термин «острая респираторная инфекция» охватывает большое количество заболеваний, вызываемых различными респираторными патогенами. Преимущественным местом размножения и патогенного воздействия респираторных возбудителей является слизистая верхних дыхательных путей, однако инфекция охватывает весь респираторный тракт, начиная от носовых ходов и до терминальных бронхиол и альвеол, что определяет в итоге клинические проявления заболевания. В зависимости от топики поражения респираторного тракта принято выделять различные варианты инфекции верхних (ринит, назофарингит, тонзиллофарингит и др.) и нижних (ларинго-трахеит, трахеит, бронхит, пневмония) дыхательных путей. В большинстве (90%) случаев, при которых удается обнаружить возбудителей культуральными, серологическими или молекулярно-генетическими методами, причиной развития ОРИ служат респираторные вирусы, что оправдывает использование термина «острая респираторная вирусная инфекция (ОРВИ)», в остальных случаях острые респираторные инфекции имеют бактериальную или вирусно-бактериальную природу (табл.) 2.
Таблица. Основные группы возбудителей ОРИ у детей [3]
| Группа | Возбудители |
| Респираторные вирусы | Грипп (А, В), парагрипп, аденовирусы, респираторно-синцитиальный вирус (РС-вирус), риновирусы, коронавирусы |
| Внутри- и внеклеточные возбудители | Chlamidophila pneumonia, Ch. trachomatis, Mycoplasma pneumoniae, M. hominis, Pneumocystis spp. |
| Герпесвирусы | Герпес 1-го, 2-го типа, вирус Эпштейна - Барр (ВЭБ) 4-го типа, цитомегаловирус (ЦМВ) 5-го типа, герпес 6-го типа |
| Представители эндогенной микрофлоры | Стафилококки, стрептококки, энтерококки и др. |
| Бактериальные возбудители лор-органов и респираторного тракта | Пневмококк, гемофильная палочка, моракселла, золотистый стафилококк, кишечная палочка, клебсиелла |
| Другие возбудители | Легионеллы, бокавирусы, метапневмовирусы |
Возбудителями острых респираторных инфекций вирусной этиологии являются представители разных вирусных семейств, многие вирусы неоднородны по своей антигенной структуре и имеют несколько серотипов, что во многом может затруднять клиническую диагностику, так как это, в свою очередь, определяет разнообразие клинических проявлений одной и той же инфекции. Одними из самых распространенных являются риновирусы (известно более 100 штаммов возбудителя), вызывающие заболевание в более трети случаев ОРВИ. Наряду с риновирусами причинами острых респираторных инфекций являются аденовирусы, вирусы парагриппа, респираторно-синцитиальный вирус (РС-вирус), энтеровирусы, а в период эпидемических вспышек - вирусы гриппа.
В настоящее время, по данным отечественных и зарубежных исследований, имеются особенности эпидемиологии и этиологической структуры острых инфекций дыхательных путей. В последние годы, особенно последние 5 лет, в мире сложилась уникальная эпидемиологическая ситуация по гриппу. Она обусловлена тем, что населению планеты одновременно угрожают циркулирующие штаммы сезонного гриппа A (H1N1), A (H3N2). Причем в последние годы сложилась ситуация, когда актуальность представляют 2 эволюционные линии вируса гриппа В, которые, к сожалению, не обеспечивают перекрестного единого иммунитета и создают проблему в плане возможности несовпадения штаммового состава сезонных вакцин. Продолжает сохранять актуальность пандемический вирус гриппа A (H1N1) pdm09, при этом появилась реальная угроза широкого распространения птичьего гриппа A (H5N1), A (H7N9) и реассортанта вируса гриппа A (H3N2) swl. Кроме того, в последние годы много исследований было посвящено роли таких «новых» инфекций, как коронавирусная, бокавирусная и метапневмовирусная, которые в структуре респираторной вирусной заболеваемости, по различным данным, составляют от 10 до 20% (особенно в сочетании с другими респираторными вирусами) 7.
Эффективным методом профилактики инфекций является вакцинация - активная иммунизация, приводящая к развитию специфической невосприимчивости к инфекционным агентам [19]. В настоящее время вакцинация проводится против таких возбудителей респираторных инфекций, как грипп, пневмококковая и гемофильная (Hib) инфекции. Всемирной организацией здравоохранения (ВОЗ) в связи с постоянными генетическими и антигенными изменениями вирусов гриппа рекомендуется ежегодная вакцинация до начала сезона.
Специфическая профилактика гриппа осуществляется вакцинами, которые готовятся из актуальных штаммов вируса, рекомендуемых ВОЗ для нового эпидемического сезона, состав вакцин содержит 3 штамма: 2 - подтипов A/H1N1/, A/H3N2/ и 1 - вируса гриппа В. Кроме того, в сезоне 2013-2014 годов в США, Канаде и ряде стран Европы были одобрены к применению, в том числе у детей, 4-компонентные вакцины, содержащие 4 штамма: по 2 - каждого подтипа вирусов гриппа А и В.
Сегодня важным моментом в профилактике респираторных инфекций у детей является возможность вакцинации против гемофильной и пневмококковой инфекций, являющихся причиной острого инфекционного заболевания у детей преимущественно в возрасте до 5 лет, а также связанных с тяжелыми бактериальными осложнениями гриппа и ОРВИ. Результаты недавнего исследования распространенности в России внебольничной пневмонии и острого среднего отита у детей в возрасте до 5 лет, проведенного в рамках программы PAPIRUS (Prospective Assessment of Pneumococcal Infection in Russia), подтвердили высокую частоту этих заболеваний и продемонстрировали ведущую роль Streptococcus pneumoniae и Haemophilus influenzae в их развитии [20]. Анализ эпидемиологических исследований о распространенности различных серотипов пневмококкового возбудителя в настоящее время в России, выявление устойчивых к антибиотикам штаммов во всех возрастных группах позволили заключить авторам, что широкое использование современных конъюгированных пневмококковых вакцин в рамках программы иммунизации позволит решить эту серьезную проблему отечественного здравоохранения и значительно снизить заболеваемость данными нозологическими формами [21].
Пассивная иммунопрофилактика РС-вирусной инфекции иммуноглобулином паливизумаб (Синагис) в нашей стране с недавнего времени проводится детям из групп высокого риска по развитию тяжелых инфекций нижних дыхательных путей [22]. По данным зарубежных публикаций, ежемесячное введение паливизумаба в период циркуляции РС-вируса среди населения приводит к уменьшению числа тяжелых случаев инфекции у детей групп риска, требующих госпитализации, на 50% по сравнению с плацебо [23].
Для сезонной профилактики острых инфекционных заболеваний органов дыхания используются также методы неспецифической активации иммунной системы с применением иммуномодулирующих фармакопрепаратов, например бактериальных вакцин и синтетических иммуномодуляторов [24, 25]. Бактериальные вакцины - иммуномодуляторы микробного происхождения: очищенные бактериальные лизаты (ИРС19, Имудон, Бронхомунал, Бронховаксом), комбинированные иммунокорректоры, содержащие антигены бактерий и неспецифические иммуномодуляторы ЛПС и протеогликан (Рибомунил, Иммуновак ВП-4) и полусинтетические аналоги (Ликопид), имеют двойное действие: специфическое (вакцинирующее) и неспецифическое (иммуностимулирующее). Из синтетических иммуномодуляторов применяют азоксимера бромид (Полиоксидоний), пидотимод (Имунорикс), индукторы интерферона тилорон (Амиксин).
ВОЗ в дополнение к вакцинации как основной стратегии борьбы с гриппом рекомендует применение этиотропных химиопрепаратов, блокирующих функциональную активность вируса на разных этапах его репликативного цикла. Медикаментозная профилактика гриппа и ОРВИ назначается как дополнение к поздней вакцинации лицам группы риска в первые 2 недели после вакцинации (в период образования антител); детям, которые вакцинируются впервые (так как образование антител заканчивается ко 2-й неделе после второй вакцинации); пациентам с хронической патологией, сопровождающейся иммунодефицитом, у которых в результате вакцинации образуется недостаточный иммунный ответ; лицам, которым вакцинация против гриппа противопоказана (например, при аллергической реакции на предыдущие вакцинации); невакцинированным лицам после контакта с заболевшим. Медикаментозная профилактика гриппа и ОРВИ эффективно дополняет вакцинацию и при применении во время эпидемий гриппа позволяет значительно снизить заболеваемость и смертность от инфекции. Рекомендации ВОЗ одинаковы для сезонного и пандемического гриппа, но требуют выполнения условий кратности и длительности приема противовирусного препарата. Не рекомендуется проводить химиопрофилактику позже 48 часов от момента контакта с больным. Постконтактная химиопрофилактика эффективна только в случае ежедневного приема в рекомендованных дозировках при длительности не менее 7 суток после контакта с больным. Для только что вакцинированных рекомендуемая продолжительность химиопрофилактики - не менее 2 недель, то есть до момента формирования специфического иммунитета (для детей возможно увеличение срока в зависимости от возраста и анамнеза вакцинации).
Обширный отечественный фармацевтический рынок требует четкого понимания критериев выбора этиотропного препарата. Противовирусные химиопрепараты оказывают прямое воздействие на репродукцию вируса и направлены на определенную вирусспецифическую мишень в цикле вирусной репродукции. Использование критериев исключения - а это отсутствие доказанного механизма действия, отсутствие прямого влияния на одно из звеньев репликации вируса, невозможность достижения терапевтической концентрации препарата в плазме крови - позволяет четко ограничить круг эффективных противовирусных средств [26]. В педиатрической практике для проведения химиопрофилактики и терапии гриппа применяют ингибиторы нейраминидазы - осельтамивир (Тамифлю) у детей с 1 года, занамивир (Реленза) - с 5 лет и ингибитор слияния вируса с клеткой умифеновир (Арбидол) - с 3 лет жизни. Препараты римантадина, блокирующего М2-каналы вириона вируса гриппа А и не активного в отношении вируса гриппа В, в настоящее время не рекомендуются ВОЗ для применения из-за высокой распространенности резистентных к препарату штаммов вируса. В отличие от ингибиторов нейраминидазы умифеновир активен не только в отношении вирусов гриппа А и В, но и ряда других возбудителей ОРВИ, применяется и как средство для сезонной профилактики ОРВИ, и как средство экстренной профилактики не только гриппа, но и ОРВИ в детских коллективах, в семейных очагах, в том числе и у беременных женщин, контактировавших с больными, предотвращая развитие у них тяжелых форм заболевания [27, 28].
В комплекс профилактических мер, помимо вакцинации и фармакопрофилактики, входят общеукрепляющие мероприятия, направленные на снижение антигенного воздействия и повышение резистентности организма ребенка в целом - рациональный режим дня, оптимальное питание, закаливающие процедуры, санация местных очагов хронической инфекции; назначение витаминно-минеральных комплексов. Использование комплекса этих мероприятий позволяет снизить частоту острых инфекционных респираторных заболеваний и обострений очагов хронической инфекции.
Профессор Л.Н. Мазанкова: «Снижение детской заболеваемости и смертности возможно лишь совместными усилиями педиатров и инфекционистов»
Иллюзия конца прошлого века о возможности полной ликвидации инфекционных заболеваний оказалась развеяна жизнью, и инфекционные болезни до настоящего времени остаются актуальной проблемой педиатрии.
О влиянии инфекционных агентов на возникновение соматических заболеваний в детском возрасте, на формирование перинатальной патологии и младенческой смертности и о многом другом рассказывает в интервью нашему изданию заведующая кафедрой детских инфекционных болезней Российской академии последипломного образования (РМАПО), д.м.н., профессор, заслуженный врач РФ Людмила Николаевна МАЗАНКОВА.
- КЛЮЧЕВЫЕ СЛОВА: педиатрия, инфекционные болезни, инфекции у детей, ОРВИ у детей
Людмила Николаевна, какое место занимает инфекционная патология в структуре болезней детского возраста? Какова статистика детской инфекционной заболеваемости в стране?
Согласно официальным данным, в России ежегодно регистрируются 35-36 млн случаев инфекционных заболеваний, из них 16-18 млн - у детей. Так, например, в 2010 г. их количество составило более 16 млн случаев по различным нозологическим формам инфекций, в том числе острым респираторным вирусным инфекциям (ОРВИ) и гриппу. Инфекционная патология занимает ведущее место в структуре болезней детского возраста, составляя около 70% всех случаев заболеваемости. В структуре летальности в детском возрасте инфекционные причины выявляются в 80% случаев. За последние 5 лет в 2,5 раза увеличилось число детей в возрасте до 1 года, умерших от генерализованных форм инфекций, в том числе и вирусной этиологии (62%). В результате тяжелого, осложненного течения инфекционных заболеваний, в первую очередь нейроинфекции, более чем у 30% детей формируется инвалидность. Таким образом, полная ликвидация инфекционных заболеваний сегодня остается лишь мечтой.
Какие инфекции сегодня занимают лидирующие позиции?
Кишечные инфекции и респираторные вирусные инфекции главенствуют в структуре детских инфекционных болезней - порядка 97% среди всех инфекционных патологий. Пальма первенства, безусловно, принадлежит ОРВИ: согласно данным за 2010 г., заболеваемость ОРВИ составила 77545,9 на 100 тыс. детей до 17 лет, гриппом - 38,57 на 100 тыс. детей до 17 лет. Заболеваемость острыми кишечными инфекциями (ОКИ) в 2010 г. составила 2068,71 на 100 тыс. детей. К сожалению, данные по заболеваемости кишечными инфекциями не всегда отражают реальную картину, поскольку не все случаи регистрируются, много случаев самолечения на дому. Есть и еще одна проблема - в нашей стране на фоне высокой заболеваемости уровень диагностики остается довольно низким: ежегодно регистрируются до 65-75% ОКИ неустановленной этиологии. Неудовлетворительное состояние этиологической расшифровки ОКИ связано с несовершенством и ограниченностью методов диагностики, используемых в практических лабораториях. Результатами диагностических ошибок являются нерациональные подходы к терапии ОКИ и, как следствие, формирование затяжной хронической патологии желудочно-кишечного тракта. Особенно актуальны ротавирусная инфекция, вирусные диареи.
Инфекции - ведущие причины детской заболеваемости, что и определяет актуальность их изучения. Наша кафедра детских инфекционных болезней РМАПО существует с 1964 г. Ее организатором и первой заведующей была известный ученый, профессор Мария Ефимовна Сухарева. Научные темы, которыми занимается кафедра с начала своего основания, до сих пор актуальны. Они касаются прежде всего проблемы ОКИ. Основными темами научных работ кафедры являются: клинико-генетические аспекты изучения проблемы ОКИ у детей; фармакокинетика антибиотиков при инфекционных заболеваниях у детей; изучение этиопатогенетических основ и клиники нейроинфекций у детей; особенности респираторного микоплазмоза в возрастном аспекте; интерфероновый статус и интерфероногенез при ОРВИ у детей; иммунобиологические аспекты применения пробиотиков у детей; систематизация пробиотиков и перспектива их использования в детской практике; современная структура инфекционных и антибиотикоассоциированных диарей у детей и совершенствование их диагностики; саливародиагностика при ОКИ у детей; дифференциальная диагностика воспалительных заболеваний кишечника. Лечебная работа кафедры проходит на базе трех клиник: Тушинской детской больницы, детской больницы № 9 и КИБ № 2. Так вот, отделения круглогодично заполнены больными с вирусными диареями. Такая тенденция наблюдается во всех крупных российских городах. Актуальность вирусных диарей обусловлена большим числом этиологически значимых вирусов, высокой заболеваемостью, множественностью путей инфицирования, частотой бессимптомных форм болезни, возможностью длительного вирусоносительства и формирования хронических форм, а также развитием постинфекционных диарей. По данным отечественной литературы, 60-70% ОКИ неустановленной этиологии составляют вирусные диареи.
Какие решения проблем инфекционной заболеваемости возможны и предпочтительны?
К сожалению, ОКИ и респираторные вирусные инфекции относятся к не управляемым вакцинопрофилактикой инфекционным заболеваниям. Существует, конечно, иммунизация против гриппа, вакцинация против пневмококковых и стрептококковых инфекций, гемофильной инфекции, вызывающих также заболевания верхних дыхательных путей. Но в структуре заболеваемости роль неуправляемых инфекций наиболее велика. Мы ждем появления вакцины против вирусной диареи. Сейчас проходят процедуру лицензирования две пероральные вакцины, французская и датская, - Rotarix и Rotatek, а отечественной вакцины пока нет. Решить данную проблему можно только с помощью вакцинации. Не следует забывать, что экономический ущерб от инфекционных болезней достигает 90-95 млрд рублей в год. Обеспокоенность вызывает ситуация с герпетическими инфекциями, в том числе вспышечная заболеваемость ветряной оспой у детей. В 2010 г. заболеваемость ветряной оспой составила 2000 на 100 тыс. детей до 17 лет. Обычно дети довольно легко переносят ветрянку, однако встречаются тяжелые формы, которыми болеют подростки. Вирус вызывает неврологические осложнения, летальные исходы связаны с поражением центральной нервной системы. В 2010 г. вакцинация против ветряной оспы была включена в Национальный календарь прививок, и мы ждем от иммунизации положительного эффекта.
Какова роль вирусных инфекций в развитии хронических патологий, врожденных пороков развития?
В настоящее время меняются представления об этиологии и патогенезе различных соматических заболеваний. В возникновении и развитии ряда из них доказана роль инфекционных агентов. В формировании хронической соматической патологии сердца, печени, желудочно-кишечного тракта, легких и других органов большое значение придается вирусам цитомегалии, Эпштейна - Барр, герпеса типов 6 и 7, хламидиям, микоплазмам. На сегодняшний день уже доказан инфекционный генез ряда болезней, ранее считавшихся неинфекционными, например таких, как некротизирующий энтероколит, папилломатоз гортани, рассеянный склероз, эпилепсия, бронхиальная астма, реактивный артрит, васкулиты, нейтропении, рак желудка, цирроз печени, кардиты и другие сердечно-сосудистые заболевания. Приоритетной для нашей страны является и проблема врожденной инфекционной патологии. Велика роль герпесвирусных инфекций, особенно цитомегаловирусной, в формировании перинатальной патологии и младенческой смертности. Особое значение в последние годы приобретают урогенитальные инфекции у подростков и женщин фертильного возраста. Пока, к сожалению, в России отсутствует регистрация ряда нозологических форм, в том числе внутриутробных инфекций, оппортунистических, персистирующих инфекций. Имеет место слабая оснащенность практических лабораторий на различных территориях страны современными тест-системами и аппаратурой, что приводит к низкой этиологической расшифровке инфекционных болезней. Как следствие - дефекты в диагностике, разработке стандартов лечения. Между тем своевременное выявление возбудителей и целенаправленное лечение той или иной соматической патологии может существенно повлиять на снижение детской заболеваемости, инвалидности и смертности.
Учитывая огромное значение вирусных инфекций в развитии или обострении соматических заболеваний у детей, наша кафедра уже четыре года подряд выступает инициатором и организатором проведения ежегодной Междисциплинарной всероссийской научно-практической конференции «Инфекционные аспекты соматической патологии». Она призвана продолжить объединение интересов детских инфекционистов и педиатров разного профиля в сфере изучения заболеваний детского возраста, ассоциированных с инфекционными агентами и имеющих так называемые соматические маски инфекционной патологии. Внимание специалистов разного профиля необходимо уделять консолидации усилий в борьбе с инфекционно-ассоциированной патологией путем совершенствования диагностики, дифференциальной диагностики, стандартизации алгоритма лечения и профилактики инфекций и их неблагоприятных исходов, что является основной целью конференции. В конференции принимают участие ведущие инфекционисты и педиатры разных специальностей, которые осознают, что достижение прогресса в отношении снижения детской заболеваемости и смертности возможно лишь совместными усилиями педиатров и инфекционистов.
Кафедра детских инфекционных болезней РМАПО Росздрава была создана 1 декабря 1964 г. на базе ЦИУ. Ее возглавила профессор М.А. Сухарева, осуществлявшая руководство кафедрой вплоть до 1972 г. С 1972 по 1984 гг. кафедрой заведовал профессор В.С. Казарин, в 1985-2002 гг. - профессор В.П. Тимина. С 2002 г. и по настоящее время руководителем кафедры инфекционных болезней является профессор Л.Н. Мазанкова. Кафедра детских инфекционных болезней РМАПО Росздрава ежегодно проводит 10-12 циклов усовершенствования, в рамках которых профессиональное обучение получают более 300 специалистов. Всего же за 47 лет существования кафедры были обучены более 9 тыс. врачей из российских регионов, подготовлены свыше 100 детских инфекционистов в рамках клинической ординатуры и аспирантуры, защищено 6 докторских и 50 кандидатских диссертаций.
Детские инфекции: коклюш, скарлатина, корь, ветрянка, краснуха и свинка
Существует ряд инфекционных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Как правило, ребенок заболевает детскими инфекциями только один раз, затем у него вырабатывается стойки иммунитет на всю жизнь. Детские инфекции - это корь, краснуха, скарлатина, ветрянка (ветряная оспа), свинка (эпидемический паротит) и коклюш.
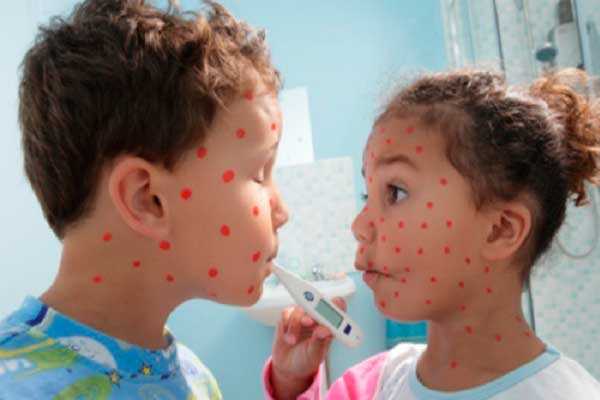
Симптомы и лечение ветрянки у детей (ветряной оспы)
Если после непродолжительного повышения температуры тела, насморка и покраснения глаз/горла на теле ребенка появились высыпания, то любая мама поймет, что это ветрянка. Симптомы и лечение ветрянки у детей должны знать все родители, потому что важно не только вовремя диагностировать инфекцию, но и провести грамотное лечение.
Инкубационный период ветрянки составляет 3-5 дней, на этом этапе выявить болезнь не представляется возможным. Родители должны при появлении первых симптомов ветряной оспы обратиться к врачу (вызвать его на дом), но какого-то специфического лечения назначено не будет. При ветрянке рекомендуется проводить симптоматическую терапию - например, ребенку могут понадобиться жаропонижающие средства, препараты, снимающие зуд кожи. Крайне редко врачи назначают Циклоферон, который способен препятствовать развитию гнойной бактериальной инфекции на фоне ветрянки, что значительно облегчает течение болезни.
Инфекция ветрянки в детском саду подразумевает его закрытие на карантин.
Симптомы и лечение скарлатины у детей
Скарлатина - это острое инфекционное заболевание, которое характеризуется интоксикацией, лихорадкой и обильной точечной сыпью. Источник инфекции - это больной ребенок, либо здоровый носитель стрептококков - именно этот патогенный микроорганизм провоцирует развитие скарлатины.
Симптомы и лечение скарлатины у детей хорошо известны врачам, поэтому проблем с диагностикой не будет. Данное заболевание всегда начинается остро, с резкого подъема температуры, вплоть до 39 градусов. Ребенок предъявляет жалобы на головную боль и тошноту, отмечается боль при глотании. Уже в конце первых суток заболевания появляется мелкая и зудящая сыпь, которая стремительно покрывает все тело. На ощупь кожные покровы становится чрезмерно сухими, напоминают наждачную бумагу.
Лечение скарлатины осуществляется на дому, только в случае тяжелого течения болезни ребенка могут поместить в стационар. Для подавления стрептококка назначают антибактериальную терапию, горло обязательно полощут раствором фурацилина или настоями ромашки/календулы. В обязательном порядке в рамках лечения скарлатины назначаются антигистаминные средства и витамины.
Симптомы и лечение коклюша у детей
Чаще всего коклюшем заражаются дети в возрасте до 5 лет, которые не были привиты. Принято считать, что наиболее опасен коклюш детям первого года жизни, в более старшем возрасте заболевание протекает легче.
Знать симптомы и лечение коклюша у детей нужно всем родителям, ведь эта болезнь инфекционная и больной ребенок может заразить всех окружающих детей. Как правило, болезнь начинается с небольшого повышения температуры, общей слабости и легкого кашля. Затем, через несколько дней, ребенка начинает беспокоить специфический кашель с надрывами и спазмами, услышав который, педиатр сразу же заподозрит коклюш. Примечательно, что до появления этого коклюшного кашля родители считают своего ребенка здоровым, но слегка простывшим - он может даже посещать дошкольное учреждение, что приводит к распространению инфекции.
Лечение назначает врач, предварительно сделав анализ на коклюш - бактериальный посев на биоматериал из глотки больного ребенка. Это, во-первых, дает возможность уточнить диагноз, а во-вторых, помогает выявить истинного возбудителя инфекции и подобрать грамотное/эффективное лечение.
Как правило, лечение проводится с помощью антибактериальных препаратов, назначаются также антигистаминные и противокашлевые средства.
Свинка, корь и краснуха
Эти заболевания также считаются инфекционными и опасными. Например, симптомы свинки у детей будут следующими:
- повышение температуры до 40 градусов;
- боль в области уха;
- повышенное слюноотделение;
- боль при жевании и глотании;
- припухлость щеки со стороны пораженной околоушной железы.
Крайне редко, но может произойти поражение вирусом мозговых оболочек (разовьется менингит), почек, поджелудочной железы (прогрессирует панкреатит). У мальчиков эпидемический паротит чаще всего вызывает бесплодие, хотя и бывают исключения.
Среди детских инфекций есть два заболевания, которые имеют схожий признак - сыпь при кори и краснухе выглядит как скопление зерен манной крупы. Покраснение кожи в местах высыпаний будут характерными и для кори, и для краснухи. Считается отличным признаком, если девочка переболела краснухой в детстве - антитела к краснухе вырабатываются в организме на всю жизнь, и во время беременности это инфекционное заболевание не грозит. Если женщина перенесла краснуху во время беременности, то это чревато выкидышем, смертью плода или рождением ребенка с грубыми нарушениями в развитии. Женщине на этапе планирования беременности может быть сделана прививка от краснухи, что обезопасит ее и ее будущего малыша от проблем в будущем.
Профилактика детских инфекций
Сразу оговоримся, что профилактика - это вакцинация ребенка. Стоит знать, что прививки от ветрянки не существует, а корь, краснуху и скарлатину можно предупредить. Такая специфическая прививка переносится детьми хорошо, крайне редко после введения вакцины у малыша может подняться температура тела.
Многие родители отказываются от прививок, но профилактика краснухи и скарлатины по-другому просто невозможна, а последствия перенесенных инфекционных заболеваний могут быть действительно страшными, вплоть до полной инвалидизации.
Значение РС-вирусной инфекции в эпидемиологии и этиологии ОРВИ у детей младшего возраста
Анализ заболеваемости гриппом и острыми респираторными вирусными инфекциями в 49 крупных городах РФ показал, что респираторно-синцитиальная (РС) вирусная инфекция является наиболее распространенной респираторной инфекцией у детей 0-2 лет. Особенно часто Р
The role of RSV disease in the epidemiology and etiology of acute respiratory viral infections in young children
Analysis of the incidence of influenza and other acute respiratory diseases in 49 cities of the Russian Federation showed that RSV disease is the most common respiratory infection in children of 0-2 yo. Risk factors of severe RSV disease are b × d
Где Х — заболеваемость РСВИ на 100 человек, а — число лабораторно подтвержденной РСВИ, в — число обследованных больных гриппом и ОРВИ, с — число заболевших гриппом и ОРВИ, d — численность населения.
Были также проанализированы клинико-лабораторные данные, полученные в период с 52-й нед 2012 г. по 52-ю нед 2013 г. из детских стационаров 9 городов России. За этот период в базу данных поступила информация о 4263 детях 0-2 лет (59,1% 0-12 мес и 40,9% 1-2 лет), госпитализированных с ОРВИ; у 4076 детей была проведена ПЦР-диагностика острых РСВИ. Собирался анамнез ребенка, сведения о течении беременности и родов у матери. Клиническая тяжесть заболевания оценивалась по выраженности температурной реакции, кашля, одышки, цианоза, а также наличию пневмонии, бронхита и бронхиолита.
Для лабораторной диагностики использовали назофарингеальные мазки и смывы от больных детей, взятые в день поступления в стационар. Диагностика возбудителей ОРВИ у госпитализированных детей проводилась c помощью метода ПЦР с использованием тест-системы: «АмплиСенс® ОРВИ-скрин-FL», набор реагентов для выявления возбудителей ОРВИ: респираторно-синцитиального вируса, метапневмовируса, вирусов парагриппа 1-го, 2-го, 3-го типов, коронавирусов, риновирусов, а также аденовирусов групп B, C и E и бокавируса в клиническом материале с гибридизационно-флуоресцентной детекцией, фирмы «ИнтерЛабСервис». Для диагностики гриппа применялись тест-системы: «АмплиСенс® Influenza virus A/B-FL», «АмплиСенс® Influenza virus A-тип-FL» [20].
Для статистической обработки данных использовалась программа Statistica, version 10, разделы «основы статистики и таблицы», «непараметрическая статистика», критерий χ 2 , а также точный критерий Фишера с учетом поправки на множественность по методу Шидака с применением авторской программы SANCT (кафедра медицинской информатики СПбГМУ им. акад. И. П. Павлова).
Результаты и обсуждение
Основные подъемы заболеваемости в наблюдаемый период как взрослого, так и детского населения были связаны с эпидемиями гриппа. На период эпидемий приходилось 17,9% годовой заболеваемости всего населения, при этом удельный вес эпидемической заболеваемости был наибольшим у детей 7-14 лет и наименьшим у детей 0-2 лет, что свидетельствует о разной роли вирусов гриппа и вирусов негриппозной природы в этиологии острых респираторных заболеваний у детей школьного и младшего возрастов.
В летний сезон у детей 7-14 лет, по сравнению с другими возрастными группами, была самая низкая заболеваемость, и, наоборот, относительно высокие показатели заболеваемости регистрировались у детей 0-2 лет: 16,7% против 6,2% у детей 7-14 лет, против 11,7% у детей 3-6 лет и против 11,2% у лиц старше 15 лет.
Оценка показателей заболеваемости РСВИ была проведена на основании процента подтверждения этиологии методом ИФ. По этим данным, уровень заболеваемости РСВИ в 2009-2013 гг. колебался среди взрослых (15 лет и старше) от 0,23% до 0,4%; среди детей 7-14 лет — от 1,9% до 3,1%; детей 3-6 лет — от 5,4% до 9,9% и среди детей 0-2 лет — от 7,7% до 14,5% (табл. 1).
В этиологической структуре острых респираторных заболеваний всего населения, по данным ИФ-диагностики, основное место занимали вирусы парагриппа. На втором месте были аденовирусы и/или вирусы гриппа в зависимости от эпидемиологической активности последних. РСВИ составляла 2,7-5,0% от всех случаев заболеваний, при этом ее доля увеличивалась с уменьшением возраста обследованных: от 1,8% у лиц 15 лет и старше до 8,1% у детей 0-2 лет. Аналогичные данные были получены и с использованием метода ПЦР-диагностики. Процент РСВИ в этиологии ОРВИ среди этих возрастных групп составлял соответственно 1,5%, 3,0%, 6,3% и 12,1%. Среди ОРВИ с установленной этиологией на долю РСВИ у детей 0-2 лет приходилось 31% заболеваний, у детей 3-6 лет — 17%, 7-4 лет — 9%, в группе 15 лет и старше — 4%. При этом среди детей 0-2 лет доля РСВИ в структуре ОРВИ с установленной этиологией была выше, чем доля гриппа, вызванного вирусами A (H1N1)pdm, А (H3N2) и В суммарно.
РСВИ носила выраженный сезонный характер, подъемы регистрировались в зимний период и ранней весной (рис. 1, 2). Наибольшее число случаев РСВИ среди всего населения регистрировали в зимний период — 38,5%. Осенью, весной и летом доля РСВИ была меньше: 34,8%, 18,3% и 8,4% соответственно. Выраженная зимняя сезонность этой инфекции проявлялась среди всех возрастных контингентов (рис. 3).
В течение сезона 2012-2013 г. дополнительно было обследовано методом ПЦР 4076 госпитализированных детей 0-2 лет. При этом РСВИ была установлена у 21,2% госпитализированных, в том числе у 24,8% детей 0-12 мес и у 15,9% детей 1-2 лет (p < 0,001).
Если исключить ОРВИ с неустановленной этиологией, то доля РСВИ, как этиологического агента в период эпидемии гриппа, составляла от 32% у детей 1-2 лет до 63% случаев у детей первого года жизни. Безусловно, это следует учитывать, так как одинаковая сезонность РСВИ с гриппом и похожие симптомы, особенно в начале заболевания, часто являются причиной ошибочного диагноза и, соответственно, тактики лечения.
Из приведенных данных очевидно, что дети первого года жизни чаще подлежали госпитализации по поводу РСВИ, чем дети второго года жизни. Вторым фактором риска развития РСВИ, потребовавшей госпитализации, помимо возраста, был недостаточный вес при рождении (табл. 2).
Среди госпитализированных детей 0-2 лет с недостатком веса при рождении (до 2,5 кг) частота РСВИ достигала 28,4%. У детей без недостатка веса РС-вирусная причина ОРВИ была подтверждена в 21,0% случаев, т. е. дети до года с недостаточным весом при рождении в 1,3 раза чаще имели РСВИ, чем дети с весом ≥ 2,5 (p < 0,0001). Эта тенденция прослеживалась как на первом, так и на втором году жизни. Низкий вес новорожденного часто коррелирует с недоношенностью плода и, по многочисленным наблюдениям, именно недоношенность является фактором риска тяжелого течения РСВИ [16, 17].
Такой параметр как «патология беременности и родов» в наблюдаемой нами категории детей существенно не влиял на частоту РСВИ. Так, у матерей детей 0-2 лет с РСВИ патология в родах была выявлена в 194 случаях (22,4%), не выявлена — в 660 случаях — 21% (p > 0,05), у детей до года это соотношение было 26,9% и 24,2% (p > 0,05).
Из сопутствующей патологии у госпитализированных детей с РСВИ и на первом, и на втором году жизни достоверно чаще регистрировали хронические заболевания легких (табл. 3).
Существенных отличий в частоте сопутствующих болезней сердца и ЛОР-органов среди госпитализированных детей с РСВИ в настоящем наблюдении не было выявлено, хотя, согласно ряду публикаций, именно сердечно-сосудистая патология (гемодинамически значимые врожденные пороки сердца) наряду с бронхолегочной дисплазией является одним из факторов риска тяжелой РСВИ у детей [10, 18].
У детей в возрасте 0-12 мес симптомы, указывающие на повышенную тяжесть течения заболевания, определялись значительно чаще, чем у детей 1-2 лет (табл. 4).
Цианоз был выявлен у 121 ребенка (14,1%) с подтвержденной РС-вирусной этиологией ОРВИ. Значительно чаще — в 103 случаях (17,2%) он был выражен у детей 0-12 мес, чем у детей 1-2 лет — в 18 случаях (6,9%). У детей первого года жизни также чаще регистрировалась одышка. Температурная реакция была более выражена у детей второго года жизни. У значительной доли детей в возрасте 0-12 мес (32,9%) РСВИ протекала с температурой ниже 37 °C, тогда как у детей второго года жизни температура ниже 37 °C отмечалась только у 8,5%.
Дополнительные критерии, указывающие на особую тяжесть течения ОРВИ (кислородотерапия, помещение в отделении реанимации и интенсивной терапии (ОРИТ), искуственная вентиляция легких), также чаще выявлялись у детей с РСВИ в возрасте 0-12 мес. Всего проведение кислородотерапии понадобилось 147 (3,8%) детям 0-2 лет. Из них у 49 (33,3%) была диагностирована РС-вирусная этиология заболевания, при этом частота диагностирования РС-вируса была значительно выше у детей 0-12 мес: 40,0 против 19,1%.
В ОРИТ было помещено 149 (3,7%) госпитализированных детей 0-2 лет, из них у 33 (22,1%) был выявлен РС-вирус. Среди детей 0-12 мес, нуждавшихся и не нуждавшихся в помещении в ОРИТ, частота РС-вирусной инфекции была практически одинакова, тогда как среди детей 1-2 лет, помещенных в ОРИТ, доля РСВИ была в 1,6 раза меньше, чем среди детей, не находившихся в ОРИТ.
Искусственная вентиляция легких понадобилась 25 (0,6%) детям, в том числе 6 из 25 (24,0%) детям с подтвержденной РС-вирусной этиологией заболевания. При этом 5 детей имели возраст до 1 года.
Таким образом, проведенный анализ показал, что РСВИ составляет существенную часть респираторных инфекций у детей младшего возраста и имеет зимне-весеннюю сезонность. Среди девяти наиболее значимых возбудителей респираторных инфекций на ее долю у детей первого года жизни приходится до 63%. Даже в период эпидемии гриппа частота РСВИ у госпитализированных детей 0-2 лет превышает частоту гриппа. Факторами риска тяжелой РСВИ, потребовавшей госпитализации, были возраст 0-12 мес, низкий вес при рождении, сопутствующие хронические заболевания легких, иммунодефицит. У детей первого года жизни инфекция протекала наиболее тяжело: с одышкой, цианозом, как правило, на фоне нормальной или субфебрильной температуры, им чаще требовалась кислородотерапия и искусственная вентиляция легких, по сравнению с более старшими детьми.
Литература
- Glezen W. P., Taber L. H., Frank A. L. et al. Risk of primery infection and reinfection with respiratory syncytial virus // Am. J. Dis. Child. 1986. Vol. 140, p. 543-546.
- Leader S., Kohlhase K. Recent trends in severe respiratory syncytial virus (RSV).
- McLaurin K, Leader S. Growing impact of RSV hospitalizations among infants in the US, 1997-2002 // Pediatric Academic Societies’ Meeting. 2005, May 14-17; Washington, DC.
- Iwane M. K., Edwards K. M., Szilagyi P. G. et al. Population-based surveillance for hospitalizations associated with respiratory syncytial virus, influenza virus, and parainfluenza viruses among young children // Pediatrics. 2004; 113: 1758-1764.
- Respiratory syncytial virus. In: Pickering L. K. ed. Red Book: 2006 Report of the Committee on Infectious Diseases. 29 th edn. Elk Grove Village, IL: American Academy of Pediatrics, 2009: 560-569.
- Thorburn K. Pre-existing disease is associated with a significantly higher risk of death in severe respiratory syncytial virus infection // Arch Dis Child. 2009; 94: 99-103.
- Buckingham S. C., Quasney M. W., Bush A. J. et al. Respiratory syncytial virus infections in the pediatric intensive care unit: clinical characteristics and risk factors for adverse outcomes // Pediatr Crit Care Med. 2001; 2: 318-323.
- Lee J. T., Chang L. Y., Wang L. C. et al. Epidemiology of respiratory syncytial virus infection in northern Taiwan, 2001-2005 — seasonality, clinical characteristics, and disease burden // J Microbiol Immunol Infect. 2007; 40: 293-301.
- Moler F. W., Khan A. S., Meliones J. N. et al. Respiratory syncytial virus morbidity and mortality estimates in congenital heart disease patients: a recent experience // Crit Care Med. 1992; 20: 1406-1413.
- Navas L., Wang E., de Carvalho V. et al. Improved outcome of respiratory syncytial virus infection in a high-risk hospitalized population of Canadian children. Pediatric Investigators Collaborative Network on Infections in Canada // J Pediatr. 1992; 121: 348-354.
- Wang E. E., Law B. J., Stephens D. Pediatric Investigators Collaborative Network on Infections in Canada (PICNIC) prospective study of risk factors and outcomes in patients hospitalized with respiratory syncytial viral lower respiratory tract infection // J Pediatr. 1995; 126: 212-219.
- Welliver R. C. Sr., Checchia P. A., Bauman J. H., Fernandes A. W., Mahadevia P. J., Hall C. B. Fatality rates in published reports of RSV hospitalizations among high-risk and otherwise healthy children // Curr Med Res Opin. 2010 Sep; 26 (9): 2175-2181.
- Thompson W. W., Shay D. K., Weintraub E., Brammer L., Cox N., Anderson L. J., Fukuda K. Mortality associated with influenza and respiratory syncytial virus in the United States // JAMA. 2003 Jan 8; 289 (2): 179-186.
- Fleming D. M., Pannell R. S., Cross K. W. Mortality in children from influenza and respiratory syncytial virus // J Epidemiol Community Health. 2005 Jul; 59 (7): 586-590.
- Wright M., Piedimonte G. Respiratory syncytial virus prevention and therapy: past, present, and future // Pediatr. Pulmonol. 2011. Vol. 46, № 4. Р. 324-347.
- Resch B., Kurath S., Manzony P. Epidemiology of Respiratory Syncytial Virus Infection in Preterm Infants // The open Microbiology Journal. 2011, 5 (Suppi 2-M3), 135-143.
- Баранов А. А., Намазова-Баранова Л. С., Куличенко Т. В., Бакрадзе М. Д., Дегтярева Е. А. и др. Факторы, определяющие деятельность госпитализации детей с тяжелой респираторной синцитиальной вирусной инфекцией в России // Педиатрическая фармакология. 2011; 8 (6): 61-66.
- Корсунский А. А., Овсянников Д. Ю., Дегтярев Д. Н., Яковлева И. Н., Дегтярева Е. А. и др. Иммунопрофилактика респираторно-синцитиальной вирусной инфекции у детей групп риска тяжелого течения: первые результаты Московской программы // Педиатрическая фармакология. 2012; 9 (3): 28-36.
- Овсянников Д. Ю., Дегтярев Д. Н., Корсунский А. А., Кршеминская И. В., Рюмина И. И. и др. Респираторно-синцитиальный вирусный бронхиолит у недоношенных детей в клинической практике // Педиатрия. 2014; 93 (3); 34-40.
- Сборник методических рекомендаций по выделению вирусов, ИФ и ПЦР-диагностике гриппа и вводу данных сигнального надзора в системе on-line. СПб, 2011, 60 с.
- Hummer J., Numa A., Newth C. J. Acute respiratory distress syndrome caused by respiratory syncytial virus // Pediatr Pulmonol. 1997; 23: 176-183.
Л. М. Цыбалова 1 , доктор медицинских наук
Е. А. Смородинцева, кандидат медицинских наук
Л. С. Карпова, доктор медицинских наук
К. А. Столяров
Т. И. Сысоева
О. И. Киселев, доктор медицинских наук, профессор, академик РАН
Без вакцинации смертность детей была бы на 45% выше: исследование The Lancet
В работе проводилась оценка мероприятий по вакцинации с 2000 по 2019 год. По подсчетам ученых, это помогло предотвратить около 37 млн смертей и поможет предотвратить 69 млн смертей в периоде 2000-2030 годов
Вакцинация против 10 главных патогенов обладает существенным влиянием на общественное здоровье в странах с низким и средним уровнем дохода - такой вывод делают авторы новой статьи из журнала The Lancet.
В работе проводилась оценка мероприятий по вакцинации с 2000 по 2019 год. По подсчетам ученых, это помогло предотвратить около 37 млн смертей и поможет предотвратить 69 млн смертей в периоде 2000-2030 годов. Большинство из этих предотвращенных летальных исходов касается детей до 5 лет, преимущественно за счет вакцинации от кори.
Вакцины являются недорогим и эффективным средством для контроля заболеваемости и смертности от целого ряда инфекционных заболеваний. Международные программы постоянно увеличивают количество рутинного применения детских вакцин и для продолжения этой тенденции необходимы количественные данные о степени их влияния на общественное здравоохранение. Прямое измерение такого влияния практически невозможно ввиду сложностей в сборе данных и несовершенстве систем наблюдения за болезнями. Однако математические модели могут предоставить такую оценку.
В актуальную работу было включено 16 независимых исследовательских групп, которые оценивали влияние программ по детской вакцинации в 98 странах с низким и средним уровнем дохода. В первую очередь оценивалась эффективность вакцинации против 10 патогенов: гепатита B, гемофильной палочки типа B, вируса папилломы человека (ВПЧ), японского энцефалита, кори, менингококка серогруппы А, пневмококка, ротавируса, краснухи и вируса желтой лихорадки.
Для анализа каждого патогена могло применяться сразу несколько моделей (в целом использовалось 20 моделей). Оценки были основаны на прошлом и предстоящем уровнях покрытия вакцинами, показателях эффективности вакцин, частоте летальных исходов и потерянных годах жизни в связи с преждевременной смертностью, а также по частоте инвалидности от указанных заболеваний. Ситуация, в которой были активно задействованы программы вакцинации, сравнивалась с гипотетической ситуацией, в которой программы вакцинации отсутствовали.
Проводился как кросс-секционный анализ, так и анализ исходов в долгосрочной перспективе. Последний крайне важен для оценки влияния вакцин против гепатита B и ВПЧ - эффекты от этих мероприятий можно ожидать после 2030 и 2040 годов, соответственно.
За период времени с 2000 по 2019 годы наблюдался рост среднего числа вакцин, которые получают дети. В контексте влияния вакцинации на общественное здоровье, за 2000-2030 годы она должна предотвратить 69 млн смертей от 10 указанных инфекцией, 37 млн из которых приходится на период 2000-2019 гг. Наибольшее влияние имеет вакцина против кори - она должна предотвратить 56 млн смертей за 2000-2030 годы.
Таким образом, с учетом детей, рожденных в 2019 году, увеличение охвата вакцинации и внедрение новых вакцин выразилось в 72% уменьшении смертности, вызываемой 10 различными патогенами. Напротив, в гипотетической ситуации, где вакцинация отсутствует, смертность детей младше 5 лет была бы на 45% выше.
Наибольшее эпидемиологическое значение в контексте смертности детей младше 5 лет имеют вакцины от кори, против гемофильной палочки типа B и пневмококка, в контексте всей продолжительности жизни - вакцины от гепатита B, ВПЧ и желтой лихорадки.
Читайте также:
- Функциональные расстройства внутреннего уха. Болезнь Меньера
- Синдром Моркио (Morquio)
- Техника, этапы операции Латарже при передней плечелопаточной нестабильности в сочетании с костным дефицитом суставной впадины или головки плеча
- Побочные эффекты лечения боли наркотиками (опиоидами)
- Электрокардиография (ЭКГ). Особенности регистрации ЭКГ у новорожденных.
