ЭРХПГ, КТ, МРТ, УЗИ признаки водянки и эмпиемы желчного пузыря
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Эмпиема желчного пузыря - это накопление в полости желчного пузыря большого количества гнойного содержимого, происходящее при участии бактериальной инфекции на фоне обтурации пузырного протока. Проявляется сильными болями, повышением температуры до высоких цифр, симптомами интоксикации. Диагноз устанавливают на основе физикальных данных, УЗИ печени и желчного пузыря, показателей лабораторных исследований (общего и биохимического анализа крови, посевов крови и содержимого желчного пузыря). Лечение эмпиемы желчного пузыря хирургическое с обязательным назначением антибактериальных препаратов до и после оперативного вмешательства.
МКБ-10

Общие сведения
Эмпиема желчного пузыря - одно из осложнений острого холецистита, характеризующееся накоплением в полости желчного пузыря большого количества гнойного экссудата; часто сопровождается непроходимостью желчевыводящих путей. В отличие от гнойного холецистита, при котором гнойно-воспалительный процесс развивается на фоне ишемии стенки желчного пузыря без обтурации протока, эмпиема формируется при нарушенном оттоке желчи.
Приблизительно 5-15% случаев острого холецистита могут заканчиваться таким грозным осложнением. Чаще всего данное состояние возникает у пациентов с желчнокаменной болезнью, опухолями желчного пузыря и холедоха. Болеют преимущественно женщины среднего возраста с избытком массы тела, сопутствующими заболеваниями. Поскольку калькулезный холецистит достаточно широко распространен, то и эмпиема желчного пузыря, как его осложнение, является актуальной проблемой, тем более что без немедленной хирургической помощи возможен летальный исход.

Причины
Главной причиной эмпиемы желчного пузыря является калькулезный или некалькулезный холецистит. Иногда патология возникает при злокачественных опухолях, которые полностью или частично перекрывают холедох, а также при раке желчного пузыря. Важным фактором развития эмпиемы является бактериальная инфекция. Чаще всего ее вызывают такие возбудители, как кишечная палочка, клостридии, стафилококк, синегнойная палочка, клебсиелла.
Существует несколько групп пациентов, которые больше предрасположены к развитию эмпиемы желчного пузыря, чем другие. Это пациенты:
- с сахарным диабетом,
- люди со значительным избытком массы тела,
- с врожденными гемоглобинопатиями
- с разного рода иммунодефицитами.
Патогенез
Механизм развития эмпиемы желчного пузыря состоит из нескольких этапов. В норме продуцируемая печенью желчь попадает в желчный пузырь, затем часть ее выводится в двенадцатиперстную кишку и принимает участие в процессе пищеварения. Остальная часть резорбируется стенками желчного пузыря. При формировании воспаления в полости желчного пузыря появляется экссудат, а поглощающие способности его стенок резко снижаются. Кроме того, камни либо опухоли могут перекрывать выход в холедох или его просвет.
В результате в желчном пузыре накапливается жидкость, стенки его растягиваются, из просвета кишечника в пузырь попадают бактерии. Воспалительный процесс из серозной стадии переходит в гнойную, а обтурация холедоха препятствует выведению накопившейся желчи и экссудата. Дальнейшее растяжение желчного пузыря может привести к атрофии его стенок, разрывам, развитию гангрены.
Симптомы
Основными клиническими проявлениями эмпиемы желчного пузыря являются интенсивная резкая боль в области правого подреберья, значительное повышение температуры, интоксикация. Они могут развиваться на фоне менее выраженных симптомов острого холецистита. О том, что холецистит осложнился эмпиемой, может свидетельствовать значительное усиление боли, повышение температуры до 39-40 градусов, иногда появление или увеличение желтушности склер и слизистых, резкая общая слабость, тошнота, рвота.
Осложнения
Эмпиема желчного пузыря опасна из-за многих осложнений. Значительное растяжение и атрофия стенок ведут к прободению желчного пузыря. Перфорация может быть прикрытой или полной. При полной перфорации быстро формируется перитонит. При попадании инфекции в кровяное русло развивается генерализированный сепсис с очень неблагоприятным исходом. К послеоперационным осложнениям эмпиемы желчного пузыря относятся раневая инфекция, разного рода кровотечения, повреждение холедоха, подпеченочный абсцесс.
Диагностика
При пальпации живота в правом подреберье можно легко определить увеличенный в размерах и напряженный желчный пузырь, не имеющий склонности к уменьшению. Сама пальпация очень болезненная. Дифференцировать эмпиему желчного пузыря нужно с холангитом и другими формами острого холецистита (гангренозной, гнойной и т. д.). Для подтверждения диагноза осуществляют:
- УЗИ желчного пузыря. Эхогенная картина не слишком специфична и достаточно изменчива. На мониторе можно увидеть изменение структуры, толщины стенок, значительное увеличение объема пузыря. Внутри органа визуализируется скопление желчи, возможно с газовыми пузырьками, неоднородным осадком, хлопьями. В перипузырном пространстве обнаруживается выпот и скопление жидкости.
- Клинические и биохимические анализы. В общем анализе крови можно обнаружить значительное увеличение СОЭ, повышение числа лейкоцитов, сдвиг лейкоцитарной формулы влево. Биохимические пробы печени при эмпиеме желчного пузыря часто остаются в пределах нормы, за исключением тех случаев, когда заболевание сопровождается значительной обструкцией. Тогда в крови повышается уровень билирубина, иногда щелочной фосфатазы.
- Бакпосев. Для того чтобы скорректировать антибактериальную терапию, после проведенной операции выполняют бактериологическое исследование содержимого желчного пузыря. Часто в крови больных выявляется бактериемия, которая может быть признаком сепсиса или угрозы его возникновения.
Лечение эмпиемы желчного пузыря
Основная цель лечения эмпиемы желчного пузыря - предотвращение возможных осложнений и удаление пораженного органа. При этой патологии показана холецистэктомия. Перед операцией желательно стабилизировать гемодинамические показатели больного, провести дезинтоксикационную терапию. Обязательно внутривенно назначают антибиотики. Если состояние пациента тяжелое, и операцию в ближайшие часы провести не удается, осуществляют декомпрессию желчного пузыря путем постановки чреспеченочного дренажа под четким рентгенологическим контролем.
В послеоперационном периоде продолжают антибиотикотерапию с учетом чувствительности патогенной флоры до полной нормализации уровня лейкоцитов в крови. Сначала препараты вводят внутривенно, затем можно перевести больного на пероральный прием. При необходимости антибактериальную терапию продолжают и после выписки пациента из стационара.
Прогноз и профилактика
Данная патология имеет серьезный прогноз и без своевременной хирургической помощи может закончиться летально. Исход во многом зависит от стадии процесса и наличия осложнений. Если эмпиема желчного пузыря диагностирована вовремя, нет перфорации и признаков сепсиса, лечение может быть довольно успешным. В случае возникновения перитонита, генерализированного сепсиса прогноз не слишком благоприятный, так как процент смертности при таких осложнениях довольно высокий. Многое зависит от возраста пациента, наличия сопутствующей патологии.
Основа профилактики эмпиемы желчного пузыря - своевременное выявление и лечение желчнокаменной болезни, хронического холецистита. Пациентам с сахарным диабетом, гемоглобинопатиями, иммунодефицитами нужно периодически проходить плановые медицинские осмотры, которые включают УЗИ органов брюшной полости, УЗИ печени и желчного пузыря.
Аномалии развития желчного пузыря
Аномалии развития желчного пузыря - это пороки развития и врожденные дефекты, которые нарушают функциональную способность органа и могут стать причиной органических заболеваний. Патологии возникают на фоне генетических мутаций, влияния инфекционных и тератогенных факторов. Аномалии проявляются дисфункцией желчного пузыря, выступают фактором риска раннего развития желчнокаменной болезни. Для диагностики назначают УЗИ с функциональными пробами, КТ или МРТ билиарной зоны, холангиопанкреатографию. Лечение предполагает диетотерапию, медикаментозную коррекцию дискинезии, хирургическое вмешательство по показаниям.



Средняя частота аномалий желчного пузыря в популяции составляет 6-8%. В некоторых регионах сочетание провоцирующих факторов приводит к тому, что различные нарушения анатомии органа выявляются у 60-75% взрослых людей. В большинстве случаев они никак себя не проявляют, обнаруживаются случайно при плановом осмотре или в случае присоединения органических заболеваний билиарной системы. Вместе с тем такие аномалии создают основу для болезней желчного пузыря и выводных протоков, поэтому представляют серьезный интерес для гепатологии и абдоминальной хирургии.

Точная этиологическая структура желчных аномалий не установлена. Предположительно, в развитии анатомических нарушений играют роль сразу несколько факторов риска. К ним относят наследственные (генетические) причины и экзогенные воздействия: тератогенные факторы, неблагоприятное влияние окружающей среды. Наиболее важными в механизме развития патологии считаются:
- Генетическая предрасположенность. Выделяют несколько групп генов, которые наследуются по аутосомно-доминантному механизму и могут быть причиной билиарных аномалий. Они сопряжены с патологиями структуры мышечной и слизистой оболочки, нарушениями кровоснабжения и иннервации.
- Инфекции. Среди внутриутробных инфекционных заболеваний ведущую роль играет хламидийная инфекция. У таких детей билиарные патологии сочетаются с поражением ЦНС, лимфаденопатией. Причиной проблемы может выступать врожденный токсоплазмоз, цитомегаловирусная инфекция и другие.
- Осложнения беременности. Риск аномалий желчного пузыря повышается у новорожденных, матери которых имели тяжелый ранний токсикоз, гестозы. Фактором риска называют хроническую гипоксию плода, фетоплацентарную недостаточность, воздействие химических и физических тератогенных влияний.
Агенезию и гипоплазию желчного пузыря связывают с тяжелыми патологиями ранних сроков беременности, когда происходит закладка органа. Мелкие анатомические аномалии развиваются на более позднем этапе в процессе окончательного формирования органа. При определении патологии у детей раннего возраста учитывают физиологическую изменчивость формы пузыря, которая устанавливается только к 10-12 годам.
Патогенез аномалий может быть связан с патологиями нервных окончаний в слизистой оболочке, недоразвитием гладкой мускулатуры, диспропорцией размеров органа и его ложа (характерно для детей). Важное значение имеют нарушения микроциркуляции в пузырной стенке, которые проявляются точечными кровоизлияниями, периваскулярным склерозом, дистрофическими внутристеночными процессами.
Для врожденных аномалий типичны стандартные варианты деформаций, которые хорошо изучены и повторяются у многих больных. Этим патология разительно отличается от приобретенных деформаций, когда желчный пузырь приобретает причудливые очертания, имеет неровные полигональные контуры с остроконечными выступами. При врожденной форме у больных зачастую выявляют стигмы эмбриогенеза или пороки развития других внутренних органов.

Классификация
Общепринятая систематизация пороков развития желчного пузыря пока отсутствует. В практической хирургии чаще всего используют классификацию по морфологии выявленных изменений, которая подразделяет все нарушения на 4 категории:
- Аномалии количества. Редкая форма врожденного порока, которая характеризуется полным отсутствием органа (агенезией) либо наличием добавочного желчного пузыря.
- Аномалии размеров. Диагностируются при уменьшении размеров органа (гипоплазии) либо при пузыре гигантских размеров.
- Аномалии положения. Разнообразная группа патологий, которая включает инверсию, дистопию, интерпозицию и ротацию. В редких случаях обнаруживается внутрипеченочный желчный пузырь.
- Аномалии формы. При нарушении процесса своего развития орган может приобретать причудливые формы: крючковидную, S-образную, роторообразную, в виде бычьего рога. К данной категории относятся различные перегибы и внутрипузырные перегородки.
Симптомы аномалий развития желчного пузыря
Для врожденных патологий не характерны значимые клинические проявления. Большинство заболеваний протекают бессимптомно до момента развития осложнений или случайной диагностики при комплексном обследовании гепатобилиарной системы. Возникающая симптоматика вызвана нарушением секреторной и моторной функции желчного пузыря и развивающимися на этом фоне расстройствами процесса пищеварения.
Чаще всего клинические проявления протекают по типу дисфункции (дискинезии). Пациенты жалуются на резкие схваткообразные (при гиперкинетической форме) или тупые ноющие боли в правом подреберье (при гипокинетическом варианте). Возможна тошнота и рвота с примесями желчи, неустойчивость стула. Характерно усиление симптоматики после злоупотребления жирной пищей, застолий с алкоголем.
Длительно существующие застойные явления в пузыре становятся причиной дегенеративно-дистрофических процессов в его стенке и развития атонии. Это сопровождается образованием замазкоподобной густой желчи, которая с трудом выделяется в 12-перстную кишку в условиях гипокинетической дискинезии. Такие факторы становятся причиной появления желчнокаменной болезни (ЖКБ) и формированием несмещаемых конкрементов.
Аномалии развития желчного пузыря могут сопровождаться признаками дисплазии соединительной ткани, гипермобильностью суставов. Изредка встречаются комбинации билиарной патологии с деформациями позвоночника и грудной клетки, пролапсом митрального клапана. Длительное течение заболевания и отсутствие адекватной диагностики становится причиной нейровегетативных и психоэмоциональных проблем у пациентов.
Обследование пациентов с жалобами на боли в правом подреберье находится в компетенции врача-гастроэнтеролога или терапевта. Для уточнения характера аномалии и подбора методов ее устранения к диагностике привлекают хирурга. Первичный осмотр включает сбор симптомов и анамнеза, пальпацию зоны проекции желчного пузыря, проверку пузырных симптомов. Далее назначается программа расширенного обследования:
- УЗИ желчного пузыря. Базовый метод диагностики, с помощью которого оценивают наличие, размеры и внешние контуры органа, выявляют наличие взвеси и камней в его просвете. Обязательно проводится ультразвуковое сканирование печени и 12-перстной кишки в области впадения холедоха.
- Проба с желчегонным завтраком. Эхосонография пузыря в режиме реального времени после пищевой нагрузки назначается, чтобы оценить функциональную активность органа. Это простой, информативный и безопасный метод, который активно применяется у детей как альтернатива дуоденальному зондированию.
- КТ желчного пузыря. Компьютерная томография нужна для уточнения анатомических изменений билиарной зоны, диагностики вида аномалии желчного пузыря. Если исследование не дает необходимых сведений, возможно проведение МРТ.
- ЭРХПГ. Эндоскопический инвазивный метод исследования используется для визуализации холедоха и желчных ходов, забора материала для гистологической диагностики (по показаниям). Вместо ЭРХПГ может назначаться чрескожная чреспеченочная холангиография.
Дифференциальная диагностика
При постановке диагноза необходимо исключить функциональные расстройства желчного пузыря и сфинктера Одди, которые возникают без анатомических предпосылок. С этой целью используют несколько методов визуализации гепатобилиарной зоны, которые выявляют его деформацию, гипоплазию или отсутствие. При остром приступе дискинезии на фоне врожденных аномалий дифференциальную диагностику проводят с эпизодом печеночной колики при ЖКБ.

Лечение аномалий развития желчного пузыря
Терапия назначается при симптоматических формах патологии, которые сопровождаются дискинезией и нарушают повседневную активность больного. Лечение начинают с назначения диетотерапии: ограничения жирной и жареной пищи, исключения приема алкоголя. Для коррекции нарушенных функций билиарной системы используются следующие группы медикаментов:
- Холекинетики. Лекарства усиливают моторику желчного пузыря, способствуют выделению желчи в кишечник и ликвидируют ее застой. Их зачастую комбинируют с холеретиками для усиления лечебного эффекта.
- Спазмолитики. Препараты требуются при гиперкинетическом варианте дисфункции, когда пациенты страдают от резких болей в правом верхнем квадранте живота.
- Седативные средства. При сочетании патологии с психоэмоциональными проявлениями такие препараты показывают хороший эффект и улучшают состояние пациентов.
При большинстве вариантов врожденных аномалий хирургическое лечение не требуется. Помощь абдоминальных хирургов необходима при осложнении заболевания желчнокаменной болезнью, когда не дается удалить камни другими способами. Чаще всего выполняется лапароскопическая или классическая холецистэктомия, после которой пациентам назначают пожизненную диету и прием препаратов для нормализации пищеварения.
Отдаленные последствия аномалий желчного пузыря зависят от их вида и степени тяжести, своевременности диагностики и адекватности терапии. При незначительных анатомических изменениях прогноз благоприятный, помимо контролируемой дискинезии, других проблем у пациентов не возникает. Учитывая разнообразные этиологических факторов и врожденных характер болезни, меры эффективной профилактики не разработаны.
Лучевая диагностика патологии желчного пузыря и желчевыводящих путей

Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
Заболевания желчного пузыря - это особый раздел в современной медицине, которому специалисты уделяют повышенное внимание 3. С одной стороны, патология желчного пузыря (например, полипы), может протекать совершенно бессимптомно, но имеет тенденцию к малигнизации 5. С другой стороны, некоторые заболевания, такие как конкременты желчного пузыря и желчевыводящих путей, сопровождаются сильными приступами болей и могут привести к тяжелым осложнениям. В результате длительного давления камнем на слизистую оболочку пузыря в ней могут возникнуть язвы и пролежни, образоваться дивертикулоподобные выпячивания, внутренние и наружные желчные свищи, перфоративные отверстия с развитием подпеченочного или поддиафрагмального абсцессов, желчного перитонита. Перемещение желчных камней может сопровождаться закупоркой пузырного протока, водянкой желчного пузыря или его эмпиемой. При обтурации камнем выходного отдела общего желчного протока наступает механическая желтуха. Длительное нахождение камня в желчных протоках и присоединение инфекции ведут к развитию холангита. Выпадение крупного желчного камня из желчного пузыря в кишку через образовавшееся соустье может привести к непроходимости кишечника [1, 3, 5-8, 10-12]. Поэтому своевременная диагностика заболеваний желчного пузыря и протоковой системы имеет очень важное значение.
Образование желчи в печени - процесс непрерывный, однако поступление ее в кишечник в норме происходит преимущественно в процессе пищеварения. Это обеспечивается резервуарной функцией желчного пузыря и его ритмическими сокращениями с последовательным расслаблением сфинктера Люткенса и далее сфинктера Одди, расположенного в месте впадения общего желчного протока в кишку (рис. 1).
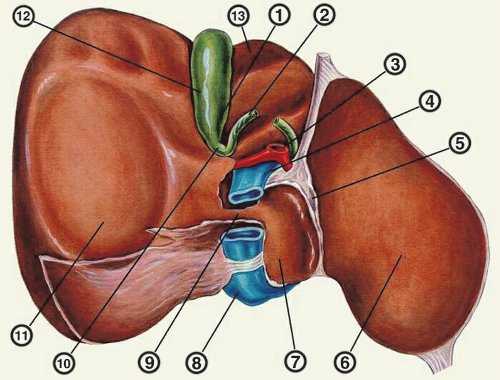
1 - дно желчного пузыря;
2 - пузырный проток;
3 - собственная печеночная артерия;
4 - воротная вена;
5 - желудочно-печеночная связка;
6 - левая доля печени;
7 - хвостатая доля печени;
8 - нижняя полая вена;
9 - хвостатый отросток;
10 - шейка желчного пузыря;
11 - правая доля печени;
12 - тело желчного пузыря;
13 - квадратная доля печени.
Натощак желчный пузырь содержит 30-80 мл желчи, но он может концентрировать печеночной желчи в 5-10 раз больше. При застое желчи в пузыре ее количество может увеличиваться. У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ультрасонография является одним из самых информативных и доступных инструментальных методов диагностики заболеваний желчного пузыря 5.
Акустические свойства ультразвука позволяют выявлять мельчайшие эхогенные структуры, находящиеся в желчном пузыре.
С помощью УЗИ значительно сокращается время диагностического поиска. В отличие от компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) при УЗИ врач-исследователь сам непосредственно участвует в получении изображения, что имеет свои плюсы и минусы. Положительной является возможность более целенаправленного и детального исследования изучаемого объекта. Отрицательная сторона - качество изображения и его расшифровка в значительной степени зависят от опыта исследователя и правильности применяемых им методик.
Полипы в желчном пузыре имеются у 6% всего населения. В 80% случаев полипы в желчном пузыре отмечаются у рожавших женщин в возрасте после 30 лет. Так как полипы клинически себя никак не проявляют, диагностика их чаще всего случайна и происходит при проведении УЗИ у пациента по совершенно другим причинам 6.
Хотя причины появления полипов на стенках в желчного пузыря не установлены, а симптомы неочевидны, известны четыре типа таких образований. Наиболее часто по статистике в желчном пузыре у пациентов сегодня встречаются следующие типы [4, 5, 9].
Воспалительный полип желчного пузыря - является своего рода воспалительной реакцией самой слизистой оболочки желчного пузыря, проявляется у пациента в виде различных разрастаний грануляционной внутренней ткани пораженного органа.
Нередко врачи также ставят диагноз аденомы желчного пузыря. Так происходит потому, что это своего рода доброкачественная опухоль в виде полиповидного разрастания железистой ткани желчного пузыря больного.
Также следует отметить папиллому или полипоз желчного пузыря у некоторых пациентов. Такая папиллома представляет собой доброкачественную опухоль слизистой оболочки пузыря в виде различных по виду и структуре своеобразных папиллом или сосочковых разрастаний.
К самому распространенному типу относят так называемый холестериновый полип желчного пузыря, который представляет собой возвышение слизистой оболочки пузыря с холестриновыми отложениями на ней. Холестероз достаточно часто встречается среди пациентов, направленных на операцию с клиническим диагнозом "полипы" или "полипоз желчного пузыря", по некоторым данным от 42 до 95% случаев.
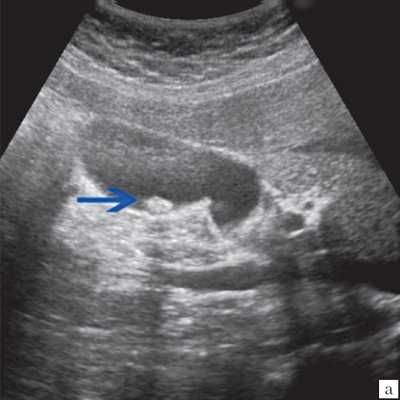
Ультрасонография является эффективным средством выявления полиповидной формы холестероза 4. Традиционной считается следующая сонографическая характеристика холестериновых полипов: неподвижные гиперэхогенные структуры, которые не дают акустической тени и прикрепляются к стенке желчного пузыря. Контуры таких образований, как правило, ровные, а размеры таких образований различны, чаще не превышают 10 мм (рис. 2).
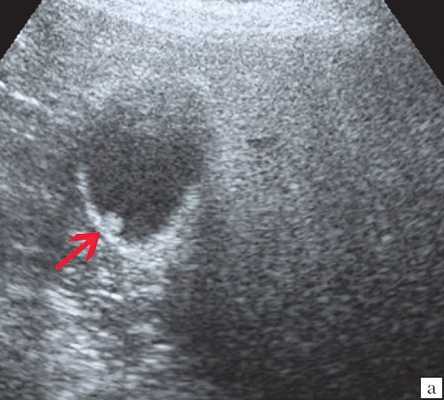
a) Одиночный полип в желчном пузыре (гиперэхогенное пристеночное неподвижное образование, с ровными контурами, без акустической тени).
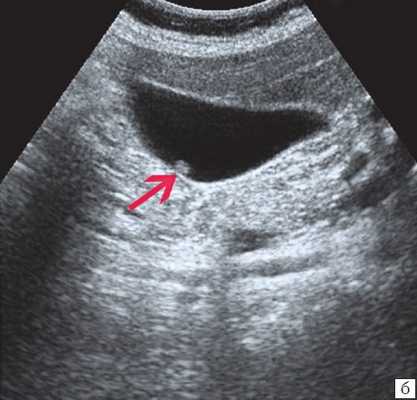
б) Одиночный полип в желчном пузыре.
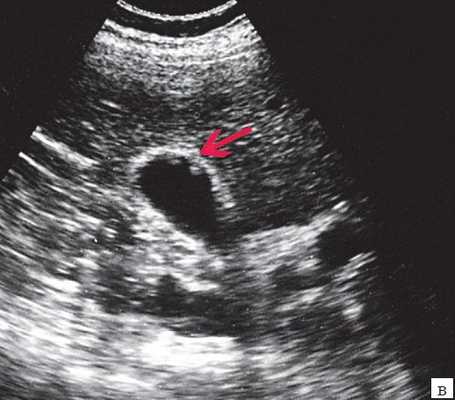
в) Полиповидно-сетчатая форма холестероза, полипы размерами до 5 мм, повышенной эхогенности.
г) Одиночный полип в желчном пузыре.
Однако, по некоторым данным, размеры холестериновых полипов могут быть более 20 мм. Кроме того, полипы больших размеров (в 7% от общего числа) могут иметь пониженную эхогенность и фестончатый контур.
Мелкие холестериновые включения, образующие диффузную сеточку в толще подслизистого слоя размерами 1-2 мм, выглядят как локальное утолщение или уплотнение стенки желчного пузыря и в некоторых случаях (см. рис. 2) вызывают реверберацию (эхографический симптом "хвост кометы").
При распространенном холестерозе визуализируются множественные гиперэхогенные образования, дающие картину "земляничного" желчного пузыря (рис. 3).
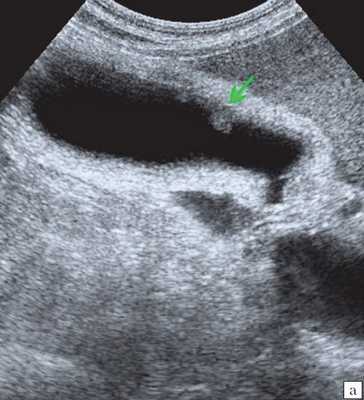
а) Множественные полипы в желчном пузыре, картина "земляничного" желчного пузыря.
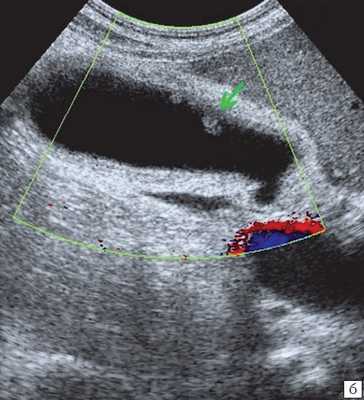
б) В режиме цветного допплеровского картирования кровоток не регистрируется.
Характер ножки полипа традиционно учитывается в онкологической практике как признак, ассоциированный со злокачественной природой образования. Вероятность возможной малигнизации больше, если у него имеется широкое основание, а не тонкая ножка. Однако необходимо принимать во внимание возможность ложноположительной диагностики широкого основания при полипах больших размеров из-за их ограниченной смещаемости в просвете желчного пузыря. Дрожание, напоминающее пламя свечи, наблюдается у полипов небольших размеров и вытянутой формы, и указывает на их тонкую ножку 7.
Желчнокаменная болезнь (cholelithiasis; калькулезный холецистит) - заболевание, обусловленное наличием конкрементов в желчном пузыре и желчных протоках. Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. У мужчин желчные камни встречаются в 3-5 раз реже, у детей - крайне редко. Только в 20% случаев желчные камни существуют бессимптомно ("немые" конкременты) [5].
Существует два основных механизма образования желчных камней: печеночнообменный и пузырно-воспалительный. Печеночно-обменный механизм заключается в формировании желчных камней вследствие таких факторов, как несбалансированное питание с преобладанием в рацио не грубодисперсных животных жиров (свиного, бараньего, говяжьего) в ущерб растительным; нейроэндокринные нарушения, например, связанные с дисфункцией эндокринной системы возрастного характера и гипофункцией щитовидной железы; поражения печеночной паренхимы токсического и инфекционного генеза; гиподинамия и застой желчи. В результате печень продуцирует литогенную желчь, т. е. способную образовывать холестериновые или смешанные камни. При пузырно-воспалительном механизме желчные камни формируются под влиянием воспалительного процесса в желчном пузыре, приводящего к физико-химическим сдвигам в составе желчи (дисхолии). Изменение рН желчи в кислую сторону, характерное для любого воспаления, приводит к уменьшению защитных свойств коллоидов, в частности белковых фракций желчи, переходу мицеллы билирубина из взвешенного состояния в кристаллическое. При этом образуется первичный кристаллизационный центр с последующим наслоением других ингредиентов желчи, слизи, эпителия и др.
Желчные камни - плотные образования, количество которых может составлять от одного до нескольких тысяч, размер - до нескольких сантиметров в диаметре, масса - до 30 г и более. В желчном пузыре чаще встречаются камни округлой формы, в общем желчном протоке - эллипсоидной или продолговатой, во внутрипеченочных протоках ветвистой. В зависимости от состава различают холестериновые, пигментно-холестериновые, холестериново-пигментно-известковые, пигментные и известковые камни; на распиле они имеют пигментное ядро и слоистое строение.
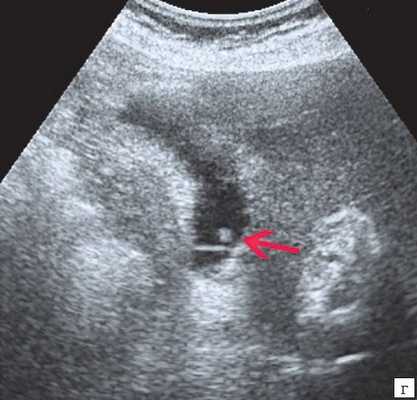
Клиническая картина желчнокаменной болезни многообразна [5-6, 10]. Условно выделяют хроническую болевую, хроническую рецидивирующую, диспептическую, стенокардитическую и ряд других клинических форм. Характерным ультразвуковым признаком конкремента в желчном пузыре является его акустическая тень. Такая тень возникает из-за высокой плотности камня по сравнению с мягкими тканями. Наличие или отсутствие тени помогает отличить камень от полипа желчного пузыря (рис. 4).
а) Одиночный конкремент желчного пузыря (подвижная гиперэхогенная структура, дающая четкую теневую дорожку).
Что покажет КТ желчного пузыря с контрастированием? КТ или МРТ?
Компьютерная томография желчного пузыря - неинвазивный высокоинформативный метод диагностики патологий органов билиарной системы, выполняется для выяснения причины неблагополучия или с целью исключить альтернативные диагнозы.
Исследование подразумевает использование рентгеновского излучения и специальных компьютерных программ; полученные снимки имеют высокую детализацию, минимальное количество искажений и артефактов по сравнению с применяемыми ранее способами. До усовершенствования лучевой диагностики использовали эндоскопическую ретроградную холангиопанкреатографию (РХПГ). Метод и сегодня считается «золотым стандартом» в диагностировании камней, блокирующих желчные протоки, к нему есть свои показания. Из-за высокой инвазивности, риска осложнений, выраженного дискомфорта и высокой лучевой нагрузки в настоящее время РХПГ выполняют значительно реже, преимущественно, если планируется удалить небольшие конкременты, препятствующие оттоку желчи. Достоверность метода не может быть оспорена.
Что лучше - КТ желчного пузыря, МРТ или УЗИ - определяет врач на основании предполагаемого диагноза. Ультразвуковую сонографию используют на начальном этапе диагностики, особенно, если есть подозрение на неплотные камни или мелкие конкременты, которые не визуализируются при компьютерном сканировании.
Возможности ультразвукового исследования ограничены техническими параметрами аппарата, подготовкой специалиста и ожирением пациента. На сонограмме нельзя дифференцировать структуру камня и патологию внутрипеченочных желчевыводящих путей.
КТ билиарной системы не является альтернативным методом, но может использоваться в качестве дополнения.
Что покажет КТ желчного пузыря
Врач видит структуру органов и тканей, четкость контуров, уплотнение стенок, присутствие, размеры и локализацию патологического объекта. Если исследование проводили по поводу травмы, в пользу разрыва протоков свидетельствует затек контраста за их пределы с возможным формированием гематомы (скопление однородной по плотности жидкости между тканями)
Абсцесс выглядит как локализованное образование, ограниченное капсулой.
Опухоль и метастатические поражения на КТ видны в виде участков различной плотности.
О воспалении судят по уплотнению стенок желчного пузыря (холецистит) и желчных протоков (холангит).
Аномалии развития на томограмме представлены дополнительными желчными путями, их сужением, деформацией и пр., изменениями конфигурации и анатомического расположения органа.
Видны ли камни на КТ исследовании желчного пузыря
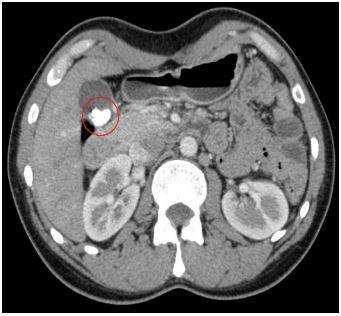
Конкременты в желчном пузыре при КТ
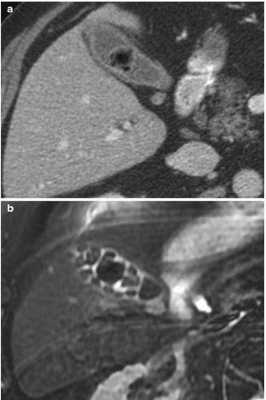
Вид конкрементов у одного и того же пациента в желчном пузыре при КТ (а) и МРТ (b)
КТ обнаруживает примерно 75% камней в желчном пузыре и протоках. Чувствительность способа зависит от состава конкрементов.
Результаты компьютерного сканирования не позволяют увидеть мягкие камни, но плотные конкременты визуализируются на томограммах хорошо.
Стандартом обследования при желчнокаменной болезни (ЖКБ) является ультразвуковая диагностика.
УЗИ и КТ - взаимодополняющие методы, компьютерная томография при ЖКБ выполняется для уточнения, нужна ли операция или нет (при холестериновых камнях достаточно консервативной терапии).
Как определяется плотность камней при КТ желчного пузыря

Конкременты в желчном пузыре вариативны по составу, размерам, количеству и форме
Не каждый конкремент можно растворить, поэтому изначально важно определить его плотность. Для этого используют специальную шкалу рентгеновской радиоденсивности Хаунсфилда. Камень плотностью более 100 HU (единиц Хаунсфилда), провоцирующий воспалительный процесс, рецидивирующую желчную колику, с большой вероятностью осложнений - показание к активной хирургической тактике.
Какие заболевания показывает КТ желчного пузыря
Патологии желчного пузыря
При компьютерном сканировании врач получает четкие томограммы, что позволяет увидеть:
взвесь (конденсированная желчь при застое) или плотные камни;
обтурацию (закупорку) протока камнем или новообразованием и ее степень выраженности, что неоценимо в диагностике причин желтухи;
воспалительный процесс в органах билиарной системы: холецистит, холангит;
инородное тело при ранении и его отношение к окружающим структурам;
гемангиому (сосудистую доброкачественную опухоль) печени;
рак желчного пузыря или протоков и оценить его распространение;
образования метастатического характера;
аномалии строения: добавочную перегородку желчного пузыря, атрезию, эктопию, удвоение или гипоплазию;
осложнения: разрыв органа, кальцификацию, гематому, абсцесс и пр.;
Показания к исследованию многообразны:
характерные жалобы: боль и/или тяжесть в правом подреберье, появление кала белого цвета (ахоличный стул - один из симптомов обтурации желчного протока), диспепсические явления (горечь во рту, метеоризм, тошнота, рвота, дискомфорт после потребления жирной пищи, запор или диарея), пожелтение склер и кожных покровов, увеличение печени, желчные колики;
изменения в клинико-лабораторных показателях (повышение печеночных ферментов);
определение плотности конкрементов для выработки дальнейшей тактики ведения: открытого хирургического вмешательства, консервативной терапии или литотрипсии (дробления);
дискомфорт, отрицательная динамика после выполненного оперативного лечения.
Если у Вас появились подобные жалобы или рутинные методы обследования не принесли желаемого результата - запишитесь на КТ желчного пузыря в диагностический центр «Магнит» - чем раньше удалось выявить заболевание и начать терапию, тем больше шансов на благоприятный прогноз.
КТ желчного пузыря с контрастом
В диагностическом центре “Магнит” диагностику проводят на
Введение йодсодержащего контраста способствует лучшей визуализации. Нативная КТ желчного пузыря малоинформативна и выполняется при реакциях гиперчувствительности на радиофармпрепарат, при полной обтурации или при противопоказаниях к МРТ.
В момент введения контраста допустимы головокружение, легкая тошнота, которые через некоторое время купируются самостоятельно.
Обязательно предупредите врача о возможной беременности и аллергии на йод.
Специалисты не рекомендуют рентгенодиагностику во время вынашивания ребенка, так как даже минимальная лучевая нагрузка рассматривается в качестве провоцирующего фактора для развития врожденных аномалий у плода. При лактации КТ желчного пузыря возможна, но специалисты после процедуры настоятельно советуют как минимум на 12 часов отказаться от кормления грудью. Перед диагностикой можно сделать запас молока.
Сканирование с контрастированием не показано, если пациент страдает заболеваниями почек и печени в стадии декомпенсации.
КТ желчного пузыря с введением радиофармпрепарата нельзя выполнять при гиперфункции щитовидной железы и при приеме Метформина для лечения сахарного диабета. Препарат отменяют за 48 часов до диагностической процедуры, предварительно действие согласовывают с эндокринологом (обязательно!).
Общие относительные ограничения к компьютерному сканированию:
некоторые психические заболевания;
Так как для получения качественных снимков необходима полная неподвижность, данной категории лиц может быть выполнена седация (введение успокаивающих препаратов) при проведении исследования в отделении анестезии и реанимации стационара . В частных центрах диагностику при подобных условиях не выполняют.
КТ желчного пузыря детям назначают по строгим показаниям и направлению врача. Учитывая негативное воздействие лучей на организм ребенка, лучше выбрать МРТ.
Подготовка к исследованию с контрастным усилением включает следующее:
отказ от тяжелой пищи и продуктов, усиливающих метеоризм, за 2-3 дня до процедуры;
голод за 4-6 часов до исследования;
сдача анализа на креатинин для уточнения сохранности функции почек;
избавление от металлических деталей, которые могут привести к артефактам на снимках.
Каких-либо болевых ощущений во время диагностики нет, длительность КТ желчного пузыря - до 20 минут.
Через 2 часа можно будет получить заключение и CD-диск с результатами исследования. Кадры, представляющие наибольшую диагностическую ценность, могут распечатать на пленке. Данная услуга оплачивается отдельно.
МРТ холангиография что показывает
Детальное изучение гепатобилиарной системы с помощью магнитно-резонансной томографии необходимо для уточнения диагноза, когда другие методы обследования не принесли результата. МР-сканирование является информативным и безопасным способом визуализации внутренних органов и структур.
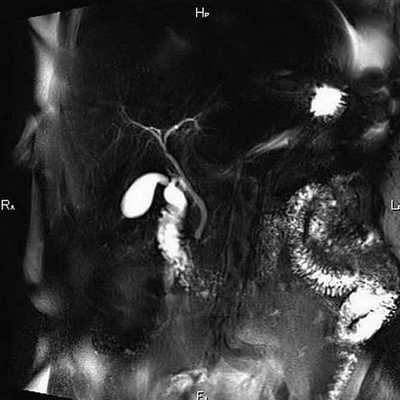
Томограмма желчевыводящих протоков
МРТ холангиография позволяет оценить состояние желчного пузыря и протоков без использования инвазивных мер. Исключением является сканирование с контрастным усилением, когда пациенту внутривенно вводят препарат на основе растворимых солей (хелатов) гадолиния. Вещество отличается низкой токсичностью, гипоаллергенностью и выводится из организма естественным путем.
Холангиография при МРТ, что это?
Магнитно-резонансная томография позволяет изучить состояние анатомических структур, имеющих сложное строение и расположенных в труднодоступных местах.
Желчевыводящие протоки представляют собой трубчатые образования, которые проходят как внутри печени, так и вне органа. Патологические изменения отводящих путей оказывают негативное влияние на работу желудочно-кишечного тракта. Печеночный и пузырный каналы объединяются в холедох, который, в свою очередь, сливается с панкреатическим протоком и открывается в просвет двенадцатиперстной кишки.
Сканирование желчевыводящих путей с помощью методов лучевой диагностики носит название холангиографии. Процедура предполагает детальное изучение элементов билиарной системы, оценку проходимости протоков, состояние стенок и сфинктеров.
Исследование основано на применении индукционного поля, под действием которого атомы водорода в диполях воды совершают колебательные движения. В физике явление получило название магнитного резонанса. Перемещение заряженных частиц фиксируют с помощью чувствительных датчиков. Полученный сигнал обрабатывают с применением сложных алгоритмов и преобразуют в серию монохромных изображений тонких срезов изучаемой зоны.
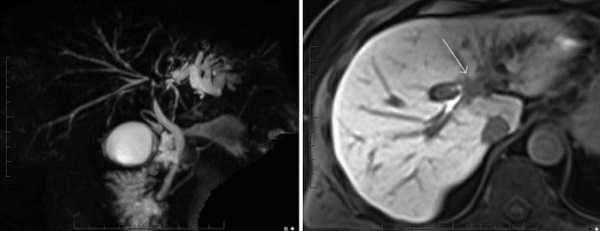
Опухоль Клацкина на снимках МР-холангиографии
На экран компьютера транслируют послойные фото, визуализирующие патологические изменения сканируемых структур. Для оценки кровоснабжения зоны интереса и в случае подозрения на развитие онкологического процесса назначают контрастную МРТ холангиографию, визуализирующую кровеносные сосуды и новообразования небольшого (от 3 мм) размера.
Пациента направляют на сканирование при наличии следующих симптомов:
- боли в правом подреберье;
- тошнота, рвота;
- желтушность склер и кожных покровов;
- моча темно-желтого цвета, светлый кал;
- зуд кожи.
При длительном холестазе (нарушении отведения желчи) возникают признаки гиповитаминоза:
- снижение веса;
- ломкость волос, ногтей, костей;
- снижение зрения;
- кровотечения и пр.
Названные симптомы являются следствием нарушения всасывания питательных веществ в кишечнике.
При увеличении печени в размерах пациент отмечает усиление боли, при осмотре под ребром справа пальпируется нижний край органа.
МРТ холангиография необходима при наличии отклонений показателей биохимического анализа крови от нормальных, что говорит о патологических изменениях гепатобилиарной системы. Метод дает возможность оценить функциональность протоков, определить состояние расположенных рядом структур, выявить причины нарушения проходимости желчевыводящих путей.
МРТ холангиография - подготовка
Результативность диагностических мероприятий при заболеваниях печени и желчного пузыря зависит от соблюдения пациентом рекомендаций специалиста.
Подготовка к МРТ холангиографии при заболеваниях, сопровождающихся застоем желчи, начинается с соблюдения специальной безуглеводной диеты. За 2-3 дня до процедуры из рациона исключают продукты, способствующие повышению газообразования в кишечнике:
- молоко;
- бобовые;
- сырые овощи;
- капусту в любом виде;
- фрукты.
Пациенту рекомендуют избегать употребления жареной, жирной, острой, соленой пищи. Запрещены алкогольные и газированные напитки, продукты, способные вызвать раздражение слизистой оболочки ЖКТ.
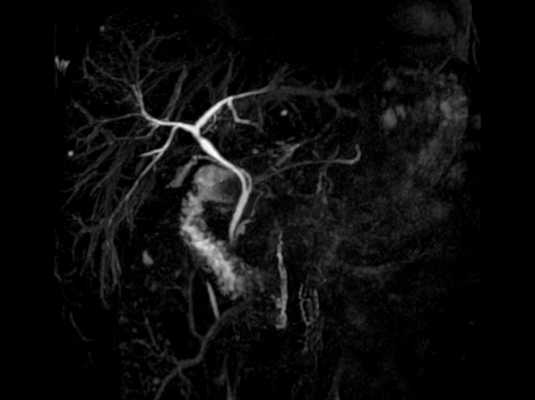
МР-холангиография с контрастом
При необходимости перед сканированием лечащий врач может назначить желчегонные препараты, сорбенты, спазмолитики.
Перед обследованием следует сообщить специалисту о возможных противопоказаниях к МРТ:
- наличии татуировок, выполненных ферромагнитными красками;
- вживленном электронном устройстве медицинского назначения;
- грудных имплантатах (у женщин) с магнитными направляющими, эндопротезе;
- металлических хирургических приспособлениях.
В случае имеющихся ограничений к проведению МР-холангиографии врач подберет альтернативный вид инструментального исследования желчевыводящих путей.
Пациенты, страдающие клаустрофобией, могут обсудить с доктором возможность приема седативных препаратов.
Сканирование проводят натощак, через 4-6 часов после приема пищи. При МРТ с контрастным усилением следует легко перекусить за час до исследования.
Кормящие женщины должны приготовить молоко или смесь для ребенка. Прикладывать малыша к груди можно через 6-12 часов после внутривенного введения раствора гадолиния.
Перед процедурой пациент снимает украшения, пирсинг, аксессуары из металла. Можно переодеться в удобный комплект, принесенный с собой.
Холангиография при МРТ, как проводится?
Для магнитно-резонансной томографии используют аппарат, состоящий из передвижного стола и широкого тоннеля. Внутри трубы расположен генератор внешнего индукционного поля, которое будет воздействовать на зону интереса.
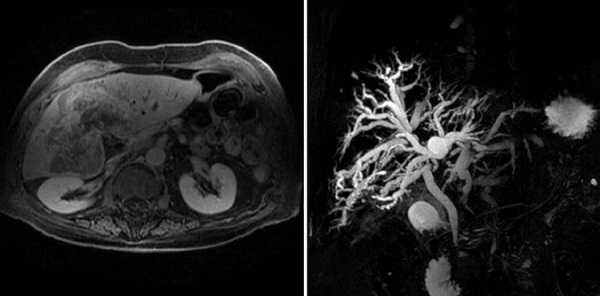
Холангиокарцинома на снимках МРТ
Пациент ложится на стол лицом вверх, конечности и тело фиксируют при помощи валиков и креплений. Мера позволяет обеспечить неподвижность обследуемого во время процедуры, что способствует повышению качества послойных фотографий. Для детального изучения печени и желчевыводящей системы используют градиентные и радиочастотные катушки, которые устанавливают в зоне интереса.
Защиту от шума работающего томографа обеспечивают специальные наушники. Медицинский персонал во время сканирования находится в соседнем кабинете, наблюдая за процедурой через прозрачную перегородку. Связь с больным поддерживают через переговорное устройство.
Стол с пациентом перемещается в трубу томографа, детекторы фиксируют реакцию тканей и транслируют информацию на монитор компьютера. Сканирование проводят в сагиттальной, фронтальной и аксиальной проекциях. На основании послойных изображений врач может реконструировать 3D-модель гепатобилиарной системы.
МРТ холангиография подразумевает использование контрастного усиления. В этом случае после серии нативных снимков врач приостанавливает сканирование, пациенту вводят раствор гадолиния. Инъекцию осуществляют с помощью катетера, установленного в вену и соединенного с автоматическим устройством. Болюсное усиление обеспечивает подачу контрастного раствора с постоянной скоростью. Препарат заполняет сосудистое русло в рассматриваемой области, после чего сканирование возобновляют.
Результаты МРТ пациент получает на руки через 15-20 минут.
Что информативнее: РХПГ или МР-холангиография?
Исследование желчевыводящих протоков с помощью магнитно-резонансной томографии является высокоточным и эффективным методом диагностики заболеваний билиарной системы. МРТ холангиография что показывает? С помощью процедуры выявляют:
- перегибы в желчном пузыре;
- цирроз, гепатит;
- дискинезию желчевыводящих путей;
- стеноз протоков, нарушение проходимости;
- желчнокаменную болезнь;
- аномалии развития гепатобилиарной системы;
- новообразования в печени, поджелудочной железе, желчном пузыре;
- травматические повреждения;
- сосудистые заболевания.
Метод отличается высокой информативностью. Томограммы визуализируют состояние печеночного, пузырного, панкреатического протоков, отражают состояние окружающих тканей и кровеносных сосудов. Преимуществом МР-холангиографии является безопасность и отсутствие ионизирующей лучевой нагрузки.

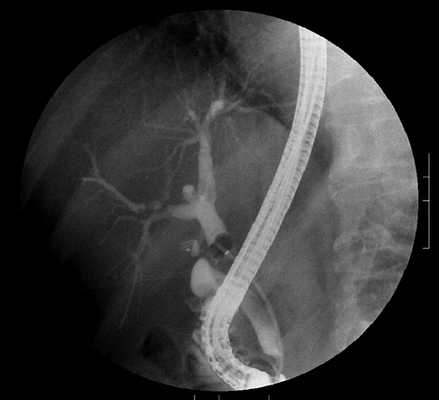
Камни в желчном пузыре на снимке ретроградной холангиопанкреатографии
РХПГ является альтернативным видом диагностики заболеваний желчевыводящих путей. Ретроградная холангиопанкреатография сочетает эндоскопические методы и лучевую диагностику. В результате сканирования видны конкременты, размер которых не превышает 1 мм. РХПГ позволяет оценить степень сужения желчного протока. В этом заключается преимущество данного метода перед магнитно-резонансной томографией. В остальных случаях врачи рекомендуют использовать МР-холангиографию.
Читайте также:
