Фиброзная гистиоцитома орбиты глаза: причины, диагностика, лечение
Добавил пользователь Alex Обновлено: 28.01.2026
Опухоли орбиты среди всех новообразований органа зрения составляют 23-25 %, характеризуются значительным полиморфизмом, что можно объяснить присутствием в орбите большого количества различных тканевых структур.
В ней встречаются практически все опухоли, наблюдающиеся у человека.
Это относится к первичным новообразованиям, частота которых достигает 94,5 %, вторичным и метастатическим, которые составляют 5,5 % от всех новообразований орбиты.
Опираясь на большой многолетний опыт работы нашей клиники, мы еще раз можем подтвердить превалирование среди новообразований орбиты доброкачественных опухолей (80,3 %), которые и составляют основную группу среди первичных опухолей. Частота злокачественных опухолей едва достигает 20 %
Доброкачественные опухоли (первичные) — здесь доминируют сосудистые опухоли (25 %), преобладают среди них кавернозные гемангиомы (69 %). Нейрогенные опухоли составляют около 16 %, они представлены невриномой, нейрофибромой, первичной менингиомой орбиты и опухолями зрительного нерва.
Доброкачественные опухоли эпителиального происхождения развиваются в слезной железе (плеоморфная аденома), частота их не превышает 5 %. Редкие мягкотканные опухоли (тератома, фиброма, липома, мезенхимома, миксома, хондрома, лейомиома) в целом не превышают 7 % от всех доброкачественных опухолей орбиты.
Врожденные новообразования (дермоидные и эпидермоидные кисты) встречаются в 9,5 % случаев, по особенностям клинического течения, осложнениям и способностью к малигнизации они также должны быть отнесены в группу опухолей орбиты.
Тератома
Врожденная, крайне редкая опухоль, описанная в 1863 г. T.Holmes. Наиболее часто тератома локализуется в области орбит, полости черепа, гонад и средостения. Обычно обнаруживается при рождении ребенка или в первые дни его жизни. Характерен быстрый рост опухоли, что бывает причиной ошибочного диагноза саркомы.
Следует учитывать и возможность крайне медленного роста тератомы. В своей практике мы наблюдали женщину 24 лет, у которой морфологический диагноз тератомы орбиты оказался для нас совершенно неожиданным, а M.Lеvin В 1986 г, описал случай тератомы орбиты у 15-летнего подростка.
Клиника
Клиническая картина характеризуется односторонним большим экзофтальмом со смещением глаза в сторону. Быстрый рост опухоли приводит к растяжению верхнего века, истончаются кости орбиты и лица (рис. 8.9). Обычно тератома кистозного характера хорошо просвечивается.

Рис. 8.9. Тератома правой орбиты у трехлетнего ребенка
Морфогенез
Предполагают, что тератома развивается из выживших и пролиферировавших полипотентных зародышевых клеток, осевших в орбите во время эмбриогенеза. Большинство авторов придерживаются мнения, что истинная тератома должна состоять из элементов всех трех зародышевых слоев.
Морфологически опухоль представлена широким спектром не свойственных орбите тканей. При гистологическом исследовании обнаруживают волосы, периферические нервы (производные эктодермы), ткани зубов, элементы гладкой мускулатуры (производные мезодермы), элементы стенок кишечника, респираторный эпителий (производные эндодермы).
Диагноз
В связи с особенностями клинической картины диагноз не представляет трудности у маленьких детей. Ультразвуковое сканирование доказывает наличие капсулы и кистозного содержимого. Использование ультразвукового исследования (УЗИ) в акушерской практике сделало возможным диагностировать тератому и в пренатальном периоде.
Компьютерная томография (КТ) констатирует резкое расширение полости орбиты, участки кальцификации, типичные для тератомы. КТ необходима и для оценки состояния костей орбиты, дифференциации первичной и вторичной тератомы, которая может распространяться в орбиту из полости черепа или околоносовых пазух.
Дифференциальный диагноз проводят с саркомами орбиты.
Лечение
Долгие годы методом выбора при лечении тератомы оставалась экзентерация орбиты, что связано в первую очередь с поздней диагностикой. При больших опухолях резко деформируется глаз, развивается дисплазия зрительного нерва.
Оперируя 3-недельного ребенка, мы наблюдали истончение зрительного нерва до 1 мм в диаметре. В последние годы успешно используют орбитотомию, целью которой является сохранение глаза. Операцию следует проводить как можно раньше (на 2-3-й день жизни ребенка).
Прогноз для жизни благоприятный. Однако быстрый рост опухоли вызывает деструкцию костной орбиты и прилежащих тканей. Следует учитывать и возможность озлокачесталения опухоли в процессе роста и особенно при рецидивировании. Прогноз для зрения обычно неблагоприятный.
Миксома
Опухоль встречается в орбите чуть более 0,2 % на 3-й декаде жизни. Соотношение заболевших мужчин и женщин 1:3.
В орбите опухоль растет в виде одиночного, как правило, окруженного капсулой узла. Клинические признаки определяются локализацией опухоли. Есть основание полагать, что миксома обычно располагается в наружном хирургическом пространстве. За счет инфильтрации окружающих тканей может появляться не воспалительный отек век. ограничение подвижности глаза в сторону расположения опухоли.
Опухоль представлена примитивными мезенхимными клетками обильно ослизненными, инкапсулирована.
На разрезе цвет опухоли желтовато-белый слизистого характера. Миксоматозные клетки имеют признаки фибробластов, что позволяет ряду исследователей относить эти опухоли к фиброзным новообразованиям.
Ультразвуковое сканирование и компьютерная томография доказывают присутствие в орбите опухоли, капсулы, уточняют ее размеры и локализацию.
Дифференциальный диагноз проводят с псевдотумором орбиты, опухолью слезной железы, холестеатомой.
Лечение хирургическое. Важно тщательное удаление всей опухоли с целью профилактики рецидивов.
Прогноз для жизни и зрения благоприятный, несмотря на склонность опухоли к рецидивированию. Случаи ее метастазирования не описаны.
Гистиоцитома
Опухоль имеет синонимы: фиброзная гистиоцитома, ксантофиброма, ксантогранулема, дерматофиброма, склерозирующая ангиома. Встречается в любом отделе тела. В последние годы диагностируется в орбите достаточно часто. Наблюдения кашей клиники показывают, что ежегодно морфологически диагностируют 2-3 % от всех опухолей орбиты. Гистиоцитома чаще возникает у женщин на 4-5-й декаде жизни.
Опухоль односторонняя, развивается, как правило, бессимптомно. Исключение составляет гистиоцитома, локализующаяся в верхневнутреннем отделе орбиты (рис. 8.10). Вероятно, близкое расположение надблокового или надглазничного нерва является причиной появления болезненности в зоне локализации новообразования. Опухоль мягкой консистенции, вначале может даже флюктуировать.
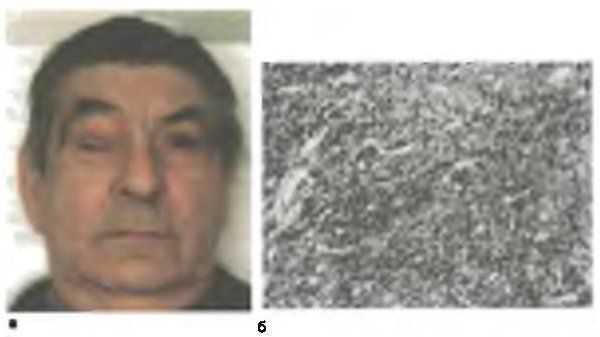
Рис. 8.10. Фиброзная гистиоцитома правой орбиты. а — общий вид больного; б — гистопрепарат. Окраска гематокселином и эозином. х 100
В поздней стадии роста становится плотной. По мере увеличения размеров гистиоцитомы возникает экзофтальм. Опухоль может расти в капсуле и инфильтративно. В последнем случае рано появляется диплопия. Изменения на глазном дне возможны при локализации опухоли во внутреннем хирургическом пространстве.
Опухоль мезенхимального происхождения, морфологически обнаруживают гистиоциты, фибробласты и большое количество сосудов. Цвет опухоли на разрезе за счет присутствия сосудов розовато-серый. Четких морфологических признаков, характеризующих именно эту опухоль, практически не существует. В клетках возможны митозы, что определяет местный агрессивный рост.
Диагноз фиброзной гистиоцитомы возможен только при гистологическом исследовании. Используемые инструментальные методы исследования (ультразвуковое сканирование, КТ) свидетельствуют о присутствии в орбите опухолевого процесса с капсулой или без нее. Существует мнение о высокой информативности радиологических и цитологических методов исследования.
Дифференциальный диагноз проводят с гемангиоперицитомой, невриномой, нейрофибромой, плеоморфной аденомой. При инфильтративном росте необходимо исключить злокачественную опухоль типа фибросаркомы.
Лечение хирургическое. Показана орбитотомия. При больших опухолях, разрушающих глаз и окружающие ткани, показана экзентерация орбиты. Лучевая терапия неэффективна.
Прогноз
Опухоль рецидивирует у 1/3 больных. Характерны множественные рецидивы. С каждым новым рецидивом увеличиваются признаки атипичного роста. При инфильтративном росте возможно распространение опухоли в полость черепа. Тем не менее прогноз для жизни при доброкачественной гистиоцитоме благоприятный, прогноз для зрения зависит от размеров опухоли.
Мезенхимома
Синонимы опухоли: ангиофибролипома, ангиолипома, остеофиброма. Термин "мезенхимома" предложил в 1949 г. A.Stoui, позднее (1967) он описал мезенхимому орбиты. В орбите, по нашим данным, наблюдается в 0,37% случаев. Опухоль диагностируется у взрослых, но может встречаться и у детей до 10 лет.
Клинические особенности зависят от расположения опухоли, а локализоваться в орбите она может в любом отделе. Растет инфильтративно, поэтому наряду с экзофтальмом рано появляются признаки нарушения функций экстраокулярных мышц. Сдавление верхней глазной вены — главного венозного коллектора орбиты — приводит к возникновению хемоза (рис. 8.11).

Рис. 8.11. Мезенхимома левой орбиты
Опухоль многокомпонентная, состоит из нескольких видов тканевых структур. Характеризуется пестрой картиной с беспорядочным расположением элементов жировой, фиброзной, сосудистой коллагенизированной тканей.
Встречаются элементы поперечнополосатой и гладкой мускулатуры. что может быть причиной ошибочной трактовки этой опухоли как рабдомиосаркомы, лейомиосаркомы, гемангиоперицитомы. Описаны случаи озлокачествления одного или нескольких компонентов опухоли.
Клинически возможно только констатировать наличие в орбите опухолевого поражения.
Дифференциальный диагноз необходимо проводить с саркоматозными опухолями, гемангиоперицитомой.
Лечение хирургическое. Учитывая инфильтративный характер роста, важно тщательно удалить всю опухолевую ткань.
Прогноз для жизни благоприятный. Не полностью удаленная мезенхимома может рецидивировать. Быстрый рост рецидивной опухоли свидетельствует о возникновении в одном или нескольких компонентах зон опухоли озлокачествления. Случаев метастазирования не описано.
Лейомиома
Продромой появления экзофтальма могут быть интермиттирующие боли в орбите, в одноименной половине головы, периодически возникает гиперемия бульбарной конъюнктивы. В зависимости от локализации опухоли ранним симптомом может быть или смещение глаза в сторону, противоположную локализации опухоли, либо осевой экзофтальм (рис. 8.12).
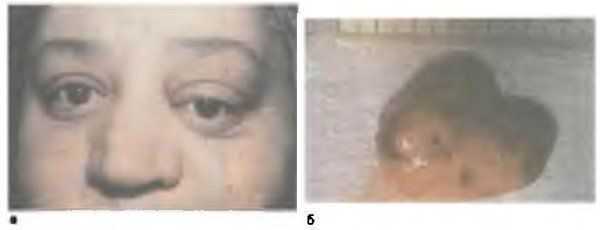
Рис. 8.12. Лейомиома орбиты. а — общий вид больного; б — макропрепарат опухоли. Окраска гематокселином и эозином. х 100
Опухоль инкапсулирована, поэтому клинические признаки при локализации лейомиомы во внутреннем хирургическом пространстве те же, что при любой инкапсулированной опухоли, в том числе и изменения на глазном дне.
Опухоль развивается из элементов гладкой мускулатуры сосудов орбиты, серовато-белого цвета, имеет хорошо отграниченную капсулу. Около 1 % лейомиом склонно к озлокачествлению.
Диагноз. Устанавливают только на основании гистологического исследования.
Дифференциальный диагноз проводят с любой инкапсулированной опухолью орбиты.
Прогноз для жизни и зрения благоприятный.
Липома
Опухоль диагностируется у взрослых. Чаще растет в подкожной жировой клетчатке плеча и задней поверхности шеи. В орбите локализуется в переднем отделе, но описаны случаи расположения опухоли в мышечной воронке и даже интраканаликулярно. В 3 раза чаще страдают женщины.
Характерен невоспалительный отек век, умеренный экзофтальм со смещением. Слегка затруднена репозиция глаза. Подвижность глаза, как правило, сохранена в полном объеме.
Опухоль развивается из липобластов и липоцитов, присутствуют капилляры, пролиферирующие веретенообразные клетки, придающие опухоли серовато-белый цвет. Гистологически опухоль трудно дифференцировать от липосаркомы, ангиолипомы, гемангиоперицитомы.
Состоящую из липоцитов и липобластов опухоль трудно отличить от нормальной жировой клетчатки. Только присутствие нежной соединительнотканной капсулы в большинстве случаев помогает дифференцировать опухоль от окружающей орбитальной клетчатки.
Предположить наличие липомы возможно только поданным компьютерной томографии, когда на томограммах дифференцируется незначительной плотности опухоль.
Дифференциальный диагноз необходимо проводить со злокачественной опухолью орбиты.
Фиброма
Опухоль безболезненная, всегда располагается пристеночно, плотная, неподвижная за счет интимного спаяния капсулы опухоли с надкостницей. Пальпируемая поверхность опухоли гладкая. Большие фибромы приводят к экзофтальму н смещению глаза в контралатеральную сторону. Репозиция резко затруднена.
Фиброма гистологически характеризуется присутствием фибробластов, заключенных в фиброзной строме.
Описаны псаммозные оссифицирующие изменения в ней, что придает опухоли костную плотность.
Клинически установить диагноз крайне трудно. Из инструментальных методов исследования наиболее информативна КТ. Уточнение диагноза возможно только при морфологическом исследовании.
Дифференциальный диагноз
Хирургическое лечение — безальтернативный метод. Показана транскутанная поднадкостничная орбитотомия.
Прогноз дня жизни благоприятный. Но опухоль в 25-30 % случаев склонна к рецидивированию. Описаны случаи рецидива фибромы через 26 лет. Прогноз для зрения хороший.
Хондрома
Опухоль встречается очень редко, преимущественно у взрослых. Излюбленная локализация — передние отделы орбиты. Растет очень медленно и может достигать гигантских размеров.
Стационарный экзофтальм нарастает постепенно, со смещением. По краю орбиты удается пальпировать неподвижную, плотную, безболезненную опухоль с гладкой поверхностью. Подвижность глаза, как правило, сохранена в полном объеме. Изменения на глазном дне появляются при гигантских опухолях.
УЗИ и компьютерная томография показаны при больших опухолях, приводящих к возникновению экзофтальма.
Дифференциальный диагноз следует проводить со склерозом орбиты, дакриоаденитом, дермоидной кистой.
Лечение хирургическое. За счет высокой плотности опухоли во время операции ее удается дифференцировать от окружающих здоровых тканей.
Прогноз для жизни хороший, прогноз для зрения определяется длительностью заболевания и размерами опухоли.
Зернисто-клеточная миобластома
Опухоль описана в 1925 г. А.И.Абрикосовым. В орбите встречается не чаше 0,2 % от всех ее новообразований
Опухоль растет медленно, локализуется в мягких тканях любого отдела орбиты. Может иметь инфильтративный характер роста или быть инкапсулированной. Стационарный экзофтальм, как правило, замечают случайно. Наличие клинических симптомов обусловлено локализацией опухоли и характером ее роста.
Развивается из элементов гладкой мускулатуры сосудов орбиты. Гистогенез опухоли до настоящего времени остается неясным. Морфологически — это зрелая опухоль с выраженным местно-деструирующим ростом.
Ультразвуковое исследование и КТ иллюстрируют наличие опухолевых масс в орбите. Окончательный диагноз устанавливают после гистологического исследования.
Дифференциальный диагноз при инфильтративном росте следует проводить со злокачественной опухолью орбиты.
Прогноз для жизни благоприятный. Прогноз для зрения зависит от рецидива опухоли и необходимости повторной орбитотомии.
Злокачественная фиброзная гистиоцитома
Злокачественная фиброзная гистиоцитома является одной из наиболее распространенных разновидностей сарком мягких тканей. Наиболее часто данное новообразование поражает конечности, в 2/3 случаев располагаясь глубоко внутримышечно.
Виды злокачественной фиброзной гистиоцитомы
В зависимости от особенностей гистологического строения опухоли выделяют следующие разновидности гистиоцитомы:
- миксоматозная;
- плеоморфная;
- гигантоклеточная;
- воспалительная.
Все разновидности гистиоцитомы характеризуются глубоким проникновением в слои дермы, диффузным распространением в подкожную жировую клетчатку, развитием некроза опухолевой ткани. Кроме того атипичные клетки могут распространяться по кровеносным сосудам, нервным волокнам, межфасциальным пространствам.
Причины развития злокачественной фиброзной гистиоцитомы
Специалисты выделяют несколько теорий развития гистиоцитомы в зависимости от происхождения опухоли:
- гистиоцитарная теория - говорит о том, что начало злокачественной фиброзной гистиоцитоме дают такие клетки как гистиоциты;
- плюрипотентная теория - свидетельствует о том, что новообразование развивается из плюрипотентных мезенхимальных клеток. Такие клеточные элементы в процессе роста и развития опухоли формируют фиброластоподобные или гистиоцитарные структуры;
- фибробластическая теория - заключается в том, что опухоль формируется из фибробластов, которые в процессе роста приобретают свойства гистиоцитов.
Симптомы злокачественной фиброзной гистиоцитомы
Чаще всего злокачественная фиброзная гистиоцитома обнаруживается в нижних отделах бедренной или верхних отделах большеберцовой кости. Обычно клиническая симптоматика нарастает в течение 6-12 месяцев и может включать следующее:
- появление опухолевидного образования видимого на глаз или обнаруживаемого при ощупывании конечности;
- боли в области опухолевидного образования.
Несколько чаще заболевание встречается у мужчин. Помимо нижних конечностей злокачественная фиброзная гистиоцитома может поражать забрюшинное пространство, руки.
Диагностика злокачественной фиброзной гистиоцитомы в Израиле
Для постановки точного диагноза при подозрении на злокачественную фиброзную гистиоцитому используются следующие диагностические методики:
- рентгенография - это доступный метод, позволяющий оценить распространенность опухоли, степень поражения кости;
- МРТ - может дать ценную информацию относительно размеров, расположения, особенностей отношения опухоли к сосудисто-нервным образованиям;
- КТ - является методом выбора при обследовании пациентов, которые не могут пройти МРТ-исследование из-за наличия каких-либо металлических имплантантов. Кроме того данная процедура позволяет выявить метастазы новообразования в легких;
- биопсия - это единственная методика, которая может подтвердить или опровергнуть диагноз. При изучении полученной при проведении простой манипуляции ткани под микроскопом могут быть выявлены характерные для данной опухоли признаки. В зависимости от локализации и особенностей расположения опухоли может быть выполнена тонкоигольная или открытая биопсия. Современные лаборатории израильских клиник дают возможность исследовать опухолевую ткань при помощи методик иммуногистохимии, световой и электронной микроскопии, молекулярной диагностики;
- ПЭТ и сцинтиграфия - эти методики исследования могут дать ценную информацию относительно наличия отдаленных метастазов опухоли.
Лечение злокачественной фиброзной гистиоцитомы в Израиле
Израильские специалисты проводят качественное лечение злокачественной фиброзной гистиоцитомы, позволяющее значительно улучшать показатели выживаемости больных.
- Хирургическое лечение - оперативное вмешательство направлено на радикальное удаление опухолевой ткани. С этой целью во время проведения процедуры иссекается не только ткань новообразования, но и около 2 см здоровых тканей. Иногда для получения надежного результата приходится удалять более 50% мышцы. В израильских клиниках при проведении таких оперативных вмешательств используется микрохирургическая техника, дающая хирургу возможность совершать максимально точные движения и удалять опухоль до последней клетки.
После удаление новообразования нередко остаются выраженные кожные и тканевые дефекты, для устранения которых применяются различные методики современной пластической и реконструктивной хирургии. Если же хирург не может быть уверен в том, что сможет полностью удалить опухоль во время операции или сохраненная конечность будет выполнять свою функцию, имеет смысл выполнение ампутации. После проведения периода реабилитации для каждого больного осуществляется подбор современных протезов, обеспечивающих легкость и свободу передвижений. Также проводится удаление локальных отдаленных метастазов опухоли.
- Лучевая терапия - позволяет улучшить показатели оперативного лечения. Сеансы облучения, при которых пациент получает дозовую нагрузку в пределах 45-65 Гр, проводятся как до, так и после операции. Применение лучевой терапии дает возможность снижать риск развития местных рецидивов опухоли, благодаря чему эта методика стала неотъемлемой частью лечения злокачественной фиброзной гистиоцитомы.
Возможно проведение и интраоперационного облучения, позволяющего добиться более высоких показателей абластики и антибластики оперативного вмешательства. Наиболее часто данная методика используется при лечении новообразований, расположенных в забрюшинном пространстве.
Несомненно, одним из перспективных методов лечения злокачественной фиброзной гистиоцитомы является брахитерапия. Помещение в область послеоперационной раны катетеров с радиоактивными препаратами дает возможность поддерживать высокие дозы облучения на протяжении длительного периода времени.
- Химиотерапия - применение химиотерапии дает возможность повысить радикальность оперативного лечения, а также облегчить состояние больных при наличии больших опухолей верхних конечностей. Однако использование цитостатических препаратов имеет весьма ограниченный потенциал в лечении злокачественной фиброзной гистиоцитомы, поэтому решение о необходимости проведения такого рода терапии решается в каждом случае индивидуально.
Проведение качественного лечения злокачественной фиброзной гистиоцитомы позволяет значительно улучшить прогноз для пациентов с таким диагнозом.
Извините. Эта форма больше не принимает новые данные.
Лечение в клиниках “АССУТА” и “ХАДАССА”
Вас интересует лечение в Израиле?
Крупнейшие профессиональные больницы Израиля - «Ассута» в Тель-Авиве и «Хадасса» в Иерусалиме предлагают реальную возможность получить качественное и специально для вас подобранное лечение у замечательных специалистов по адекватным ценам.
Мы помогаем найти решение ваших проблем со здоровьем, а также предоставляем полную информацию о лучших израильских врачах.
Ангиопатия сетчатки обоих глаз
Светочувствительная оболочка глаза, или сетчатка — основной элемент, который принимает участие в восприятии визуальной картины окружающего мира. Эта часть органа зрения состоит из светочувствительных клеток, улавливающих световые лучи, преобразующих их в нервные импульсы и направляющих их в зрительный нерв. Функциональность сетчатки всецело зависит от кровоснабжения, которое обеспечивают миллионы мельчайших капилляров. Случается, что кровеносные сосуды, питающие сетчатку, сужаются, а иногда полностью закупориваются. В этом случае речь идет об ангиопатии сетчатки — серьезной патологии, которая при отсутствии своевременного лечения приводит к необратимому ухудшению зрения.
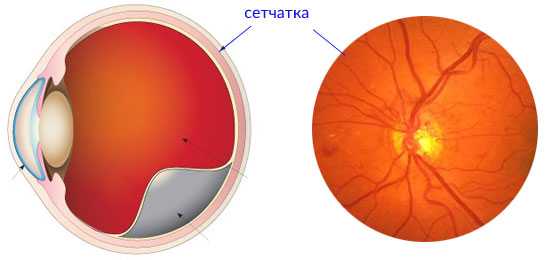
По статистике, ангиопатия сетчатки обоих глаз диагностируется преимущественно у пациентов старшего возраста с системными хроническими заболеваниями. Офтальмологи не относят такое явление к самостоятельной патологии, а считают одним из клинических проявлений других болезней. Именно поэтому устранение ангиопатии проводится с упором на ликвидацию причин нарушения проходимости сосудов.
Причины
Основной фактор двухстороннего поражения микроциркуляторного русла глаз — аномалия сосудов, а также масштабные хронические заболевания сердечно-сосудистой системы. Среди молодых пациентов с таким диагнозом преобладают больные с эндокринными патологиями:
- сахарным диабетом;
- дисфункциями надпочечников;
- чрезмерной или недостаточной активностью гипофиза.
Полезно знать! Из перечисленных заболеваний наиболее распространенной считается диабетическая ангиопатия.
Среди возрастных пациентов чаще всего случается развитие болезни на фоне сердечно-сосудистых патологий:
- гипертонической болезни;
- атеросклероза сосудов головы;
- нарушений проходимости сосудов вследствие тромбоцитопении, тромбоза, тромбоэмболии;
- аутоиммунных воспалений сосудов;
- хронических заболеваний сердца, в том числе ИБС и сердечной недостаточности;
- острых заболеваний сердца, в том числе стенокардии и инфаркта миокарда.
По наблюдению офтальмологов, ангиопатия сетчатки может быть спровоцирована нарушениями опорно-двигательного аппарата, сопровождающимися ущемлением нервов и сосудов в области шеи и верхней части позвоночника. Негативно влияют на состояние глазных капилляров вредные привычки, работа с токсичными летучими растворами и загрязнение окружающей среды.
Симптомы
Стремительное ухудшение зрения не характерно для такого заболевания, как ангиопатия сетчатки. Прогрессирование патологии может занять несколько лет. Однако это не означает, что ранняя диагностика не важна, потому что дистрофические изменения при длительно протекающей сосудистой аномалии всегда необратимы. Именно поэтому необходимо обращать внимание на ранние симптомы заболевания, которые проявляются задолго до снижения остроты зрения. Они могут отличаться в зависимости от причин сосудистой недостаточности сетчатки:
- на фоне диабетической патологии сосудов и других эндокринных заболеваний наблюдается слезотечение, жжение в глазах, точечные кровоизлияния в склеры;
- на фоне повышенного артериального давления ощущается пульсация в глазах, появляются головные боли и головокружение;
- на фоне тромбоза и воспаления сосудов пациентов беспокоит усиливающаяся головная боль, локализованная в глазнице или за ней, обильное кровоизлияние в глазное яблоко или желтые пятна на склерах, нередко повышается температура тела, появляется лихорадка;
- на фоне заболеваний опорно-двигательного аппарата ангиопатия сетчатки обоих глаз сопровождается постепенным сужением поля зрения, появлением туманной пелены перед глазами.
При сердечных заболеваниях видимых изменений в глазных яблоках нет, но при осмотре глазного дна врач может обнаружить многочисленные изменения:
- расширение просвета крупных вен сетчатки;
- усиление ветвистости глазных артерий;
- сужение просвета глазных капилляров;
- локальная или распространенная дистрофия сетчатки.
Дополнительными симптомами, свидетельствующими в пользу сердечно-сосудистого происхождения ангиопатии глазного дна, являются повышенная утомляемость, одышка при нагрузках, боли за грудиной и в конечностях, общая ломкость сосудов.
Классификация
Помимо односторонней и двухсторонней патологии, существует три разновидности ангиопатии, которые отличаются механизмом развития, возрастом и физическим состоянием больного:
- Ангиопатия сетчатки недоношенных — редкая и одновременно самая безопасная разновидность патологии. Она диагностируется у детей, получивших родовые травмы или прошедших через затяжные роды, в первые недели жизни. Суть изменений состоит в сужении капилляров в глазном дне. Со временем микроциркуляция восстанавливается.
- Ангиопатия беременных — состояние, спровоцированное изменением гормонального фона и повышением общего объема циркулирующей крови. Диагностируется во второй половине гестации и выражается ослаблением сосудистых стенок. В процессе родов может произойти отслоение или разрыв сетчатки.
- Юношеская ангиопатия — патология, которая диагностируется у пациентов в молодом возрасте. Суть изменений состоит в воспалении капилляров и их разрушении. Такая форма заболевания чаще других заканчивается обильным кровоизлиянием под сетчатку или в стекловидное тело. При тяжелой степени может привести к мгновенной потере зрения, катаракте.
- Ангиопатия диабетического типа — сопутствующая запущенному диабету патология, которая выражается ослаблением кровотока в капиллярах, развитием ишемии сетчатки и ее постепенной дегенерацией.
- Гипертоническая ангиопатия — состояние, при котором происходит чрезмерное расширение сосудов глазного дна, из-за чего возникают точечные кровоизлияния, а затем — помутнение стекловидного тела.
- Травматическая форма патологии диагностируется у пациентов с остеохондрозом шейного отдела спины. Сопровождается ослаблением микроциркуляции, тромбозом глазных сосудов.
Для каждой формы патологии используется специфическое лечение, поэтому в процессе диагностики врачу важно установить разновидность заболевания.
Диагностика
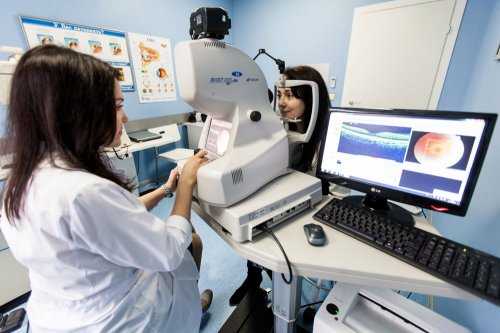
Определить ангиопатию на основании жалоб пациента и сбора анамнеза фактически невозможно. Единственный способ обнаружить дефекты сосудистой системы глазного дна — провести визуальное исследование сетчатки под микроскопом. Для этого офтальмолог перед процедурой закапывает в глаз раствор, расширяющий зрачок, после чего приступает к осмотру. При наличии патологии на сетчатке видны расширенные сосуды или участки ишемии (недостаточного кровоснабжения), точечные или обильные кровоизлияния, смещение желтого пятна.
Для уточнения диагноза, выявления сопутствующих изменений и установления степени поражения сетчатки используют дополнительные диагностические методы:
- УЗИ глазного яблока, совмещенное с дуплексным сканированием и допплерографией, позволяющее измерить скорость кровотока, установить локализацию сосудов с наименьшим показателем, а также визуализировать состояние стенок глазных артерий и вен;
- ангиографию глазных сосудов — рентгенографическое исследование с контрастом, которое выявляет места, где ухудшен или полностью приостановлен ток крови;
- МРТ, КТ или OCT глаз — высокотехнологичную аппаратную методику, позволяющую получить трехмерное изображение всех структур органов зрения, на которых будут детально видны сосуды, сетчатка и прочие ткани глаза.
Иногда для подтверждения влияния ангиопатии на зрение проводят компьютерную диагностику на предмет свето- и цветочувствительности, ширину зрительного поля и другие показатели.
Дополнительно врач может назначить мониторинг функций сердечно-сосудистой системы, артериального давления, лабораторные исследования крови на уровень глюкозы, холестерин, гормоны и т. д. Эти сведения потребуются для выявления основных причин возникновения недуга.
Лечение
В офтальмологической практике используется преимущественно консервативное лечение ангиопатии. Основной мерой для восстановления микроциркуляции и кровоснабжения органов зрения было и остается устранение основного заболевания, на фоне которого произошло изменение сосудов глазного дна:
- при диабетической форме больным назначают препараты для стабилизации глюкозы в крови, инсулин, а также рекомендуют соблюдать диету с низким уровнем углеводов;
- при гипертонической форме назначают лекарства для снижения АД и укрепления сосудов;
- при ангиопатии, вызванной воспалительными процессами в сосудах, назначают комплекс препаратов с противовоспалительным, регенерирующим, противотромбозным действием.
Своевременно начатая терапия основной патологии приводит к нивелированию провоцирующих ангиопатию факторов и восстановлению кровоснабжения сетчатки.
Для улучшения состояния и функциональности глазного дна офтальмолог может назначить дополнительные лекарственные средства:
- стимуляторы микроциркуляции— «Пирацетам», «Вазонит» и их аналоги;
- средства, укрепляющие стенки сосудов и уменьшающие их проницаемость, — «Пармидин», препараты с гинкго билоба;
- средства, предотвращающие закупорку сосудов тромбами, — «Пентоксифиллин», аспирин, «Тиклопидин» и их аналоги;
- витаминные комплексы, содержащие вещества группы В, антиоксиданты (витамины А, С, Е);
- местные средства с витаминами, лютеином, антоцианами — «Тауфон», «Антоциан Форте», «Эмоксипин» и их аналоги.
Для улучшения проходимости сосудов в области головы назначают препараты для снижения уровня холестерина («Аторвастатин» или «Правастатин»). Особенно важны эти лекарства для пациентов с гипертонической формой ангиопатии.
Для улучшения питания сетчатки, усиления микроциркуляции и укрепления сосудов применяются физиотерапевтические процедуры. Если проблема состоит в изменениях глазных сосудов, используют магнитотерапию и лечение лазером. Когда заболевание спровоцировано «зажимом» сосудов и нервов в шейном или грудном отделе позвоночника, применяют электрофорез, иглорефлексотерапию.
Поддержать сетчатку поможет и специальная диета. Рацион больного должен стать менее калорийным. Из него следует исключить источники твердых животных жиров, соли, легких углеводов. Уменьшить нужно и количество пряностей, особенно острых, с сильно выраженным пикантным вкусом. Уберите из меню все виды алкоголя, так как спиртные напитки негативно влияют на состояние сосудов, провоцируют тромбоз.
Для поддержания сетчатки необходимо обогатить рацион продуктами, богатыми витаминами и микроэлементами, полезными для глаз: морковью, тыквой, чесноком, красной рыбой, сладким цветным перцем, ягодами и фруктами, окрашенными в синий или фиолетовый цвет. В них содержатся антоцианы — вещества, укрепляющие стенки сосудов и улучшающие трофику светочувствительных тканей глаз. Дополнительно можно использовать специальные витаминизированные комплексы для зрения. Детям назначают физиопроцедуры с устройством «Очки Сидоренко».
Поддержать сосуды в тонусе, укрепить сердце и улучшить кровоснабжение глаз помогают специальные физические упражнения. Вид и интенсивность тренировок зависит от основного заболевания, общего самочувствия и степени изменений сетчатки. Врач может посоветовать ежедневную общеукрепляющую зарядку, гимнастику для глаз, занятия йогой, плавание. Безусловно полезными будут продолжительные размеренные прогулки на свежем воздухе.
Профилактика
Чтобы ангиопатия сетчатки обоих глаз не привела к печальным последствиям, важно соблюдать меры профилактики ее появления. Первым правилом для предотвращения любых офтальмологических нарушений считается регулярное посещение врача. Для тех, кому диагностирован сахарный диабет, гипертония, эндокринные и сердечно-сосудистые заболевания, обследоваться стоит не реже одного раза в год.
Важно! Ежегодный осмотр поможет вовремя выявить скрыто протекающие нарушения, начать лечение и значительно улучшить прогноз.
Уменьшить риск возникновения проблем с сосудами, питающими сетчатку, помогут простые меры:
- соблюдение гигиены зрения — нагрузка на глаза должна быть дозированной и прерываться на 10-15-минутный отдых каждый час;
- соблюдение гигиены глаз — при нахождении в запыленных, загазованных помещениях, а также в местах, где существует риск попадания в глаза инородных предметов, следует защищать их очками или маской;
- лечение любых заболеваний под контролем врача, недопущение развития хронических патологий, регулярное прохождение медосмотров и диспансеризации для раннего выявления системных болезней;
- умеренная физическая активность — прогулки, езда на велосипеде, плавание, бег по утрам помогут сохранить тонус, укрепить сосуды и сердце, повысят иммунитет.
Важным моментом профилактики всех видов и форм ангиопатий считается отказ от вредных привычек. Длительная интоксикация организма никотином, этанолом и его метаболитами разрушают мелкие сосуды и приводят ко множеству хронических заболеваний.
Атрофия сетчатки глаза: причины и методы лечения
В офтальмологии под атрофией сетчатки понимают группу заболеваний, при которых происходит нарушение функциональных способностей этой части зрительного аппарата. Эта болезнь — частый спутник пожилого возраста, она неизменно связывается с естественным угасанием всех систем организма. По статистике ею чаще страдают женщины.
Основной причиной возникновения атрофии сетчатки глаза врачи называют ишемию, в процессе которой ухудшается питание тканей сетчатки, расположенной между стекловидным телом и сосудистой оболочкой глазного яблока. Под ишемией понимают ослабление кровоснабжения или полное его прекращение. В результате нее возникает острое или хроническое кислородное голодание тканей, приводящее к постепенному истощению сетчатки, то есть атрофии.
До настоящего момента офтальмологам не удалось окончательно сформировать перечень внутренних и внешних факторов, под действием которых начинается атрофия сетчатки. В перечень провокаторов ее развития входят явления, негативно отражающиеся на функционировании кровеносной системы в целом:
- продолжительное курение;
- носительство цитомегаловируса;
- дефицит витаминов, особенно каротиноидов и антиоксидантов (витамина С, Е);
- избыток в рационе насыщенных и твердых жиров, а также продуктов, богатых холестерином;
- хроническая интоксикация организма вследствие проживания в экологически небезопасных регионах;
- системные хронические заболевания, включая сахарный диабет, гипертонию и системную красную волчанку;
- серьезные травмы шеи и головы.
Точные причины заболевания в большинстве случаев остаются неустановленными. Офтальмологи склонны называть атрофию сетчатки естественным возрастным процессом, ведь понятие «плохое» кровоснабжение у пожилых можно применить практически ко всем органам. Однако это не означает, что патологию можно оставлять без внимания: без поддерживающей терапии она способна привести к полной слепоте.
Клиническая картина при атрофии сетчатки зависит от формы заболевания. Более легким и медленным течением отличается сухая атрофия. Она сопровождается увеличением пигмента в макуле — центральной части сетчатки. В результате этого происходит ослабление чувствительности фоторецепторов, отвечающих за центральное зрение. Для такой формы характерно:
- снижение остроты зрения в центре зрительного поля;
- появление искажений изображения на периферии;
- появление эффекта пелены перед глазами.
Прогрессирование патологии при такой разновидности болезни происходит медленно. От появления первых признаков до существенной потери остроты зрения проходит несколько лет, а иногда десятилетий.
Влажная форма характеризуется усилением компенсаторных явлений: «наращиванием» новой сосудистой сети, направленных в область макулы. Со временем вновь образованные сосуды замещаются соединительной тканью, на них формируются рубцы, заходящие на макулярную область. При влажной форме прогрессирование симптомов происходит намного быстрее — от манифеста аномалии до полной слепоты может пройти несколько месяцев.
Диагноз атрофия сетчатки может быть поставлен после осмотра глазного дна. Для заболевания характерны очень специфические признаки: усиление пигментации макулы, разрозненные или сливающиеся атрофические очаги на сетчатке при сухой форме болезни, или отечность сетчатки с усилением сосудистого рисунка при влажной. Помогают определиться с диагнозом и субъективные жалобы пациента.
Для подтверждения диагноза используются инструментальные методы:
- биомикроскопия глаза, в процессе которой врач осматривает внутренние структуры органов зрения через специальную щелевую лампу под многократным увеличением;
- визометрия — измерение остроты зрения с помощью специальных таблиц: пациент рассматривает поочередно обоими глазами и называет изображения, на которые указывает врач;
- ангиография — рентгенографическое исследование сосудов глаз с контрастом;
- УЗ-сканирование с допплерографией, выявляющее непроходимость сосудов;
- КТ глаз, определяющее границы ишемии и атрофии сетчатки.
При выявлении сосудистых аномалий могут быть назначены дополнительные исследования: анализы крови на глюкозу и холестерин, общеклинические лабораторные анализы крови и мочи и т. д. Выписывает направления на обследования врач-офтальмолог. В дальнейшем могут быть привлечены врачи других специализаций: терапевты, хирурги, флебологи и кардиологи.
Методы лечения
После подтверждения диагноза атрофию сетчатки лечат по индивидуальной схеме. Она зависит от выявленных особенностей заболевания, имеющихся хронических недугов и общего состояния организма. При легкой степени, когда интенсивность ишемического процесса минимальна, а необратимые изменения не наступили, назначают поддерживающую терапию. Она состоит из медикаментов для перорального приема:
- витаминных комплексов, обогащенных антиоксидантами и ретинолом;
- лекарственных средств для укрепления стенок сосудов;
- средств, уменьшающих ишемические процессы и восстанавливающих кровообращение в области головы.
Дополняет консервативное лечение диета, направленная на восстановление текучести крови, уменьшение риска тромбоза, укрепление сосудистых стенок. Пациентам рекомендуется обогатить рацион продуктами, богатыми полезными для глаз веществами:
- бета-каротинами — желтыми и оранжевыми овощами и фруктами (морковь, тыква, желтые томаты, цитрусовые, абрикосы и персики, хурма);
- лютеином — все виды капусты, куриные и перепелиные яйца, авокадо и почти все цитрусовые;
- ниацином — филе курицы и индейки, любая печень, тунец и лосось, нежирные сорта свинины и говядина, арахис и бурый рис;
- омега-3 кислотами — все жирные сорта рыбы;
- витаминами С и Е — миндаль, болгарский перец и смородина, цитрусовые и зелень.
Для поддержания тонуса сосудов важно включить в меню больше круп и злаков. Они должны составлять не меньше 1/3 рациона. Твердые животные жиры, включая сливочное масло и жирные сливки, лучше заменить растительными маслами — оливковым, кунжутным, подсолнечным.
Важно! Грамотно составленная и тщательно соблюдаемая диета способна приостановить атрофические процессы в сетчатке и частично восстановить ее функции.
Влажная атрофия сетчатки глаза имеет более агрессивную форму, поэтому требует радикальных способов лечения. Помимо упомянутых ранее поддерживающих препаратов для ее устранения используют инвазивные методы:
- внутриглазные инъекции лекарств, способствующих восстановлению микроциркуляции, выведению из прилежащих к ретине областей лишней жидкости, устраняющих отечность сетчатки;
- инъекционное склерозирование сосудов, образовавшихся в очаге атрофии, с помощью препарата Visudyne и лазерной стимуляции;
- лазерная коагуляция сетчатки, направленная на предотвращение ее отслоения, устранение рубцовых тканей и уничтожение аномальных сосудов.

Если болезнь приобретает агрессивный характер, проводят полноценную хирургическую операцию, направленную на восстановление обменных процессов в сетчатке и нормализации кровоснабжения. С этой целью делают:
- витрэктомию — удаляют стекловидное тело и заменяют его гелеобразным полимером, который плотно прижимает сетчатку к сосудистой подложке и препятствует ее отслоению;
- вазореконструкция — восстановление кровоснабжения с помощью микрохирургического восстановления проходимости глазных сосудов;
- реваскуляризация — хирургическое удаление вновь образующихся сосудов.
После вмешательства требуется длительная реабилитация и пожизненный прием препаратов, направленных на сдерживание процесса ангиогенеза, то есть неконтролируемого разрастания сосудов.
Прогноз
Если у пациента диагностирована сухая атрофия сетчатки, прогнозы благоприятные — заболевание легко корректируется диетотерапией и консервативным воздействием. Иная ситуация наблюдается у больных с влажной формой заболевания. У них важную роль играет период обнаружения патологии: чем раньше это произойдет, тем выше шанс сохранить зрение хотя бы на текущем уровне.
Лимфома орбиты
Лимфома орбиты - это злокачественная Т- или В-клеточная опухоль, которая располагается в зоне глазного яблока и окружающих его тканей. Развитию заболевания способствуют вирусные инфекции, дизиммунные процессы, генетические факторы и токсические влияния. Патология проявляется экзофтальмом, затруднениями при движении глазом, опущением верхнего века. Для диагностики опухоли используют УЗИ глазного яблока, КТ и МРТ орбиты, биопсию с цитологическим и иммунологическим исследованием. Лечение первичных форм проводится методом лучевой терапии, при диссеминированных вариантах используют полихимиотерапию.
МКБ-10



Общие сведения
Орбитальные лимфомы в основном имеют неходжкинское происхождение и составляют до 4% всех экстранодулярных новообразований этого типа. Первичное поражение тканей орбиты встречается в 3 раза чаще, чем вовлечение глазницы при диссеминированной форме. К группе риска принадлежат люди старше 60 лет. Крайне редко поражение периорбитальных тканей вызвано лимфомой Ходжкина. Орбитальная лимфома распространена в современной офтальмологии, однако при ее ранней диагностике и подборе адекватной терапии могут возникать трудности, решение которых требует мультидисциплинарного подхода.

Этиологическая структура лимфомы орбиты аналогична другим вариантам злокачественных лимфопролиферативных заболеваний. Точные причины развития болезни пока не установлены. Предполагается, что для начала опухолевого процесса необходима комбинация эндогенных и экзогенных факторов риска. Наиболее значимые этиологические факторы лимфомы орбиты:
- Иммунные нарушения. Лимфопролиферативные процессы характерны для людей с первичными синдромами иммунодефицита, нелеченой ВИЧ-инфекцией. Более высокий риск заболевания среди пациентов, которые получают иммуносупрессивную терапию, перенесли операцию по трансплантации костного мозга или внутренних органов.
- Инфекции. Развитие неходжкинской лимфомы орбиты связывают с заражением вирусом Эпштейна-Барр, Т-лимфотропным вирусом 1 типа, герпесвирусом 8 типа. К группе вероятных провоцирующих факторов относят возбудителей вирусных гепатитов В и С. Большое значение имеет хроническая хламидийная инфекция органа зрения.
- Токсические воздействия. Провоцирующим фактором лимфомы могут выступать некоторые гербициды и инсектициды, промышленные отравляющие вещества. Вероятность болезни коррелирует с частотой и длительностью интоксикации, поэтому в группе риска находятся люди с профессиональными заболеваниями.
- Отягощенная наследственность. Риск злокачественной опухоли орбиты повышается у пациентов, которые имеют в геноме однонуклеотидные полиморфизмы. Предрасполагающим фактором является наличие родственников первой линии, болеющих ходжкинской или неходжкинской лимфомой.
Патогенез
В 90% случаев первичный клон опухолевых клеток развивается из нормальных В-лимфоцитов, в которых под действием разных факторов нарушаются процессы деления, и начинается неограниченный рост. Образование лимфомы связывают с рядом нарушений клеточного апоптоза, утратой контроля над дифференцировкой лимфоцитов, активацией онкогенов. Опухоль увеличивается в размерах, вытесняя здоровые ткани и вызывая компрессию структур орбиты.
При постановке диагноза орбитальной лимфомы применяются стандартные подходы к систематизации заболевания. Неходжкинские лимфопролиферативные опухоли подразделяются на В-клеточные и Т-клеточные, что зависит от клеток-предшественников новообразования. В орбите зачастую определяются MALT-лимфомы, которые принадлежат к индолентным (вялотекущим) формам и ассоциированы со слизистыми оболочками.

Симптомы лимфомы орбиты
Большинство случаев новообразования имеют односторонний характер. Поскольку патология сопровождается разрастанием лимфоидной ткани, глазное яблоко на стороне поражения смещается наружу - возникает экзофтальм. Если лимфома орбиты расположена пристеночно, возникает боковой экзофтальм, глаз сдвигается в противоположную от очага сторону. При локализации опухоли в зоне мышечной воронки, экзофтальм имеет осевой характер.
Для лимфомы орбиты характерно постепенное нарастание экзофтальма и его умеренный характер (выступание глазного яблока в среднем на 5-6 мм). По мере роста опухоли пациенты предъявляют жалобы на затруднения при повороте глаза, невозможность полностью сомкнуть веки, сухость и чувство «песка» в глазах из-за недостаточного увлажнения конъюнктивы. Зрительная функция не страдает, однако возможно двоение в глазах и ограничение полей зрения из-за птоза века.
Изредка орбитальная лимфома имеет быстропрогрессирующее течение. В таком случае экзофтальм стремительно увеличивается, сопровождается повышением внутриглазного давления и болями в пораженном глазу. Несмыкание век вызывает кератопатию. В редких случаях наблюдается вовлечение мышц и других тканей орбиты. Такие проявления характерны для длительно существующей нелеченой лимфомы, иммунокомпрометированных групп пациентов.
Осложнения
Первичная лимфома орбиты, которая является наиболее частой формой болезни, без лечения может переходить в системное лимфопролиферативное заболевание. Спустя 10 лет от манифестации локальной лимфомы более 30% людей сталкиваются с другими формами экстранодулярного поражения. Иммуносупрессия на фоне лимфопролиферативных состояний обуславливает предрасположенность пациента к инфекционным заболеваниям, которые нередко становятся причиной смерти.
Пациенты с характерными жалобами первично обращаются к врачу-офтальмологу. При подозрении на лимфопролиферативный процесс к обследованию привлекают онколога или онкогематолога. Данные физикального осмотра при лимфоме орбиты малоинформативны: определяется экзофтальм, отек периорбитальных тканей, покраснение конъюнктивы глаза. Чтобы поставить точный диагноз, используют ряд инструментальных и лабораторных методов:
- УЗИ глаза. Эхосонография проводится на этапе первичной диагностики, чтобы определить наличие объемного новообразования, исключить другие причины внешних глазных симптомов. УЗИ не дает возможности дифференцировать разные виды опухолей, поэтому обязательно дополняется другими видами диагностики.
- КТ орбиты. На КТ-снимках лимфома орбиты имеет вид объемного образования неоднородной структуры. Опухоли бывают единичными или множественными, контуры новообразования имеют нечеткие границы. При запущенной форме болезни по данным КТ определяется разрушение костной стенки глазницы.
- МРТ орбиты. На МРТ-снимках определяются объемные новообразования неправильной формы, которые изоинтенсивны по отношению к мышцам орбиты и гиперинтенсивны относительно жировой клетчатки. Изредка визуализируется утолщение и инфильтрация глазных мышц.
- Тонкоигольная аспирационная биопсия. При цитологической диагностике биоптатов опухоли определяются атипические клетки с патологией клеточных мембран. Большинство опухолей орбиты имеют В-клеточное происхождение. Для установления типа лимфомы и выбора тактики лечения назначается иммунологическое исследование биоптатов.
- Лабораторная диагностика. Пациентам рекомендованы анализы на ВИЧ-инфекцию, вирусные гепатиты и герпесвирусы, чтобы исключить ассоциированную патологию. Всем больным лимфомами проводятся клинический и биохимический анализы крови, коагулограмма, иммунограмма.
Дифференциальная диагностика
Лимфому орбиты необходимо дифференцировать с кавернозной гемангиомой, опухолями оболочек зрительного нерва, гемангиоперицитомой, метастазами в периорбитальную зону. Обязательно исключают редкие опухоли глазницы: невриному, рабдомиосаркому. Большие трудности для практической онкологии представляет дифференциальная диагностика между лимфомой и доброкачественной гиперплазией лимфоидной ткани орбиты.

Лечение лимфомы орбиты
Консервативная терапия
Основным методом лечения является наружное облучение орбиты. Это самый результативный способ уничтожения злокачественной опухоли, который показан большинству пациентов, независимо от стадии и гистологического типа заболевания. При своевременном начале лучевой терапии удается достичь регресса симптоматики, частичного или полного восстановления подвижности глазного яблока.
В случае диссеминированной неходжкинской лимфомы, протекающей с вовлечением тканей орбиты, радиотерапию дополняют полихимиотерапией. Комбинированное высокодозное лечение признано оптимальным вариантом для достижения длительной ремиссии и улучшения отдаленного прогноза для пациента. Конкретные наименования и сочетания цитостатиков подбираются врачом-онкологом по результатам полной диагностики опухоли.
Хирургическое лечение
При единичной лимфоме небольшого размера операцией выбора является иссечение опухоли в пределах здоровых тканей. Благодаря микрохирургической технике операции во многих случаях удается сохранить зрительную функцию и эстетичный внешний вид пациента. Гигантские опухоли, занимающие большую часть глазницы, являются показанием к радикальной операции - экзентерации орбиты. Учитывая калечащий характер вмешательства, его проводят достаточно редко.
Прогноз и профилактика
При первичной лимфоме средняя 5-летняя выживаемость составляет более 83%, что является хорошим показателем для лимфопролиферативных состояний. В этом случае прогноз для жизни и сохранности зрительной функции благоприятный. Менее оптимистичный прогноз при диссеминированных вариантах болезни. Учитывая сложность и многогранность этиопатогенеза заболевания, результативные меры профилактики пока не разработаны.
1. Особенности клинической картины злокачественной лимфомы орбиты/ А.Ф. Бровкина// Вестник офтальмологии. - 2019. - №5.
4. Злокачественные лимфомы органа зрения. Проблемы и перспективы (взгляд офтальмолога)/ Е.Е. Гришина// Современная онкология. - 2006. - №4.
Читайте также:
