УЗИ, МРТ при завороте кишок у плода
Добавил пользователь Skiper Обновлено: 28.01.2026
Медицинский редактор: Строкина О.А. - терапевт, врач функциональной диагностики.
Ноябрь, 2019.
Ультразвуковое исследование кишечника (ультрасонография) - диагностическая процедура, которая позволяет обследовать кишечник на всем его протяжении и выявлять имеющиеся в нем патологии с достаточной точностью.
Современная ультразвуковая аппаратура дает возможность исследовать недоступные для других методов диагностики области кишечного тракта. Стандартные процедуры (колоноскопия, аноскопия, ректороманоскопия) доставляют пациенту существенный психологический дискомфорт и болезненность, имеют множество противопоказаний, а УЗИ - совершенно безболезненная и безопасная медицинская манипуляция.
Показания
Трансабдоминальное УЗИ кишечника назначается лечащим врачом (терапевтом, гастроэнтерологом, хирургом) при 1 :
- хронических запорах, метеоризме и болях в животе с невыясненными причинами;
- нарушениях пищеварения;
- хроническом колите;
- наличии примесей крови в каловых массах.
УЗИ кишечника обычно является дополнительным методом диагностики органов пищеварительной системы, помогающим уточнить результаты ранее проведенных исследований.
Эндоректальное УЗИ изпользуют при необходимости определить степень рака прямой кишки, а также глубину локализации опухоли.
Противопоказания
Абсолютных противопоказаний к проведению УЗИ кишечника нет. Из относительных можно выделить повреждение кожных покровов живота, тяжелое психическое состояние больного (неадекватность).
Подготовка к УЗИ кишечника
Кишечник - это полый орган, наполненный газами и каловыми массами, которые могут помешать четкой визуализации и снизить информативность получаемого изображения. Поэтому перед обследованием необходимо провести тщательные подготовительные мероприятия.
В течение 3 суток до процедуры нужно 2 :
- пить больше жидкости и соблюдать диету, которая исключает продукты, повышающие газообразование в кишечнике: молоко, бобовые, сырые овощи, фрукты, черный хлеб, сладкие хлебобулочные изделия, кофе, алкоголь, газированные напитки. Питание должно быть дробным (4-5 раз в день) и малыми порциями;
- принимать препараты, улучшающие пищеварение (мезим, фестал, креон) и снижающие газообразование (эспумизан, инфакол, активированный уголь).
Накануне процедуры сделать очистительную клизму или воспользоваться рекомендованным врачом слабительным средством (чаще всего это препараты на основе макрогола - фортранс, форлакс);
Методика проведения
Трансабдоминальное УЗИ
Длительность обследования составляет не более получаса. Во время процедуры пациент лежит на спине с согнутыми в коленях ногами (для расслабления брюшной стенки). Врач на поверхность живота наносит специальный гель, улучшающий контакт датчика с кожей и повышающий уровень ультразвукового сигнала. После этого доктор начинает водить датчиком по животу, слегка усиливая давление в отдельных зонах брюшной полости.
Эндоректальное УЗИ кишечника
При эндоректальном способе тонкий датчик вводится в прямую кишку больного, не вызывая у него никаких болезненных ощущений, лишь небольшой дискомфорт. Для улучшения визуализации через катетер ректального датчика вводят стерильную жидкость, выполняющую роль контраста, и снова просматривают все петли кишечника.
Заключительный этап диагностики - это контрольный осмотр кишечника уже после выведения жидкости. Эндоректальный метод позволяет очень быстро выявить патологический очаг, поскольку большинством специалистов считается прицельной диагностической процедурой.
Как проводится УЗИ кишечника детям
Детям исследование выполняется только наружным способом. Подготовительные мероприятия сведены к минимуму:
- малышам до 1 года обследование проводится непосредственно перед кормлением (запас времени от предыдущего должен быть не менее 2-4 часов);
- дети 1-3 лет не кушают в течение 4 часов;
- дети старше 3 лет должны воздержаться от приема пищи за 6-8 часов до УЗИ.
Пить перед исследованием не рекомендуется в течение 1 часа.
Результаты
Высокая информативность ультразвукового исследования кишечника позволяет определять заболевания, обнаружение которых другими методами невозможно.
Эндоректальное УЗИ успешно используют для установления стадии рака прямой кишки, а также для оценки глубины инвазии опухоли. Согласно данным исследований трехмерное эндоректальное УЗИ выигрывает у МРТ в определении стадии и локализации рака прямой кишки. Эффективность диагностики достаточно высока, однако переменчива. Во многом это зависит от стадии заболевания (чем ниже стадия, тем вероятнее ошибки в диагностике) и опыта врача-узиста 3 4 5 .
Кроме того, обследование позволяет выявить следующие патологии:
- аппендицит (острый/хронический);
- воспалительные, кистообразные и опухолевые процессы, абсцессы;
- нарушение рельефа кишечника (например полипы), изъязвления слизистой;
- дивертикулы (мешковидное выпятчивание стенки кишки) и дивертикулит (воспаление мешковидных выпячиваний стенок кишечника);
- инвагинация («кишка в кишке» с возможным развитием кишечнойая непроходимостиь, часто встречающаяся у детей до 1 года);
- болезнь Крона (хроническое воспалительное заболевание кишечника, чаще нижних отделов тонкой кишки);
- кишечное кровотечение (УЗИ покажет наличие жидкости, которой в норме в этом месте быть не должно);
- ишемический колит - воспаление кишки на фоне тромбоза (закупорки) одной из питающих ее артерий) - наравне с обычным УЗИ используется ультразвуковая допплерография для определения сосудистого кровотока.
- Блок Б. УЗИ внутренних органов. Сонографическое исследование желудочно-кишечного тракта. - 2007. Руководство по ультразвуковой диагностике, под ред. Пальмера. - Медицина, 2000г. Ren JH. Study of endorectal ultrasonography in the staging of rectal cancer. - Chinese medical journal, Oct 2012. Kav T, Bayraktar Y. How useful is rectal endosonography in the staging of rectal cancer? - World journal of gastroenterology, Feb 2010. Serra-Aracil X, Galvez A. Endorectal ultrasound in the identification of rectal tumors for transanal endoscopic surgery: factors influencing its accuracy. - Surgical Endoscopy, Jun 2018.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Аномалии и патологии органов пищеварительной системы плода, выявляемые на УЗИ
Патологии органов пищеварительной системы встречаются у плода нередко как самостоятельно, так и в комплексе с другими аномалиями внутренних органов. На них приходится до 21% пороков у новорождённых и 34% случаев младенческой смертности.

Причины нарушений формирования органов ЖКТ у плода, статистика
Аномалии строения органов ЖКТ связаны с нарушением эмбриогенеза на стадии 4-8 недель беременности, когда идёт образование отверстия пищеварительной трубки. Изначально она заканчивается с обоих концов, однако к концу 8 недели происходит образование каналов, а слизистый эпителий закрывает просвет кишечной трубки.
Среди наиболее часто встречающихся патологий можно выделить стенозы (сужения или растяжки стенок) или атрезии (сращивания).
Больше всего страдает 12-перстная кишка, что связано с особенностями её эмбриогенеза. 1/2 случаев сопровождается пороками других внутренних органов — сердца, сосудов, прямой кишки, печени, желудка. Некоторые случаи настолько тяжёлые, что малышу при жизни придётся сделать множество операций, и они не будут являться гарантом его нормального существования.
Аномалии органов ЖКТ на УЗИ видны на сроке 11 недель. Ультразвуковая диагностика не является 100% гарантией того, что у малыша будут серьёзные отклонения, поэтому её результаты являются основанием для более детального обследования женщины.
Беременной делают кариотипирование на выявление хромосомных нарушений. Также она проходит анализ амниотической жидкости, и по результатам обследования (если они плохие и диагноз подтвердится) ей рекомендуют прервать беременность
Патологии кишечника
К аномалиям 12-перстной кишки относятся:
Атрезия. Встречается в 1 случае из 10 000. Заключается в полной непроходимости кишечника вследствие патологического сращения стенок органа. В 37% случаев сопровождается другими аномалиями — конской стопой, слиянием шейных позвонков, несимметричным положением рёбер и пр.
Ещё в 2% случаев атрезия кишечника сопровождается атрезией пищевода, гигромой заднего прохода, незавершённом поворотом желудка и т.п. В основном это типично для плода с хромосомными нарушениями, в частности с трисомией по 21 хромосоме.
90% беременностей заканчиваются выкидышем или замиранием развития в течение первых 2-х триместров. Остальные 10% беременностей с патологией 12-перстной кишки завершаются рождением детей, страдающих различными пороками: у 31% имеется обструкция дыхательных путей (закупорка инородным телом вроде кисты, опухоли), 24% — парез лицевого нерва (нарушением функциональности мимических мышц).
Только 1% малышей ведёт относительно нормальный образ жизни после проведения сложнейшей операции при условии отсутствия хромосомных нарушений.
Внутрикишечная мембрана . Это плёнка, перекрывающая просвет кишечника, появившаяся в результате нарушения разрастания внутреннего слоя 12-перстной кишки. Встречается в 1 случае из 40 000. На УЗИ визуализируется как слабоэхогенное образование. Просвет кишечника при этом сужен на несколько миллиметров, контуры слизистой оболочки чёткие.
Патология не является показанием для прерывания беременности. В зависимости от расположения мембраны она удаляется после рождения малыша методом дуоденотомии (вскрытием просвета кишечника с последующим удалением мембраны).
Мальротация. Заключается в нарушении нормального вращения и фиксации 12-перстной кишки. Если средняя кишка совершила полный оборот на кровоснобжающей ножке, это может привести к прекращению кровоснабжения и отмиранию средней кишки.
Пренатальный диагноз можно поставить с 24 недели, причём в 61,5% беременностей наблюдалось многоводие. На УЗИ выявляется анэхогенный double-buble 3 следствие расширение кишки и желудка.
Хотя даже незначительное расширение на сроке 16-22 недели должно вызывать тревогу. В норме 12-перстная кишка видна на УЗИ только с 24 недели. Дополнительно в 62% случаев выявляются у плода пороки развития сердца, мочеполовой системы, других органов ЖКТ. После исследования на кариотип в 67% случаев выявляются хромосомные отклонения, из которых на 1 месте стоит синдром Дауна.
Стеноз. Выявляется у 30% новорождённых, в основном у мальчиков. Это частичная непроходимость 12-перстного кишечника, локализованная в одном месте. В основном наблюдается в верхних отделах и сопровождается аномалиями поджелудочной железы. На УЗИ отчётливо виден на сроке от 24 недель при использовании допплеровского метода в изучении кровотока кишечника.
Стеноз успешно устраняется и имеет более благоприятные перспективы, чем атрезия. Не требует прерывания беременности.
Megaduodenum . Это увеличение размеров 12-перстной кишки до размеров, иногда превышающих размеры желудка. Встречается в 1 случае из 7500. Может являться следствием кольцевидной поджелудочной железы, когда головка органа кольцом окручивает кишечник, либо атрезии или стеноза 12-перстной кишки. На УЗИ диагностируется на 24 неделе. Верхняя часть брюшной полости вздута очень сильно, в то время как нижняя часть впалая.
Гиперэхогенность кишечника. Чем выше плотность исследуемой ткани, тем больше будет эхогенность. На УЗИ эхогенность кишечника плода должна быть ниже эхогенности костей, но выше, чем у таких пористых органов, как печень, лёгкие или почки. Когда эхогенность кишечника равна по плотности эхогенности костной ткани, говорят о гиперэхогенности.
Патология выявляется не ранее чем на 16 неделе. Она свидетельствует об отклонении в развитии плода. Повышенная эхогенность случается при преждевременном старении плаценты, внутренних инфекциях, несоответствии размеров плода сроку беременности, эндокринном заболевании муковисцидозе, кишечной непроходимости (стенозе).
УЗИ следует пройти в нескольких разных клиниках во избежание ошибки специалиста. Только при окончательном подтверждении диагноза женщину отправляют на более детальное обследование — биохимический скрининг, анализ на ТОРЧ-инфекции, кордоцентез и анализ амниотической жидкости. Окончательный диагноз ставится на основе комплексного анализа, а не только УЗИ обследования.
Дивертикулы (кисты). Они имеют разные названия — дупликационные кисты, удвоенная кишка, энтерогенная дивертикула. Заключается в отпочковании от стенок кишки образования в эмбриональный период. Образуются не только в кишечнике, но и по всему ЖКТ от гортани до ануса.
Считается, что причиной раздвоения стенок служит нарушение кровоснабжения пищеварительной трубки плода. Кисты на УЗИ гипоэхогенны, бывают как однокамерными, так и многокамерными. Стенки кист двухслойны и имеют повышенную перистальтику, имеют гиперэхогенность, если содержат кровь.
Визуализируются кисты кишечника на 2 триместре и часто сочетаются с другими патологиями. Точность визуализации кист кишечника у плода составляет 66,6%. Данная патология не является показанием к прерыванию беременности, потому что в неосложнённых случаях оперируется и устраняется.
Аномалия формы, размера, положения и подвижности кишечника. Ко 2 триместру беременности должен обратиться вокруг брыжеечной артерии против часовой стрелки на 2700. При нарушении эмбриогенеза можно выделить следующие патологии: отсутствие поворота, несостоявшийся поворот и неполный поворот.
На УЗИ при аномалиях поворота кишечника у плода отмечается многоводие и расширение петель кишечника без перистальтики. В случае перфорации кишечника возникает микониевый перитонит — заражение вследствие выхода наружу содержимого кишечника. Обнаруживается патология поздно, только на 3 триместре, что требует немедленной подготовки женщины к родоразрешению.
Патологии печени у плода
Печень визуализируется на ультразвуковом обследовании уже на 1-м скрининге. На сроке 11-14 недель можно увидеть в верхней части брюшной полости гипоэхогенное образование в виде месяца. К 25 неделе эхогенность повышается и становится такой же, как у кишечника, а перед родами превышает по плотности кишечник.
Очень важна оценка состояния кровотока печени. Вена пуповины плода входит в печень, во 2 триместре визуализируется воротная вена. Её диаметр в норме равен 2-3 мм, а к родам увеличивается до 10-11 мм. Желчные протоки в норме визуализироваться у плода не должны.
Одна из часто встречающихся патологий плода — гепатомегалия печени — увеличение размеров органа. Для выявления аномалии применяется 3D датчик, способный визуализировать срез в продольном, поперечном и вертикальном срезах. Также можно увидеть увеличение размеров печени и на обычном УЗИ аппарате по выступающему животику, охват которого значительно превышает норму.
Одновременно с этим на экране видны различные гиперэхогенные включения. Как правило, аномалия дополняется увеличением селезёнки.
Среди причин, приводящих к увеличению размеров органов пищеварения, выделяют скрытые инфекции (токсоплазмоз, сифилис, ветрянка), а также хромосомные мутации (синдромы Дауна, Зельвегера, Беквета-Видемана).
- При синдроме Зельвегера видны аномалии конечностей, искажение грудной клетки, кисты почек. Анализ амниотических вод выявляет нехватку дигидрокси-ацетон-фосфат-ацил-трансферазы.
- Ветряная оспа, герпес, цитомегаловирус вызывают кальцинирование тромбов печёночной вены, что отражается на экране УЗИ монитора гиперэхогенными кальцинатами круглой формы. Также они образуются при мекониевом перитоните — отравлении содержимым кишечника плода, которое попадает в результате повреждения стенок.
В 87,5% случаев причиной увеличения печени и образования кальцификатов являются внутриутробные инфекции. Также у большинства беременных диагностируется гиперэхогенный кишечник, изменение структуры плаценты, а также большие размеры селезёнки. Патология на 3 триместре возникает в случае резус-конфликта между матерью и ребёнком.
Также не исключены и метаболические нарушения. Увеличение печени встречается при галактоземии (генетическое нарушением углеводного обмена, из-за которого галактоза не преобразуется в глюкозу), трипсинемии (отсутствия выработки пищеварительного гормона трипсина), метилмалоновой ацидемии (отсутствии превращения D-метилмалоновой кислоты в янтарную кислоту), нарушениях выделения мочевины.
Одиночные гиперэхогенные включения большого размера гораздо лучше, чем множественные разрозненные образования в сочетании с другими патологиями. Практически в 100% случаев гиперэхогенные включения большого размера устраняются до рождения малыша или в первый год жизни.
В некоторых случаях порок органов брюшной полости ставится ошибочно. Такое бывает, если брюшная полость малыша сдавливается стенками матки, патологиях миометрия или других факторах.
На экране монитора видна псевдоомфалоцеле — ошибочная визуализация выхода органов брюшной полости за пределы брюшной стенки. Иногда УЗИ «не видит» значительных пороков. Так, грыжа по форме и эхоструктуре напоминает петли кишечника, в этом плане большую помощь оказывает допплерометрия, позволяющая увидеть кровоток.
Наша клиника имеет прекрасный 4D аппарат, оснащённый всеми современными возможностями, исключающими ошибки диагностики.
Желудок
На 16-20 неделе визуализируется желудок плода как анэхогенное образование круглой или овальной формы в верхних отделах брюшной полости. Если желудок не наполнен амниотическими водами, то можно говорить об атрезии пищевода (полном отсутствии просвета).
При диафрагмальной грыже желудок смещён и также не может быть определён на УЗИ. Также амниотическая жидкость отсутствует при поражении ЦНС у плода.
Если плод заглатывает вместе с жидкостью кровь, в желудке визуализируются гиперэхогенные включения. Они также видны при опухолях желудка, но они обычно сопровождаются другими пороками развития. Размеры органа увеличиваются при кишечной непроходимости, многоводии, утолщении стенок, отсутствии малой кривизны.
Уменьшение размеров желудка типично для микрогастрии, которая возникает на фоне отсутствия мочевого пузыря или неправильного положения печени. В 52% случаев плод погибает до 24-й недели беременности, ребёнок рождается нежизнеспособным.
Щелевидный желудок характерен для недоразвитии на ранних стадиях беременности. Данная патология исправляется после рождения малыша: ребёнку конструируют желудок из части тонкого кишечника. Операция крайне сложная, но аномалия не является показанием для выполнения аборта.
Атрезия желудка характеризуется отсутствием эхотени и предполагает образование плёнки с отверстием или без него, расположенной поперёк стенок желудка. Если это изолированная патология, то в 90% случаев она устраняется хирургически. Но обычно атрезия желудка сочетается со сращиванием пищевода, асцитом (излишним скоплением жидкости), недоразвитостью лёгких.
Агенезия желудка предполагает полное отсутствие органа. Это типично для тяжёлых хромосомных аномалий, от которых плод погибает в пренатальный период. Большое значение в диагностике имеет УЗИ на 22 неделе. некоторые отклонения исчезают сами собой, а некоторые требуют немедленного вмешательства.
Мальротация кишечника на УЗИ (лекция на Диагностере)
Мальротация кишечника — спектр аномалий как результат нарушения процесса вращения и фиксации средней кишки эмбриона. Мальротация кишечника — это частая причина частичной или полной кишечной непроходимости у новорожденных. Симптомы появляются в первые дни жизни, иногда позднее. Рвота с примесью желчи повторяется после каждого кормления. Рвотные массы не имеют зеленой окраски, когда брюшинные тяжи проходят выше Фатерова сосочка. Стул чаще всего скудный. В эпигастральной области появляется вздутие, можно заметить перистальтические волны.
У взрослых чаще выявляют аномалии фиксации при завершенном вращение кишечника — сращение различных отделов тонкой и толстой кишки, нетипичное прикрепление кишечных петель к париетальной брюшине. Это коварная форма мальротации с хронической болью в животе и запорами. Обычно диагностируют холецистит, панкреатит, язвенную болезнь, целиакию и др. Среди этих пациентов многие имеют дефицит массы, так как хронический персистирующий заворот нарушает венозный и лимфатический отток и приводит к мальабсорбции с гипопротеинемией. Нередкость хилезный асцит, лимфоцеле и мелена.
Поворот средней кишки у эмбриона
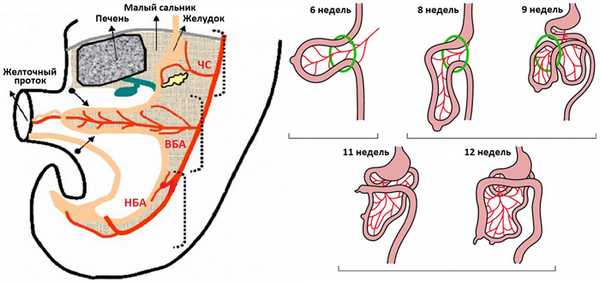
У 5-ти недельного эмбриона желудочно-кишечный тракт выглядит как прямая трубка, которая условно делится на три секции: головную часть питает чревный ствол (ЧС), среднюю — верхняя брыжеечная артерия (ВБА), хвост — нижняя брыжеечная артерия (НБА). Средняя кишка образует первичную кишечную петлю, выпуклость которой обращена к пупку. Проксимальный отдел подвздошной, тощая и 12-ти перстная кишка расположены выше ВБА; дистальная часть подвздошной кишки, слепая, аппендикс, восходящая и поперечная ободочная кишка — ниже ВБА. До 12-ой недели гестации средняя кишка должна повернуться вокруг ВБА на 270° против часовой стрелки.
Рисунок. Вращение кишечника вокруг ВБА: в начале пути дуоденальная часть (красная) располагается над, а cecocolic (зеленая) под ВБА, в конце пути 12-ти перстная кишка перемещается под, а cecocolic над ВБА.
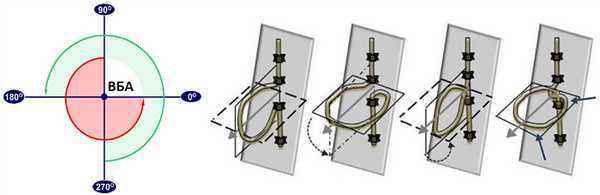
Рисунок. Начиная с 5-ой недели гестации средняя кишка сильно удлиняется и выползает в пупочный канатик — временная физиологическая пупочная грыжа. В пупочном канатике средняя кишка вращается вокруг ВБA против часовой стрелки на 90°, по мере роста дуоденальная часть делает второй поворот на 90°. На 10-ой неделе гестации средняя кишка возвращается брюшную полость и продолжает вращаться против часовой стрелки вокруг ВБA: сначала 12-ти перстная кишка на 90°, а затем cecocolic на 180°. Третий сегмент 12-ти перстной кишки оказывается позади ВБА, дуоденоеюнальный переход слева от позвоночника, а слепая кишка в эпигастрии над ВБА. Завершающий этап — слепая кишка опускается в левый нижний квадрант живота.
На 12-ой неделе гестации поворот средней кишки завершается прикреплением ранее не фиксированной брыжейки. В норме брыжейка тонкой кишки имеет две точки фиксации на расстоянии друг от друга: дуоденоеюнальный переход — связка Трейца и илеоцекальный переход — подвздошно-слепокишечные связки. Брыжейка стабилизирует петли тонкого кишечника. Если вращение кишечника неполное, то фиксация петель не будет правильной.
Рисунок. После поворота средней кишки эмбриона на 270° против часовой стрелки угол Трейтца и илеоцекальный угол — это крайние точки фиксации брыжейки тонкой кишки (длинный пунктир). В случае неполного вращения кишечника дуоденоеюнальное соединение и слепая кишка закрепляются в правом верхнем квадранте живота, брыжейка крепится на коротком отрезке (короткий пунктир).
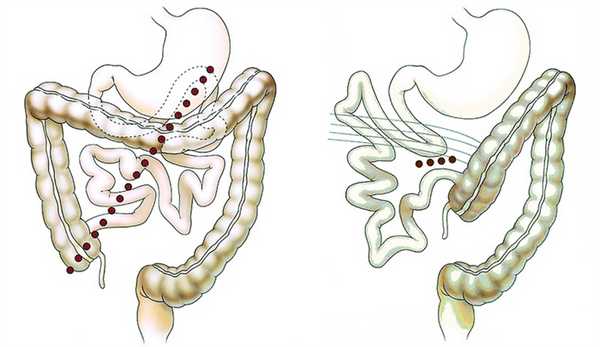
Виды мальротации
Разные анатомические формы нарушения процесса вращения и фиксации кишечника называются общим термином «мальротация». Можно выделить четыре типа мальротации:
- Нарушение фиксации — нарушен последний этап, тогда из-за патологической подвижности петли кишки попадают в брюшные карманы и тяжи, образуются внутренние грыжи живота;
- Невращение — не происходит поворот средней кишки после возвращения в брюшную полость, тогда вся тонкая кишка располагается справа, а толстая кишка слева;
- Незавершенный поворот — последние 180° 12-ти перстная и/или толстая кишка вращаются частично, тогда слепая кишка располагается в правом верхнем квадранте живота, от нее к правой задне-боковой стенке тянутся брюшинные тяжи, которые в сдавливают двенадцатиперстную кишку; кишечная трубка, от желудка до середины ободочной кишки, не прикреплена к задней брюшной стенке, что способствует завороту;
- Гиперротация — слепая кишка оказывается слева от средней линии;
- Обратное вращение — если cecocolic первая входит в брюшную полость и последние 180° вращается по часовой стрелке, тогда поперечная ободочная кишка оказывается позади, а 12-ти перстная — спереди от ВБА.
Интересно. Вариантами обратного вращения может быть правостороннее расположение всей толстой кишки или зеркальное расположение органов брюшной полости.
Рисунок. Виды мальротации: невращение (1), незавершенный поворот дуоденальной части (2) или всех отделов средней кишки (3), гиперротация (4), обратное вращение (5).
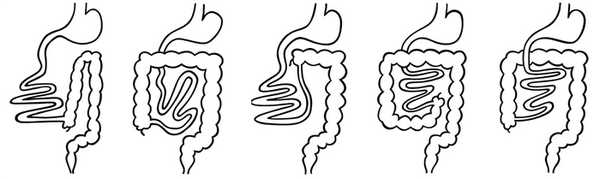
Мальротация на УЗИ
Пациент в положении лежа на спине. Для осмотра петель кишечника используют линейный высокочастотный датчик 7,5-15 МГц, у плотных пациентов может быть полезным конвексный датчик 3,5-5,5 МГц. Обращайте внимание на:
- расположение ВБВ и ВБА;
- положение 12-ти перстной кишки;
- расширение 12-ти перстной кишки;
- положение петель тонкой кишки;
- положение слепой кишки и аппендекса;
- знак «водоворота» указывает на заворот.
Обычно в месте впадения в воротную вену ВБВ лежит справа от ВБА. При мальротации вена часто оказывается слева от артерии. Однако встречаются пациенты с аномальным положением сосудов при завершенном вращение и нормальном положение сосудов при мальротации. Когда ВБВ находится спереди от ВБА, диагностическая чувствительность еще ниже. Таким образом, аномальное взаиморасположение ВБВ и ВБА недостаточно для диагностики мальротации.
Рисунок. На УЗИ нормальное взаиморасположение ВБВ и ВБА.
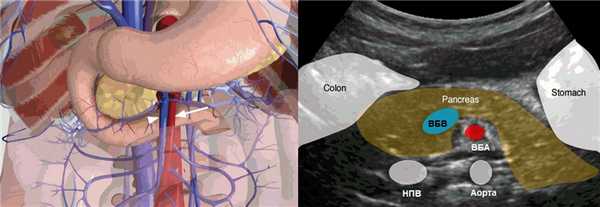
Рисунок. На первом снимке ВБВ (треугольник) лежит справа от ВБА (стрелка) — норма, на втором снимке ВБВ (треугольник) спереди от ВБА (стрелка) — незавершенный поворот средней кишки.
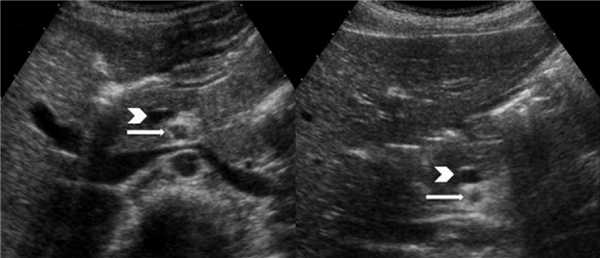
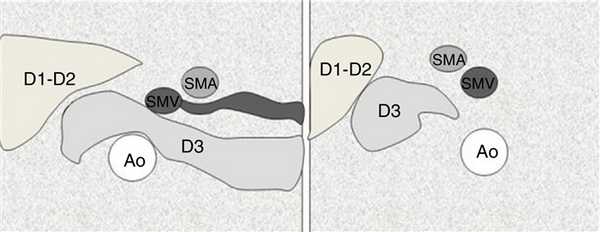
Обычно третий сегмент 12-ти перстной кишки залегает забрюшинно между аортой и ВБА, а дуоденоеюнальный переход определяется в левом верхнем квадранте живота. Вода может облегчить визуализацию нормального хода 12-ти перстной кишки. Забрюшинное расположение третьего сегмента 12-ти перстной кишки делает мальротацию маловероятной, но не невозможной.
Рисунок. На УЗИ нормальное положение третьего сегмента 12-ти перстной кишки.
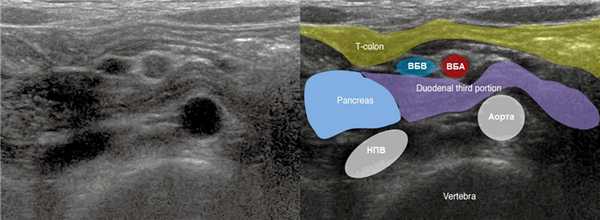
Рисунок. Схема местоположения третьего сегмента 12-ти перстной кишки (D3) в норме (справа) и при мальротации кишечника (слева).
При незавершенном повороте брюшинные тяжи натянуты над 12-ти перстной кишкой и могут вызывать дуоденальную обструкцию, тогда желудок и проксимальный отдел 12-ти перстной кишки расширены. На рентгене определяются два газовых пузыря с уровнем жидкости. Полная обструкция характерна для атрезии, тогда газ в нижележащих отделах кишечника отсутствует. При незавершенном повороте чаще встречается неполная обструкция, тогда определяется газ в нижележащих отделах кишечника. На УЗИ после кормления определяют две заполненные жидкостью полости — желудок (звездочка) и проксимальный отдел 12-ти перстной кишки (стрелки).
Рисунок. Новорожденный с подозрением на высокую кишечную непроходимость. На рентгене и на УЗИ знак двойного пузыря. Во время операции определили незавершенный поворот с брюшинным тяжем над 12-ти перстной кишкой.
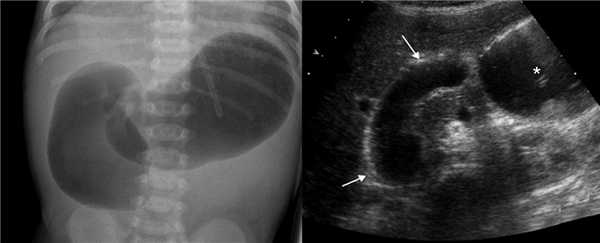
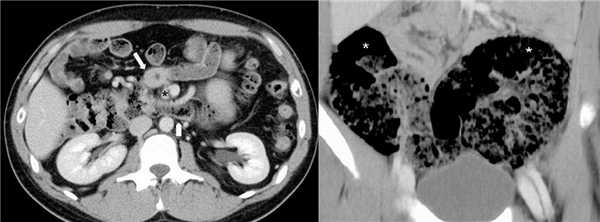
Рисунок. На КТ обратное вращение 12-ти перстной и толстой кишки: 12-ти перстная кишка спереди, а поперечная ободочная кишка сзади от ВБА (звездочка). На втором снимке неполная фиксация печеночного и селезеночного углов ободочной кишки: печеночный и селезеночный углы (звездочки) располагаются в нижнем этаже брюшной полости.
Заворот кишок на УЗИ
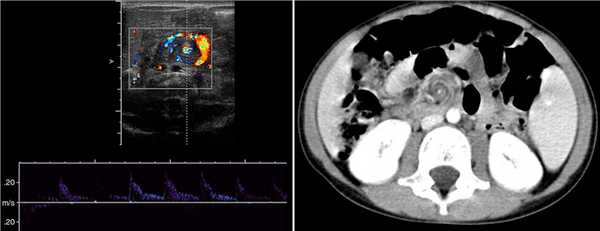
Незавершенный поворот средней кишки предрасполагает к завороту брыжейки тонкой кишки по часовой стрелке вокруг ВБА. В центре заворота расположена ВБА, а расширенная ВБВ образует характерное сосудистое кольцо — знак «водоворота». В головной части «водоворот» сформирован сосудами брыжейки; здесь четко видно ВБА. В хвостовой части «водоворот» сформирован петлями кишечника и венами брыжейки; ВБА может быть не видна.
Рисунок. На УЗИ и КТ справа от средней линии живота определяется характерный для заворота кишок знак «водоворота» с ВБА (стрелка) в центре и сосудистым кольцом из ВБВ (треугольник).
В большинстве случаев «водоворот» определяется справа, реже по центру и очень редко слева от средней линии живота. Размер «водоворота» у новорожденных 15-20 мм, у старших детей 40 мм. Часто брыжейка утолщена: в норме у детей раннего возраста расстояние от задней поверхности левой доли печени до аорты менее 1 см, а у детей с заворотом — 3-4 см. Также можно увидеть множественные мезентериальные лимфоузлы и некоторое количество выпота в брюшной полости.
Достоверно определить на сколько оборотов произошел заворот на УЗИ сложно. Если ВБВ в структуре «водоворота» расширена до 3-4 мм, то заворот сопровождается выраженным венозным застоем, и обычно составляет 1,5-2 оборота (540°-720°). Если расширенных вен в структуре «водоворота» нет, то заворот нетугой — на 0,5-1 оборот (180°-360°). Некоторый личный опыт позволяет достаточно точно определить количество оборотов, если проследить заворот в кранио-каудальном направлении.
Рисунок. Ребенок с признаками высокой кишечной непроходимости. На УЗИ справа от средней линии живота определяется знак «водоворота». Заключение: Эхо-признаки заворота кишок.
Инвагинация кишечника на УЗИ (лекция на Диагностере)
Когда часть кишки внедряется в просвет примыкающего участка, то говорят о кишечной инвагинации. Инвагинация может случиться на любом отрезке, но в 90% случаев слепая и нижний отдел подвздошной попадают в ободочную кишку. В редких случаях подвздошная достигает прямой кишки и выпадает наружу.
Нажимайте на картинки, чтобы увеличить.
Рисунок. Нижележащая часть кишки образует влагалище, в которое внедряется тело инвагината. Тело инвагината состоит из внешнего и внутреннего цилиндров. В инвагинат может затянуть брыжейку с жиром, сосудами и лимфоузлами. Кровоток в теле инвагината обычно нарушен.
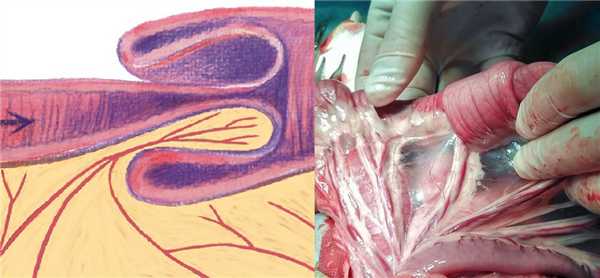
Инвагинация кишечника встречается преимущественно у детей до 10 лет. Внезапно начинаются сильные приступообразные боли в животе. При ощупывании определяется плотная масса. Часто болезненные и напрасные позывы на дефекацию с зиянием заднего прохода. Вскоре отходят кровянисто-слизистые испражнения. Когда дефекация прекращаются, появляется отрыжка и рвота. Рвота приобретает все более каловый запах и в конце-концов делается совершенно похожа на понос. Омертвевшее тело инвагината может выйти с испражнениями, в таких случаях часто наступает спонтанное выздоровление.
Кишечный инвагинат на УЗИ
На УЗИ используют линейный высокочастотный датчик 7,5-10 МГц. У плотных пациентов может пригодиться конвексный датчик 3,5-6 МГц. Положение пациента лежа на спине, ноги можно согнуть в коленях. Используйте технику ступенчатого сжатия (смотри здесь).
Рисунок. Кишечный инвагинат на продольном и поперечном срезах УЗИ: влагалище инвагината (А) — тонкий гипоэхогенный поясок снаружи, следом дубль висцеральной брюшины (MS) — едва заметная гиперэхогенная полоска, отечный внешний (В) и внутренний (С) цилиндры тела инвагината — гипоэхогенные кольца, которые перемежает дубль висцеральной брюшины (S) и брыжейка (М). На уровне головки инвагината (1) разделяющая полоска тонкая. По направлению к основанию инвагината из-за брыжейки разделяющая полоска становится шире, приобретает форму полумесяца (2) и даже может включать лимфоузлы (3).
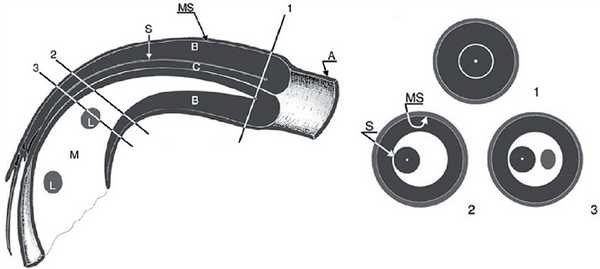
Рисунок. Кишечный инвагинат имеет слоистое строение. На продольных срезах УЗИ видно «вилы» (1) или «сэндвич» (2) — три гипо- и две гиперэхогенные полосы. Внешние гипоэхогенные полосы — влагалище и наружный цилиндр тела инвагината; внутренняя гипоэхогенная полоса — внутренний цилиндр тела инвагинат; гиперэхогенные полосы — дубль висцеральной брюшины в «вилах» и брыжейка в «сэндвиче». Если брыжейка располагается только по одну сторону от внутреннего цилиндра инвагината, то на изображении «псевдопочка» (3).
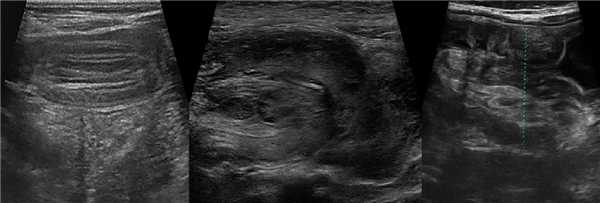
Рисунок. На гистологических и УЗИ срезах можно разглядеть три кишечные петли с пятислойными стенками: вблизи головки инвагината (1); ближе к основанию инвагината (2); рядом с внутренним цилиндром попадаются лимфоузлы брыжейки (3).
Важно уметь отличать кишечный инвагинат от заворота кишок. Изображения на УЗИ чем-то похожи. Смотри подробнее Мальротация кишечника на УЗИ (лекция на Диагностере).
Случаи кишечной инвагинации на УЗИ
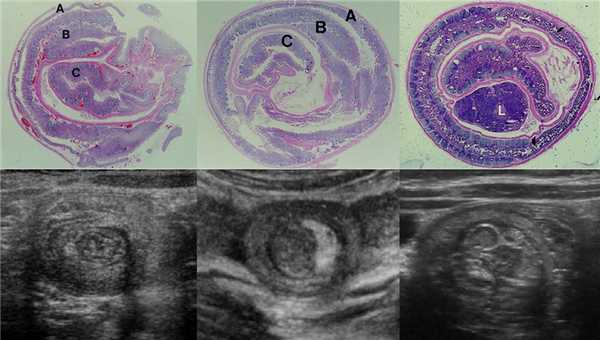
Рисунок. Мальчик 7-ми лет поступил в больницу с резкой приступообразной болью в животе и рвотой. На УЗИ в брюшной полости определяется цилиндрическая слоистая масса — гипо- и гиперэхогенные структуры чередуются. На продольном срезе (1) хорошо видно влагалище и головку инвагината, которая покрыта гиперэхогенной «шапочкой» испражнений. На поперечных срезах (2, 3) четко прослеживается гипоэхогенные внешний и внутренний цилиндры тела инвагината, промеж них гиперхогенный жир брыжейки с гипоэхогенными «бусинами» лимфоузлов (3). Лимфоузлы брыжейки увеличены (4). Заключение: Эхо-признаки инвагинации кишечника. Мезаденит.
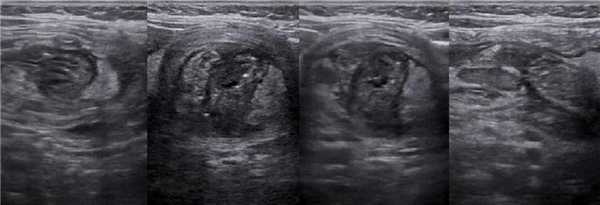
Рисунок. Женщина 55-ти лет на протяжении 2-х недель жалуется на боль в животе. На УЗИ внизу живота слева определяется слоистая структура протяженностью 3 см (1), на поперечных срезах похожа на «мишень» (2) и «бублик» (3, 4). Заключение: Эхо-признаки инвагинации кишечника. Через 6 часов на КТ петли тонкой кишки несколько отёчны, другой патологии не выявлено. Обратите внимание, короткие кишечные инвагинаты могут расправляться самопроизвольно, поэтому пациента следует наблюдать некоторое время.
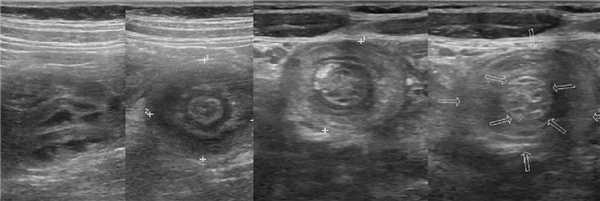
Рисунок. Девочка в возрасте 10-ти месяцев поступила в больницу с резкой приступообразной болью в животе, кал с кровью. На УЗИ в брюшной полости определяется цилиндрическая масса с гиперэхогенным центром и гипоэхогенной периферией — «псевдопочка». На поперечных срезах образование походит на «бублик»; можно рассмотреть гипоэхогенные внешний и внутренний цилиндр тела инвагината, а так же гиперэхогенный жир брыжейки с округлыми лимфоузлами. При ЦДК в сосудах брыжейки определяется кровоток. Заключение: Эхо-признаки инвагинации кишечника.
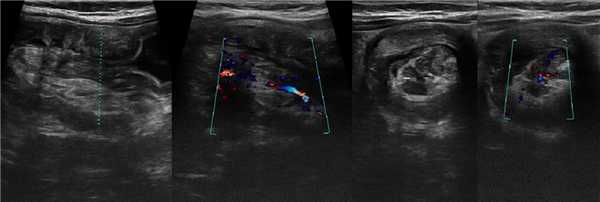
Рисунок. Мальчик в возрасте 6-ти месяцев поступил в больницу с болью в животе, рвотой и кровавыми испражнениями. На УЗИ под печенью определяется цилиндрическое слоистое образование (длина 40 мм, диаметр 30 мм) и небольшое количество свободной жидкости (4). Заключение: Эхо-признаки инвагинации кишечника.
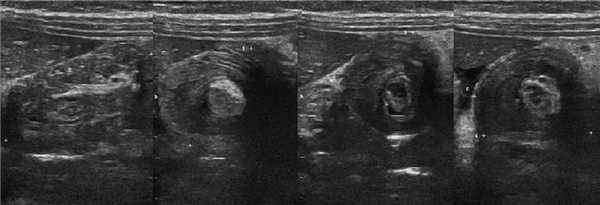
Рисунок. Мальчик 4-х лет с жалобами на внезапную сильную боль в животе. Внизу живота справа определяется слоистая цилиндрическая масса, в структуре которой хорошо видно гиперэхогенный жир брыжейки с округлыми гипоэхогенными лимфоузлами. Заключение: Эхо-признаки инвагинации кишечника.
Заворот кишок
Заворот кишок - это перекрут кишечной петли вокруг оси брыжейки с нарушением питания и кровоснабжения кишечной стенки, формированием непроходимости пищеварительной трубки. Первый клинический признак - резкая схваткообразная боль в животе, через несколько часов сменяющаяся постоянной болью, чувством распирания, рвотой кишечным содержимым, отсутствием стула или диареей. Наиболее информативным методом диагностики является рентгенологическое исследование; обязателен контроль биохимического и кислотно-основного состояния крови. Лечение некоторых форм заворота кишок рекомендуется начинать с консервативных мероприятий, однако в большинстве случаев требуется операция.
МКБ-10
Общие сведения
Заворот кишок - механическая кишечная непроходимость, развивающаяся вследствие поворота петли кишечника вокруг брыжеечной оси. Наибольшую распространенность имеет среди пожилых пациентов (преимущественный возраст больных - 60 лет и старше). В подавляющем большинстве случаев заворот локализуется в толстом кишечнике: в 80% случаев случается перекручивание сигмовидной кишки, 15% - слепой кишки, менее чем в 5% - поперечно-ободочной части кишечника, селезеночного угла. Заворот кишок составляет около 5% всех случаев обструкции кишечника, 10-15% всех эпизодов толстокишечной непроходимости.
Для детей более характерен заворот в области тонкого кишечника, так или иначе связанный с врожденной патологией. У беременных женщин данная форма непроходимости кишечника обычно встречается в третьем триместре, когда увеличенная матка смещает сигмовидную кишку, провоцируя ее перекрут. Значительная часть пациентов с заворотом кишок представлена контингентом домов престарелых и психиатрических клиник.
Причины
Чаще всего происходит заворот сигмовидной и тонкой кишок. По степени перекрута заворот делят на частичный (до 270°), полный (270-360°), а также неоднократный. Возникновение патологии обычно связывают с врожденными особенностями брыжейки кишечника и аномалиями ее прикрепления; спаечной болезнью, при которой спайки сближают отдельные петли кишки между собой, провоцируя застой содержимого и растяжение кишечника, фиксацию петель и брыжейки.
В этой ситуации возникают предпосылки для перекрута петель кишки вокруг оси слишком длинной брыжейки - от поворота на 90° до двух-трехкратного полного перекручивания, в результате которого происходит ущемление сосудов и нервов в брыжейке, возникает механическое препятствие продвижению пищевых масс. Предрасполагают к развитию заболевания следующие факторы: резкое возрастание внутрибрюшного давления при физических нагрузках, поднятии тяжестей; внезапное усиление перистальтической работы кишечника после вынужденного голодания, значительного переедания, употребления непривычной пищи; длительные стойкие запоры.
При завороте тонкой кишки причиной в большинстве случаев выступает аномалия развития брыжейки, реже - спайки брюшной полости. Обычно поворот петель кишечника происходит по часовой стрелке, в процесс может быть вовлечен полностью весь тонкий кишечник. Причинами заворота толстого кишечника служат спаечный процесс, большие опухоли и кисты брюшной полости, беременность, послеоперационный период при вмешательствах на органах брюшной полости, назначение лекарств, усиливающих перистальтику кишечника. Чаще всего заворот происходит в области сигмовидного отдела, так как он имеет самую длинную брыжейку. Реже патология возникает в правой половине ободочной кишки, в области селезеночного угла.
Заворот кишок может осложнять течение таких заболеваний, как острый аппендицит, болезнь Гиршпрунга, кистозный фиброз кишечника, мегаколон, карциномы ЖКТ, энтероптоз, старческая деменция, различные психические расстройства, рассеянный склероз. Часто данная патология развивается на фоне приема психотропных средств, солевых и осмотических слабительных, после проведения колоноскопии.
Патогенез
Перекрут петель кишки вокруг брыжейки вызывает сдавливание сосудов и нервов, из-за чего нарушается питание и иннервация кишечника. Перистальтика сначала усиливается, а затем возникает парез приводящего отдела кишечника - развивается механическая кишечная непроходимость.
Симптомы заворота кишок
Клиника зависит от того, в каком отделе кишечника произошел перекрут. Общими критериями клинической диагностики являются абдоминальные боли, значительное вздутие и асимметрия живота, сопровождающиеся задержкой отхождения газов и стула; каловая рвота, отсутствие симптомов раздражения брюшины. Через переднюю брюшную стенку может пальпироваться перераздутая приводящая петля кишечника, при толчковых надавливаниях на которую слышен шум плеска, а при перкуссии - тимпанит. Из-за выраженных потерь жидкости и электролитов развивается обезвоживание, которое сопровождается тахикардией. При перекруте любого из отделов кишечника клиника будет зависеть от степени и скорости заворота кишок.
Заворот тонкого кишечника проявляется возникновением острых интенсивных схваткообразных болей в эпигастрии или околопупочной области, реже в нижних отделах живота. Появление боли сопровождается рвотой съеденной пищей, которая постепенно учащается и усиливается, рвотные массы становятся каловыми. На начальных стадиях может отходить кал, позже кал и газы не отходят.
В начале заболевания перистальтика кишечника значительно усиливается, однако в последующие часы она постепенно затухает и сменяется парезом кишечника. Перераздутие петель кишки чаще встречается при частичном завороте, а при полном повороте у худощавых пациентов в брюшной полости можно прощупать конгломерат перекрученных петель. Состояние больного крайне тяжелое, выражены явления интоксикации.
Перекрут сигмовидной кишки может протекать остро или подостро. Острый заворот сигмовидной кишки проявляется схваткообразными болями в левой половине живота, каловой рвотой, резким падением артериального давления. При этой форме патологии некротизация происходит очень быстро, перитонит развивается в первые часы заболевания. Подострая форма перекрута сигмовидной кишки развертывается исподволь, протекает легче. Чаще всего пациенты обращаются за медицинской помощью через несколько дней от начала заболевания, предъявляя жалобы на рецидивирующие боли, вздутие живота и лишь на поздних стадиях - рвоту.
При ректальном исследовании определяется расширенная и пустая ампула прямой кишки. Для заворота сигмовидной кишки характерны симптом косого живота Байера (асимметрия живота за счет выпячивания раздутой петли кишечника, располагающейся слева направо сверху вниз); симптом Цеге-Мантейфеля (при постановке сифонной клизмы вся введенная жидкость быстро покидает кишечник, не содержит примесей кала и газы).
Заворот кишок в области илеоцекального угла может протекать по типу странгуляционной (при одновременном перекруте слепой и подвздошной кишок вокруг брыжейки) или обтурационной (при повороте слепой кишки вокруг своей продольной или поперечной оси) кишечной непроходимости. Задержка появления симптоматики в этом случае может составлять до десяти дней, хотя известны эпизоды предъявления жалоб уже через два часа после завершения перекрута.
Возникают приступообразные, очень интенсивные боли вокруг пупка, частая истощающая рвота. В начале заболевания возможно отхождение скудного количества каловых масс, затем стул и газы перестают выделяться. В левой половине живота определяется перераздутая петля кишечника, над ней выслушивается тимпанический звук. При пальпации живота в правом фланке определяется пустота, так как перекрученная слепая кишка смещается к центру или вверх.
Осложнения
Течение патологии может осложняться перфорацией кишки, перитонитом, развитием генерализованной инфекции, критического обезвоживания и гиповолемического шока. При длительном течении подострого заворота кишок возможно формирование кисты брыжейки, стеноза кишечной петли, хилезного асцита.
Диагностика
Первичные жалобы нередко заставляют пациента обратиться за консультацией гастроэнтеролога. После клинического осмотра и диагностики заворота кишок пациент направляется в хирургический стационар. Диагностику осуществляет абдоминальный хирург. При завороте сигмовидной кишки обзорная рентгенография выявляет увеличенную в размерах кишку, верхняя граница которой может доходить до диафрагмы. Четко видны два уровня жидкости - в проксимальном и дистальном отделах кишечника.
При завороте слепой кишки в правой половине брюшной области определяется округлая, перераздутая гаустрированная петля, ширина горизонтального уровня жидкости может достигать 20 см. В случае перекрута петель тонкой кишки в ней также определяются множественные уровни жидкости; дистальный отдел кишечника узкий, спавшийся. При рентгенографии пассажа бария по тонкому кишечнику отмечается задержка контраста на уровне заворота, отсутствие контраста в толстой кишке через 6-12 часов от начала исследования.
При проведении ирригографии в месте заворота сигмовидной кишки определяется симптом «клюва», над которым кишечник значительно перераздут. По ориентации кончика «клюва» определяют направление перекрута - по часовой стрелке или против. При завороте слепой кишки контраст не проходит далее середины восходящей части ободочной кишки. Наиболее информативным методом исследования является мультисрезовая спиральная компьютерная томография органов брюшной полости. На МСКТ в месте заворота определяется «спираль», петли кишечника расширены, явно визуализируется утолщение стенки кишки и брыжейки за счет отека.
Лабораторные анализы могут указать на умеренное повышение уровня лейкоцитов и скорости оседания эритроцитов в начале заболевания, но по мере нарастания некроза кишечника эти показатели будут значительно увеличиваться. Биохимический анализ крови не выявляет патологии, однако отмечается снижение уровня альбумина в крови, на фоне рвоты снижается количество калия и хлора. Кислотно-основное состояние крови нарушается в сторону ацидоза, снижения уровня бикарбонатов.
Диагностика патологии при беременности затруднена, так как использование рентгенологических методик ограничено. Обследование беременной начинают с УЗИ брюшной полости, при подозрении на заворот выполнять колоноскопию не рекомендуется, наиболее информативным методом будет диагностическая лапароскопия. Дифференциальный диагноз проводят с дивертикулезом, опухолями и конкрементами, спайками кишечника. Заворот сигмовидной кишки по клинике схож с раком толстой кишки, ишемией брыжейки. Заворот слепой кишки наиболее часто путают с острым аппендицитом, разрывом кисты и апоплексией яичника, почечной коликой, воспалительной патологией толстой кишки.
Лечение заворота кишок
В начале диагностического поиска пациент может находиться в отделении гастроэнтерологии, однако после постановки диагноза он должен быть переведен в отделение абдоминальной хирургии. Консервативную терапию и подготовку к операции начинают с введения назогастрального зонда для разгрузки кишечника, выведения застойного содержимого и газов. Целью инфузионной терапии является восстановление жидкостного баланса, водно-электролитного равновесия крови, уровня белка. Антибактериальная терапия обязательна, если подозревается перитонит или сепсис - её начинают немедленно после госпитализации больного в стационар, если же данные осложнения исключены - за два часа до операции.
Терапию заворота сигмовидной кишки предпочтительно начинать с ректороманоскопии или колоноскопии, во время которых в сигмовидную кишку вводят гибкую трубку для разгрузки кишечника. При необходимости после декомпрессии производится радикальная операция, показаниями к которой являются острый заворот сигмовидной кишки, отсутствие эффекта от консервативной терапии. После операции необходимо продолжить массивную антибактериальную и инфузионную терапию, осуществлять наблюдение за пациентом для раннего выявления осложнений: присоединение инфекции, несостоятельность швов на кишке, образование межкишечных абсцессов и свищей, развитие генерализованной инфекции.
Прогноз и профилактика
Так как заворот кишок в подавляющем большинстве случаев развивается у пожилых пациентов, прогноз при этом заболевании достаточно серьезен, обусловлен плохим исходным состоянием здоровья, наличием тяжелой сопутствующей патологии. Смертность при позднем выявлении патологии (более трех суток от начала заболевания) достигает 40%, а послеоперационная летальность - 30%. После эндоскопического лечения у половины пациентов случаются рецидивы заболевания.
Для профилактики требуется контроль назначения и приема психотропных и слабительных средств, препаратов, усиливающих или замедляющих перистальтику кишечника. Количество грубых пищевых волокон в рационе должно быть достаточным, но не избыточным. После оперативных вмешательств в обязательном порядке должна проводиться профилактика образования спаек.
Читайте также:
- УЗИ печени при метастазах
- Препараты и народные средства от сухости во рту. Как устранить сухость во рту?
- Случай тяжелого течения ветряной оспы с развитием ветряночного энцефалита
- Мультицентрический механизм множественного рака толстой кишки. Предраковые изменения в толстой кишке
- Причины и распространенность опухолей головы и шеи
