Физиология сердечно-сосудистой системы и лимфообращения (физиология сердца и системы кровообращения)
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
1.Общая характеристика сердечно-сосудистой системы и ее значение.
2. Большой и малый круги кровообращения.
4. Клапаны сердца и их работа.
ЦЕЛЬ: Знать схему кругов кровообращения, их значение, топографию и строение сердца, проводящей системы и клапанов.
Уметь показывать на плакатах, муляжах и планшетах круги кровообращения, слои стенки сердца, клапаны, сосочковые мышцы, сухожильные нити и составные части проводящей системы сердца.
1. Сердечно-сосудистая система включает в себя две системы:
кровеносную (систему кровообращения) и лимфатическую (систему лимфообращения). Кровеносная система объединяет сердце и сосуды - трубчатые органы, в которых кровь циркулирует по всему телу. Лимфатическая система включает разветвленные в органах и тканях лимфатические капилляры, лимфатические сосуды, лимфатические стволы и лимфатические протоки, по которым лимфа течет по направлению к крупным венозным сосудам. По пути следования лимфатических сосудов от органов и частей тела к стволам и протокам лежат многочисленные лимфатические узлы, относящиеся к органам иммунной системы.
Учение о геердечно-сосудистой системе называется ангиокардиологией. Кровеносная система обеспечивает доставку тканям питательных, регуляторных, защитных веществ, кислорода, отвод продуктов обмена, теплообмен. Представляет собой замкнутую сосудистую сеть, пронизывающую все органы и ткани, и имеющую центрально расположенное насосное устройство - сердце.
2. Кровеносные сосуды тела объединяют в большой и малый круги кровообращения, дополнительно выделяют венечный круг кровообращения.
1) Большой круг кровообращения - телесный начинается от левого желудочка сердца. Он включает аорту, артерии разного калибра, артериолы, капилляры, венулы и вены. Заканчивается большой круг двумя полыми венами, впадающими в правое предсердие. Через стенки капилляров тела происходит обмен веществ между кровью и тканями. Артериальная кровь отдает тканям кислород и, насыщаясь углекислым газом, превращается в венозную. Обычно к капиллярной сети подходит сосуд артериального типа (артериола), а выходит из нее венула. В отношении некоторых органов (почка, печень) имеется отступление от этого правила. Так, к клубочку почечного тельца подходит артерия - приносящий сосуд. Выходит из клубочка также артерия - выносящий сосуд. Капиллярную сеть, вставленную между двумя однотипными сосудами (артериями), называют артериальной чудесной сетью. По типу чудесной сети построена капиллярная сеть, находящаяся между приносящей (междольковой) и выносящей (центральной) венами в дольке печени - венозная чудесная сеть.
2) Малый круг кровообращения - легочный начинается от правого желудочка. Он включает легочный ствол, ветвящийся на две легочные артерии, более мелкие артерии, артериолы, капилляры, венулы и вены. Заканчивается четырьмя легочными венами, впадающими в левое предсердие. В капиллярах легких венозная кровь, обогащаясь кислородом и освобождаясь от углекислого газа, превращается в артериальную.
3) Венечный круг кровообращения - сердечный включает сосуды самого сердца для кровоснабжения сердечной мышцы. Он начинается левой и правой венечными артериями, которые отходят от начального отдела аорты - луковицы аорты. Протекая по капиллярам, кровь отдает в сердечную мышцу кислород и питательные вещества, получает продукты обмена, включая углекислый газ, и превращается в венозную. Почти все вены сердца впадают в общий венозный сосуд - венечный синус, который открывается в правое предсердие. При массе сердца, составляющей только 1/125-1/250 от массы тела, в венечные артерии поступает 5-10% всей крови, выбрасываемой в аорту.
3. Сердце (cor, греч. cardia) - полый фиброзно-мышечный орган, имеющий форму конуса, верхушка которого обращена вниз, влево и вперед, а основание - кверху и кзади. Располагается в грудной полости позади грудины в составе органов среднего средостения на сухожильном центре диафрагмы. Верхняя граница сердца находится на уровне верхних краев хрящей III пары ребер, правая граница выступает на 2 см за правый край грудины. Левая граница идет по дугообразной линии от хряща III ребра до проекции верхушки сердца. Верхушка сердца определяется в левом пятом межреберье, на 1-2 см медиальнее левой среднеключичной линии. На сердце различают грудино-реберную (переднюю), диафрагмальную (нижнюю) и легочные (боковые) поверхности, правый и левый края, венечную и две (переднюю и заднюю) межжелудочковые борозды. Венечная борозда отделяет предсердия от желудочков, межжелудочковые борозды разделяют желудочки. В бороздах располагаются сосуды и нервы.Передняя стенка правого и левого предсердия имеет обращенное кпереди
конусообразное расширение - правое и левое ушко. Оба ушка охватывают
спереди начало аорты и легочного ствола и представляют собой дополни-
тельные резервные полости. Размеры сердца сравнивают с величиной кулака данного человека (длина 10-15 см, поперечный размер - 9-11 см, переднезадний размер - 6-8 см). Толщина стенки правого предсердия меньше толщины левого предсердия (2-3 мм), правого желудочка - 4-6 мм, левого - 9-11 мм.
Масса сердца взрослого человека составляет 0,4-0,5% от массы тела (в среднем 250-350 г).Объем сердца взрослых людей от 250 до35O мл. Сердце человека имеет 4 камеры (полости): два предсердия и два желудочка (правые и левые). Одни камера отделяется oт другой перегородками. Продольная перегородка сердца не имеет отверстий, т.е. правая его половина не сообщается с левой. Поперечная перегородка делит сердце на предсердия и желудочки. В ней имеются предсердно-желудочковые отверстия, снабженные створчатыми клапанами. Клапан между левым предсердием и желудочком является двустворчатым (митральным), а между правым предсердием и желудочком - трехстворчатым. Клапаны открываются в сторону желудочков и пропускают кровь только в этом направлении. Легочный ствол и аорта у своего начала имеют полулунные клапаны, состоящие из трех полулунных заслонок и открывающиеся по направлению тока крови в этих сосудах.
Стенка сердца состоит из трех слоев: внутреннего - эндокарда, сред-
него, самого толстого - миокарда и наружного - эпикарда.
1) Эндокард выстилает изнутри все полости сердца, плотно сращен с
подлежащим мышечным слоем, покрывая сосочковые мышцы с их сухо-
жильными хордами (нитями). Состоит из соединительной ткани с эласти-
ческими волокнами и гладкомышечными клетками, а также эндотелия.
Эндокард образует предсердно-желудочковые клапаны, клапаны аорты,
легочного ствола, а также заслонки нижней полой вены и венечного синуса.
2) Миокард (мышечный слой) является сократительным аппаратом сердца. Образован поперечнополосатой сердечной мышечной тканью. При этом мускулатура предсердий полностью отделена от мускулатуры желудочкоэ при помощи правого и левого фиброзного колец, расположенных вокруг соответствующих предсердно-желудочковых отверстий. Мышечная оболочка
предсердий состоит из двух слоев: поверхностного и глубокого, она тоньше мышечной оболочки желудочков, состоящей из трех слоев::внутреннего, среднего и наружного. При этом мышечные волокна предсердий не переходят в мышечные волокна желудочков; предсердия и желудочки сокращаются неодновременно.
3) Эпикард является частью фиброзно-серозной оболочки, охватывающей сердце (перикарда). Серозный перикард состоит из внутренней висцеральной пластинки (эпикард), непосредственно покрывающей сердце и плотно с ним связанной, и наружной париетальной (пристеночной) пластинки, выстилающей изнутри фибррзный перикард и переходящей в эпикард у места отхождения от сердца крупных сосудов.Между двумя пластинками серозного перикарда - париетальной и эпикардом имеется щелевидное пространство - перикардиальная полость, выстланная мезотелием, в которой находится небольшое количество (до 50 мл) серозной жидкости. Перикард изолирует сердце от окружающих органов, предохраняет сердце от чрезмерного растяжения, а серозная жидкость между его пластинками уменьшает трение при сердечных сокращениях.
Автоматизм сердечных сокращений, регуляция и координация сократительной деятельности сердца осуществляется его проводящей системой.Она построена из особых мышечных волокон, состоящих из сердечных проводящих миоцитов, богато иннервированных, с небольшим количеством миофибрилл и обилием саркоплазмы, которые обладают способностью проводить раздражения от нервов сердца к миокарду предсердий и желудочков. Центрами проводящей системы являются два узла.
1) Синусно-предсердный узел (синусный, или узел А.Киса -М.Флека) находится в стенке правого предсердия между отверстием верхней полой вены и правым ушком. Состоит из клеток первого типа - пейсмекерных клеток (англ, pacemaker - водитель), или водителей ритма, способных к самопроизвольным сокращениям и отдающих ветви к миокарду предсердий
2) Предсердно-желудочковый узел (узел Л.Ашоффа - С.Тавары) лежит в толще нижнего отдела межпредсердной перегородки вблизи места впадения нижней полой вены. Состоит из клеток второго типа - переходных клеток, передающих возбуждение от синусно-предсердного узла на предсердно-желудочковый пучок и к рабочему миокарду. Книзу этот узел переходит в предсердно-желудочковый пучок (пучок В.Гиса), который связывает миокард предсердий с миокардом же-
лудочков. В межжелудочковой перегородке этот пучок делится на правую
и левую ножки, отдающие веточки к миокарду каждого желудочка (волокна Я.Пуркинье). Клетки пучка проводящей системы и его ножек составляют третий тип; они в функциональном отношении являются передатчиками возбуждения от переходных клеток предсердно-желудочкового узла к клеткам рабочего миокарда желудочков.
К сердцу подходят симпатические нервы от симпатического ствола и парасимпатические ветви от блуждающего нерва (X пара черепных нервов). Через них осуществляется нервная регуляция его работы. Импульсы, поступающие из ЦНС по симпатическим нервам, вызывают усиление и учащение сердечной деятельности, а по парасимпатическим - ее ослабление и замедление, вплоть до остановки сердца. В стенке сердца имеются также и рецепторы - окончания чувствительных (афферентных) нервов.
4. Внутри сердца вследствие существования клапанов кровь движется только в одном направлении. Открытие и закрытие клапанов сердца связано с изменением величины давления в полостях сердца. Роль же клапанов сердца заключается в том, что они обеспечивают движение крови в полостях сердца только в одном направлении. При некоторых заболеваниях: ревматизме, сифилисе, атеросклерозе и др. клапаны сердца не могут достаточно плотно закрываться. В таких случаях работа сердца нарушается, возникают пороки сердца.
Физиология сердечно-сосудистой системы
Часть I. Общий план строения сердечно-сосудистой системы. Физиология сердца
Общий план строения и функциональное значение кардиоваскулярной системы
Сердечно-сосудистая система, наряду с дыхательной, является ключевой системой жизнеобеспечения организма, поскольку она обеспечивает непрерывную циркуляцию крови по замкнутому сосудистому руслу. Кровь же, только находясь в постоянном движении, способна выполнять свои многочисленные функции, главной из которых является транспортная, предопределяющая ряд других. Постоянная циркуляция крови по сосудистому руслу делает возможным ее непрерывный контакт со всеми органами организма, что обеспечивает, с одной стороны, поддержание постоянства состава и физико-химических свойств межклеточной (тканевой) жидкости (собственно внутренней среды для клеток тканей), а с другой - сохранение гомеостаза самой крови.
В сердечно-сосудистой системе с функциональной точки зрения выделяют:
сердце - насос периодического ритмичного типа действия
сосуды - пути циркуляции крови.
Сердце обеспечивает ритмичное периодическое перекачивание порций крови в сосудистое русло, сообщая им энергию, необходимую для дальнейшего продвижения крови по сосудам. Ритмичная работа сердца является залогом непрерывной циркуляции крови в сосудистом русле. Причем кровь в сосудистом русле движется пассивно по градиенту давления: из области, где оно выше, в область, где оно ниже (от артерий к венам); минимальным является давления в венах, возвращающих кровь в сердце. Кровеносные сосуды присутствуют почти во всех тканях. Их нет лишь в эпителиях, ногтях, хрящах, эмали зубов, в некоторых участках клапанов сердца и в ряде других областей, которые питаются за счет диффузии необходимых веществ из крови (например, клетки внутренней стенки крупных кровеносных сосудов).
У млекопитающих животных и человека сердце четырехкамерно (состоит из двух предсердий и двух желудочков), кардиоваскулярная система замкнута, имеются два самостоятельных круга кровообращения - большой (системный) и малый (легочный). Круги кровообращения начинаются в желудочках сосудами артериального типа (аортой и легочным стволом), а заканчиваются в предсердиях венами (верхней и нижней полыми венами и легочными венами). Артерии - сосуды, выносящие кровь из сердца, а вены - возвращающие кровь к сердцу.
Большой (системный) круг кровообращения начинается в левом желудочке аортой, а заканчивается в правом предсердии верхней и нижней полыми венами. Кровь, поступающая из левого желудочка в аорту, является артериальной. Продвигаясь по сосудам большого круга кровообращения, она в конечном итоге достигает микроциркуляторного русла всех органов и структур организма (в том числе самого сердца и легких), на уровне которого осуществляется ее обмен веществами и газами с тканевой жидкостью. В результате транскапиллярного обмена кровь становится венозной: она насыщается углекислым газом, конечными и промежуточными продуктами метаболизма, возможно в нее поступают какие-то гормоны или другие гуморальные факторы, отчасти отдает тканям кислород, питательные вещества (глюкозу, аминокислоты, жирные кислоты), витамины и т.д. Венозная кровь, оттекающая от различных тканей организма по системе вен, возвращается к сердцу (а именно, по верхней и нижней полым венам - в правое предсердие).
Малый (легочный) круг кровообращения начинается в правом желудочке легочным стволом, разветвляющимся на две легочные артерии, которые доставляют венозную кровь в микроциркуляторное русло, оплетающее респираторный отдел легких (дыхательные бронхиолы, альвеолярные ходы и альвеолы). На уровне этого микроциркуляторного русла осуществляется транскапиллярный обмен между венозной кровью, притекающей к легким, и альвеолярным воздухом. В результате ткаого обмена кровь насыщается кислородом, частично отдает углекислый газ и превращается в артериальную. По системе легочных вен (в количестве двух выходят из каждого легкого) артериальная кровь, оттекающая от легких, возвращается в сердце (в левое предсердие).
Таким образом, в левой половине сердца кровь артериальная, она поступает в сосуды большого круга кровообращения и доставляется ко всем органам и тканям организма, обеспечивая их снабжение
Физиология ссс
Выполняя одну из главных функций — транспортную — сердечно-сосудистая система обеспечивает ритмичное течение физиологических и биохимических процессов в организме человека. К тканям и органам по кровеносным сосудам доставляются все необходимые вещества (белки, углеводы, кислород, витамины, минеральные соли) и отводятся продукты обмена веществ и углекислый газ. Кроме того, с током крови по сосудам разносятся в органы и ткани, выработанные эндокринными железами гормональные вещества, которые являются специфическими регуляторами обменных процессов, антитела, необходимые для защитных реакций организма против инфекционных заболеваний. Таким образом, сосудистая система выполняет еще и регуляторную, и защитную функции. В содружестве с нервной и гуморальной системами сосудистая система играет важную роль в обеспечении целостности организма.
Сосудистая система делится на кровеносную и лимфатическую. Эти системы анатомически и функционально тесно связаны, дополняют одна другую, но между ними есть определенные различия. Кровь в организме движется по кровеносной системе. Кровеносная система состоит из центрального органа кровообращения — сердца, ритмические сокращения которого дают движение крови по сосудам.
Сосуды малого круга кровообращения
Малый круг кровообращения начинается в правом желудочке, из которого выходит легочный ствол, и заканчивается в левом предсердии, куда впадают легочные вены. Малый круг кровообращения еще называют легочным, он обеспечивает газообмен между кровью легочных капилляров и воздухом легочных альвеол. В его состав входят легочный ствол, правая и левая легочные артерии с их ветвями, сосуды легких, которые собираются в две правые и две левые легочные вены, впадая в левое предсердие.
Легочный ствол (truncus pulmonalis) берет начало от правого желудочка сердца, диаметр 30 мм, идет косо вверх, влево и на уровне IV грудного позвонка делится на правую и левую легочные артерии, которые направляются к соответствующему легкому.
Правая легочная артерия диаметром 21 мм идет вправо к воротам легкого, где делится на три долевые ветви, каждая из которых в свою очередь делится на сегментарные ветви.
Левая легочная артерия короче и тоньше правой, проходит от бифуркации легочного ствола к воротам левого легкого в поперечном направлении. На своем пути артерия перекрещивается с левым главным бронхом. В воротах соответственно двум долям легкого она делится на две ветви. Каждая из них распадается на сегментарные ветви: одна — в границах верхней доли, другая — базальная часть — своими ветвями обеспечивает кровью сегменты нижней доли левого легкого.
Легочные вены. Из капилляров легких начинаются вену-лы, которые сливаются в более крупные вены и образуют в каждом легком по две легочные вены: правую верхнюю и правую нижнюю легочные вены; левую верхнюю и левую нижнюю легочные вены.
Правая верхняя легочная вена собирает кровь от верхней и средней доли правого легкого, а правая нижняя - от нижней доли правого легкого. Общая базальная вена и верхняя вена нижней доли формируют правую нижнюю легочную вену.
Левая верхняя легочная вена собирает кровь из верхней доли левого легкого. Она имеет три ветви: верхушечнозаднюю, переднюю и язычковую.
Левая нижняя легочная вена выносит кровь из нижней доли левого легкого; она крупнее верхней, состоит из верхней вены и общей базальной вены.
Сосуды большого круга кровообращения
Большой круг кровообращения начинается в левом желудочке, откуда выходит аорта, и заканчивается в правом предсердии.
Основное назначение сосудов большого круга кровообращения — доставка к органам и тканям кислорода и пищевых веществ, гормонов. Обмен веществ между кровью и тканями органов происходит на уровне капилляров, выведение из органов продуктов обмена веществ — по венозной системе.
К кровеносным сосудам большого круга кровообращения относятся аорта с отходящими от нее артериями головы, шеи, туловища и конечностей, ветви этих артерий, мелкие сосуды органов, включая капилляры, мелкие и крупные вены, которые затем образуют верхнюю и нижнюю полые вены.
Аорта (aorta) — самый большой непарный артериальный сосуд тела человека. Она делится на восходящую часть, дугу аорты и нисходящую часть. Последняя в свою очередь делится на грудную и брюшную части.
Восходящая часть аорты начинается расширением — луковицей, выходит из левого желудочка сердца на уровне III межреберья слева, позади грудины идет вверх и на уровне II реберного хряща переходит в дугу аорты. Длина восходящей аорты составляет около 6 см. От нее отходят правая и левая венечные артерии, которые снабжают кровью сердце.
Дуга аорты начинается от II реберного хряща, поворачивает влево и назад к телу IV грудного позвонка, где проходит в нисходящую часть аорты. В этом месте находится небольшое сужение — перешеек аорты. От дуги аорты отходят крупные сосуды (плечеголовной ствол, левая общая сонная и левая подключичная артерии), которые обеспечивают кровью шею, голову, верхнюю часть туловища и верхние конечности.
Нисходящая часть аорты — наиболее длинная часть аорты, начинается от уровня IV грудного позвонка и идет к IV поясничному, где делится на правую и левую подвздошные артерии; это место называется бифуркацией аорты. В нисходящей части аорты различают грудную и брюшную аорту.
Физиологические особенности сердечной мышцы. К основным особенностям сердечной мышцы относятся автоматия, возбудимость, проводимость, сократимость, рефрактер-ность.
Автоматия сердца — способность к ритмическому сокращению миокарда под влиянием импульсов, которые появляются в самом органе.
В состав сердечной поперечнополосатой мышечной ткани входят типичные сократительные мышечные клетки — кардиомиоциты и атипические сердечные миоциты (пейсмекеры), формирующие проводящую систему сердца, которая обеспечивает автоматизм сердечных сокращений и координацию сократительной функции миокарда предсердий и желудочков сердца. Первый синусно-предсердный узел проводящей системы является главным центром автоматизма сердца — пейсмекером первого порядка. От этого узла возбуждение распространяется на рабочие клетки миокарда предсердий и по специальным внутрисердечным проводящим пучкам достигает второго узла — предсердно-желудочкового (атриовентрикулярного), который также способен генерировать импульсы. Этот узел является пейсмекером второго порядка. Возбуждение через предсердно-желудо-ковый узел в нормальных условиях возможно только в одном направлении. Ретроградное проведение импульсов невозможно.
Третий уровень, который обеспечивает ритмичную деятельность сердца, расположен в пучке Гиса и волокнах Пуркине.
Центры автоматики, расположенные в проводящей системе желудочков, называются пейсмекерами третьего порядка. В обычных условиях частоту активности миокарда всего сердца в целом определяет синусно-предсердный узел. Он подчиняет себе все нижележащие образования проводящей системы, навязывает свой ритм.
Необходимым условием для обеспечения работы сердца является анатомическая целостность его проводящей системы. Если в пейсмекере первого порядка возбудимость не возникает или блокируется его передача, роль водителя ритма берет на себя пейсмекер второго порядка. Если же передача возбудимости к желудочкам невозможна, они начинают сокращаться в ритме пейсмекеров третьего порядка. При поперечной блокаде предсердия и желудочки сокращаются каждый в своем ритме, а повреждение водителей ритма приводит к полной остановке сердца.
Возбудимость сердечной мышцы возникает под влиянием электрических, химических, термических и других раздражителей мышцы сердца, которая способна переходить в состояние возбуждения. В основе этого явления лежит отрицательный электрический потенциал в первоначальном возбужденном участке. Как и в любой возбудимой ткани, мембрана рабочих клеток сердца поляризована. Снаружи она заряжена положительно, а внутри отрицательно. Это состояние возникает в результате разной концентрации Na + и К + по обе стороны мембраны, а также в результате разной проницаемости мембраны для этих ионов. В состоянии покоя через мембрану кардиомиоцитов не проникают ионы Na + , а только частично проникают ионы К + . Вследствие диффузии ионы К + , выходя из клетки, увеличивают положительный заряд на ее поверхности. Внутренняя сторона мембраны при этом становится отрицательной. Под влиянием раздражителя любой природы в клетку поступает Na + . В этот момент на поверхности мембраны возникает отрицательный электрический заряд и развивается реверсия потенциала. Амплитуда потенциала действия для сердечных мышечных волокон составляет около 100 мВ и более. Возникший потенциал деполяризует мембраны соседних клеток, в них появляются собственные потенциалы действия — происходит распространение возбуждения по клеткам миокарда.
Потенциал действия клетки рабочего миокарда во много раз продолжительнее, чем в скелетной мышце. Во время развития потенциала действия клетка не возбуждается на очередные стимулы. Эта особенность важна для функции сердца как органа, так как миокард может отвечать только одним потенциалом действия и одним сокращением на повторные его раздражения. Все это создает условия для ритмичного сокращения органа.
Таким образом происходит распространение возбуждения в целом органе. Этот процесс одинаков в рабочем миокарде и в водителях ритма. Возможность вызвать возбуждение сердца электрическим током нашла практическое применение в медицине. Под влиянием электрических импульсов, источником которых являются электростимуляторы, сердце начинает возбуждаться и сокращаться в заданном ритме. При нанесении электрических раздражении независимо от величины и силы раздражения работающее сердце не ответит, если это раздражение будет нанесено в период систолы, что соответствует времени абсолютного рефракторного периода. А в период диастолы сердце отвечает новым внеочередным сокращением — экстрасистолой, после которой возникает продолжительная пауза, называемая компенсаторной.
Проводимость сердечной мышцы заключается в том, что волны возбуждения проходят по ее волокнам с неодинаковой скоростью. Возбуждение по волокнам мышц предсердий распространяется со скоростью 0,8—1,0 м/с, по волокнам мышц желудочков — 0,8—0,9 м/с, а по специальной ткани сердца — 2,0—4,2 м/с. По волокнам скелетной мышцы возбуждение распространяется со скоростью 4,7—5,0 м/с.
Сократимость сердечной мышцы имеет свои особенности в результате строения органа. Первыми сокращаются мышцы предсердий, затем сосочковые мышцы и субэндокардиальный слой мышц желудочков. Далее сокращение охватывает и внутренний слой желудочков, которое обеспечивает тем самым движение крови из полостей желудочков в аорту и легочный ствол.
Изменения сократительной силы мышцы сердца, возникающие периодически, осуществляются при помощи двух механизмов саморегуляции: гетерометрического и гомеометрического.
В основе гетерометрического механизма лежит изменение исходных размеров длины волокон миокарда, которое возникает при изменении притока венозной крови: чем сильнее сердце расширено во время диастолы, тем оно сильнее сокращается во время систолы (закон Франка— Старлинга). Объясняется этот закон следующим образом. Сердечное волокно состоит из двух частей: сократительной и эластической. Во время возбуждения первая сокращается, а вторая растягивается в зависимости от нагрузки.
Гомеометрический механизм основан на непосредственном действии биологически активных веществ (таких, как адреналин) на метаболизм мышечных волокон, выработку в них энергии. Адреналин и норадреналин увеличивают вход Са^ в клетку в момент развития потенциала действия, вызывая тем самым усиление сердечных сокращений.
Рефрактерность сердечной мышцы характеризуется резким снижением возбудимости ткани на протяжении ее активности. Различают абсолютный и относительный рефракторный период. В абсолютном рефракторном периоде, при нанесении электрических раздражении, сердце не ответит на них раздражением и сокращением. Период рефрактерности продолжается столько, сколько продолжается систола. Во время относительного рефракторного периода возбудимость сердечной мышцы постепенно возвращается к первоначальному уровню. В этот период сердечная мышца может ответить на раздражитель сокращением сильнее порогового. Относительный рефракторный период обнаруживается во время диастолы предсердий и желудочков сердца. После фазы относительной рефрактерности наступает период повышенной возбудимости, который по времени совпадает с диастолическим расслаблением и характеризуется тем, что мышца сердца отвечает вспышкой возбуждения и на импульсы небольшой силы.
Сердечный цикл. Сердце здорового человека сокращается ритмично в состоянии покоя с частотой 60—70 ударов в минуту.
Период, который включает одно сокращение и последующее расслабление, составляет сердечный цикл. Частота сокращений выше 90 ударов называется тахикардией, а ниже 60 — брадикардией. При частоте сокращения сердца 70 ударов в минуту полный цикл сердечной деятельности продолжается 0,8—0,86 с.
Сокращение сердечной мышцы называется систолой, расслабление — диастолой. Сердечный цикл имеет три фазы: систолы предсердий, систолы желудочков и общую паузу Началом каждого цикла считается систола предсердий, продолжительность которой 0,1—0,16 с. Во время систолы в предсердиях повышается давление, что ведет к выбрасыванию крови в желудочки. Последние в этот момент расслаблены, створки атриовентрикулярных клапанов свисают и кровь свободно переходит из предсердий в желудочки.
После окончания систолы предсердий начинается систола желудочков продолжительностью 0,3 с. Во время систолы желудочков предсердия уже расслаблены. Как и предсердия, оба желудочка — правый и левый — сокращаются одновременно.
Систола желудочков начинается с сокращений их волокон, возникшего в результате распространения возбуждения по миокарду. Этот период короткий. В данный момент давление в полостях желудочков еще не повышается. Оно начинает резко возрастать, когда возбудимостью охватываются все волокна, и достигает в левом предсердии 70—90 мм рт. ст., а в правом — 15—20 мм рт. ст. В результате повышения внутрижелудочкового давления атриовентрикулярные клапаны быстро закрываются. В этот момент полулунные клапаны тоже еще закрыты и полость желудочка остается замкнутой; объем крови в нем постоянный. Возбуждение мышечных волокон миокарда приводит к возрастанию давления крови в желудочках и увеличению в них напряжения. Появление сердечного толчка в V левом межреберье обусловлено тем, что при повышении напряжения миокарда левый желудочек (сердца) принимает округлую форму и производит удар о внутреннюю поверхность грудной клетки.
Если давление крови в желудочках превышает давление в аорте и легочной артерии, полулунные клапаны открываются, их створки прижимаются к внутренним стенкам и наступает период изгнания (0,25 с). В начале периода изгнания давление крови в полости желудочков продолжает увеличиваться и достигает примерно 130 мм рт. ст. в левом и 25 мм рт. ст. в правом. В результате этого кровь быстро вытекает в аорту и легочный ствол, объем желудочков быстро уменьшается. Это фаза быстрого изгнания. После открытия полулунных клапанов выброс крови из полости сердца замедляется, сокращение миокарда желудочков ослабевает и наступает фаза медленного изгнания. С падением давления полулунные клапаны закрываются, затрудняя обратный ток крови из аорты и легочной артерии, миокард желудочков начинает расслабляться. Снова наступает короткий период, во время которого еще закрыты клапаны аорты и не открыты атриовентрикулярные. Если же давление в желудочках будет немного меньше, чем в предсердиях, тогда раскрываются атриовентрикулярные клапаны и происходит наполнение кровью желудочков, которая снова будет выброшена в очередном цикле, и наступает диастола всего сердца. Диастола продолжается до очередной систолы предсердий. Эта фаза называется общей паузой (0,4 с). Затем цикл сердечной деятельности повторяется.
Чурсин В.В. Клиническая физиология кровообращения (методические материалы к лекциям и практическим занятиям)
Чурсин В.В. Клиническая физиология кровобращения. Методические материалы к практическим и семинарским занятиям, - 2011. - 44 с.
Содержит информацию о физиологии кровообращения, нарушениях кровообращения и их вариантах. Также представлена информация о методах клинической и инструментальной диагностики нарушений кровообращения.
Данные материалы являются переработанным вариантом предыдущих изданий (1999г., 2003г.), первым автором которых являлся В.Ф.Туркин - доцент кафедры анестезиологии и реаниматологии АГИУВ.
Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Введение
Академик В.В.Парин (1965г.) дает такое пояснение: «Клиническая физиология исходит из положения, что в организме при болезни многие возникающие реакции являются приспособительными. Под влиянием чрезвычайных раздражителей приспособительные реакции резко изменяются и, приобретая опасное для организма значение, становятся реакциями патологическими. Переход приспособительных реакций в патологические является узловым звеном в патогенезе заболеваний. А его детальное изучение является одной из главных задач клинической физиологии кровообращения».
Исходя из этого пояснения, можно отметить, что значение клинической физиологии любой системы предполагает:
Более образно это можно представить в следующем виде (рисунок 1).
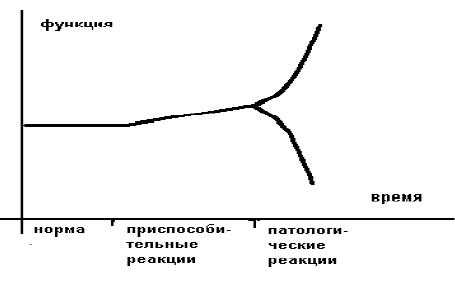
Приспособительные реакции обеспечивают компенсацию, а патологические реакции обуславливают декомпенсацию страдающего органа или страдающей системы. В общем виде отличием (границей) между нормой и приспособлением является изменение свойств приспосабливающего органа или приспосабливающейся системы.
Границей между приспособлением и патологией является резкое изменение ("излом") приспособительной реакции по направлению и величине.
Различают срочные приспособительные реакции и долговременные. Врачам интенсивной терапии чаще приходится иметь дело с острыми расстройствами, поэтому необходимы знания срочных приспособительных реакций и их переход в патологические.
Кровообращение - определение, классификация
Кровообращение - это непрерывное движение (обращение) крови по замкнутой системе, именуемой сердечно-сосудистой.
- 2 - аорта и крупные артерии, имеют много эластических волокон, представляются как буферные сосуды, благодаря им резко пульсирующий кровопоток превращается в более плавный;
- 3 - прекапиллярные сосуды, это мелкие артерии, артериолы, метартериолы, прекапиллярные жомы (сфинктеры), имеют много мышечных волокон, которые могут существенно изменить свой диаметр (просвет), они определяют не только величину сосудистого сопротивления в малом и большом кругах кровообращения (поэтому и называются резистивными сосудами), но и распределение кровопотока;
- 4 - капилляры, это обменные сосуды, при обычном состоянии открыто 20-35% капилляров, они образуют обменную поверхность в 250-350 кв.м., при физической нагрузке максимальное количество открытых капилляров может достигать 50-60%;
- 5 - сосуды - шунты или артериоло-венулярные анастомозы, обеспечивают сброс крови из артериального резервуара в венозный, минуя капилляры, имеют значение в сохранении тепла в организме;
- 7 - вены, крупные вены, они обладают большой растяжимостью и малой эластичностью, в них содержится большая часть крови (поэтому и называются емкостными сосудами), они определяют "венозный возврат" крови к желудочкам сердца, их заполнение и (в определенной мере) ударный объём (УО).
Объем циркулирующей крови (ОЦК)
Вопрос объема имеет важное значение. Прежде всего потому, что определяет наполнение камер сердца и таким образом влияет на величину УО.
По классическому представлению ОЦК составляет у мужчин 77 и у женщин 65 мл/кг массы тела 10%. В среднем берётся 70 мл/кг.
Необходимо чётко представлять, что ОЦК является «жидким слепком сосудистой системы» - сосуды не бывают полупустыми. Ёмкость сосудистой системы может изменяться в достаточно больших пределах, в зависимости от тонуса артериол, количества функционирующих капилляров, степени сдавления вен окружающими тканями («наполненность» интерстиция и тонус мышц) и степенью растянутости свободно расположенных вен брюшной полости и грудной клетки. Разница в ОЦК, определяемая изменением состояния вен, предположительно составляет примерно 500-700 мл у взрослого человека (А.Д.Ташенов, В.В.Чурсин, 2009г.). Мнение, что венозная система может вместить, кроме ОЦК, еще 7-10 литров жидкости, можно считать ошибочным, так как излишняя жидкость достаточно быстро перемещается в интерстиций. Депо ОЦК в организме является интерстициальное пространство, резервная-мобильная емкость которого составляет примерно ещё 1 литр. При патологии интерстиций способен принять около 5-7 литров жидкости без формирования внешне видимых отеков (А.Д.Ташенов, В.В.Чурсин, 2009г.).
Особенностью интерстициальных отеков при некорректной инфузионной терапии является то, что жидкость при быстром поступлении в организм прежде всего уходит в наиболее «мягкие» ткани - мозг, легкие и кишечник.
Последствием этого является наиболее наблюдаемые недостаточности - церебральная, дыхательная и кишечная.
Физиологи на сегодняшний день считают, что практически у среднего человека номинальной величиной ОЦК принимается 5 литров или 5000 см 3 . В ОЦК различают две составных части: объем заполнения (U) и объем растяжения (V) сосудистой системы. U составляет 3300 см., V составляет 1700 см 3 . Последний, объем растяжения имеет непосредственное отношение к давлению крови и скорости объемного потока крови в сосудах.
Избыточная, особенно быстрая, инфузия растворов ведет к увеличению объема, прежде всего в сосудах легких, чем в других органах. При быстрой инфузии, особенно крупномолекулярных растворов (декстраны, ГЭК, СЗП, альбумин) жидкость не успевает переместиться в интерстиций, и при этом жидкость депонируется в первую очередь в легочных венах. Имеются сведения о том, что легочные вены могут дополнительно вместить еще примерно 53% общего легочного объема крови. При дальнейшей избыточной инфузии в действие вступает рефлекс Китаева. При этом рефлексе импульсы с рецепторов перерастянутых легочных вен, возбуждающе действуя на мускулатуру легочных артериол, суживают их, предотвращая таким образом переполнение легочных венозных сосудов.
Из-за спазма легочных артериол при дальнейшей избыточной инфузии наступает объемная перегрузка правых отделов сердца, в первую очередь правого желудочка. При его чрезмерной перегрузке в действие вступает рефлекс Ярошевича. Импульсы с рецепторов легочных артерий, возбуждающе действуя на мускулатуру в устьях полых вен, суживают их, предотвращая таким образом переполнение правых отделов сердца.
Здесь граница, за которой далее приспособление может перейти в патологию. В случае продолжения избыточной инфузии - вследствие избыточного давления в правом предсердии и его перерастяжения возникают следующие условия.
Во-первых ухудшается отток в правое предсердие значительной части крови из коронарных вен. Затруднение оттока по коронарным венам приводит к затруднению притока крови по коронарным артериям и доставки кислорода к миокарду (боль в области сердца).
Во-вторых, может возникнуть рефлекс Бейнбриджа (подробнее - раздел регуляции кровообращения), он вызывает тахикардию, которая всегда увеличивает потребность миокарда в кислороде.
У лиц со скрытой коронарной недостаточностью (что почти никогда не выявляется у больных перед операцией из-за недостаточного обследования) и у лиц с явной ишемической болезнью сердца (ИБС) все это может обусловить возникновение острой коронарной недостаточности вплоть до возникновения острого инфаркта миокарда (ОИМ) с дальнейшим развитием острой сердечной лево-желудочковой недостаточности (ОСЛН).
Если компенсаторные возможности коронарного кровообращения не скомпрометированы и не реализуется рефлекс Бейнбриджа, то дальнейшая объемная перегрузка приводит к растяжению полых вен. При этом с рецепторов, расположенных в устьях полых вен, импульсация поступает к центрам осморегуляции в гипоталамусе (супраоптическое ядро). Уменьшается секреция вазопрессина, приводящая к полиурии (выделению мочи более 2000 мл/сут), что отмечается утром дежурным врачом (и, как правило, безотчётливо) - больной спасает себя. Хорошо, если у больного регуляция водного баланса не нарушена и почки функционируют, в противном случае больной будет «утоплен» с благими намерениями.
Не затрагивая вопросов о «хроническом» уменьшении ОЦК, когда это обусловлено хроническим уменьшением потребления жидкости, коснемся вопроса уменьшения ОЦК, обусловленного именно острой кровопотерей, с чем чаще всего имеют дело врачи анестезиологи-реаниматологи.
По современным представлениям отмечаются следующие приспособительные изменения функции сердечно-сосудистой системы.
Когда ОЦК снижается на 10-20%, то такая кровопотеря представляется компенсируемой. При этом первой приспособительной реакцией является уменьшение емкости венозных сосудов за счёт сдавления их окружающими тканями. Вены из округлых становятся сплющенными или почти полностью спадаются, и таким образом емкость сосудов приспосабливается к изменившемуся объему циркулирующей крови. Венозный приток крови к сердцу и его УО поддерживаются на прежнем уровне. Компенсаторную реакцию организма можно сравнить с ситуацией, когда содержимое неполной 3-х литровой банки переливают в 2-х литровую и она оказывается полной.
Компенсаторным механизмом является и перемещение жидкости из интерстиция за счёт уменьшения венозного давления и увеличения скорости кровотока (укорочения времени изгнания даже без развития тахикардии) - жидкость как бы засасывается из интерстиция. Этот компенсаторный механизм можно наблюдать у доноров при донации, когда экстракция 500 мл крови не приводит к каким-либо изменениям кровообращения.
С уменьшением ОЦК до 25-30% (а это уже потеря растягивающей части ОЦК - V) кровопотеря представляется не компенсируемой за счёт критического уменьшения ёмкости венозной системы. Начинает уменьшаться венозный приток к сердцу и страдает УО. При этом развивается приспособительная (компенсаторная) тахикардия. Благодаря ей поддерживается достаточный уровень сердечного выброса (СВ за минуту = МСВ) за счёт уменьшенного УО и более частых сердечных сокращений. Одновременно с тахикардией развивается сужение периферических артериальных сосудов - централизация кровообращения. При этом ёмкость сосудистой системы значительно уменьшается, подстраиваясь под уменьшенный ОЦК. При сниженном УО и суженных периферических артериальных сосудах поддерживается достаточный уровень среднего артериального давления (АДср) в сосудах, направляющих кровь к жизненно важным органам (мозг, сердце и лёгкие). Именно от величины АДср зависит степень перфузии того или иного органа. Таким образом, развивается приспособительная централизация кровообращения за счет уменьшения кровоснабжения периферических тканей (кожа, скелетные мышцы и т.д.). Эти ткани могут переживать ишемию (I фазу нарушения микроциркуляции) и кислородную недостаточность в течение более продолжительного времени.
Эта реакция аналогична процессу воспаления, при котором организм, образуя грануляционный вал и отторгая омертвевшее, жертвует частью во имя сохранения целого.
Когда ОЦК снижается более чем на 30-40% и восполнение кровопотери задерживается, то такая кровопотеря переходит в разряд некомпенсированной и может стать необратимой. При этом несмотря на тахикардию, СВ уменьшается и снижается АДср. Из-за недостаточного транспорта кислорода в организме усиливается метаболический ацидоз. Недоокисленные продукты метаболизма парализуют прекапиллярные сфинктеры, но периферический кровоток не восстанавливается из-за сохраняющегося спазма посткапиллярных сфинктеров.
Развивается II фаза нарушений микроциркуляции - застойной гипоксии. При этом за счёт ацидоза повышается проницаемость капилляров - плазматическая жидкость уходит в интерстиций, а форменные элементы начинают сладжироваться, образуя микротромбы - развивается ДВС-синдром. К моменту, когда на фоне нарастающего ацидоза парализуются и посткапиллярные сфинктеры (III фаза нарушений микроциркуляции) капиллярное русло уже необратимо блокировано микротромбами.
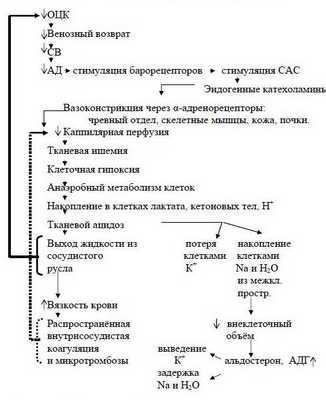
Наступает несостоятельность тканевой перфузии. Во всех случаях затянувшегося синдрома малого СВ присоединяется преренальная анурия. Всё это клиническая форма шока с классической триадой: синдром сниженного СВ, метаболический ацидоз, преренальная анурия. При этом во многих органах, как отмечает профессор Г.А.Рябов, "наступают необратимые изменения и даже последующее восполнение кровопотери и восстановление ОЦК не всегда предотвращает смертельный исход из-за осложнений, связанных с необратимыми изменениями в некоторых органах" - развивается полиорганная недостаточность (ПОН) или мультиорганная дисфункция (МОД).
Последовательность в нарушениях гомеостаза при кровопотере схематически представлена на рисунке 2 (Р.Н.Лебедева и сотр., 1979 г.).
Таким образом, при абсолютном снижении ОЦК практически любого происхождения границей перехода приспособления в декомпенсацию является увеличение частоты сердечных сокращений (ЧСС) с одновременным снижением СВ и АДср.
Данное положение не применимо к случаям, когда имеется относительное уменьшение ОЦК за счет патологической вазодилятации.
Следует учитывать и то, что очень часто острая кровопотеря сопровождается болью и это вносит разлад в последовательность компенсаторных механизмов - раньше чем нужно и в большем количестве выбрасываются эндогенные катехоламины. Централизация развивается быстрее и времени на спасение больного остается меньше.
КЛИНИЧЕСКАЯ ФИЗИОЛОГИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
Масса крови перемещается по замкнутой сосудистой системе, состоящей из большого и малого кругов кровообращения, в строгом соответствии с основными физическими принципами, в том числе с принципом неразрывности потока. Согласно этому принципу разрыв потока при внезапных травмах и ранениях, сопровождающихся нарушением целостности сосудистого русла, приводит к потере как части объема циркулирующей крови, так и большого количества кинетической энергии сердечного сокращения. В нормально функционирующей системе кровообращения согласно принципу неразрывности потока через любое поперечное сечение замкнутой сосудистой системы в единицу времени перемещается один и тот же объем крови.
Дальнейшее изучение функций кровообращения как в эксперименте, так и в клинике, привело к пониманию того, что кровообращение наряду с дыханием относится к числу наиболее важных жизнеобеспечивающих систем, или к так называемым «витальным» функциям организма, прекращение функционирования которых приводит к смерти в течение нескольких секунд или минут. Между общим состоянием организма больного и состоянием кровообращения существует прямая зависимость, поэтому состояние гемодинамики является одним из определяющих критериев тяжести заболевания. Развитие любого тяжелого заболевания всегда сопровождается изменениями функции кровообращения, проявляющимися либо в его патологической активации (напряжение), либо в депрессии той или иной степени выраженности (недостаточность, несостоятельность). Первичное поражение циркуляции характерно для шоков различной этиологии.
Оценка и поддержание адекватности гемодинамики являются важнейшим компонентом деятельности врача при проведении анестезии, интенсивной терапии и реанимации.
Система кровообращения осуществляет транспортную связь между органами и тканями организма. Кровообращение выполняет множество взаимосвязанных функций и обуславливает интенсивность сопряженных процессов, в свою очередь, влияющих на кровообращение. Все реализуемые кровообращением функции характеризуются биологической и физиологической специфичностью и ориентированы на осуществление феномена переноса масс, клеток и молекул, выполняющих защитные, пластические, энергетические и информационные задачи. В наиболее общей форме функции кровообращения сводятся к массопереносу по сосудистой системе и к массообмену с внутренней и внешней средой. Это явление, наиболее четко прослеживаемое на примере газообмена, лежит в основе роста, развития и гибкого обеспечения различных режимов функциональной активности организма, объединяя его в динамическое целое.
К основным функциям кровообращения относятся:
1. Транспорт кислорода из легких к тканям и углекислого газа из тканей к легким.
2. Доставка пластических и энергетических субстратов к местам их потребления.
3. Перенос продуктов метаболизма к органам, где происходит их дальнейшее превращение и экскреция.
4. Осуществление гуморальной взаимосвязи между органами и системами.
Кроме этого, кровь играет роль буфера между внешней и внутренней средой и является наиболее активным звеном в гидрообмене организма.
Система кровообращения образована сердцем и сосудами. Оттекающая от тканей венозная кровь поступает в правое предсердие, а оттуда — в правый желудочек сердца. При сокращении последнего кровь нагнетается в легочную артерию. Протекая через легкие, кровь подвергается полной или частичной эквилибрации с альвеолярным газом, в результате чего она отдает избыток углекислого газа и насыщается кислородом. Система легочных сосудов (легочные артерии, капилляры и вены) образует малый (легочный) круг кровообращения. Артериализированная кровь из легких по легочным венам поступает в левое предсердие, а оттуда — в левый желудочек. При его сокращении кровь нагнетается в аорту и далее — в артерии, артериолы и капилляры всех органов и тканей, откуда по венулам и венам оттекает в правое предсердие. Система перечисленных сосудов образует большой круг кровообращения. Любой элементарный объем циркулирующей крови последовательно проходит все перечисленные отделы системы кровообращения (за исключением порций крови, подвергающихся физиологическому либо патологическому шунтированию).
Исходя из целей клинической физиологии, кровообращение целесообразно рассматривать как систему, состоящую из следующих функциональных отделов:
1. Сердце (сердечный насос) — главный двигатель циркуляции.
2. Сосуды-буферы, или артерии, выполняющие преимущественно пассивную транспортную функцию между насосом и системой микроциркуляции.
3. Сосуды-емкости, или вены, выполняющие транспортную функцию возврата крови к сердцу. Это более активная, чем артерии, часть системы кровообращения, поскольку вены способны изменять свой объем в 200 раз, активно участвуя в регуляции венозного возврата и циркулирующего объема крови.
4. Сосуды распределения (сопротивления) — артериолы, регулирующие кровоток через капилляры и являющиеся главным физиологическим средством регионарного распределения сердечного выброса, а также венулы.
5. Сосуды обмена — капилляры, интегрирующие систему кровообращения в общее движение жидкости и химических веществ в организме.
6. Сосуды-шунты — артерио-венозные анастомозы, регулирующие периферическое сопротивление при спазме артериол, сокращающем кровоток через капилляры.
Три первых отдела кровообращения (сердце, сосуды-буферы и сосуды-емкости) представляют собой систему макроциркуляции, остальные — образуют систему микроциркуляции.
В зависимости от уровня давления крови выделяют следующие анатомо-функциональные фрагменты системы кровообращения:
1. Система высокого давления (от левого желудочка до капилляров большого круга) кровообращения.
2. Система низкого давления (от капилляров большого круга до левого предсердия включительно).
Хотя сердечно-сосудистая система является целостным морфофункциональным образованием, для понимания процессов циркуляции целесообразно рассматривать основные аспекты деятельности сердца, сосудистого аппарата и регуляторных механизмов по отдельности.
Сердце
Этот орган массой около 300 г снабжает кровью «идеального человека» массой 70 кг в течение примерно 70 лет. В покое каждый желудочек сердца взрослого человека выбрасывает 5 —5,5 л крови в минуту; следовательно, за 70 лет производительность обоих желудочков составляет приблизительно 400 млн. л, даже если человек находится в состоянии покоя.
Обменные потребности организма зависят от его функционального состояния (покой, физическая активность, тяжелые заболевания, сопровождающиеся гиперметаболическим синдромом). Во время тяжелой нагрузки минутный объем может возрастать до 25 л и более в результате увеличения силы и частоты сердечных сокращений. Некоторые из этих изменений обусловлены нервными и гуморальными воздействиями на миокард и рецепторный аппарат сердца, другие являются физическим следствием воздействия «растягивающей силы» венозного возврата на сократительную силу волокон сердечной мышцы.
Процессы, происходящие в сердце, условно разделяют на электрохимические (автоматия, возбудимость, проводимость) и механические, обеспечивающие сократительную активность миокарда.
Электрохимическая деятельность сердца.Сокращения сердца происходят вследствие периодически возникающих в сердечной мышце процессов возбуждения. Сердечная мышца — миокард — обладает рядом свойств, обеспечивающих его непрерывную ритмическую деятельность, — автоматией, возбудимостью, проводимостью и сократимостью.
Возбуждение в сердце возникает периодически под влиянием процессов, протекающих в нем. Это явление получило название автоматии. Способностью к автоматии обладают определенные участки сердца, состоящие из особой мышечной ткани. Эта специфическая мускулатура образует в сердце проводящую систему, состоящую из синусового (синусно-предсердного, синоатриального) узла — главного водителя ритма сердца, расположенного в стенке предсердия около устьев полых вен, и предсердно-желудочкового (атриовентрикулярного) узла, находящегося в нижней трети правого предсердия и межжелудочковой перегородки. От атриовентрикулярного узла берет начало предсердно-желудочковый пучок (пучок Гиса), прободающий предсердно-желудочковую перегородку и разделяющийся на левую и правую ножки, следующие в межжелудочковую перегородку. В области верхушки сердца ножки предсердно-желудочкового пучка загибаются вверх и переходят в сеть сердечных проводящих миоцитов (волокна Пуркинье), погруженных в сократительный миокард желудочков. В физиологических условиях клетки миокарда находятся в состоянии ритмической активности (возбуждения), что обеспечивается эффективной работой ионных насосов этих клеток.
Особенностью проводящей системы сердца является способность каждой клетки самостоятельно генерировать возбуждение. В обычных условиях автоматия всех расположенных ниже участков проводящей системы подавляется более частыми импульсами, поступающими из синусно-предсердного узла. В случае поражения этого узла (генерирующего импульсы с частотой 60 — 80 ударов в минуту) водителем ритма может стать предсердно-желудочковый узел, обеспечивающий частоту 40 — 50 ударов в минуту, а если оказывается выключенным и этот узел — волокна пучка Гиса (частота 30 — 40 ударов в минуту). При выходе из строя и этого водителя ритма процесс возбуждения может возникнуть в волокнах Пуркинье с очень редким ритмом — примерно 20/мин.
Возникнув в синусовом узле, возбуждение распространяется на предсердие, достигая атриовентрикулярного узла, где благодаря небольшой толщине его мышечных волокон и особому способу их соединения возникает некоторая задержка проведения возбуждения. Вследствие этого возбуждение достигает предсердно-желу-дочкового пучка и волокон Пуркинье лишь после того, как мускулатура предсердий успевает сократиться и перекачать кровь из предсердий в желудочки. Таким образом, атриовентрикулярная задержка обеспечивает необходимую последовательность сокращений предсердий и желудочков.
Наличие проводящей системы обеспечивает ряд важных физиологических функций сердца: 1) ритмическую генерацию импульсов; 2) необходимую последовательность (координацию) сокращений предсердий и желудочков; 3) синхронное вовлечение в процесс сокращения клеток миокарда желудочков.
Как экстракардиальные влияния, так и факторы, непосредственно поражающие структуры сердца, могут нарушать эти сопряженные процессы и приводить к развитию различных патологий сердечного ритма.
Механическая деятельность сердца.Сердце нагнетает кровь в сосудистую систему благодаря периодическому сокращению мышечных клеток, составляющих миокард предсердий и желудочков. Сокращение миокарда вызывает повышение давления крови и изгнание ее из камер сердца. Вследствие наличия общих слоев миокарда у обоих предсердий и обоих желудочков возбуждение одновременно достигает их клеток и сокращение обоих предсердий, а затем и обоих желудочков осуществляется практически синхронно. Сокращение предсердий начинается в области устьев полых вен, в результате чего устья сжимаются. Поэтому кровь может двигаться через предсердно-желудочковые клапаны только в одном направлении — в желудочки. В момент диастолы желудочков клапаны раскрываются и пропускают кровь из предсердий в желудочки. В левом желудочке находится двустворчатый, или митральный, клапан, в правом — трехстворчатый клапан. Объем желудочков постепенно возрастает до тех пор, пока давление в них не превысит давление в предсердии и клапан не закроется. В этот момент объем в желудочке представляет собой конечный диастолический объем. В устьях аорты и легочной артерии имеются полулунные клапаны, состоящие из трех лепестков. При сокращении желудочков кровь устремляется в сторону предсердий и створки предсердно-желудочковых клапанов захлопываются, в это время полулунные клапаны тоже пока остаются закрытыми. Начало сокращения желудочка при полностью закрытых клапанах, превращающих желудочек во временно изолированную камеру, соответствует фазе изометрического сокращения.
Повышение давления в желудочках при их изометрическом сокращении происходит до тех пор, пока оно не превысит давление в крупных сосудах. Следствием этого является изгнание крови из правого желудочка в легочную артерию и из левого желудочка в аорту. При систоле желудочков лепестки клапана под давлением крови прижимаются к стенкам сосудов, и она беспрепятственно изгоняется из желудочков. Во время диастолы давление в желудочках становится ниже, чем в крупных сосудах, кровь устремляется из аорты и легочной артерии в направлении желудочков и захлопывает полулунные клапаны. Вследствие падения давления в камерах сердца во время диастолы, давление в венозной (приносящей) системе начинает превышать давление в предсердиях, куда кровь притекает из вен.
Наполнение сердца кровью обусловлено рядом причин. Первая — наличие остатка движущей силы, вызванной сокращением сердца. Среднее давление крови в венах большого круга — 7 мм рт. ст., а в полостях сердца во время диастолы стремится к нулю. Таким образом, градиент давления составляет всего около 7 мм рт. ст. Это надо учитывать во время хирургических вмешательств — любое случайное сдавливание полых вен может полностью прекратить доступ крови к сердцу.
Вторая причина притока крови к сердцу — сокращение скелетных мышц и наблюдающееся при этом сдавливание вен конечностей и туловища. В венах имеются клапаны, пропускающие кровь только в одном направлении — к сердцу. Эта так называемая венозная помпа обеспечивает значительное увеличение притока венозной крови к сердцу и сердечного выброса при физической работе.
Третья причина увеличения венозного возврата — присасывающий эффект крови грудной клеткой, которая представляет собой герметически закрытую полость с отрицательным давлением. В момент вдоха эта полость увеличивается, органы, расположенные в ней (в частности, полые вены), растягиваются, и давление в полых венах и предсердиях становится отрицательным. Определенное значение имеет также присасывающая сила расслабляющихся подобно резиновой груше желудочков.
Под сердечным циклом понимают период, состоящий из одного сокращения (систола) и одного расслабления (диастола).
Сокращение сердца начинается с систолы предсердий, длящейся 0,1 с. При этом давление в предсердиях повышается до 5 — 8 мм рт. ст. Систола желудочков продолжается около 0,33 с и состоит из нескольких фаз. Фаза асинхронного сокращения миокарда длится от начала сокращения до закрытия атриовентрикулярных клапанов (0,05 с). Фаза изометрического сокращения миокарда начинается с захлопывания атриовентрикулярных клапанов и заканчивается открытием полулунных (0,05 с).
Период изгнания составляет около 0,25 с. За это время часть крови, содержащейся в желудочках, изгоняется в крупные сосуды. Остаточный систолический объем зависит от величины сопротивления работы сердца и от силы его сокращения.
Во время диастолы давление в желудочках падает, кровь из аорты и легочной артерии устремляется обратно и захлопывает полулунные клапаны, затем кровь притекает в предсердия.
Особенностью кровоснабжения миокарда является то, что кровоток в нем осуществляется в фазу диастолы. В миокарде имеются две системы сосудов. Снабжение левого желудочка происходит по сосудам, отходящим от коронарных артерий под острым углом и проходящим по поверхности миокарда, их ветви снабжают кровью 2/3 наружной поверхности миокарда. Другая система сосудов проходит под тупым углом, прободает всю толщу миокарда и осуществляет кровоснабжение 1/3 внутренней поверхности миокарда, разветвляясь эндокардиально. В период диастолы кровоснабжение этих сосудов зависит от величины внутрисердечного давления и давления извне на сосуды. На суб-эндокардиальную сеть влияет среднее дифференциальное диастолическое давление. Чем оно выше, тем хуже наполнение сосудов, т. е. нарушается коронарный кровоток. У больных с дилатацией чаще возникают очаги некроза в субэндокардиальном слое, чем интрамурально.
Правый желудочек тоже имеет две системы сосудов: первая проходит через всю толщу миокарда; вторая образует субэндокардиальное сплетение (1/3). Сосуды перекрывают друг друга в субэндокардиальном слое, поэтому инфарктов в области правого желудочка практически не бывает. Дилатированное сердце всегда имеет плохой коронарный кровоток, но потребляет кислорода больше, чем нормальное.
Читайте также:
