Гормональная терапия воспаления легких.
Добавил пользователь Morpheus Обновлено: 22.01.2026
Кафедра пульмонологии ФУВ РГМУ, Москва
П невмония является одним из распространенных заболеваний органов дыхания, встречаясь у 3-15 человек на 1000 населения. В России и в Москве распространенность пневмоний составляет 3,86/1000 и 3,65/1000 соот- ветственно. В США ежегодно заболевают до 4 миллионов человек, из которых 1 миллион требует госпитализации. У пациентов старше 65 лет госпитализация требуется в 3,5 раза чаще, чем в среднем в популяции. Наиболее часто болеют лица моложе 5 лет и старше 75.
Смертность от внебольничных пневмоний составляет 5%, но у пациентов, требующих госпитализации, доходит до 21,9%. При нозокомиальных пневмониях смертность достигает 20%, а у пожилых - 46%. До применения пенициллина смертность от пневмококковой пневмонии с бактериемией составляла 83%. Ошибки в диагностике пневмоний достигают 20%, а диагноз в первые 3 дня болезни устанавливается лишь у 35% заболевших. В большинстве случаев антибактериальная терапия при пневмониях назначается эмпирически (только в 50% случаев возможно определение возбудителя), и ответственность за правильность диагностики и выбора терапии по прежнему остается за практическим врачом.
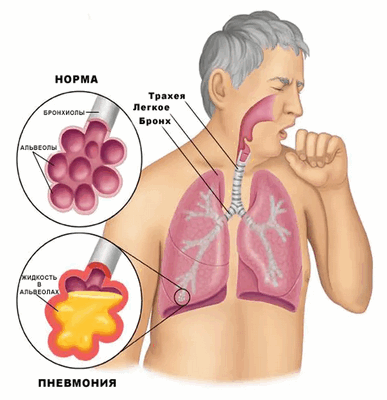
Пневмония - инфекционное поражение альвеол, сопровождающееся инфильтрацией паренхимы клетками воспаления, как ответ на внедрение и пролиферацию микроорганизмов в обычно стерильные отделы респираторного тракта.
В разделе «пневмонии» не рассматриваются поражения легких при инфекционных заболеваниях (чуме, брюшном тифе, туляремии и др.), относящиеся к другим нозологическим формам.
- Внебольничные пневмонии (в том числе и атипичные)
- Внутрибольничные (госпитальные, нозокомиальные) пневмонии
- Аспирационные пневмонии
- Пневмонии у лиц с иммунодефицитом(врожденным или приобретенным).
Рубрики, указывающие на локализацию и распространенность процесса, осложнения, по-прежнему, указываются в диагнозе. В диагнозе пневмоний не используют термины «острая» или «интерстициальная». Классификация носит не академический характер, а соответствует практическим требованиям диагностики и лечения. Смешение анамнестических (внебольничные и госпитальные пневмонии) и патогенетических (аспирационные и у больных с иммунодефицитом) критериев нарушает стройность классификации. Например, как при госпитальной, так и при внебольничной пневмонии ведущим механизмом развития заболевания может быть аспирация; иммунодефицит способствует развитию внебольничной, а уж тем более - внутрибольничной пневмонии.
При внебольничных пневмониях наиболее частыми возбудителями являются:
- Streptococcus pneumoniae 20-60%
- Mycoplasma pneumoniae 1-6%
- Hemophilus influenzae 3-10%
- Вирусы 2-15%
- Chlamydia pneumoniae 4-6%
- Legionella spp. 2-8%
- Staphylococcus aureus 3-5%
- Грамотрицательная флора 3-10%
В 20-30% случаев этиология пневмоний не устанавливается.
Клинические критерии включают:
Клинические критерии включают:
- местные симптомы: кашель сухой или с мокротой,кровохарканье, боль в грудной клетке
- общие симтомы:лихорадка выше 38 ,интоксикация
- физикальные данные: крепитация, мелкопузырчатые хрипы, притупление перкуторного звука, усиление голосового дрожания.
Объективные критерии:
Перечисленных критериев достаточно для диагностики и лечения пневмоний на амбулаторном этапе и при неосложненном типичном течении пневмонии в стационаре. Один из основных принципов антибактериальной терапии - как можно более раннее начало лечения, возможное при правильной оценке основных диагностических критериев (эпидемиологических, анамнестических, клинических и лабораторно-инструментальных). Практическая реализация этого принципа в идеальных условиях позволяет назначить антибиотик в первые 4-8 часов от начала заболевания
Дополнительные методы в основном проводятся в стационаре и/или при нетипичном течении заболевания, требующего проведения диагностического поиска .
Пациент госпитализируется в стационар при исходно тяжелом поражении легких, осложнениях, и при наличии факторов риска, к которым относятся хронические заболевания, возраст и лабораторные показатели крови.
Лечение внебольничных пневмоний
Антибактериальная терапия пневмоний относится к разряду этиотропной терапии - самому рациональному виду лечения. Успех лечения пневмонии в значительной степени зависит от точности определения возбудителя. Даже при современном оснащении бактериологической службы медицинского учреждения первично антибактериальное лечение назначается эмпирически с учетом анамнеза, клинической картины, эпидемиологической ситуации. В большинстве современных пособий к выбору антибактериального препарата рекомендуется подходить с учетом деления пневмоний на внебольничные и госпитальные, микрофлора которых принципиально отличается, и, следовательно, необходимо назначение принципиально разных антибиотиков. При внебольничных пневмониях - это пенициллины (особенно с ингибиторами b -лактамаз) и макролиды. В последнее время все большее место в лечении бронхолегочных инфекций занимают «респираторные» фторхинолоны (левофлоксацин, моксифлоксацин), которые обладают широким спектром действия, охватывающим основные возбудители респираторных инфекций.
При госпитальных пневмониях предпочтение отдается противостафилококковым антибиотикам и антибиотикам, действующим на грамотрицательную флору и анаэробы (гликопептиды, цефалоспорины II и III поколения, фторхинолоны).
Другим критерием для выбора антибиотика является возраст больного: моложе или старше 60 лет (табл.1). Следует отметить, что хотя эти критерии проверены в больших статистических исследованиях, они не гарантируют успеха в конкретном клиническом случае.
Следующий критерий для выбора антибактериальной терапии чрезвычайно важен - это тяжесть заболевания. Если при легкой форме пневмонии у врача есть время для подбора и определения эффективности антибиотика в течение 3 дней, то при тяжелом состоянии этого времени нет. В этом случае необходимо назначение комбинации антибиотиков для того, чтобы перекрыть весь спектр возможных возбудителей, или препарата с широким антибактериальным спектром (например, левофлоксацин внутривенно) (табл. 2).
Рекомендации Американского торакального общества и Американского общества инфекционистов 2000-2001 гг. также предлагают для амбулаторного лечения нетяжелых пневмоний макролиды (азитромицин и кларитромицин) и доксициклин. Для больных в терапевтическом отделении предусматривается назначение b -лактамных антибиотиков широкого спектра (цефалоспорины и пенициллины с ингибиторами или без ингибиторов b -лактамаз) в сочетании с макролидами или респираторные фторхинолоны (левофлоксацин) в монотерапии. Лечение тяжелых пневмоний (в том числе и в блоке интенсивной терапии) предусматривает сочетание b -лактамных антибиотиков (цефотаксим, цефтриаксон, цефепим, имипенем, меропенем, пиперациллин-тазобактам) с макролидами (азитромицин, кларитромицин) или фторхинолонами с антипсевдомонадной (ципрофлоксацин) и антипневмококковой (левофлоксацин) активностью. Выбор b -лактамного антибиотика производится также с учетом его антипсевдомонадной активности.
Возможно также проведение ступенчатой терапии: парентеральное (чаще внутривенное) введение антибиотика в течение 2-3 дней с дальнейшим переходом на пероральный прием. Ступенчатая терапия возможна при использовании амоксициллин/клавуланата, цефуроксима, кларитромицина, ципрофлоксацина, а также новых фторхинолонов - левофлоксацина (Таваник), что оправдано как с клинических, так и с фармакоэкономических позиций.
Таким образом, b -лактамные антибиотики и макролиды остаются препаратами выбора при лечении внебольничных пневмоний. В последних руководствах в значительной степени расширены показания для новых фторхинолонов (левофлоксацин и др.), которые обладают широким спектром действия, хорошо переносятся и удобны в применении (возможна ступенчатая терапия), а рифампицин и ко-тримоксазол практически не упоминаются. Комбинированная терапия является основой при лечении тяжелых пневмоний.
Стандартная жизненная ситуация не позволяет строго следовать правилам назначения антибиотиков. Результаты микробиологического исследования обычно бывают готовы лишь к 3-5-му дню от взятия мокроты, причем в 10-25% случаев возбудителя не удается определить. Поэтому при эмпирическом выборе антибактериального препарата рационально использовать большее количество критериев, чем только возраст и тяжесть состояния.
Алгоритм выбора антибиотика основан на знании:
Анамнеза (возраст и статус здоровья):
- исходно здоровый человек
- больной хроническими болезнями
- больной в стационаре
- больной с иммунодефицитом
- пожилой человек.
Клинической картины заболевания
Степени тяжести заболевания.
Медицинское учреждение, имеющее свою микробиологическую службу, может ориентировать врачей, используя и архивные данные о наиболее часто встречающихся возбудителях пневмоний и сезонных изменениях, характерных для конкретного региона.
Врач на основании этих данных заранее знает, что пневмококк наиболее часто встречается в январе-марте, а легионеллезная инфекция - в августе-ноябре и т.д. Эти сведения наряду с клиническими и лабораторными данными помогают распознать инфекцию.
Очень характерным примером определяющей роли эпидемиологической ситуации в постановке микробиологического диагноза и выборе терапии (табл. 3) является эпидемия гриппа, когда возбудителем пневмонии чаще всего становятся стафилококки.
Об атипичной пневмонии, вызванной хламидией или микоплазмой, с большой степенью вероятности можно думать при вспышке респираторной инфекции в организованном коллективе, когда наряду с заболеваниями верхних дыхательных путей выявляются бронхиты и пневмонии. Эпидемиологические данные срабатывают при постановке диагноза и выборе терапии у “путешественников”, когда также велика этиологическая роль атипичных возбудителей.
Эпидемиологические данные являются только одним из ориентиров для назначения антибактериального препарата. Анамнез и клиническая картина дополняют информацию, необходимую для принятия правильного решения (табл. 4). Значимость анамнестических данных подчеркивается современной классификацией пневмоний, когда выделяются две большие группы: внебольничные и больничные (нозокомиальные) пневмонии, которые имеют различную этиологию и, соответственно, различную этиотропную терапию.
Если пациент - исходно здоровый человек - заболел пневмонией, то наиболее вероятным возбудителем будут пневмококк, различные вирусно-бактериальные ассоциации, гемофильная палочка, микоплазма и хламидия, но не синегнойная палочка и не пневмоциста, которые встречаются у хронических больных при иммунодефицитах. В соответствии с этой логикой ему рационально назначить пенициллин (амоксициллин и др.) или макролид, или респираторный фторхинолон (левофлоксацин и др.), или цефалоспорин I-II поколения (цефалексин и др.).
Но если пациент страдает сахарным диабетом и в декомпенсированном состоянии поступил в стационар, где на 4-й день заболел пневмонией, то, конечно, это нозокомиальная пневмония и возбудителями могут быть стафилококки, клебсиелла, синегнойная и кишечная палочка, грибковая флора, а антибиотиками выбора являются фторхинолоны, аминогликозиды, цефалоспорины II-III поколения, или пенициллины с ингибиторами b -лактамаз.
Во время осмотра пациента врач получает дополнительные клинические ориентиры для выбора антибактериального препарата.
Традиционно пневмонии делят на бронхопневмонии и долевые пневмонии. Долевые пневмонии в 94-96% случаев имеют пневмококковую этиологию, а в 4-6% вызываются клебсиеллой.
Долевая пневмококковая пневмония имеет хорошо известные клинические особенности. Заболевание часто начинается остро, пациент может указать час начала заболевания. В первые сутки преобладают общие симптомы интоксикации (тифоподобное начало). Локальные симптомы поражения каких-либо органов и систем отсутствуют. Затем присоединяются кашель с ржавой мокротой, боли в грудной клетке при кашле и глубоком вдохе. Определяется усиление голосового дрожания, притупление и крепитация над пораженной долей. Если антибактериальная терапия начата в первые часы от начала заболевания, то возможно рудиментарное течение без вовлечения в процесс всей доли, в этом случае рентгенологически пневмония будет определяться как очаговая. Показано лечение пенициллинами, в том числе в сочетании с ингибиторами b -лактамаз, цефалоспоринами I-II поколения, макролидами, левофлоксацином.
Долевая пневмония, вызванная клебсиеллой, также имеет свои особенности. Характерна скудная физикальная симптоматика из-за густой, вязкой, цвета “малинового желе” мокроты, не позволяющей образовываться звуковым феноменам в виде хрипов и крепитации. Симптомы уплотнения легочной ткани такие же, как и при пневмококковой пневмонии. Кроме того, клебсиелла резистентна к действию пенициллинов, что может служить критерием этиологического диагноза. Показано назначение цефалоспоринов, аминогликозидов или респираторных фторхинолонов (левофлоксацин и др.).
Очаговые неосложненные пневмонии, вызываемые стафилококком и стрептококком, не имеют клинических особенностей. Но если при остающихся общих симптомах интоксикации начинают появляться аускультативные феномены полостных образований, выделение большого количества мокроты (необязательный симптом, так как количество мокроты зависит от размера полости и условий дренирования), сопровождающееся улучшением состояния больного, то можно думать о стафилококковой природе пневмонии. Стрептококковая пневмония тоже может осложняться абсцедированием, но чаще это наблюдают в случаях вторичной пневмонии при сепсисе, бактериальном эндокардите, когда абсцессы носят метастатический характер и нередко не определяются из-за малых размеров и отсутствия дренирования. Общие симптомы интоксикации, кашель, гнойная мокрота и плевральные поражения характерны для всей группы кокковых пневмоний. В этих случаях рационально назначение полусинтетических пенициллинов с ингибиторами b -лактамаз, цефалоспоринов I-II поколения, респираторных фторхинолонов, клиндамицина, ванкомицина.
Атипичные пневмонии - это пневмонии молодых. Для диагностики важны эпидемиологические данные. Можно выделить клинические особености хламидийной и микоплазменной пневмонии: чаще наблюдается несоответствие высокой степени интоксикации и ограниченного поражения легких с малой физикальной симптоматикой и непродуктивным кашлем. Рентгенологически часто описывается локальное усиление легочного рисунка и интерстициальные изменения. Препаратами выбора в этом случае являются макролиды или респираторные фторхинолоны (левофлоксацин и др.).
Сроки замены антибиотика при его неэффективности укладываются в 3 дня, и основными критериями в этом случае чаще всего являются клинические симптомы продолжающегося воспаления (лихорадка, интоксикационный синдром и ухудшающиеся параметры внешнего дыхания, газов крови, сердечно-сосудистые растройства и почечно-печеночная недостаточность, изменения в сфере сознания). Основным критерием для завершения антибактериальный терапии служит нормальная температура тела, сохраняющаяся в течение 3-х дней. Слишком ранняя отмена препарата, основанная только на одном клиническом критерии, может быть опасна в плане рецидива, развития осложнений, затяжного течения, хронизации процесса и выздоровления с большими дефектами (пневмоцирроз, спайки, шварты, карнификация легкого, формирование бронхоэктазов), поэтому более объективными критериями для отмены антибактериальной терапии являются нормализация показателей крови, мокроты и рентгенологической картины.
1. A pragmatic approach to community-acquired pneumonia: patients and pathogens. D.Lew. New trends in the management of community-acquired pneumonia: the patient approach., 282.
2. Community-acquired pneumonia. Etiology, epidemiology and treatment. Lionel A. Mandel, MD. Chest 1995; 357.
4. Diagnosis and management of pneumonia and other respiratory infections. Alan Fein et al.1999.
5. Lecture notes on respiratory diseases. R.A.L. Brevis, 1985.
6. Management of adult community-acquired lower respiratory tract infections. Erohtan Study on Community Acquired Pneumonia (ESOCAP) committee: Chairmen: G. Huchon, M.Woodhead.
7. Pneumonia. Edited by A. Torres and M. Woodhead., 1997.
8. Bartlett J. Management of respiratory tract Infections. 1999.
9. Empiric treatment of community-acquired pneumonia: ATS and IDSA Guidelines. American Thoracic Society, 2001.
Гормональная терапия воспаления легких.
Здравствуйте.
По КТ описана вирусная пневмония средней тяжести.
Наличие очагов консолидации указывают на начало стадии разрешения. С учетом описанной вами клинической картины заболевания, назначения кортикостероидов (гормональных препаратов), мне представляется необоснованным.
Анализы посмотрел, все хорошо. Остаточные явления воспалительного процесса.
Алексей, могли бы ещё подсказать по лечению,назначено:
1.Цефипим,в/м;на 10 дней,утром и вечером.
2.Эликвис 5 мг по 1 таб утром и вечером/на 1 мес;на время приёма Эликвис Нольпаза 40 мг по 1 таб за 20 минут до еды.
3.Триазавирин 250 мг по 1 капс 3 раза в день/7дней
4.Амброксол по 1 таб 3 раза в день/на 2 недели;при сухом кашле омнитус по 15 мл 3 раза в день
5.Витамины С (1000),D-(2000) на 1 мес
6.Цетрин 10 мг по 1 таб на ночь/7 дней
И сегодня добавили ингаляции пульмикорт и физраствор по 2.0+20 капель беродуал,на 7 дней.
Интересуют больше всего антибиотики,нужны ли и ингаляции,слышала ,что в каких-то случаях ингаляции противопоказаны.
1.Цефипим не показан, нет признаков бактериальной инфекции. Тем более цефипим антибиотик резерва. Назначается только в тяжелых случаях бактериальной инфекции, резистентной к антибиотикам 1 и 2 ряда.
2. Эликвис не показан, коагулограмма и д-димер в норме.
3.Триазавирин - не имеет доказательной эффективности, на прогноз заболевания не влияет, на как хотите. Хуже эта пустышка не сделает.
4.Амброксол по 1 таб 3 раза в день/на 2 недели;при сухом кашле омнитус по 15 мл 3 раза в день - адекватная рекомендация, еще можно добавить грудной сбор №4.
5.Витамины С (1000),D-(2000) на 1 мес и еще добавить цинк 25 мг.
6.Цетрин 10 мг по 1 таб на ночь/7 дней- пусть будет.
Если температуры нет, ингаляции делать можно.
Марина , добрый день!
Вашему супругу необходимо дооследование : общий анализ крови ,кровь на С-реактивный белок ,кровь на Д- димер ,УЗИ сердца ,кровь на свёртываемость ,кровь на Прокальцитонин.
По данным КТ ,кроме признаков Двухсторонней Пневмонии ,есть признаки умеренной Лимфааденопатии( увеличение внутригрудных лимфатических узлов) и умеренная дилятация( расширение ) ствола лёгочной артерии.
Необходимо выяснить причину этого расширения , посмотреть есть или нет лёгочная Гипертензия ( данные УЗИ сердца ) ,нет ли признаков сгущения крови ( кровь на светрываемость) ,исключить тромбы ( кровь на Д - димер).
Остальные анализы ( кровь на С-реактивный белок и кровь на Прокальцитонин) покажут активность воспаления .
Поэтому, дообследование и по поводу гормонотерапии - по результатам дообследования.
С уважением, Ольга.
Здравствуйте. Глюкокортикостероиды назначаются только при среднетяжелом течении. Вам они не показаны. Проведите контроль анализов ОАК, СРБ, прокальцитонин, если там все в норме, то они Вам точно не нужны.
Ольга, По результатам ОАК не попадают в диапазон референсных значений: гематокрит 36,6; эритроциты 4,09; Палочкоядерные нейтрофилы -10, миелоциты - 1; метамиелоциты -1; СОЭ - 23. СРБ - 29,7 .Исследования проведены 17.12.2020. Ранее, 08.12.2020 СРБ был 18,36. Сейчас обострение подагры.
Если СРБ меньше 40-50, как у Вас, то назначение гормонов не показано, а на уровень мочевой кислоты можно повлиять приёмом блемарена по 1 таблетке 3 раза в день.
Сергей, если температура снижается, общее состояние удовлетворительное, сатурация стабильна, не беспокоят симптомы интоксикации, то гормоны, особенно в таких высоких дозах, не показаны. Продолжайте начатое лечение, начинайте дыхательную гимнастику в спокойном темпе, обильное питье. Вит С по 1000 два раза в день, Вит Д (капли, таблетки) один раз в день. Повторите ОАК СРБ прокальцитонин Д димер коагулограмму, чтобы определить состояние организма на сегодняшний день. Контроль КТ через 1-2 месяца.
Елена,
По результатам ОАК не попадают в диапазон референсных значений: гематокрит 36,6; эритроциты 4,09; Палочкоядерные нейтрофилы -10, миелоциты - 1; метамиелоциты -1; СОЭ - 23. СРБ - 29,7 .Исследования проведены 17.12.2020. Ранее, 08.12.2020 СРБ был 18,36. Сейчас обострение подагры.Анализ на прокальцитонин не проводил.
Елена, я сегодня сдуру принял суточную дозу преднизолона.Возможно прекращение приема без последствий?
Да, пейте по показаниям, резко отменив его до появления потребности в нём. Так как ударные дозы гормона выводят из строя собственные надпочечники, истощая их, лучше пейте солодку, которая уменьшит воспаление и снизит число палочкоядерных нейтрофилов, и уберёт миелоциты.
Сергей, однократный прием преднизолона побочных явлений не вызывает. Показатели анализов объяснимы. Вирус находится в крови. Т.е. какие-то процессы жизнедеятельности, токсины и т.д. Отрицательный мазок - значит, человек не заразен. Но вирус в крови может быть ещё довольно длительно - до двух-трех месяцев. Это определяется по показателям IgM - память о перенесенной инфекции. Отсюда - периодическое повышение температуры, явления интоксикации, изменение показателей крови. Лёгочная ткань также после пневмонии восстанавливается долго - до 2-3 месяцев, иногда дольше.
Современные методы терапии воспаления легких
Антимикробные препараты для лечения пневмонии:
β-лактамные антибиотики
• Незащищенные амоксициллины (Амоксициллин, Амоксикар, Флемоксин солютаб)
• Защищенные амоксициллины (Амоксиклав, Аугментин, Амоклав)
• Цефуроксим аксетил (Зиннат, Зинацеф, Аксеф, Цефоктам)
Макролиды
• Кларитромицин (Фромилид, Клацид, Клабакс)
• Рокситромицин (Рулицин, Рулид, Ромик)
• Азитромицин (Азибиот, Сумамед, Азимицин)
Фторхинолоны (при легочной патологии)
• Левофлоксацин (Таваник, Лебел, Левоксимед)
• Моксифлоксацин (Моксифур, Авелокс, Симофлокс)
• Гемифлоксацин (Фактив)
В структуре возбудителей внебольничной пневмонии лидирует пневмококк. Лечение подразумевает назначение защищенных β-лактамов, например, Аугментина, Амоксиклава, Уназина, Сулациллина. Спектр их активности включает стафило- и стрептококки, кишечную группу бактерий, гемофильную палочку, анаэробы.
При отсутствии устойчивости применяют цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен). Применяют и альтернативные вспомогательные препараты: макролиды (кларитромицин, азитромицин), фторхинолоны для лечения легочной патологии (левофлоксацин, моксифлоксацин, гемифлоксацин). В тяжелых случаях назначают резервные АПМ: ванкомицин, линезолид.
Важно! Применение нереспираторных фторхинолонов (пефлоксацин, ципрофлоксацин, норфлоксацин и др.) считается нерациональным.
Схожие принципы лечения и у внебольничной пневмонии, вызванной гемофильной палочкой или кишечной группой бактерий.
В случаях, когда возбудителем выступает золотистый стафилококк, особое внимание уделяют такому фактору, как MRSA/MSSA (метициллинрезистентный/чувствительный стафилококк). При чувствительной к метициллину разновидности MSSA применяют стандартную терапию, и выбирают один из следующих препаратов:
амоксициллин/клавуланат (Аугментин, Амоксиклав),
амоксициллин/сульбактам (Уназин, Сулациллин), цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен), линкозамиды (линкомицин, клиндамицин).
Если же форма пневмонии тяжёлая и обнаружен MRSA, то используют препараты резерва: линезолид, ванкомицин. Атипичные формы пневмонии лечат медикаментами из группы макролидов или тетрациклинов (доксициклин), или респираторных фторхинолонов.
Патогенетическая
Специфическая патогенетическая терапия актуальна при выявлении тяжелых и затяжных форм внебольничной пневмонии у взрослых. Патогенетическая терапия подразумевает:
• иммунозаместительную терапию;
• дезинтоксикационную терапию;
• лечение сосудистой недостаточности;
• лечение гипоксии или эффективная респираторная поддержка;
• коррекция перфузионных нарушений;
• лечение бронхиальной обструкции;
• противовоспалительная терапия.
В тяжелых случаях течения внебольничной пневмонии целесообразно усиление защитных сил. С данной целью ее можно вылечить применяя препараты иммуномодулирующего назначения (интерфероны, Левамизол, Зимозан, Диуцифон, Т-активин, Тималин, Полиоксидоний, Изопринозин).
Иммунозаместительная и иммуномодулирующая терапия назначается только по рекомендации врача, так как при сильном ослаблении организма пациента данный вид препаратов может ухудшить состояние.
При ассоциации бактерии и вируса в организме пациента целесообразно назначить антигриппозный у-глобулин, противовирусные средства (Рибавирин, интерфероны). Вирусную гриппозную пневмонию лечат препаратом Тамифлю.
В случае тяжелого стафилококкового воспаления проводят пассивную иммунизацию сывороткой (гипериммунная антистафилококковая) или стафилококковым антитоксином.
Из других способов патогенетической терапии важным является коррекция бронхиальной обструкции.
Возбудители пневмонии способствуют тому, что проходимость бронхов значительно уменьшается за счет сужения их просвета, особенно при атипичных формах воспаления.
Назначают Беродуал, Пульмикорт, Беротек, Сальбутамол, Атровент. Средства с бронхолитическим действием, т.е. направленные на расширение бронхов, лучше вводить ингаляционно. Так повышается их эффективность. Из таблетированных препаратов эффективны Теопэк и Теотард.
Используют средства, разжижающие мокроту: амброксол, АЦЦ, бромгексин Средство сочетанного действия Джосет позволяет расширить бронхи и облегчить выведение мокроты. Благоприятно воздействует и теплое щелочное питьё: молоко, минеральная вода.
К средствам неспецифической терапии относятся витамины А, С, Е, группы В. Также благоприятно влияют на восстановление организма адаптогены: элеутерококк, настойки лимонника и женьшеня.
Дезинтоксикационная
Данный вид терапии проводится с целью устранения токсического влияния на организм продуктов распада бактерий. Специфические процедуры, такие как внутривенные капельные вливания физиологического раствора, глюкозы проводятся при тяжелом состоянии. В большинстве случаев эффективным является обильное питьё.
Немедикаментозная
Наряду с лечением антибактериальными препаратами актуальна немедикаментозная поддержка организма. В первую очередь больным рекомендуют обильное щелочное питьё. Можно использовать теплое молоко или минеральную воду.
Эффективны дыхательные упражнения. Они улучшают дыхательную подвижность грудной стенки, укрепляют дыхательные мышцы. ЛФК проводят с помощью различных специальных приборов или непосредственно гимнастикой. Упражнения, так же как и другие вспомогательные мероприятия, начинают проводить не раньше 3 дня после нормализации температуры.
Возможно применение массажа (вибрационного или вакуумного). Данные процедуры проводятся также после стабильного улучшение состояния. Вибрационный массаж выполняется с помощью специальных вибромассажёров с заданной амплитудой. Для вакуумного массажа используют банки, которые благодаря созданию отрицательного давления улучшают местное кровообращение и вызывают рефлекторное раздражение, расширение сосудов. Такие процедуры облегчают дренирование лёгких, и уменьшают воспалительный процесс в альвеолярной ткани.
Физиотерапия
В качестве мероприятий, целью которых считается восстановление дренажной способности бронхов, улучшение отхождения мокроты и нормализация резистентности организма, используют физиотерапию.
Данное вспомогательное лечение назначается только после достижения показателей температуры 37°С. Среди процедур наиболее эффективными считаются:
• ингаляции бронхолитиков через небулайзер или ультразвуковой ингалятор;
• местная УВЧ терапия;
• местное УФО;
• электрофорез антимикробного препарата.
Очень сомнительно, что вам нужен преднизолон. Гормоны при Ковидных пневмониях назначают по определенным показаниям, а именно при объеме поражения более 50% с двумя или более признаками (сатурация менее 93%, СРБ более 40 мг/л и лихорадка более 38*С в течение 5 дней). Если это не про Вас, то назначение Вам преднизолона можно считать издержками лечения.
Здравствуйте! Преднизолон не нужен, он назначается в наиболее тяжёлый период болезни, когда низкое давление или высокая температура еотора, не сбивается. При хорошем самочувствии(если уже на поправку идете)и отсутствии температуры он только навредит, снижая собственную выработку преднизолона, затем организм будет его долго восстанавливать после отмены. Если диагностирована пневмония, необходимо принимать после антибиотиков разжижающие кровь препараты:эликвис 2,5мг 2раз в день, или прадакса 120мг 1раз в день. Отменить за несколько дней до месячных, если обильные. И принимать бромгексин 8мг 4раза в день, аитаминД 5.000ед в сутки, это все месяц. Риофлору по 2карсуды утром для восстановления кишечной микрофлоры. Здоровья вам.
Ирина, спасибо вам за подробный ответ, в первый день лечения я сдала анализы на ковид, ПЦР у меня отрицательно, а антитела М 2.91 ++, что это значит? Вообще я заболела 5.10 была температура 38.5 и кашель с мокротой, 10 дней лечили амоксициллин 500 мг три раза в день, потом выписали, так же была боль в грудной клетке и над лопатками, затем я решила сама сделать КТ и 34 числа сделала и получила результат. Сейчас 10 дней пролечилась, И я ещё пью противозачаточные жанин, только неделю пропила и у меня кровяные выделения, похоже на месячные хотят начаться, я пила Кардиомагнил, сейчас его отменила, такое явление норма при антибиотиках? Или мне к гинекологу записаться на приём?
Читайте также:
- Спектр цитокинов при различных болезнях легких.
- Самоуправляемая система эмоций. Нарушение целесообразности действий
- Наблюдение при родах. Наблюдение за роженицей. Схема интенсивного наблюдения роженицы.
- Увеличение занятости больных шизофренией. Пенсионное обеспечение по инвалидности
- Лимфома сосудистой оболочки глаза: признаки, гистология, лечение, прогноз
