Хирургическая анатомия переднего доступа к шейно-грудному переходу позвоночника
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Грудной проток (ГП) - главный лимфатический коллектор в теле человека. Б сутки по нему протекает 1,5-2 л лимфы. Б 1563 г. B.Evstachii описал ГП у лошади как белую грудную вену. J.Pequet (1647) нашел ГП у собаки, T.Bartolin (1652) - у человека. Г.М. Иосифов (1904) обнаружил в начале ГП цистерну у 40% взрослых людей, сплетение поясничных стволов - у 60%, H.K.Davis (1915) - у 50% и 45,5%, простое слияние поясничных стволов - у 4,5%. За последние 400 лет знания о строении и топографии ГП неуклонно расширялись (Жданов Д.А., 1945; Бородин И.Ю. и др., 1990), но невсегда они становятся достоянием практических врачей и преподавателей. Б литературе приводятся разные описания ГП. Причинами этого служат вариабельность анатомии, труднодоступность материала и сложность исследований, которые проводятся на материале разного объема и возрастной структуры, с использованием разных методик.. Б основу предлагаемой сводки положена работа Д.А.Жданова, изучившего анатомию ГП у 100 плодов, детей и взрослых, но с учетом моих и других наблюдений.
ГП (основной ствол) в среднем начинается на уровне тела XII-XI грудного позвонка, вправо от средней линии, восходит между непарной веной (справа) и грудной аортой (слева). На уровне V (чаще всего VI-IV) грудного позвонка, позади пищевода ГП переходит на левую сторону, над дугой аорты оказывается на уровне III грудного позвонка, располагаясь слева от пищевода, на уровне I грудного позвонка уходит на шею, где идет позади левой общей сонной артерии и блуждающего нерва, впереди звездчатого узла, позвоночной и нижней щитовидной артерий, затем позади венозного угла шеи или внутренней яремной вены, в них впадает. ГП отличает множество вариантов строения и топографии, включая отсутствие цистерны в начальном отделе (41%), удвоение (37%) на разном протяжении и «островковые» расщепления (63%) по ходу, прохождение в самом начале по средней линии (18%) или влево от нее (5%). У разных авторов эти показатели колеблются в широком диапазоне.
В ГП принято выделять брюшную, грудную и шейную части, постоянной при всей ее вариабельности является только грудная часть ГП.. Поэтому не редко пишут о начальном отделе ГП, который располагается на уровне от III-I поясничного до X-IX грудного позвонка. Различают нижний, средний и верхний грудные, интеразигоаортальный и супрааортальный отрезки ГП. Цистерна, значительное расширение ГП, определяется в его начале (50-85% взрослых людей) и в конце, перед впадением в вену (55% случаев). Форма цистерны зависит от ее строения и положения: чем ниже располагается, больше принимает притоков, особенно крупных и впадающих в ее основание, тем шире. Различают цистерны узкие (веретеновид-ная - 15%, удлиненная четковидная - 9%) и широкие (ампуловидная - 13%, конусовидная - 10%, и др.), ГП и поясничного ствола. Цистерна с правого поясничного ствола очень часто (30% цистерн) переходит на ГП, но переходную цистерну обычно регистрируют как цистерну ГП.
Брюшная часть ГП может отсутствовать, чаще представлена цистерной впереди I поясничного позвонка (±1-2 позвонка, самая протяженная - удлиненная четко-видная, самая короткая и широкая - ам-пуловидная), чаще между брюшной аортой и нижней полой веной. Корнями ГП служат поясничные лимфатические стволы. Они образуются при слиянии эфферентных лимфатических сосудов поясничных лимфоузлов, левых (предаортальных и латеральных аортальных), промежуточных (интераортокавальных) и правых (постка-вальных или ретрокавальных). Количество поясничных стволов колеблется, крупных насчитывается не более 2-4. Диаметр поясничного ствола обычно не превышает 1-1,5 мм, за исключением случаев формирования цистерны поясничного ствола (11%). Различают правые и левые поясничные стволы. Левый ствол чаще одиночный, образуется слева или позади брюшной аорты, проходит позади нее и сливается с одним из правых поясничных стволов. Правые поясничные стволы чаще образуются позади нижней полой вены или в промежутке между этой веной и брюшной аортой. Поясничные стволы принимают эфферентные лимфатические сосуды подвздошных и висцеральных лимфоузлов брюшной полости. В 1/3 случаев (у 25-40%) обнаруживают кишечные лимфатические стволы. Они редко бывают крупными, объединяют эфферентные лимфатические сосуды части висцеральных лимфоузлов брюшной полости - чревных, печеночных, верхних брыжеечных, пан-креатодуоденальных, причем в разных сочетаниях. Кишечный ствол служит непостоянным притоком поясничных стволов, может впадать в цистерну, чаще поясничного ствола. Эфферентные лимфатические сосуды чревных лимфоузлов могут впадать в грудную часть ГП. По кишечному стволу метастазы опухолей из внутренних органов проникают в ГП в обход поясничных лимфоузлов.
Строение и размеры начального отдела ГП зависят от уровня его формирования. При низком начале, в брюшной полости и аортальном отверстии диафрагмы, ГП (47%) и / или поясничные стволы (11%) расширяются в виде цистерны разной ширины (до 1-2 см) и формы. Цистерна поясничного ствола уже, бывает парной или тройной (5%). Цистерна ГП связана с поясничной ножкой диафрагмы - пассивное лимфатическое сердце (Haller A., 1769; Иосифов Г.М., 1930). Поясничные стволы в 11 % случаев соединяются путем простого слияния в грудной полости, образуют сплетения у 77% людей, когда между стволами определяются анастомозы (31% случаев без цистерны). Цистерна и сплетение поясничных стволов (локальное расширение лимфатического русла) служат резервуаром центральной лимфы. В 7,5 % случаев правая поясничная коллатераль несет лимфу из подвздошных лимфоузлов в начало ГП в обход поясничных лимфоузлов и стволов, сбоку от нижней полой вены.. ГП выходит из цистерны или сплетения поясничных стволов на уровне тела XII-XI грудного позвонка, при простом слиянии поясничных стволов - на позвонок выше.
Строение и размеры начального отдела ГП зависят от телосложения индивида. При брахиморфном типе цистерна любого вида отсутствует в 17,9% случаев, у 10% взрослых людей, при мезоморфном типе - 45,7% и 25% соответственно, при долихоморфном типе - 51,7% и у большинства зрелых лиц. При долихоморфном телосложении ГП начинается на 0,5 позвонка и более выше, чем при брахиморфном телосложении.
Б грудной полости ГП лежит в заднем средостении, между грудной аортой и непарной веной, затем переходит влево от средней линии позади пищевода, причем на разных уровнях и различным образом - резко, поперечно (37%) или постепенно, косо (58%), криво - или прямолинейно, зигзагообразно, с пологим или крутым восхождением. По S.Minkin (1925), при поперечном положении крупного сердца, сильно смещенного влево, обнаруживается левосторонний ГП, почти на всем протяжении расположенный позади левого края пищевода или на 1-2 см влево от него. При косом положении маленького сердца ГП идет между непарной веной и аортой, переходит влево от средней линии на уровне VI-IV грудного позвонка. При вертикальном положении сердца ГП лежит вправо от средней линии, но переходит влево от средней линии на уровне III-II грудного позвонка.
Строение грудной части ГП значительно варьирует. Бстречаются его «островко-вые» расщепления: ГП по ходу разделяется на 2-3 рукава, которые вновь объединяются в один ствол (63% случаев).. Наиболее часто «островки» находятся в нижнегрудной части ГП, над его цистерной, в верхнегрудной части ГП, на уровне дуги непарной вены, и в шейной части ГП. Б грудной полости в 35% случаев обнаруживаются левые коллатерали ГП, включая трансдиафрагмальные, связанные с лимфатическим руслом брюшной полости. Длина и строение коллатералей различны, чаще - это короткие и одиночные сосуды. Они могут формировать сплетения, включать 1-2 и более лимфоузлов. Описаны единичные случаи полного удвоения ГП, причем один из них впадает в левый, а другой - в правый венозный угол, возможно раздельное их впадение в области левого венозного угла шеи. Также редко встречаются перерывы грудной части ГП сплетением мелких лимфатических сосудов или собственным лимфоузлом. Это аномалии строения ГП (затрудняют отток лимфы в вены).
Супрааортальный отрезок (в составе верхнегрудной части) ГП всегда проходит влево от средней линии, на уровне грудного позвонка. S.Minkin (1925) обратил внимание, что при узкой верхней грудной апертуре надаортальный отрезок ГП лежит почти целиком позади пищевода, а при широкой апертуре - несколько лате-ральнее левого края пищевода. По данным Д.А.Жданова, супрааортальный отрезок ГП проходит рядом с левым краем (36%) или кнаружи от пищевода (16%) у большинства (52%) людей, в 35% случаев - позади левого края, в 12% - косо позади пищевода, однажды - позади его правого края. Су-прааортальный отрезок ГП почти одинаково часто идет медиальнее (48,2%) и позади (52,8%) левой общей сонной артерии; восходящая часть шейной дуги ГП чаще всего (64,2%) проходит позади этой артерии, почти одинаково часто медиальнее (19%) и латеральнее (16,8%) артерии. При узкой апертуре грудной клетки высокая крутая дуга аорты проецируется на верхний край рукоятки грудины с концентрацией ее ветвей, дуга подключичной артерии крутая, длинный плечеголовной ствол проходит близко к средней линии и пересекает трахею, крутая дуга ГП идет высоко над ключицей. При широкой апертуре грудной клетки уплощенная дуга аорты проецируется во II межреберный промежуток с дисперсией ветвей, короткий плечеголовной ствол проходит вправо от средней линии, дуга подключичной артерии отлогая, ГП образует отлогий изгиб в глубине надключичной ямки (Лисицын М.С., 1921,1924).
Короткая шейная часть ГП может отсутствовать, в 25-35% случаев представлена 2-4 сосудами, они соединяются («островок») или раздельно впадают в вены, могут формировать сплетение. В 55% случаев обнаруживается небольшая (пре)терминаль-ная цистерна ГП. При брахиморфном телосложении ГП может идти поперечно (как у плодов), входить в заднюю стенку плече-головной вены (I грудной позвонок), венозного угла шеи (VII шейный позвонок) или в одну из образующих его вен (внутреннюю яремную или подключичную). Но чаще, особенно при долихоморфном телосложении, ГП поднимается до уровня VI-V шейных позвонка, и, поворачивая вниз, формирует дугу разной крутизны, впадает в эти или реже иные вены сверху. Это облегчает лимфоотток из ГП в вены (по направлению силы тяжести).
Топография устья ГП. В XVII-XVIII веке анатомы обычно видели конец ГП в левой подключичной вене, M..Sabatjer (1780) и P. Mascagni (1787) первыми указали на левый венозный угол.. ГП одним стволом впадает в вены шеи у 59% (Жданов Д.А., 1945), 65% (Цыб А.Ф. и др., 1975), 74% (Бронников С.М., 1978) или 91,8% людей (Лисицын М.С., 1922), в этом случае чаще во внутреннюю яремную вену (51,3%) и левый венозный угол шеи (40,5%) (Д.А.Жданов) или в венозный угол (46,7%) и плечеголовную вену (24,4%) (М.С.Лисицын). При развертывании венозного угла от острого к тупому места впадения ГП смещаются с вен в сторону венозного угла. Непосредственно в прямой венозный угол ГП открывается в 60% случаев, реже (27%) - в более широкую внутреннюю яремную вену, еще реже (13%) - в подключичную вену. При увеличении числа рукавов ГП они открываются преимущественно в венозный угол и подключичную вену (С.М.Бронников). У 81,9% плодов ГП впадает во внутреннюю яремную вену, у детей 1-10 лет - одинаково часто в эту вену и венозный угол, у людей старше 10 лет - в венозный угол (52,3%) или внутреннюю яремную вену (34,8%); у взрослых людей с брахиморфным телосложением ГП чаще всего впадает в венозный угол, с мезоморфным телосложением - немного чаще во внутреннюю яремную вену (Д.А.Жданов).
Г.М.Семенов (1988) инъецировал ГП на трупах людей 60 лет и старше, что требует учитывать такие возрастные изменения, как опущения внутренних органов, искривления аорты и ГП. Г.М.Семенов обнаружил цистерну ГП в 44,2% случаев, а поясничных стволов - в 11,6%, их сплетение - в 34,9%, простое слияние - в 9,3% случаев, т.е. получил сходные с Д.А.Ждановым данные о начальном отделе ГП. Простое слияние и узкопетлистое сплетение поясничных стволов переходили в ГП на уровне I поясничного позвонка, т.е. на 2-3 позвонка ниже, чем по данным Д.А.Жданова, по которым начало ГП с цистерной проецировалось в среднем на нижний край тела I поясничного позвонка, а возрастное опущение составляет 0,5 позвонка. Г.М.Семенов (1999) обнаружил ГП на правом крае позвоночного столба только в 26% случаев (74% - по Д.А.Жданову), когда дуга аорты располагалась почти сагиттально (долихоморфное телосложение ?), а ГП впадал в плечеголовную вену. М.С.Лисицын (1921) и Д.А.Жданов (1945) показали, что дуга ГП наиболее высоко находится при долихоморфном телосложении, наиболее низко - при брахиморфном. Когда дуга аорты занимала положение, промежуточное между сагиттальным и фронтальным (43% препаратов Г.М.Семенова), ГП поднимался по средней линии (18% по Д.А.Жданову), из-под левого края пищевода выходил на шею, где располагался позади общей сонной артерии. Когда дуга аорты была близка к фронтальной плоскости (31% случаев), ГП проходил у левого края позвоночного столба (5% по Д.А.Жданову), а при выходе на шею резко отклонялся влево и находился латеральнее общей сонной артерии. С возрастом, после рождения увеличивается крутизны шейной дуги ГП: опускается не столько конец ГП, сколько венозный угол (Adachi В., 1933). Д.А.Жданов обнаружил цистерну у 30% плодов (ГП и поясничных стволов = 1:1), А.И.Филиппов (1970) - у 40% плодов, И.Ю.Полянский (1985) - у 95%, Б.М.Петренко (1993) - у 66%
(ГП - 52%, поясничных стволов - 18%, переходная - 30%). Д.А.Жданов объяснял разницу увеличением функциональной нагрузки на начало ГП и его расширением после рождения. Иначе говоря, цистерны у плодов уже и можно не заметить верете-новидную или четковидную цистерну.
ГП у взрослого человека имеет длину от 30 до 41 (35,81±0,68) см, диаметр - 2-4 мм с расширением до 5-20 мм в цистерне, клапанов - от 7 до 20 (чаще 14-15) с неравномерным распределением на протяжении ГП: больше всего над цистерной, около дуги аорты и соединения с веной. Длина (межклапанных сегментов) лимфан-гионов ГП зависит от частоты размещения клапанов и чаще всего равна 0,5-5 см. Наибольшие ширина просвета и толщина стенок, по ширине и объему лимфангионы, по размерам клапаны обнаруживаются в нижнегрудном отрезке ГП, в среднегруд-ном отделе - самые длинные и узкие лимфангионы.
Операция на шейном отделе позвоночника: опасность, показания, хирургические техники, отзывы
Шейный (цервикальный) отдел - самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
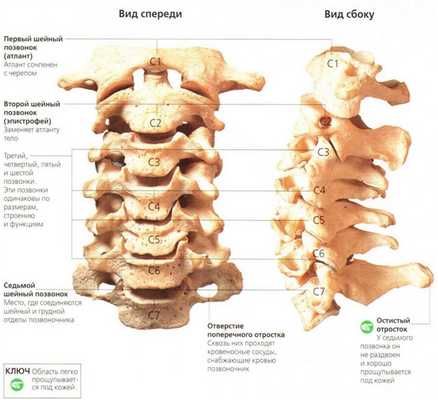
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
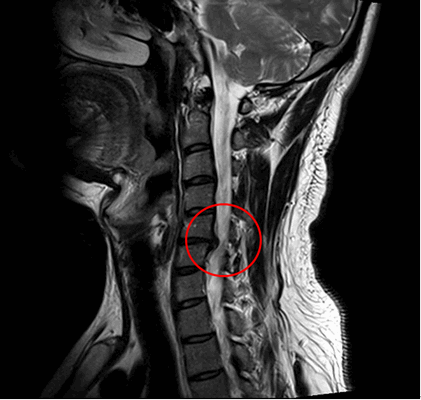
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- - иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа; - частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок; - методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях; - «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- - неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
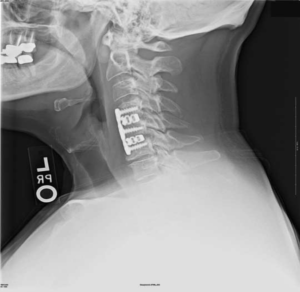
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее - это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе - предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС - спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
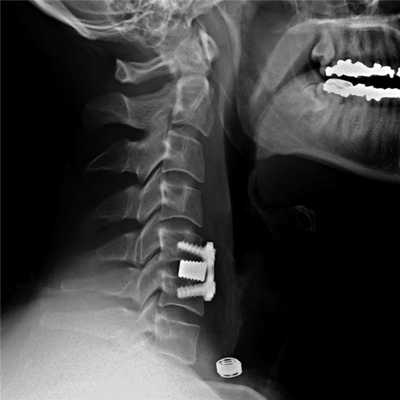
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей - в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Cистемы стабилизации позвоночника
За последние десятилетия хирургия позвоночника совершила огромный прорыв в своем развитии, благодаря развитию и внедрению различных доступов — вентральных, дорзальных, переднебоковых, комбинированных; анестезиологии и реанимации, которые позволяют пациентам выдерживать многочасовые, травматичные операции со значительной кровопотерей и конечно же постоянному совершенствованию стабилизирующих систем.
В данном небольшом обзоре собственного опыта лечения заболеваний позвоночника хотелось бы уделить особенное внимание именно современным конструкциям для стабилизации позвоночника, отметить слабые и сильные стороны, продемонстрировать различные сочетания имплантов между собой в той или иной клинической ситуации. Медицинский рынок имплантов в нашей стране стремительно развивается, на арену выходят все новые конструкции, представляемые различными производителями, что обусловлено технологическим прогрессом, конкуренцией и огромной коммерческой составляющей.
Традиционно лидируют западноевропейские и американские производители, но все чаще в нашу ежедневную практику приходят азиатские импланты, произведенные в Китае, Южной Корее и т.д.
Самым первым телозамещающим протезом позвонка была собственная кость (аутокость из гребня подвздошной кости, участок ребра или малая берцовая кость), которая устанавливалась между телами позвонков в специальные пазы вместо удаленного. Дополнительная фиксация не проводилась, в связи с чем сохранялась опасность миграции аутокости, а пациент был вынужден соблюдать длительный постельный режим до образования надежного костного сращения. Это значительно снижало качество жизни пациента, было сопряжено с гиподинамическими осложнениями. Со временем появились устройства, которые способствовали неподвижному положению костного трансплантата, в результате чего пациент мог быть активизирован в раннем послеоперационном периоде. До сих пор собственная кость считается «золотым» стандартом в создании корпородеза.
Клинический пример
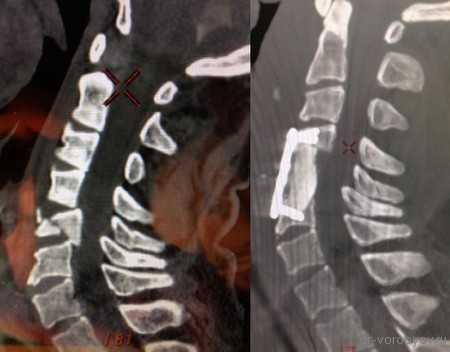
Представлены КТ пациента до и после оперативного лечения по поводу осложненного перелома пятого шейного позвонка. Выполнена корпорэктомия пятого шейного позвонка с комбинированным корпородезом аутокостью из подвздошного гребня и пластиной китайского производства.
Все большее количество клиник овладевает техникой «передних вмешательств на грудном и поясничном отделах позвоночника», где так же используется аутокость для межтелового корпородеза.
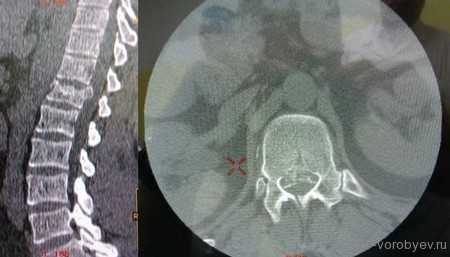
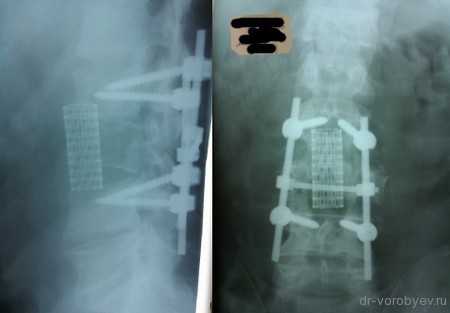
На данных томограммах представлен нестабильный перелом тела Тн12 позвонка
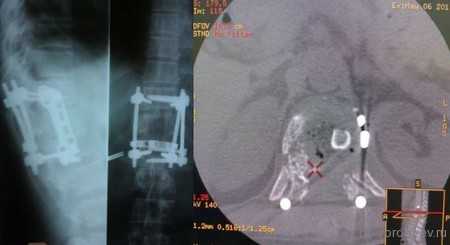
Первым этапом выполнена ламинэктомия с транспедикулярной фиксацией китайской системой, а затем проведена корпорэктомия, корпородез аутокостью и тораколюмбальной пластиной китайского производства.
Пациент с неспецифическим спондилодисцитом в грудном отделе позвоночника
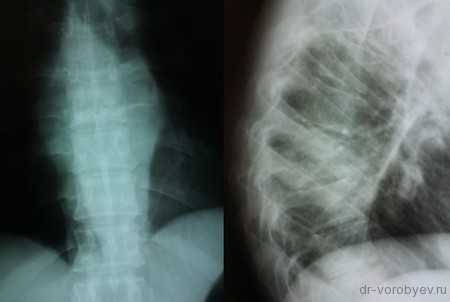
Выполнена операция торакотомия, трансплевральная корпорэктомия, комбинированный корпородез аутокостью и пластиной Centaur фирмы Stryker
Как уже упоминалось, собственная кость считается идеальным материалом и «золотым» стандартом для протезирования тела позвонка и создания прочного корпородеза, но данная методика не идеальна и имеет ряд недостатков:
1. Взятие аутокости является самостоятельной дополнительной операцией, которая удлинняет время основного оперативного вмешательства.
2. Она является дополнительным ослабляющим фактором у ослабленных, пожилых пациентов (в том числе с опухолевым поражением позвоночника), является дополнительным источником кровотечения из костной раны.
3. Не всегда возможна и удобна операция взятия аутотрансплантата из гребня подвздошной кости у пациентов с переломом костей таза.
4. Возможна резорбция костного аутотрансплантата с развитием нестабильности оперированного сегмента. Все эти доводы подталкивают на создание искусственных металлических, керамических и др. заменителей тела позвонка.
Титановый сетчатый МЭШ является распространенным заменителем тела позвонка и используется для всех отделов позвоночника. Он представляет из себя участок трубки различного диаметра и длины (в зависимости от того, в какой отдел позвоночника будет имплантирован) с ромбовидными отверстиями. С учетом высоты межпозвонкового промежутка после выполненной корпорэктомии МЭШ моделируется (обрезается по необходимой длине), заполняется собственной костью или остеоиндуктивным материалом и устанавливается между телами позвонков. Самостоятельно МЭШ не может обеспечить ротационную стабильность в оперированном сегменте позвоночника, в связи с чем требует дополнительной фиксации передней или передне-боковой пластиной, установки транспедикулярной системы.
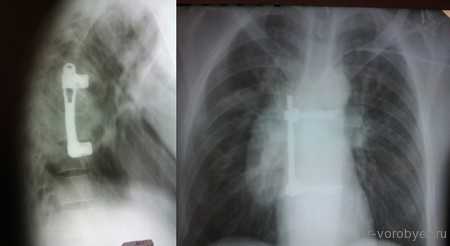
Первым этапом проведена корпорэктомия третьего поясничного позвонка и корпородез МЭШем, заполненным аутокостью
Вторым этапом, с целью создания ротационной стабильности, компрессии позвонков проведена транспедикулярная фиксация.
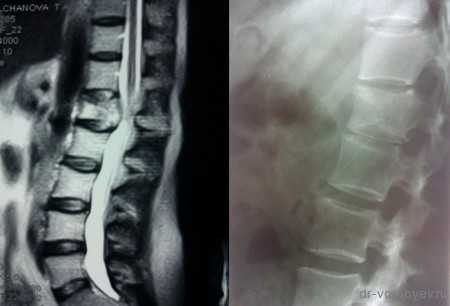
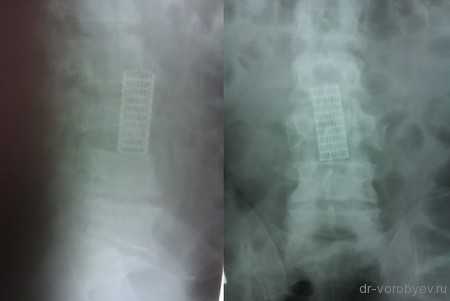
Пациентка с метастазом в рака молочной железы в первый поясничный позвонок
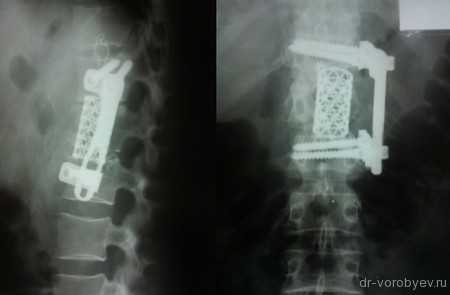
Выполнена корпорэктомия первого поясничного позвонка и комбинированный корпородез МЭШем и боковой пластиной Centaur фирма Stryker. Наряду с преимуществами, главным из которых является относительная дешевизна данного импланта, МЭШ так же не является идеальной конструкцией для переднего корпородеза и имеет на наш взгляд ряд недостатков:
1. Большинство отечественных МЭШей не имеют установочного инструментария для обрезания и моделирования по длине, что требует со стороны хирурга больших физических затрат с использованием подручного неприспособленного инструментария (различного вида кусачки и проволочные пилы).
2. При имплантации в свое ложе МЭШ может легко деформироваться и погнуться (не терпит подбивания импакторами).
3. МЭШи, лишенные торцевых площадок (чаще всего отечественные), имеют острые края, благодаря которым возможно продавливание замыкательных пластин опорных позвонков с нарушением стабильности в оперированном сегменте.
4. Требуют использования дополнительных фиксаторов.
Различные импланты из неорганических соединений - корундовая керамика, никелид титана, гидроксиапатиты.
Преимуществами данных телозамещающих изделий является хорошая биосовместимость с костной тканью и способность к ее прорастанию в имплант благодаря высокой порозности, относительная дешевизна, легкость при моделировании необходимой формы и размера. Данные импланты по своим характеристикам и своиствам схожи с аутокостью, но лишены такого ее недостатка, как возможное рассасывание, но к сожалению некоторые импланты данного вида достаточно хрупки и при имплантации могут крошиться и трескаться, кроме того, как и в ситуации с аутокостью требуют использования дополнительных устройств для фиксации - пластин, транспедикулярных фиксаторов и т.д.
В данной конкретной ситуации выполнена дискэктомия С5-С6 и межтеловой корпородез имплантом из гидроксиапатита производство Франции и пластиной.
Телескопические протезы тела позвонка
Традиционно в условиях российского рынка лидируют западноевропейские и американские производители телескопических протезов тел позвонков.
Сами по себе данные устройства имеют огромное количество преимуществ перед своими конструктивными предшественниками:
1. Существует большое количество типов и размеров имплантов, прилагается высоко технологичный инструментарий для качественной установки.
2. Благодаря концевым площадкам с различными кифотическими и лордозными углами моделируют естественные изгибы позвоночника.
3. С помощью раздвижного телескопического устройства плотно фиксируются в своем ложе.
4. При необходимости легко демонтируются.
5. Имеют возможность малоинвазивной эндоскопической установки (протез тела позвонка Obelisk, Ulrich, Германия в комбинации с боковой пластиной Golden Gate) и т д и т п Но, к сожалению высокая стоимость часто лимитирует использование данных устройств в российской практической медицине. Кроме того, телескопические протезы тела позвонка так же требуют дополнительной фиксации с помощью пластин или транспедикулярных устройств для придания ротационной стабильности.
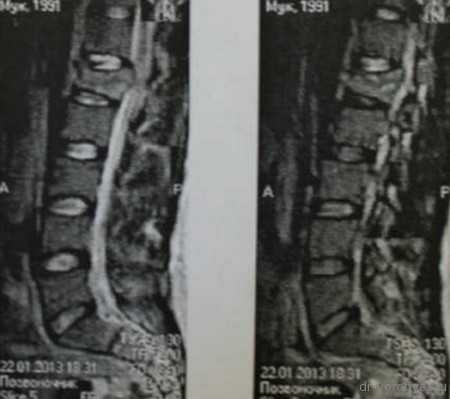
Перелом тела первого поясничного позвонка
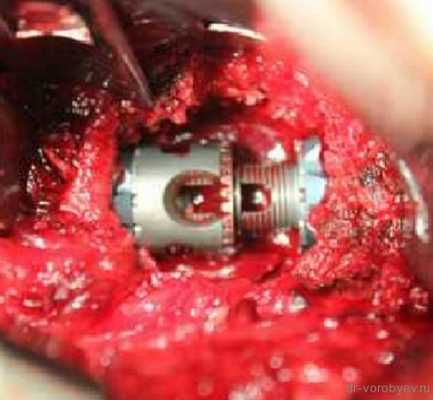
Вид операционной раны. На место удаленного тела позвонка, после декомпрессии установлен протез тела позвонка Obelisk, Ulrich, Германия

Протез дополнительно фиксирован тораколюмбальной пластиной.
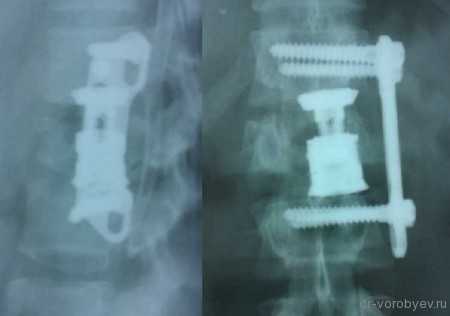
Рентгенологический контроль после операции.
Передний корпородез с использованием телескопического протеза тела позвонка Synex, фирма Synthes, США.

Внешний вид импланта
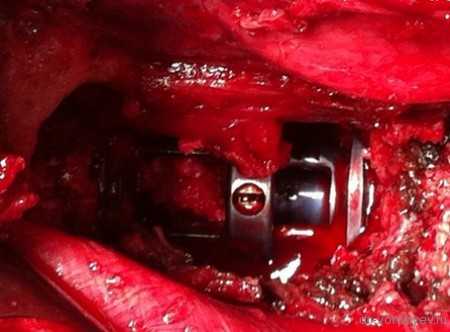
Протез помещен между телами смежных позвонков.
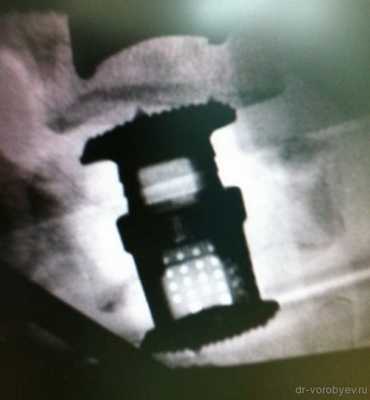
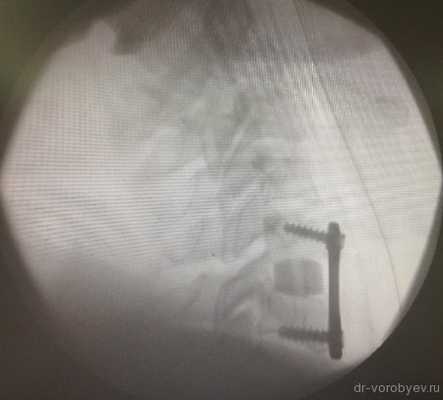
Интраоперационный рентгенологический контроль.
Таким образом перспективны направлением в имплантологии хирургии позвоночника является создание новых , универсальных протезов позвонка позволяющих быстро, удобно, надежно и одномоментно выполнять корпородез.
Анатомия и физиология позвоночника
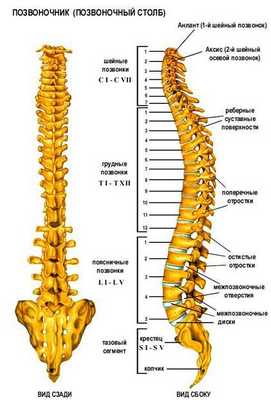
Позвоночник человека - это очень непростой механизм, правильная работа которого влияет на функционирование всех остальных механизмов организма.
Позвоночник (от лат. «columna vertebralis», синоним - позвоночный столб) состоит из 32 - 33 позвонков (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, соединенных в крестец, и 3 - 4 копчиковых), между которыми расположены 23 межпозвоночных диска.
Связочно-мышечный аппарат, межпозвоночные диски, суставы соединяют позвонки между собой. Они позволяют удерживать его в вертикальном положении и обеспечивают необходимую свободу движения. При ходьбе, беге и прыжках эластичные свойства межпозвоночных дисков, значительно смягчают толчки и сотрясения, передаваемые на позвоночник, спинной и головной мозг.
Физиологические изгибы тела создают позвоночнику дополнительную упругость и помогают смягчать нагрузку на позвоночный столб.
Позвоночник является главной опорной структурой нашего тела. Без позвоночника человек не мог бы ходить и даже стоять. Другой важной функцией позвоночника является защита спинного мозга. Большая частота заболеваний позвоночника у современного человека обусловлена, главным образом, его «прямохождением», а также высоким уровнем травматизма.
Отделы позвоночника: В позвоночнике различают шейный, грудной, поясничный отделы, крестец и копчик. В процессе роста и развития позвоночника формируется шейный и поясничный лордозы, грудной и крестцово - копчиковый кифозы, превращающие позвоночник в «пружинящую систему», противостоящую вертикальным нагрузкам. В медицинской терминологии, для краткости, для обозначения шейных позвонков используется латинская буква «С» - С1 - С7, для обозначения грудных позвонков - «Th» - Th1 - Th12, поясничные позвонки обозначаются буквой «L» - L1 - L5.
Шейный отдел. Это самый верхний отдел позвоночного столба. Он отличается особой подвижностью, что обеспечивает такое разнообразие и свободу движения головы. Два верхних шейных позвонка с красивыми названиями атлант и аксис, имеют анатомическое строение, отличное от строения всех остальных позвонков. Благодаря наличию этих позвонков, человек может совершать повороты и наклоны головы.
Грудной отдел. К этому отделу прикрепляются 12 пар рёбер. Грудной отдел позвоночника участвует в формировании задней стенки грудной клетки, которая является вместилищем жизненно важных органов. В связи с этим грудной отдел позвоночника малоподвижен.
Позвонок состоит из тела, дуги, двух ножек, остистого, двух поперечных и четырёх суставных отростков. Между дугой, телом и ножками позвонков находятся позвонковые отверстия, из которых формируется позвоночный канал.
Между телами двух смежных позвонков располагается межпозвонковый диск, состоящий из фиброзного кольца и пульпозного ядра и выполняющий 3 функции: амортизация, удержание смежных позвонков, обеспечение подвижности тел позвонков. Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга.
Фиброзное кольцо имеет множество слоев и волокон, перекрещивающихся в трех плоскостях. В нормальном состоянии фиброзное кольцо образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью как волокна фиброзного кольца. Это ведет к ослаблению межпозвоночного диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца.
Значительное повышение давления внутри межпозвоночных дисков может привести к разрыву фиброзного кольца и выходу части пульпозного ядра за пределы диска. Так формируется грыжа диска, которая может приводить к сдавлаванию нервных структур, что вызывает, в свою очередь появление болевого синдрома и неврологических нарушений.
Связочный аппарат представлен передней и задней продольными, над - и межостистыми связками, жёлтыми, межпоперечными связками и капсулой межпозвонковых суставов. Два позвонка с межпозвоночным диском и связочным аппаратом представляют позвоночный сегмент.
При разрушении межпозвоночных дисков и суставов связки стремятся компенсировать повышенную патологическую подвижность позвонков (нестабильность), в результате чего происходит гипертрофия связок.Этот процесс ведет к уменьшению просвета позвоночного канала, в этом случае даже маленькие грыжи или костные наросты (остеофиты) могут сдавливать спинной мозг и корешки.
Такое состояние получило название стеноза позвоночного канала. Для расширения позвоночного канала производится операция декомпрессии нервных структур.
В позвоночном канале расположен спинной мозг и корешки «конского хвоста». Спинной мозг начинается от головного мозга и заканчивается на уровне промежутка между первым и вторым поясничными позвонками коническим заострением. Далее от спинного мозга в канале проходят спинномозговые нервные корешки, которые формируют так называемый «конский хвост».
Спинной мозг окружён твёрдой, паутинной и мягкой оболочками и фиксирован в позвоночном канале корешками и клетчаткой. Твердая мозговая оболочка формирует герметичный соединительнотканный мешок (дуральный мешок), в котором расположены спинной мозг и несколько сантиметров нервных корешков.Спинной мозг в дуральном мешке омывает спинномозговая жидкость (ликвор).
От спинного мозга отходит 31 пара нервных корешков. Из позвоночного канала нервные корешки выходят через межпозвоночные (фораминарные) отверстия, которые образуются ножками и суставными отростками соседних позвонков.
У человека, так же как и у других позвоночных, сохраняется сегментарная иннервация тела. Это значит, что каждый сегмент спинного мозга иннервирует определенную область организма.
Например, сегменты шейного отдела спинного мозга иннервируют шею и руки, грудного отдела - грудь и живот, поясничного и крестцового - ноги, промежность и органы малого таза (мочевой пузырь, прямую кишку).
По периферическим нервам нервные импульсы поступают от спинного мозга ко всем органам нашего тела для регуляции их функции. Информация от органов и тканей поступает в центральную нервную систему по чувствительным нервным волокнам.
Большинство нервов нашего организма имеют в своем составе чувствительные, двигательные и вегетативные волокна.
Спинной мозг имеет два утолщения: шейное и поясничное. Поэтому межпозвоночные грыжи шейного отдела позвоночника более опасны, чем поясничного.
Врач, определяя в какой области тела, появились расстройства чувствительности или двигательной функции, может предположить, на каком уровне произошло повреждение спинного мозга.
©2010-2013 Федеральный центр травматологии, ортопедии и эндопротезирования
Особенности хирургического лечения грыж межпозвоночных дисков в грудном отделе позвоночника
Оперирование межпозвоночных грыж в грудном отделе имеет свои специфические особенности, оно весьма затруднительно и сопряжено с рядом побочных эффектов. В связи с этим важна точная диагностика пораженного уровня и оптимальный выбор хирургического вмешательства.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Протрузии и грыжи межпозвонковых дисков в грудном сегменте позвоночного столба встречаются в клинической практике нечасто, но их хирургическое удаление, в силу специфики анатомического строения отдела, чрезвычайно затруднительно. Как правило, оперативная терапия патологии этого уровня чревата усугублением существующих симптомов или сопровождается возникновением новых неврологических и проводниковых нарушений.
Техническая сложность проведения операции связана с необходимостью рассечения большого количества костных тканей, суставов и возможной травматизацией спинного мозга, нервных корешков, кровеносных сосудов (нарастанием неврологического дефицита). Поэтому для удаления позвоночных грыж в грудном сегменте разработаны специальные нестандартные доступы к патологической зоне:
- трансфасеточный с сохранением основания позвоночной дужки;
- транспедикулярный (задний);
- трансторакальный (передний, через грудную клетку);
- латеральный (боковой) экстракавитарный (внеполсостной, минуя плевру);
- заднебоковой;
- переднебоковой.
В связи с трудностями проведения операции в грудном отделе позвоночного столба очень важно точно диагностировать уровень поражения при планировании хирургического вмешательства. Традиционно для этих целей используют рентгенографию, МРТ, КТ и КТ-миелографию с контрастным рентгеночувствительным веществом.
Диагностика патологий в грудном отделе
Обследование пациента, жалующегося на боли в спине, начинается с визуального осмотра и рентгенологических снимков в прямой и боковой проекции. Если предварительно диагностируется протрузия или грыжа межпозвоночных дисков, то назначается консультация невролога и КТ или МРТ исследование. При этом МРТ позволяет более подробно изучить мягкие ткани, а КТ - костные и хрящевые структуры, но стоимость МРТ гораздо выше.
Компьютерная томография помогает установить поражение межпозвоночных дисков по косвенным признакам и в некоторых случаях позволяет определить пораженный уровень точнее МРТ. Она базируется на схемах оценивающих форму, размеры, структуру и контуры позвонка (тело, дуга, отростки), межпозвоночного пространства, спинномозгового канала, суставов. КТ снимки хорошо визуализируют сужение позвоночного канала.
В нормальном (здоровом) состоянии плотность межпозвоночного диска составляет 60-80 hu (единицы радиоинтенсивности). Так как плотность хрящевых тканей не сильно разнится с плотностью мягких тканей, заполняющих позвоночный канал, то признаки изменения дурального мешка и компрессии спинномозговых нервных корешков не всегда отчетливо визуализируются. В этом случае рекомендуется использовать КТ-миелографию с рентгеноконтрастным веществом.
При прогрессировании дегенеративно-дистрофических изменений в позвоночнике наблюдается обызвествление связок, и радиационная плотность грыжевых фрагментов увеличивается до 150-200 единиц. Именно кальцификация грыжи отлично визуализируется на КТ и определяет направление доступа при оперировании. Серия рентгеноконтрастных снимков позволяет произвести компьютерную реконструкцию позвоночника и создать его трехмерную модель, а также подтвердить локализацию грыжи.
Особенности оперирования в грудном отделе позвоночника
Грудной отдел позвоночного столба анатомически представляет собой жесткую конструкцию, состоящую из позвонков, грудины и ребер. Он малоподвижен, потому протрузии и грыжи межпозвоночных дисков формируются в нем крайне редко, и в основном являются последствиями травматических повреждений.
Несмотря на совершенствование хирургических методов, медицинской техники и аппаратуры, разнообразие доступов к патологическому месту, при операциях на грудном отделе практически не удается избежать тракции спинного мозга и нервных корешков, а также значительной резекции костных структур. Так, например, удаленные суставные отростки, основания дужек или головки ребер в дальнейшем требуют обязательной установки стабилизирующих систем или имплантатов.
Суставные отростки грудного сегмента расположены медиально (ближе к середине), а межпозвонковые суставы находятся сзади относительно дурального мешка. Таким образом, чтобы достичь латерального (бокового) края мешка и спинномозговых корешков, необходима резекция суставного отростка или его большей части. Но, даже при полном удалении отростка для визуализации грыжи или секвестров, приходится сильно сдвигать корешки, и, следовательно, дуральный мешок и спинной мозг.
Современные методы оперирования грудного отдела предлагают ряд малоинвазивных вмешательств с минимальной резекцией костных тканей, которые практически не нарушают биомеханику позвоночного столба и ускоряют период реабилитации пациента.
Наиболее перспективными на сегодняшний день считаются: латеральный транспедикулярный (заднебоковой) доступ и заднебоковой трансфасетный (педикулосохраняющий), который исключает резекцию корня или основания дужки позвонка. Они позволяют обойти дуральный мешок с боковой или вентральной (брюшинной) стороны, исключают тракцию спинного мозга и удаление суставных отростков.
Учитывая плохую визуализацию патологического места при оперировании позвоночных грыж грудного отдела, латеральный, вентральный или незначительный заднебоковой доступы более предпочтительны. В этом сегменте межпозвоночные отверстия, которые ограничены сверху и снизу основаниями дужек, открываются латерально. Соответственно, при боковом хирургическом доступе и таком же направлении отверстий возникает возможность качественно осмотреть не только боковую сторону межпозвонкового диска, но и всю его заднюю поверхность.
Виды операций
Классическая ламинэктомия широко известна, в прошлом достаточно популярна, но отвергнута специалистами из-за высокого процента неблагоприятных исходов. Она не позволяет получить прямой доступ к передней поверхности дурального мешка и визуализации задней поверхности межпозвоночного диска. Поэтому удаление небольших, мягкотканых боковых грыж ламинэктомией относительно оправдывается, но устранение объемных, оссифицированных образований не обходится без деформации спинного мозга.
Несмотря на все недостатки ламинэктомии, некоторые нейрохирурги предпочитают использовать ее, так как при ошибке определения локализации патологии существует возможность расширить трепанационное окно к вышележащему и нижележащему позвоночно-двигательному сегменту.
Трансторакальная (межреберная) передняя операция проводится со стороны, противоположной расположению выпячивания. Хирургический надрез, как правило, производится на 2 ребра выше предполагаемой пораженной зоны. Этот доступ обеспечивает хорошую визуализацию пораженного диска и эффективен при центральном и боковом размещении образования, а также применим для оперирования множественных и многоуровневых поражений. При центральной локализации грыжи более подходит переднебоковая торактомия, а при латеральной - боковая или заднебоковая.
Далее после образования трепанационного окна проводится дополнительный рентгенологический контроль пораженного уровня. Затем смещаются полая вена и аорта, перевязываются сегментарные сосуды, постепенно удаляется диск, задняя продольная связка, сама грыжа, при необходимости - остеофиты. Обследуется эпидуральное пространство, исключается наличие секвестров. В заключении устанавливается стабилизирующая система (межтеловой корпородез 1 или 2 кейджами длиной примерно 20 мм и диаметром от 12 до 14 мм).
Латеральный экстракавитарный подход выполняется со стороны грыжи межпозвоночного диска. Он подразумевает резекцию задней части ребра, его головки поперечного отростка, основания дужки и суставного отростка. Плевра отслаивается и удаляется, но плевральная полость не вскрывается. Доступ позволяет вырезать латеральные и центральные грыжи, объемные по размеру и оссифицированные (кальцинированные, твердые). В некоторых случаях оссифицированные грыжи плотно спаиваются с оболочкой спинного мозга. Это требует иссечения твердой мозговой оболочки вместе с образованием и ее пластики.
Трансфасеточный педикулосохраняющий подход по праву считается самым малоинвазивным. Он характеризуется односторонней скелетизацией остистых дужек и суставных отростков. Затем проводится удаление нижней части вышележащей дуги и верхней части нижележащей дуги интересующего уровня, медиальная или тотальная резекция фасетки (фасетэктомия). Далее визуализируется спинномозговой корешок и дуральный мешок, где располагается грыжа. Метод оптимален для удаления мягкотканых боковых грыж.
Латеральный транспедикулярный доступ позволяет качественно осмотреть заднюю поверхность позвонков, малотравматичен для мышечно-связочных и костных структур, не требует отодвигания спинного мозга или корешков, практически не затрагивает артерии. Во время операции пациент располагается на животе, разрез кожи осуществляется поперечно позвоночнику или полукругом, если необходим доступ к нескольким позвонкам. Далее резецируется поперечный отросток и головка ребра, немного смещается нервно-сосудистый пучок и удаляется грыжа.
Выбор хирургического доступа
Определение подхода при удалении грыжи межпозвоночных дисков зависит от:
- локализации выпячивания (медиально, парамедиально, латерально);
- размера грыжи и степени компрессии спинного мозга;
- качества (консистенции) образования (магкотканное или оссифицированное).
Таким образом, углубленное качественное обследование позволяет не только поставить правильный диагноз, но и спланировать хирургическое вмешательство. После проведения МРТ исследования желательно пройти и КТ, которое поможет определить оссифицирована грыжа или нет, а миелография с контрастным веществом - более точно определить пораженный уровень.
Трансторакальный или боковой экстракавитарный подход более оправдан для срединного размещения грыж. Массивные, срединные, оссифицированные образования, требующие широкой декомпрессии методом корпорэктомии, требуют трансторакального доступа. После него возможно проведение установки фиксирующих систем.
Срединные, мягкие, в некоторых случаях и объемные выпячивания логичнее удалять заднебоковым подходом с максимально необходимым углом наклона (латеральный экстракавитарный метод). Оссифицированные (твердые), размещенные латерально, грыжи оптимально кюретировать боковым транспедикулярным способом. Боковые, мягкотканые и небольшого размера лучше удаляются трансфасеточным педикулосохраняющим методом.
Все вышеперечисленные операции требуют использования хирургического микроскопа с увеличением от 8 до 10 раз и микрохирургических инструментов, а в некоторых случаях и эндоскопа с видеомониторингом.
Читайте также:
- Влияние аппаратуры на ткани пародонта. Теории перестройки костной ткани альвеолы.
- Регуляция секреторной функции ( секреции ) тонкой кишки. Местные рефлексы.
- УЗИ, МРТ при внутричерепной липоме у плода
- Болезнь Кастлемана. Гиалиновый сосудистый, плазмоклеточные типы болезни Кастлемана.
- Влияние алкоголя на сердце. Метаболизм алкоголя в организме
