Хирургическая анатомия заднелатерального доступа к грудному отделу позвоночника
Добавил пользователь Валентин П. Обновлено: 01.02.2026
Пациент располагается на боку, нижележащая нога выпрямлена, вышележащая согнута в коленном и тазобедренном суставах. Желательно использование раздельной интубации легких с целью контролируемого коллапса легкого во время операции для улучшения подхода к позвоночнику. Больной располагается на операционном столе таким образом, чтобы манипуляциями со столом можно было «раскрыть» межпозвонковый промежуток на вовлеченном уровне.
Сторона операции выбирается с учетом нескольких факторов. При ассиметричной компрессии спинного мозга операция выполняется на стороне более выраженной компрессии. В случае истинно срединных процессов одни авторы предпочитают правосторонний доступ, другие - левосторонний, и в том и в другом случае ссылаясь на анатомические особенности региона (с одной стороны печень с системой нижней полой вены, с другой стороны, грудная аорта). На выбор стороны вмешательства может также влиять состояние дыхательной системы у конкретного больного, наличие плевральных сращений.
Разрез кожи дугообразной формы производится от заднего угла ребра вперед и вниз до проекции средней ключичной линии (рис. 2). Для подхода к позвонкам выше уровня Tv переднебоковой доступ осуществляется с резекцией IV ребра.
При патологическом процессе с вовлечением Tv-Tv, позвонки, удаляется V ребро, TVI и Тт - ребро на один уровень выше пораженного, Тх и Тх - ребро на два уровня выше пораженного. В сомненительных случаях уровень поражения подтверждается интраоперационной рентгенографией. После рассечения париетальной плевры контролируются сегментарные сосуды.
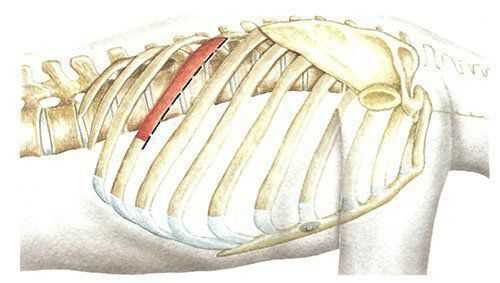
Рис. 2. Проекция разреза мягких тканей при выполнении переднебокового трансторакального доступа к позвоночнику.
Тщательная диссекция позволяет визуализировать сегментарные сосуды на уровне середины тел позвонков и произвести заднюю мобилизацию симпатической цепочки. По возможности и сегментарные сосуды симпатическая цепочка сохраняются. Лигирование сегментарных сосудов выполняется в стороне от грудной аорты. Не рекомендуется лигирование сосудов на более чем трех уровнях, так как это повышает вероятность ишемических осложнений со стороны спинного мозга.
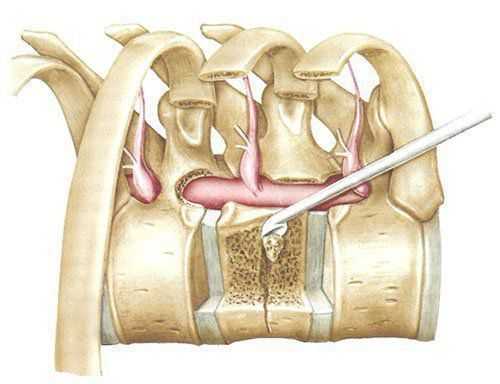
Удаление головки ребра позволяет подойти к заднебоковым отделам диска и межпозвонковым отверстиям. Оно производится кусачками и высокоскоростной дрелью после рассечения лучевых связок. Затем визуализируются ножки и межпозвонковые отверстия, ножки подтачиваются, обнажая дуральный мешок. Заднебоковые отделы тел позвонков вблизи диска скусываются или спиливаются, таким образом достигают вентрального отдела позвоночного канала (рис. 3, 4).
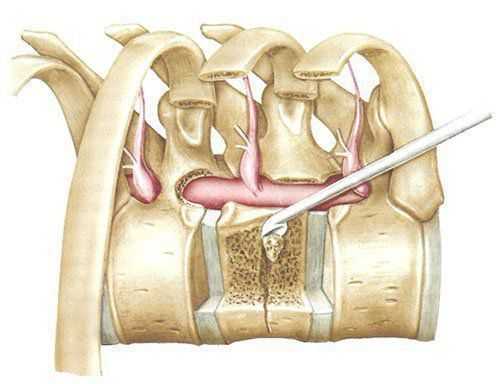
Рис. 3. Схема операционного поля из переднего трансторакального доступа после резекции ножек и заднебоковых отделов тела позвонка.
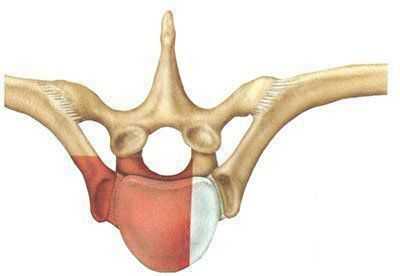
Рис. 4. Схема переднебокового трансторакального доступа.
При обнаружении патологического процесса (опухоли), выходящего в грудную полость, сразу же начинается его удаление. Выше и ниже уровня вертебрэктомии при ее проведении выполняется дискэктомия. Для вертебрэктомии используются кусачки, в том числе пистолетные, и высокоскоростная дрель. После завершения декомпресии визуализируются обе ножки позвонка и передние отдела дурального мешка.
Дефект в позвоночнике закрывается костным аутотрансплантатом или кейджем. Для стабилизации используются специальные пластины для передней фиксации грудопоясничного отдела позвоночника. Если объем костной резекции ограничен только заднебоковыми отделами тел позвонков вблизи диска, установки костных трансплантатов и стабилизации не требуется.
После промывания операционной раны теплым физиологическим раствором она ушивается послойно с оставлением дренажной трубки в плевральной полости до тех пор, пока количество отделяемого не будет меньше 150 мл в сутки.
Для удаления грыж грудных дисков предложен следующий вариант переднебокового трансторакального доступа, позволяющего манипулировать на позвонках T|V-TX|. Пациент располагается на боку, разрез производится по верхнему краю VI, VIII ребер. При латеральной грыже разрез выполняется на стороне поражения, при медиальной предпочтителен правосторонний доступ из-за сосудистой анатомии региона (наличие слева грудной аорты). Для обнажения 2-3 позвонков достаточно торакотомии без резекции ребра. С учетом нисходящего направления ребер доступ обычно выполняется на два уровня выше среднего уровня поражения (и манипуляций соответственно). После торакотомии устанавливается грудной расширитель, легкое отводится вперед.
Это позволяет хорошо визуализировать переднебоковую поверхность грудного отдела позвоночника. К преимуществам доступа относят возможность манипуляций на соседних уровнях при возникновении такой необходимости из того же доступа, не увеличивая операционную травму. Доступ обеспечивает удобный угол работы при удалении грыжи грудного диска, особенно интрадурально расположенной и при восстановлении целостности твердой мозговой оболочки, в случае ее разрыва.
Недостатком этого трансплеврального доступа является риск осложнений со стороны дыхательной системы. Существует также определенный риск повреждения магистральных сосудов и внутренних органов.
Хирургическая анатомия заднелатерального доступа к грудному отделу позвоночника
отдел нейрохирургии и ортопедии Научного центра реконструктивной и восстановительной хирургии Сибирского отделения РАМН;
НУЗ Дорожная клиническая больница ОАО "РЖД", Иркутск
Научный центр реконструктивной и восстановительной хирургии Сибирского отделения РАМН, Иркутск;
ГБОУ ДПО "Иркутская государственная медицинская академия последипломного образования"
НУЗ Дорожная клиническая больница ОАО "РЖД", Иркутск
Кафедра госпитальной хирургии с курсом нейрохирургии Иркутского государственного университета
отдел нейрохирургии и ортопедии Научного центра реконструктивной и восстановительной хирургии Сибирского отделения РАМН
Хирургическое лечение дегенеративного стеноза на двух уровнях в грудном отделе позвоночника
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2015;(7): 93‑96
Среди дегенеративных заболеваний позвоночника поражение его грудного отдела встречается наиболее редко. Грыжи грудных межпозвонковых дисков (ГГМД) составляют менее 1% всех грыж позвоночного столба [5, 6]. Частота симптоматической ГГМД составляет 1:1 000 000 населения [7]. ГГМД встречается чаще у мужчин (3:1), пик заболеваемости приходится на возраст от 40 до 50 лет [4, 15]. 75% верифицированных ГГМД локализуются в нижних сегментах грудного отдела позвоночника [15]. Множественные симптоматические ГГМД встречаются крайне редко и могут вызывать тяжелые неврологические расстройства. С учетом анатомического строения грудного отдела позвоночника при ГГМД требуется проведение технически сложного оперативного лечения [14, 16]. В мировой литературе описано около 100 больных с верифицированными множественными ГГМД, оперированных различными способами [5, 6, 9].
Приводим собственное наблюдение.
Больной Г. направлен неврологом в нейрохирургическое отделение Дорожной клинической больницы на станции Иркутск-Пассажирский для проведения диагностических мероприятий и определения тактики лечения. При поступлении предъявляет жалобы на выраженные боли в грудном и умеренные боли в поясничном отделе позвоночника, иррадиирующие в нижние конечности, слабость и чувство онемения в нижних конечностях, невозможность передвигаться самостоятельно, а также частое, иногда затрудненное мочеиспускание. Боли в области нижнегрудного отдела позвоночника беспокоят в течение 3 лет. Не лечился, так как боли возникали периодически. Полгода назад появилась слабость в ногах при статистических и динамических нагрузках, боли усиливались. В покое слабость и боли проходили (синдром нейрогенной перемежающейся хромоты). Боли стали постоянными 3 мес назад, слабость в ногах прогрессировала, не позволяя ходить самостоятельно.
Больной обследован. При спондилографии грудного отдела позвоночника выявлен остеохондроз Th III —Th IV , II период, Th VIII —Th XII III период; данные MPT грудного отдела позвоночника: грыжи межпозвонковых дисков Th III —Th IV , Th IX —Th X , Th X —Th XI (рис. 1). При электронейромиографии нижних конечностей обнаружены выраженные изменения по аксональному типу в левом и правом малоберцовом нервах.
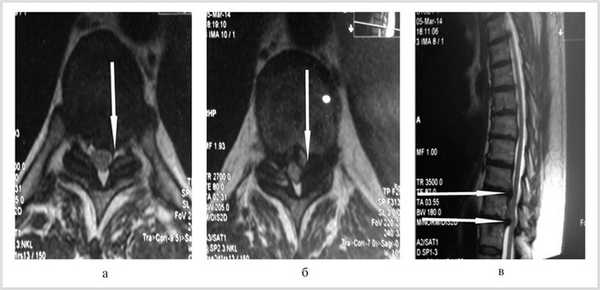
Рис. 1. Магнитно-резонансные томограммы грудного отдела позвоночника (Т1 режим): в аксиальной (а, б) и сагиттальной (в) плоскостях до операции.
Неврологический статус при поступлении: положение в постели лежа, анталгическое. Самостоятельно не передвигается вследствие нижнего спастического парапареза. Перкуссия остистых отростков грудного отдела позвоночника резко болезненна с уровня Th VII до верхнепоясничного отдела позвоночника. Коленные рефлексы справа и слева высокие, ахилловы справа и слева высокие. Вальгусная деформация обеих стоп. Клонус нижних конечностей. Симптом Бабинского положительный с обеих сторон. Рефлекс Бехтерева—Менделя положительный с обеих сторон. Мышечный тонус в руках нормальный, в ногах повышен по центральному типу. Сила в руках 5 баллов, в ногах снижена до 2 баллов с обеих сторон. Нарушения чувствительности в виде гипестезии от дерматома D и ниже. Тазовые нарушения по типу парадоксальной ишурии. Уровень болевого синдрома по визуальной аналоговой шкале 92 балла, по шкале Nurick 4 балла [1].
Локально: трофические нарушения (пролежни) в пяточной области с обеих сторон. Диагноз: остеохондроз грудного отдела позвоночника. Грыжи межпозвонковых дисков Th IX —Th X , Th X —Th XI со стенозированием позвоночного канала и сдавлением спинного мозга. Компрессионная миелопатия. Нижний спастический парапарез. Тазовые расстройства по типу парадоксальной ишурии. Трофические нарушения в виде пролежней в пяточных областях с обеих сторон.
Выполнена операция. В положении больного на правом боку под внутривенной анестезией с ИВЛ осуществлена типичная торакотомия по седьмому межреберью, переднебоковой доступ к телам позвонков Th IX —Th XI . Верификация уровня поражения С-дугой совместно с врачом-рентгенологом. Дискэктомия Th IX —Th X , Th X —Th XI с целью определения границ резекции тела позвонка и его мобилизации. С использованием кусачек и высокоскоростной дрели тело позвонка Th X фрагментировано, осуществлена микрохирургическая интраканальная декомпрессия спинного мозга на 270° в виде резекции костно-хрящевых узлов и оссифицированной задней продольной связки с устранением дискомедуллярного конфликта. При ревизии выявлено плотное сращение твердой мозговой оболочки с гипертрофированной оссифицированной задней продольной связкой и грыжами, а также выраженное увеличение эпидуральных вен. При микрохирургической декомпрессии отмечено обильное эпидуральное кровотечение, остановленное с использованием биполярной коагуляции, аппликации Surgicel fibrilar, пластины Тахокомб. Появилась отчетливая пульсация твердой мозговой оболочки. После рентгенологического контроля подобран размер протеза тела Th X . В последний интегрированы концевые пластины с углами наклона 5° краниально и 0° каудально (диаметр 24 мм) с целью восстановления угла наклона и предупреждения развития кифотической деформации грудного отдела позвоночника. С использованием фирменного инструментария выполнено эндопротезирование тела Th x дистракционным имплантатом Obelisc («Ulrich», Германия). Скелетированы боковые поверхности тел позвонков Тh IX и Тh XI , осуществлен корпородез пластиной Z-plate (75 мм; «Конкомет», Россия). Пластина фиксирована четырьмя блокирующимися винтами длиной 50 мм. На контрольных рентгенограммах стояние протеза, пластины, винтов правильное. Гемостаз. Плевральная полость герметизирована с оставлением активного дренажа. Рана послойно ушита.
После операции больному проводили антибактериальную, сосудистую, симптоматическую и витаминотерапию. В течение 2 нед болевой синдром в значительной степени регрессировал, постепенно увеличились сила и объем движений в нижних конечностях, частично восстановилась чувствительность, пролежни зажили в раннем постоперационном периоде. Больной активен, самостоятельно без посторонней поддержки встает и передвигается с ходунками, через 2 нед — без поддержки. При выписке в неврологическом статусе отмечена положительная динамика: коленные рефлексы справа и слева живые, ахилловы справа и слева живые. Отсутствие клонуса нижних конечностей. Симптомы Бабинского и Бехтерева—Менделя отрицательные с обеих сторон. Мышечный тонус в руках и ногах нормальный. Сила в руках 5 баллов, в ногах до 4 баллов с обеих сторон. Частичные нарушения чувствительности с уровня L4 с обеих сторон. Тазовые нарушения отсутствуют. Менингеальных симптомов нет. В послеоперационном периоде оценка по визуальной аналоговой шкале боли составила 30 баллов, по шкале Nurick — 3 балла, по шкале Макнаб — 3 балла [1].
Проведена МРТ (рис. 2): компрессия спинного мозга устранена. Больной переведен в неврологическое отделение для восстановительного лечения.
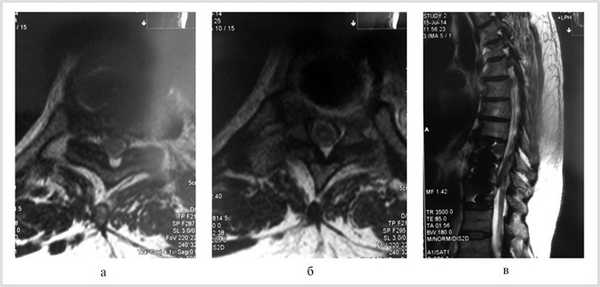
Рис. 2. Магнитно-резонансные томограммы грудного отдела позвоночника (Т1 режим): в аксиальной (а, б) и сагиттальной (в) плоскостях через 2 нед после операции.
Универсального хирургического доступа при множественных ГГМД нет, выбор доступа зависит от ряда факторов. Taк, C. Dickman и соавт. [11] сообщили о 15 повторно оперированных больных, которым ранее осуществлялись операции по поводу грыж грудных дисков. У 11 из них использованы заднебоковые доступы, у 1 — торакотомия, у 3 — торакоскопия. У 13 больных имелись центральные оссифицированные, у 2 — мягкотканные грыжи. У 12 пациентов грыжи были экстрадуральные, у 3 — интрадуральные. Повторная операция потребовалась вследствие неправильного определения уровня грыжи межпозвонкового диска, интраоперационного повреждения спинного мозга, неадекватной визуализации грыжи межпозвонкового диска, дислокации фрагмента диска в позвоночном канале или перидурально. Средний интервал между первой и повторной операцией составил 150 дней (от 1 дня до 4 лет). Эти данные позволяют судить о наиболее распространенных трудностях и ошибках при хирургическом лечении больных с ГГМД.
Описано несколько основных оперативных доступов при ГГМД. В настоящее время применяют задний (ламинэктомия), заднебоковой (костотрансверзэктомия, трансверзоартропедикулэктомия, транспедикулэктомия), боковой (боковая рахотомия, боковой доступ, боковой экстраплевральный), переднебоковой (трансторакальный трансплевральный) доступы [2].
Выбор оперативного доступа зависит от расположения грыжи (медиальная, парамедиальная, латеральная), степени компрессии спинного мозга, консистенции грыжи (оссифицированная, мягкотканная), гипертрофии задней продольной связки. Из перечисленных доступов трансторакальный дает возможность проведения максимально широкой передней декомпрессии без необходимости ретракции корешка или дурального мешка, тем самым обеспечивая безопасность в отношении содержимого позвоночного канала. Технические сложности такого доступа связаны с проведением широкого и травматичного торакального доступа, остеолигаментарной резекции для декомпрессии спинного мозга на нескольких сегментах, применением трансплантатов и имплантатов для последующего спондилодеза [8, 9, 11].
Таким образом, хирургическое лечение больных с грыжами грудного отдела позвоночника в настоящее время является технически трудным и зачастую осложняется усугублением неврологической симптоматики. Применение тщательного дооперационного обследования с уточнением расположения и консистенции грыжи межпозвонкового диска, выбор адекватных хирургических доступов, использование микрохирургических методик дают возможность улучшить результаты оперативных вмешательств у таких больных. В приведенном клиническом наблюдении использование микрохирургической техники позволило провести адекватную интраканальную декомпрессию и полностью резецировать грыжи межпозвонковых дисков и оссифицированную заднюю продольную связку с устранением диско-медуллярного конфликта, что обеспечило хороший клинический эффект, а адекватная стабилизация — возможность ранней активизации больного после вмешательства.
Работа выполнена при поддержке гранта Президента Российской Федерации СП-156.2013.4.
Хирургические доступы к грудному отделу позвоночника
Особенности хирургического лечения грыж межпозвоночных дисков в грудном отделе позвоночника
Оперирование межпозвоночных грыж в грудном отделе имеет свои специфические особенности, оно весьма затруднительно и сопряжено с рядом побочных эффектов. В связи с этим важна точная диагностика пораженного уровня и оптимальный выбор хирургического вмешательства.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Протрузии и грыжи межпозвонковых дисков в грудном сегменте позвоночного столба встречаются в клинической практике нечасто, но их хирургическое удаление, в силу специфики анатомического строения отдела, чрезвычайно затруднительно. Как правило, оперативная терапия патологии этого уровня чревата усугублением существующих симптомов или сопровождается возникновением новых неврологических и проводниковых нарушений.
Техническая сложность проведения операции связана с необходимостью рассечения большого количества костных тканей, суставов и возможной травматизацией спинного мозга, нервных корешков, кровеносных сосудов (нарастанием неврологического дефицита). Поэтому для удаления позвоночных грыж в грудном сегменте разработаны специальные нестандартные доступы к патологической зоне:
- трансфасеточный с сохранением основания позвоночной дужки;
- транспедикулярный (задний);
- трансторакальный (передний, через грудную клетку);
- латеральный (боковой) экстракавитарный (внеполсостной, минуя плевру);
- заднебоковой;
- переднебоковой.
В связи с трудностями проведения операции в грудном отделе позвоночного столба очень важно точно диагностировать уровень поражения при планировании хирургического вмешательства. Традиционно для этих целей используют рентгенографию, МРТ, КТ и КТ-миелографию с контрастным рентгеночувствительным веществом.
Диагностика патологий в грудном отделе
Обследование пациента, жалующегося на боли в спине, начинается с визуального осмотра и рентгенологических снимков в прямой и боковой проекции. Если предварительно диагностируется протрузия или грыжа межпозвоночных дисков, то назначается консультация невролога и КТ или МРТ исследование. При этом МРТ позволяет более подробно изучить мягкие ткани, а КТ - костные и хрящевые структуры, но стоимость МРТ гораздо выше.
Компьютерная томография помогает установить поражение межпозвоночных дисков по косвенным признакам и в некоторых случаях позволяет определить пораженный уровень точнее МРТ. Она базируется на схемах оценивающих форму, размеры, структуру и контуры позвонка (тело, дуга, отростки), межпозвоночного пространства, спинномозгового канала, суставов. КТ снимки хорошо визуализируют сужение позвоночного канала.
В нормальном (здоровом) состоянии плотность межпозвоночного диска составляет 60-80 hu (единицы радиоинтенсивности). Так как плотность хрящевых тканей не сильно разнится с плотностью мягких тканей, заполняющих позвоночный канал, то признаки изменения дурального мешка и компрессии спинномозговых нервных корешков не всегда отчетливо визуализируются. В этом случае рекомендуется использовать КТ-миелографию с рентгеноконтрастным веществом.
При прогрессировании дегенеративно-дистрофических изменений в позвоночнике наблюдается обызвествление связок, и радиационная плотность грыжевых фрагментов увеличивается до 150-200 единиц. Именно кальцификация грыжи отлично визуализируется на КТ и определяет направление доступа при оперировании. Серия рентгеноконтрастных снимков позволяет произвести компьютерную реконструкцию позвоночника и создать его трехмерную модель, а также подтвердить локализацию грыжи.
Особенности оперирования в грудном отделе позвоночника
Грудной отдел позвоночного столба анатомически представляет собой жесткую конструкцию, состоящую из позвонков, грудины и ребер. Он малоподвижен, потому протрузии и грыжи межпозвоночных дисков формируются в нем крайне редко, и в основном являются последствиями травматических повреждений.
Несмотря на совершенствование хирургических методов, медицинской техники и аппаратуры, разнообразие доступов к патологическому месту, при операциях на грудном отделе практически не удается избежать тракции спинного мозга и нервных корешков, а также значительной резекции костных структур. Так, например, удаленные суставные отростки, основания дужек или головки ребер в дальнейшем требуют обязательной установки стабилизирующих систем или имплантатов.
Суставные отростки грудного сегмента расположены медиально (ближе к середине), а межпозвонковые суставы находятся сзади относительно дурального мешка. Таким образом, чтобы достичь латерального (бокового) края мешка и спинномозговых корешков, необходима резекция суставного отростка или его большей части. Но, даже при полном удалении отростка для визуализации грыжи или секвестров, приходится сильно сдвигать корешки, и, следовательно, дуральный мешок и спинной мозг.
Современные методы оперирования грудного отдела предлагают ряд малоинвазивных вмешательств с минимальной резекцией костных тканей, которые практически не нарушают биомеханику позвоночного столба и ускоряют период реабилитации пациента.
Наиболее перспективными на сегодняшний день считаются: латеральный транспедикулярный (заднебоковой) доступ и заднебоковой трансфасетный (педикулосохраняющий), который исключает резекцию корня или основания дужки позвонка. Они позволяют обойти дуральный мешок с боковой или вентральной (брюшинной) стороны, исключают тракцию спинного мозга и удаление суставных отростков.
Учитывая плохую визуализацию патологического места при оперировании позвоночных грыж грудного отдела, латеральный, вентральный или незначительный заднебоковой доступы более предпочтительны. В этом сегменте межпозвоночные отверстия, которые ограничены сверху и снизу основаниями дужек, открываются латерально. Соответственно, при боковом хирургическом доступе и таком же направлении отверстий возникает возможность качественно осмотреть не только боковую сторону межпозвонкового диска, но и всю его заднюю поверхность.
Виды операций
Классическая ламинэктомия широко известна, в прошлом достаточно популярна, но отвергнута специалистами из-за высокого процента неблагоприятных исходов. Она не позволяет получить прямой доступ к передней поверхности дурального мешка и визуализации задней поверхности межпозвоночного диска. Поэтому удаление небольших, мягкотканых боковых грыж ламинэктомией относительно оправдывается, но устранение объемных, оссифицированных образований не обходится без деформации спинного мозга.
Несмотря на все недостатки ламинэктомии, некоторые нейрохирурги предпочитают использовать ее, так как при ошибке определения локализации патологии существует возможность расширить трепанационное окно к вышележащему и нижележащему позвоночно-двигательному сегменту.
Трансторакальная (межреберная) передняя операция проводится со стороны, противоположной расположению выпячивания. Хирургический надрез, как правило, производится на 2 ребра выше предполагаемой пораженной зоны. Этот доступ обеспечивает хорошую визуализацию пораженного диска и эффективен при центральном и боковом размещении образования, а также применим для оперирования множественных и многоуровневых поражений. При центральной локализации грыжи более подходит переднебоковая торактомия, а при латеральной - боковая или заднебоковая.
Далее после образования трепанационного окна проводится дополнительный рентгенологический контроль пораженного уровня. Затем смещаются полая вена и аорта, перевязываются сегментарные сосуды, постепенно удаляется диск, задняя продольная связка, сама грыжа, при необходимости - остеофиты. Обследуется эпидуральное пространство, исключается наличие секвестров. В заключении устанавливается стабилизирующая система (межтеловой корпородез 1 или 2 кейджами длиной примерно 20 мм и диаметром от 12 до 14 мм).
Латеральный экстракавитарный подход выполняется со стороны грыжи межпозвоночного диска. Он подразумевает резекцию задней части ребра, его головки поперечного отростка, основания дужки и суставного отростка. Плевра отслаивается и удаляется, но плевральная полость не вскрывается. Доступ позволяет вырезать латеральные и центральные грыжи, объемные по размеру и оссифицированные (кальцинированные, твердые). В некоторых случаях оссифицированные грыжи плотно спаиваются с оболочкой спинного мозга. Это требует иссечения твердой мозговой оболочки вместе с образованием и ее пластики.
Трансфасеточный педикулосохраняющий подход по праву считается самым малоинвазивным. Он характеризуется односторонней скелетизацией остистых дужек и суставных отростков. Затем проводится удаление нижней части вышележащей дуги и верхней части нижележащей дуги интересующего уровня, медиальная или тотальная резекция фасетки (фасетэктомия). Далее визуализируется спинномозговой корешок и дуральный мешок, где располагается грыжа. Метод оптимален для удаления мягкотканых боковых грыж.
Латеральный транспедикулярный доступ позволяет качественно осмотреть заднюю поверхность позвонков, малотравматичен для мышечно-связочных и костных структур, не требует отодвигания спинного мозга или корешков, практически не затрагивает артерии. Во время операции пациент располагается на животе, разрез кожи осуществляется поперечно позвоночнику или полукругом, если необходим доступ к нескольким позвонкам. Далее резецируется поперечный отросток и головка ребра, немного смещается нервно-сосудистый пучок и удаляется грыжа.
Выбор хирургического доступа
Определение подхода при удалении грыжи межпозвоночных дисков зависит от:
- локализации выпячивания (медиально, парамедиально, латерально);
- размера грыжи и степени компрессии спинного мозга;
- качества (консистенции) образования (магкотканное или оссифицированное).
Таким образом, углубленное качественное обследование позволяет не только поставить правильный диагноз, но и спланировать хирургическое вмешательство. После проведения МРТ исследования желательно пройти и КТ, которое поможет определить оссифицирована грыжа или нет, а миелография с контрастным веществом - более точно определить пораженный уровень.
Трансторакальный или боковой экстракавитарный подход более оправдан для срединного размещения грыж. Массивные, срединные, оссифицированные образования, требующие широкой декомпрессии методом корпорэктомии, требуют трансторакального доступа. После него возможно проведение установки фиксирующих систем.
Срединные, мягкие, в некоторых случаях и объемные выпячивания логичнее удалять заднебоковым подходом с максимально необходимым углом наклона (латеральный экстракавитарный метод). Оссифицированные (твердые), размещенные латерально, грыжи оптимально кюретировать боковым транспедикулярным способом. Боковые, мягкотканые и небольшого размера лучше удаляются трансфасеточным педикулосохраняющим методом.
Все вышеперечисленные операции требуют использования хирургического микроскопа с увеличением от 8 до 10 раз и микрохирургических инструментов, а в некоторых случаях и эндоскопа с видеомониторингом.
Дискэктомия - хирургическое лечение позвоночника
Позвоночный столб человека состоит из 28 костных элементов (позвонков), соединенных между собой дисками, суставами, сухожилиями и мышцами. Именно хрящевые соединения обеспечивают подвижность и гибкость позвоночника, амортизируют нагрузку при физических де
Каждый позвонок содержит отверстие (позвоночный канал) через который проходит спинной мозг, а от него отходят многочисленные нервные скопления и окончания, передающие команды мозга частям тела, внутренним органам и остальным системам организма.
Межпозвонковые диски состоят из плотной оболочки (фиброзного кольца) и студенистой середины. Нарушение анатомических форм оболочки или выпячивание ее за допустимые пределы называется протрузией межпозвонковых дисков, лечение которой, как правило, проходит классическими методами. А вот разрыв фиброзного кольца и выплескивание наружу желеобразного вещества причиняет более серьезные повреждения или сдавливание нервных корешков и спинного мозга. Лечение грыжи межпозвоночных дисков требует уже более тщательной и длительной терапии, а в некоторых случаях хирургического вмешательства.
Показания к дискэктомии позвоночного диска
Чаще всего пациенты обращаются в клиники для лечения грыжи поясничного отдела позвоночника. Заболевание сопровождается сильными болями в спине, а остальные симптомы напрямую связаны с поражением конкретного диска. Это могут быть и тянущие боли в ягодице и задней части ноги, ощущение холода и покалывания в пальцах ног, слабость нижних конечностей и пр.
Болевой синдром может иметь хронический характер или же может усиливаться при резких движениях, наклонах, поднятии небольших тяжестей и незначительных физических нагрузках. В том случае, когда грыжа защемила спинной мозг, наблюдаются неврологические нарушения работы внутренних органов (например, сбои мочеиспускания, дефекации, потенции, частичное или полное обездвиживание конечностей и пр.) и операцию следует проводить немедленно. Хирургическое вмешательство рекомендуется и при длительной неэффективности методов консервативного лечения грыжи позвоночника.
Первопричиной образования протрузии и грыжи позвоночных дисков большинство медиков считают остеохондроз, симптомы этих заболеваний во многом очень схожи. В простонародье часто встречается название данного заболевания как «выпадение диска».
Диагностика и подготовка к операции
Грыжа межпозвоночных дисков, как и другие болезни позвоночника, требуют тщательного сбора анамнеза, прохождения анализов (мочи и крови) и других аппаратных исследований (КТ и МРТ). Кроме того, обязательно необходимо провести ЭКГ и рентгенографию.
Перед проведением операции пациент обязан сообщить хирургу и анестезиологу о хронических заболеваниях сердца, почек, о недавно принимаемых лекарствах, а также аллергических реакциях на медпрепараты.
За 6-8 часов до начала процедуры не разрешается принимать пищу и по возможности пить. Следует сократить до минимума количество выкуриваемых сигарет.
Описание процедуры дискэктомии
Операция проводится под общим наркозом и обязательно в присутствии анестезиолога. В зависимости от места расположения грыжи может различаться и доступ к пораженному месту. Например, шейный отдел позвоночника предусматривает передний или боковой доступ, грудной - заднебоковой, поясничный - только задний.
Далее врач делает разрез скальпелем кожных покровов размером 7-10 см непосредственно над патологическим участком. Последовательно раздвигаются или разрезаются остальные покровные ткани. Затем удаляется поврежденный сегмент диска или диск полностью, при необходимости может удаляться часть дуги позвонка (ламинектомия) или иссекаться костные отростки. В некоторых случаях может проводиться пластика диска или позвонка имплантатами или трансплантатами из других костей тела.
В завершении операции хирург послойно сшивает ткани, кожу, накладывая швы. При необходимости наружу выводится дренаж, через который будет выходить скапливающаяся внутри жидкость.
В среднем процедура дискэктомии длится 2-3 часа, после чего пациент приходит в сознание и переводится в послеоперационную палату. В течение суток ему необходимо находиться в лежачем состоянии на спине. Со второго дня постепенно вводятся самостоятельные движения и поднятие на ноги, но дальнейшая терапия подразумевает ношение специального жесткого корсета для поддержания позвоночника.
На месте удаленного диска со временем образуется рубцовая ткань, что позволяет быстрее срастись прооперированным позвонкам. Уже через 3-4 недели больному разрешается сидеть и пробовать применять легкие физические нагрузки.
Отрицательные моменты хирургического вмешательства
Как и любое хирургическое вмешательство в организм человека, эта операция имеет свои отрицательные стороны, и они должны быть изложены врачом пациенту заранее, чтобы принять окончательное решение. Главным недостатком дискэктоми является нарушение опорных функций позвоночника. Плохо сказывается на дальнейшем выздоровлении и двигательных возможностях пациента размеры трепанационного окна, разрезание или повреждение мягких тканей, мышц. Чтобы привести их в прежнее состояние понадобится длительный период реабилитации и настойчивость больного.
В некоторых случаях возникает необходимость проведения манипуляций в спинномозговом канале, что может спровоцировать воспалительные процессы в оболочке спинного мозга, развитие в ней спаек или нарушение целостности. Поэтому пациенту назначают курс антибактериальных препаратов.
Кроме того, во время операции существует риск повреждения близлежащих кровеносных сосудов и нервных окончаний. Это может вызвать кровотечения, тромбозы на внутренних венах ног, нарушение чувствительности кожи нижней части спины или конечностей и сбои в работе внутренних органов.
К сожалению, стоимость удаления межпозвоночной грыжи довольно высока, но не дает полной гарантии, что в ближайшее время рецидивы не повторятся. Все дело в том, что на месте оперирования образуется костное жесткое сращивание позвонков и нарушается подвижность конкретного участка спины. Иногда это может вызвать развитие грыж в соседних межпозвонковых дисках.
Период реабилитации
В среднем при благополучном прохождении послеоперационного периода пациента выписывают из стационара на 7-10 сутки. Примерно в это же время снимают швы и удаляют дренаж. При необходимости лечащий врач может продлить болеутоляющую терапию.
Далее следует процесс восстановления организма. В зависимости от состояния здоровья больного и степени поражения позвоночника доктор назначает постепенное введение физических нагрузок. После длительного ношения корсета и его снятия необходима регенерация мышечных тканей спины. Для этого назначаются физиопроцедуры, ЛФК, плавание.
Хорошую эффективность в реабилитационный период показали сеансы мануальной терапии, иглоукалывание, рефлексотерапия, классические массажи и пр.
Читайте также:
- Воспаление наружного слухового прохода. Симптомы и лечение воспаления слухового прохода
- Исследование нервной проводимости
- Причины развития устойчивости к противоопухолевым препаратам. Гипотеза Голди—Гольдмана
- Причины врожденных аномалий наружного уха
- Инфекции круглых червей и анкилостом: диагностика, лечение
