Игольная биопсия плевры или легкого
Добавил пользователь Дмитрий К. Обновлено: 01.02.2026
Наши врачи проводят чреспищеводную тонкоигольную биопсию объемных образований средостения под контролем эндосонографии (эндоУЗИ, ЭУС) — малоинвазивную, безопасную процедуру, которая помогает с высокой точностью выявить опухолевые очаги в лимфатических узлах грудной клетки при раке легкого. В этой статье мы подробно расскажем о данном методе диагностики, его преимуществах, а также о том, что такое средостение, и для чего проводят его биопсию.
Биопсия средостения — это диагностическая процедура, во время которой врач получает доступ в область тела, расположенную в центре грудной клетки между легкими, удаляет фрагмент патологически измененных тканей и отправляет его в лабораторию для гистологического, цитологического, молекулярно-генетического исследования.
Основное показание к биопсии средостения в онкологии — наличие увеличенных лимфатических узлов при раке легкого или иных онкологических заболеваниях рак легких, когда есть подозрение, что опухолевые клетки распространились в лимфатические узлы. [1,2]
Что такое средостение, и где оно находится?
Средостением называют комплекс тканей, расположенный между правой и левой плевральными полостями. Плеврой называют тонкую пленку из соединительной ткани, которая покрывает легкие (висцеральная плевра) и выстилает изнутри стенки грудной полости (париетальная плевра). Между висцеральным и париетальным листками плевры находятся узкие щели — плевральные полости.
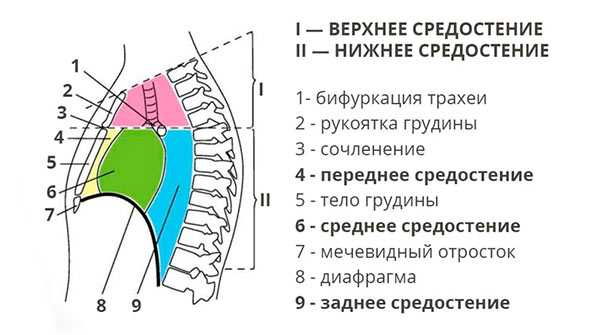
Таким образом, средостение находится в центральной части грудной клетки, между легкими.
Хирурги и анатомы условно выделяют верхнее и нижнее средостение. В свою очередь, нижнее делится на переднее, среднее и заднее.
В средостении находится сердце, пищевод, трахея и другие важные органы: [2,3]
- вилочковая железа (тимус) у детей;
- блуждающий, диафрагмальный и другие нервы;
- пищеводное нервное сплетение;
- лимфатические узлы — именно они в первую очередь представляют интерес для онкологов во время биопсии средостения;
- аорта;
- верхняя полая вена, которая собирает кровь от верхней части тела;
- легочный ствол — артерия, которая несет кровь в легкие;
- грудной лимфатический проток — собирает лимфу и впадает в вены.
Какие патологические изменения можно выявить с помощью биопсии средостения?
В первую очередь биопсия средостения помогает обнаружить пораженные лимфатические узлы и уточнить стадию при раке легкого и ряде других онкозаболеваний. Эта информация нужна для того, чтобы составить оптимальный план лечения.
Также с помощью биопсии средостения можно диагностировать опухоли, локализующиеся в этой области, тимому (опухоль тимуса), лимфомы, лимфогранулематоз, саркоидоз, туберкулез. [1,4]

Как проводят биопсию средостения?
Существуют разные методики забора материала для исследования: [4,5,6]
- Чрескожная пункционная биопсия. Хирург делает прокол между ребрами и вводит в средостение специальную иглу под контролем компьютерной томографии. С помощью этой иглы получают материал для анализа. При этом общий наркоз не применяют, во время процедуры пациент находится в сознании.
- Медиастиноскопия с биопсией. Медиастиноскопия — термин, который обозначает эндоскопическое исследование средостения. Процедуру проводят под общей анестезией. Хирург делает разрез над грудиной и вводит через него тонкий эндоскоп с видеокамерой и источником света. Осматривают структуры средостения, находят патологически измененные лимфоузлы и выполняют биопсию.
- Торакоскопия с биопсией средостения. Торакоскопией называют эндоскопическое исследование грудной полости. При этом специальный инструмент с видеокамерой — торакоскоп — вводят через разрез между ребрами. Через дополнительные разрезы вводят инструменты, с помощью которых можно провести биопсию, выполнить некоторые хирургические вмешательства. Процедуру проводят в операционной, пациент в это время находится под наркозом.
- Медиастинотомия с биопсией. Медиастинотомия — это хирургическое вмешательство через разрез, термин дословно переводится как «вскрытие средостения». Это наиболее серьезное, травматичное вмешательство. К нему прибегают в случаях, когда биопсию не удается провести другими способами.
В «Евроонко» применяется современная методика — чреспищеводная тонкоигольная биопсия под контролем эндоУЗИ. Суть метода состоит в том, что в пищевод вводят эндоскоп, на конце которого расположен ультразвуковой датчик. С помощью УЗИ обнаруживают измененный лимфоузел, и в него с помощью всё того же эндоскопа вводят тонкую иглу через стенку пищевода.
В чем преимущества чреспищеводной тонкоигольной биопсии средостения?
Главное преимущество данного метода в том, что он малоинвазивный и не предусматривает вскрытия средостения или введения в него эндоскопа. Игла проходит по самой короткой траектории, так как пищевод сам является органом средостения. Риск осложнений минимальный и несопоставим ни с одним из альтеранативных способов получения опухолевого материала (чрезкожной биопсией, медиастиноскопии и тем более медиастинотомии).
В «Евроонко» применяется аппарат для эндоУЗИ с высоким разрешением, за счет чего врач прекрасно видит лимфатические узлы и окружающие ткани, направляет иглу точно в нужное место. Метод позволяет получать образцы патологических образований диаметром до 5 мм.
Чреспищеводная тонкоигольная биопсия под контролем эндоУЗИ отличается высокой точностью в плане постановки диагноза. Исследования показывают, что она позволяет многим пациентам избежать более серьезных и травматичных хирургических вмешательств. [6]
По данным различных исследований, точность метода составляет 85-90% — даже в случаях, когда другие методы биопсии оказались неэффективны.
Большим плюсом является отсутствие необходимости в «большом» наркозе. Врачи «Евроонко» проводят вмешательство в условиях легкой седациипод легкой седацией. Пациент находится в состоянии «медикаментозного сна» — это позволяет минимизировать неприятные ощущения.
В «Евроонко» есть возможность подобрать оптимальную иглу, соответствующую выполнению поставленных перед исследованием задач. Наши возможности позволяют провести не только цитологическое и гистологическое исследование опухолевой ткани, но и иммуногистохимию, генетический анализ. Это помогает разобраться, какие мутации произошли в опухолевых клетках, какие вещества они используют для обеспечения своей жизнедеятельности и бесконтрольного размножения.
В настоящее время рак легкого является наиболее изученным онкологическим заболеванием, к которому возможен подбор индивидуальной — персонализированной химиотерапии, а это возможно только при получении опухолевого материала и его детальном лабораторном исследовании. Тонкоигольная пункция под контролем эндосонографии в большинстве случаев позволяет это сделать в максимально быстрые сроки и с минимальным риском для пациента.
В конечном итоге всё это позволяет установить максимально точный диагноз, составить оптимальный план лечения, назначить персонализированную противоопухолевую терапию и улучшить прогноз для пациента. [7,8]
Биопсия легкого, плевры, средостения или надпочечников под визуальным контролем
Эта информация позволит вам подготовиться к биопсии легкого, плевры, средостения или надпочечников под визуальным контролем и поможет узнать, чего ожидать после процедуры.
Ваш медицинский сотрудник может порекомендовать провести биопсию (взять небольшие образцы тканей органов) легкого, плевры, средостения или надпочечников (см. рисунок 1). Эти органы расположены в грудной клетке. Легкие окружены 2 слоями ткани, называемой плеврой, которые защищают легкие. Пространство между этими двумя слоями называется плевральной полостью.
- Плевра — это 2 слоя ткани, покрывающие и защищающие легкие.
- Средостение — это область посередине грудной клетки, между легкими.
- Надпочечники — это вырабатывающие гормоны железы, расположенные над верхней частью почек и скрытые под ребрами.
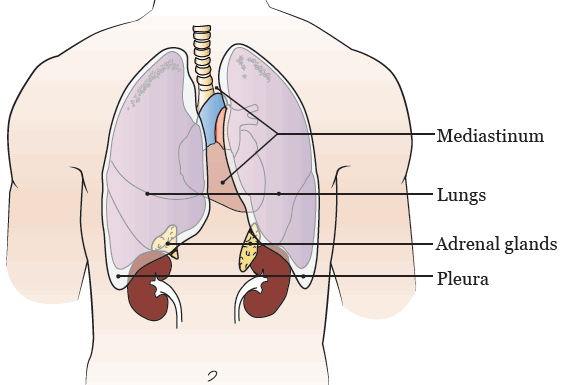
Рисунок 1. Органы, для которых может выполняться биопсия
О процедуре
В ходе биопсии интервенционный радиолог вводит через кожу иглу, чтобы взять образец ткани. Интервенционный радиолог — это врач, который специализируется на проведении процедур под визуальным контролем. Для определения зоны биопсии могут быть использованы компьютерная томография (computed tomography, CT), магнитно-резонансная томография (magnetic resonance imaging, MRI), ультразвуковое исследование или рентгеноскопия (рентген в режиме реального времени). Образец направляется в лабораторию для исследования.
Утечка воздуха из легких
Этот вид биопсии может привести к утечке воздуха их легких и его накоплению в плевре. Увеличение количества воздуха в плевре не позволяет легким полностью расшириться. Примерно у 30 из 100 пациентов, которым проводят этот вид биопсии, происходит небольшая утечка воздуха из легких в грудную полость. У большинства людей не возникает никаких симптомов и самочувствие улучшается без какого-либо лечения. Мы будем наблюдать за вашим состоянием после процедуры.
Гемоптизис
Гемоптизис (кашель с кровью) проявляется как следствие кровотечения из места проведения биопсии. Возможно, из-за него вашему медицинскому сотруднику будет сложнее проводить процедуру. Обычно он длится не дольше нескольких минут. В этом случае вас могут попросить лечь на бок.
До процедуры
Задайте вопросы о принимаемых вами лекарствах
До процедуры вам может потребоваться прекратить прием некоторых лекарств. Обсудите с медицинским сотрудником, прием каких лекарств вам можно прекратить. Ниже приведено несколько распространенных примеров.
Антикоагулянты (Лекарства, разжижающие кровь)
Антикоагулянты — это лекарства, которые влияют на свертываемость крови. Если вы принимаете какие-либо антикоагулянты, спросите проводящего процедуру медицинского сотрудника, как вам лучше поступить. Он может рекомендовать прекратить прием лекарств. Это будет зависеть от типа предстоящей вам процедуры и причины, по которой вы принимаете антикоагулянты.
Примеры лекарств, разжижающих кровь:
- Apixaban (Eliquis ® )
- Aspirin
- Celecoxib (Celebrex ® )
- Cilostazol (Pletal ® )
- Clopidogrel (Plavix ® )
- Dabigatran (Pradaxa ® )
- Dalteparin (Fragmin ® )
- Dipyridamole (Persantine ® )
- Edoxaban (Savaysa ® )
- Enoxaparin (Lovenox ® )
- Fondaparinux (Arixtra ® )
- Heparin (подкожное введение)
- Meloxicam (Mobic ® )
- нестероидные противовоспалительные препараты (НПВП), такие как ibuprofen (Advil ® , Motrin ® ) и naproxen (Aleve ® )
- Pentoxifylline (Trental ® )
- Prasugrel (Effient ® )
- Rivaroxaban (Xarelto ® )
- Sulfasalazine (Azulfidine ® , Sulfazine ® )
- Ticagrelor (Brilinta ® )
- Tinzaparin (Innohep ® )
- Warfarin (Jantoven ® , Coumadin ® )
Не прекращайте прием лекарств, разжижающих кровь, не поговорив с сотрудником вашей медицинской бригады.
Ознакомьтесь с материалом Распространенные лекарства, содержащие aspirin, и другие нестероидные противовоспалительные препараты (НПВП) или витамин Е. В нем приводится информация о лекарствах, которые не следует принимать перед процедурой. Также там указаны препараты, которые можно принимать вместо них.
Лекарства для лечения диабета
Перед процедурой поговорите с медицинским сотрудником, который назначил вам insulin или другие лекарства для лечения диабета. Возможно, ему придется изменить дозу лекарств для лечения диабета, которые вы принимаете. Спросите медицинского сотрудника, что вам делать утром перед проведением процедуры.
Ваша лечащая команда будет контролировать ваш уровень сахара в крови во время процедуры.
Диуретики (мочегонные средства)
Мочегонное средство — это лекарство, которое заставляет вас чаще мочиться (ходить в туалет по-маленькому). Hydrochlorothiazide (Microzide ® ) и furosemide (Lasix ® ) — одни из самых распространенных диуретиков.
Если вы принимаете какие-либо мочегонные средства, спросите проводящего процедуру медицинского сотрудника, как вам лучше поступить. Возможно, вам потребуется прекратить их прием в день проведения процедуры.
Снятие устройств с кожи
Перед приемом поговорите со своим медицинским сотрудником, у которого вы наблюдаетесь по поводу сахарного диабета, если вы используете следующее:
- глюкометр непрерывного действия (CGM);
- инсулиновая помпа.
Производитель рекомендует снять эти устройства с кожи перед сканированием или процедурой. Медицинский сотрудник расскажет вам, как контролировать уровень глюкозы, когда ваше устройство выключено. Он также может помочь вам запланировать прием ближе к дате, когда вам нужно заменить устройство.
Убедитесь в том, что вы взяли с собой запасное устройство, которое вы можете надеть после сканирования или процедуры.
Договоритесь с кем-нибудь, чтобы вас отвезли домой
У вас должен быть ответственный сопровождающий, который отвезет вас домой после процедуры. Ответственный сопровождающий — это человек, который поможет вам безопасно добраться домой. Этот человек должен иметь возможность связаться с вашей медицинской бригадой в случае возникновения каких-либо опасений. Договоритесь об этом заранее, до дня процедуры.
Если вам не удалось найти ответственного сопровождающего, который отвезет вас домой, позвоните в одно из указанных ниже агентств. Вам предоставят сопровождающего, который отвезет вас домой. Такие услуги платные, и вам потребуется обеспечить транспорт. Можно взять такси или арендовать машину, однако в этом случае все равно потребуется, чтобы с вами был ответственный сопровождающий.
Спросите об авиаперелетах
После проведения биопсии существует риск утечки воздуха из легких и его скопления в соседних областях. Если это произойдет, вы не сможете совершать авиационные перелеты, пока не прекратится утечка воздуха и ваш медицинский сотрудник не подтвердит, что летать безопасно. Если вы планируете авиаперелет спустя 2 недели после прохождения биопсии, поговорите с медицинским сотрудником, который будет выполнять процедуру.
Договоритесь с кем-нибудь, чтобы вас отвезли домой и остались с вами на ночь.
У вас должен быть ответственный сопровождающий, который отвезет вас домой и останется с вами на ночь. Договоритесь об этом заранее, до дня процедуры. Если вам не к кому обратиться с подобной просьбой, сообщите об этом медсестре/медбрату в отделении интервенционной радиологии.
Сообщите нам, если вы заболели
Если вы заболели (повышение температуры, простуда, боль в горле или грипп) перед процедурой, позвоните своему интервенционному радиологу. График работы врача: с понедельника по пятницу с 09:00 до 17:00. Если вы звоните после 17:00, а также в выходные и праздничные дни, наберите номер 212-639-2000 и спросите дежурного специалиста отделения интервенционной радиологии.
Запишите время назначенного приема
Сотрудник Отделения интервенционной радиологии (Interventional Radiology) позвонит вам за два рабочих дня до процедуры (с понедельника по пятницу). Если проведение процедуры запланировано на понедельник, вам позвонят в предыдущий четверг. Вам сообщат, в какое время нужно прийти в больницу для проведения процедуры, и напомнят, куда подойти.
Если с вами не связались до обеда в рабочий день, предшествующий дню проведения процедуры, позвоните по номеру телефона 646-677-7001. Если по какой-либо причине вам нужно отменить процедуру, сообщите об этом тому медицинскому сотруднику, который запланировал ее проведение.
День перед процедурой
Инструкции по употреблению пищи перед проведением процедуры
Не ешьте после полуночи накануне дня проведения процедуры. Это также касается леденцов и жевательной резинки.
День проведения процедуры
Инструкции по употреблению напитков перед процедурой
Вы можете выпить не более 12 унций (350 мл) воды в период между полуночью и за 2 часа до времени прибытия в больницу. Больше ничего не пейте.
За два часа до запланированного времени прибытия в больницу перестаньте употреблять какие-либо жидкости. Это также касается воды.
Что необходимо запомнить
- Примите только те лекарства, которые медицинский сотрудник велел принять утром в день проведения процедуры. Запейте их несколькими маленькими глотками воды.
- Не наносите на кожу крем или вазелин (Vaseline ® ). Вы можете использовать дезодоранты или легкие лосьоны для увлажнения кожи. Не наносите макияж на глаза.
- Снимите все ювелирные украшения, включая пирсинг на теле.
- Оставьте все ценные вещи (например кредитные карты и ювелирные украшения) дома.
- Если вы носите контактные линзы, по возможности наденьте вместо них очки.
Что взять с собой
- Список всех лекарств, которые вы принимаете дома, включая пластыри и мази.
- Футляр для очков или контейнер для контактных линз.
- Бланк доверенности на принятие решений о медицинской помощи, если вы его заполнили.
Чего ожидать
По прибытии в центр MSK, врачи, медсестры/медбратья и другой медицинский персонал несколько раз попросят вас назвать и продиктовать по буквам ваше имя, а также дату рождения. Это необходимо для вашей безопасности. Люди с одинаковыми или похожими именами могут проходить процедуру в один день.
После того как вы переоденетесь в больничный халат, с вами встретится медсестра/медбрат. Вам введут внутривенный (в/в) катетер в одну из вен, как правило, на руке или на кисти руки. Сначала вам будут вводить внутривенно жидкость, а затем через ту же капельницу введут лекарство, которое вызовет у вас сонливость и более расслабленное состояние во время процедуры.
Перед процедурой вы поговорите со своим медицинским сотрудником. Вам разъяснит процедуру и ответят на ваши вопросы.
Во время процедуры
Когда придет время процедуры, вас отведут в процедурный кабинет и помогут лечь на стол для осмотра. К вам подсоединят оборудование для слежения за сердцебиением, дыханием и артериальным давлением. Кроме того, вы будете получать кислород через тонкую трубочку, которая располагается под носом.
Медицинский сотрудник очистит кожу вокруг места проведения биопсии и накроет ее тканью. В участок, с которым будет работать медицинский сотрудник, введут местный анестетик (лекарство, которое вызывает онемение участка тела).
Ваш интервенционный радиолог введет иглу для биопсии через кожу и проверит ее положение с помощью MRI, CT, ультразвукового исследования или рентгеноскопии. Когда игла окажется в нужном месте, радиолог выполнит биопсию. Образец проверят, чтобы убедиться в достаточности количества взятой ткани. Если ее достаточно, интервенционный радиолог извлечет иглу. Если ткани недостаточно, будет взят еще один образец.
После окончания процедуры медицинский сотрудник промоет место проведения и наложит на него повязку.
После процедуры
В больнице
После процедуры вас отвезут в палату послеоперационного наблюдения. Вам сделают минимум 2 рентгеновских снимка грудной клетки, чтобы проверить наличие воздуха вокруг легких. Первый сделают сразу. Второй снимок будет сделан спустя примерно 2 часа.
Пока вы будете находиться в послеоперационной палате, сообщите медсестре/медбрату, если у вас появились:
- одышка или проблемы с дыханием;
- боль или дискомфорт;
- любые беспокоящие вас симптомы.
Возможно, в этот период вам будут давать кислород через нос. Вам нельзя будет принимать пищу сразу же после процедуры.
Если вокруг легких собирается воздух, ваш медицинский сотрудник примет решение, нужно ли сделать дополнительные рентгеновские снимки для наблюдения за легкими. Возможно, вам установят небольшую плевральную дренажную трубку, которая позволит легким вновь расшириться. Плевральная дренажная трубка позволяет отводить воздух вокруг легкого, пока не прекратится его утечка. Вас могут положить в больницу на то время, пока легкие вновь расширятся. Такие последствия прохождения биопсии имеют место примерно у 8 из 100 пациентов.
- У вас должен быть ответственный сопровождающий, который останется с вами до утра. Это необходимо для вашей безопасности.
- После выписки из больницы вы можете вернуться к обычному рациону питания.
- Можно принимать душ или ванну на следующий день после биопсии. После душа снимите повязку.
- На следующий день после процедуры вы можете вернуться к привычному образу жизни.
- Если у вас нет утечки воздуха из легких и вы планируете лететь на самолете, вам разрешается лететь через 2 дня после биопсии. Если на рентгеновском снимке грудной клетки будет видна утечка воздуха, вы сможете совершить авиаперелет только тогда, когда ваш медицинский сотрудник подтвердит, что летать безопасно.
- Чтобы узнать результаты биопсии, позвоните назначившему ее врачу через несколько рабочих дней после проведения процедуры.
Позвоните по номеру 911 или поезжайте в ближайший пункт неотложной медицинской помощи, если у вас наблюдается что-то из перечисленного ниже.
- Появилась одышка или боль в груди. Это может означать сжатие (коллапс) легкого. Скажите фельдшеру скорой помощи или медицинскому сотруднику о том, что вы прошли игольную биопсию легкого, плевры, средостения или надпочечников.
Когда следует обращаться к своему медицинскому сотруднику?
Позвоните своему медицинскому сотруднику в отделение интервенционной радиологии, если у вас появились следующие симптомы:
Игольная биопсия плевры или легкого
Игольная биопсия — это процедура, при которой игла для биопсии вводится в легкие или через мембрану, окружающую легкие (плевра), и используется для удаления кусочка ткани для изучения.
Игольная биопсия плевры (биопсия плевры) выполняется в случае, если при плевральной пункции Плевральная пункция Плевральная пункция — это введение иглы через кожу в грудную полость для взятия образца жидкости. При плевральной пункции удаляют жидкость, которая при патологических состояниях накапливается. Прочитайте дополнительные сведения не была выявлена причина образования плеврального выпота Плевральный выпот Плевральный выпот представляет собой патологическое накопление жидкости в плевральной полости (пространство между двумя листками тонкой оболочки, которая покрывает легкие). Жидкость может накапливаться. Прочитайте дополнительные сведения или туберкулез Туберкулез (ТБ) Туберкулез — это хроническое заразное инфекционное заболевание, возбудителем которого являются бактерии, переносящиеся воздушным путем — Mycobacterium tuberculosis. Оно обычно поражает. Прочитайте дополнительные сведения Осложнения, связанные с биопсией плевры и легких, аналогичны осложнениям при плевральной пункции Плевральная пункция Плевральная пункция — это введение иглы через кожу в грудную полость для взятия образца жидкости. При плевральной пункции удаляют жидкость, которая при патологических состояниях накапливается. Прочитайте дополнительные сведения , хотя кровотечение и пневмоторакс Пневмоторакс Пневмоторакс — наличие воздуха между двумя слоями плевры (тонкой, прозрачной, двухслойной мембраны, покрывающей легкие и выстилающей изнутри грудную стенку), что приводит к частичному или полному. Прочитайте дополнительные сведенияПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Плевральная пункция
При плевральной пункции удаляют жидкость, которая при патологических состояниях накапливается в плевральной полости (плевральный выпот Плевральный выпотполучение образца жидкости для диагностического анализа;
облегчение одышки, вызванной сдавливанием легких жидкостью.
Во время процедуры пациент сидит в удобном положении с наклоном вперед с упором для рук. Небольшой участок кожи на спине обрабатывают и обезболивают с помощью анестетика для местного применения. Затем врач вводит иглу между двумя ребрами в полость грудной клетки, не задевая легкое, и отбирает небольшое количество жидкости шприцем. Для контроля направления (определения места введения иглы) врач часто использует ультразвуковое исследование Визуализирующие исследования органов грудной клетки . Проводят анализ собранной жидкости с целью определения химического состава и выявления в ней бактерий или опухолевых клеток.
При накоплении большого количества жидкости может возникнуть необходимость в ее удалении с помощью эластичного катетера и использованием емкости для жидкости, большей по объему, чем шприц. Может потребоваться дренирование жидкости в течение нескольких дней; в этом случае трубку большего размера (плевральную трубку Введение плевральной дренажной трубки Введение плевральной дренажной трубки (также называемое «торакостомией с помощью катетера») — это процедура, при которой осуществляется введение трубки в полость между легкими и грудной стенкой. Прочитайте дополнительные сведения или дренажный катетер) оставляют в полости грудной клетки и проводят постоянное отсасывание содержимого.
Риск осложнений во время проведения плевральной пункции низкий. По мере наполнения легкого воздухом и его расправления по направлению к стенке грудной клетки пациент может почувствовать незначительную боль или потребность покашлять. Также у пациента может возникнуть кратковременное головокружение и одышка. Другие возможные осложнения (перечислены приблизительно в порядке их частоты) включают:
прокол легкого с утечкой воздуха в плевральную полость (пневмоторакс Пневмоторакс Пневмоторакс — наличие воздуха между двумя слоями плевры (тонкой, прозрачной, двухслойной мембраны, покрывающей легкие и выстилающей изнутри грудную стенку), что приводит к частичному или полному. Прочитайте дополнительные сведенияТрансторакальная биопсия легкого
Трансторакальная биопсия легкого — это инвазивное диагностическое исследование, при котором производится забор легочной ткани через грудную клетку. Для этого могут использоваться иглы или малая торакотомическая операция. Исследование проводится для дифференциальной диагностики объемных новообразований легких, а также при всех видах диссеминированных поражений легких.
Виды методик
На данный момент применяется три вида трансторакальных методов биопсии:
- Трансторакальная аспирационная биопсия.
- Открытая биопсия или малая торакотомия.
- Видеоассистированная торакоскопическая биопсия.
Трансторакальная аспирационная биопсия применяется в том случае, когда патологический очаг располагается рядом со стенкой грудной клетки. Показанием к данному виду исследования являются солитарные новообразования и диссеминированное поражение легких.
Открытая биопсия проводится через разрез грудной стенки. По сути, это полноценное операционное вмешательство, причем довольно травматичное. Однако ее преимуществом является то, что данный вид биопсии позволит взять для исследования обширный участок легкого, независимо от глубины залегания патологического очага.
Более щадящей методикой является видеоассистированная торакоскопия. В этом случае в плевральную полость вводится эндоскоп с видеокамерой и манипуляционными инструментами. В отличии от открытой операции, здесь не требуется обширных разрезов, соответственно вмешательство менее травматично и происходит скорейшее восстановление пациента.
Выбор метода исследования определяется индивидуально, в зависимости от вида повреждения легочной ткани, глубины залегания патологических очагов и общего состояния пациента.
Показания к трансторакальной биопсии
Трансторакальная биопсия является окончательным методом диагностики множества заболеваний легких. В первую очередь речь идет о злокачественных новообразованиях, когда для подтверждения диагноза и выбора дальнейшей тактики лечения необходимо морфологическое подтверждение.
Кроме того, биопсия необходима при интерстициальных и диссеминированных процессах, когда диагноз невозможно поставить другими методами исследования.
Противопоказания к трансторакальной биопсии
Противопоказания к пункционной биопсии:
- Клинические случаи, когда результат исследования не повлияет на лечение заболевания или его прогноз, например, при метастатическом поражении легких.
- Неспособность пациента занимать статичное положение в течение времени, необходимого для проведения исследования. Такие ситуации возникают при психических расстройствах, сильном болевом синдроме и др.
- Неконтролируемый кашель.
- Тяжелая дыхательная недостаточность.
- Некоторые заболевания со стороны сердечно-сосудистой системы — неконтролируемая аритмия, нестабильная стенокардия, тяжелая сердечная недостаточность.
Противопоказаниями к проведению открытых методов биопсии являются:
- Тяжелые сердечно-сосудистые заболевания.
- Декомпенсированная дыхательная недостаточность.
- Наличие на рентгенологических снимках признаков «сотового легкого», которые свидетельствуют о конечной стадии диффузной патологии легких.
Как проводится трансторакальная биопсия легких
Пункционная биопсия
Пункционная биопсия выполняется под местной или проводниковой анестезией. Предварительно используется премедикация. Пациент располагается в положении лежа или сидя, в зависимости от локализации патологического очага. Перед пунктированием производят выбор места входа иглы на основании УЗИ, рентгена или компьютерной томографии. В идеале выбирается кратчайший путь от места прокола до исследуемой ткани. При этом игла должна идти перпендикулярно грудной клетке. Выбранная точка маркируется на коже грудной клетки.
Для забора материала может использоваться два вида игл:
- Аспирационная игла диаметром 21G. Это тонкая игла, аналогичная тем, что используются для венепункции (забора крови из вены). С ее помощью получают клеточный аспират для цитологического исследования.
- Трепанационная игла. Ее диаметр больше, 14G. Внутри нее располагается мадрен (специальная заглушка). Когда игла войдет в ткань новообразования, мадрен извлекается, и в просвет иглы вводится стилет с расщепленным концом, с помощью которого отщипываются кусочки ткани. Таким образом получают материал для гистологического исследования.
Во время забора материала пациента просят задержать дыхание, не шевелится и не кашлять. После этого иглу извлекают и на место прокола накладывают повязку. Сразу после процедуры или в течение суток после нее проводится контрольный рентген грудной клетки для исключения пневмоторакса.
Открытая биопсия с помощью малой торакотомии
Такая биопсия является полноценной операцией и проводится под общим наркозом. Все манипуляции проводятся через разрез, длина которого может достигать 8 см. Располагается он в 3-4 межреберье. На участок легкого, из которого будут брать биопсию, накладывают шов или скобы, после чего производят отсечение ткани органа. Открытая биопсия путем торакотомии является травматичным вмешательством, но ее преимуществом является возможность визуального контроля и изъятия большого фрагмента ткани. После всех манипуляций в рану устанавливают дренаж, а на место разреза накладывается шов и стерильная повязка.
Торакоскопическая биопсия
В этом случае манипуляции проводятся через три небольших прокола грудной стенки. В них вводится видеокамера и специальные инструменты. Камера выводит на экран увеличенное изображение, что позволяет контролировать весь процесс, а с помощью инструментов производится забор материала.
Преимуществом данного вида биопсии является низкий риск осложнений (по сравнению с открытой торакотомией), малая травматичность, быстрое восстановление пациента и хороший косметический результат. При этом сохраняется возможность забора материала под непосредственным визуальным контролем.
Возможные осложнения трансторакальной биопсии
- Пневмоторакс — скопление воздуха или газа в плевральной полости. Чаще встречается после пункционной биопсии. Его симптомом является боль в груди и затруднение дыхания. Небольшой пневмоторакс обычно разрешается самостоятельно. Но в тяжелых случаях он может привести к снижению давления и развитию острой дыхательной недостаточности. Тогда требуется эвакуация воздуха. Обычно это выполняют с помощью шприца.
- Кровохарканье — примеси крови в мокроте. Обычно не представляет угрозы жизни пациента и не требует вмешательства врача.
- Легочное кровотечение. Симптомом этого осложнения является кашель с мокротой, в которой имеются примеси алой пенистой крови. На фоне этого у пациента отмечается одышка, может быть кровотечение из носа или горла. В рамках лечения выполняют бронхоскопию или повторную операцию с проведением гемостаза.
В «Евроонко» биопсию легких выполняют высококвалифицированные врачи на оборудовании экспертного класса. Предпочтение отдается малоинвазивным методикам. Это позволяет снизить вероятность развития осложнений и скорее восстановиться пациенту. Стоимость исследования уточняйте у специалистов нашей клиники.
Читайте также:
