Интраоперационная ишемия головного мозга при операции на аневризме. Диагностика
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Аневризма, наиболее часто мешотчатая аневризма — это шаровидное или тому подобное образование на артерии головного мозга. Аневризма, как я уже отметил бывает мешотчатой и веретенообразной. Аневризма состоит из трех частей — шейки, тела и дна или верхушки. В отличие от нормальной сосудистой стенки верхушка аневризмы не трехслойная, а однослойная и наиболее уязвимая на предмет разрыва, тем более в это место устремляется ударный поток крови. Наиболее часто аневризма располагается в передних отделах Виллизиевого круга — по убыванию — аневризма передней соединительной артерии ПСА, затем аневризма внутренней сонной артерии ВСА, аневризма средней мозговой артерии. Реже встречаются аневризмы вертебро-базиллярного бассейна — аневризмы развилки основной артерии ОА, устья задней нижней мозжечковой артерии ЗНМА. Так же довольно редки аневризмы перикаллезной артерии и др дистальных отделов передней мозговой и средней мозговой артерий.
Классификация аневризм по размеру
- Миллиарные аневризмы — до 3 мм;
- Маленькие аневризмы — 3 мм — 5 мм;
- Обычные — 5 мм-1.5 см;
- Большие аневризмы — 1.5 см- 2.5 см;
- Гигантские аневризмы — более 2.5 см в наибольшем размере.
Аневризма сосудов головного мозга фото
Представляю вниманию фото 2 аневризм — основной артерии и развилки средней мозговой артерии, с которыми пришлось столкнуться в нашей клинике за последние 2 недели.
Мешотчатая аневризма развилки основной артерии

Мешотчатая аневризма развилки левой средней мозговой артерии. Аневризма и ветви М2 обведены шариковой ручкой.

Аневризму развилки основной артерии пришлось перевести в другое ЛПУ для эндоваскулярного выключения (заполнения спиралями), а аневризма СМА была оперирована в нашей клинике.
Аневризма сосудов головного мозга причины возникновения
Окончательно генез артериальной аневризмы не ясен. Некоторые утверждают, что это врожденное явление — неразвившийся, слепо заканчивающийся короткий сосуд. Другие говорят, что это приобретенное состояние — выпячивание в слабом месте гемангиона — структурной единице сосуда, между циркулярными участками гладких мышц. В результате воздействия ударной волны это выпячивание постепенно растет. Образование аневризм de-novo, подтверждает наличие новых аневризм при контрольных ангиографиях у уже оперированных пациентов. Так же имеет место аутоиммунная воспалительная теория возникновения артериальных аневризм, которая активно разрабатывается в университете Хельсинки с участием профессора Ю. Хернисниеми. Таким образом, он считает, что со временем будет создан лекарственный препарат, который сможет лечить и предотвращать аневризматическую болезнь (он считает себя последним из Могикан — т.е. «аневризматических» хирургов).
Аневризма сосудов головного мозга — симптомы
Наиболее часто аневризма дебютирует разрывом — самым грозным, часто фатальным осложнением. Кровоизлияние может быть субарахноидальным, паренхиматозным и вентрикулярным, а так же встречаются всевозможные сочетания данной троицы.
Из атипичных вариантов проявления — псевдоопухолевое, при гигантских размерах аневризмы она может вести себя как опухоль и сдавливать головной мозг и нервы, вызывая очаговую неврологическую симптоматику.
Мигренеподобное течение проявляется гемикраниалгиями.
Псевдорадикулярное имитирует радикулит — боль в ногах, что обусловлено стеканием крови в терминальную цистерну спинного мозга.
Менингитоподобное — в таком случае, пациенты с подозрением на бактериальный менингит могут попасть в инфекционный стационар, где только при люмбальной пункции диагностируется САК и подозрение на разрыв аневризмы.
Психотическое — название говорит само за себя.
Методы лечения аневризмы головного мозга
Хирургический
Аневризма лечится только хирургически — прямым вмешательством, выключением путем клипирования, оборачивания различными материалами (редко) или эндоваскулярным методом. Наблюдаться могут только миллиарные аневризмы у пациентов без факторов риска разрыва. Аневризмы без предшествующих кровоизлияний так же подлежат оперативному лечению. Разрыв легче предотвратить, чем лечить его фатальные последствия — ангиоспазм и клипировать аневризму в острейшем периоде.
Интраоперационное фото клипированной аневризмы левой средней мозговой артерии.
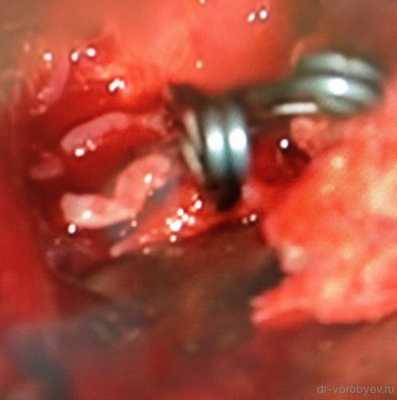
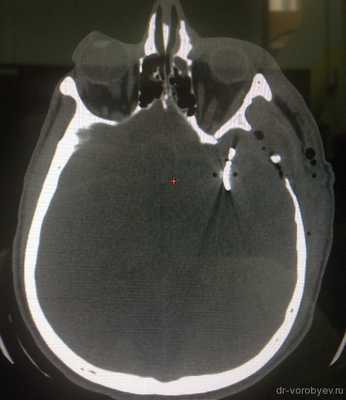
КТ ангиография на следующие сутки после операции. Аневризма выключена. Контрастируются М2 сегменты левой СМА.
Красным кружком отмечена зона вмешательства, где установлены 2 клипса. Имеются признаки ангиоспазма.
На КТ в костном режиме хорошо видна клипса.
Аневризма сосудов головного мозга — последствия после операции
Последствиями операции как и собственно естественным течением заболевания очень часто является церебральный ангиоспазм, который приводит к неудовлетворительным результатам лечения — к смерти или тяжелому неврологическому дефициту в виде парезов и параличей, афазии, психическим расстройствам (что характерно для аневризм передней соединительной артерии). В качестве осложнений именно самой операции может быть менингит, что связано с наличием крови — богатой питательной среды в субарахноидальном пространстве, в базальных цистернах, ишемией мозга, довольно продолжительным временем операции.
Таким образом лечение артериальных аневризм является очень актуальной и тяжелой проблемой в нейрохирургии, особенно в острейшем и остром периодах кровоизлияния.
Автор статьи: врач-нейрохирург Воробьев Антон Викторович Рамка вокруг текста
Интраоперационная ишемия головного мозга при операции на аневризме. Диагностика
ФГБВОУ ВПО «Военно-медицинская академия им.С.М. Кирова», Санкт-Петербург
ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия;
РНХИ им. проф. А.Л. Поленова — филиал ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
Кафедра биофизических методов в медицине факультета повышения квалификации медицинских работников медицинского института Российского университета дружбы народов;
Детская городская клиническая больница №9 им. Г.Н. Сперанского
ФГБУ «Национальный медицинский исследовательский центр им. В.А. Алмазова» Минздрава России, 197341, Санкт-Петербург, Россия
Хирургическая тактика временного клипирования применяется при операциях по поводу церебральной аневризмы (ЦА) в 23—52% случаев [1]. Известно, что впервые временное клипирование артерии артериального круга большого мозга выполнил G. Jefferson [1] в 1928 г. во время операции по поводу Ц.А. Превентивное временное клипирование, по некоторым данным, позволяет снизить частоту интраоперационных разрывов аневризм в 2,5—7 раз, т. е. до 4,2—15% [1]. Летальность после операций с использованием превентивного временного клипирования в 3—5 раз ниже, чем после операций с вынужденным временным клипированием, выполненным на фоне кровотечения из аневризмы [1, 2]. В настоящее время для выполнения временного клипирования применяют съемные клипсы с низким давлением браншей, не приводящим к повреждению интимы артерий [3]. Некоторые хирурги [4], учитывая эффективность и относительную безопасность превентивного временного клипирования, рассматривают возможность его рутинного применения в хирургии аневризм. К осложнениям временного клипирования относят ишемию головного мозга, ангиоспазм, повреждение эндотелия и тромбирование артерии, подвергнутой окклюзии [5]. Длительность временного клипирования артерий при открытых нейрохирургических операциях по поводу ЦА является одним из наиболее значимых факторов риска ишемии мозга [6].
Цель исследования — изучение эффективности интраоперационного введения препарата цитофлавин для профилактики ишемического повреждения головного мозга при открытых нейрохирургических операциях клипирования ЦА с использованием временной окклюзии приводящей артерии в условиях общей анестезии.
Материал и методы
В проспективное когортное одноцентровое исследование включены 40 пациентов (7 мужчин и 33 женщины) в возрасте от 40 до 70 лет с ЦА, оперированных одной нейрохирургической бригадой в период 2015—2018 гг. на базе нейрохирургического отделения № 6 (рук. — д.м.н., проф. В.Ю. Черебилло) ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России.
Критериями включения явились следующие признаки:
— выполнение открытой микрохирургической операции клипирования ЦА;
— плановое интраоперационное использование методики временного клипирования питающей аневризму артерии;
— выполнение оперативного вмешательства в «холодном» периоде без разрыва ЦА;
— возраст пациентов от 40 до 70 лет;
— наличие информированного согласия.
— пациенты в остром периоде разрыва ЦА;
— комбинированный способ лечения ЦА (эндоваскулярная эмболизация для предотвращения повторного кровоизлияния с последующим открытым вмешательством);
— больные с нейродегенеративными заболеваниями и исходным когнитивным дефицитом.
Методом конвертов определяли пациентов, которым интраоперационно до временной окклюзии питающего артериального сосуда вводили цитофлавин. Эти больные составили основную группу (n=27). В группу сравнения вошли 13 пациентов, которым цитофлавин не вводили.

Хирургическая тактика использования временного клипирования приводящего (-их) артериального (-ых) сосуда (-ов) коллегиально обсуждалась в каждом конкретном случае предстоящего нейрохирургического вмешательства на основании заключения нейрохирургического диагностического комплекса: МРТ, КТ головного мозга, КТ-ангиографии сосудов головного мозга, осмотра неврологом и нейрохирургами. Анестезиолог участвовал в обсуждении больных. Общая характеристика пациентов представлена в табл. 1. Таблица 1. Общая характеристика больных Примечание. ГБ — гипертоническая болезнь, ФП — фибрилляция предсердий; ЯБДК — язвенная болезнь двенадцатиперстной кишки.
Риск анестезии и операции был определен как для пациентов с III степенью тяжести состояния по ASA-классификации. Хронические заболевания, имевшиеся у некоторых включенных в исследование пациентов, были вне обострения по клиническим и лабораторным данным, представленным в истории болезни. Оперативное вмешательство проводилось на 2—4-е сутки от даты госпитализации.
Премедикация включала бензодиазепиновый анксиолитик фенорелаксан 1 мл внутримышечно вечером накануне операции и утром в день операции. Интраоперационный гемодинамический мониторинг включал инвазивное измерение САД, ДАД, среднее АД, ЧСС, SpO2 («Philips» IntelliVuе MX800), мониторинг периферической температуры и нейромышечной проводимости (TOF), BIS-мониторинг глубины анестезии, у 8 пациентов — абсолютную и относительную церебральную оксиметрию (FORE-SIGHT MC-2010, CAS Medical Systems; INVOS, «Somanetics Corporation»).
После установки периферической венозной линии и инфузии 0,9% раствора натрия хлорида в периферическую вену начинали индукцию анестезии по схеме: миорелаксант недеполяризующего типа действия рокурония бромид 0,6 мг/кг → пропофол 2,0 мг/кг →фентанил 5,0 мкг/кг, затем выполняли интубацию трахеи без технических трудностей оротрахеальной методикой. ИВЛ осуществляли в режиме нормовентиляции (etCO2 — 37—40 мм рт.ст.) наркозно-дыхательным аппаратом Dreger Zeus. Поддержание анестезии осуществляли методом тотальной внутривенной анестезии (ТВВА): пропофол 5—6 мг/кг/ч в сочетании с фентанилом 5 мкг/кг/ч. Глубина анестезии соответствовала во всех случаях показаниям BIS-мониторинга — 38—32. Миоплегия — глубокий нейромышечный блок (TOF-мониторинг, значение TOF «0», «Philips» IntelliVuе MX800) путем микроструйного введения рокурония бромида 0,6 мг/кг/ч.
После вводного наркоза и кожного разреза на костной части операции на этапе доступа к аневризме в структуре инфузионной терапии анестезиологического пособия вводили внутривенно капельно препарат цитофлавин (ООО «НТФФ «ПОЛИСАН», г. Санкт- Петербург) в количестве 10 мл в разведении 200 мл физиологического раствора в течение 30—40 мин, заканчивая введение до наложения временной клипсы на питающий аневризму артериальный сосуд [7].
Операция заключалась в проведении костнопластической трепанации черепа, широком раскрытии базальных цистерн с аспирацией ликвора, что позволяло уменьшить мозг в объеме и улучшить доступ к артериям основания мозга. Используя операционный микроскоп и микрохирургическую технику, выделяли вначале несущую артерию, затем по возможности одну или две отводящие артерии. В случае интраоперационного разрыва аневризмы это позволяло осуществить наложение временных клипс. Микрохирургическую операцию проводили с превентивным временным клипированием приводящего сосуда, на питающую аневризму артерию накладывали временную клипсу с короткими интервалами окклюзии сосуда. В некоторых случаях анатомические условия позволяли оперирующему нейрохирургу принять решение о клипировании шейки аневризмы без выполнения временной окклюзии питающего сосуда.
Интраоперационное состояние мозга расценивали как удовлетворительное (влажный, податливый, пульсирующий, стабильный в объеме мозг, интраоперационные условия позволяют без дополнительных фармакологических средств и кратковременной гипервентиляции осуществить хирургический доступ к сосудам основания мозга) либо неудовлетворительное (пролабирующее в трепанационный дефект мозговое вещество, увеличенное в объеме, слабо пульсирующее либо пульсация полностью отсутствует, отечный мозг).

Длительность временной окклюзии сосуда, питающего аневризму, в выделенных группах больных представлена в табл. 2. Таблица 2. Характеристика оперативного вмешательства и общей анестезии в исследуемых группах пациентов
Гемостаз осуществляли в течение 10—15 мин без каких-либо особенностей.
Объем кровопотери в среднем составил 210,8±44,24 мл. Отмечались время пробуждения больных после окончания операции и сроки экстубации в послеоперационном периоде. Уровень неврологического дефицита в раннем послеоперационном периоде определяли при неврологическом осмотре через 1, 6 ч после пробуждения и утром 1-х послеоперационных суток. Контроль СКТ головного мозга выполняли всем пациентам в 1-е послеоперационные сутки. Данные, полученные при нейровизуализации, наряду с неврологической картиной позволяли судить о развитии либо отсутствии локального ишемического повреждения головного мозга вследствие длительной окклюзии питающей аневризму артерии при наложении временных клипс.
Статистическая обработка материала выполнялась на ЭВМ с использованием стандартного пакета программ прикладного статистического анализа Statistica v.7.0. Параметрические данные представлены в виде среднего значения (М) и ошибки средней (m). Сравнительный анализ параметрических данных между группами сравнения проводили с помощью критерия Уэлча, а непараметрических данных — критерия Манна—Уитни. Статистически значимыми считали различия данных и корреляции при p
Результаты и обсуждение
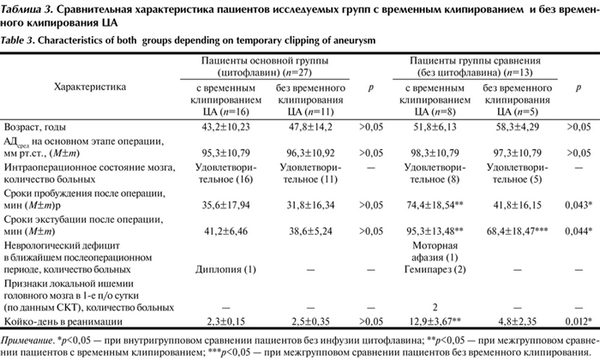
В условиях миоплегии и ТВВА пропофол +фентанил (глубина анестезии 32—38 по BIS-мониторингу) у всех пациентов отмечалось удовлетворительное интраоперационное состояние мозга. В обеих исследуемых группах по ходу операции оперирующие нейрохирурги, принимая во внимание анатомическую особенность аневризмы, ее шейки и приводящих артериальных сосудов, отказывались от тактики временной окклюзии приводящего сосуда и клипировали аневризму одномоментно. Таким образом, в основной группе и группе сравнения были выделены подгруппы пациентов, хирургическая тактика у которых состояла в клипировании ЦА без временной окклюзии приводящей артерии (табл. 3). Таблица 3. Сравнительная характеристика пациентов исследуемых групп с временным клипированием и без временного клипирования ЦА Примечание. *p
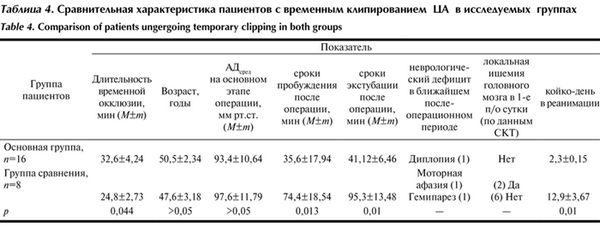
Сравнительная характеристика пациентов с временным клипированием ЦА в исследуемых группах представлена в табл. 4. Таблица 4. Сравнительная характеристика пациентов с временным клипированием ЦА в исследуемых группах
Максимальная продолжительность временного клипирования в основной группе с использованием цитофлавина составила 54 мин (суммарно за 4 эпизода) у пациентки 40 лет при клипировании аневризмы левая ПМА—ПСА локализации. Реакция пробуждения с последующей экстубацией отмечалась спустя 2,5 ч после операции без продленной седации в отделении реанимации; неврологического дефицита в послеоперационном периоде не отмечалось. Максимальная продолжительность временного клипирования в группе сравнения без использования цитофлавина составила 37 мин (суммарно за 4 эпизода) у пациентки 67 лет при клипировании аневризмы левая ПМА—ПСА локализации. В этом случае отмечалось замедленное пробуждение — через 8 ч после окончания операции с экстубацией через 9 ч от времени конца операции.
Известно, что формирование инфаркта головного мозга при временном клипировании зависит от длительности прекращения кровотока по питающей артерии, уровня остаточного линейного мозгового кровотока (ЛМК) в ее бассейне и толерантности мозга к гипоксии [5]. Временная окклюзия питающей аневризму артерии в условиях нейромониторинга показала, что переносимость окклюзии артерии индивидуальна у каждого больного и изменяется в зависимости от возраста, тяжести состояния, адекватности коллатерального кровообращения и т. д. [8, 9].
Г. А. Асатуряном и соавт. [10, 11] было установлено, что максимальное снижение ЛМК регистрируется при временном клипировании СМА — до 14 мл/100 г/мин, при временном клипировании ВСА ЛМК снижается до 18 мл/100 г/мин, при временном клипировании ПМА — до 39 мл/100 г/мин. Однако лакунарные инфаркты мозга после операций с применением временного клипирования, по данным КТ, выполненной после операции, чаще регистрируют в бассейнах базилярной артерии (БА) и СМА в зонах кровоснабжения отходящих от них перфорирующих ветвей — в базальных ганглиях и таламусе. Поддержание коллатерального кровообращения на адекватном уровне обеспечивается механизмом ауторегуляции мозгового кровотока (АМК). Во всех случаях нарушения АМК мозговой кровоток становится напрямую зависим от системного АД, а коллатеральное кровообращение в бассейне окклюзированной артерии неэффективно [12]. В.В. Крылов и соавт. [6, 13] показали, что применение временного клипирования во время оперативного вмешательства в остром периоде субарахноидального кровоизлияния (САК) чаще, чем в «холодном» периоде, приводит к развитию локальной ишемии головного мозга, а тяжесть состояния больного в остром периоде разрыва ЦА, уровень внутричерепного давления и выраженность церебрального ангиоспазма коррелируют с послеоперационной летальностью. Данная закономерность связана с морфологическими изменениями стенки сосудов, происходящими после САК [14]. Под влиянием воздействия агрессивной среды, в которую попадает сосуд после геморрагии, наступает другое качественное состояние артерии, которое изменяет просвет сосуда: к явлениям констрикции (спазма) присоединяются явления стеноза, развивается констриктивно-стенотическая артериопатия [6]. Констриктивно-стенотическая артериопатия (так называемый вазоспазм) включает такие процессы, как повреждение эндотелия, отек, дезорганизация соединительной ткани, контрактурная дегенерация гладкомышечных клеток, что не позволяет сосуду спонтанно вернуться в нормальное состояние. Установлено, что на 11—24-е сутки после САК в суженном просвете артерии выявляются пристеночные тромбы с признаками лизиса. В условиях необратимой артериопатии наложение клипсы на сосуд может усугублять локальную церебральную ишемию, которая не разрешается даже после удаления съемного клипса [14]. Риск ишемических осложнений повышен у пациентов в стадии суб- и декомпенсации (III—V степени по шкале Hunt—Hess), у которых наиболее часто обнаруживаются констриктивно-стенотическая артериопатия и нарушение ауторегуляторных механизмов мозгового кровообращения [12, 15].
Таким образом, проблема фармакологической защиты мозга от ишемии на фоне превентивного временного клипирования как в «холодном» периоде (без разрыва ЦА), так в остром периоде разрыва ЦА с формированием САК и церебрального ангиоспазма требует дальнейшего изучения.
Заключение
Временное клипирование питающей аневризму артерии с короткими интервалами окклюзии сосуда в сочетании с интраоперационным внутривенным введением цитофлавина расширяет переносимость окклюзии артерии у пациентов, оперированных в «холодном» периоде, сокращает сроки послеоперационного пробуждения, экстубации и реанимационного койко-дня, уменьшает возможность развития неврологического дефицита в послеоперационном периоде.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Сведения об авторах
Больница скорой медицинской помощи, Уфа
ГБОУ ВПО "Башкирский государственный медицинский университет", Уфа
Значение транскраниальной ультразвуковой допплерографии для предупреждения интраоперационной ишемии головного мозга
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2014;114(5): 78‑80
Новикова Л.Б., Аверцев Г.Н., Хамитов А.А., Васильева Н.К., Курамшин А.Ф., Абдурашитов Р.Ш., Ишбульдин Р.И., Галимов Р.М. Значение транскраниальной ультразвуковой допплерографии для предупреждения интраоперационной ишемии головного мозга. Журнал неврологии и психиатрии им. С.С. Корсакова. 2014;114(5):78‑80.
Novikova LB, Avertsev GN, Khamitov AA, Vasil'eva NK, Kuramshin AF, Abdurashitov RSh, Ishbul'din RI, Galimov RM. The importance of transcranial doppler ultrasound monitoring for prevention of intraoperative cerebral ischemia. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2014;114(5):78‑80. (In Russ.).
Цель исследования - определение возможности использования транскраниальной ультразвуковой допплерографии (ТКДГ) для выявления неблагоприятных сдвигов мозгового кровообращения, приводящих к развитию интраоперационной ишемии головного мозга. Материал и методы. Обследовали 55 больных, которым проводились разные операции на сосудах и нейрохирургические вмешательства. Во всех случаях во время операции регистрировались сдвиги системной гемодинамики ишемического характера. Для оценки состояния мозгового кровообращения проводили ТКДГ на специальной мониторинговой системе. Результаты. Интраоперационный ТКДГ-мониторинг показал отсутствие в большинстве случаев критических нарушений мозгового кровообращения (церебрального кровотока). Заключение. Комплексная предоперационная и интраоперационная ультразвуковая диагностика дает возможность предупреждения интраоперационного повреждения головного мозга.
При хирургических вмешательствах, а также в условиях интенсивной терапии существует необходимость получения в режиме реального времени достоверной информации о состоянии головного мозга. Одним из факторов интраоперационного повреждения мозга является его ишемия вследствие системных нарушений гемодинамики. Неинвазивные ультразвуковые методы позволяют эффективно осуществлять динамический контроль мозгового кровотока и судить о состоянии головного мозга на основании гемодинамических показателей. Своевременное обнаружение угрожающих сдвигов в системе мозгового кровообращения (МК) может существенно изменить тактику хирурга, анестезиолога и реаниматолога [1, 2].
Цель исследования - определение возможности мониторинга с помощью транскраниальной ультразвуковой допплерографии (ТКДГ) для выявления прогностически неблагоприятных сдвигов МК, приводящих к развитию интраоперационной ишемии головного мозга.
Материал и методы
В исследование были включены 55 больных, 20 из которых (средний возраст 48,2±5,3 года) выполняли каротидную тромбэндартерэктомию, 5 (средний возраст 27,6±8,4 года) - протезирование общих сонных артерий и плечеголовного ствола, 5 (средний возраст 54,0±9,9 года) - резекцию аневризмы грудной части аорты с протезированием, 5 (средний возраст 56,5±12,2 года) - аортокоронарное шунтирование в условиях искусственного кровообращения, 5 (средний возраст 34,1±14,8 года) - нейрохирургические вмешательства при позвоночно-спинномозговой травме, 15 (средний возраст 28,2±7,4 года) - ринологические вмешательства в условиях управляемой артериальной гипотензии. Во всех случаях оперативных вмешательств регистрировались существенные интраоперационные сдвиги системной гемодинамики. По результатам клинического обследования перед операцией у 35 больных была диагностирована хроническая ишемия головного мозга. У 8 больных в послеоперационном периоде развились церебральные осложнения: у 3 - преходящие нарушения мозгового кровообращения, у 5 - ишемический инсульт (в 2 случаях ишемическое повреждение головного мозга привело к летальному исходу на 3-и и 20-е сутки после операции). Для инструментального подтверждения церебральной ишемии проводили КТ и МРТ головного мозга.
Для оценки МК выполняли ТКДГ на мониторинговой ТКДГ-системе (Companion III, «Niсolet») по стандартной методике [3]. Протокол исследования включал: 1) предоперационную ТКДГ-диагностику; 2) интраоперационный ТКДГ-мониторинг; 3) ТКДГ в раннем послеоперационном периоде. С помощью предварительной ТКДГ определяли техническую возможность мониторинга, оценивали проходимость базальных сегментов артерий мозга и состояние мозговой гемодинамики, параметры цереброваскулярной реактивности (ЦВР). При сравнении состояния мозгового кровотока анализировали значения средней линейной скорости кровотока (ЛСКср) [4]. Состояние резистивного русла определяли по значению пульсационного индекса (ПИ) Гослинга. Для оценки ЦВР рассчитывали индекс вазомоторной реактивности (ИВМР) на метаболические нагрузки [3, 5] и скорость ауторегуляции (САР) на гипоперфузию [6]. У 43 больных в рамках предоперационного стресс-тестирования кровообращения определяли устойчивость мозгового кровотока к сдвигам системной гемодинамики при кардиофизиологических нагрузочных пробах. По результатам предоперационного ТКДГ-мониторинга рассчитывали &Dgr;ЛСКср в условиях ортостатической [7], физической и кардиохронотропной [8] нагрузок.
Интраоперационный ТКДГ-мониторинг проводили в бассейнах средних мозговых артерий (СМА). Регистрировали тренды ЛСКср, ПИ, частоты сердечных сокращений (ЧСС), среднего динамического давления (СДД). Также использовали режим детекции эмболов. Сдвиги гемодинамических показателей оценивали на всех этапах и стадиях оперативного вмешательства и анестезиологического пособия. У 10 больных мониторирование мозгового кровотока совмещали с ЭЭГ-мониторированием; для выявления признаков церебральной ишемии использовали интраоперационные диагностические протоколы. Завершающий ТКДГ-мониторинг в раннем послеоперационном периоде проводили в условиях отделения реанимации и интенсивной терапии. Интерпретация результатов ТКДГ-мониторингов основывалась на наличии тесных корреляций между динамикой значений ЛСКср и регионального МК [9]. Статистический анализ полученных данных проводили с использованием пакета программ Statistica for Windows, версия 6. Значения p
Результаты и обсуждение
Качество допплеровского спектра и наличие ультразвуковых височных окон позволили провести билатеральный ТКДГ-мониторинг у 22 больных, унилатеральный - у 33. По результатам предоперационной ТКДГ было установлено, что проходимость базальных сегментов артерий мозга была сохранена у 48 больных, эшелонированные стенозы их интракраниального отдела имелись у 7 больных, выраженная гипоперфузия в бассейнах СМА регистрировалась у 20 больных, в бассейне основной артерии - у 4 больных. Фоновые значения ЛСКср и ПИ интракраниальных артерий соответствовали возрастной норме у 24 больных; возможности коллатерального кровоснабжения были значительно снижены у 27 больных. Врожденная несостоятельность (аплазии/гипоплазии) артериальных анастомозов основания мозга имелась у 16 больных. Признаки интракраниальной венозной дисциркуляции выявлены у 48 больных.
По результатам предоперационной ТКДГ установили, что практически у всех больных регистрировалось снижение показателей ЦВР (ИВМР=38,0±14,6%, САР= 2,5±1,0%/с). Сдвиги показателей реактивности метаболического контура регуляции наблюдались у 43 больных, а изменения показателей реактивности миогенного контура регуляции имелись у 52 больных. Наиболее выраженное сужение диапазона метаболической реактивности и снижение показателей миогенной реактивности наблюдалось у 22 больных с признаками выраженной мозговой гипоперфузии (ИВМР=28,3±8,9%, САР=1,9±0,6%/с), у 32 - с гемодинамически значимым поражением экстракраниальных артерий (ИВМР=30,5±8,8%, САР=2,0± 0,7%/с), у 18 - с хронической сердечной недостаточностью (ИВМР=31,4±12,9%, САР=2,1±0,9%/с). Менее выраженное снижение показателей ЦВР наблюдалось у пациентов с патологией ЛОР-органов (ИВМР=55,4±8,4% и САР=3,7±0,6%/с) и больных с позвоночно-спинномозговой травмой (ИВМР=41,2±3,2%, САР=2,9±0,2%/с).
У больных с интракраниальной венозной дисциркуляцией показатели ЦВР составили ИВМР=35,4±12,4%, САР= 2,4±0,9%/с.
По результатам кардиофизиологических нагрузочных проб в группах с каротидным атеросклерозом и патологией ЛОР-органов было установлено, что неустойчивость тренда ЛСК в условиях ортостатической (темп прироста более ±10%), физической (темп прироста более ±15%) и гиперхронотропной (темп прироста более ±10%) нагрузок регистрировался у большинства (37 из 40) больных. Субкомпенсированные ответы МК (темп прироста ЛСК не более ±30%) чаще (9 из 15) регистрировались у больных с патологией ЛОР-органов. Декомпенсированные ответы МК (темп прироста ЛСКср от ±30% до ±50%) чаще (17 из 25) регистрировались у больных с атеросклеротическим поражением сонных артерий и хронической коронарной недостаточностью. При сочетанном поражении брахиоцефальных и коронарных артерий при велоэргометрии и чреспищеводной электростимуляции сердца наблюдались преимущественно гипоперфузионные сдвиги МК в виде неадекватных изменений ПИ и быстрого прогрессирующего снижения ЛСКср. При сочетанных грубых атеросклеротических поражениях сонных артерий диапазон ауторегуляции МК был сужен до 40-60 мм рт.ст.
По результатам интраоперационного ТКДГ-мониторинга у 47 больных без интра- и послеоперационных церебральных осложнений прогностически неблагоприятные интраоперационные сдвиги мозгового МК отсутствовали. У 20 больных колебания трендов &Dgr;ЛСКср и &Dgr;ПИ на этапах анестезии соответствовали нормальным (усредненные &Dgr;ЛСКср и &Dgr;ПИ не превышали ±50%). У 27 больных отмечались кратковременные сдвиги трендов &Dgr;ЛСКср и &Dgr;ПИ, связанные с эпизодами негрубой гиперперфузии головного мозга (ЛСКср возрастала до 100-115 см/с) и субкритическим снижением МК (ЛСКср снижалась до 21-25 см/с). Тенденция к гипер- или гипоперфузии мозга адекватно корректировалась управляемыми артериальными гипо- и гипертонией. Сдвиги трендов ЛСКср и ПИ на всех этапах анестезиологического пособия имели преимущественно реципрокный характер.
При сравнении результатов стресс-ТКДГ и ТКДГ-мониторинга установлено, что кратковременные экстремальные сдвиги МК в интраоперационном периоде и тенденция к гипер-/гипоперфузии мозга в раннем послеоперационном периоде наблюдались у больных с исходной выраженной дизрегуляцией МК. При тенденции к развитию интра- и послеоперационной гипо-/гиперперфузии мозга исходные показатели ЦВР указывали на выраженную дизрегуляцию метаболического и миогенного контуров регуляции МК. У всех больных с критическими интраоперационными сдвигами трендов ЛСКср и ПИ регистрировались декомпенсированные ответы МК в условиях кардиофизиологических проб.
Таким образом, результаты комплексной предоперационной ультразвуковой диагностики и интраоперационного мониторирования МК свидетельствуют о необходимости широкого применения данного подхода при хирургических вмешательствах, сопровождающихся значительными сдвигами системной гемодинамики. Результаты интраоперационного ТКДГ-мониторинга указывают на отсутствие в большинстве случаев критических нарушений церебрального кровотока. Предоперационное стресс-тестирование МК может обеспечить надежное прогнозирование развития неблагоприятных интра- и послеоперационных сдвигов в системе МК. Комплексная интраоперационная (и предоперационная) ультразвуковая диагностика дает возможность предупреждения интраоперационного повреждения головного мозга.
Хроническая ишемия головного мозга - симптомы и лечение
Что такое хроническая ишемия головного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пахтусовой Натальи Александровны, невролога со стажем в 33 года.
Над статьей доктора Пахтусовой Натальи Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Хроническая ишемия головного мозга — это медленно прогрессирующее поражение головного мозга, вызванное хронической недостаточностью мозгового кровообращения. Проявляется комплексом когнитивных, эмоциональных и двигательных нарушений. В отечественной литературе для обозначения хронической ишемии головного мозга используется термин "дисциркуляторная энцефалопатия", который удачно отражает патогенез заболевания и включён в отечественную классификацию сосудистых заболеваний головного мозга [5] . На последней стадии заболевание развивается в сосудистую деменцию.

В Международной классификации болезней (МКБ-10) термину "дисциркуляторная энцефалопатия" соответствует синдром хронической ишемии головного мозга. Этот термин является патофизиологическим, отсутствует в "Неврологическом приложении к МКБ-10" и практически не используется в международной клинической литературе.
Достоверных данных о числе больных хронической ишемией мозга нет, что связано диагностическими трудностями. Указываются такие цифры: не менее 700 человек на 100 000 населения. С учётом увеличения продолжительности жизни и старения населения, а также улучшения диагностируемости, количество этих пациентов будет расти. Болезнь встречается у людей старшего возраста — после 60 лет.
Причины хронической ишемии мозга разнообразны, возможно их сочетание:
- (повышенное артериальное давление). (появление бляшек и возможная закупорка) сосудов головного мозга.
- Венозные дисфункции головного мозга: нарушение тонуса вен (при черепно-мозговых травмах, гипертонии, заболеваниях эндокринной системы, алкогольном и наркотическом опьянении), механическое нарушение оттока крови (застойные венозные дисфункции). .
- Нарушения сердечного ритма, хроническая сердечная недостаточность, ишемическая болезнь сердца, приобретенные пороки сердца. (пониженное артериальное давление).
- Церебральный амилоидоз (отложение в стенке мозговых сосудов белка амилоида).
- Васкулиты (воспаление стенки сосудов).
- Наследственные ангиопатии: телеангиэктазии (образование выпячиваний и аневризм в недостаточно прочных сосудах), болезнь Виллебранда (эпизодические спонтанные кровотечения).
- Наследственная дисплазия соединительной ткани, которая приводит к изменениям артерий мозга и сердца.
- Нарушения свертывающей системы крови.
- Гипергомоцистеинемия (высокий уровень гомоцистеина, который увеличивает риск развития заболеваний периферических артерий).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронической ишемии головного мозга
Для хронической ишемии мозга характерно постепенное развитие симптомов, неуклонно прогрессирующее течение, длительный латентный период на начальных этапах болезни, а также комбинация когнитивных (умственных), аффективных (эмоциональных) и двигательных нарушений.
Когнитивные нарушения определяют тяжесть и прогноз заболевания, коррелируют с объёмом пораженной мозговой ткани [6] .
- 1 стадия — активные жалобы на снижение работоспособности, ослабление памяти, утомляемость, тревогу, депрессию, неустойчивость и замедленность при ходьбе, головокружения.
- 2 стадия — снижение критики к своему состоянию и нарастание когнитивных нарушений. На изменения в состоянии здоровья пациента обращают внимания близкие люди, но сам пациент утверждает, что с ним всё в порядке. Прогрессируют нарушения памяти, проблемы при планировании и решении задач, человеку становится трудно пользоваться сложными бытовыми приборами, возрастает социальная изоляция, речь становится беднее, усугубляются двигательные нарушения. Если на первой стадии трудоспособность и независимость в быту сохранны, то уже на второй стадии пациент нетрудоспособен и частично зависим в быту.
- 3 стадия (деменция) — когнитивные нарушения выраженные, пациент не способен распознавать лица или предметы, пользоваться простыми бытовыми приборами (зубная щётка), возникают проблемы с одеванием, человек полностью зависим в быту от посторонней помощи.

Двигательные нарушения: затруднения в начале движения, при поворотах, шаркающая походка, застывание во время ходьбы, частые падения, трудно стоять или сидеть без поддержки, повернуться в постели.
Аффективные (эмоциональные) нарушения: депрессия, тревога, беспокойство, расстройства сна, нарушения поведения, апатия, галлюцинации, эйфория, возбуждение, агрессия.
Патогенез хронической ишемии головного мозга
Хроническая ишемия мозга в основном развивается по двум причинам:
Атеросклероз крупных сосудов мозга. Атеросклеротические бляшки откладываются внутри сосуда, это приводит к сужению сосуда и ухудшению кровоснабжения головного мозга. Кроме того, от атеросклеротической бляшки могут отрываться небольшие фрагменты и закупоривать мелкие сосуды головного мозга.
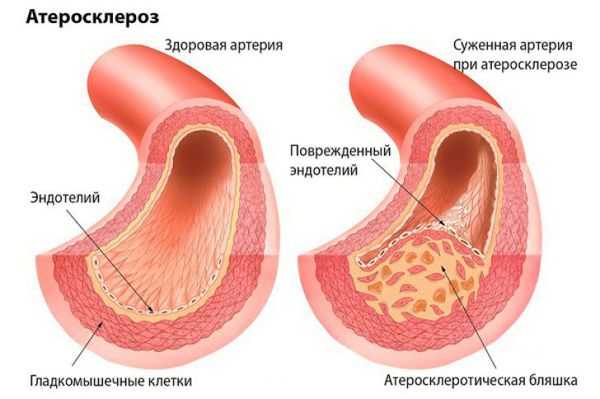
Нарушение кровобращения в мелких сосудах головного мозга (церебральная микроангиопатия). Основная причина поражения мелких артерий головного мозга - повышенное артериальное давление. Артериальная гипертензия вызывает склероз сосудистой стенки (в стенке сосудов откладываются различные патологические вещества (например амилоиды и липиды), что ведет к утолщению сосудов, изменению их тонуса и реактивности, разрушению сосудистой стенки. Это приводит к ухудшению кровоснабжения головного мозга. В коре головного мозга и в белом веществе образуются множественные небольшие кровоизлияния, участки ишемии, разрушается миелиновая оболочка нервных волокон (демиелинизация), что в конечном итоге приводит к гибели нервных клеток и нарушению работы головного мозга [18] [2] .
Из-за особенностей кровоснабжения головного мозга подкорковое и перивентрикулярное (расположенное вокруг желудочков головного мозга) белое вещество (белое вещество головного мозга - это отростки нервных клеток или нервные волокна) страдает в большей степени, чем серое вещество (сами нервные клетки). Повреждение проводящих путей приводит к нарушению связей между корой и подкорковыми структурами, что определяет основные симптомы.
Классификация и стадии развития хронической ишемии головного мозга
Существует несколько классификаций дисциркуляторной энцефалопатии.
На основании этиологических (причинных) факторов условно выделяют пять клинико-патогенетических типов [3] :
- Микроваскулярный (микроангиопатический): заболевание развивается из-за артериальной гипертензии, церебральной амилоидной ангиопатии и церебральных васкулитов.
- Макроваскулярный (атеросклеротический): развивается из-за стенозирующего атеросклероза магистральных артерий головы, аномалий крупных сосудов, воспаления крупных сосудов.
- Кардиальный: причина развития — заболевания сердца: аритмии, ишемическая болезнь сердца.
- Венозный: развивается из-за нарушения венозного кровообращения и застоя венозной крови.
- Смешанный: причина болезни — в комбинации цереброваскулярных и нейродегенеративных заболеванй, например, болезни Альцгеймера, болезнь телец Леви и других.
Существует классификация, которая выделяет четыре основные клинические формы:
- Гипертоническая дисциркуляторная энцефалопатия
- Субкортикальная артериосклеротическая энцефалопатия (САЭ).
- Гипертоническая мультиинфарктная энцефалопатия.
- Атеросклеротическая дисциркуляторная энцефалопатия.
- Хроническая сосудистая вертебрально-базилярная недостаточность.
- Смешанные формы.
В зависимости от степени выраженности когнитивных нарушений выделяют три стадии заболевания:
- 1 стадия — лёгкие когнитивные нарушения, частичная трудоспособность и бытовая независимость;
- 2 стадия — умеренные когнитивные нарушения, утрата работоспособности и частичная зависимость в быту;
- 3 стадия — выраженные когнитивные нарушеняй (деменция), полная зависимость в быту.
Осложнения хронической ишемии головного мозга
К осложнениям хронической ишемии мозга можно отнести:
- Острое нарушение мозгового кровообращения (ишемический или геморрагическоий инсульт). Факторы риска: выраженный атеросклеротический стеноз магистральных артерий головы и шеи, неконтролируемая артериальная гипертензия, сахарный диабет в сочетании с церебральной микроангиопатией [20] .
- Деменция. Позднее обращение к врачу и отсутствие адекватной терапии сопутствующих заболеваний приводит к неизбежному развитию сосудистой деменции, которую можно рассматривать как осложнение и как неблагоприятный исход хронической ишемии мозга [2] .

Диагностика хронической ишемии головного мозга
Диагноз хронической ишемии мозга часто является диагнозом исключения (то есть диагнозом, который ставится после исключения всех остальных причин) [6] . Особенно трудна диагностика на ранних стадиях, когда симптомы болезни достаточно неспецифичны и могут маскироваться под депрессией и невротическими расстройствами. Поэтому диагностика всегда комплексная, включает в себя подробный анамнез, различные лабораторные и клинические методы диагностики, консультацию врачей других специальностей и нейропсихологическую диагностику.
Подробный анамнез включает беседу с родственниками или ближайшим окружением больного для выяснения факторов риска, наличия сопутствующих заболеваний, характера прогрессирования болезни.
Исследование неврологического статуса : врач невролог во время осмотра пациента проверяет силу в мышцах, чувствительность на разных участках кожи, рефлексы (при помощи неврологического молоточка), точность движений, устойчивость при стоянии и ходьбе. На основании осмотра врач определяет зоны поражения мозга (топическая диагностика) .
Нейровизуализационные методы: КТ, МРТ головного мозга, МР-ангиография (артерии и вены головного мозга ), при необходимости рентгеноконтрастная церебральная ангиография. Нейровизуализация позволяет исключить другие заболевания (опухоль, гидроцефалию) и подтвердить сосудистый характер нарушений. Предпочтительнее МРТ головного мозга, на которой выявляются характерные для хронической ишемии мозга изменения:
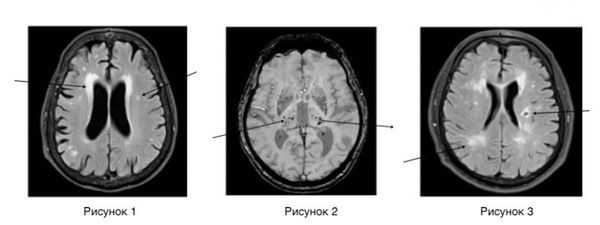
- лейкоареоз — изменение белого вещества вокруг желудочков головного мозга (на рисунке 1, белое свечение вокруг желудочков);
- лекоэнцефалопатия — поражение белого вещества головного мозга (на рисунке 1 и 3, светлые участки в подкорковом веществе);
- малые инфаркты, ишемические инсульты (рисунок 3);
- множественные микрокровоизлияния (рисунок 2 — темные участки);
- атрофия коры головного мозга.
Существует зависимость между типом и выраженностью морфологических изменений мозгового вещества и стадией заболевания [4] [6] .
Нейропсихологическое обследование позволяет выявить степень выраженности и характер когнитивных и эмоциональных нарушений, определить сохранные функции, на которые можно опереться в последующей нейрокоррекционной работе. Обследование проводится нейропсихологом при помощи специальных заданий: тестов на внимание, память, речь, мышление, двигательную координацию.
УЗИ сосудов шеи и головного мозга позволяет выявить признаки гипертонической ангиопатии: утолщение и неровная внутренняя поверхность сосудов, деформация, изгибы, извитости, снижение скорости кровотока, а также признаки атеросклероза: количество атеросклеротических бляшек, процент стеноза сосудов, степень опасности бляшки (может ли бляшка или её фрагмент оторваться и закупорить сосуд).
ЭКГ, холтеровское мониторирование и суточный мониторинг АД необходимы для определения степени тяжести сердечно-сосудистого заболевания как основного причинного фактора хронической ишемии мозга [4] .
Консультация врачей других специальностей (терапевта, эндокринолога, гастроэнтеролога, нефролога, диетолога) необходимы для своевременного выявления и лечения сопутствующего заболевания.
Общеклинический анализ крови, исследование липидного, углеводного обмена, показателей функции почек (креатинин, мочевина) и печени (билирубин, трансаминазы) необходимы для выявления и коррекции метаболических нарушений.
Лечение хронической ишемии головного мозга
Лечение заболевания должно быть комплексным и включать меры по предупреждению дальнейшего повреждение мозга, улучшению, стабилизации когнитивных нарушений и коррекции симптомов.
- Адекватная гипотензивная терапия. Важно избегать чрезмерного снижения артериального давления.
- Коррекция гиперлипидемии. Статины (препараты для понижения уровня холестерина в крови) замедляют развитие атеросклероза крупных артерий, снижают вязкость крови, положительно влияют на эндотелий (внутреннюю выстилку сосудов), препятствуют воспалению сосудистой стенки и отложению амилоида [11] .
- Лечение сахарного диабета — постоянный прием гипогликемических препаратов.
- Длительный прием антиагрегантов — препаратов, улучшающие текучесть крови (аспирин, дабигатран, ривароксабан) у пациентов с выраженным атеросклерозом артерий головы и сосудистыми очагами на МРТ .
- При высоком уровне гомоцистеина необходима фолиевая кислот и витамины В6, В12.
- Церебролизин эффективен при лечении сосудистой деменции у пациентов с легкими и умеренными когнитивными нарушениями [10] .
- Ингибиторы холинэстеразы (донепезил, галантамин) при сосудистой и смешанной деменции способны в некоторой степени улучшить когнитивные функции. Эффективность мемантина пока не доказана [15] .
- Ницерголин эффективен у пациентов с легкими и умеренными когнитивными нарушениями [16] .
Эффективность "вазоактивных средств" (винпоцетин, гинкго билоба) не доказана, возможен эффект "обкрадывания" (ухудшение кровотока в зоне ишемии), также неэффективны антиоксиданты (альфа-липоевая кислота) при лечении когнитивных нарушений [8] [12] .
Физические упражнения положительно влияют на когнитивные функции у пациентов с лёгкими когнитивными нарушениями и деменцией [17] .
Большое значение имеют мероприятия, направленные на поддержание и улучшение качества жизни пациента. С этой целью проводится эрготерапия — метод поддержания и восстановления бытовой повседневной активности для обеспечения полноценной жизни пациента. В рамках эрготерапии пациенты занимаются различными повседневными видами деятельности: личная гигиена, приём пищи, одевание, выполнение домашних обязанностей, забота о других людях, игры.

Прогноз. Профилактика
Хроническая ишемия мозга является прогрессирующим заболеванием, этиологически и клинически полиморфным. Прогноз заболевания будет зависеть от наличия сопутствующей патологии, степени её компенсации, эффективности проводимого лечения, стадии, на которой пациент обратился к врачу. На стадии лёгких когнитивных нарушений прогноз достаточно благоприятный, можно на какое-то время затормозить болезнь и предотвратить наступление деменции. На стадии умеренных когнитивных нарушений стабилизировать и улучшить состояние значительно труднее, на стадии деменции — невозможно.
Профилактика хронической ишемии мозга заключается в своевременном выявлении факторов риска цереброваскулярной патологии, своевременное и адекватное лечение сопутствующей патологии (артериальной гипертензии, сахарного диабета, сердечно-сосудистых заболевания), соблюдение диеты, систематическая адекватная физическая нагрузка, отказ от вредных привычек, овладение стратегиями борьбы со стрессом.
Различают первичную и вторичную профилактику. Первичная профилактика проводится у пациентов, которые имеют различные сосудистые факторы риска (артериальная гипертензия, сахарный диабет, гиперхолестеринемия) до развития симптомов заболевания. Меры по первичной профилактике хронической ишемии мозга совпадают с мерами, направленными на профилактику инсульта:
- контроль за артериальным давлением; иногда повышение артериального давления субъективно не ощущается (т.е. артериальное давление может быть повышенным, а человека ничего не беспокоит);
- контроль за сердечным ритмом (нарушения ритма сердца — частая причина хронической ишемии мозга и инсультов);
- контроль за уровнем сахара и холестерина в крови;
- контроль за весом;
- рациональное питание — полезна средиземноморская диета: оливковое масло, много овощей, фруктов, бобовых, круп, орехов, умеренное количество рыбы, морепродуктов, молочных продуктов, птицы, яиц, мало красного мяса и сладостей [14] ;
- отказ от вредных привычек;
- регулярная физическая нагрузка;
- управление стрессом: важно научиться правильно реагировать на стресс, чтобы стресс не приносил вреда здоровью [7] .
Вторичная профилактика направлена на предупреждение дальнейшего повреждение головного мозга у пациентов с симптомами хронической ишемии мозга. Она заключается в адекватной терапии заболеваний, которые привели к цереброваскулярным нарушениям [4] .
Клипирование аневризмы головного мозга: показания, проведение, альтернативы, реабилитация
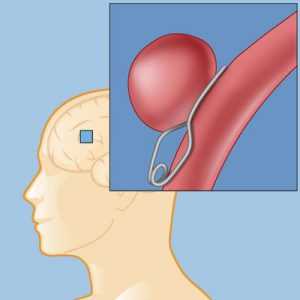
Аневризма - это патология, которая характеризуется расширением просвета сосуда, выпячиванием сосудистой стенки и формированием аневризматического мешка, обусловленная воздействием факторов врожденного или приобретенного характера. Как правило, аневризма развивается в стенке артерий, а не вен, и чаще всего локализуется в сосудах головного мозга и в аорте.
Операция клипирования аневризмы, используется в основном при локализации в сосудах головного мозга, поэтому речь пойдет о данной патологии.
Аневризма головного мозга встречается не только у взрослых, но и у детей. В последнем случае развитие патологии обусловлено врожденными причинами, в частности, формированием сосудистой (артерио-венозной) мальформации, или неправильного развития сосудов головного мозга плода во время беременности. У взрослых аневризма может никак себя не проявлять с детского возраста, или формироваться под воздействием приобретенных причин - атеросклероза, сифилиса, патологии сосудов и др.
Из клинических проявлений аневризмы головного мозга можно отметить как незначительные признаки (головные боли, тошнота, общая слабость, нечеткость и помутнение зрения), так и яркую симптоматику, обусловленную не только значительными размерами аневризмы, но и спонтанным ее разрывом с возникновением кровоизлияния в мозг. Опасность аневризмы в том, что человек с ее разрывом и кровоизлиянием может просто мгновенно погибнуть или остаться глубоким инвалидом. Поэтому при диагностированной аневризме сосудов головного мозга принимается решение о ее клипировании или эмболизации.
Сущность методики, преимущества и недостатки
Клипирование аневризмы головного мозга - это наложение специального устройства, называемого клипсой, на шейку аневризмы с внешней стороны сосуда. Такая операция является одной из самых сложных в нейрохирургии и проводится с помощью открытого доступа - трепанации черепа.

Клипирование аневризмы головного мозга
Эмболизация аневризмы, как альтернатива открытому клипированию - это внутрисосудистое, (эндоскопическое, эндоваскулярное) вмешательство, целью которого является заполнение аневризмы изнутри баллоном или спиралью, которые полностью «выключают» аневризматический мешок из кровотока.
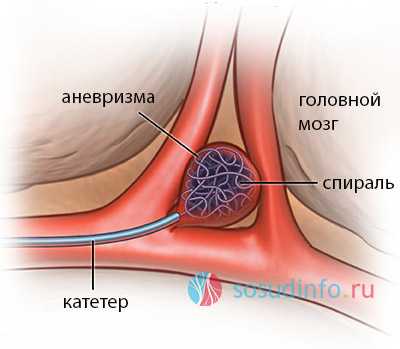
Каждый из методов имеет свои преимущества и недостатки. Так, например, эндоваскулярное вмешательство менее травматично для пациента, после него не остаются рубцы, а также минимален риск возникновения инфекционных осложнений. В то же время клипирование аневризмы предпочтительнее, так как оно более надежно в плане отключения аневризмы от мозгового кровотока.
Недостатком клипирования является тот факт, что операцию невозможно осуществить при глубоком расположении аневризмы в головном мозге пациента. Недостатком обеих методик является риск возникновения постоперационных осложнений (не более 8%).
Таким образом, выбор методики осуществляется не только в зависимости от исходного состояния аневризмы, но и от ее локализации. Поэтому в каждом случае должны быть тщательно взвешены и оценены показания для операции и риски возможных осложнений.
Показания к операции
Операция на аневризме сосудов головного мозга показана, если у пациента обнаружено аневризматическое выпячивание, размером более 7-10 мм, подтвержденное инструментальными методами диагностики:
- Ультразуковым исследованием сосудов головного мозга,
- МРТ и/или КТ головного мозга, в том числе с использованием рентгеноконтрастного вещества, введенного в сосудистое русло пациента,
- Спинномозговой пункцией с исследованием ликвора (спинномозговой жидкости) на предмет субарахноидального кровоизлиянияпри разорвавшейся аневризме.
Противопоказания для операции
Тактика хирургического лечения у пациентов с кровоизлиянием определяется на основании шкалы, разработанной специально для нейрохирургов (шкала Hunt и Hess (1968); шкала WFNS SAH Scale (1988)). Основными критериями здесь является наличие клинических проявлений аневризмы, двигательных или речевых нарушений, а также сосудистого спазма у пациента (ангиоспазма), диагностированного по результатам рентгеноконтрастного исследования. Так, у пациента с выраженным ангиоспазмом следует воздержаться от операции, так как риск постоперационных осложнений превышает пользу от операции.
Кроме этого, операция противопоказана при наличии у пациента тяжелых острых соматических заболеваний или декомпенсации хронических заболеваний - острого инфекционного процесса, нарушения свертываемости крови, тяжелого сахарного диабета, тяжелого обострения бронхиальной астмы и др.
Подготовка к клипированию аневризмы головного мозга
Подготовка к клипированию или к эндоваскулярному лечению аневризмы различается в зависимости от того, по каким показаниям проводится вмешательство.
Так, при проведении операции в плановом порядке пациент должен получить консультацию невролога, нейрохирурга, а также предоставить этим врачам методы обследования, подтверждающие диагноз и/или выписки из стационара, где пациент получал лечение.
Из необходимых анализов, требующихся для госпитализации в клинику, практикующую подобные операции, следует отметить общеклинические анализы крови и мочи, анализ крови на свертываемость, анализ крови на антитела к ВИЧ и вирусным гепатитам, и флюорографию.
После необходимого обследования и консультации нейрохирурга, определившего показания для клипирования, пациент направляется на госпитализацию в соответствующую клинику. Далее начинается этап непосредственно предоперационной подготовки.
При проведении операции по экстренным показаниям, когда пациент поступает в нейрохирургический стационар с клиникой развившегося внутримозгового кровотечения, после необходимого минимума обследований (КТ, МРТ или УЗИ сосудов) начинается предоперационная подготовка. Проводится коррекция высокого или низкого артериального давления, коррекция гиповолемии (обезвоживания) и водно-электролитного состава крови с помощью препаратов и лечебных растворов (физ. раствор, глюкоза, Рингер и др).
Как проводится операция?
Операция на аневризме всегда проводится с использованием общего наркоза.
При клипировании после осуществления доступа к головному мозгу обнажаются ткани, под которыми располагается аневризма. Далее острым путем рассекаются прилегающие ткани и обнажается несущая артерия. При выделении шейки аневризмы на нее накладывается клипса. При малых размерах аневризмы используются оптические инструменты с увеличением масштаба операционного поля. Иногда у пациента во время операции обнаруживается сложное анатомическое строение аневризмы и окружающих тканей, а также значительные размеры аневризматического выпячивания. В этом случае может быть использовано временное наложение клипс, которые снимаются после осуществления основного этапа операции - наложения клипсы на шейку аневризмы.
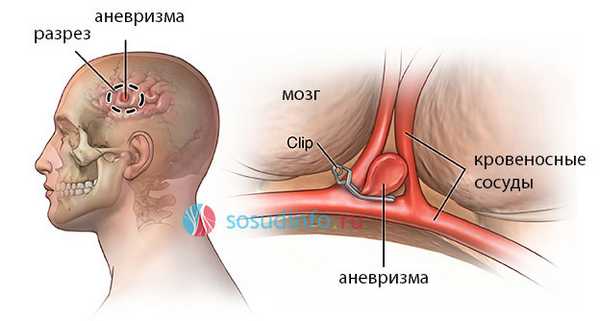
техника клипирования аневризмы головного мозга
При эндоваскулярном вмешательстве доступ к аневризме осуществляется путем пункции бедренной артерии и ведения зонда под МРТ-контролем к месту операции. На конце зонда располагается баллон, вводимый в просвет аневризмы. После того, как баллон установлен и зафиксирован в аневризме, происходит эмболизация («закупорка») аневризмы, и она становится функционально неактивной.
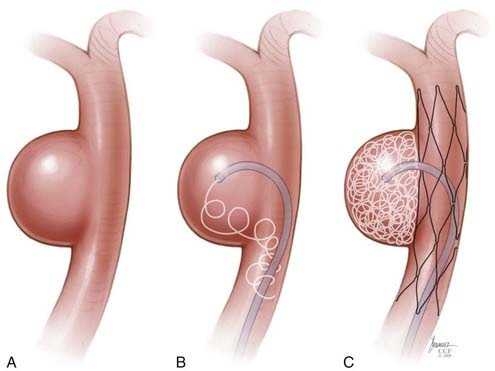
эндоваскулярная эмболизация аневризмы
Все этапы операции осуществляются под строгим МРТ или КТ-контролем. После вмешательства пациент около пяти суток находится в отделении реанимации, после чего может быть переведен в отделение нейрохирургии.
Какова стоимость операции
В связи с тем, что клипирование аневризмы является очень сложной и опасной операцией, ее проводят не во всех крупных городах России. Так, клиники с соответствующей кадрово-технической оснащенностью существуют в Москве, Тюмени, Уфе, Кирове, Волгограде, Краснодаре и некоторых других областных центрах.
Относительно стоимости операции следует отметить, что плановое вмешательство может быть выполнено по квоте, выделенной из средств Минздрава РФ, но для этого пациент должен обратиться в региональный отдел Минздрава и предоставить все документы, подтверждающие необходимость проведения вмешательства.
В том случае, когда пациент ждать несколько недель или месяцев не намерен, он может быть прооперирован в любом городе на свое усмотрение, но за свой счет. Стоимость операций при этом зависит от многих факторов и составляет от 12 тыс руб до 180 тыс руб при эндоскопической операции и от 22 тыс руб до 170 тыс руб при клипировании аневризмы.
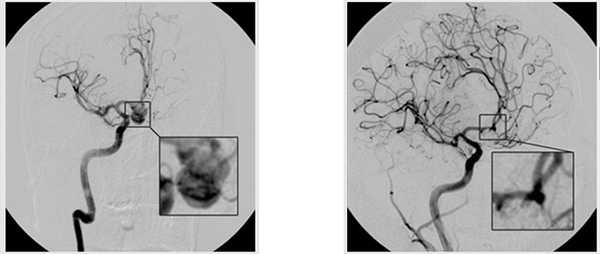
аневризма до/после операции
Возможные осложнения
Осложнения при клипировании аневризмы составляют не более 8%. Однако определенный риск все равно существует, поэтому пациент должен быть тщательно осведомлен о всех возможных последствиях. Последствия могут быть как незначительными, так и серьезными, и даже жизнеугрожающими.
В первом случае после операции у пациента нарушается память, речь, внимание, развиваются двигательные нарушения, а также возникают интенсивные головные боли.
В последнем случае осложнения обусловлены развитием постоперационного сосудистого спазма, приводящего к возникновению ишемии и отека легких. Несмотря на тяжесть этих состояний, все они могут быть скоррегированы соответствующей терапией в условиях реанимационного отделения (антиоксиданты, нейропротекторы, маннитол и др).
При эндоваскулярном вмешательстве возможно прободение стенки сосуда или аневризмы баллоном или спиралью, а также тромбоэмболические осложнения, могущие стать причиной летального исхода.
Профилактикой осложнений является технически правильное проведение оперативного вмешательства, а также беспрерывное наблюдение за пациентом в раннем постоперационном периоде.
Образ жизни

Разумеется, операция по устранению аневризмы в подавляющем большинстве случаев приводит к полному ее выключению из кровотока, и отсутствию риска ее разрыва с кровоизлиянием в ткани мозга. Но это не означает, что пациент после операции может сразу приступить к привычному образу жизни, который он вел до вмешательства. Да, жизнь после операции меняется кардинально, и каждому пациенту перед хирургическим лечением следует это учитывать. Зачастую многим людям после операции приходится заново учиться ходить, принимать пищу, разговаривать, читать и писать. Но это вовсе не означает, что стоит отказывать от клипирования аневризмы, так как ее разрыв без хирургического лечения может стать причиной гибели.
После выписки из стационара, где проводилась операция, пациент направляется на долечивание и реабилитацию в поликлинику по месту жительства. На этом этапе лечением пациента занимается невролог, нейрохирург (если есть в штате поликлиники) и эпилептолог (если у пациента была или наблюдается симптоматическая эпилепсия). Кроме этого, немаловажную роль в реабилитации играют врач-реабилитолог, врач ЛФК, логопед, психолог и другие специалисты.
Прогноз
Прогноз в большинстве случаев после операции на аневризме головного мозга благоприятный. Однако, не стоит забывать о постоперационной летальности, которая в общем (по данным разных клиник), составляет не менее 10%. В то же время летальность среди пациентов, не получивших хирургического лечения, колеблется в пределах 20%. То есть летальность среди лиц, получивших оперативное лечение, ниже в два раза, чем среди лиц, такое лечение не получивших.
Относительно прогноза для здоровья можно сказать, что для 7% пациентов операция на аневризме является инвалидидизирующей, а 80-90% прооперированных пациентов возвращаются практически к исходному уровню здоровья. Относительно трудового прогноза - более 40% пациентов могут вернуться к трудовой деятельности.
В заключение следует отметить, что все показания и противопоказания к клипированию и к эндоскопическому лечению аневризмы определяются только врачами при очном осмотре пациента. Конечно, операция на головном мозге - это не банальная царапина, но в том случае, когда врач открыто говорит пациенту о том, что без операции он может умереть - на хирургическое вмешательство следует согласиться. Самое главное при этом - позитивный настрой и вера в благополучный исход операции, ведь летальный исход и осложнения, как правило, более вероятны у пациентов с гигантскими размерами аневризмы, а также с повторными кровоизлияниями в мозг.
Читайте также:
- Анатомия: Скелет головы. Рост и развитие черепа
- Влияние атропина, амилнитрита на сердечные шумы. Шумы сердца на фоне хлорида кальция
- Атипичная лимфома глазницы: признаки, гистология, лечение, прогноз
- Влияние гормонов на желудок. Оценка эндокринных влияний на желудок
- Лучевые признаки поражения легких при синдроме Шегрена
