Измерение объема движений в запястье. Рекомендации
Добавил пользователь Дмитрий К. Обновлено: 31.01.2026
Эти два метода исследования используют при травмах грудной клетки и органов брюшной полости для диагностики повреждений сердца, лёгких, кишечника (перитонит, внутреннее кровотечение и т. д). При переломах длинных трубчатых костей аускультацией и перкуссией проверяют симптом нарушения костной звукопроводимости: приставляют фонендоскоп к большому вертелу бедренной кости, а согнутым III пальцем поколачивают по мыщелку бедра, при целой кости звук хорошо проводится, при переломах с отсутствием контакта костей звук не проводится. Если отломки контактируют — звукопроводимость резко снижена по сравнению со здоровой стороной.
Определение объема движений в суставах
Всегда проверяют объём активных движений в суставах, а при их ограничении — и пассивные. Объём движений определяют при помощи угломера, ось которого устанавливают в соответствии с осью сустава, а бранши угломера — по оси сегментов, образующих сустав. Измерение движений в суставах конечностей и позвоночника производят по международному методу SFTR (нейтральный — 0°, S — движения в сагиттальной плоскости, F — во фронтальной, Т — движения в трансверсальной [поперечной] плоскости, R — ротационные движения). Нулевое (нейтральное) положение для верхних конечностей — положение опущенной руки; для нижних конечностей — расположение ног параллельно друг другу — ось конечности образует с биспинальной линией угол 90°. Плечевой сустав — исходное положение с опущенной рукой, проверяют отведение, приведение, сгибание и разгибание. Исходное положение для локтевого сустава — полное разгибание (0°), кисть устанавливают по оси предплечья (0°). В локтевом суставе исследуют сгибание и разгибание, в лучезапястном — сгибание, разгибание, лучевое (рис. 1-3)
Рис. 1-3. Измерение объема движений в суставах верхней конечности
и локтевое отведение. В случаях нарушения функций суставов верхней конечности функционально выгодным положением для неё будет: отведение 70—80°, передняя девиация 30°, сгибание в локтевом суставе 90°, в лучезапястном — тыльное сгибание под углом 25°. Исходное положение тазобедренного и коленного суставов — прямая нога (0°). В тазобедренном суставе проверяют сгибание, разгибание, приведение.
Рис. 1-4. Измерение объема движений в суставах нижней конечности: а, б, в
и отведение, в коленном — сгибание и разгибание. В голеностопном суставе исходное положение (0°), стопы под углом к голени — 90 о , проверяют сгибание (Рис. 1-4), разгибание, отведение и приведение, функционально выгодное положение нижней конечности для ходьбы: сгибание в тазобедренном суставе 25-30°, отведение 10°, сгибание в коленном суставе 10°, в голеностопном суставе 10°.
Измерение длины и окружности конечностей
Измерение длины и окружности конечностей производят как поврежденной конечности, так и здоровой. Полученные данные сравнивают, что дает представление о степени анатомических и функциональных нарушений.
При измерениях больной должен быть правильно уложен: обращают внимание на таз, чтобы он не был перекошен, а линия соединяющая передневерхние оси должна быть перпендикулярна срединно-сагитальной плоскости тела.
Различают истинную или анатомическую длину конечности и функциональную. На верхней конечности анатомическую длину определяют
Рис. 1-5. Измерение анатомической и функциональной длины конечностей: а, б
измерением от большого бугорка плечевой кости до локтевого отростка и от локтевого отростка до шиловидного отростка локтевой кости. Функциональную длину — от акромиального отростка лопатки до конца фаланги III пальца. Анатомическую длину нижней конечности определяют (рис. 1-5) от большого вертела бедренной кости до наружной лодыжки, функциональную — от верхней передней подвздошной ости таза до медиальной лодыжки.
Измерение окружности сегментов конечностей производят в симметричных местах на одинаковом расстоянии от опознавательных костных выступов. Например: окружность бедра в средней трети измеряют на 15-20 см выше от верхнего полюса надколенника.
Оценка объёма движений в суставах конечностей
Обобщая опыт работы отделения лечебной физкультуры по восстановлению функций суставов конечностей, предлагаем наше видение таблицы оценки объёма движений в суставах.
За основу измерения объёма движений в суставах нами принята описательная и динамическая анатомия человека. Использован единый принцип измерения угла: «измеряется угол между дистальной (подвижной) частью конечности и проксимальным (неподвижным) ей отделом».
В предлагаемой нами таблице изменены некорректные установки таблицы оценки движений в суставах Положения о военно-врачебной экспертизе (утверждено Постановлением Правительства РФ № 123 от 25 февраля 2003г.), в которой:
Не обозначена ротация в плечевом суставе (внутренняя и наружная).
Пронация и супинация в локтевом суставе невозможна. Локтевой сустав сложный, состоит из трёх суставов (плечелоктевой, плечелучевой, лучелоктевой), по форме - блоковидный. Движения в локтевом суставе в норме возможны только вокруг одной поперечной (фронтальной) оси: сгибание-разгибание. Пронацию и супинацию кисти обеспечивают три сустава: дистальный цилиндрический лучелоктевой, проксимальный цилиндрический лучелоктевой и плечелучевой шаровидный. Это - комбинированный сустав. Объём движений измеряется из исходного положения «нейтральное» при сгибании в локтевом суставе (90°). Пронация в норме не менее 90 градусов. Супинация - не менее 70 градусов.
и сгибании в локтевом суставе (90ого положения ": дистальный цилиндрический лучелоктевой, проксимальный цилиндрический лучело
Сгибание в тазобедренном суставе зависит от состояния коленного сустава. При согнутой в коленном суставе конечности сгибание в тазобедренном суставе до 30 градусов отличается от такового, если коленный сустав разогнут.
Разгибание в тазобедренном суставе выполняется вокруг поперечной оси и не превышает 140° между бедром и туловищем (но не 180°, как указано в Положении…). Разгибание в тазобедренном суставе обеспечивает правильную походку, и бег.
Не обозначена ротация в тазобедренном суставе (внутренняя и наружная).
- термин «подошвенное сгибание» на «сгибание»;
- термин «тыльное сгибание» на «разгибание».
Не обеспечен единый подход к измерению объёмов движений в суставах - движение подвижной части конечности (дистальной) по отношению к неподвижному отделу (проксимальному).
1. Предлагаемый подход к измерению объёмов движений в суставах конечностей позволяет упорядочить схему гониометрии.
2. Предлагаемый вариант таблицы оценки объёмов движений в суставах более приемлем для практической работы и для экспертной оценки степени нарушений объёма движений в суставах конечностей.
Если вы заметили орфографическую, стилистическую или другую ошибку на этой странице, просто выделите ошибку мышью и нажмите Ctrl+Enter. Выделенный текст будет немедленно отослан редактору
Измерение объема движений в запястье. Рекомендации
Кафедра нервных болезней, традиционной медицины Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, Красноярск
ГБОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого», Красноярск, Россия
Методы оценки двигательных функций верхней конечности
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2016;116(7): 101‑107
Цель исследования. Анализ наиболее часто употребляемых шкал для оценки функции верхней конечности, их преимуществ и недостатков, возможности использования в разные периоды перенесенного инсульта. Материал и методы. Приведены анализ результатов отечественных и зарубежных, а также данные собственных исследований, посвященных проблеме оценки нарушений двигательных функций в паретичной руке вследствие перенесенного инсульта. Рассматриваются различные аспекты оценки двигательной активности руки, возможностей повседневного функционирования в условиях центрального пареза.
Цереброваскулярная патология, особенно острые нарушения мозгового кровообращения - одна из сложнейших проблем медицины. В 2009 г. заболеваемость инсультом составила 3,52 случая на 1000 населения и 3,27 - в 2010 г., смертность - 1,19 и 0,96 на 1000 населения соответственно [1]. Двигательные нарушения, наблюдающиеся у 80% перенесших инсульт больных, являются одной из важных причин стойкой утраты трудоспособности, их устранение - одна из целей преемственной нейрореабилитации. Как правило, восстановление функций верхней конечности значительно растянуто во времени и нередко является основной причиной нетрудоспособности [2].
Постинсультный парез верхней конечности представляет собой несколько вариантов паттернов двигательных расстройств. Особенно страдают при центральном парезе мышечные группы, связанные с отведением плеча (средняя порция дельтовидной мышцы, надостная мышца); обеспечивающие разгибание в локтевом суставе (трехглавая мышца плеча), супинацию предплечья (двуглавая мышца плеча, супинатор плеча); разгибатели кисти (длинный лучевой, короткий лучевой и локтевой разгибатель запястья) и II-V пальцев (разгибатели пальцев, II-V пальцев).
Одновременно отмечается нарастание спастичности в других мышечных группах, обеспечивающих приведение плеча (подлопаточная, большая грудная, большая круглая, широчайшая мышцы спины); сгибание в локтевом суставе (двуглавая мышца плеча, плечевая мышца, круглый пронатор, плечелучевая); пронаторы предплечья (круглый и квадратный пронаторы); сгибатели кисти (лучевой и локтевой сгибатели запястья) и II-V пальцев (поверхностный и глубокий сгибатели пальцев, червеобразные мышцы кисти, ладонные межкостные мышцы).
Эти изменения в сочетании с нейродистрофическими, болевыми и чувствительными нарушениями, возможными экстрапирамидными проявлениями дистонии в верхней конечности приводят к формированию патологических синдромов - «замороженное плечо», приведенное, ротированное внутрь плечо (англ.: adducted, internally rotated shoulder), согнутый локоть (англ.: flexed elbow), согнутое запястье (англ.: flexed wrist), пронированное предплечье (англ.: pronated forearm), сжатый кулак (англ.: clenched fist).
Перечисленные расстройства в значительной степени ограничивают возможности пользования паретичной кистью. После повторных неудачных попыток действия паретичной рукой пациент может перестать их предпринимать, при этом формируется синдром приученного неиспользования руки (англ.: learned nonuse), а связанные с верхней конечностью повседневные виды активности выполняются только здоровой рукой [3]. Будучи исключенной из движения, паретичная рука не имеет перспектив двигательного восстановления, поскольку феномен неупотребления приводит к торможению зон мозга, ответственных за работу верхней конечности.
Определение степени выраженности двигательных нарушений, особенно тонких движений, является важной задачей восстановительного лечения, влияющей на составление реабилитационной стратегии. Кроме оценки двигательных возможностей руки, необходим анализ выраженности спастичности, изменений повседневного функционирования, чувствительных расстройств, феномена неиспользования, апраксии. Оценка только физических признаков и симптомов (объем движений и мышечная сила) не дают полной информации о нарушении функции верхней конечности и степени ее использования пациентом [4].
Стандартизованный подход к тестированию необходим для уменьшения расхождения результатов оценки между врачами, а также при проведении повторных исследований. Не существует общего мнения об идеальной шкале, описывающей все аспекты двигательных нарушений верхней конечности и подходящей для регулярной оценки восстановления после перенесенного инсульта.
Цель исследования - анализ наиболее часто употребляемых шкал для оценки функции верхней конечности, их преимуществ и недостатков, возможности применения в разные периоды перенесенного инсульта.
В отечественной неврологической и реабилитационной практике длительное время использовалась Шкала НИИ неврологии АМН СССР, которая является достаточно простым инструментом для определения степени двигательного дефицита [5]. К ее преимуществам относятся интегративный характер оценки, наличие подраздела оценки поверхностной и глубокой чувствительности, мышечного тонуса, мышечной силы. В то же время тестирование двигательной функции ограничивается оценкой мышечной силы по 6-балльной шкале и объема активных движений в суставе в процентах от нормы. При этом отсутствует возможность оценки функционирования верхней конечности, определение степени ее использования, ряд параметров оценивается только качественно (субъективно). Недостатком указанной шкалы является и отсутствие в доступной литературе указаний на уровень ее валидности. К сожалению, эта шкала не получила международного признания.
Существует ряд шкал, позволяющих оценить объем движений различных отделов верхней конечности, подходящих для детального исследования двигательной активности отдельных сегментов - шкала Фагл-Мейера оценки верхней конечности (Fugl-Meyer Assesment Upper Extremity - FMA-UE), двигательный функциональный тест Вольфа (Wolf Motor Function Test - WMFT), шкала оценки движений (Motor Assessment Scale - MAS), тест изучения деятельности руки (Action Research Arm Test - ARAT).
FMA-UE
По мнению большинства экспертов, шкала FMA-UE является хорошо продуманным, объективным и эффективным методом клинического обследования больных с инсультом 11. Она считается одним из наиболее точных инструментов оценки нарушений двигательных функций после инсульта и используется в качестве объективного показателя их ухудшения и последующего восстановления 15. Шкала FMA-UE является наиболее широко используемым инструментом клинической оценки постинсультных двигательных нарушений верхней конечности и может применяться для оценки эффективности реабилитации, объективизации восстановления движений верхних конечностей [7].
Шкала включает разделы, отражающие стадии восстановления движений, начиная с начальной - когда возможны только глобальные движения, например в виде синергического сгибания в плечевом и локтевом суставах одновременно с подъемом и отведением согнутой в локте руки. Выделяются шесть последовательных стадий восстановления движений: переход от одной стадии к другой начинается, когда восстановление движений предыдущего этапа достигает не менее 60% [13]. Начисление в каждом пункте производится от 0 до 2 баллов, где 0 - невозможность выполнить движение. Общие значения могут составлять от 0 (отсутствие произвольных движений) до 66 (полный диапазон активных движений). Возможно начало тестирования из любого пункта субшкалы, который соответствует данному уровню нарушений пациента. В среднем заполнение шкалы занимает около 10 мин, однако у пациентов с речевыми нарушениями это время увеличивается. Шкала FMA-UE может использоваться для установления цели, плана и мониторинга прогресса лечения пациента. Референтные значения составляют от 0 до 20 баллов - тяжелые двигательные нарушения, от 21 до 50 - умеренные и от 51 до 66 - легкие [11].
Недостатком шкалы FMA-UE является эффект «пола и потолка» (относится к ситуации, когда у больного имеется незначительная степень двигательного функционирования, которую не выявляет шкала, или, наоборот, он получает максимальную оценку, но все же испытывает некоторые трудности при выполнении комплексных движений) [14, 18]. Положительными моментами являются отсутствие необходимости специального обучения, достаточные простота и мобильность, эталонность данного теста.
По рекомендациям Американской ассоциации физиотерапевтов шкала FMA-UE может быть использована для объективной оценки движения пациентов в остром и восстановительном периодах инсульта, а также на стадии амбулаторной реабилитации (уровень рекомендации 4 - настоятельно рекомендуется, имеет отличные измерительные свойства и пригодна для клинического применения).
Среди тестов для оценки потенциала верхней конечности после инсульта WMFT считается одним из наиболее простых и надежных инструментов для изучения произвольных движений верхней конечности [12, 15]. Он рекомендован для обследования пациентов с легкими и умеренными двигательными нарушениями [15], широко используется для измерения объема движений верхней конечности [16]. Первоначально тест состоял из 21 пункта, но в дальнейшем для повышения удобства и функциональности был сокращен до 17. Впоследствии предпринимались попытки модернизации до 6 пунктов [15, 17-22]. Хотя модернизированный WMFT оказался несколько менее чувствительным, принципиальной разницы между двумя версиями найдено не было [23]. WMFT тестирует широкий спектр задач возрастающей сложности - от проксимальных к дистальным сегментам конечности [24] и состоит из 3 частей, оценивающих 1) время и скорость выполнения заданий; 2) функциональные возможности и качество движения во время их выполнения; 3) мышечную силу [25]. Задания теста должны выполняться как можно быстрее, время обследования ограничено 120 с 28.
WMFT рекомендуется к использованию в остром, раннем и позднем восстановительном периодах инсульта и на амбулаторном этапе реабилитации с уровнем 3 Американской ассоциации физиотерапевтов (рекомендуется, имеет хорошие оценочные свойства, клиническую полезность). Необходимые аксессуары: картонная коробка около 25 см в высоту (для взрослого человека среднего роста) и коробка 20,3 и 15,2 см (для людей ниже среднего роста); карандаш, цветные скрепки, три стандартные шашки, карты, динамометр, замок с ключом, полотенце, корзина с ручкой, секундомер.
Шкала разработана для оценки двигательных функций у больных, перенесших инсульт [29], широко используется в клинических исследованиях. Из-за некоторых неудобств в 1988 г. она была модифицирована, удален пункт «тонус» из-за низкой надежности. Каждый пункт оценивается по семибалльной шкале от 0 до 6, где за 6 баллов приняты оптимальные двигательные характеристики. Общее время тестирования составляет около 15 мин [30]. Необходимое оборудование: секундомер, две пластиковые чашки, восемь бусинок, колпачок от ручки, резиновый мяч около 14 см в диаметре, расческа, десертная ложка с водой, ручка, лист бумаги для рисования линий и объект цилиндрической формы (например, банка).
К недостаткам шкалы можно отнести необходимость большого количества дополнительного оборудования, которое снижает ее мобильность. Преимуществом является относительно широкое применение, использование не только в повседневной клинической практике, но и в исследовательских целях. Нет данных StrokEDGE о возможности использования в разные периоды инсульта, однако, учитывая высокую корреляцию между общими значениями при тестировании по FMA-UE и MAS (r=0,88) [31], можно предположить, что использование данной шкалы в остром, раннем и позднем восстановительных периодах инсульта возможно на уровне «рекомендовано», как и у шкалы FMA-UE.
Тест предложен в 1981 г. как модификация более раннего метода - Функционального теста верхней конечности (UEFT) для оценки восстановления верхней конечности при центральном параличе [17]. ARAT представляет собой стандартизованную порядковую шкалу, основанную на предположении о том, что сложные движения верхней конечности, используемые в повседневной жизни, можно разложить на четыре составляющие: хватка, сжатие, щипок и менее дифференцированные движения - разгибание и сгибание в локтевом и плечевом суставах. Тест оценивает возможности подъема предметов различного размера на высоту около 37 см, перемещения предмета цилиндрической формы на расстояние 37,5 см при помощи щипкового захвата, поднимание объектов различного размера, которые удерживаются I и III пальцами, и выполнение трех глобальных движений верхней конечности. Каждая конечность оценивается отдельно. Выполнение заданий ARAT оценивается по 4-балльной шкале от 0 до 3 баллов: движение оценивается в 3 балла, если задача выполнена нормально; в 2 балла - выполнена, но чрезмерно долго, с большим трудом или плохо скоординированными движениями; в 1 балл - выполнена частично, и 0 - не выполнена вообще. Суммарное значение в 57 баллов является максимальным для каждой верхней конечности. ARAT имеет высокую надежность и достоверность, время проведения теста составляет от 8 до 10 мин. Главное преимущество теста заключается в возможности оценить широкий спектр функций верхних конечностей после инсульта. Основные ограничения заключаются в отсутствии оценки ловкости (манипуляционные задачи) и необходимости стандартизированного оборудования для завершения оценки [32], стоимость которого около 600 долларов США. Полный комплект ARAT состоит из специального столика, четырех деревянных блоков, мяча для крикета, длинных и коротких трубочек из нержавеющей стали, длинных и коротких штырей с резьбовым стержнем, резьбовых стержней для труб, шайбы, двух бокалов, шарикоподшипников 6 мм в диаметре, мраморного бруска 1,5 см диаметром, секундомера. Тест рекомендован для применения в остром, раннем и позднем восстановительных периодах инсульта и на стадии амбулаторной реабилитации, при уровне рекомендаций 3 («рекомендуется»). Таким образом, ARAT является гибким и действительным показателем функциональных ограничений верхних конечностей для использования в практической реабилитации и научных исследованиях [21].
Все перечисленные шкалы оценки имеют высокую валидность, широко используются в научных исследованиях. Они позволяют точно оценить степень функциональных нарушений руки, имеют разделы, посвященные чувствительным расстройствам и изменениям тонуса (MAS), и, по нашему мнению, должны быть введены в практику реабилитационных отделений. В настоящее время в России указанные шкалы оценки двигательных нарушений используются редко, в том числе вследствие недостаточной информированности врачей, а также в связи с отсутствием русcифицированных вариантов.
Существуют также шкалы измерения двигательных нарушений, имеющие узконаправленный характер оцениваемых параметров: тест «девять колышков и девять отверстий» (Nine Hole Peg Test - NНPT) и тест коробки и блоков (Box и Block Test - BBT) - для измерения уровня расстройств мелкой моторики у пациентов с легким парезом руки. Этот вид оценки подразумевает измерение одного или нескольких параметров движения, например скорости, ловкости и точности.
Тест недорогой, очень практичный и полезный для определения состояния тонкой моторики. Может использоваться во всех случаях, когда есть нарушение тонких движений, в том числе при расстройствах координации, слабости пальцев, расстройствах чувствительности, апраксии кисти. Необходимое оборудование для проведения теста: секундомер, квадратная доска с девятью лунками (10 мм в диаметре, 15 мм в глубину), расположенными на расстоянии 15 мм друг от друга в три ряда по три отверстия и девять колышков (9 мм в диаметре и 32 мм длиной). Преимуществами теста являются его простота, мобильность, небольшая стоимость, быстрота проведения. Тест считается достаточно надежным, его валидность была доказана в ряде исследований, существуют референтные значения для различных возрастных и гендерных групп. К условным недостаткам можно отнести необходимость использования специального оборудования и «эффект пола» - больные с грубым нарушением функции кисти тест выполнить не могут.
NHPT проводится следующим образом: пациент сидит за столом, его просят поставить колышки в отверстия по одному и в любом порядке, а затем также по одному вынуть обратно. Время отсчитывается с момента, когда тестируемый касается первого колышка до того, когда последний колышек будет положен обратно в контейнер. При другом варианте оценки тест может быть остановлен через 50 с с подсчетом количества вставленных колышков. NHPT имел умеренную степень чувствительности в отражении изменений функции верхней конечности в течение первых 6 мес после инсульта [17]. Отмечено, что полученные при выполнении теста результаты имеют незначительную корреляцию с состоянием повседневного функционирования.
По данным StrokEDGE, NHPT не рекомендован к применению в остром периоде инсульта (уровень рекомендации 1 - не рекомендуется, имеет плохие оценочные свойства и низкую клиническую полезность), но может применяться в раннем и позднем восстановительном периодах (уровень рекомендации 3).
Тест позволяет оценить глобальную моторику рук путем подсчета числа блоков, которые можно транспортировать отдельно из одного отсека коробки в другой в течение 1 мин, и учета количества перемещенных блоков. Более высокие значения свидетельствуют о лучшей ловкости рук. Надежность, обоснованность и оперативность выполнения BBT подтверждены у пациентов с инсультом, в том числе при повторном тестировании 35. BBT продемонстрировал сильную связь выявленных двигательных нарушений с уровнем повседневного функционирования. Доказана возможность использования данного метода оценки движений в остром, раннем и позднем восстановительном периодах инсульта и на амбулаторном этапе реабилитации (StrokEDGE) [36].
Шкалы оценки скорости и ловкости движений целесообразно использовать у пациентов с легким дефектом верхней конечности (когда другие методы оценки - FMA, MAS - являются недостаточно чувствительными) или имеющих не столько двигательный, сколько координаторный, диспраксический или сенсорный дефект, приводящий к нарушению моторики кисти.
Определение пассивных и активных движений в травматологии
В зависимости от того, совершает ли движения в суставе сам больной или их производит исследующий без усилии больного, движения соответственно подразделяются на активные и пассивные.
Различают также нормальные движения, совершаемые в свойственном данному суставу объеме в физиологически возможных направлениях, и патологические движения в суставе. К последним относятся движения, совершаемые в необычных для данного сустава плоскостях или пределах.
Движения в суставах могут совершаться во фронтальной и сагиттальной плоскостях. Во фронтальной плоскости производят от ведение (abductio) и приведение (adduclio), в сагиттальной — сгибание (flexio) и разгибание (eхtensio). Применительно к голеностопному и лучезапястному суставам принято добавлять подошвенное, тыльное и ладонное сгибание (подошвенное сгибание стоны, тыльное разгибание стопы, ладонное сгибание или тыльное разгибание кисти и т.д.). Если кисть отводится или приводится в лучезапястном суставе, говорят о локтевом или лучевом отклонении кисти.
Ротация (rotatio) — наружная и внутренняя — происходит вокруг продольной оси конечности или ее отдельных сегментов. Например, если прижать к туловищу согнутую в локтевом суставе под прямым углом руку и ротировать предплечье максимально кнаружи так, чтобы ладонь смотрела кверху, говорят о супинации предплечья. Если же предплечье ротировано кнутри и ладонь обращена к полу — говорят о пронации предплечья. Ротацию предплечий можно определить и путем поворота поднятых вертикально предплечий и кистей при симметрично установленных локтевых суставах согнутых рук сидящего за столом больного.
Может быть, ротирована и стопа вокруг своей продольной оси (ротация стопы внутрь — пронация, наружу — супинация). Ротационные движения могут также совершаться туловищем вокруг продольной его оси.
В норме в плечевом суставе движения совершаются во фронтальной плоскости — отведение до 90 градусов и вокруг длинной оси плеча — вращение кнутри и кнаружи в пределах 20—35 градусов. В сагиттальной плоскости — сгибание до 130-135 разгибание до 35-45 градусов. Вытянутая вперед до горизонтального положения рука может быть отведена назад до угла 120 градусов и приведена в сторону противоположной руки (в сторону средней линии тела) до угла 30 градусов. Дальнейшие движения возможны, но они совершаются уже всем плечевым поясом с лопаткой и ключицей, особенно при сгибании и отведении плеча.
В локтевом суставе сгибание предплечья совершается до угла 140-150 градусов, возможно переразгибание в нем до 3-5 градусов, особенно у женщин.
В лучезапястном суставе движения совершаются в сторону ладонной поверхности — ладонное сгибание кисти до 45-75 градусов, к тылу — тыльное сгибание (или тыльное разгибание) до 45—60 градусов, отклонение кисти в лучевую сторону (отведение) — 15-20 градусов и локтевую (приведение) — 35-40 градусов. Просупинацнонные движения кисти (поворот внутрь и кнаружи) вместе с предплечьем совершаются в пределах 80 градусов в ту и другую стороны.
Для суставов нижней конечности характерен следующий объем движении. В тазобедренном суставе с сагиттальной плоскости совершаются сгибательно-разгибательные движения: сгибание до 120-140 градусов, разгибание, или переразгибание, до 10-15 градусов. Во фронтальной плоскости совершаются отведение до 30-50 градусов и приведение до 30-40 градусов. Вращательные движения определяются в положении полного разгибания бедра или при сгибании его в тазобедренном суставе под углом 90 градусов.
Размах этих движений совершается в пределах 45 градусов в одну (внутренняя ротация) и другую (наружная ротация) стороны. Дальнейшие движения в тазобедренном суставе возможны, но совершаются они с тазом.
В коленном суставе осуществляются движения в сагиттальной плоскости: сгибание до 140-155 градусов, возможно переразгибание в коленном суставе в пределах 5-10 градусов.
В голеностопном суставе: подошвенное сгибание до 45-65 градусов, тыльное сгибание (разгибание) до 25-35 градусов. Возможны небольшой размах пронации и супинации стопы, совершаемых в голеностопном и таранно-пяточно-ладьевидном суставах, а также приведение и отведение переднего отдела стопы в пределах 30 градусов, осуществляемые за счет движении в мелких суставах.
Объем движений в позвоночном столбе осуществляется путем наклонов и поворотов головы и туловища. При нормальной подвижности в шейном отделе позвоночного столба наклон головы вперед равен 70-80 градусов, назад — 50. Поворот головы вправо и влево составляет 80 градусов. В норме при выпрямленных ногах наклон туловища вперед равен 75-90 градусов, назад — 50-60, а наклон туловища вправо или влево совершается в пределах 35-40 градусов. Размах ротационных движений в грудном и поясничном отделах позвоночного столба умеренный (в пределах 20-30 градусов).
Упомянутый объем движений для каждого сустава в отдельности может варьировать в сторону увеличения или уменьшения. Объем движений в том или ином суставе всегда должен определяться в сравнении со здоровым суставом.
В результате заболевания воспалительного характера, травмы, врожденного уродства или системного заболевания аппарата движения и опоры в суставе могут наступить изменения, приводящие к ограничению объема движении (неправильно сросшийся внутрисуставной или обычный перелом, врожденная тугоподвижность или контрактура сустава и др.), их увеличению или появлению патологической подвижности в суставе.
В соответствии со степенью ограничения объема движения в суставе, вызванного каким-то патологическим состоянием или последствием его, различают: контрактуру — объем движений сохранен, но ограничен, ригидность — объем движений резко ограничен, определяются едва уловимые, качательные движения, не более чем до 3-5°, и анкилоз — полная неподвижность в суставе, суставные поверхности сращены. Определяя степень неподвижности, важно выяснить характер патологических изменений, которые привели к ограничению функции сустава. Отмечается положение конечности, в котором она находится в связи с ограничением подвижности в суставе или суставах (сгибательная установка в коленном суставе под углом 30 градусов и т.д.).
В норме в некоторых суставах иногда отмечаются незначительные избыточные движения. Так, например, в тазобедренном, коленном и локтевом суставах (особенно у женщин) в норме наблюдается избыточное переразгибание. У мужчин, особенно у лиц с сильно развитой мускулатурой, это выражено в меньшей степени. Для определения переразгибания в суставе одной рукой удерживают проксимально расположенный сегмент, а другой производят переразгибание дистального сегмента конечности и отмечают его степень. Если переразгибание отсутствует, а движение сопровождается болезненным ощущением — это говорит о раннем симптоме развивающейся контрактуры, являющейся следствием начала патологического процесса в суставе (например, отсутствие переразгибания в суставе, является ранним признаком его туберкулезного поражения). Наряду с ограничением подвижности в суставе избыточная подвижность в нем может быть патогномоничным симптомом при ряде заболеваний и повреждений суставов.
Увеличение объема движений в плоскости, свойственной обычному движению в суставе, может наблюдаться, например, при последствиях полиомиелита (чрезмерное переразгибание в тазобедренном или коленном суставе, избыточное отведение бедра и др.).
Патологическая подвижность может быть следствием травмы и различных заболеваний (боковая подвижность в коленном суставе при выпрямленной ноге после повреждения малоберцовой или большеберцовой коллатеральных (боковых) связок; разболтанность в голеностопном суставе вследствие перенесенного полиомиелита и др.).
При определении избыточных движении или патологической подвижности, как и при выявлении контрактур, одной рукой фиксируют проксимально расположенный сегмент, а другой определяют степень увеличения объема движений. К избыточной подвижности относят не только переразгибание в суставе, но и отсутствующую обычно боковую подвижность в суставах, в которых движения в норме совершаются в одной плоскости. К числу таких суставов относятся локтевой, коленный, межфаланговые суставы пальцев стопы и кисти, частично голеностопный сустав. Боковая подвижность в упомянутых суставах определяется при полном их разгибании лишь в том случае, если повреждаются боковые связки, суставные поверхности (внутрисуставные переломы), понижается тонус мышечно-связочного аппарата вследствие таких заболеваний, как прогрессивная мышечная дистрофия, при последствиях детского церебрального паралича и др. Боковая подвижность вследствие слабости мышечно-связочного аппарата из всех перечисленных суставов больше всего нарушает функцию коленного сустава. При этом нарушается опорная функция нижней конечности, больной жалуется на неустойчивость ноги, ее слабость, неуверенность при ходьбе.
При выявлении объема движений в суставе вначале определяют сравнительный объем активных движений, затем исследуют объем пассивных движений и выявляют патологическую подвижность в суставе. Отсчет амплитуды движения ведут от исходного положения, занимаемого суставом при свободном вертикальном положении туловища и конечностей. Движения в суставах н позвоночном столбе (сгибание, разгибание, отведение и приведение, наклоны вправо, влево, ротационные движения) должны производиться плавно, без рывков н насилия. Объем движений измеряют с помощью угломера.
Наиболее простой угломер состоит из транспортира с делениями от 0 до 180 градусов и двух браншей. На одной из них крепится градуированная шкала, а другая имеет заостренный конец. Бранши соединены шарниром. При измерении бранши угломера укладывают по оси соответствующих сегментов таким образом, чтобы шар мир браншей совпадал с осью вращения сустава. Заостренный конец одной из браншей указывает величину угла в градусах на градуированной шкале транспортира. В последние годы широкое распространение получил угломер с утяжеленным концом свободно вращающейся стрелки. Благодаря этому приспособлению (один конец стрелки с грузом), последняя всегда занимает строго вертикальное положение. Вращая угломер в вертикальной плоскости и совмещая одну из двух взаимно перпендикулярных линий его с осью согнутого сегмента, получают искомый угол сгибания конечности в суставе. Ось вращения сустава при этом способе измерения должна совпадать с осью вращения стрелки угломера. Размах ротационных движений измеряют ротаметром. Степень ограничения нормального объема движений в суставе может быть различной — от едва заметного ограничения до полной неподвижности в суставе.
Определяя объем движений в суставе, важно знать силу, с которой они совершаются. Иногда вследствие перенесенного заболевания или травмы сила мышцы или группы мышц сохраняется настолько, что может обеспечить движение в суставе в необходимом объеме, однако сила движений в суставе при этом настолько мала, что не удовлетворяет функциональные запросы при обычной нормальной нагрузке. Примером может служить уменьшение силы или полное выпадение функции четырехглавой мышцы бедра при изолированном поражении ее вследствие перенесенного церебрального паралича (полиомиелита). Больной с такой патологией не может ходить или нагружать при стоянии на одной ноге слегка согнутую в коленном суставе ногу. Чтобы опереться на нее в момент ходьбы или стояния больной прибегает к дополнительным усилиям, т.е. надавливает в момент опоры на переднюю поверхность бедра. Этим действием он «замыкает» коленный сустав, т.е. ставит его в момент нагрузки конечности в положение полного разгибания и удерживает его рукой в таком положении, что делает нижнюю конечность опороспособной. Если такой коленный сустав при нагрузке «замкнут» не будет, нога в момент опоры немедленно подкосится и больной упадет. Вот почему для выработки плана лечебных мероприятий чрезвычайно важно знать силу, как отдельных мышц, так и их групп, а также силу мышц-антагонистов.
В этом разделе мы публикуем статьи и материалы по медицинской тематике, присланные нашими читателями.
Если у вас есть что-то интересное, чем бы вы хотели поделиться с другими людьми, мы будем рады разместить вашу статью на нашем сайте.
Внимание!
В случае, если присланный вами материал не соответствует тематике сайта, он не будет опубликован без объяснения причины отказа в публикации. Если в вашей статье имеются ссылки, или статьи будут носить рекламный характер, то Вам сюда.
Защита авторских прав!
Присланный вами материал не должен нарушать авторских прав. Если это ваш материал, укажите ваше имя, и оно будет опубликовано в статье. В случае, если вы являетесь правообладателем и заметили, что размещенный на сайте материал нарушает ваши авторские права, напишите нам, этот материал будет немедленно удален с сайта. В письме приложите доказательства того, что вы являетесь автором материала или правообладателем.
По вопросам размещения пишите письма на email — [email protected]
Динамометрия
Динамометрия - методика измерения силы отдельной мышцы или группы мышц при помощи специальных приборов - динамометров.
Кистевая динамометрия
Кистевая динамометрия - измерение силы мышц-сгибателей пальцев. Динамометрия кисти выглядит как одномоментное максимальное воздействие на прибор мышечных волокон. При разогнутом предплечье исследуемый сжимает ручной динамометр одной кистью. Исследование проводится для обеих конечностей, после чего производится сравнение полученных данных. При помощи реверсивного прибора проводят исследование также для разгибателей предплечья, сгибателей бедра и голени.
Становая динамометрия и динамография
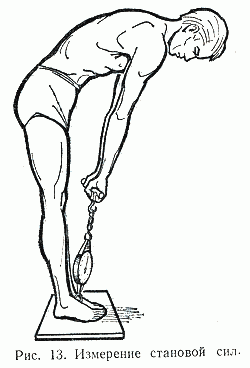
Становая динамометрия - измерение силы мышечных групп, выпрямляющих туловище. Нижняя планка станового динамометра должна быть зафиксирована под ступнями испытуемого. Исследуемый обхватывает верхнюю планку кистями рук и тянет вверх. При этом он пытается выпрямиться при разогнутых в коленях нижних конечностях.
Помимо становых, реверсивных и ручных пружинных динамометров существуют ртутные приборы, в которых мышечная сила определяется как уровнем давления на датчик при помощи ртутного манометра.
Динамография - вид исследования, который позволяет регистрировать мышечные сокращения в виде серии кривых на графике. Этот метод показывает длительное мышечное усилие мышцы или группы мышц в динамике. Динамография используется в курортологии, неврологии.
Выражаются показатели динамометрии абсолютными величинами или относительными (по отношению к чему-либо, к массе, например). Данные измерения учитываются антропометрией, в физиологии, в гигиене спорта и спортивной медицине. Также полученные результаты используют для оценки степени физического развития человека.
Оценка результатов
Разработаны различные шкалы оценки показателей динамометрии. Существуют усредненные величины результатов динамометрии, которые принимаются за норму. Они различаются в зависимости от роста, пола и возрастной категории испытуемого. Однако следует учитывать и другие индивидуальные особенности пациента.
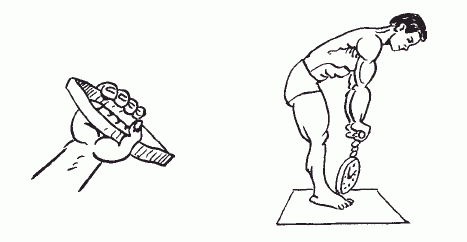
Одними из основных показателей физического развития у детей, начиная с возраста восьми лет и до восемнадцати, являются становая сила и сила правой кисти, выраженные в килограммах. В неврологии могут использоваться и измерения других групп мышц при необходимости таковых. Чаще всего исследования выполняются при неврологических заболеваниях, сопровождающихся мышечной слабостью (миастении, парезы после инсульта, оценка эффективности лечения рассеянного склероза со слабостью конечностей и т.д.).
Динамометрия у детей различного пола и возраста дает разные результаты, несмотря на одинаковую методику проведения. Измерение проводится два раза, через небольшую паузу для отдыха.
Возрастные показатели и норма динамометрии
Так, нормы показателей силы правой кисти у мальчиков:
— от 8 до 11 лет варьируются от 13,0 до 18, 5 кг;
— от 12 до 15 лет - от 21, 6 до 37,6 кг;
— от 16 до 19 лет - от 45,9 до 51,0 кг.
Для девочек эти нормы имеют гораздо меньшие значения:
— от 8 до 11 лет соответственно норма от 9,8 до 17,1 кг;
— от 12 до 15 лет норма равна от 19,9 до 28, 3;
— от 16 до 19 лет - от 31, 3 до 33,8 кг.
Читайте также:
