Келоид у ребенка
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
ФГУ Научно-исследовательский детский ортопедический институт им. Г.И. Турнера Росмедтехнологий, Санкт-Петербург
Структурные изменения в рубцовой ткани у детей на различных этапах созревания рубца и на фоне коллагенолитической терапии
Журнал: Клиническая дерматология и венерология. 2013;11(1): 22‑30
Филиппова О.В., Красногорский И.В. Структурные изменения в рубцовой ткани у детей на различных этапах созревания рубца и на фоне коллагенолитической терапии. Клиническая дерматология и венерология. 2013;11(1):22‑30.
Filippova OV, Krasnogorskiĭ IV. Structural changes in the scar tissue of children during different scar maturation stages and collagenolytic therapy. Klinicheskaya Dermatologiya i Venerologiya. 2013;11(1):22‑30. (In Russ.).
В статье рассмотрены клинические и гистологические особенности рубцовой ткани на различных стадиях ее созревания, описаны структурные изменения в рубцах, происходящие под влиянием компрессионной и коллагенолитической терапии. Показано истончение и разрыхление коллагеновых волокон при лечении препаратом коллагеназы, усиление противорубцового эффекта при сочетании коллагенолитической терапии с компрессионной за счет сдавления сосудов кожного сплетения.
Гипертрофические и келоидные рубцы являются медицинской и во многом хирургической проблемой, особенно у пациентов детского возраста. Детский скелет растет и развивается, патологические рубцы, которые всегда отстают в росте от нормальных тканей, нередко вызывают развитие вторичных деформаций опорно-двигательного аппарата [1, 2]. Эффект от реконструктивных операций не всегда бывает стойким и может быть частично утрачен в связи с ростом и естественным развитием ребенка [3, 4], поэтому значение профилактических мероприятий и консервативного лечения рубцов в детской практике трудно переоценить.
В настоящее время предложено значительное количество методов воздействия на рубцово-измененные ткани, однако оценка эффективности разных способов лечения в большинстве случаев основывается на анализе клинических проявлений [5, 6]. Предложены разные шкалы оценки эффективности консервативного лечения, учитывающие ряд наиболее распространенных клинических симптомов: цвета, рельефа рубцов, консистенции и субъективных ощущений пациента [7—9].
Однако, как показывает практика, клинические признаки не всегда дают полное и адекватное представление о процессах, происходящих в рубцовой ткани, а эффект от разных методов воздействия на рубцовую ткань в ряде случаев бывает непредсказуемым и даже противоположным ожидаемому.
Наиболее информативными методами, позволяющими получить наиболее ценную и полную диагностическую информацию о рубцовом процессе, является изучение биоптатов рубцово-измененных тканей с использованием гистологических и биохимических методик [10—12].
Цель исследования — оценить клинические и гистоморфологические изменения в рубцовой ткани у детей на разных стадиях ее созревания и на фоне лечения препаратом коллагеназы Ферменколом.
Материал и методы
Были обследованы 32 пациента в возрасте 4—12 лет, получавшие оперативное и консервативное лечение по поводу послеожоговых рубцовых деформаций, обусловленных гипертрофическими рубцами.
Для реализации поставленной цели были использованы клинический и гистоморфологический методы исследования.
Клинический метод включал оценку жалоб и ощущений пациента, визуальную и мануальную оценку рубцовой ткани в динамике. Оценивали болезненность, окраску, плотность, эластичность, рельеф.
Для оценки структурных изменений рубца выполнялось гистоморфологическое исследование биоптатов рубцовой ткани на разных сроках ее формирования. В исследование включали пациентов, нуждающихся в многоэтапном хирургическом лечении. Биоптаты получали до и после курса консервативной противорубцовой терапии во время плановых реконструктивных операций. Биоптат представлял собой фрагмент рубцовой ткани размером 4×5 мм, взятый на всю толщину рубцовой ткани. Биопсийный материал погружали в 10% раствор Кайзерлинга на 1—2 сут, проводили по стандартной методике, окрашивали гематоксилином и эозином. Затем срезы толщиной 3 мкм изучали под световым микроскопом. При микроскопическом исследовании гистологических препаратов оценивали особенности строения каждого слоя рубцово-измененной кожи, толщину и расположение коллагеновых волокон, распределение сосудов и суммарную площадь микрососудистого русла, учитывали количество клеток, участвующих в воспалительной реакции и синтезе коллагеновых волокон. Кроме того, в ряде случаев на исследование отправляли незначительные излишки нормальной кожи, возникшие в результате перераспределения тканей в процессе выполнения местно-пластических операций.
Между этапами оперативного лечения пациентам проводили консервативную терапию с использованием коллагенолитического препарата Ферменкол в виде электрофореза и наружного нанесения в течение дня, в том числе и в виде аппликаций. Длительность курса консервативной терапии составляла не менее 14 сут.
Результаты исследования
В настоящее время выделяют три стадии формирования рубца:
1) фибробластическую (до 30 сут), которая характеризуется эпителизацией раневого дефекта, обилием сосудов и пролиферацией юных фибробластов, образованием большого количества аморфного вещества и продукцией ретикулярных волокон;
2) волокнистую (30—40 сут): характеризуется скоплением зрелых фибробластов, синтезирующих коллагеновые волокна;
3) гиалиновую: характеризуется гиалинозом коллагеновых волокон рубцовой ткани, уменьшением количества фибробластов и сосудов.
Формирование нормотрофического рубца укладывается в среднем в 12 мес, тогда как при гипертрофическом рубцевании стадия активного синтеза коллагена (волокнистая) значительно растянута во времени, что отдаляет срок окончательной стабилизации рубца.
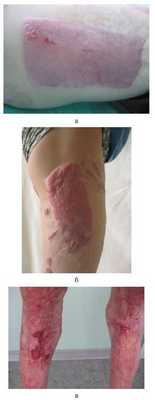
На разных сроках развития гипертрофической рубцовой ткани свойственны разные клинические проявления. Клиническая картина обычно наиболее яркая в волокнистую стадию рубцевания, в процессе активного синтеза коллагена. Признаки гипертрофии могут появляться уже через 4-6 нед после завершения эпителизации: прежде всего уплотнение рубцовой ткани и возвышение рубца над уровнем интактной кожи (рис. 1, a). Рисунок 1. Клинические проявления гипертрофической рубцовой ткани в разные сроки ее развития. a — уплотнение рубцовой ткани через 4—6 нед после завершения эпителизации; б — гипертрофический рубец через 11—12 мес после эпителизации; в — эрозии рубцовой ткани в подколенных областях. До 11—12 мес рубец увеличивается в объеме, выступая над поверхностью кожи, имеет неравномерный, иногда бугристый рельеф (см. рис. 1, б). Наиболее выступающие участки, как правило, располагаются в зонах локализации наиболее глубокого первичного повреждения кожи. Кроме того, больных беспокоят навязчивый зуд, шелушение, периодически возникающие пузыри на поверхности рубцовой ткани, на месте которых в дальнейшем появляются эрозии. Отмечено, что наиболее часто пузыри и эрозии возникают на грубых гипертрофических рубцах и в функционально активных зонах (см. рис. 1, в). Провоцирующим фактором является интенсивная или продолжительная физическая нагрузка. В этот период рубцы имеют наиболее интенсивную ярко-розовую или цианотичную окраску. Как показывает клиническая практика, при гипертрофических рубцах зуд и шелушение могут сохраняться до 1,5—2,0 лет, когда рубец бледнеет и уплощается.
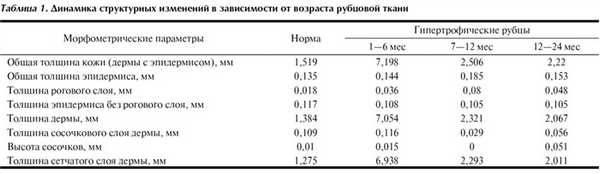
В табл. 1 представлены усредненные морфометрические параметры рубцовой ткани у пациентов с разной давностью термической травмы и морфометрические параметры нормальной кожи.
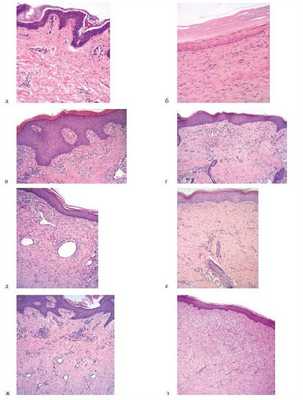
Полученные данные иллюстрируют динамику структурных изменений в зависимости от возраста рубца и отличия рубцовой ткани от нормальной кожи (см. табл. 1). Так, толщина рубцово-измененной кожи значительно превышает толщину нормальной кожи (в 2—3 раза), как правило, за счет сетчатого слоя дермы. Сетчатый слой рубца в первые 6 мес после травмы превышает толщину сетчатого слоя нормальной кожи в 5—6 раз и практически полностью представлен рубцовой тканью, сформированной разнонаправленными пучками толстых коллагеновых волокон. Сосочковый слой несколько утолщается в первые 3—4 мес после травмы, и уплощаясь в дальнейшем, становится тоньше нормального, сосочки плохо различимы. Кроме того, на протяжении всего периода созревания рубца наблюдается утолщение в 2—4 раза рогового слоя на фоне некоторого истончения эпидермиса (рис. 2, a, б). Рисунок 2. Морфологическая картина интактной (нормальной) и рубцовой ткани (окрашивание гематоксилином и эозином). а — слои интактной кожи, нормальный роговой слой (×600); б — рубец, утолщение рогового слоя эпидермиса (×600); в — лимфо-лейкоцитарная инфильтрация в рубце (×300); г — лимфо-лейкоцитарная инфильтрация в нормальной коже (×300); д — резкое расширение сосудов сетчатого слоя на ранних сроках формирования рубца (×600); е — сосуды интактной кожи (×600); ж — сосуды, сдавленные пучками коллагеновых волокон и мозаично расположенные участки с паретически расширенными сосудами (×300); з — сосуды, сдавленные пучками коллагена (рубец через 2 года после эпителизации; ×300). У детей, перенесших тяжелую термическую травму, имелось значительное количество лимфоцитов и лейкоцитов как в рубце, так и в интактной коже еще на протяжении 4—6 мес с момента реконвалесценции (см. рис. 2, в, г). При обследовании таких пациентов в клинических анализах крови часто выявляются умеренный лейкоцитоз, лимфоцитоз, повышение скорости оседания эритроцитов.

Клинические проявления гипертрофических рубцов во многом обусловлены особенностями кровообращения в рубцовой ткани (табл. 2).
Имеются значительные различия в строении дермальной сосудистой сети рубцов на разных стадиях развития и по сравнению с интактной кожей (табл. 2). В первые месяцы после травмы количество сосудов в сетчатом слое дермы, где в этот период синтез коллагена протекает наиболее интенсивно, приближено к значениям в интактной коже, тогда как суммарная площадь их сечения превышает нормальные значения. В дальнейшем с 5—6-го месяца после травмы количество сосудов постепенно уменьшается и к окончанию формирования рубца становится в 2—3 раза ниже нормы. Увеличение площади сечения сосудистого русла связано с резким расширением сосудов на ранних сроках формирования рубца (см. рис. 2, д, е). С 4—5-го месяца после эпителизации часто выявлялись сосуды, сдавленные пучками коллагеновых волокон и мозаично расположенные участки с паретически расширенными сосудами (см. рис. 2, ж). Сосуды расположены неравномерно по сравнению с нормальной кожей. В дальнейшем с 12-го месяца до 2 лет после травмы количество сосудов, сдавленных рубцовой тканью, увеличивалось, часто выявлялись спаявшиеся сосуды, практически не содержащие форменных элементов крови (см. рис. 2, з).
Сосудистая перестройка в гипертрофической рубцовой ткани, длящейся, согласно нашим наблюдениям, около 2 лет, клинически проявляется трофическими расстройствами в виде локального цианоза, шелушения, трещин, пузырей и эрозий с перифокальной воспалительной реакцией. Перечисленные симптомы возникают на участках локальной гипоксии рубцовой ткани, что гистологически подтверждается мозаичным расположением зон со спаявшимися и паретически расширенными сосудами сетчатого слоя дермы. Полученная гистологическая картина свидетельствует о тесной взаимосвязи между изменениями условий кровоснабжения покровных тканей и интенсивностью синтеза коллагеновых волокон, которые ухудшают трофику кожи, сдавливая сосуды дермального сплетения. Данное обстоятельство необходимо учитывать при выполнении реконструктивных кожно-пластических операций с использованием рубцово-измененных тканей. Как показывает клиническая практика, интраоперационное нарушение связей между дермальным сосудистым сплетением и лежащими глубже сосудами, нередко приводит к гибели вершин перемещенных лоскутов в лучшем случае до сетчатого слоя, даже при включении фасции в состав рубцово-измененного лоскута.
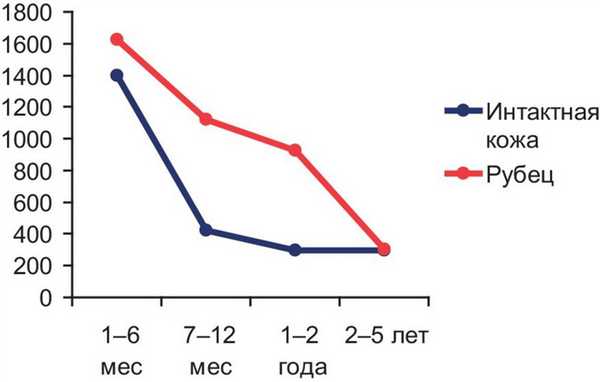
Синтез коллагена осуществляется клетками соединительной ткани — фибробластами, которые, по мере утраты своей синтетической активности, переходят в неактивную форму — фиброциты. Количество фибробластов и фиброцитов было выше в рубцах, чем в нормальной коже в течение всего периода наблюдения. Однако в ранние сроки после термической травмы этих фиброгенных клеток было больше не только в рубцовой, но и в нормальной коже. Это позволяет предположить, что после термической травмы появляется общая тенденция к гипертрофическому рубцеванию и на интактных участках кожи в случае их повреждения или хирургического вмешательства. С увеличением возраста рубца разница между содержанием фибробластов и фиброцитов в рубцово-измененной и нормальной коже возрастала: в рубце, хотя их количество и снижалось относительно первых месяцев после травмы, их было в 4—5 раз больше, чем в нормальной коже (рис. 3). Рисунок 3. Динамика содержания фибробластов и фиброцитов в рубце и интактной коже.
Основным структурным компонентом рубца, обусловливающим его рельеф и плотность, являются коллагеновые волокна. Применение препаратов, содержащих коллагеназу, разрушающую коллаген, патогенетически обоснованно. В рамках консервативной терапии с коллагенолитической целью мы применяли препарат Ферменкол, содержащий композицию коллагенолитических протеаз. Поскольку ряд пациентов нуждался в нескольких реконструктивных операциях, в перерывах между этапами оперативного лечения им проводили электрофорез и давящий массаж с гелем Ферменкол. Консервативная терапия назначалась в волокнистую стадию рубцевания, при клинических признаках избыточного синтеза коллагена и в ряде случаев — на сформировавшиеся рубцы. Ферменкол применяли как изолированно, так и в сочетании с компрессионной терапией.
Клинически у всех обследуемых на фоне консервативного лечения наблюдались размягчение и визуальное выравнивание рельефа рубцовой ткани, уменьшалась интенсивность зуда.
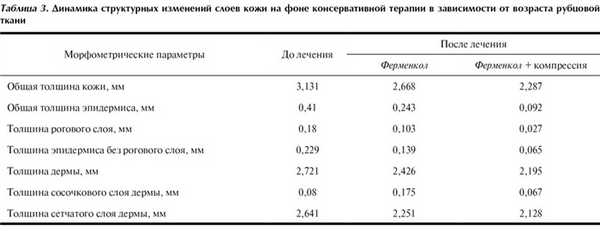
В табл. 3 представлена динамика морфометрических параметров на фоне монотерапии Ферменколом и в сочетании с компрессией.
На фоне коллагенолитической терапии отмечалось заметное (в 2 раза) уменьшение толщины эпидермиса и рогового слоя (см. табл. 3). Уменьшалась общая толщина дермы, в том числе и за счет объема сетчатого слоя. Однако при монотерапии Ферменколом толщина сосочкового слоя дермы увеличивалась, чего не наблюдалось при использовании препарата в сочетании с компрессией. При применении Ферменкола в сочетании с компрессией уменьшалась толщина всех слоев рубцово-измененной кожи.
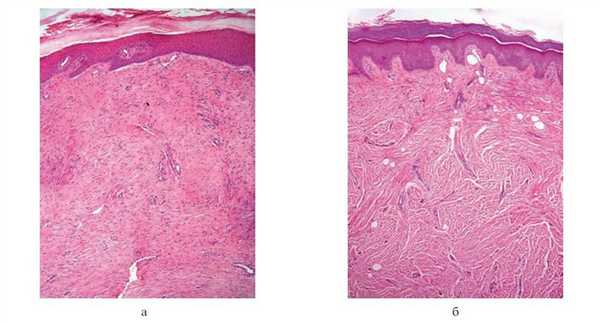
Утолщение сосочкового слоя при монотерапии Ферменколом может быть связано с расширением сосудов сосочкового слоя, на что указывает увеличение площади сосудистого сечения. При гистологическом исследовании после применения препарата мы наблюдали заметное разрыхление и уменьшение объема пучков коллагена. Давление коллагеновых волокон на дермальные сосуды ослабевало, что приводило к увеличению просвета сосудов и суммарной площади их сечения (рис. 4). Рисунок 4. Морфологическая картина рубцовой ткани до и после коллагенолитической терапии (окрашивание гематоксилином и эозином; ×150). a — рубец до коллагенолитической терапии: плотная укладка коллагеновых волокон; б — рубец после коллагенолитической терапии: разрыхление коллагеновых волокон, частичная декомпрессия сосудов. Происходящая таким образом частичная реваскуляризация приводила к утолщению сосочкового слоя. Возможно, именно этим процессом объясняется наблюдаемый в ряде случаев противоположный эффект от противорубцовой терапии на активно растущий гипертрофический рубец, проявляющийся гиперемией и некоторой отечностью рубца. Со стороны сформировавшегося рубца такого эффекта не наблюдалось, что, по-видимому, связано с необратимыми склеротическими изменениями сосудистой стенки сосудов из-за длительной компрессии пучками коллагена.
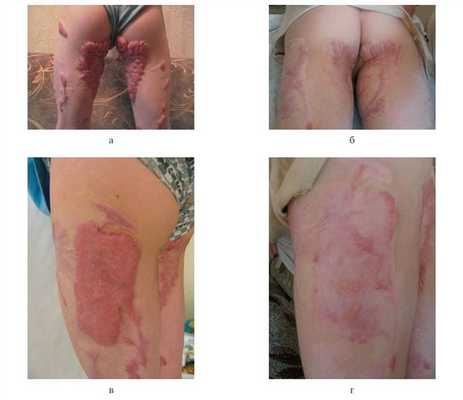
Учитывая полученные данные, мы дополняли коллагенолитическую терапию незрелых рубцов компрессионной терапией: в волокнистую фазу рубцового процесса Ферменкол назначали в сочетании с компрессионным бельем или эластичным бинтованием (рис. 5). Рисунок 5. Клинические проявления рубцовых изменений до и после консервативного лечения с использованием препаратов коллагеназы и компрессионного белья. a, б — больной А.: гипертрофические рубцы ягодиц и бедер до (a) и после (б) лечения; в, г — больной Б.: гипертрофический рубец бедра до (в) и после (г) лечения.
Выводы
Таким образом, ведущими факторами, обусловливающими клиническую картину и дальнейшее развитие рубца, являются изменение трофики кожи и синтез коллагеновых волокон, которые находятся в тесной взаимосвязи.
Измененные условия кровообращения делают рубцовую ткань рискованным пластическим материалом.
Увеличение фиброгенных клеток в покровных тканях носит системный характер, что необходимо учитывать при планировании реконструктивных операций.
В волокнистую стадию развития рубца мы рекомендуем сочетать коллагенолитическую терапию с компрессионной, поскольку изолированное применение коллагеназ на ранних стадиях развития рубца (до 8—10 мес) может улучшить трофику рубцовой ткани за счет истончения и разрушения коллагеновых волокон, сдавливающих сосуды кожного сплетения.
Келоидный рубец
Келоидный рубец - это ограниченное доброкачественное разрастание соединительной ткани, чаще возникающее после травм, термических и химических ожогов кожи, акне. Клиническая картина характеризуется образованием плотного, красного рубцового валика, наличие которого иногда сопровождается зудом, жжением, локальным повышением температуры. Диагностика основывается на клинической картине, анамнезе заболевания и дифференциации с гипертрофическими рубцами. Лечение келоидов включает глюкокортикоиды в различных формах, крио- и лазеротерапию, массаж, компрессионные повязки, интерфероны, хирургическое иссечение.
МКБ-10

Общие сведения
Келоидный рубец - одна из разновидностей патологических рубцов, относится к группе псевдоопухолевых фиброматозов. Из всех видов рубцов келоид занимает второе место по распространённости (после гипертрофического рубца) среди европейцев и первое место среди населения южно-африканских стран. Точных статистических данных нет. Это связано с низким количеством обращений пациентов к врачу при отсутствии прогрессивного разрастания и выраженной клинической картины. К образованию келоидных рубцов более склонны мужчины, что связано с повышенной частотой получения травм, а также лица с гормональными нарушениями.

Причины
Этиологические факторы возникновения келоидов разнообразны. Основными причинами являются хирургические вмешательства, ожоги, однако триггером возникновения рубца у предрасположенных лиц может послужить даже микротравма. Развитию келоидов также способствуют некоторые кожные заболевания (прежде всего, акне), протекающие с воспалением глубоких слоев кожи и грубым рубцеванием. Нередко рубцовая ткань формируется в местах инъекций, татуировок, пирсинга, особенно в случае их осложнения нагноительным процессом. Среди предрасполагающих факторов наибольшее значение играют:
Патогенез
Механизм келоидного рубцевания достоверно не установлен, однако известно, что келоид является результатом нарушения процесса нормальной регенерации кожи. Для келоидного рубца характерно разрастание плотной соединительной ткани шире первоначальных границ раны. По всей видимости, это обусловлено избыточной выработкой фибробластами коллагена I типа и его чрезмерным сосредоточением в зоне рубца. При патоморфологическом исследовании в рубцовой ткани обнаруживаются широкие гиалинизированные пучки коллагена тускло-розового цвета. Существует ряд исследований, которые доказывают наличие взаимосвязи нервно-эндокринной нарушений и частоты возникновения келоидных рубцов. В норме по мере созревания рубцовой ткани происходит уменьшение ангиогенеза, но в келоидах идет постоянное образование неососудов, что обусловливает их гиперемию.
Классификация
Все рубцы разделяют на нормотрофические, гипертрофические, атрофические и келоидные. Для первых трёх типов характерно стадийное формирование, светлый цвет при окончательной трансформации (цвет нормальной кожи), положительный и хороший ответ на терапию. Келоидный рубец отличается от остальных патогенезом, быстрым и неконтролируемым ростом, трудностями в лечении. В клинической дерматологии келоиды делятся на:
- Истинные (спонтанные). Образуются без видимых причин, однако, считается, что им может предшествовать микротравма, разрешившиеся гнойничковые высыпания. Излюбленная локализация - лицо и грудь. Истинные келоиды часто имеют причудливую форму с ветвящимися отростками, отходящими от основного рубца.
- Ложные (рубцовые). Возникают на месте поврежденной кожи после операций, порезов, ожогов, фурункулов, акне. Не имеют определенной локализации. Форма ложных рубцов линейная, кожа над ними склонная к изъязвлению.
- Келоидный фолликулит (келоид акне). Встречается у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются в области затылка.
По стадии развития келоиды подразделяются на активные (растущие) и неактивные. Активный келоид находится в процессе роста и вызывает такие симптомы, как зуд, иногда переходящую в боль, онемение, гиперемию. Неактивный келоид не растёт и не беспокоит. По сроку давности рубцы классифицируют на молодые и старые. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы старше пяти лет, их окраска приближается к цвету кожи, а поверхность неровная.
Симптомы келоидных рубцов
В области предшествующей травмы или спонтанно возникает чётко ограниченное, плотное, бугристое разрастание келоидной ткани. Рубец синюшно-красного цвета, толстый, зудящий. Покрывающая келоид кожа атрофически истончена, не содержит потовых и сальных желёз, волосяных фолликулов и пигментных клеток, т. е. этот участок кожи никогда не загорает, на нем не растут волосы. Иногда наблюдаются телеангиэктатически расширенные сосуды.
Келоиды отличаются неудержимым ростом и распространением на здоровые участки кожи. Их рост начинается после 10-12 недели заживления, площадь распространения рубцовой ткани намного больше, чем полученная рана. Спонтанные келоиды особенно часто локализуются на лице шее, верхней части туловища, в частности, в области грудины. Наиболее типичные жалобы пациентов с келоидами ‒ неприятные ощущения в области рубца: боль при надавливании, повышенная чувствительность к различным раздражителям, назойливый зуд, иногда переходящий в невропатическую боль.
Осложнения
По мере увеличения глубины и размера рубца возрастает вероятность развития системных нарушений из-за гипертрофии соединительной ткани. На месте некоторых ран впоследствии образуются выраженные контрактуры, имеющие значительные функциональные и эстетические последствия. При наличии предрасположенности к патологическому рубцеванию на месте удаленного келоидного рубца может образовываться новый келоид, который быстро увеличивается в размерах и занимает ещё большую площадь.
Диагностика
Постановка диагноза не представляет особых трудностей и опирается на клинику и анамнез заболевания. Из базовых лабораторных данных исследуют гормональный статус и липидный профиль, которые могут быть изменены. Келоидные рубцы следует отличать от гипертрофических: последние обычно толстые, плотные, белые, с бугристой поверхностью, нередко с поперечными трещинами, возникаю при отсутствии генетической предрасположенности после травм или операций, в отличие от келоидных, не выходят за пределы первичного дефекта. Важным отличием гипертрофических рубцов является их отклик на лечение: хирургическая эксцизия даёт стойкий удовлетворительный косметический результат.
Лечение келоидных рубцов
Келоиды трудно поддаются терапии. Для того чтобы определить глубину, распространённость и способ лечения, необходима консультация хирурга и дерматолога. Грамотный план действий, включающий правильный выбор терапевтической тактики, учет предрасполагающих этиофакторов и эмоциональную поддержку, способствует оптимальным результатам. В отношении келоидов используются следующие виды лечения:
- Местная медикаментозная терапия. До образования корки на рубце можно использовать заживляющие мази и крема на основе пантенола. После формирования келоида в течение нескольких недель или месяцев наносится силиконовый крем или накладывается силиконовый пластырь. Силикон создаёт воздухопроницаемую мембрану, которая благоприятна для регенерации кожи. В случае свежих келоидов достигнуть ремиссии можно, применяя местно глюкокортикоиды либо в форме мазей под окклюзией, либо (что эффективнее) в форме внутриочаговых инъекций кристаллической суспензии.
- Физические методы. Широко используемым безопасным и безболезненным методом является лазерная шлифовка рубца. Лазерная терапия уменьшает размер рубца, снимает красноту и предотвращает повторный рост. При удобном анатомическом расположении келоида можно достичь некоторого регресса с помощью компрессионной повязки. Криотерапия используется только при лечении небольших рубцов на закрытых участках тела, поскольку достаточно болезненна и вызывает депигментацию кожи. Лечение жидким азотом проводится в несколько циклов (до 5 сеансов), чаще применяется в комбинации с другими методами.
- Массаж рубца. Ограниченные плотные келоидные тяжи можно размягчить регулярным массажем. Наиболее актуален данный вид лечения в районе суставов: как только рубец становится стабильным (через 3-4 недели), необходимо противодействовать укорачиванию рубцовой ткани массажем. Не используется в случае инфицирования и при прогрессивном росте рубца (более 1 см в неделю).
- Хирургическое лечение. От хирургических вмешательств рекомендуется воздержаться, после иссечения рубца чаще всего следует образование нового келоида, особенно, если во время операции затрагивают здоровую ткань. Поэтому следует проводить только частичные эксцизии, а затем инъекции глюкокортикоидов или криотерапию, иногда рентгеновское облучение.
- Особые методы лечения. В дерматологии лечение интерферонами и лучевой терапией используют в редких случаях из-за системного воздействия на организм. Несмотря на то, что при применении интерферона келоид уменьшается в размере, нет сведений о продолжительности эффекта. Лучевая терапия используется исключительно при крайней необходимости, т. к. увеличивает риск возникновения злокачественных новообразований.
Прогноз и профилактика
Прогноз зависит от объёма и местоположения рубца, состояния организма (наличия патологий со стороны эндокринной и нервной системы), предрасположенности к распространению, быстрой диагностики и грамотной комбинации различных видов терапии. Профилактика включает в себя предотвращение ожогов, грамотное и раннее лечение угревой болезни, щадящие хирургические разрезы, возможное ограничение инъекций и пирсинга. При наличии данной патологии у родственников стоит исключать вышеперечисленные факторы и защищать себя от всевозможных микротравм, которые могут послужить пусковыми механизмами в развитии рубцов келоидного типа.
1. Профилактика и лечение келоидных рубцов/ Левин И.И., Саркисян В.М.// Здоровье и образование в XXI веке. - 2007 - №12.
2. Федеральные клинические рекомендации по ведению больных с келоидными и гипертрофическими рубцами. - 2015.
3. Профилактика и лечение патологических рубцов в хирургической практике/ Черняков А.В. // Русский медицинский журнал. - 2017 - №28.
Когда ребёнок начинает двигаться, ползать, ходить и, в конце концов, бегать — мелкие травмы и порезы становятся частым явлением. Предотвратить все травмы детей невозможно, и в результате некоторых из ранений у ребёнка часто остаются шрамы, тонкие светлые или розовые, пигментированные полоски или неровные очертания на месте раны. Хотя в большинстве случаев рубец через некоторое время осветляется и истончается, сравниваясь с кожей, могут быть и такие рубцы, которые не исчезают, образуют грубые деформации, выступающие над поверхностью. Это келоидные рубцы, грубые разрастания волокнистой соединительной ткани, которые очень нелегко лечить.
Как образуется шрам?
Механизм образования рубцов относительно прост, они формируются, когда целостность кожи восстанавливается за счет образования белка под названием коллаген. Коллаген помогает восстановить поврежденную ткань, восстановив целостность кожных покровов. После заживления кожи на ране образуется тонкая сухая корочка, называемая струпом. Струп высыхает и отпадает, оставляя после себя шрам или частично заживленную кожу (с частичным восстановлением структуры или заполнением раны соединительной тканью). Обычно шрамы у детей исчезают без какого-либо лечения, но могут остаться на длительное время, если рана глубокая. Особым вариантом являются келоидные рубцы: грубые, выпирающие рубцы, которые трудно устранить. Они образуются на месте ожогов, элементов ветряной оспы, прыщей, в месте прокалывания ушей, в области царапин, хирургических порезов или в местах вакцинации или иных инъекций.
Что такое келоидные рубцы?
Келоидные рубцы — это аномальная работа кожи по восстановлению ее целостности, при которой в области ран наблюдается обильное образование рубцовой ткани. В обычных условиях, когда по какой-либо причине происходит повреждение кожи, в ране образуется волокнистая ткань, называемая рубцовой тканью, чтобы защитить подлежащие ткани и восстановить целостность кожи. В некоторых случаях происходит чрезмерное разрастание этой волокнистой или грубой рубцовой ткани, что приводит к появлению наростов, грубых рубцов, называемых келоидами.
Келоиды, которые формируются над раной, могут быть намного больше, чем сами раны. Обычно они возникают на груди, плечах или щеках, хотя они могут образовываться в любой части тела. Келоидные рубцы являются доброкачественным состоянием, и они никоим образом не наносят вреда здоровью ребёнка, но они, безусловно, могут привлекать к себе внимание, особенно, если расположены на открытых участках тела.
Что вызывает развитие келоида?
Как уже говорилось, келоид имеет тенденцию расти в местах травм кожи. Это не обязательно большие раны, вполне могут быть даже участки поражения герпесом или места от инъекций. Некоторые исследования предполагают генетическую предрасположенность к келоидным рубцам, но зачастую причины точно не ясны.
Келоидные рубцы имеют типичный вид — локальное изменение обрасти кожи розового или красного цвета, она приподнята над поверхностью, имеет бугристый и неровный вид, продолжает увеличиваться со временем. Кожа над областью рубца очень зудит, отличается от окружающих тканей. Помимо этих симптомов, область вокруг келоидов может быть чувствительной к пальпации. Ношение одежды может также вызвать раздражение кожи над шрамом.
Как лечатся келоидные рубцы у детей?
Лечение келоидных рубцов — довольно сложная задача, поскольку келоиды — это попытка организма залечить рану, и, следовательно, удаление рубца может привести к рецидиву образования рубцовой ткани, которая может вырасти больше, чем исходная. В детском возрасте подход к терапии келоидных рубцов очень взвешенный и осторожный. Обычные рубцы можно лечить, применяя крем для уменьшения рубцов. Но келоидные рубцы требуют какого-либо из более сложных методов лечения, причем, только под контролем врача.
Лечение рубцов у детей включает в себя:
- Лечение стероидами с использованием триамцинолоновых инъекций;
- Удаление рубцов хирургическим путем;
- Криотерапия, которая включает замораживание рубцовой ткани;
- Лазерное лечение;
- Интерфероновая терапия эффективна только при применении стероидной терапии.
- Цитотоксические лекарственные средства, а именно 5-фторурацил и блеомицин, введенные в рубец, замедляют рост тканей. Но это вызывает боль в качестве побочного эффекта;
- Гидротерапия;
- Наклеивание силиконовой «заплатки» на кожу.
- Прессотерапия, которая включает в себя ношение давящих элементов одежды или повязок.
Первоначально лечение начнется с инъекций и применения давления, но если они неэффективны, то для сокращения келоидов могут использоваться более активные процедуры, такие как криотерапия или лазерное лечение. Со временем сами келоиды имеют тенденцию сжиматься и становиться плоскими, в таких случаях лечение келоидного рубца не требуется. Операция может потребоваться для удаления чрезвычайно крупных келоидов, но при хирургическом вмешательстве возникает высокая частота рецидивов келоидов, поэтому врач порекомендует лечение инъекциями стероидов после операции, чтобы снизить риск рецидива.
Советы по уменьшению шрамов у детей

Хотя шрамы не могут быть удалены полностью, в некоторых случаях их можно сделать менее заметными. Лечение рубца, когда он «свежий» — это лучший способ достичь хороших результатов.
- Нельзя срывать струпья. Когда рана начинает заживать, образуется струп для ее защиты. Но дети подчас сознательно ковыряют ранки, тем самым задерживая процесс заживления. Шрам станет шире и толще. Для уменьшения дискомфорта в области корки можно нанести увлажняющий крем хорошего качества.
- Витамин Е или масло какао. Витамин Е масло является наиболее эффективным средством для лечения рубцов. Это естественное и недорогое средство содержит ингредиенты, которые лечат шрамы. Можно наносить его на шрам ребёнка один или два раза в день. Какао-масло является еще одним эффективным средством для лечения шрамов. Кроме того, защита раны ребёнка от солнечного света также помогает убрать шрам.
- Применение кремов и мазей. Поскольку существуют различные кремы для удаления рубцов, нужно найти тот, который может эффективно лечить шрамы у детей. Подбирать их стоит с врачом, эффективность препаратов существенно различается у разных возрастных групп. Кремы, мази и гели для удаления рубцов содержат хорошо известные ингредиенты, которые легко переносятся детьми. Тем не менее, нужно быть осторожными, не наносить крем на кожу глаз, открытые раны и слизистые оболочки.
Крема и мази применяют для предупреждения и лечения шрамов от прыщей и хирургических вмешательств, порезов, ожогов и любых других травм. Клинически доказано, что они смягчают, истончают и разглаживают шрамы. Обычно средства применяют после 2-3 лет, нужно уточнять рекомендуемый возраст в инструкции. Важно понимать, что препарат придется применять длительно и несколько раз в день, чтобы получить выраженный и заметный эффект. Если шрамы свежие, нужно использовать крем в течение восьми недель. Для существующих шрамов, его нужно использовать от трех до шести месяцев.
Как предотвратить шрамы у детей?
Образование рубцов возможно, когда кожа повреждена глубоко, нарушена структура коллагена. Для предотвращения грубых рубцов нужно не позволять ране пересыхать и зиять. Обязательно нужно свести края пореза максимально близко, держать рану увлажненной. Рубцовая ткань очень активна на начальных этапах формирования, поэтому важно покрывать ее пластырями и одеждой для подавления роста грубых волокон. Пища, богатая витамином С — такая как апельсины, зелень, яблоки, лимоны — ускорит восстановление кожи.
Важен и правильный уход за раной, чтобы предотвратить вторичные осложнения. Нужно выполнить следующие действия:
- Аккуратно промыть рану чистой и прохладной водой, не используя мыло, йод, перекись водорода и спирт для очистки порезов, поскольку они замедляют процесс заживления.
- Нужно нанести антибактериальный крем и закрыть рану лейкопластырем или повязкой в случае большой раны. Нельзя размягчать или срывать струп, это откроет рану и сделает ее больше, в будущем на это месте может сформироваться более грубый шрам.

Шрамы, рубцы, ожоги — все это последствия травмы ребёнка. Поэтому, и работа психолога или группы поддержки, и родителей должна быть первоначально направлена на реабилитацию посттравматических событий. Это и помощь в переживании шока, отрицания, гнева, депрессии, работа над принятием случившейся ситуации, в прохождении всех стадий с наименьшими потерями для личности. При повышенной тревожности, затяжной депрессии ребёнка, особенно — подростка, стоит прибегнуть к помощи психиатра.
Только после того, как принятие ситуации укоренилось в сознании, стоит работать над принятием себя, своей изменившейся внешности, своего изменившего места в социуме. Игровая форма терапии отлично зарекомендовала себя во всех сферах при работе с детьми. В игровой форме можно научить ребёнка отвечать на неудобные вопросы сверстников («Это больно? Заразно?»), помочь адекватно реагировать на повышенное внимание и косые взгляды. Беседы и разъяснения играют огромную роль в реабилитации травм у детей: необходимо рассказать суть таких понятий, как буллинг. До ребёнка необходимо донести, что травле и насмешкам подвергаются не потому, что кто-то хуже, а просто потому, что он отличается от других или слабее духом. И, если с отличием ничего не сделаешь, то с укреплением силы и духа работать можно и нужно. Физическое и интеллектуальное развитие позволят понять и принять свое тело. Помощь ребёнку в актуализации его интересов и увлечений позволит не только отвлечь его от физических проблем, но и найти единомышленников, группы поддержки, а значит — социализироваться.
Так же в рамках просвещения эффективны разговоры о том, что шрамы и рубцы — это показатели выживания и выздоровления, шанс на новую осознанную жизнь. Обязательна работа с членами семьи пострадавшего ребёнка — взрослым нужно научиться не жалеть его, не делать акценты на перенесенной травме, а научится поддерживать, создать безопасную среду доверия взрослых (для профилактики негативных последствий булинга). Психолог может сотворить чудо социализации и адаптации только тогда, когда принятие себя достигнуто. Если принятие себя, изменившегося себя, не наступает даже после работы психолога, стоит обратиться к психотерапевту. Своевременная профессиональная помощь и поддержка близких — вот залог социализации и принятия себя для маленького человека после пережитых травм и их последствий.

Склонен ли ваш ребёнок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребёнку избегать и какие меры предпринять.
Гипертрофический рубец
Гипертрофический рубец - это избыточное разрастание фиброзной соединительной ткани при патологическом заживлении кожной раны. Косметический дефект образуется при обширных поражениях кожи с неровными краями, врожденной предрасположенности, неадекватной хирургической помощи и чрезмерном натяжении тканей. Рубец выступает на несколько миллиметров над кожей, имеет багровый или розовый цвет, по форме и размерам соответствует ране. Диагностика проводится путем осмотра, в сомнительных ситуациях назначается патоморфологическое исследование. Коррекцию гипертрофических шрамов выполняют инъекциями, методами крио- и лазерной деструкции, пластической хирургии.



Физиологическая регенерация должна завершаться образованием нормотрофического рубца, который не выступает над уровнем кожи и со временем становится почти незаметным. Однако у многих пациентов наблюдаются нарушения регенераторных процессов, поэтому гипертрофические рубцы - серьезная проблема для всех направлений современной хирургии. Видимый эстетический недостаток и сложности в коррекции объясняют высокую актуальность гипертрофических шрамов, требуют от врачей разработки новых методов их эффективной маскировки и удаления.
Характер рубцевания и внешний вид зажившей раны во многом определяется этиологией кожного повреждения. По причинам появления рубцы бывают посттравматические, послеоперационные, образовавшиеся на месте патологических кожных элементов или вследствие лучевой терапии. Формированию патологического гипертрофического шрама на месте раны способствуют следующие факторы:
- Характер повреждения. Патологические рубцы чаще возникают при рваных, разможженных и укушенных ранах, когда травматизация кожи не соответствует линиям Лангера. Предрасполагающим фактором является заживление вторичным натяжением, нагноение и воспаление места травмы.
- Избыточное натяжение тканей. Такая ситуация встречается при ушивании и пластической коррекции рубца без пересадки кожи, когда собственные ткани пациента стягиваются для закрытия дефекта. В месте натяжения нарушается образование структурной соединительной ткани, возникают гипертрофические явления.
- Опасная локализация. Патологические рубцы в основном образуются по передней поверхности шеи, в области мочки уха. Это объясняется различными механическими свойствами кожи на разных участках тела, что оказывает значимую роль на процессы регенерации.
- Склонность к патологическому рубцеванию. Доказаны генетические и иммунные варианты предрасположенности к образованию гипертрофических и келоидных рубцов. У таких пациентов патологические шрамы образуются даже при отсутствии других провоцирующих факторов.
Классическое заживление раны длится до 1 года, завершается образованием рубца. В первые 10 суток наблюдается острое воспаление, которое в последующий месяц приводит к активному фибринолизу и образованию рыхлой соединительной ткани. На протяжении 2-3 месяцев после кожного повреждения ткани уплотняются, образуется прочный шрам. Окончательная перестройка рубца происходит 4-12 месяцев, именно в этот период появляются гипертрофические изменения.
При гипертрофическом процессе незрелая соединительная ткань располагается в субэпидермальном слое. Патоморфологически она представлена тонкими пучками коллагена, отдельными эластиновыми волокнами, избыточным количеством внеклеточного матрикса. Наблюдается большое число плазматических клеток, однако гигантские фибробласты отсутствуют. Сверху образование покрыто ровным слоем эпидермиса.

Гипертрофический рубец - один из классических вариантов шрамов, согласно клинико-морфологической систематизации. В практической дерматологии используются и другие виды классификации, чтобы наиболее точно описать особенности кожной регенерации и подобрать методы коррекции патологических случаев. Существует несколько критериев систематизации рубцовых изменений:
- По возрасту: незрелые (до 3 месяцев), умеренно зрелые (3-12 месяцев), зрелые (старше 1 года).
- По конфигурации: линейные, дугообразные, зигзагообразные, звездчатые и другие варианты неправильной формы.
- По цвету: розовые, багрово-красные, цианотичные, белесоватые, пигментированные.
- По размеру: малые (до 1 см), средние (1-2 см), крупные (до 4,5 см), обширные (более 4,5 см).
Симптомы гипертрофического рубца
Такой тип шрама начинает расти спустя 3-4 недели после травмы, его увеличение в размерах продолжается в среднем 5-6 месяцев. Гипертрофический рубец имеет красноватый или синюшный оттенок, по размеру и форме соответствует границам раны, возвышается над поверхностью здоровой кожи не более чем на 4 мм. Со временем образование приобретает светло-розовый или телесный оттенок, спустя 12-18 месяцев возможна его частичная спонтанная регрессия.
Поверхность гипертрофического рубца неровная с выступающими участками, кожа над ним матовая. Его контуры четко очерчены, однако края плавно переходят на окружающие кожные покровы и постепенно сливаются с ними. В местах постоянного трения шрам покрывается ороговевшими наслоениями и небольшими язвами. При этом пациента беспокоит болезненность, сильный зуд, мокнутие или выделение сукровицы.
Гипертрофические рубцы не угрожают жизни и здоровью человека. Их основной проблемой является косметический дефект, особенно при локализации на лице и открытых участках тела. Крупные и заметные шрамы сказываются на психологическом состоянии пациентов, вызывают проблемы с социализацией, становятся препятствием для построения отношений с противоположным полом.
Неприятные последствия наблюдаются при расположении рубца в месте постоянной травматизации. Вследствие механического трения на его возвышающейся поверхности возникают раны и язвы, которые могут инфицироваться с развитием вторичных бактериальных осложнений. Также возникают явления гиперкератоза, которые усугубляют неэстетичный вид рубцовой ткани.
При образовании гипертрофических рубцов показано обследование у врача-дерматолога и хирурга. В большинстве ситуаций диагноз устанавливают на основании физикального осмотра: определяются внешние характеристики шрама, условия его появления, наличие субъективной симптоматики. При согласии пациента проводится фотографирование пораженной области тела для отслеживания динамики изменений. Дополнительные методы диагностики:
- УЗИ мягких тканей. Сонография назначается, чтобы оценить толщину и глубину залегания рубцовой ткани, исследовать характер и полноту заживления раны, исключить осложнения.
- Патоморфологическое исследование. Для изучения структуры гипертрофического рубца проводится световая и электронная микроскопия, микроскопическая морфометрия. Исследования необходимы при трудностях дифференцировки разных видов шрамов, необходимости исключить другие кожные патологии.
Дифференциальная диагностика
В клинической практике необходимо отличать гипертрофические и келоидные рубцы, которые имеют большое внешнее сходство и патоморфологические признаки. На келоидный тип шрама указывает распространение соединительной ткани за пределы повреждения, продолжающийся рост в течение многих месяцев и даже лет, интенсивные субъективные ощущения (зуд, жжение, болезненность). Патоморфологически келоид характеризуется атипичными гигантскими фибробластами.

Лечение гипертрофического рубца
Консервативная терапия
Не существует общепринятого протокола коррекции патологической рубцовой ткани. Программа лечения подбирается индивидуально для каждого пациента, основываясь на клинических особенностях, локализации, давности образования и других характеристиках гипертрофического рубца. Небольшие образования удается скорректировать нехирургическими методиками, самые эффективные из которых:
- Локальная компрессионная терапия. Давящие силиконовые пластины и эластичные бинты замедляют разрастание рубцовых тканей, способствуют образованию шрамов нормотрофического типа.
- Инъекции кортикостероидов. При маленьких свежих шрамах гормоны угнетают чрезмерное образование фибробластов и коллагена, замедляют темпы роста соединительной ткани. Уколы глюкокортикоидов проводятся, пока рубец не сравняется по высоте с поверхностью кожи.
- Физиотерапия. Для сокращения объема соединительнотканных волокон применяются фибринолитические ферменты (лидаза, коллагеназа), которые вводятся методами электрофореза и ультрафонофореза.
- Криодеструкция. Для неинвазивного удаления гипертрофического рубца применяется жидкий азот, который наносится на очаг поражения, замораживает патологические ткани и разрушает их. Для достижения хорошего косметического эффекта проводится несколько сеансов.
- Лазерная шлифовка. Коррекция гипертрофических разрастаний выполняется абляционными лазерами, которые удаляют неструктурную соединительную ткань и сглаживают контуры шрама. В основном применяется фракционный метод лазерной шлифовки, который отличается коротким периодом реабилитации.
Хирургическое лечение
Оперативная коррекция рубцовых тканей показана при неэффективности лекарственных и малоинвазивных методов лечения. Хирургическое вмешательство направлено на иссечение патологических разрастаний соединительной ткани, ликвидацию чрезмерного натяжения кожи. Вторичные раневые дефекты закрываются с помощью местных или перемещенных кожных лоскутов, дермотензии с применением тканевых эспандеров.
Небольшие по размеру гипертрофические рубцы успешно корректируются инъекционными, аппаратными или хирургическими методиками. При крупных шрамах и генетической склонности к патологической регенерации прогноз менее благоприятный: комплексная терапия уменьшает размеры и бугристость рубца, однако достичь нормотрофии и полностью скрыть дефект зачастую не удается.
Профилактика патологического рубцевания заключается в своевременной и квалифицированной помощи хирургов при серьезных травмах, адекватной иммобилизации в раннем периоде заживления, соблюдении этапности хирургического лечения. При обширных повреждениях кожного покрова с самого начала лечения требуется консультация пластического хирурга для выбора оптимального метода закрытия дефектов, чтобы минимизировать формирование шрамов.
3. Лечение гипертрофических и келоидных рубцов/ Г.Э. Карапетян// Фундаментальные исследования. - 2013. - №3.
4. Применение ферментов при лечении больных с гипертрофическими рубцами/ Б.А. Парамонов, И.И. Турковский, С.В. Бондарев// Вестник хирургии. - 2007.
Келоидные и гипертрофические рубцы

Формирование рубцовой ткани представляет собой физиологический ответ на повреждение кожных покровов и слизистых оболочек. Однако изменение метаболизма внеклеточного матрикса (дисбаланс между его разрушением и синтезом) может привести к чрезмерному рубцеванию и образованию келоидных и гипертрофических рубцов [1].
Ключевую роль в формировании келоидного рубца играют аномальные фибробласты и трансформирующий фактор роста - β1 [3, 4]. Кроме того, в тканях келоидных рубцов определяется увеличение числа тучных клеток, ассоциированных с повышенным уровнем таких промоторов фиброза, как индуцируемый гипоксией фактор-1α, сосудистый эндотелиальный фактор роста и ингибитор активатора плазминогена-1 [5, 6, 7, 8] .
В развитии гипертрофических рубцов основную роль играет нарушение метаболизма внеклеточного матрикса вновь синтезированной соединительной ткани: гиперпродукция и нарушение процессов ремоделирования межклеточного матрикса с повышенной экспрессией коллагена I и III типов. Кроме того, нарушение системы гемостаза способствует избыточной неоваскуляризации и увеличивает время реэпителизации [9,10] .
Официальные показатели заболеваемости и распространенности келоидных и гипертрофических рубцов отсутствуют. По данным современных исследований, образование рубцов наблюдается у 1,5-4,5% лиц в общей популяции. Келоидные рубцы выявляются в равной степени у мужчин и женщин, чаще - у лиц молодого возраста. Существует наследственная предрасположенность к развитию келоидных рубцов: генетические исследования указывают на аутосомно-доминантное наследование с неполной пенетрантностью [2].
Клиническая картина
Cимптомы, течение
Различают следующие клинические формы рубцов [11, 12, 13, 14]:
- нормотрофические рубцы;
- атрофические рубцы;
- гипертрофические рубцы:
o линейные гипертрофические рубцы;
o широко распространяющиеся гипертрофические рубцы;
- келоидные рубцы:
o малые келоидные рубцы;
o крупные келоидные рубцы.
Также выделяют стабильные (зрелые) и нестабильные (незрелые) рубцы.
Келоидные рубцы представляют собой четко очерченные плотные узлы или бляшки, от розового до лилового цвета, с гладкой поверхностью и неравномерными нечеткими границами. В отличие от гипертрофических рубцов, они часто сопровождаются болезненностью и гиперестезиями. Покрывающий рубцы тонкий эпидермис нередко изъязвляется, часто наблюдается гиперпигментация.
Келоидные рубцы образуются не ранее чем через 3 месяца после повреждения ткани, а затем могут увеличиваться в размерах в течение неопределенно длительного времени. По мере роста по типу псевдоопухоли с деформацией очага они выходят за границы первоначальной раны, спонтанно не регрессируют и имеют тенденцию к рецидивам после эксцизии.
Образование келоидных рубцов, в том числе спонтанное, наблюдается в определенных анатомических областях (мочки ушей, грудь, плечи, верхняя часть спины, задняя поверхность шеи, щеки, колени).
Гипертрофические рубцы представляют собой узлы куполообразной формы различных размеров (от мелких до очень крупных), с гладкой или бугристой поверхностью. Свежие рубцы имеют красноватую окраску, в дальнейшем она становится розоватой, белесоватой. По краям рубца возможна гиперпигментация. Образование рубцов происходит в течение первого месяца после повреждения ткани, увеличение в размерах - в течение последующих 6 месяцев; часто в течение 1 года рубцы регрессируют. Гипертрофические рубцы ограничены границами первоначальной раны и, как правило, сохраняют свою форму. Очаги поражения обычно локализуются на разгибательных поверхностях суставов или в областях, подверженных механическим нагрузкам.
Диагноз заболевания устанавливается на основании клинической картины, результатах дерматоскопического и гистологического исследований (при необходимости).
При проведении комбинированной терапии рекомендуются консультации терапевта, пластического хирурга, травматолога, радиолога.
Дифференциальный диагноз
| Келоидный рубец | Гипертрофический рубец |
| Инфильтрирующий рост за пределы исходного повреждения | Рост в пределах исходного повреждения |
| Спонтанные или посттравматические | Только посттравматические |
| Преобладающие анатомические области (мочки ушей, грудь, плечи, верхняя часть спины, задняя поверхность шеи, щеки, колени) | Нет преобладающих анатомических областей (но обычно локализуются на разгибательных поверхностях суставов или в областях, подверженных механическим нагрузкам) |
| Появляются через 3 месяца или позже после повреждения ткани, могут увеличиваться в размерах в течение неопределенно длительного времени | Появляются в течение первого месяца после повреждения ткани, могут увеличиваться в размерах в течение 6 месяцев, часто регрессируют в течение 1 года. |
| Не связаны с контрактурами | Ассоциированы с контрактурами |
| Зуд и выраженная болезненность | Субъективные ощущения наблюдаются редко |
| IV фототип кожи и выше | Нет связи с фототипом кожи |
| Генетическая предрасположенность (аутосомно-доминантное наследование, локализация в хромосомах 2q23 и 7p11) | Нет генетической предрасположенности |
| Толстые коллагеновые волокна | Тонкие коллагеновые волокна |
| Отсутствие миофибробластов и α-SMA | Наличие миофибробластов и α-SMA |
| Коллаген I типа > коллаген III типа | Коллаген I типа < коллаген III типа |
| Гиперэкспрессия ЦОГ -2 | Гиперэкспрессия ЦОГ -1 |
Лечение
Цели лечения
- стабилизация патологического процесса;
- достижение и поддержание ремиссии;
- повышение качества жизни больных:
o купирование субъективной симптоматики;
o коррекция функциональной недостаточности;
o достижение желаемого косметического результата.
Общие замечания по терапии
Гипертрофические и келоидные рубцы являются доброкачественными поражениями кожи. Необходимость проведения терапии определяется выраженностью субъективных симптомов (например, зуда/боли), функциональной недостаточностью (например, контрактуры / механического раздражения из-за высоты образований), а также эстетическими показателями, которые могут значительно влиять на качество жизни и приводить к стигматизации [17, 18].
Ни один из доступных в настоящее время методов терапии рубцов в виде монотерапии не позволяет во всех случаях добиться редукции рубцов или улучшения функционального состояния и / или косметической ситуации. Практически во всех клинических ситуациях требуется сочетание различных методов лечения.
Медикаментозная терапия
Внутриочаговое введение глюкокортикостероидных препаратов 24
- триамцинолона ацетонид (В) 1 мг на 1 см 2 (не более 30 мг в сутки у взрослых лиц и 10 мг - у детей) внутриочагово (иглой 30 калибра длиной 0,5 дюйма). Инъекции проводятся 1 раз в 3-4 недели. Общее количество инъекций индивидуально и зависит от выраженности терапевтического ответа и возможных побочных эффектов (В).
Внутриочаговое введение триамцинолона ацетонида после хирургического иссечения рубца предотвращает рецидив (В).
или
- бетаметазона дипропионат (2 мг) + бетаметозона динатрия фосфат (5 мг) (D): 0,2 мл на 1 см 2 внутриочаго. Очаг равномерно обкалывают, используя туберкулиновый шприц и иглу 25 калибра. Общее количество введенного в течение 1 недели препарата не должно превышать 1 мл.
Немедикаментозная терапия
Криохирургия 28
Криохирургия жидким азотом приводит к полной или частичной редукции 60-75% келоидных рубцов после, по меньшей мере, трех сессий (В). Основными побочными эффектами криохирургии являются гипопигментация, образование пузырей и замедленное заживление (А).
Сочетание криохирургии жидким азотом и инъекций глюкокортикостероидных препаратов, имеет синергетический эффект за счет более равномерного распределения препарата в результате межклеточного отека ткани рубца после низкотемпературного воздействия (В).
Обработка рубца может проводится методом открытого криораспыления либо контактным методом с использованием криозонда. Длительность экспозиции - не менее 30 секунд; частота применения - 1 раз в 3-4 недели, количество процедур - индивидуально, но не менее 3.
Лазерное воздействие 36.
1. Лазер на основе диоксида углерода.
Обработка рубца СО2 лазером может проводится в тотальном или фракционном режимах. После тотальной абляции келоидного рубца СО2 лазером в качестве монотерапии рецидив наблюдается в 90% случаев (В), поэтому данный вид лечения не может быть рекомендован в виде монотерапии. Использование фракционных режимов лазерного воздействия позволяет снизить количество рецидивов.
2. Пульсирующий лазер на красителях.
Пульсирующий лазер на красителях (PDL) генерирует излучение с длиной волны 585 нм, что соответствует пику поглощения гемоглобина эритроцитов в кровеносных сосудах. Кроме прямого сосудистого воздействия PDL уменьшает индукцию трансформирующего фактора роста-β1 (TGF-β1) и гиперэкспрессию матриксных металлопротеиназ (MMP) в тканях келоида (С).
В большинстве случаев использование PDL оказывает положительное воздействие на ткань рубца в виде размягчения, уменьшения интенсивности эритемы и высоты стояния.
Хирургическое иссечение 39.
Хирургическая коррекция рубцовых изменений сопровождается рецидивом в 50-100% случаев, за исключением келоидов мочек ушных раковин, которые рецидивируют значительно реже (В). Такая ситуация связана с особенностями операционной техники, выбором метода закрытия операционного дефекта, различными вариантами пластики местными тканями.
Лучевая терапия 48.
Лучевая терапия применяется в качестве монотерапии или дополнения к хирургическому иссечению. Хирургическая коррекция в течение 24 часов после лучевой терапии считается наиболее эффективным подходом для лечения келоидных рубцов, позволяющим значительно снизить число рецидивов ( B ). Рекомендуется применение относительно высоких доз лучевой терапии в течение короткого времени экспозиции (В) [5].
Требования к результатам лечения
В зависимости от метода терапии положительная клиническая динамика (уменьшение объема рубца на 30-50%, снижение выраженности субъективных симптомов) может быть достигнута после 3-6 процедур или после 3-6 месяцев лечения.
При отсутствии удовлетворительных результатов лечения после 3-6 процедур / 3-6 месяцев необходима модификация терапии (комбинация с другими методами / смена метода / увеличение дозы).
АЛГОРИТМЫ ТЕРАПИИ
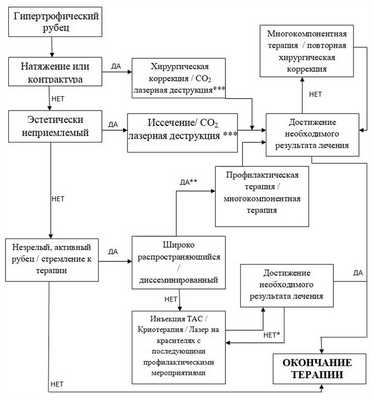
Гипертрофические рубцы
*- Коррекция терапии.
** - Часто сочетанное поражение (келоидные и гипертрофические рубцы)
*** - Необходимо последующая профилактическая терапия.
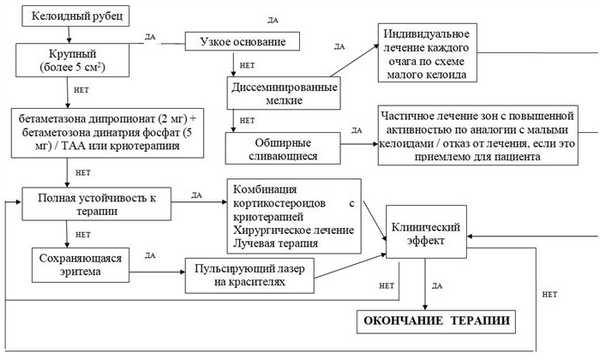
Келоидные рубцы
Профилактика
Лицам, имеющим в анамнезе случаи образования гипертрофических или келоидных рубцов или тех, кому предстоит операция в зоне повышенного риска их развития, рекомендуется:
1. Для ран с высоким риском развития рубцов, предпочтительно использовать продукты на основе силикона. Силиконовый гель или пластины следует наносить после того, как разрез или рана эпителизируется и продолжать в течение по крайней мере 1 месяца. Для силиконового геля, рекомендовано как минимум 12-часовое ежедневное использование или, если возможно, непрерывное 24-часовое использование с гигиенической обработкой дважды в день. Использование силиконового геля может быть предпочтительным, при обширной площади поражения, при использовании на их в области лица, для лиц, проживающих в жарком и влажном климате.
2. Для пациентов со средней степенью риска развития рубцов возможно использование силиконового геля или пластин (предпочтительно), гипоаллергенной микропористой ленты.
3. Пациентам с низким риском развития рубцов следует рекомендовать соблюдать стандартные гигиенические процедуры. Если пациент выражает озабоченность в связи с возможностью формирования рубца, он может применять силиконовый гель.
Дополнительной общей профилактической мерой является исключение воздействия солнечных лучей и использование солнцезащитных кремов с максимальным коэффициентом защиты от солнца (SPF> 50) до созревания рубца.
Как правило, тактика ведения пациентов с рубцами может быть пересмотрена через 4-8 недель после эпителизации с целью определения необходимости дополнительных вмешательств по коррекции рубцов.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю "Дерматовенерология", раздел «Келоидные и гипертрофические рубцы»:
1. Рахматулина Маргарита Рафиковна - заместитель директора ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России по научно-клинической работе, доктор медицинских наук, г. Москва.
2. Карамова Арфеня Эдуардовна - заведующий отделом дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
3. Сайтбурханов Рифат Рафаилевич - врач-дерматовенеролог консультативно-диагностического центра ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, г. Москва
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points - GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A-D) приводится при изложении текста рекомендаций.
Читайте также:
- Случай развития синдрома Гийена Барре на фоне перенесенной коронавирусной инфекции
- Определение антитромбина III
- Сердечный выброс после инфаркта. Компенсированная сердечная недостаточность
- Положительный отбор в пользу гетерозигот. Преимущество гетерозигот
- Спондилез шейного отдела позвоночника: атлас фотографий
