КТ, МРТ при мукоцеле носа и околоносовых пазух
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Если перед вам стоит вопрос, что лучше сделать, МРТ или КТ носа, то нужно в деталях разобраться, в чем основная разница между этими видами томографии. Для начала нужно понимать, что как при КТ пазух носа, так и при МРТ носа врач получит трехмерное изображение, но на магнитно-резонансном томографе изображения получаются за счет воздействия магнитных волн, а при компьютерной томографии на ткани идет воздействие рентгеновских лучей - то есть, облучение, причем гораздо более сильное, чем при обычном рентгене (до 10 мЗв). Однако, одно-два КТ обследования в год особого вреда здоровью человеку не принесут. МР исследование пазух носа обычно назначают при диагностике мягких тканей самих пазух и при поиске каких-то опухолей, а вот КТ лучше показывает костные ткани, особенно носовую и лицевую кость.
Если перед вам стоит вопрос, что лучше сделать, МРТ или КТ носа, то нужно в деталях разобраться, в чем основная разница между этими видами томографии. Для начала нужно понимать, что как при КТ пазух носа, так и при МРТ носа врач получит трехмерное изображение, но на магнитно-резонансном томографе изображения получаются за счет воздействия магнитных волн, а при компьютерной томографии на ткани идет воздействие рентгеновских лучей - то есть, облучение, причем гораздо более сильное, чем при обычном рентгене (до 17мЗв). Однако, одно-два КТ обследования в год особого вреда здоровью человеку не принесут. МР исследование пазух носа обычно назначают при диагностике мягких тканей самих пазух и при поиске каких-то опухолей, а вот КТ лучше показывает костные ткани, особенно носовую и лицевую кость.
Виды диагностики носовых пазух
Для диагностики состояния носа в современной медицине активно применяется
- рентгенография
- компьютерной томографии (КТ)
- магнитно-резонансной томографии (МРТ).
Классическое рентгенологическое исследование используется преимущественно для оценки лицевого скелета и придаточных пазух носа. Компьютерная томография (КТ) носа позволяет получить четкое изображение костных тканей и мягкотканных образований. Это дает возможность судить о состоянии жевательных мышц, расположенных в области крылонебной и подвисочной ямок, мышц глаза, зрительного нерва. Магнитно-резонансная томография (МРТ) носовых пазух имеет более высокое контрастное разрешение при исследовании мягкотканных образований, может быть выполнена в любой плоскости без перемены положения пациента. Она не связана с ионизирующим излучением, а магнитные поля используемой в МРТ напряженности не оказывают вредного воздействия на организм.
Отличия КТ пазух носа
КТ носа позволяет оценить носовую кость и хрящи в трех проекциях - коронарной, аксиальной и сагиттальной. Врач можно выполнить трехмерную реконструкцию костей лицевого скелета для того, чтобы понять, если у больного переломы, травмы, врожденные аномалии носовой перегородки, костные наросты и деформации. Основным показанием для применения данного вида томографии будут любые костные повреждения носа.
Особое преимущество компьютерной томографии - это ее скорость. Процедура происходит буквально в течение 5-7 минут и не требуют специальной подготовки. К диагностическим недостатком КТ относится ее неспособность визуализировать содержимое околоносовых пазух. Для этого требуется применение МРТ носа.
Отличия МРТ околоносовых пазух
МРТ или магнитно-резонансная томография изначально называлась ядерно-магнитно-резонансная томография. Все, что связывает МР томографию со словом ядерный, это то, что волны магнита томографа воздействует на ядра атомов водорода в организме, возбуждая молекулы и выстраивая их таким образом, чтобы компьютер мог получить сигналы и транслировать их в объемные изображения того, что находится внутри человека.
Поскольку в основе физики МРТ лежит магнитное поле, а не рентген лучи, в ходе такой диагностики нет никакого рентгеновского облучения, и нет каких-то ограничений по количеству магнитно-резонансных исследований в год. Если врач назначил вам сделать МРТ головного мозга и МРТ околоносовых пазух за один раз, этого не нужно бояться. МР сканирование не причинит никакого вреда вашему здоровью.
Если КТ носовых пазух хорошо показывает кости, то МРТ лучше визуализирует лобные, клиновидные, верхнечелюстные пазухи, решетчатый лабиринт, слизистую оболочку. С помощью МР диагностики врачи могут увидеть признаки таких заболеваний, как:
- , гайморит
- полип
- склерома
- киста, опухоль.
Противопоказания КТ и МРТ носовых пазух
У КТ практически нет противопоказаний - только беременность и ранний возраст ребенка (до 5 лет). Прямым противопоказанием к МР томографии является наличие кардиостимуляторов и металлических имплантов в теле. Можно проводить исследования с ними, но только в случае, если они созданы из немагнитных материалов, например, титан или специальный медицинский пластик. Информация о совместимости импланта с МРТ всегда будет указана в паспорте данного изделия или в выписке после операции. С брекетами МРТ исследование пазух носа делать можно точно также, как и с зубными имплантами, но возможный засвет от металла будет мешать получению качественного изображения.
| МРТ пазух носа | КТ носа |
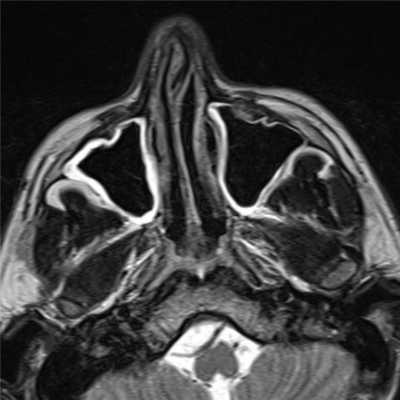 |
КТ или МРТ пазух носа - что лучше?
КТ или МРТ пазух носа - что лучше выбрать, зависит от нескольких факторов:
- целей обследования
- изначального диагноза
- состояния здоровья пациента.
Если основная цель диагностики - посмотреть костные структуры носа, то следует выбирать КТ носовых пазух. Однако, при подозрениях на новообразования в околоносовых пазухах и воспалительный процесс более информативной будем МРТ пазух носа. Для уточнения местной распространенности злокачественной опухоли в полость верхнечелюстной пазухи, на орбиты и полость носа, возможно применение как КТ так и МРТ. Четко судить о поражении костных структур - твердого неба и альвеолярного отростка верхней челюсти возможно только по данным КТ. Выявление опухолевых масс на фоне мягкотканных структур -крылонёбной и подвисочной ямок, жевательных мышц и мягких тканей щеки, а также распространении опухолевых масс на лобную и основную пазухи решетчатый лабиринт и интракраниально, требует выполнения МРТ. В дифференциальной диагностике послеоперационных или постлучевых изменений с рецидивом или продолженным ростом опухоли необходимо проведение МРТ. Чувствительность МРТ пазух носа (98%) выше, нежели КТ пазух носа (76%) в дифференциальной диагностике. С точки зрения безопасности, если у пациента в теле есть металл, и он не совместим с МР томографом, лучше сделать компьютерную томографию, а вот беременным женщинам и маленьким детям следует по возможности выбирать только МР диагностику, чтобы избежать риска облучения и возникновения рака у ребенка.
Что покажет МРТ пазух носа
МРТ пазух носа в медицинских центрах СПб проводят на базе магнитно-резонансной томографии головного мозга. МРТ носовых пазух считается высокоинформативным, совершенно безболезненным, неинвазивным способом обследования пазух в области лица. В процессе диагностики человек
МРТ пазух носа в медицинских центрах СПб проводят на базе магнитно-резонансной томографии головного мозга. МРТ носовых пазух считается высокоинформативным, совершенно безболезненным, неинвазивным способом обследования пазух в области лица. В процессе диагностики человек не подвергается радиоактивному или ионизирующему излучению. МРТ обследование околоносовых пазух назначают либо как отдельное исследование, либо в комбинации с МРТ головного мозга. Томография может быть первоначальным способом диагностики, либо проводиться в целях уточнения диагноза после рентгена или КТ носа.
Когда нужно сделать томографию пазух носа
Многие люди живут с постоянной заложенностью носа, капая при этом сосудосуживающие капли. Только спасают они всего на несколько часов. Иногда причиной непроходящего насморка является гайморит или наличие полипа в пазухе. Точно поставить диагноз в таких случаях поможет именно магнитно-резонансная томография носовых пазух. В ходе МРТ врач оценивает состояние лобных пазух, решетчатого лабиринта, клиновидной и верхнечелюстных пазух, носовой перегородки, носовых раковин и части носоглотки. Также данное исследование может быть назначено совместно с МРТ головного мозга при жалобах на постоянные головные боли, локализованные во фронтальной части головы в районе лобных пазух. МРТ носоглотки (МРТ пазух носа и МРТ мягких тканей шеи) также помогает определить причины патологий, проявляющихся одновременным дискомфортом при глотании, шумами в ушах и заложенным носом.
| Наименование исследования (что входит) | Минимальная цена по СПб | Скидки |
|---|---|---|
| МРТ головного мозга (серое и белое вещество мозга, желудочки, мозговые оболочки) | от 2770 руб. | Акции Ночью |
| МРТ головного мозга с контрастом | от 6000 руб. | Акции Ночью |
| МРТ сосудов головного мозга (артерии головного мозга) | от 2770 руб. | Акции Ночью |
| МРТ головного мозга и сосудов головного мозга | от 5500 руб. | Акции Ночью |
| МРТ гипофиза и зоны турецкого седла | от 3500 руб. | Акции Ночью |
| МРТ гипофиза с контрастом | от 6000 руб. | Акции Ночью |
| МРТ орбит глаза и зрительного нерва (глазные нервы, глазные орбиты, сетчатка глаза, слезные каналы) | от 3500 руб. | Акции Ночью |
| МРТ пазух носа (решётчатый лабиринт, лобные пазухи, гайморовые пазухи, клиновидные пазухи) | от 35000 руб. | Акции Ночью |
| МРТ уха и слуховых нервов | от 3500 руб. | Акции Ночью |
| МРТ черепных нервов | от 4500 руб. | Акции Ночью |
Что такое МРТ носовых пазух?
Чаще всего в медицинских центрах СПб МРТ околоносовых пазух назначается отоларингологом в целях выявления воспалительных или опухолевых процессов пазуховых областей. Иногда направление на томографию носа может дать пластический хирург для подготовки плана операции по ринопластике или оценки результатов операции. Этот метод позволяет увидеть патологические процессы даже в глубоких тканях и носовых пазухах, чего не может сделать рентгенография или КТ носа, которые хорошо показывают только кости и носовую перегородку.
Что видно на МРТ околоносовых пазух
В рамках магнитно-резонансной томографии носа врач стремится детально визуализировать и проанализировать следующие аспекты анатомии пазух носа и соседних структур:
- Лобные пазухи у пациента развиты правильно, свободны и хорошо пневматизированы. Они должны иметь ровные и четкие контуры.
- Стенки ячеек решетчатого лабиринта без признаков деструктивных изменений.
- Клиновидная и верхнечелюстные пазухи носа анатомически не деформированы. Их стенки без признаков деструктивных изменений. Скопления жидкости и утолщения слизистой не отмечается.
- Носовая перегородка расположена обычно и не деформирована.
- Носовые раковины не изменены, их слизистая не утолщена.
- Полость носа, носоглотка и окружающие структуры без патологических особенностей.
Как подготовиться к томографии придаточных пазух носа
Чтобы правильно подготовиться к МРТ пазух носа, необходимо выполнить несложные рекомендации специалиста:
- снять металлические украшения и одежду с подобными элементами;
- отказаться от пищи за несколько часов до обследования в случае проведения МРТ пазух носа и головного мозга с контрастом;
- предупредить оператора МРТ о наличии любых имплантов в теле, особенно о кардиостимуляторах, слуховых аппаратах, инсулиновых помпах;
- сообщить, если есть во рту зубные протезы, коронки, брекеты или татуировки (татуаж) на теле.
Также детям и нервозным пациентам следует быть готовыми к наличию звука, который будет издавать томограф. Его не следует пугаться, необходимо просто лежать и не двигаться в момент обследования.
Как делают томографию пазух носа
МРТ придаточных пазух носа проводят в специальной диагностической комнате, где установлен магнитно-резонансный томограф. Пациента просят лечь на стол, который заезжает внутрь аппарата. На голову пациенту надевают усилительную катушку в виде шлема. При наличии боязни замкнутого пространства врачи могут порекомендовать применение седативных средств до начала процедуры. Само сканирование занимает всего 15-20 минут. Человеку ничего не нужно делать, просто тихо лежать и не двигать головой.
Чтобы сделать качественную МРТ, пациенту нужно обратить внимание на несколько аспектов при записи на МРТ:
Спросить какой установлен шаг сканирования. На открытом аппарате он не должен быть более 3,5 мм. На закрытом томографе он не должен превышать 3,5 мм. Шаг исследования всегда можно проверить на МРТ снимках или в заключении врача в графе описания параметров обследования. Если он не совпадает с заявленным, требуйте повторной бесплатной диагностики.
Уточнить опыт и квалификацию врача-рентгенолога, который будет описывать Ваши снимки. От его знаний во многом зависит точность интерпретации полученных изображений. Помните, МРТ аппарат никогда не ошибается, ошибаются люди, которые работают с его данными.
Всегда требуйте запись МРТ исследования не на пленку, а на электронный носитель (диск или флешку). Порой для пациента изображения на рентгенологической пленке кажутся более наглядными, но их информационная ценность в разы ниже, чем у электронных сканов, которые врач может модифицировать любим образом при валидации и постановке диагноза.
Если обследование делают с целью выявления опухолевого образования, его нужно проводить с контрастом, поскольку на нативных изображениях не всегда видны мелкие образования, и не возможно судить в полной мере о злокачественности или доброкачественности опухоли.
Противопоказания
Сделать диагностику МРТ носовых пазух можно при отсутствии у пациента в теле следующих устройств:
Кисты околоносовых пазух
Кисты околоносовых пазух - доброкачественные образования, расположенные в полостях верхнечелюстных, лобных, решетчатых или клиновидных пазух и представляющие собой тонкостенный мешок, заполненный жидкостью. Ведущие клинические проявления включают в себя головную боль, чувство тяжести в участке поражения, слизистые или гнойные носовые выделения. В запущенных случаях возникает деформация носовой полости. Диагностика базируется на результатах физикального обследования, риноскопии, мезофарингоскопии, диагностической пункции, рентгенографии, КТ и МРТ. Основное лечение - хирургическое.

Общие сведения
Кисты околоносовых пазух - самое распространенное негнойное заболевание этих анатомических областей. Согласно статистическим данным, они наблюдаются примерно у 10% населения, из них у 5-8% протекают бессимптомно на протяжении всей жизни. Чаще всего как сами образования, так и их клинические проявления возникают у людей в возрасте от 12 до 21 года, реже - у представителей средней возрастной группы. Коэффициент заболеваемости у мужчин и женщин составляет 2:1. В 80% случаев кисты выявляются в верхнечелюстной пазухе, значительно реже - в лобных и клиновидных синусах.
Причины кист околоносовых пазух
Кисты придаточных синусов чаще всего являются результатом воспалительных изменений слизистых оболочек. Зачастую их формирование обусловлено хроническими заболеваниями, при которых не происходит регенерации нормальных тканей, не восстанавливается проходимость выводящих протоков слизистых желез. Это гаймориты, фронтиты, этмоидиты и сфеноидиты бактериального или аллергического происхождения. В роли способствующих факторов выступают аномалии носовой полости (искривление носовой перегородки, гипоплазии носовых раковин), хронические риниты. Одонтогенные кисты развиваются на фоне стоматологических патологий - пороков развития молочных зубов или запущенного кариозного процесса.
Патогенез
Ретенционные кисты образуются из желез, находящихся в слизистой оболочке синуса, при нарушении оттока их секрета. Это происходит на фоне воспалительных реакций в результате закупорки некротизированными массами просвета выводящего протока, растяжения его проксимальной части и тканей самой железы. Иногда формированию кист предшествует сдавливание вышеупомянутых структур соединительной тканью. Радикулярные одонтогенные кисты гайморовых пазух являются результатом некротических изменений и эпителиальных гранулем апикальной части зуба, пораженного кариесом, в сочетании с атрофией костной ткани верхней челюсти. Фолликулярные зубные кисты возникают из ретинированного зубного зачатка и при воспалительных поражениях молочных зубов. Врожденные кисты появляются на фоне аномалий развития потоков слизистых желез, непосредственно железистой ткани или прилегающих структур.
Классификация
Все кисты придаточных носовых пазух классифицируются по происхождению и вторичным патологическим изменениям в синусе. Такое разделение обусловлено особенностями лечебного подхода к каждой из выделенных форм, необходимостью решения вопроса о проведении хирургического вмешательства и объеме операции. На основании морфологических характеристик и механизма возникновения принято различать следующие формы кист:
- Ретенционные или истинные. Представляют собой образования из соединительной ткани и коллагеновых волокон, выстеленные цилиндрическим мерцательным эпителием изнутри и снаружи. Для них характерна плазмоцитарная инфильтрация стенок.
- Ложные или кистоподобные образования. В отличие от истинных кист не имеют внутренней эпителиальной выстилки, располагаются в толще слизистой оболочки пазухи. Зачастую провоцируются аллергическими заболеваниями.
- Одонтогенные. К ним относятся два подвида: радикулярные (околокорневые) и фолликулярные. Первые образуются на фоне поражения верхушки корня кариозного зуба, вторые растут из зубного фолликула.
- Врожденные. Этот вариант кист обусловлен пороками развития, деформациями верхней челюсти, лобной, клиновидной или решетчатой костей, аномалиями слизистых оболочек придаточных пазух, которые способствуют формированию кистозных полостей.
Симптомы кист околоносовых пазух
Длительное время образования могут никак не проявляться. Первыми симптомами обычно становятся дискомфорт, тупые непостоянные головные боли с эпицентром в лобной области или зоне проекции верхнечелюстного синуса. При локализации кист в клиновидной пазухе болевой синдром приобретает опоясывающий характер. Возникают рецидивирующие синуситы, продолжительные слизистые выделения из носа, количество которых может меняться при изменении угла наклона головы. Часто отмечается постоянное или перемежающееся чувство заложенности носа. На фоне ОРВИ, бактериальных заболеваний носа и носоглотки имеющиеся проявления усиливаются. Обострения симптоматики также провоцируются резкими колебаниями атмосферного давления - подъемом на большую высоту или погружением под воду.
Кисты больших размеров способны приводить к истончению и деструкции стенок придаточных пазух. Клинически это сопровождается усилением болевых ощущений в области пораженного синуса, симптомами раздражения тройничного нерва, обильным слезотечением, реже - видимой деформацией верхней челюсти или лобной кости. Массивные одонтогенные кисты проявляются ощущением тяжести и напряженности, «хрустом пергамента», общей припухлостью при пальпации щеки со стороны поражения, «герберовским валиком» - выпячиванием дна носовой полости. В запущенных ситуациях визуально определяется выпирание передней стенки гайморовой пазухи.
Осложнения
Осложнения заболевания связаны с ухудшением дренажа пазухи и разрушением ее костных стенок. Нарушение оттока приводит к хроническим синуситам, нагноению содержимого кист. В дальнейшем полость синуса растягивается вследствие заполнения слизистым, гнойным, серозным содержимым или воздухом - формируется мукоцеле, пиоцеле, гидроцеле или пневмоцеле. Разросшиеся кистозные структуры становятся причиной асимметрии лица, опускания твердого неба и образования свищей. Постоянные слизистые выделения способствуют формированию хронических ринитов, назофарингитов, ларингитов и воспалительных поражений других нижерасположенных анатомических структур дыхательной системы.
Диагностика
Постановка диагноза кисты параназальных синусов основывается на комплексном анализе жалоб больного, результатов физикального обследования и вспомогательных исследований. Довольно часто подобные образования становятся случайной находкой во время профилактических осмотров, в ходе диагностики других патологий или при подготовке к постановке зубных протезов. Информативны следующие диагностические методы:
- Передняя и задняя риноскопия. При визуальном осмотре носовых ходов отоларинголог может выявить умеренное количество патологических выделений, после эвакуации которых обнаруживается отечность и покраснение слизистых оболочек, белесовато-синюшный цвет носовых раковин.
- Мезофарингоскопия. При осмотре задней стенки глотки определяется стекание патологических масс слизистого или слизисто-гнойного характера. Возможна незначительная или умеренная гиперемия слизистой оболочки. При смене положения головы количество выделений меняется.
- Рентгенография околоносовых пазух. Позволяет визуализировать кистозные образования в виде округлой тени внутри пневматизированной полости синуса. Для максимальной информативности снимки выполняются в двух проекциях. При необходимости исследование проводится с контрастным усилением.
- КТ иМРТ придаточных пазух. При недостаточной информативности рентгенологической диагностики показана КТ лицевого скелета. Она дает возможность уточнить локализацию кисты, размеры ее полости. При наличии признаков сопутствующего поражения мягких тканей или развития осложнений используется магнитно-резонансная томография.
- Диагностическая пункция. При аспирации содержимого кистозной полости удается получить желтоватую или бурую жидкость, которая относительно быстро кристаллизируется. При ее цитологическом исследовании определяется альбумин, кристаллы холестерина, муцин, щелочной альбуминат, окись железа.
Лечение кист околоносовых пазух
Лечение заболевание исключительно хирургическое, проводится только при наличии клинической симптоматики, высоком риске развития осложнений, прогностически неблагоприятных результатах рентгенографии или компьютерной томографии. В современной отоларингологической практике используется два основных метода удаления кист придаточных синусов:
- Классический. Для получения доступа к пазухе разрез выполняется по слизистой оболочке под верхней губой. Вскрывается наружная стенка синуса, через сформированное отверстие удаляется кистозное образование. Недостаток этого варианта лечения - заращение костного дефекта рубцовой тканью, что ухудшает нормальные функции пазухи.
- Эндоскопический. При этом вмешательстве специальный эндоскопический инструментарий вводится через носовую полость и естественные отверстия синусов. Удаление патологического образования проводится без разрезов, время пребывания в стационаре ограничивается несколькими днями.
При необходимости оперативное лечение дополняется симптоматической фармакотерапией. В зависимости от клинических проявлений заболевания и жалоб пациента могут использоваться обезболивающие и антигистаминные препараты, сосудосуживающие носовые капли и др. При подозрении на присоединение бактериальной флоры показана антибиотикотерапия, подобранная в соответствии с результатами микробиологического исследования гнойных выделений.
Прогноз и профилактика
Прогноз для жизни и здоровья при кистах околоносовых пазух благоприятный. При современной диагностике и правильном лечении наступает полное выздоровление. Рецидивы нехарактерны. В тяжелых запущенных случаях возможно развитие склонности к рецидивирующим и хроническим синуситам. Специфической профилактики в отношении патологии не разработано. Общие превентивные меры включают раннюю диагностику и лечение воспалительных или аллергических болезней носовой полости и придаточных пазух, соответствующую терапию стоматологических заболеваний, коррекцию аномалий развития носоглотки и верхней челюсти.
Мукоцеле лобной пазухи
Мукоцеле (пиоцеле) лобной пазухи — кистообразное расширение лобной пазухи, возникшее в результате ее растяжения скопившейся серозной жидкостью (мукоцеле) или гноем (пиоцеле). Мукоцеле лобной пазухи сопровождается постепенно усиливающимися болями в области лба, над глазницей и вокруг глаза; появлением выпячивания во внутреннем углу глаза; экзофтальмом и смещением глазного яблока книзу; нарушением остроты зрения и цветовосприятия; слезотечением и диплопией. В целях диагностики мукоцеле лобной пазухи применяют риноскопию, рентгенографию, УЗИ, КТ, МРТ и диафаноскопию, диагностическую пункцию и зондирование лобной пазухи. Все пациенты с мукоцеле лобной пазухи подлежат хирургическому лечению.

Лобная пазуха располагается в медиальной части лобной кости позади надбровных дуг. Ее нижняя стенка одновременно является верхней стенкой глазницы, задняя стенка отделяет лобную пазуху от головного мозга. Правая и левая лобные пазухи расположены рядом и отделены друг от друга тонкой перегородкой. Посредством лобно-носового канала лобная пазуха соединена со средним носовым ходом полости носа. Внутри лобная пазуха выстлана слизистой оболочкой, клетки которой продуцируют специальную жидкость. Отток этой жидкости осуществляется через лобно-носовой канал. Нарушение оттока приводит к скоплению жидкости в полости пазухи и образованию мукоцеле лобной пазухи. При нагноении скопившегося секрета говорят о пиоцеле.
Мукоцеле лобной пазухи чаще всего наблюдается в школьном возрасте. В связи с тем, что формирование лобных пазух начинается после рождения ребенка и заканчивается в возрасте 6-7 лет, у детей дошкольного возраста мукоцеле лобной пазухи не возникает. Медленный рост мукоцеле лобной пазухи приводит к тому, что первые клинические симптомы заболевания могут появляться спустя несколько лет от начала патологических изменений в лобной пазухе. В отоларингологии известен случай, когда мукоцеле лобной пазухи было диагностировано у взрослого пациента спустя 15 лет после спровоцировавшей его развитие травмы носа.

Причины
Развитие мукоцеле лобной пазухи связано с полной обтурацией или частичным нарушением проходимости лобно-носового канала. Привести к появлению мукоцеле лобной пазухи могут искривления носовой перегородки, инородные тела носа, экзостозы и опухоли, травмы носа, в результате которых развивается периостит. Перекрывать лобно-носовой канал могут спайки и рубцы, образующиеся в вследствие синусита лобной пазухи.
Инфицирование жидкости мукоцеле лобной пазухи с возникновением пиоцеле может произойти при распространении инфекции из полости носа, а также гематогенным или лимфогенным путем. При этом источником инфекции в первую очередь являются инфекционно-воспалительные заболевания носоглотки: ринит, гайморит, фарингит, ангина, хронический тонзиллит, ларингит.
Симптомы мукоцеле лобной пазухи
Мукоцеле лобной пазухи характеризуется длительным бессимптомным течением. До появления первых клинических признаков мукоцеле может существовать в течение 1-2 лет и дольше. Мукоцеле лобной пазухи начинает проявлять себя с постепенно усиливающейся боли в лобной области. Затем присоединяется боль над глазницей и вокруг глазного яблока, во внутреннем углу глаза появляется выпячивание округлой формы. Надавливание на это выпячивание обычно является безболезненным и приводит к возникновению характерного звука, напоминающего треск или хруст. Сильное надавливание может стать причиной образования свища, через который начинает выходить тягучая слизистая (при мукоцеле) или гнойная (при пиоцеле) жидкость.
С течением времени при мукоцеле лобной пазухи происходит опускание нижней стенки лобной пазухи, в связи с чем отмечается смещение глазного яблока вниз и наружу. Зачастую возникает двоение в глазах (диплопия), нарушение восприятия цветов, снижение остроты зрения. При сдавлении слезовыводящих путей у пациентов с мукоцеле лобной пазухи наблюдается слезотечение.
Скопление в мукоцеле лобной пазухи большого количества жидкости может вызвать ее прорыв с образованием фистулы в одной из стенок лобной пазухи. Излитие гноя через фистулу в соседствующие с лобной пазухой структуры приводит к развитию гнойных осложнений.
Осложнения мукоцеле лобной пазухи
Возникающие при мукоцеле лобной пазухи осложнения связаны с нагноением ее содержимого и распространением гнойного процесса на соседние с пазухой анатомические образования. Наиболее часто прорыв гноя происходит через нижнюю стенку лобной пазухи. Занос гнойной инфекции в полость глазницы может привести к развитию панофтальмита, эндофтальмита и флегмоны глазницы. В редких случаях мукоцеле лобной пазухи наблюдается образование фистулы в задней стенке пазухи с возникновением менингита.
Диагностика мукоцеле лобной пазухи
Мукоцеле лобной пазухи диагностируется отоларингологом. При наличие осложнений со стороны глаза необходима консультация офтальмолога, при подозрении на менингит — невролога. Диагностика мукоцеле лобной пазухи основывается на жалобах пациента, его осмотре, риноскопии и исследовании околоносовых пазух. Риноскопия у пациентов с мукоцеле лобной пазухи может не выявлять никаких патологических изменений. Иногда в ходе риноскопии в области среднего носового хода визуализируется небольшое гладкое выпячивание.
Рентгенологическое исследование при мукоцеле лобной пазухи определяет увеличение размеров пазухи, растяжение ее дна, уменьшение прозрачности. Возможно выпячивание перегородки между лобными пазухами в здоровую сторону. Прерывистость контуров лобной пазухи может указывать на наличие фистулы. Более точным и информативным исследованием является КТ лобной пазухи. Может применяться УЗИ и МРТ околоносовых пазух. В некоторых случаях для определения воздушности лобной пазухи проводится диафаноскопию. При затруднениях в диагностике мукоцеле лобной пазухи показана диагностическая пункция. Для определения проходимости лобно-носового канала производят зондирование лобной пазухи зондом Лансберга.
По показаниям проводят исследование органа зрения: проверку остроты зрения, цветовое тестирование, офтальмоскопию и биомикроскопию глаза. Дифференциальный диагноз мукоцеле лобной пазухи проводят с фронтитом, опухолью и дермоидной кистой.
Лечение мукоцеле лобной пазухи
Одновременно с хирургическим проводят медикаментозное лечение мукоцеле лобной пазухи. Пациенту назначают антибиотики, противовоспалительные и противоотечные средства.
Прогноз и профилактика мукоцеле лобной пазухи
При своевременно проведенном хирургическом лечении мукоцеле лобной пазухи имеет благоприятный прогноз. Развитие осложнений ухудшает прогноз. Профилактика мукоцеле лобной пазухи состоит в эффективном лечении инфекционно-воспалительных заболеваний носоглотки, предупреждении травмирования носа и переохлаждений, коррекции носовой перегородки при ее искривлении, удалении опухолей и инородных тел носа.
Остеома лобной пазухи
Остеома лобной пазухи - это доброкачественное новообразование, которое развивается из костной ткани и имеет экзофитный рост. К предрасполагающим факторам принадлежат нарушения эмбриогенеза, застарелые травмы, болезни соединительной ткани и нарушения обмена веществ. Маленькие остеомы протекают бессимптомно, при увеличении опухоли в размерах присоединяются жалобы на головные боли, частые фронтиты, нарушения зрения. Для диагностики применяется риноскопия, компьютерная томография, гистологический анализ. Лечение остеомы фронтального синуса проводится хирургически: удаление патологической ткани с последующими реконструктивно-пластическими вмешательствами.
МКБ-10



Остеома — редкая патология в практической оториноларингологии, она отличается медленным ростом и зачастую диагностируется спустя 10-20 лет от начала своего развития. Лобная пазуха является типичной локализацией новообразования: здесь располагаются более 96% всех костных опухолей данного типа. Заболевание чаще встречается у мужчин среднего и пожилого возраста. У молодых пациентов остеомы редко диагностируются, поскольку они имеют небольшие размеры и не вызывают клинических проявлений, которые могут насторожить больного и стать причиной его обращения к врачу.

Этиология заболевания до сих пор точно не выяснена. Среди ученых существует две основных теории появления остеомы. Первая связана с травматизацией лобной пазухи при повреждениях лицевого черепа, несчастных случаях, спортивных и других видах травм. Изредка провоцирующим фактором выступают инвазивные отоларингологические манипуляции. Однако факторы риска сложно обнаружить, поскольку между началом роста опухоли и ее диагностикой проходит много лет.
Вторая теория связана с метаплазией и неоплазией костной ткани, которая расположена в зоне лобно-решетчатого шва. Такое предположение подтверждается гистологическим исследованием удаленных остеом, при котором определялись разросшиеся участки эмбриональной ткани. К предрасполагающим факторам относят системные заболевания соединительной ткани, нарушения обмена витамина Д и кальция, инфекционные заболевания параназальных синусов.
Опухоль фронтального синуса состоит из клеток костной ткани, которые не имеют патологических митозов. Остеома лобной пазухи имеет полностью доброкачественное течение и экспансивный характер роста с отодвиганием или сдавлением соседних тканей. Размеры новообразования колеблются от нескольких миллиметров до 3 см, причем опухоли более 3 см относятся к гигантским и являются прогностически неблагоприятным. Темпы роста остеомы составляют не более 2 мм в год.

Симптомы остеомы лобной пазухи
У большинства пациентов опухоль никак себя не проявляет, поэтому человек долгие годы живет, не зная о наличии у себя патологии. Нередко диагностика происходит случайно, когда пациенту назначают рентгенографию лобной пазухи по другим показаниям. Интенсивность клинических проявлений коррелирует с размерами остеомы. Гигантские и отличающиеся быстрым ростом (до 6 мм в год) новообразования зачастую имеют выраженную симптоматику.
Больные жалуются на частые обострения синусита и хронического насморка, который практически не поддается лечению. Может беспокоить головная боль, боли в области лба и переносицы. Болевой синдром имеет умеренный характер, усиливается при случайном надавливании на лоб в месте локализации остеомы. Некоторые пациенты жалуются на дискомфорт во время сна на боку или на животе, поскольку в этой позе возможно давление подушки на лоб.
Если симптомы продолжаются длительное время, они выступают причиной нарушений сна, снижения работоспособности, эмоциональной неустойчивости. При сдавлении стенок орбиты пациенты сообщают о двоении в глазах, болях в глазных яблоках. Крупные остеомы, которые располагаются по передней стенке фронтального синуса могут прощупываться или визуально выделяться на ровной поверхности лба.
Негативные последствия остеомы зависят от ее исходной локализации и направления роста. Если опухоль увеличивается в сторону верхневнутреннего угла глазницы, глазное яблоко смещается кнаружи, пациенты страдают от прогрессирующего снижения зрения и слезотечения. При разрастании остеомы в носовую полость развивается обструкция соответствующей половины носа и затруднения назального дыхания, что может стать причиной гипоксии и хронических головных болей.
Наиболее неблагоприятным является орбитальный вариант распространения остеомы, при котором опухоль сдавливает клетчатку, мышцы и нервные структуры орбиты. Патология проявляется глазными симптомами: птозом верхнего века, затруднениями при движениях глазного яблока вниз и кнаружи, двоением в глазах (диплопией). Серьезную угрозу представляет сдавление зрительного нерва, проявляющееся прогрессирующим ухудшением видения вплоть до полной слепоты.
Со своими жалобами пациенты первично обращаются к ЛОР-врачу либо к неврологу, если в клинической картине преобладают постоянные головные боли. При первичной консультации обращают внимание на давность и периодичность появления жалоб, отсутствие связи с внешними факторами. Остеомы большого размера могут проявляться внешне в виде болезненного бугорка на лбу. Для постановки диагноза обязательно назначаются инструментальные методы:
- Риноскопия. Осмотр носовых ходов необходим для исключения искривлений носовой перегородки, полипов носа и других распространенных ЛОР-патологий, которые имеют схожее клиническое течение. Для более тщательного осмотра всех отделов используют эндоскопию носа.
- КТ придаточных пазух носа. Компьютерная томография дает наиболее четкое изображение образования: форму, контуры, размеры и локализацию. По результатам рентгенологической диагностики определяют вид остеомы: периферическая краевая, наружная угловая, опухоль задней стенки, новообразование из носового отростка лобной кости.
- Дентальная 3D-томография. Такой вариант рентгенодиагностики выполняется как альтернатива классической КТ либо в дополнение к ней, если требуется расширенная диагностическая информация. Исследование проводится для исключения патологии других придаточных пазух и дифференцировки стоматологическими заболеваниями верхней челюсти, которые могут давать сходные симптомы.
- Лабораторная диагностика. Материал, полученный после операции, направляется в лабораторию для подтверждения доброкачественности остеомы. С этой целью достаточно стандартного гистологического и цитологического исследования, при котором исключают внешние признаки озлокачествления. Результаты также помогают точно определить происхождение опухоли.
Дифференциальная диагностика
При визуализации объемного новообразования лобной пазухи необходимо отличать доброкачественные и злокачественные патологии. Важное диагностическое значение имеет контуры и характер роста, поскольку для остеомы типична компрессия окружающих тканей, для рака лобной пазухи — инвазивный рост с деструкцией даже при небольших размерах новообразованиях. Также необходимо исключить хронические синуситы, опухоли орбиты, неврологические заболевания.
Читайте также:
- Гистошизотропные средства для лечения малярии. Гамонтотропные препараты при лечении малярии.
- Заболевания миокарда воспалительного характера. Диагностика воспаления сердца.
- Интерфероны в онкологии. Применение IFN при раке
- Панофтальмит
- Диагностика причины лимфаденопатии. Поражение опорно-двигательного аппарата
