КТ височных костей при оссификации лабиринта с нейросенсорной тугоухостью
Добавил пользователь Евгений Кузнецов Обновлено: 08.01.2026
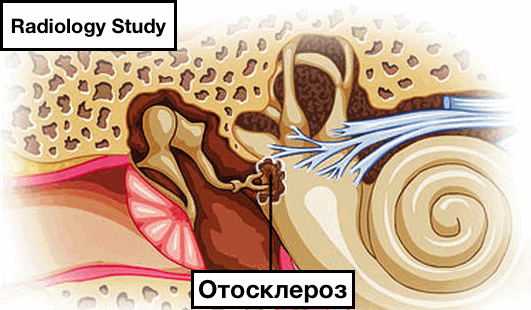
Отосклероз (также известен, как отоспонгиоз) - это идиопатическое заболевание, приводящее к тугоухости (сенсорной или смешанной) и проявляющееся спонгиозом либо склерозом в каменистой части височной кости.
История и этимология
Это было впервые описано Вальсальвой в 1735 году.
Эпидемиология
Отосклероз встречается приблизительно у 1% населения и наследуется по аутосомно-доминантному типу. Семейная предрасположенность имеет место быть в двух из трех случаев.
Этиология
Этиология до конца не установлена, но выделяют следующие факторы риска:
- наследственные
- обменные
- профессиональные
Патология
Остеодистрофия костного лабиринта, сопровождающаяся фиксацией стремени в окне преддверия или патологией нейросенсорного аппарата внутреннего уха. Термин отосклероз не вполне точно отражает суть процесса, поскольку склерозирование ткани возникает на поздних стадиях, для ранних стадий характерно замещение слабоваскуляризированного энхондрального слоя, присутствующего в пирамиде височной кости, губчатым веществом, которое постепенно кальцинируется в неактивной фазе с образованием бляшек («отоспонгиоз»).
Отосклероз окна преддверия встречается чаще (приблизительно 85% случаев), чем отосклероз улитки или полукружных каналов (приблизительно 15% случаев). Отосклероз улитки практически всегда сочетается с отосклерозом окна преддверия. Двусторонний процесс отосклероза визуализируется в 80-85% случаев.
«Проект: Аудиология» - сборник научно-практических материалов для профессионалов в области аудиологии и слухопротезирования, включающий материалы конференций, статьи по кохлеарной имплантации, отоневрологии и законодательные акты по сурдологии.

Диагностика и лечение различных форм отосклероза. Клинические рекомендации
ГБУЗ «МОСКОВСКИЙ НАУЧНО - ПРАКТИЧЕСКИЙ ЦЕНТР
Национальная медицинская ассоциация оториноларингологов
Министерство здравоохранения Российской Федерации
Составители: д.м.н., проф. Крюков А.И., д.м.н., проф. Кунельская Н.Л., д.м.н. Гаров Е.В., к.м.н. доцент Белякова Л.В., д.м.н. Зеликович Е.И., к.м.н. Сидорина Н.Г., к.м.н. Фёдорова О.В., к.м.н. Загорская Е.Е., к.м.н. Зеленкова В.Н., к.м.н. Левина Ю.В., к.м.н. Лаврова А.С., к.м.н. Байбакова Е.В., к.м.н. Чугунова М.А., к.м.н. Шеремет А.С., Гарова Е.Е., Сударев П.А., Мищенко В.В.
Рекомендации рассмотрены и утверждены на заседании Национальной медицинской ассоциации оториноларингологов от 11-12 ноября 2014 года.
Экспертный совет: д.м.н. проф. Абдулкеримов Х.Т. (Екатеринбург); д.м.н. Артюшкин С.А. (Санкт-Петербург); д.м.н. проф. Гаращенко Т.И. (Москва); д.м.н. проф. Дайхес Н.А. (Москва); д.м.н. проф. Егоров В.И. (Москва); д.м.н. проф Карнеева О.В. (Москва); д.м.н. проф. Карпова Е.П. (Москва); д.м.н. проф. Коркмазов М.Ю. (Челябинск); д.м.н. проф. Кошель В.И. (Ставрополь); д.м.н. проф. Накатис Я.А. (Санкт-Петербург); д.м.н. проф. Овчинников А.Ю.(Москва); д.м.н. проф. Рязанцев С.В. (Санкт-Петербург); д.м.н. проф. Свистушкин В.М.(Москва); д.м.н. Фанта И.В. (Санкт-Петербург); член-корр. РАМН, д.м.н. проф. Янов Ю.К. (Санкт-Петербург).
Введение
По данным Бюро медицинской статистики Департамента здравоохранения города Москвы в структуре заболеваний уха в Лор-стационарах 5-8% - это больные отосклерозом. В структуре сурдологических отделений в последнее десятилетие этот показатель составляет 10-16%. Заболевание поражает наиболее социально активную часть населения в возрасте от 15 до 45 лет. В зависимости от локализации очагов отосклероза заболевание проявляется двусторонней, различного характера тугоухостью, поэтому принято выделять тимпанальную, смешанную и кохлеарную формы отосклероза. В настоящее время наблюдается увеличение распространённых форм отосклероза со смешанным характером тугоухости (от 22,7 до 31,2%).
В зависимости от расположения отосклеротических очагов в капсуле ушного лабиринта различают «гистологический» и «клинический» отосклероз. По данным литературы клинически выраженным отосклерозом, при котором очаги отосклероза расположены фенестрально, страдает 0,1-1% населения, гистологический отосклероз выявляется у 10-12% населения.
При «гистологическом» отосклерозе его очаги, располагаясь в «немых» зонах капсулы лабиринта, могут существовать бессимптомно или заболевание проявляется тугоухостью сенсоневрального характера. Такой вид тугоухости наблюдается при «кохлеарной форме отосклероза».
По данным J. Freeman (1979) кохлеарный отосклероз выявляется у 29% больных с прогрессирующей сенсоневральной тугоухостью. Согласно недавним исследованиям кохлеарная форма отосклероза встречается у 1,5-2,3% пациентов с хронической сенсоневральной тугоухостью, из них у 10% - с прогрессирующим её течением.
Тактика лечения пациентов с отосклерозом во много зависит от формы и стадии отосклероза: гистологический и клинический отосклероз, активная (незрелая) и неактивная (зрелая) его стадии.
Лечение тугоухости у больных фенестральной формой отосклероза с тимпанальной и смешанной тугоухостью - только хирургическое. В пользу проведения операции свидетельствует факт большего прогрессирования нейросенсорного компонента тугоухости в не оперированных ушах в сравнении с оперированными. Инактивирующая консервативная терапия при активной стадии отосклероза, как фенестральной, так и ретрофенестральной, направлена на инактивацию активных очагов отоспонгиоза с их переводом в неактивную склеротическую стадию. При кохлеарной форме, инактивирующая терапия способствует уменьшению прогрессирования сенсоневрального компонента.
Таким образом, современная диагностика различных форм и стадий отосклероза, индивидуальный подход к их лечению, появление новых сведений об анатомии внутреннего уха, нового технического обеспечения операций стремени (лазер, микроборы), развитие хирургической техники, накопление опыта применения различных методик стапедопластики и индивидуальный алгоритм выбора методики ведёт к повышению эффективности реабилитации больных с этим заболеванием.
Некоторые аспекты эпидемиологии и этиологии отосклероза.
Отосклероз - специфическое заболевание, представляющее собой первичное метаболическое поражение костной капсулы ушного лабиринта, выражающееся особой формой остеодистрофии с преимущественно двусторонним очаговым поражением энхондрального слоя капсулы. При этом вначале наблюдается деструкция костной ткани с образованием мягких отоспонгиозных кровенаполненных очагов, а затем - образование очень плотной склеротической кости вследствие отложения в этих очагах солей кальция. Эти фазы размягчения и склерозирования кости имеют волнообразное течение.
Многие авторы отмечают, что люди белой расы болеют отосклерозом в 7 раз чаще людей негроидной расы. Эпидемиологический анализ возраста и гендерные распределения показали более высокий частоту отосклероза у женщин (от 63 до 84%) в период между 15 и 45 годами (до 62%). За последние 30 лет исследований данное соотношение не изменилось, но отмечено увеличение среднего возраста пациентов с отосклерозом и уменьшение количества случаев этого заболевания.
Развитие отосклероза у детей до 14 лет наблюдается у 1,5-3%. В тоже время при анализе стапедопластик, выполненных у детей до 16 лет, в 17% случаях обнаружены очаги отосклероза.
В настоящее время описывается много теорий причин и патогенеза этого заболевания, которые в той или иной мере способствуют возникновению отосклероза. Среди основных гипотез можно выделить следующие: аутосомная доминантная наследственная, вирусная, аутоиммунная и эндокринно-метаболическая, которые разрабатываются до последнего времени.
Многочисленные генетические исследования доказывают, что отосклероз является аутосомно-доминантным заболеванием с проявляемостью гена от 20 до 40%, или неполной его проявляемостью. Современные генетическое исследования позволили определить гены, ответственные за развитие наследственного отосклероза и их локализацию - хромосомы 15q25-26 (ген OTSC1), 7q34-36 (OTSC2), 6р21-22 (OTSC3), 16q22-23 (OTSC4), 3q22-24 (OTSC5).
Присутствие антител в сыворотке крови к коллагену типа II и к коллагену IX у больных отосклерозом может свидетельствовать об аутоиммунную гипотезе развития отосклероза. Также это подтверждается исследованиями, которые выявили в сыворотке крови больных отосклерозом более высокий титр антител к коллагену типа II в сравнении со здоровыми. Выявлено участие трансформирующего фактора роста b1 (TGFB 1 - transforminggrowth factor) в патогенезе отосклероза. Его активность угнетает дифференцирование остеокластов и ингибирует нормальное ремоделирование капсулы лабиринта. Обнаружено участие костных морфогенетических белков (BMP - bonemorphogeneticproteins) BMP2, 4 и 7, которые влияют на хондрогенез, а их мутации вызывают нарушения остеогенеза.
Морфологические и биохимические исследования доказали ассоциации между вирусом кори, который относят к экологическим факторам, и развитием отосклероза. При имуногистохимических исследованиях хондроцитов костной ткани и, в особенности, отоспонгиозных очагов было подтверждено наличие структурных единиц вируса кори, а также наличие белка оболочки вируса. Наличие РНК вируса кори было доказано проведением полимеразной цепной реакции (ПЦР) при исследовании перилимфы и костной ткани у больных отосклерозом. Анализ перилимфы показал наличие антител к белкам вируса кори во всех случаях, и в 80% наличие РНК вируса в препаратах основания и арки стремени, однако в клеточных структурах очагов РНК вируса не обнаружено. Некоторые исследователи кроме вируса кори обнаружили и фактор некроза опухоли в основании стремени, удалённых во время операции у больных отосклерозом.
Несомненно, что в возникновении отосклероза играет роль филогенетическая особенность строения лабиринта у человека и унаследованная врожденная неполноценность лабиринтной капсулы. Это выражается в наследовании повышенной чувствительности (сенсибилизации) лабиринта, остатков его эмбрионального хряща ко всякого рода экзо - и эндогенным сдвигам. В этих условиях эти факторы приобретают роль провоцирующих.
В генезе отосклероза также отмечены эндокринно-обменные нарушения, однако роль их в манифестации отосклероза является сложной и недостаточно изученной. Наиболее вероятно, что проявлению отосклероза предшествует нарушение функций нескольких эндокринных желёз, в первую очередь тех, которые регулируют минеральный обмен (надпочечники, гипофиз, паращитовидные, половые железы).
Классификация отосклероза.
В России до сих пор используется классификация Н.А. Преображенского (1962) в зависимости от состояния порогов слуха по костной проводимости (КП) по данным тональной пороговой аудиометрии (ТПА): тимпанальная, смешанная и кохлеарная формы. Тимпанальная форма (пороги слуха по КП до 20); смешанная форма I (от 21 до 30 дБ); смешанная форма II (> 30 дБ) и кохлеарная форма (КП 50 дБ).
Однако, согласно многим патоморфологическим и клиническим исследованиям принято выделять гистологический и клинический отосклероз, активную (незрелую) и неактивную (зрелую) его стадии, что во многом определяет характер лечения больного.
За последнее десятилетие было немного исследований в этом направлении. Д.Ц. Дондитов (2000) и A. Gros с соавторами (2007) выделяют 4 типа стапедиального отосклероза (ограниченный, умеренный, распространённый и облитерирующий). В своём исследовании G. Malafronte с соавторами (2008) выделяет 3 типа стапедиального отосклероза: основание стремени голубого цвета (очаги в области переднего, заднего полюса и обоих полюсов), белое основание стремени (очаги распространяются по всему основанию стремени) и облитерирующая форма. R. Gristwood и J. Bedson (2008) также определяли 3 типа изменений ниши окна преддверия очагами отосклероза: лёгкие - в 47,2%, умеренные (сужение ниши 0,4-0,8 мм) - в 21,6% и тяжёлые (≤ 0,3 мм) - в 31,2%.
Согласно клиническим и морфо-гистохимическим исследованиям выделяют активные (незрелые, фиброзно-сосудистые) очаги, которые встречаются у 11-30% больных отосклерозом, умеренной активности - у 33,6% и неактивные (зрелые, склеротические) - у 36%. В первом случае очаги отосклероза называют еще «отоспонгиозными», а во втором - «отосклеротическими».
По данным компьютерной томографии (КТ) височных костей выделяют формы, в зависимости от распространения очагов отосклероза или отоспонгиоза: фенестральную, смешанную и кохлеарную. При кохлеарной форме - поражается костная капсула улитки, вследствие чего развивается тугоухость сенсоневрального характера.
Клиническая картина отосклероза.
Основными жалобами пациентов при всех формах отосклероза являются прогрессирующее, постепенное, «беспричинное» снижение слуха. Тугоухость при отосклерозе, как правило, двусторонняя, в 15-30% случаев определяется односторонний процесс. На течение заболевания и характер тугоухости влияет активность отосклеротических очагов. Так появление очагов в раннем возрасте вызывает быстрое прогрессирование тугоухости, чего не наблюдается в пожилом возрасте. При продолжительном заболевании (10-20 лет) в 2 раза уменьшается количество активных очагов. Период активности имеет различную продолжительность у разных пациентов, в зависимости от обменных и иммунобиологических функций организма.
Некоторые пациенты при тимпанальной или смешанной формах отосклероза с относительно хорошим уровнем слуха по КП, отмечают улучшение слуха в шумной обстановке («paracusis Wilisii»). Другим наиболее постоянным признаком отосклеротического поражения - это субъективное ощущение шума в одном или обоих ушах низко- и среднечастотного характера, крайне редко пациенты отмечают высокочастотный шум. Жалобы на головокружение и расстройство равновесия предъявляют лишь 24% пациентов. Объясняют данные вестибулярные расстройства внутрилабиринтной гипертензией.
При отомикроскопии обращает на себя внимание истончённая кожа слухового прохода и атрофичная (иногда в виде «пчелиных сот», симптом Лемперта) барабанная перепонка с чёткими опознавательными знаками. При активном отосклерозе иногда барабанная перепонка выглядит розовой (симптом Шварца), вследствие просвечивания сквозь истончённую барабанную перепонку активных отосклеротических очагов.
Диагностика отосклероза.

Рис 1. Активная форма отосклероза: плотность очагов +300 - +800 ед. Н.
При смешанных формах, выявленных по КТ височных костей, помимо фенестральной локализации очагов отоспонгиоза или отосклероза, определяются участки пониженной плотности капсулы лабиринта, окружающие улитку, распространяющиеся на область круглого окна, иногда до дна внутреннего слухового прохода (рис. 2). При смешанной форме распространения очагов отоспонгиоза или отосклероза, выявленных по КТ височных костей, по данным ТПА определяется смешанная форма тугоухости (1-2 ст.).

Рис. 2. Смешанная форма отосклероза (плотность очагов отоспонгиоза +300- +800 ед. Н).
При кохлеарном отосклерозе, в начальной его стадии в костной капсуле лабиринта, окружающей улитку, выявляются участки пониженной плотности +1500- +1100 ед. H. При умеренно выраженной активной стадии - в костной капсуле лабиринта, вокруг базального и апикального завитков улитки определяются хорошо видимые на томограммах участки пониженной плотности +1000- +600 ед. H, часто распространяющиеся на область круглого окна и могут достигать дна внутреннего слухового прохода и горизонтальных полукружных каналов (рис. 3).

Рис. 3. Кохлеарная форма отосклерза (плотоность очагов + 600 - +800 ед. Н).
На стадии далеко зашедшего кохлеарного отосклероза выявляется деминерализация костной капсулы ушного лабиринта на уровне базального и апикального витков улитки. Также изменения могут достигать преддверия и полукружных каналов. Плотность на этой стадии колеблется от +300 до +1200 ед. H. На этой стадии развития отосклероза могут определяться явления костной облитерации структур лабиринта. Наиболее часто явления облитерации по данным КТ височных костей выявляются в базальном завитке улитке и горизонтальном полукружном канале (табл. 1).
Таблица 1
Сводная таблица диагностики различных форм отосклероза
Лечение пациентов с различными формами отосклероза
С учётом современной диагностики различных форм отосклероза можно выделить основные варианты лечения пациентов с данной патологией.
Хирургическое лечение показано при выявлении тимпанальной и смешанных формах (1, 2 степень) отосклероза по данным ТПА, с фенестральным распространением очагов отосклероза по данным КТ височных костей и плотностью не менее +900-1000 ед. H.
Консервативная терапия - инактивирующее лечение проводится при кохлеарной форме отосклероза и при активной фазе отосклероза, выявленных на этапе обследования или интраоперационно.
Комбинированное лечение проводится пациентам, перед хирургическим лечением, с выявленными активной и смешанными формами отосклероза по данным КТ височных костей.
Слухопротезирование рекомендуется пациентам с высокими порогами КП (более 30 дБ) в том числе и после операции, при наличии единственно слышащего уха, при общих противопоказаниями для выполнения планового хирургического лечения и в случаях отказа пациента от операции.
Кохлеарная имплантация рекомендуется у больных кохлеарной формой отосклероза или высоких порогах слуха после стапедопластики с двусторонней тугоухостью 4-5 степени, при разборчивости простых односложных слов
МРТ и КТ при нарушении слуха

МРТ головного мозга. Слуховые нервы в норме. Цветовая обработка изображения.
Нарушение слуха (тугоухость) может быть сенсоневральная - в связи с повреждением внутреннего уха, внутреннего слухового прохода, мосто-мозжечкового ушла и вестибулокохлеарного нерва.
- Во внутреннем ухе отосклероз или травматическое повреждение височной кости, редко - врожденные недоразвития улитки (дисплазия Мондини), полукружных каналов, вестибулярного водопровода
- В мембранной части лабиринта - лабиринтит (инфекционное поражение), в том числе и склерозирующий, внутриулитковая Шваннома(невринома), болезнь Меньера (гипоплазия водопровода)
- Внутренний слуховой проход и мостомозжечковый угол - шваннома 8 нерва, менингиома височной кости, эпидермоидные (холестеатомы) и арахноидальные кисты, редко - гломусная тимпаническая опухоль.
Вестибулокохлеарный нерв (VIII) состоит из 4 пучков. Опухоли происходят обычно из вестибулярной его части. Шваннома - инкапсулированная доброкачественная (градация 1) опухоль, происходящая из дифференцированных неопластических шванновских клеток оболочек периферических нервов. Невриномы ММУ составляют около 3% опухолей головного мозга. Часть шванном (двухсторонние слуховых нервов) связана с НФ 2 типа. Пик частоты между 40 и 60 годами. Растут медленно и крайне редко малигнизируются. Клинические проявления связаны с нарушением функции нерва и компрессией ствола. Шваннома может происходить из любого отрезка по ходу нерва и хорошо прослеживается при МРТ области ММУ. Невринома видна как на Т2-взвешенных, так и на Т1-взвешенных МРТ в виде округлого образования. Невриномы хорошо и равномерно усиливаются после МРТ с введением контрастного вещества. Невриномы области цистерны могут иметь компонент во внутреннем слуховом проходе, особенно, хорошо видимый при МРТ головного мозга с контрастированием. Изредка встречаются невриномы полностью расположенные внутри канальца. Они составляют наибольшую диагностическую сложность при МРТ, требуют тонких срезов и контрастирования. Менингиомы ММУ обычно типично расположены и при МРТ имеют характерную форму и типичные черты при МРТ с контрастированием. Однако редко встречаются внутриканальцевые менингиомы. При МРТ они неотличимы от неврином. Холестеатомы при МРТ имеют смешанную интенсивность сигнала, в зависимости от их содержимого. На диффузионно-взвешенных МРТ холестеатомы обычно яркие.
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Фрагмент ММУ. Холестеатома слева.
МРТ головного мозга наиболее информативна в плане выявления опухолей мостомозжечкового угла и кист этой области. Некоторое патологии, такие как расширение водопровода и лабиринтит также хорошо видны при МРТ. КТ лучше демонстрирует состояние внутреннего уха.
КТ. Дисплазия Мондини.
КТ. Полная аплазия лабиринта.
КТ. Расширение и укорочение полукружного канала.
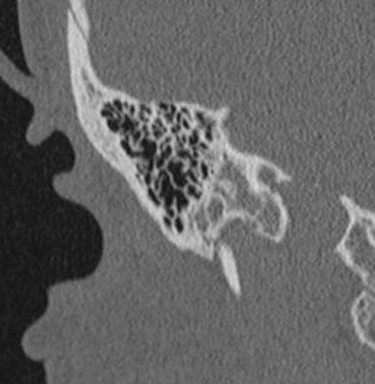
КТ. Болезнь Меньера.
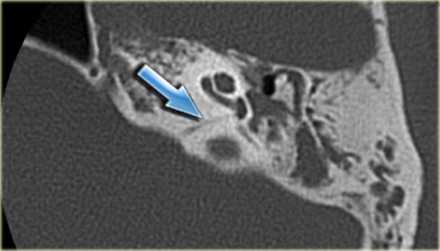
КТ. Водопровод в норме (стрелка).

КТ. Увеличенный водопровод (стрелка).
МРТ головного мозга. Т2-взвешенная аксиальная МРТ мосто-мозжечкового угла. Увеличенный водопровод.
КТ. Хронический отит.
КТ. Хронический отит с кальцификацией барабанной перегородки.
КТ. Хронический отит с грануляциями на барабанной перегородке и эрозией стенки тимпанической полости.
При МРТ в СПб в наших клиниках мы при нарушении слуха считаем необходимым применение обоих методов.
Отосклероз
Отосклероз (отоспонгиоз) — ограниченное поражение костной капсулы лабиринта внутреннего уха, в результате которого развивается анкилоз стремени и связанная с ним кондуктивная тугоухость (кондуктивный отосклероз), расстройство работы звуковоспринимающего аппарата и обусловленная им нейросенсорная тугоухость (кохлеарный отосклероз). Наряду с тугоухостью проявлениями отосклероза могут быть ушной шум, боль в ухе, небольшое головокружение, неврастенический синдром. Диагностика заболевания включает отоскопию, аудиометрию, пороговую аудиометрию, прицельную рентгенографию, непрямую отолитометрию, стабилографию, вестибулометрию. Для улучшения слуха у пациентов с отосклерозом возможно применение хирургического лечения (стапедопластики). Консервативная терапия, направленная на остановку отосклеротического процесса, находятся в стадии разработки.
МКБ-10

Общие сведения
Данные, которыми располагает современная отоларингология, свидетельствуют о том, что отосклерозом страдает примерно 1% населения, при этом около 75-80% заболевших составляют женщины. Симптомы отосклероза чаще всего проявляются в возрасте 20-35 лет. Заболевание имеет постепенное развитие и начинается с поражения одного уха. Как правило, отосклероз является двусторонним процессом, поражение второго уха происходит через несколько месяцев, а иногда и лет. По различным данным односторонний отосклероз отмечается у 3-10% пациентов. У женщин замечено значительное усугубление симптомов отосклероза в связи с беременностью. При первой беременности ухудшение наблюдается у 30% больных отосклерозом, при второй — у 60%, при третьей — у 80%.
Причины отосклероза
На сегодняшний день известно несколько теорий этиологии отосклероза. Среди них на первый план выходит наследственная теория. В ее пользу свидетельствует часто наблюдаемый семейный характер заболевания, а также выявление различных генетических дефектов у 40% больных отосклерозом. Учитывая ухудшение, возникающее у женщин с отосклерозом во время беременности, нельзя исключить связь заболевания с происходящими в организме эндокринными и метаболическими изменениями. В частности, указывают на роль дисфункции щитовидной железы и паращитовидных желез.
Существует также теория инфекционного воздействия, запускающего генетически детерминированную предрасположенность к отосклерозу. Последние исследования в этой области, выявили, что таким воздействием может являться заболевание корью. Некоторые авторы отводят роль триггерных факторов хронической акустической травме, нарушениям кровоснабжения костной капсулы лабиринта, кальцинозу хрящевой ткани.
Патогенез отосклероза
Особенностью костной капсулы лабиринта является то, что она представляет собой первичную, образовавшуюся в процессе эмбриогенеза, кость без вторичной оссификации. При отосклерозе в различных ограниченных участках костного лабиринта активируется процесс образования зрелой кости. В начале происходит образование незрелой спонгиозной костной ткани, содержащей множество сосудов. Такой очаг отосклероза носит название активного. Затем незрелая костная ткань очага трансформируется в склерозированную зрелую кость.
Очаги отосклероза могут иметь множественный характер. В 50% случаев отосклероза их обнаруживают в области окна преддверия, в 35% — в капсуле улитки, в 15% — в полукружных канальцах. Расположение очага отосклероза в области окна преддверия приводит к вовлечению в склеротический процесс основания стремени с развитием его анкилоза. В результате возникающей обездвиженности стремени нарушается звукопроводящая функция уха и развивается кондуктивная тугоухость. Если очаги отосклероза находятся в лестнице лабиринта, то нарушается работа звуковоспринимающего аппарата уха, что ведет к появлению нейросенсорного типа тугоухости.
Классификация отосклероза
В зависимости от нарушения звукопроведения или звуковосприятия выделяют 3 формы отосклероза:
Кондуктивный отосклероз протекает с нарушением только звукопроведения. На пороговой аудиограмме отмечается увеличение порогов воздушного проведения, при сохранении костного проведения в пределах нормы. Отосклероз этой формы является прогностически наиболее благоприятным, поскольку его хирургическое лечение дает хороший эффект и может приводить к полному восстановлению слуха.
Смешанный отосклероз характеризуется снижением слуха как за счет нарушений звукопроведения, так и за счет расстройства звуковосприятия. При этом пороговая аудиограмма выявляет повышение порогов и воздушного, и костного проведения. В результате хирургического лечения этой формы отосклероза восстановление слуха возможно лишь до уровня костного проведения.
Кохлеарный отосклероз сопровождается значительным нарушением звуковоспринимающей функции уха. Регистрируемый при аудиограмме порог костного проведения составляет более 40 дБ. Происходящее в результате хирургического лечения улучшение слуха до уровня костного проведения у пациентов с этой формой отосклероза не приводит к достаточному для общения восстановлению слуха.
По характеру проявления симптомов отосклероз классифицируют как медленный (68%), скачкообразный (21%), скоротечный или быстрый (11%). В своем развитии отосклероз проходит 3 периода: начальный, период выраженных клинических проявлений и терминальный.
Симптомы отосклероза
Как правило, отосклероз имеет незаметное бессимптомное начало, которое также называют гистологической стадией отосклероза. В этой стадии уже происходят изменения в строении костной ткани лабиринта, но клинические проявления могут еще не наблюдаться. Отдельные случаи отосклероза характеризуют быстрым течением и изначальным развитием нейросенсорной тугоухости. Однако в большинстве случаев начальная стадия отосклероза занимает 2-3 года, в течение которых пациент может отмечать лишь небольшой шум в ухе, а незначительное снижение слуха выявляется только при проведении аудиометрии.
Тугоухость. Обычно отосклероз начинается с постепенного и в начале малозаметного снижения слуха. В начале характерно нарушение восприятия низких тонов при сохраненном или даже повышенном восприятии высоких тонов. При этом пациент с отосклерозом жалуется на плохое понимание мужской речи, в то время как речь женщин и детей он слышит очень хорошо. Наблюдается паракузис Виллиса — мнимое улучшение слуха, происходящее в шумной обстановке. Дело в том, что при отосклерозе шум никак не влияет на восприятие звуков, а собеседники пациента, чтобы преодолеть шумовой фон, разговаривают громче. Еще одним патогномоничным симптомом отосклероза является паракузис Вебера — ухудшение восприятия речи при одновременной передачи в улитку других звуков, идущих по мягким тканям тела пациента. Паракузис Вебера наблюдается, например, при ходьбе или пережевывании пищи.
Со временем происходит ухудшение слуха с нарушением восприятия как низких, так и высоких звуков. В период выраженных клинических проявлений пациент не воспринимает шепотную речь, понимание обычной речи затруднено. Примечательно, что тугоухость при отосклерозе никогда не регрессирует, возможно только ее усугубление. Прогрессирование тугоухости может быть связано с общим переутомлением и эндокринными перестройками (беременность, роды, менструация). Падение слуха при отосклерозе может достигать III степени тугоухости, но полная глухота никогда не развивается.
Шум в ухе наблюдается у 80% больных отосклерозом. Отличительной особенностью является то, что выраженность ушного шума не коррелирует со степенью тугоухости. По звуковому спектру он близок к шуму примуса или шелесту листвы (так называемый «белый шум»). Предполагают, что ушной шум при отосклерозе связан с циркуляторными и метаболическими нарушениями в улитке.
Боль в ухе возникает в периоды обострения отосклеротического процесса. Она имеет распирающий характер и обычно локализуется в области сосцевидного отростка. Зачастую после появления болевого синдрома происходит еще большее снижение слуха.
Головокружение у пациентов с отосклерозом наблюдается довольно редко. Обычно оно имеет преходящий характер и слабую интенсивность. В случаях, когда головокружение имеет выраженный характер, следует предполагать другую этиологию тугоухости (например, поздний врожденный сифилис).
Неврастенический синдром у пациентов с отосклерозом вызван выраженными нарушениями слуха, препятствующими их полноценному общению. Из-за тугоухости в обществе пациенты находятся в постоянном напряжении, что заставляет их избегать общения. Они становятся замкнутыми, апатичными, вялыми; наблюдаются нарушения сна по типу дневной сонливости. Наиболее часто неврастения развивается, если отосклероз сопровождается выраженным шумом в ухе и значительным понижением слуха.
Диагностика отосклероза
Пациенты с отосклерозом обращаются к отоларингологу с жалобами на нарушение слуха и шум в ухе. Задачей врача является отдифференцировать отосклероз от многих других причин тугоухости: адгезивного среднего отита, хронического гнойного среднего отита, кохлеарного неврита, холестеатомы, серной пробки и наружного отита, опухоли уха, анкилоза стремени при системных остеопатиях, лабиринтита, болезни Меньера и пр. С этой целью проводят отоскопию и тщательное исследование слуха.
Отоскопия и микроотоскопия выявляют типичную для отосклероза триаду Холмгрена: отсутствие ушной серы, сухость и атрофические изменения кожи слухового прохода, пониженную чувствительность кожи слухового прохода при ее раздражении (отсутствие покраснения и кашлевого рефлекса). В большинстве случаев отосклероза барабанная перепонка не изменена. При ее атрофии косвенным признаком отосклероза является пятно Шварца — просвечивающаяся в месте атрофии покрасневшая слизистая барабанной полости. При гипертрофии перепонки отоскопическая картина напоминает последствия хронического экссудативного среднего отита.
Аудиометрия пациентов с отосклерозом определяет нарушение восприятия шепотной речи. Исследование с камертоном выявляет повышенную или нормальную проводимость звуков через ткани, при снижении проведения через воздух. Результаты пороговой аудиометрии зависят от формы отосклероза. Акустическая импедансометрия является вспомогательным методом диагностики. Отличить отосклероз от кохлеарного неврита помогает исследование с ультразвуком. При отосклерозе восприятие ультразвука практически не нарушено, в то время как при кохлеарном неврите оно ухудшается в 2-3 раза.
Исследования вестибулярной функции (непрямая отолитометрия, вестибулометрия, стабилография) у 64% пациентов выявляют гипорефлексию, у 15% - гиперрефлексию. В 21% случаев отосклероз протекает без вестибулярных нарушений. При возникновении головокружений необходима консультация отоневролога и вестибулолога.
Происходящие при отосклерозе изменения костной ткани капсулы лабиринта иногда определяются по результатам прицельной рентгенографии черепа. Однако более информативным исследованием является КТ черепа, позволяющая визуализировать очаги отосклероза.

КТ височных костей. С обеих сторон диффузное снижение пневматизации ячеек сосцевидного отростка и пирамиды височной кости за счет отосклероза
Лечение отосклероза
В отношении отосклероза применяются хирургические методы лечения, направленные на улучшение механизма передачи звуковых колебаний с цепочки слуховых косточек на перилимфу лабиринта. Проведение операции целесообразно при снижении костной проводимости не ниже 25 дБ и воздушной — до 50 дБ. Однако даже при тугоухости в этих пределах операция противопоказана, если отосклеротический процесс находится в стадии активного течения.
В хирургическом лечении отосклероза нашли применение 3 типа операций: мобилизация стремени, фенестрация лабиринта и стапедопластика. Первый тип операций направлен на освобождение стремени от обездвиживающих его костных сращений, второй — на создание нового окна в стенке преддверия лабиринта. Однако эти операции характеризуются нестойким эффектом. Улучшение слуха после них может сохраняться в течение нескольких лет, но затем происходит быстрое прогрессирование тугоухости. Стапедопластика заключается в имплантации протеза, заменяющего стремя. Такая операция может выполняться со стапедэктомией или без нее. В последнем случае фиксацию протеза к наковальне осуществляют через проделанное в основании стремени отверстие. Протез стремени может быть изготовлен из тканей хряща или кости пациента, а также из тефлона, титана или керамики. Стапедопластика производится на том ухе, которое хуже слышит. При эффективности операции, ее проведение на втором ухе возможно не раньше, чем через полгода.
Хирургическое лечение отосклероза путем стапедопластики у 80% пациентов позволяет достигнуть стабильного улучшения слуха. Однако оно не препятствует развитию отосклеротического процесса. Поэтому продолжается поиск эффективных консервативных методов терапии отосклероза. Последне время одним из таких методов стала длительная комбинированная терапия натрием фторидом, препаратами кальция и витамином D3. Теоретически такое лечение должно останавливать деменерализацию, происходящую по периферии очагов отосклероза, тем самым останавливая расширение этих очагов.
При кохлеарной и смешанной формах отосклероза в качестве альтернативы хирургическому лечению или как дополнение к нему может применяться слухопротезирование.
Нейросенсорная тугоухость
Нейросенсорная тугоухость - нарушение слуха, обусловленное поражением слухового анализатора и проявляющееся односторонним или двусторонним снижением слуха, шумом в ушах, а также возникающими в связи с этим нарушениями социальной адаптации. Диагностика заболевания основана на изучении анамнеза, данных физикального и инструментального обследования (камертональных методов, аудиометрии, МРТ, УЗИ БЦА и др.). Лечение предусматривает восстановление сниженной слуховой функции при помощи слухопротезирования, использование глюкокортикоидов, медикаментозных средств с ангиопротекторным и нейропротекторным действием.
Нейросенсорная тугоухость (НСТ, сенсоневральная глухота) - снижение функции слухового анализатора, проявляющееся частичной или полной потерей слуха. При этом патологический процесс может поражать структуры, участвующие в восприятии звука, на различных участках: в клетках внутреннего уха, в нервных проводниках, в стволе или коре головного мозга. По данным статистики, примерно 6% населения нашей планеты имеют нарушения слуха различной степени выраженности. Из них около 80-90% жалуются на шум в ушах. С возрастом нарушения слуха прогрессируют, от 30 до 60% людей старше 65-70 лет страдают тугоухостью.
Причины нейросенсорной тугоухости
Нейросенсорная потеря слуха может возникать в результате врожденных или приобретенных нарушений функции слуха.
1. Врожденная патология.
- пороки развития среднего или внутреннего уха, в том числе - обусловленные генетическими нарушениями (синдромы Ваарденбурга, Стиклера, Ушера, Пендреда, Ланге-Нильсена, Альпорта, нейрофиброматоз II типа, болезнь Рефсума);
- патология в родах (гипоксия плода).
2. Внешние факторы.
- инфекции (грипп, ОРЗ, паротит, корь, краснуха, скарлатина, менингит и др.);
- сосудистые расстройства при артериальной гипертензии, церебральном атеросклерозе;
- интоксикации (промышленные и бытовые токсины, медикаментозные средства с ототоксическим действием: аминогликозиды, антималярийные препараты, анальгетики, цитостатики и т. д.),
- травмы костей черепа;
- акустические повреждающие агенты и баротравма;
- эндокринные расстройства;
- болезни крови;
- неблагоприятные метеорологические факторы;
- физиологическое старение.
Вышеперечисленные внешние воздействия приводят к возникновению патологического процесса в слуховом анализаторе с развитием преходящей ишемии, стойкого нарушения кровообращения, а затем и гибели чувствительных клеток внутреннего уха, проводящего аппарата или корковых центров органа слуха.
Классификация
Нейросенсорная тугоухость классифицируется по длительности и тяжести течения, уровню поражения, времени появления основной симптоматики и степени снижения слуха.
- Продолжительность. Симптомы НСТ могут появиться внезапно (за 3-6 часов, например, во время ночного сна) или постепенно (на протяжении 3-5 суток). Заболевание может приобретать хроническое течение со стабильным или прогрессирующим снижением слуха.
- Время появления. Ухудшение слуха может возникнуть в первые годы жизни ребенка, еще до развития полноценной речи (в долингвальный период), или уже после формирования речевой функции (постречевая тугоухость).
- Выраженность нарушений. Выделяют четыре степени тугоухости, которые определяют при сравнении с нормальными показателями. В норме слуховой порог находится в промежутке между 0 и 25 дБ, при первой степени НСТ он равен 26-30 дБ, при второй (умеренные нарушения) - 41-55, при третьей - 56-70, при четвертой (тяжелая степень) - 71-90 дБ. При полной глухоте этот показатель превышает 90 дБ.
Симптомы нейросенсорной тугоухости
Основными проявлениями заболевания являются снижение слуха и шум в ушах, реже наблюдается головокружение и сопутствующие соматоформные расстройства. Изменяется восприятие обычной разговорной и шепотной речи. При легкой степени НСТ обычный разговор слышен с расстояния 5-7 метров, а шепот - с 2-3 метров. При умеренных нарушениях эти показатели снижаются соответственно до 3-4 и 1 метра, при тяжелых разговорная речь слышна в лучшем случае с расстояния 1 метра, а шепот неразличим вообще. При IV степени нейросенсорной тугоухости человек неспособен воспринимать даже громкие звуки с самого близкого расстояния без специальных приборов.
Снижение слуха нередко сопровождается появлением шума в ушах периодического или постоянного характера. Шум может восприниматься в виде высокочастотных звуков по типу писка, звона, шипения, а также представлять собой постоянный надоедливый низкочастотный гул. При наличии сопутствующего кохлеовестибулярного синдрома больных беспокоят приступы головокружения, нередко сочетающиеся с тошнотой (иногда рвотой), признаки нарушения равновесия: ухудшается координация движений при выполнении простых бытовых манипуляций, появляется пошатывание при ходьбе, неустойчивость и высокая вероятность падения при резких поворотах.
Длительное хроническое течение нейросенсорной тугоухости со значительным нарушением слуховой функции становится причиной развития психоэмоциональных расстройств (снижение настроения, раздражительность, беспокойство, тревога), потере социальных контактов, снижению и утрате работоспособности (трудоспособности). В пожилом возрасте частичная или полная утрата слуха при отсутствии своевременной коррекции и наличии сопутствующих сосудистых заболеваний головного мозга нередко приводит к прогрессирующим нарушениям памяти, мышления, появлению бредовых и галлюцинаторных синдромов.
При остром развитии болезни клиническая симптоматика появляется внезапно (в течение 3-12 часов, часто во время ночного сна) на фоне полного благополучия. Иногда снижение слуха может быть более продолжительным (на протяжении 3-5 суток). При подостром и хроническом течении нейросенсорной тугоухости патологический процесс развивается в течение 1-3 месяцев и более.
Диагностика
Выявление этиологических факторов, определение выраженности нарушений слуха и наличия сопутствующих заболеваний, влияющих на течение НСТ, требует участия в диагностике врачей различных специальностей: отоларинголога, отоневролога, офтальмолога, кардиолога, эндокринолога, травматолога-ортопеда и других специалистов. Стандартное физикальное обследование, в частности, отоскопия, не дает какой-либо значимой информации, так как признаки поражения наружного уха и барабанной перепонки обычно отсутствуют. При этом простая оценка слышимости разговорной и шепотной речи на определенном расстоянии в кабинете ЛОР-врача позволяет ориентировочно оценить степень снижения слуха.
Более информативным является использование специальных инструментальных исследований: камертональных проб (Вебера, Ринне, Федеричи), тональной аудиометрии, регистрации слуховых потенциалов (электрокохлеографии), проведения вестибулометрических тестов. Для выявления сопутствующих заболеваний нервной системы и патологии позвоночника, исключения травматических повреждений может назначаться МРТ или КТ костей лицевого черепа и головного мозга, шейного отдела позвоночника, УЗИ брахиоцефальных артерий и т. д. Дифференциальная диагностика нейросенсорной тугоухости проводится с другими заболеваниями уха, горла и носа (хроническим средним отитом и связанными с ним кондуктивными нарушениями, болезнью Меньера, лабиринтитом, невриномой слухового нерва и др.), рассеянным склерозом, сосудистыми заболеваниями головного мозга (дисциркуляторной энцефалопатией, последствиями перенесенного инсульта, сосудистой деменцией).
Лечение нейросенсорной тугоухости
Основная цель лечебных мероприятий - восстановление или стабилизация функции слуха, устранение сопутствующей симптоматики (головокружения, шума в ушах, нарушений равновесия, нервно-психических расстройств), возвращение к активной жизни, социальным контактам.
- Физиотерапия, рефлексотерапия. На начальных стадиях заболевания применяется фоноэлектрофорез, электростимуляция тканей внутреннего уха, акупунктура и электропунктура, что позволяет в ряде случаев снизить интенсивность шума в ушах, избавиться от головокружения, улучшить сон и настроение.
- Медикаментозное лечение. Эффективность лекарственного воздействия наиболее высока при раннем начале лечения. При внезапно наступившей тугоухости полностью восстановить слух иногда позволяет применение ударных доз глюкокортикоидных гормонов в течение 5-8 суток. Широкое применение находят препараты, улучшающие кровообращение, проведение нервных импульсов и микроциркуляцию: пентоксифиллин, пирацетам. При сопутствующем НСТ головокружении назначают средства с гистаминоподобным действием, например, бетагистин. Используются медикаменты, оказывающие гипотензивное действие при наличии артериальной гипертензии, а также психотропные препараты при наличии нервно-психических расстройств.
- Слухопротезирование. Показано при умеренной и тяжелой степени утраты слуха. Применяются заушные, внутриушные и карманные аналоговые и цифровые аппараты для моноаурального или бинаурального слухопротезирования.
- Хирургическое лечение, кохлеарная имплантация. Практикуется транстимпанальное введение глюкокортикоидных гормонов в барабанную полость. Оперативные вмешательства проводятся при опухолях задней черепной ямки для уменьшения выраженности некоторых симптомов, сопровождающих вестибулярные расстройства. Кохлеарная имплантация выполняется при полном отсутствии слуха при условии сохранности функции слухового нерва.
Прогноз и профилактика
Прогноз у больных с острой нейросенсорной тугоухостью при своевременном лечении в 50% случаев относительно благоприятный. Применение слуховых аппаратов и имплантации при хронической НСТ обычно позволяет стабилизировать слух. Профилактические мероприятия по предотвращению утраты слуховой функции предусматривают исключение вредных факторов внешней среды (шума и вибрации на производстве и в быту), отказ от алкоголя и приема токсичных медикаментозных средств, предупреждение травматизма, в том числе акустических и баротравм, своевременное лечение инфекционных и соматических заболеваний.
Читайте также:
- Причины хронического насморка и лечение хронического ринита
- Ошибки в шинировании при переломах челюстей. Модификация гнутых проволочных шин.
- КТ при злокачественной амелобластоме и амелобластическом раке челюсти
- Инструментальные методы исследования почечной недостаточности. Врачебная тактика при почечной недостаточности.
- Перегрев организма. Симптомы теплового удара
