Лучевые признаки поражения легких при эозинофильном гранулематозе с полиангиитом
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
ФГУ "НИИ пульмонологии" ФМБА России
Гистологическая дифференциальная диагностика гранулематозных болезней легких (часть I)
Журнал: Архив патологии. 2019;81(1): 65‑70
Гранулематозные болезни — это гетерогенная группа заболеваний различной этиологии, проявляющихся разнообразными клиническими синдромами и вариантами тканевых изменений, неоднородной чувствительностью к терапии и преобладанием общего доминирующего гистологического признака — наличием гранулем, определяющих клинико-морфологическую сущность каждой болезни. Гранулема является хронической воспалительной реакцией, в которой принимают участие клетки макрофагальной системы и другие клетки воспаления. После воздействия антигена происходит активация T-лимфоцитов, макрофагов, эпителиоидных клеток и гигантских многоядерных клеток, приводящая к образованию гранулемы. Гранулема включает также внеклеточный матрикс, продуцируемый фибробластами, позволяющий отграничить и изолировать антиген. Гранулематозные заболевания классифицируются по этиологии на инфекционные и неинфекционные. Однако, согласно последним исследованиям, патогенные микроорганизмы могут быть причиной развития гранулем при заболеваниях, ранее считавшихся неинфекционными. В ряде случаев классифицировать гранулематозный процесс как инфекционный и неинфекционный весьма трудно. Цель настоящего исследования — привлечь внимание читателей к разнообразию гранулематозных заболеваний, описать ключевые моменты патолого-анатомических проявлений различных болезней неинфекционной природы, а также определить подход к дифференциальной диагностике гранулематозов.
Название «гранулема» происходит от латинского слова granulum, означающее «зерно», греческое окончание (-oma) используется для обозначения узелкового образования. Таким образом, гранулема представляет собой узелковое очерченное образование. При микроскопической оценке термин используется для обозначения компактных агрегатов клеток. Микроскопически гранулемы могут состоять из гистиоцитов и/или эпителиоидных клеток, гигантских многоядерных клеток и других клеток воспаления (лимфоциты, нейтрофилы, эозинофилы). Эпителиоидные и гигантские многоядерные клетки являются производными моноцитов/макрофагов, первые являются дифференцированными секреторными клетками, тогда как последние специализированы на функции фагоцитоза [1]. Гигантские многоядерные клетки образуются путем слияния или неполного клеточного деления, что было доказано в экспериментальных исследованиях [2], причем раньше образуются гигантские клетки инородных тел, затем - клетки Пирогова—Лангханса. Лимфоциты располагаются преимущественно по периферии гранулемы и представляют популяцию T-клеток, тогда как B-лимфоциты разрозненно лежат вне гранулемы. В зависимости от заболевания T-лимфоциты представлены преимущественно T-хелперами 1 и 2 или же цитотоксическими T-супрессорами.
Гранулематозные болезни — гетерогенная группа заболеваний различной этиологии, проявляющихся разнообразными клиническими синдромами и вариантами тканевых изменений, неоднородной чувствительностью к терапии, при этом преобладает общий доминирующий гистологический признак — наличие гранулем, определяющих клинико-морфологическую сущность каждой болезни [3]. Настоящая публикация преследует цель привлечь внимание читателей к разнообразию гранулематозных заболеваний легких, описать ключевые моменты патолого-анатомических проявлений различных заболеваний инфекционной и неинфекционной природы, а также определить подход к дифференциальной диагностике гранулематозов.
При гранулематозных заболеваниях неинфекционной природы, как правило, развиваются ненекротические гранулемы, за некоторыми исключениями, о которых будет сказано ниже.
Саркоидоз
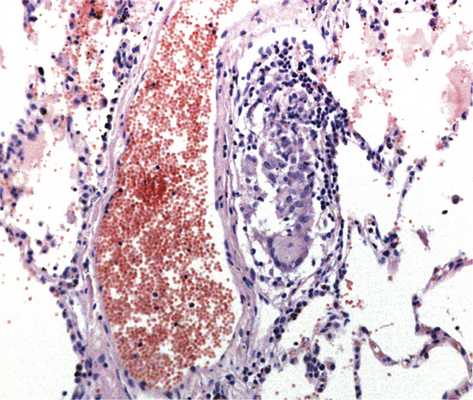
Поражение легких при саркоидозе описано в 90% наблюдений. Морфологическим субстратом саркоидоза является эпителиоидно-клеточная гранулема — компактное скопление мононуклеарных фагоцитов — макрофагов и эпителиоидных клеток. Каждая саркоидная гранулема имеет следующие стадии развития: 1) ранняя или лимфогистиоцитарная гранулема иногда с примесью нейтрофилов (рис. 1); Рис. 1. Ранняя фаза саркоидной гранулемы: периваскулярная лимфогистиоцитарная нечетко очерченная гранулема с единичной многоядерной клеткой. Здесь и на рис. 2—8: окраска гематоксилином и эозином, ×200. 2) гранулема со скоплением эпителиоидных клеток в центре и макрофагов по периферии; 3) эпителиоидно-лимфоцитарная гранулема; 4) гранулема с гигантскими многоядерными клетками (сначала клетки «инородных тел», а в последующем клетки Пирогова—Лангханса); 5) гранулема с ранними признаками некроза (пикноз ядер) или апоптоза (появление апоптотических телец) эпителиоидных или гигантских клеток в центре; 6) гранулема с центральным фибриноидным, гранулярным, ишемическим некрозом, как правило, в виде мелких фокусов; 7) гранулема с парциальным фиброзом (или гиалинозом, при окраске серебром выявляют ретикулиновые волокна); 8) гиалинизированная гранулема.
Процесс организации гранулем начинается с периферии, что придает им четко очерченный, «штампованный» вид (рис. 2). Рис. 2. Множественные четко очерченные эпителиоидно-клеточные саркоидные гранулемы в виде конгломератов, ×40. Зачастую при саркоидозе в одном и том же материале можно встретить гранулемы разного «возраста», от ранних, рыхлых, нечетко оформленных гистиоцитарных до четко очерченных («штампованных») эпителиоидно-клеточных, нередко гранулемы располагаются в виде конгломератов (рис. 3) Рис. 3. Типичная «штампованная» саркоидная гранулема, ×100. [4].
Значительное число лимфоцитов в ткани легких при саркоидозе представлено преимущественно Т-клетками. Для дифференциальной диагностики саркоидоза полезно оценивать бронхоальвеолярный смыв, в котором при этом заболевании среди лимфоцитов преобладают Т-хелперы (CD4+), соотношение CD4/CD8 составляет 3,5—10:1 (в норме 1,8:1). Гигантские клетки в составе гранулем могут содержать в цитоплазме включения, такие как астероидные тельца, тельца Шауманна или кристаллоидные структуры. Эти включения характерны для саркоидоза, однако не являются патогномоничными, так как могут присутствовать и при других гранулематозных заболеваниях [5].
При исследовании биоптатов бронхов и легких при гранулематозных заболеваниях, как правило, обнаруживают диссеминированное поражение с васкулитом, периваскулитом, перибронхитом; гранулемы чаще всего локализуются в межальвеолярных перегородках. Гранулематозное поражение бронхов и бронхиол при саркоидозе встречается часто и описано у 15—55% пациентов. Нередко гранулемы располагаются в стенке сосуда, частота гранулематозного васкулита может достигать 69%. В этих наблюдениях следует дифференцировать саркоидоз с некротизирующим саркоидным гранулематозом, который ряд авторов относят к узловой форме саркоидоза [6]. Для последнего характерно развитие некрозов.
В целом для саркоидоза характерными являются наличие четко очерченных, «штампованных гранулем», располагающихся по ходу лимфатических сосудов, концентрический фиброз вокруг гранулем, гиалиноз внутри и между гранулемами, гранулематозный васкулит, отсутствие хронического интерстициального воспаления вне гранулематозного поражения и фокусов организующейся пневмонии.
Помимо саркоидоза, встречается так называемая неспецифическая саркоидная реакция в виде эпителиоидно-клеточного гранулематоза. Она обычно наблюдается в регионарных лимфатических узлах, но может встречаться и в ткани легких при псевдоопухолях, злокачественных новообразованиях, паразитарных заболеваниях, экзогенном аллергическом альвеолите, туберкулезе. Гистологически саркоидная реакция отличается ограниченностью и топической связью с указанными патологическими процессами.
Гиперсенситивный пневмонит
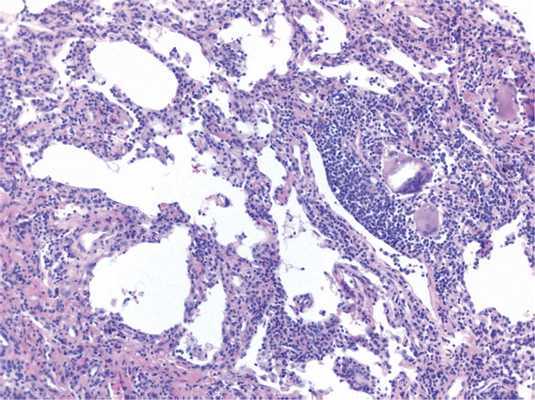
В основе патогенеза гиперсенситивного пневмонита лежит развитие иммунологической реакции легочной ткани по III (иммунокомплексному) и IV типу при ингаляции аллергена. Этиологическим фактором болезни обычно являются термофильные бактерии, грибы, животные протеины. Другие бактерии и их продукты, амебы и некоторые химические вещества значительно реже являются причиной развития заболевания. При гиперсенситивном пневмоните гранулемы нечетко организованы, более «рыхлые», состоят из гистиоцитов, лимфоцитов, многоядерных клеток, иногда — эозинофилов (рис. 4) Рис. 4. Гиперсенситивный пневмонит: нечетко очерченная гранулема, состоящая из гигантских многоядерных клеток с игольчатыми структурами, окруженных лимфоцитами, лимфоцитарная инфильтрация межальвеолярных перегородок, ×100. [7], характерна перибронхиолярная локализация гранулем. Для диагностики гиперсенситивного пневмонита следует выявить триаду признаков: неспецифическую интерстициальную пневмонию в перибронхиолярных зонах, ненекротизирующие гистиоцитарные (гигантоклеточные гранулемы), фокусы облитерирующего бронхиолита. При повышении числа лимфоцитов в бронхоальвеолярном смыве, в отличие от саркоидоза, среди них преобладают цитотоксические Т-клетки и Т-супрессоры (CD8+), соотношение CD4/CD8
Хроническая аллергическая болезнь, вызванная металлами
Хронический бериллиоз представляет собой аллергический гранулематоз. Гранулемы сходны с таковыми при саркоидозе, могут быть несколько крупнее. Как и при саркоидозе, гранулемы располагаются перилимфатически, со сходным клеточным составом, включая субпопуляции T-лимфоцитов, характерно поражение лимфатических узлов. Такой же вариант гранулематоза может развиваться в результате действия циркония. Диагностику следует основывать на данных анамнеза и тесте трансформации лимфоцитов в ответ на действие того или иного металла [9].
Особую сложность представляет, на наш взгляд, дифференциальная диагностика некротических гранулематозных процессов. Инфекционные заболевания, как одну из наиболее частых причин некротических гранулематозных процессов, следует дифференцировать прежде всего с полиангиитом с гранулематозом (ранее — гранулематоз Вегенера), аспирационной пневмонией, реже — с узелковой формой ревматоидного артрита, некротизирующим саркоидным гранулематозом (НСГ), инфарктом легкого и лимфоматоидным гранулематозом [10]. Несмотря на специфические гистологические изменения при этих заболеваниях, существует тем не менее перекрест, и лишь комбинация множества гистологических особенностей позволяет сформулировать окончательный диагноз. Инфекционная некротическая гранулема обычно имеет ровные контуры, как правило, эозинофильный некроз, окруженный валом гистиоцитов и гигантских многоядерных клеток. Напротив, при полиангиите с гранулематозом зоны некроза обычно с неровными контурами, напоминающими географическую карту, с большим количеством клеточного детрита, что придает некрозу «грязный» вид (рис. 5). Рис. 5. Гранулематоз Вегенера: некроз с клеточным детритом в виде «географической карты», ×40. Зоны некроза также окружены гистиоцитарным валом, однако гигантские клетки обычно немногочисленны и лежат разрозненно, не формируя компактные гранулемы. Характерной чертой полиангиита с гранулематозом является наличие некротического васкулита с фибриноидным некрозом мышечной оболочки (рис. 6), Рис. 6. Гранулематоз Вегенера: фибриноидный некроз стенки сосуда с лимфолейкоцитарной инфильтрацией, ×100. встречаются такие сосуды в зоне воспаления, поражение стенки часто эксцентрично, при этом заболевании поражаются ветви легочных артерий и вен. Возможно также развитие капиллярита, что сопровождается внутриальвеолярными кровоизлияниями. Некротический васкулит часто можно встретить в зоне воспаления и некроза и при инфекционном процессе, поэтому для подтверждения диагноза полиангиита с гранулематозом необходимо внимательно оценить сосуды вне зон некроза, желательно при этом использовать дополнительные окраски для выявления эластической ткани (по Верхофф, Ван-Гизону и т. д.). Кроме того, для полиангиита с гранулематозом в отличие от инфекционного гранулематоза нехарактерно вовлечение в процесс лимфатических узлов [11].
Некротический гранулематоз встречается также при аллергическом ангиите с гранулематозом (ранее — болезнь Черджа—Стросса) в сочетании с некротическим васкулитом и эозинофильной пневмонией. Гранулемы при аллергическом ангиите с гранулематозом хорошо оформленные, с центральным некрозом, содержащим множество эозинофилов, имеет место эозинофильная инфильтрация стенок сосудов и бронхиол, некротический васкулит с наличием эозинофилов и гигантских многоядерных клеток. Однако классическая триада изменений в виде гранулематоза, некротического васкулита и эозинофильной пневмонии в легких встречается нечасто, поэтому для установления диагноза необходимы дополнительные клинические и лабораторные данные.
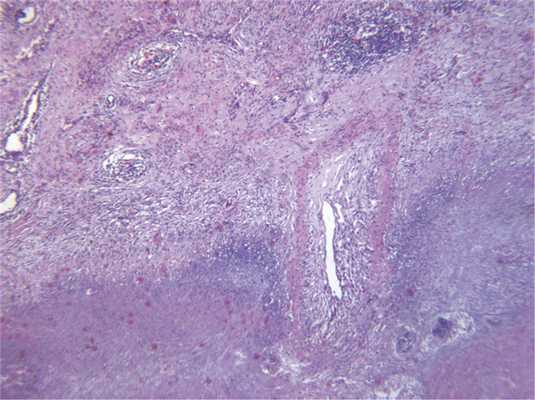
Некротические гранулемы могут формироваться в легком и при ревматоидном артрите, однако диагноз в этом случае следует формулировать с осторожностью. Прежде всего следует учитывать клинические данные, поскольку узелковые формы ревматоидного артрита развиваются только в активной фазе заболевания, у серопозитивных пациентов с наличием выраженного суставного синдрома. При этом заболевании некроз, как правило, окрашен эозинофильно, клеточный детрит располагается обычно между некрозом и окружающим его гистиоцитарным валом, может сочетаться с васкулитом, однако некротический васкулит нехарактерен (рис. 7) Рис. 7. Ревматоидный артрит: обширная зона некроза с гистиоцитарным валом по периферии, лимфоидная инфильтрация стенок сосудов с обтурацией просветов, ×40. [12]. Описанные гистологические изменения практически неотличимы от таковых инфекционного гранулематоза, кроме того, описаны редкие наблюдения сочетания ревматоидного артрита и туберкулеза, поэтому необходимо исключить наличие инфекции.
При дифференциальной диагностике васкулитов с развитием гранулематозной реакции, описанных выше, следует учитывать специфические серологические признаки того или иного заболевания.
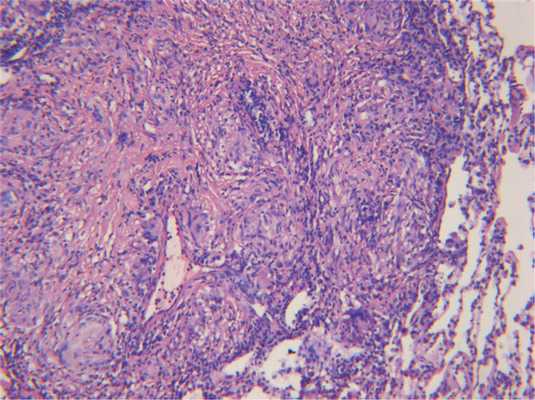
Инфекционный гранулематоз следует также дифференцировать с НСГ. Последний имеет также некоторые сходства с полиангиитом с гранулематозом. При НСГ характерно развитие интерстициального некроза, который чаще эозинофильно окрашен, однако иногда может содержать клеточный детрит. Однако некроз при НСГ сочетается с имеющимися ненекротизирующими гранулемами саркоидного типа, состоящими преимущественно из эпителиоидных и гигантских многоядерных клеток с небольшим числом лимфоцитов, эти гранулемы имеют тенденцию к слиянию, часто располагаются вблизи кровеносных сосудов или в их стенке, не приводя, однако, к развитию васкулита (рис. 8) Рис. 8. Некротизирующий саркоидный гранулематоз: гранулематозный васкулит, ×100. [6]. Для диагностики НСГ необходимо наличие триады признаков: гранулемы саркоидного типа, гранулематозного васкулита и некротического воспаления.
Поскольку некроз при инфекционном гранулематозе может быть коагуляционного типа, его также следует дифференцировать с инфарктом легкого. В стадии организации инфаркты могут быть окружены фибробластами и клетками воспаления, напоминая гранулематозное воспаление. В резецированных кусочках легкого при инфаркте, как правило, можно обнаружить тромбы в ветвях легочной артерии, явившиеся причиной развития инфаркта [13].
Наличие гигантских многоядерных клеток «инородных тел» и выраженной воспалительной реакции при аспирационной пневмонии в ряде случаев может напоминать гранулематозный процесс, для диагностики этого заболевания необходима тщательная оценка гистологических срезов с целью обнаружения различных инородных остатков пищи (растительных клеток, фрагментов поперечнополосатых мышц и др.).

Дифференциально-диагностические признаки основных неинфекционных заболеваний легких приведены в таблице. Ключевые диагностические признаки основных неинфекционных заболеваний легких [14]
Таким образом, для проведения дифференциальной диагностики гранулематозных заболеваний необходимо оценить форму (очерченность, «зрелось») гранулемы, ее клеточный состав, наличие/отсутствие некроза, цвет некроза, клеточную реакцию по периферии некроза, состояние ткани легкого вне зоны гранулематозного воспаления, а также другие специфические признаки. Дифференциальная диагностика гранулематозных процессов инфекционной природы будет рассмотрена в части II.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Эозинофильный гранулематоз с полиангиитом (ЭГПА)
Эозинофильный гранулематоз с полиангиитом представляет собой системный некротизирующий васкулит малых и средних сосудов с развитием экстраваскулярных гранулем, эозинофилии и эозинофильной инфильтрации тканей. Он возникает при астме, начавшейся у взрослых, у пациентов с аллергическим ринитом, назальным полипозом или их сочетанием. Диагноз может быть подтвержден по результатам биопсии. Лечение проводят в основном глюкокортикоидами, в тяжелых случаях в комбинации с иммунодепрессантами.
Эозинофильный гранулематоз с полиангиитом (ЭГПА) проявляется примерно у 3 человек на 1 миллион. Средний возраст для начала болезни 48 лет.
ЭГПА характеризуется наличием экстраваскулярных некротизирующих гранулем (обычно с большим количеством эозинофилов), эозинофилией и эозинофильной инфильтрацией тканей. Однако эти проявления не всегда сочетаются. Васкулит обычно поражает малые и средние артерии. В заболевание может быть вовлечен любой орган, но чаще всего поражаются легкие, кожа, синусы, кардиоваскулярная система, почки, периферическая нервная система, центральная нервная система, суставы и желудочно-кишечный тракт. Иногда легочный капиллярит может приводить к альвеолярному кровотечению.
Этиология ЭГПА
Причина эозинофильного гранулематоза с полиангиитом неизвестна. Развитие может быть опосредовано аллергическим механизмом с прямым повреждением тканей эозинофилами и продуктами деградации нейтрофилов. Активация Т-лимфоцитов, вероятно, способствует поддержанию эозинофильного воспаления. Синдром возникает у пациентов с астмой Астма Бронхиальная астма - заболевание, характеризующееся диффузным воспалением дыхательных путей с разнообразными пусковыми механизмами, которое приводит к частично или полностью обратимому бронхоспазму. Прочитайте дополнительные сведения , начавшейся у взрослых, аллергическим ринитом Аллергический ринит Аллергический ринит проявляется зудом, чиханием, ринореей, заложенностью носа и иногда конъюнктивитом при контакте с пыльцой или иными аллергенами в определенное время года или круглогодично. Прочитайте дополнительные сведения , назальным полипозом Полипы полости носа Полипы полости носа являются выростами слизистой оболочки, которые образуюся на месте отека на основной пластинке слизистой мембраны, как правило, расположены около соустья верхнечелюстной пазухи. Прочитайте дополнительные сведенияСимптомы и признаки ЭГПА
Синдром имеет 3 фазы, которые могут перекрываться:
1-я - продромальная - фаза может персистировать в течение нескольких лет. Отмечается аллергический ринит, назальный полипоз, астма или их комбинация.
2-я фаза - характерно повышение числа эозинофилов в крови, эозинофильная инфильтрация тканей. Клиническая симптоматика может напоминать синдром Леффлера, включая хроническую эозинофильную пневмонию и эозинофильный гастроэнтерит.
3-я фаза развивается потенциально угрожающий жизни васкулит. Для этой фазы характерны симптомы органной дисфункции и системные проявления (например, лихорадочное состояние, недомогание, снижение массы тела, утомляемость).
Фазы не обязательно следуют одна за другой в этом порядке, временные интервалы между ними значительно варьируют.
Могут быть поражены различные органы и системы
Дыхательная система: астма, часто с началом у взрослого человека, обычно проявляется в тяжелой форме и является зависимой от кортикостероидов. Часто встречается синусит, но не инвазивный и без тяжелого некротизирующего воспаления. У пациентов может присутствовать одышка. Также наблюдаются кашель и кровохарканье вследствие альвеолярного кровотечения. Часто встречаются транзиторные пятнистые легочные инфильтраты.
Неврология: широко распространены неврологические проявления заболевания. Множественная мононевропатия (множественный мононеврит) Множественная мононейропатия Множественная мононейропатия характеризуется сенсорными нарушениями и мышечной слабостью в зоне иннервации ≥ 2 пораженных периферических нервов. (См. также Обзор заболеваний периферической нервной. Прочитайте дополнительные сведения наблюдается у до трех четвертей пациентов. Вовлечение ЦНС в заболевание наблюдается редко, но в таких случаях развивается гемипарез, нарушение сознания, припадки и кома с поражением или без поражения черепномозговых нервов или с признаками инсульта.
Кожа: примерно у половины пациентов наблюдаются поражения кожи. Узлы и папулы появляются на разгибательных поверхностях конечностей. Они вызваны экстраваскулярными гранулематозными поражениями с центральным некрозом. Может развиться пурпура или эритематозные папулы вследствие лейкоцитокластического васкулита с выраженной эозинофильной инфильтрацией или без нее.
Скелетно-мышечная система: Артралгии, миалгии или даже артрит, обычно во время васкулитной фазы.
Сердечная система: поражение сердца (основная причина смертности) включает в себя сердечную недостаточность вследствие миокардита и эндомиокардиального фиброза, васкулит коронарных артерий (возможно с инфарктом миокарда), заболевания клапанов и перикардит. Преобладающим гистологическим проявлением является эозинофильный миокардит.
Желудочно-кишечный тракт:у трети пациентов могут отмечаться признаки поражения желудочно-кишечного тракта (например, боли в животе, диарея, кровотечение, бескаменный холецистит), обусловленные эозинофильным гастроэнтеритом или ишемией брыжейки в связи с васкулитом.
Почки: почки поражаются менее часто, чем при других васкулитных заболеваниях, ассоциированных с антинейтрофильными цитоплазматическими антителами. Эозинофильное или гранулематозное воспаление почек встречается редко. Обычно возникает пауцииммунный (с малым количеством иммунных комплексов) очаговый сегментарный некротизирующий гломерулонефрит с формированием полулуний.
Поражение почек, сердца или нервной системы является плохим прогностическим признаком.
Диагностика ЭГПА
Рутинные лабораторные тесты
Согласно рекомендациям, принятым в 2012 году на консенсусной конференции в Чапел Хилл (1 Справочные материалы по диагностике Эозинофильный гранулематоз с полиангиитом представляет собой системный некротизирующий васкулит малых и средних сосудов с развитием экстраваскулярных гранулем, эозинофилии и эозинофильной инфильтрации. Прочитайте дополнительные сведенияЭозинофилия > 10% в периферической крови
Легочные инфильтраты, иногда транзиторные
Гистологические признаки васкулита с экстраваскулярными эозинофилами
Множественная мононейропатия или полинейропатия
Если присутствуют 4 и более критерия, чувствительность составляет 85%, а специфичность - 99,7%.
Лабораторное исследование помогает подтвердить диагноз, уточнить выраженность органной патологии и дифференцировать ЭГПА от других эозинофильных заболеваний: например, паразитарных инфекций Подход к лечению паразитарных инфекций Паразиты человека - это организмы, которые живут на человеке или в нем, получая питательные вещества от него (это их хозяин). Существует 3 типа паразитов: Одноклеточные организмы (простейшие. Прочитайте дополнительные сведения , побочных реакций лекарственных препаратов Побочные действия лекарственных препаратов Нежелательные лекарственные реакции (НЛР) - собирательный термин, относящийся ко всем нежелательным, вызывающим дискомфорт, и/или опасным эффектам, возникающим в ответ на прием ЛС. Нежелательные. Прочитайте дополнительные сведения , острой эозинофильной пневмонии Острая эозинофильная пневмония Острая эозинофильная пневмония (ОЭП) - это заболевание неизвестной этиологии, которое характеризуется быстрой эозинофильной инфильтрацией интерстиция легких. (См. также Обзор эозинофильных заболеваний. Прочитайте дополнительные сведения и хронической эозинофильной пневмонии Хроническая эозинофильная пневмония Хроническая эозинофильная пневмония (ХЭП) - заболевание неизвестной этиологии, которое характеризуется хроническим патологическим накоплением эозинофилов в легком. (См. также Обзор эозинофильных. Прочитайте дополнительные сведения , аллергического бронхопульмонального аспергиллеза Аллергический бронхолегочный аспергиллез (АБЛ) Аллергический бронхолегочный аспергиллез (АБЛА) - это реакция гиперчувствительности к видам Aspergillus (обычнo A. fumigatus), который встречается главным образом у пациентов с. Прочитайте дополнительные сведенияВыполняют исследование крови и рентгенографию органов грудной клетки, но их результаты не позволяют установить диагноз. Для выявления эозинофилии, которая у некоторых пациентов может быть маркером активности заболевания, проводят общий анализ крови с подсчетом лейкоцитарной формулы. Периодически определяют содержание IgЕ, С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки воспалительной активности. Для обнаружения болезни почек и контроля ее тяжести проводят анализ мочи и уровня креатинина. Также измеряют уровни электролитов.
Серологическое исследование выявляет антинейтрофильные цитоплазматические антитела (АНЦА) примерно у 40% пациентов; при наличии АНЦА проводят иммуноферментное исследование (ELISA) для выявления специфических антител. Наиболее характерным результатом считается выявление перинуклеарных АНЦА (пАНЦА) с антителами к миелопероксидазе, но тест на АНЦА не является специфичным или чувствительным для ЭГПА.
Несмотря на то, что эозинофилия, выявление IgE, АНЦА, измерение СОЭ и уровня С-реактивного белка успешно используются в качестве маркеров активности заболевания, предсказать дальнейшие обострения заболевания можно только с существенными ограничениями.
При рентгенографии грудной клетки часто выявляют транзиторные пятнистые легочные инфильтраты.
Двухмерная эхокардиограмма сердца должна проводиться у всех пациентов в начале исследования; ее повторяют через некоторое время, если развиваются симптомы и/или признаки сердечной недостаточности.
По возможности следует выполнить биопсию наиболее доступной пораженной ткани.
Справочные материалы по диагностике
1. Jennette JC, Falk RJ, Bacon PA, et al: 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheum 65(1):1-11, 2013. doi: 10.1002/art.37715.
Гранулематоз с полиангиитом (ГПА)
Гранулематоз с полиангиитом характеризуется некротизирующим гранулематозным воспалением, васкулитом с поражением сосудов малого и среднего калибра и очаговым некротизирующим гломерулонефритом, часто с формированием полулуний. Обычно поражается верхний и нижний респираторный тракт, а также почки, но может быть вовлечен любой орган. Симптоматика определяется поражением органов и систем. Заболевание может начинаться с признаков поражения верхних и нижних отделов респираторного тракта (например, выделения из носа, кашель) с последующим появлением гипертензии, отеков, проявлений мультиорганной патологии. Для постановки диагноза обычно требуется проведение биопсии. Лечение проводят глюкокортикоидами и иммунодепрессантами. Обычно возможна ремиссия, хотя часто возникают рецидивы.
Гранулематоз с полиангииом (ГПА) встречается с частотой примерно 1/25 000 человек; наиболее часто он отмечается у представителей европеоидной расы, но может возникать в любой этнической группе и в любом возрасте. Средний возраст начала 40 лет.
Причина ГПА неизвестна, хотя в развитии участвуют иммунологические механизмы. У большинства больных с активным генерализованным заболеванием выявляются антинейтрофильные цитоплазматические антитела (АНЦА).
Патофизиология ГПА
Обычно в формировании гранулем участвуют гистиоцитарные эпителиоидные клетки, иногда гигантские клетки. Присутствуют плазменные клетки, лимфоциты, нейтрофилы и эозинофилы. Воспаление поражает ткани, также как и сосуды; васкулит может быть небольшим или крупным компонентом развития заболевания. Микронекроз, как правило, с нейтрофилами (микроабсцессы), происходит на ранних стадиях заболевания. Микронекроз развивается до макронекроза. Центральная зона некроза (так называемый "географический" некроз) окружена лимфоцитами, плазматическими клетками, макрофагами и гигантскими клетками. Эта область может быть окружена зоной пролиферации фибробластов и палисадообразно расположенных гистиоцитов.
В носу развиваются неспецифическое хроническое воспаление и некроз тканей. В легких обычно отображается полный спектр гистопатологических отклонений, но диагностические признаки, как правило, не распознаются на маленьких образцах тканей, полученных с помощью трансбронхиальной биопсии. В почках наиболее часто развивается пролиферативный пауци-иммунный очаговый серповидный гломерулонефрит, с некрозом и тромбозом отдельных петель и больших сегментов клубочков. Васкулитические поражения и диссеминированная гранулема встречаются лишь изредка.
Симптомы и признаки ГПА
Заболевание гранулематозом с полиангитом может быть постепенным или острым; развитие полного спектра проявлений болезни может занять годы. Некоторые больные сначала обращаются с признаками поражения верхних и нижних отделов респираторного тракта, позднее с жалобами на почки. У других пациентов отмечается относительно острое начало системных проявлений, развивается последовательное поражение нескольких органов и систем: верхние отделы респираторного тракта, периферическая нервная система (множественный мононеврит Множественная мононейропатия Множественная мононейропатия характеризуется сенсорными нарушениями и мышечной слабостью в зоне иннервации ≥ 2 пораженных периферических нервов. (См. также Обзор заболеваний периферической нервной. Прочитайте дополнительные сведения [мононеврит мультиплекс]), почки (гломерулонефрит), нижние отделы респираторного тракта (геморрагии, легочные узлы, полости или их совокупность).
Верхние отделы респираторного тракта: возможны боли в области придаточных пазух, кровянистое или гнойное отделяемое. Слизистая оболочка рыхлая, имеет гранулярную поверхность (напоминает булыжную мостовую), часто возникают изъязвления и перфорация перегородки. Встречается хондрит хрящей носа с припухлостью, болями и западением спинки носа (седловидный нос). Больной может жаловаться на рецидивирующий синусит, рефрактерный к лечению антибиотиками и требующий хирургического лечения. Могут возникать вторичные инфекции, обусловленные, например, Staphylococcus aureus. Может развиться подсвязочный стеноз, вызывая такие симптомы, как боль в гортани, хрипота, одышка, свистящее дыхание и стридор.
Уши: возможны отит, сенсоневральная потеря слуха, головокружение и хондрит. Часто поражаются среднее ухо, внутреннее ухо, и сосцевидный отросток.
Глаза: может отмечаться покраснение глаз и отечность. Возможны также воспаление и непроходимость носослезного канала, конъюнктивит, склерит, увеит или васкулит сосудов сетчатки. Формирование воспалительного инфильтрата в ретроорбитальном пространстве (псевдотумор орбиты) может вызывать птоз, компрессию зрительного нерва и слепоту. Распространение процесса на глазодвигательные мышцы приводит к диплопии. При развитии серьезных симптомов поражений глаз требуется немедленное обследование и лечение для предотвращения необратимой потери зрения.
Нижние дыхательные пути: респираторные проявления встречаются часто. Воспаление бронхов может вызывать постобструктивную пневмонию и формирование ателектазов. Единичные или множественные легочные узлы с полостями или без них, а также паренхиматозные инфильтраты иногда вызывают такие проявления, как боли в грудной клетке, одышку, кашель с мокротой. Одышка с наличием двусторонних инфильтратов с кровохарканьем или без него, может быть признаком альвеолярного кровотечения и требует немедленного обследования.
Сердце: возможно развитие ишемической болезни сердца но это происходит редко.
Опорно-двигательная система: часто могут отмечаться миалгии, артралгии или неэрозивный воспалительный артрит.
Кожа: возможны пальпируемая пурпура, болезненные подкожные узлы, папулы, сетчатое ливедо или язвы.
Нервная система: васкулит может вызвать ишемическую периферическую нейропатию, поражения головного мозга или распространение поражений от смежных участков. Очаги поражения, возникающие в придаточных пазухах или среднем ухе, могут распространяться непосредственно на заглоточное пространство и основание черепа, вызывая нейропатию черепно-мозговых нервов, проптоз, несахарный диабет или менингит.
Почки: развиваются симптомы и признаки гломерулонефрита. Часто присутствуют изменения мочевого осадка и быстрое повышение уровня сывороточного креатинина. В результате могут возникать отеки и гипертензия. Может развиваться угрожающий жизни быстро прогрессирующий гломерулонефрит Быстро прогрессирующий гломерулонефрит (БПГН) Быстро прогрессирующий гломерулонефрит это острый нефритический синдром, сопровождающийся микроскопической картиной формирования в гломерулах полулуний и прогрессирующий до почечной недостаточности. Прочитайте дополнительные сведенияВенозная система: тромбоз глубоких вен может поражать нижние конечности, в основном при активном гранулематозе с полиангиитом.
Другие органы: иногда воспалительные процессы локализуются в молочных железах, почках, предстательной железе или других органах.
Диагностика ГПА
Рутинные лабораторные тесты, включая анализ мочи
Тесты на антинейтрофильные цитоплазматические антитела
Биопсия для подтверждения диагноза
Гранулематоз с полиангиитом должен быть заподозрен у больных с хронической респираторной симптоматикой неясной этиологии (в том числе отитом у взрослых), особенно при наличии признаков поражения в других системах органов (в первую очередь в почках), которые также указывают на это заболевание. Выполняют рутинные лабораторные тесты, но наиболее специфические данные могут дать определение АНЦА и биопсия.
Рутинные лабораторные тесты включают скорость оседания эритроцитов, уровень С-реактивного белка, общий анализ крови с подсчетом клеток, альбумин и общий белок сыворотки крови, креатинин сыворотки крови, общий анализ мочи, 24-часовой белок в моче и рентген органов грудной клетки. КТ грудной клетки без контраста почти всегда необходима, поскольку при рентгенографии могут быть незаметны узлы, образования и/или полостные повреждения, вызванные гранулематозом с полиангиитом. У большинства пациентов с активной формой заболевания отмечается повышение скорости оседания эритроцитов и содержания С-реактивного белка, снижение уровня сывороточного альбумина и общего белка, анемия, тромбоцитоз, слабая или умеренная эозинофилия. Наличие измененных эритроцитов или эритроцитарных цилиндров в анализах мочи указывает на поражение клубочков. Может выявляться протеинурия. Уровень сывороточного креатинина может быть повышен.
После серологического теста на выявление антинейтрофильных цитоплазматических антител (АНЦА) выполняют иммуноферментное исследование (ИФА) для определения специфических антител. У большинства пациентов с активным заболеванием присутствуют цитоплазматические АНЦА (цАНЦА) с антителами к протеиназе 3 (ПР3). Эти изменения в сочетании с характерными клиническими признаками указывают на ГПА.
АНЦА могут быть обнаружены и у некоторых пациентов с другими заболеваниями (например, бактериальным эндокардитом, кокаиновой зависимостью, системной красной волчанкой, амебиазом, туберкулезом). Исследования для редких заболеваний часто дают ложноположительные результаты, если они назначаются для общей популяции, и диагностическая ценность положительного результата для теста на АНЦА составляет около 50%. Поэтому тестирование АНЦА должно проводится пациентам, у которых претестовая вероятность наличия ГПА (GPA) или другого АНЦА- ассоциированого васкулита является по крайней мере умеренно высокой (например, пациентам с альвеолярным кровотечением, гломерулонефритом или множественным мононевритом и другими признаками микроскопического полиангиита или ГПА).
Положительный тест АНЦА не исключает микобактериальные и грибковые инфекции. Поэтому пациенты с АНЦА-положительными результатами и полостными поражениями легких по-прежнему нуждаются в бронхоскопии, посевах и других тестах на туберкулез и грибковые инфекции. Для выбора дальнейшего лечения тест на АНЦА (титр) не требуется. В период ремиссии содержание АНЦА может повышаться, и негативный ранее тест может стать позитивным. У некоторых из этих больных симптоматика не рецидивирует. У других через несколько недель, месяцев или лет возникает рецидив или ухудшение.
По возможности для подтверждения диагноза ГПА следует выполнить биопсию. Клинически патологические участки могут подвергаться биопсии первыми. Биопсия поврежденной легочной ткани с наибольшей вероятностью выявит характерные признаки; открытая торакотомия обеспечит наилучший доступ. Выполняют посев биоптатов легких или придаточных пазух для исключения инфекции. Если почечная биопсия указывает на слабоиммунный некротический очаговый серповидный или несерповидный гломерулонефрит, то это является существенным подтверждением диагноза. Результаты биопсии различных тканей могут также предоставлять гистологическую информацию, которая поможет в назначении дальнейшего лечения (например, фиброз почек).
Дифференциальная диагностика включает другие васкулиты, поражающие сосуды малого и среднего калибра. Следует исключить инфекции, особенно вызванные медленно растущими грибами и ацидофильными организмами, с помощью окрашивания и посева биоптата.
Прогноз при ГПА
Прогноз в равной мере зависит от выраженности и степени заболевания (степень ограниченности или диффузности) и от того, насколько быстро начато лечение.
Использование иммунодепрессантов при тяжелом течении болезни резко улучшило прогноз. Благодаря лечению, полная ремиссия возможна примерно у 80% больных, но приблизительно у половины из них со временем отмечается рецидив. Он может возникать во время поддерживающей терапии или после прекращения лечения (иногда через много лет). Усиление терапии обычно позволяет контролировать заболевание. Тем не менее, у 90% пациентов развиваются значительные осложнения, которые обусловлены заболеванием и/или лечением.
Лечение ГПА
Для индукции ремиссии при ГПА, опасном для жизни или органов, используют высокие дозы кортикостероидов с циклофосфамидом или ритуксимабом
Для индукции ремиссии при менее тяжелой форме ГПА применяются кортикостероиды с метотрексатом или ритуксимабом
Для поддержания ремиссии назначается один лишь ритуксимаб или другие препараты, такие как метотрексат, азатиоприн или мофетила микофенолат (ритуксимаб плюс еще один из этих препаратов, иногда вместе с низкой дозой кортикостероидов, если пациенты имеют множественные рецидивы или ГНВ трудно контролировать)
При необходимости трансплантация почек
Лечение гранулематоза с полиангиитом зависит от тяжести заболевания. При мультиорганном поражении требуется мультидисциплинарный подход, часто включающий помощь ревматолога, оториноларинголога, пульмонолога и нефролога.
При наличии тяжелых патологий, несущих угрозу для жизни в целом или угрозу жизнедеятельности отдельных органов (например, альвеолярное кровотечение, быстро прогрессирующий гломерулонефрит, множественная мононейропатия с моторными нарушениями), требуется немедленная госпитализация и лечение для достижения ремиссии. Таким пациентам назначают высокие дозы кортикостероидов и циклофосфамид или ритуксимаб (см. Индукция ремиссии Индукция ремиссии Васкулит представляет собой воспаление кровеносных сосудов, часто с ишемией, некрозом и поражением внутренних органов. Васкулит может распространяться на кровеносные сосуды любого типа: артерии. Прочитайте дополнительные сведения ). Не было доказано, что плазмаферез снижает частоту смертности или развития терминальной стадии почечной недостаточности (2 Справочные материалы по лечению Гранулематоз с полиангиитом характеризуется некротизирующим гранулематозным воспалением, васкулитом с поражением сосудов малого и среднего калибра и очаговым некротизирующим гломерулонефритом. Прочитайте дополнительные сведения Применение ритуксимаба может оказаться особенно эффективным у пациентов с рецидивирующей болезнью. По результатам одного из исследований, в котором принимали участие пациенты с ГНВ и другими АНЦА-ассоциированными васкулитами, значительные рецидивы произошли только у 5% пациентов, получавших ритуксимаб, но у 29% пациентов, получавших азатиоприн (3 Справочные материалы по лечению Гранулематоз с полиангиитом характеризуется некротизирующим гранулематозным воспалением, васкулитом с поражением сосудов малого и среднего калибра и очаговым некротизирующим гломерулонефритом. Прочитайте дополнительные сведенияПри менее тяжелом течении для достижения ремиссии используют глюкокортикоиды и метотрексат. Вместо метотрексата можно применять ритуксимаб. Для проявлений, касающихся верхних дыхательных путей, для поддержания ремиссии оказывается лучше ритуксимаб, чем циклофосфамид, метотрексат или азатиоприн.
Дозы кортикостероидов снижаются до максимально низких или препарат вообще отменяют.
Ирригация придаточных пазух изотоническим раствором натрия хлорида с использованием 2% мупироциновой мази для носа или без нее помогает уменьшить образование корок и развитие вторичной стафилококковой инфекции.
Лечение подглоточного стеноза является сложной задачей. Системная терапия иммунодепрессантами может быть неэффективна. Внутриочаговое введение глюкокортикоидов длительного действия с осторожной постепенной дилатацией значительно улучшает исход и уменьшает необходимость трахеостомии.
Больные должны быть информированы о характере заболевания, что позволяет своевременно выявлять рецидивы. Пациентам необходимо знать, как проверить свою мочу на наличие крови и белка; они должны быть проинструктированы, чтобы уведомить своего врача о каких-либо признаках гематурии.
Была успешной трансплантация почки; риск рецидива после трансплантации ниже по сравнению с лечением путем продолжительного диализа (возможно, благодаря использованию иммунодепрессантов для предотвращения отторжения).
Справочные материалы по лечению
1. Stone JH, Merkel PA, Spiera R, et al: Rituximab versus cyclophosphamide for ANCA-associated vasculitis. N Engl J Med 363:221-232, 2010. doi: 10.1056/NEJMoa0909905.
2. Walsh M, Merkel PA, Peh CA, et al: Plasma exchange and glucocorticoids in severe ANCA-associated vasculitis. N Engl J Med 382(7):622-631, 2020. doi:10.1056/NEJMoa1803537.
3. Guillevin L, Pagnoux C, Karras A, et al: Rituximab versus azathioprine for maintenance in ANCA-associated vasculitis. N Engl J Med 371:1771-1780, 2014. doi: 10.1056/NEJMoa1404231.
Основные положения
При гранулематозе с полиангиитом васкулит поражает сосуды малого и среднего калибра в любом органе: как правило, в почках (с гломерулонефритом) и в верхних и нижних дыхательных путях с существенным некротизирующим паренхиматозным гранулематозным воспалением, которое зачастую поражает сильнее, чем васкулит.
Проявления могут наблюдаться в различных системах органов и часто включают в себя симптомы заболевания верхних и нижних дыхательных путей (например, периодические выделения из носа или носовые кровотечения, кашель) с последующим возникновением гипертензии и отека (из-за вовлечения почек).
Диагноз подтверждается с помощью тестирования на антинейтрофильные цитоплазматические антитела и биопсии.
Рецидивы являются частым явлением, а лечение может способствовать развитию осложнений.
Для достижения ремиссии используют глюкокортикоиды и иммунодепрессанты.
Ремиссия поддерживается с помощью применения метотрексата, азатиоприна или ритуксимаба, а также путем снижения дозы кортикостероидов.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Оценка качества жизни больных гранулематозом с полиангиитом с поражением верхних дыхательных путей
Смирнова И.Г. ФГАОУ ВО “Первый Московский государственный медицинский университет имени И.М. Сеченова” Минздрава России (Сеченовский Университет), Москва , Буланов Н.М. Клиника им. Е.М. Тареева, Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва , Волкова К.Б. ФГАОУ ВО “Первый Московский государственный медицинский университет имени И.М. Сеченова” Минздрава России (Сеченовский Университет), Москва , Гудратова Э.Г. ФГАОУ ВО “Первый Московский государственный медицинский университет имени И.М. Сеченова” Минздрава России (Сеченовский Университет), Москва , Небритов Е.Г. ФГАОУ ВО “Российский национальный исследовательский медицинский университет имени Н.И. Пирогова” Минздрава России, Москва , Стаферов А.А. ФГАОУ ВО “Первый Московский государственный медицинский университет имени И.М. Сеченова” Минздрава России (Сеченовский Университет), Москва , Осипова И.А. Медицинский центр К+31, Москва , Новиков П.И. Клиника им. Е.М. Тареева, Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва , Свистушкин В.М. Sechenov First Moscow State Medical University, Moscow , Моисеев С.В. Клиника им. Е.М. Тареева, Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва
Оценить показатели качества жизни у пациентов с поражением верхних дыхательных путей (ВДП) в рамках гранулематоза с полиангиитом (ГПА), используя тест оценки исхода болезней носа и околоносовых пазух (опросник Sino-Nasal Outcome Test-22, SNOT-22).
Материалы и методы
В исследование были включены 160 пациентов. У 60 из них был диагностирован ГПА с поражением ВДП, в соответствии с критериями Американской коллегии ревматологов (1990 г.) и номенклатурой, принятой на конференции в Чапел-Хилле в 2012 г. Медиана длительности болезни составила 87 (49; 143) мес. В контрольную группу вошли 100 пациентов со следующими заболеваниями: искривление перегородки носа, вазомоторный ринит, полипозный риносинусит и гипертрофический ринит. Все пациенты прошли анкетирование с использованием русскоязычной версии опросника SNOT-22.
Умеренное ухудшение показателей качества жизни было выявлено как у пациентов с ГПА, так и больных контрольной группы. Медиана суммарного балла составила 36 (22, 55) и 46 (38, 54), соответственно (p=0,003). Медиана суммы баллов по домену “Нос” в группе ГПА также была достоверно ниже, чем в контрольной группе - 12 (8; 18) и 23 (19; 26), соответственно (p Заключение
Умеренное ухудшение качества жизни у пациентов с ГПА и поражением ВДП сохраняется в течение многих лет после начала болезни даже при отсутствии активности системного васкулита.
Гранулематоз с полиангиитом (ГПА) - это системное аутоиммунное заболевание, которое характеризуется наличием гранулематозного воспаления в тканях дыхательных путей и других органов, а также некротизирующим васкулитом сосудов мелкого и среднего калибра (капилляров, венул, артериол и артерий) [1]. Вместе с микроскопическим полиангиитом и эозинофильным гранулематозом с полиангиитом ГПА относится к АНЦА-ассоциированным васкулитам. Поражение верхних дыхательных путей (ВДП) - это одно из наиболее распространенных проявлений АНЦА-ассоциированных васкулитов, причем при ГПА частота вовлечения ВДП в патологический процесс достигает 95% [2,3]. Гранулематозное воспаление, развивающееся в верхних дыхательных путях, вызывает язвенно-некротическое поражение слизистой оболочки, а также очаговую костно-хрящевую деструкцию, приводящую к необратимым структурным изменениям.
В оториноларингологии оценка качества жизни является распространенной практикой, однако качество жизни ревматологических пациентов, имеющих поражение ВДП в рамках системного заболевания, изу чено недостаточно. Целью настоящего исследования была оценка качества жизни пациентов с поражением ВДП в рамках ГПА с помощью опросника SNOT-22.
Материал и методы
В исследование включали пациентов с ГПА, которые наблюдаются в клинике им. Е.М. Тареева. Диагноз ГПА устанавливали в соответствии с критериями Американской коллегии ревматологов 1990 г. [2] и номенклатурой, принятой на конференции в Чапел-Хилле в 2012 г. [5]. Наличие поражения ВДП в рамках основного заболевания было подтверждено данными анамнеза, результатами оториноларингологического и рентгенологического обследований. Контрольную группу составили пациенты с заболеваниями ЛОР-органов, проходившие обследование в клинике оториноларингологогии Сеченовского университета. Из этой группы исключали пациентов с системными аутоиммунными заболеваниями.
Всем пациентам была проведена оценка качества жизни с использованием русскоязычной версии опросника SNOT22. Все пациенты дали информированное согласие на участие в клиническом исследовании и полностью ответили на предложенные вопросы.
SNOT-22 является оценочной шкалой, утвержденной для использования у пациентов с хроническим риносинуситом. В ходе заполнения опросника пациентам предлагают оценить степень выраженности 22 типичных симптомов заболеваний носа и околоносовых пазух по 6-балльной психометрической шкале Лайкерта (от 0 - вообще не беспокоит до 6 - крайне беспокоит). Диапазон суммарного балла составляет от 0 до 110 (более высокое значение индекса указывает на худшее качество жизни). Дополнительно пациенты могут выделить 5 преобладающих клинических симптомов, которые оказывают наиболее выраженное негативное влияние на качество их жизни.
Статистическая обработка полученных результатов проводилась в программе SPSS Statistics 23 (IBM, США) с использованием базовых методов описательной статистики. Качественные признаки представлены в виде долей в %. Значимость различий качественных признаков в группах оценивали при помощи непараметрического критерия хиквадрат Пирсона, а при ожидаемой частоте признака 5 и менее - с помощью точного критерия Фишера. Нормальность распределения количественных показателей проверяли при помощи критерия Шапиро-Уилка. При распределении, отличающемся от нормального, результаты представляли в виде медианы (Ме) с интерквартильным размахом (25 и 75 перцентили). Количественные показатели сравнивали с помощью критерия Манна-Уитни. Различия считали статистически значимыми при p
Результаты
Демографическая и клиническая характеристика пациентов. В исследование были включены 60 больных ГПА с поражением ВДП, включая некротизирующий ринит у 52, хронический синусит у 51, деструкцию стенок околоносовых паузх у 29 и перфорацию носовой перегородки у 21 (71,7% женщин, медиана возраста 57,5 лет) (табл. 1). Медиана длительности ААВ составила 87 (49; 143) мес. У большинства пациентов имелась ремиссия системного васкулита. Контрольную группу составили 100 пациентов (41,0% женщин, медиана возраста 31,0 год). У 73 из них в качестве основного заболевания было диагностировано искривление перегородки носа, у 11 - вазомоторный ринит, у 9 - полипозный риносинусит, у 7 - гипертрофический ринит.
Средний суммарный балл и сумма баллов по отдельным доменам. Медиана суммарного балла по опроснику SNOT-22 у пациентов с ГПА составила 36,0 (22,3; 54,8), а у пациентов с заболеваниями ЛОР-органов - 46,0 (38,3; 54,0) (p=0,003) (табл. 1).
| Показатели | ГПА, n = 60 | Контроль, n = 100 | p |
|---|---|---|---|
| Мужчины, n (%) | 17 (28,3) | 59 (59,0) | |
| Возраст, годы | 57,5 (41,5; 64,8) | 31,0 (27,0; 40,0) | |
| Cумма баллов по опроснику SNOT-22 | 36,0 (22,3; 54,8) | 46 (38,3; 54,0) | 0,003 |
| Сумма баллов по домену "Нос" | 12,0 (8,0; 18,0) | 23,0 (19,0; 26,0) | |
| % от общей суммы баллов | 35,5 (25,3; 44,5) | 50,0 (42,2; 56,4) | |
| Сумма баллов по домену "Слух" | 4,0 (2,0; 8,0) | 6,0 (3,0; 8,0) | 0,068 |
| % от общей суммы баллов | 12,6 (6,9; 18,4) | 13,0 (8,1; 16,2) | 0,856 |
| Сумма баллов по домену "Сон" | 15,0 (9,0; 24,8) | 15,0 (11,3; 19,0) | 0,361 |
| % от общей суммы баллов | 43,1 (36,3; 51,4) | 31,0 (24,8; 38,0) | |
| Сумма баллов по домену "Эмоции" | 2,0 (0; 4,0) | 2,0 (1,0; 4,0) | 0,374 |
| % от общей суммы баллов | 5,2 (0; 9,3) | 5,1 (2,6; 8,1) | 0,935 |
Проявления, расцененные пациентами как наиболее важные. Пациентов с ГПА больше всего беспокоили утомляемость (40,0%), снижение работоспособности (37,7%), заложенность носа (33,3%), густое отделяемое из носа (31,7%), стекание слизи по задней стенке глотки (31,7%) и заложенность ушей (26,7%) (табл. 2). В контрольной группе пациенты чаще всего выделяли заложенность носа (72,0%) и желание высморкаться (60,0%), в то время как остальные симптомы беспокоили опрошенных пациентов гораздо в меньшей степени.
| Показатели | ГПА, n = 60 | Контроль, n = 100 | p |
|---|---|---|---|
| 1. Желание высморкаться | 11 (18,3) | 60 (60,0) | |
| 2. Заложенность носа | 20 (33,3) | 72 (72,0) | |
| 3. Чихание | 1 (1,7) | 22 (22,0) | |
| 4. Водянистые выделения из носа | 6 (10,0) | 21 (21,0) | 0,072 |
| 5. Кашель | 9 (15,0) | 7 (7,0) | 0,102 |
| 6. Стекание слизи по задней стенке глотки | 19 (31,7) | 6 (6,0) | |
| 7. Густое отделяемое из носа | 19 (31,7) | 5 (5,0) | |
| 12. Снижение обоняния/вкуса | 11 (18,3) | 15 (15,0) | 0,58 |
| Хотя бы один пункт из домена "Нос" | 43 (71,7) | 99 (99,0) | |
| 8. Заложенность ушей | 16 (26,7) | 16 (26,7) | |
| 9. Головокружение | 8 (13,3) | 5 (5,0) | 0,076 |
| 11. Боль в лице/ощущение давления | 7 (11,7) | 2 (2,0) | 0,027 |
| Хотя бы один пункт из домена "Слух" | 27 (45,0) | 11 (11,0) | |
| 13. Трудности при засыпании | 8 (13,3) | 15 (15,0) | 0,771 |
| 14. Ночные пробуждения | 11 (18,3) | 16 (16,0) | 0,703 |
| 15. Нехватка полноценного ночного сна | 9 (15,0) | 11 (11,0) | 0,459 |
| 16. Чувство разбитости по утрам | 12 (20,0) | 9 (9,0) | 0,046 |
| 17. Утомляемость | 24 (40,0) | 0 | |
| 18. Снижение работоспособности | 19 (37,7) | 1 (1,0) | |
| 19. Снижение концентрации внимания | 9 (15,0) | 1 (1,0) | 0,001 |
| 20. Разочарование/тревога/раздражительность | 11 (18,3) | 0 | |
| Хотя бы один пункт из домена "Сон" | 43 (71,7) | 31 (31,0) | |
| 21. Печаль/уныние | 6 (10,0) | 0 | 0,002 |
| 22. Растерянность | 3 (5,0) | 0 | 0,051 |
| Хотя бы один пункт из домена "Эмоции" | 8 (13,3) | 0 |
Кроме этого, мы оценили долю пациентов, которые посчитали особенно важным хотябы одно проявление в каждом из 4 описанных выше доменов. Симптомы из домена "Нос" выбрали 43 (71,7%) пациента с ГПА и 99 (99,0%) пациентов из контрольной группы, из домена "Слух" - 27 (45,0%) и 11 (11,0%), соответственно, из домена "Сон" - 43 (71,7%) и 31 (31,0%), а из домена "Эмоции" - 8 (13,3%) и 0 (рис. 1). Различия между группами были высоко достоверными (все p<0,001).
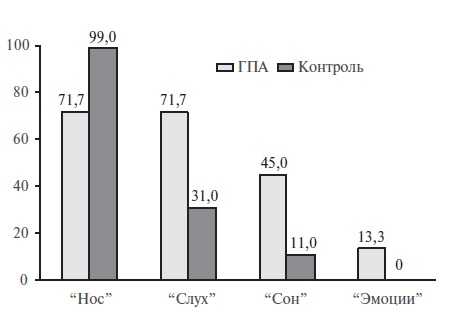
Рис. 1. Доля пациентов, выбравших хотя бы одно проявление из того или иного домена как наиболее важное (%)
Результаты нашего исследования показали, что у больных ГПА с поражением ВДП умеренное ухудшение качества жизни сохраняется в течение многих лет (медиана наблюдения около 7 лет) после появления первых симптомов, в том числе при отсутствии активности заболевания.
Вовлечение в патологический процесс ВДП при ГПА является одним из важнейших проявлений заболевания. Зачастую симптомы со стороны ВДП оказываются первыми и в течение длительного времени остаются единственными признаками системного заболевания, приводя к развитию необратимых структурных изменений носа и пазух. Эти проявления значительно снижают качество жизни пациентов с АНЦА-ассоциированными васкулитами. Srouji и соавт. показали, что в 40% случаев симптомы со стороны ВДП субъективно ощущаются пациентами тяжелее, чем любые другие проявления системного заболевания [6].
Наиболее подробно в научной литературе описаны особенности поражения ВДП при ГПА 7. Кли нические проявления поражения ВДП при этом АНЦАассоциированном васкулите чаще всего включают в себя наличие сухих корочек и атрофии слизистой оболочки в носовых ходах (69%), признаки хронического риносинусита (61%), затруднение носового дыхания (58%) и кровянистые выделения из носа (52%) [9]. При компьютерной томографии выявляют утолщение слизистой оболочки носа (87,7%), костную деструкцию (59,9%) и эрозивные изменения носовой перегородки (59,4%) [10]. Перфорация хрящевого отдела перегородки носа наблюдается в 33% случаев и может привести к ослаблению хрящевого скелета, вызывая формирование седловидной деформации наружного носа, частота которой достигает 23% среди пациентов с ГПА [9].
Следует отметить, что поражение ВДП наблюдается и при других АНЦА-васкулитах. При микроскопическом полиангиите симптомы со стороны ВДП встречаются гораздо реже и обычно менее выражены, чем при ГПА (вследствие отсутствия гранулематозного воспаления и костной деструкции), а при эозинофильном гранулематозе с полиангиитом они представлены в основном хроническим аллергическим ринитом и полипозным риносинуситом. Соответственно, включение в исследование пациентов с другими АНЦА-ассоциированными васкулитами привело бы к снижению однородности выборки и могло отразиться на результатах сравнения с контрольной группой пациентов с заболеваниями ЛОР-органов.
Опросник SNOT-22 является общепризнанным методом исследования качества жизни пациентов с поражением ЛОР-органов. Наряду с другими подобными методиками, он позволяет оценить различные аспекты качества жизни этих пациентов, а также их их динамику на фоне лечения, например, после проведения хирургических вмешательств. SNOT-22 [11] представляет собой модификацию его предыдущей версии (SNOT-20), разработанной в 1996 году J. Piccirillo и соавт. [12]. В систематизированном обзоре, проведенном Rudmik и соавт. [13], представлено 15 опросников, предназначенных для изучения качества жизни пациентов с хроническим риносинуситом. Самыми высокими качеством и психометрическими свойствами обладали SNOT-22, Questionnaire of Olfactory Disorders (QOD) и Sinusitis Control Test (SCT). Ранее Morley и соавт. [14], основываясь на оценке имеющихся опросников, также пришли к выводу, что SNOT-22 является наиболее подходящим инструментом с точки зрения надежности, достоверности, оперативности и простоты использования. Опросник SNOT-22 переведен на 65 языков и в том числе был успешно валидирован для использования у русскоговорящих пациентов [15]. Он широко используется в работах отечественных авторов, занимающихся изучением ЛОР-заболеваний 18.
В научной литературе получило распространение разделение симптомов, которые описывает опросник SNOT-22, на определенные группы (домены), характеризующие тот или иной аспект качества жизни пациентов. Так, Sedaghat и соавт. выделили 4 больших домена: проявления со стороны носа ("Нос"), органа слуха ("Слух"), а также симптомы, определяющие качество сна ("Сон") и психоэмоциональное состояние ("Эмоции") [19]. Впоследствии обоснованность такой группировки симптомов была подтверждена в крупных когортных исследованиях, которые проводились в США [20] и Европе [21]. Разделение субъективных жалоб на домены позволяет точнее оценить вклад каждого из них в общее снижение качества жизни вследствие основного заболевания, сопровождающегося поражением носа и околоносовых пазух.
Среди пациентов с ГПА субъективная оценка качества жизни в целом оказалась выше, чем среди пациентов с заболеваниями ЛОР-органов, что, вероятно, объясняется отсутствием активности системного васкулита у большинства обследованных пациентов. При этом у больных с АНЦА-ассоциированным васкулитом наибольший вклад в общую сумму вносил домен, связанный с нарушением сна, в то время как у пациентов с изолированными ЛОР-заболеваниями наибольшее значение имели симптомы со стороны носа и околоносовых пазух. Вероятно, это связано с тем, что качество жизни пациентов с системным васкулитом определяется не только поражением ВДП, но и другими проявлениями заболевания, а также возможными нежелательными эффектами иммуносупрессивной терапии. Этим может объясняться значение таких неспецифических симптомов, как утомляемость и снижение работоспособности. Кроме того, некоторые симптомы из доменов "Сон" и "Эмоции" могут быть обусловлены не ощущением какого-либо физического дискомфорта, а тревогой пациентов относительно состояния своего здоровья. Аналогичные предположения были ранее высказаны Dejaco и соавт. [21]. Nanayakkara и соавт. подтвердили наличие корреляции между SNOT-22 и Госпитальной шкалой тревоги и депрессии (Hospital Anxiety and Depression Scale, HADS) у пациентов с хроническим риносинуситом как в отношении суммарного балла, так и изолированно по двум упомянутым выше доменам, что указывает на необходимость комплексной оценки получаемых результатов [22].
У пациентов с ГПА спектр жалоб был значительно шире, чем у пациентов контрольной группы. Скорее всего, это также обусловлено системностью патологического процесса при АНЦА-ассоциированном васкулите. При этом "важные" жалобы не всегда получали максимальные баллы за степень их непосредственной выраженности, что наблюдалось в обеих группах.
Заключение
Результаты нашего исследования свидетельствуют о том, что умеренное ухудшение качества жизни у пациентов с ГПА и поражением ВДП сохраняется в течение многих лет после начала болезни даже при отсутствии активности системного васкулита. Больные ГПА с поражением ВДП в целом оценивали свое качество жизни выше, чем пациенты с изолированной патологией ЛОР-органов, что, вероятно, объяснялось отсутствием активности системного васкулита у большинства обследованных пациентов. При ГПА отмечено более значительное разнообразие симптомов, расцениваемых пациентами как особенно важные. Поражение ВДП является одним из самых частых клинических проявлений ГПА. Тем не менее, поздний диагноз АНЦА-ассоциированного васкулита способствует усугублению симптоматики и развитию необратимых структурных изменений ВДП. Поэтому необычные или персистирующие на фоне стандартного лечения симптомы со стороны ВДП требуют особенно высокой настороженности со стороны ЛОР-врачей и исключения ГПА, что позволит своевременно начать иммуносупрессивную терапию и тем самым избежать развития необратимых изменений, стойко снижающих качество жизни таких пациентов.
Читайте также:
- Контрастность рентгеновской пленки. Выбор напряжения трубки в зависимости от контрастности пленки
- Причины и частота множественного рака пищевода. Первично множественный рак желудка
- Определение положения поджелудочной железы. Головка поджелудочной железы
- Стандарты медицинской помощи в кардиологии
- Аберрантная внутренняя сонная артерия на КТ, ангиограмме
