Механизмы атрезии гортани. УЗИ атрезии гортани
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Атрезия хоан - это тяжёлая патология новорожденных, приводящая к задержке развития, гипотрофии и истощению ребёнка, так как носовое дыхание у маленьких детей является преобладающим и, следовательно, отсутствие его приводит к трудностям во время кормления (отказ от груди, быстрая утомляемость во время кормления, увеличение времени кормления, уменьшение объёма съеденной пищи).
Что приводит к атрезии хоан у новорожденных?
Впервые атрезия хоан описана в 1829 году Отто (Otto).
По литературным данным эта патология имеет место у 1 из 7 000 новорожденных.
Если же мембрана не исчезает, а продолжает существовать, то это приводит к атрезии хоан. Толщина атрезии может быть различной— от тонкой пластинки до 1—1,5 см.
Виды атрезии хоан
По локализации процесса атрезию хоан делят на одно- и двустороннюю;
по распространённости - на полную и частичную;
по характеру ткани, из которой сформировано заращение - на костную, перепончатую и смешанную (костно-перепончатую. Чаще всего ( в90% случаев) наблюдается костная атрезия, реже (в 10% случаев) - перепончатая. Двусторонняя атрезия хоан у новорожденного ребёнка быстро приводит к развитию гипоксии и дыхательной недостаточности, может возникнуть асфиксия.
Причины, вызывающие атрезии хоан
Среди причин способных вызвать внутриутробное развитие атрезии хоан в отоларингологии относят хронические заболевания матери (хронический пиелонефрит, бронхит, сахарный диабет и пр.), перенесенные ею в период беременности инфекции (корь, краснуха, грипп, хламидиоз, токсоплазмоз, микоплазмоз), прием медикаментов с эмбриотоксическим действием, воздействие ионизирующего излучения и других тератогенных факторов. Также прослеживается генетическая предрасположенность к возникновению атрезии хоан.
Диагностика и лечение атрезии хоан
Для диагностики атрезии хоан используют разные методы: зондирование полости носа, рентгендиагностика с контрастным веществом. В настоящее время широкое применение получила компьютерная томография придаточных пазух носа. Двусторонние полные или частичные атрезии диагностируют у новорожденных и у детей раннего возраста. Односторонние частичные же атрезии хоан могут быть диагностированы и в более позднем возрасте, связано это с тем, что при таких атрезиях носовое дыхание лишь затруднено, а с одной стороны и вовсе не нарушено.
Обструкция полости носа и хоан может быть диагностирована и у взрослых, но, как правило, возникает эта патология у них в результате осложнений после хирургических вмешательств или в результате рубцовых изменений на фоне хронического воспалительного процесса.
Хирургическое лечение атрезии хоан в Национальном медицинском исследовательском Центре оториноларингологии ФМБА РОССИИ
В Отделе детской ЛОР патологии ФГБУ НМИЦО ФМБА России с успехом проводят хирургическое лечение атрезии хоан, используя разработанную авторскую методику транссептального доступа, которая позволяет сформировать хоаны, не травмируя слизистую оболочку полости носа, что имеет большое значение для профилактики рецидива заболевания и формирования синехий, то есть послеоперационных осложнений.
Пример из практики
Приводим пример из практики
Ребенок (девочка), П, 1 мес 16 дн., находилась на стационарном лечении в Научно-клиническом отделе детской оториноларингологии с 30.06.2015 по 13.07.2015 г. с основным клиническим диагнозом: Врожденная двусторонняя полная костная атрезия хоан. Сопутствующий диагноз: Перинатальное поражение ЦНС. Синдром тонусных нарушений. МАРС. Анемия легкой степени.
Мама предъявляла жалобы на отсутствие носового дыхания у ребёнка и выделение из носа слизистого характера.
Из анамнеза известно, что указанные жалобы беспокоят с рождения. Ребенок родился в срок 40-41 неделя (27.05.2015), на фоне нарастания дыхательной недостаточности, через два часа после родов проведена интубация трахеи. Экстубация трахеи - 29.05.2015. С 01.06.2015 по 20.06.2015 с диагнозом нижнедолевая сегментарная правосторонняя пневмония, пиодермия, ринит, конъюнктивит девочка была на стационарном лечении в ОГБУЗ "Детской областной клинической больницы" г. Белгород. Проведено СКТ: картина двусторонней атрезии хоан. Рекомендовано консультация в НКЦО г. Москва. Ребёнок консультирован проф. Юнусову А.С. 22.06.2015 г. и направлен на хирургическое лечение в Отдел детской ЛОР патологии ФГБУ НКЦО ФМБА России.
Состояние при поступлении тяжелое.
Кожи и видимые слизистые чистые, бледные. При пальпации периферические лимфатические узлы не увеличены. Дыхание в легких пуэрильное, проводится в обоих легких, хрипов нет. ЧД 46 в минуту. Тоны сердца ясные, громкие, ритмичные. ЧСС 150 в минуту. Пульс удовлетворительных качеств. АД 70 / 50 мм рт. ст. Живот мягкий, доступный пальпации во всех отделах. Печень пальпируется у реберного края, не выступает. Локальной болезненности при пальпации не выявлено. Стул 1-2 раза в день, кашицеобразный. Со стороны мочеполовой системы патологии не выявлено. Мочеиспускание свободное, безболезненное. Со стороны нервной системы патологии не выявлено. Сознание ясное. Менингеальных симптомов нет.
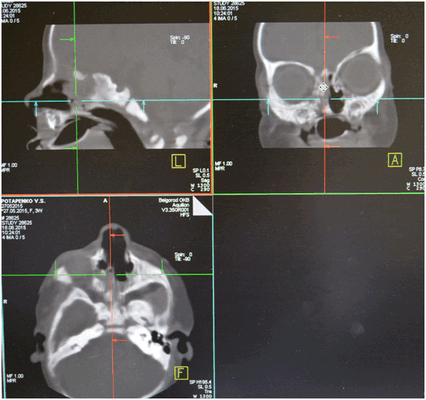
Форма наружного носа не изменена, слизистая оболочка полости носа бледно-розового цвета. Носовые ходы сужены, больше справа, за счет атрезии носовых ходов. Слизистое отделяемое в носовых ходах. Видимые нижние и средние носовые отечны, при анемизации сокращаются хорошо. Слизистая их бледно-розовая. Видимая часть перегородка носа не искривлена. Область придаточных пазух носа не изменена. Носовое дыхание отсутствует с обеих сторон. По другим ЛОР-органам без особенностей.
Формирование левой хоаны транссептальным доступом под эндотрахеальным наркозом проведено 01.07.2015 г.. Операционный и послеоперационный период без особенностей.
Трубка-протектор удалена на 11 сутки. Ребёнок выписан на 13 день после операции в удовлетворительном состоянии. Носовое дыхание восстановлено слева.
Брюшная полость плода, B-режим
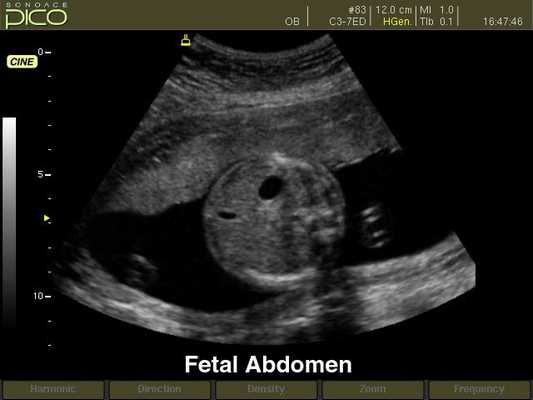
[EN] Эхограмма №255: Брюшная полость плода в B-режиме.
Изображение получено с помощью УЗ аппарата SonoAce-Pico (снят с производства).
Публикации по теме
Пренатальная диагностика атрезии гортани. Врожденное обструктивное поражение верхних дыхательных путей (ОПВДП) представляет собой редкое жизнеугрожающее состояние и является следствием целого ряда аномалий развития плода, к которым относятся атрезия гортани и/или трахеи, кисты гортани, опухоли ротоглотки или шеи. Наиболее распространенной причиной ОПВДП является атрезия гортани, однако частота выявления данного порока точно неизвестна.
Эхографические маркеры невынашивания беременности в первом триместре. Частота самопроизвольных выкидышей в I триместре остается стабильной в течение многих лет и составляет 15-20% всех желанных беременностей. В структуре акушерских осложнений данная патология занимает II место. Цель настоящей работы - определение наиболее информативных эхографических маркеров невынашивания в I триместре для прогнозирования исхода беременности.
Атрезия хоан
Атрезия хоан — нарушение проходимости полости носа, связанное с ее полным или частичным заращением соединительной, хрящевой или костной тканью. Атрезия хоан может быть врожденным пороком или приобретенным состоянием вследствие травм и воспалительных заболеваний полости носа. Ведущим признаком заболевания является нарушение носового дыхания различной степени выраженности. Диагностика атрезии хоан включает осмотр отоларинголога, риноскопию, катетеризацию носовой полости и рентгенконтрастное исследование. Лечение атрезии хоан возможно только хирургическим способом. Операция заключается в удалении избытка костной или перепончатой ткани с формированием хоанического отверстия и восстановлением естественной циркуляции воздуха в полости носа.
МКБ-10
Общие сведения
Хоаны или внутренние ноздри представляют собой отверстия задней стенки носовой полости, через которые она сообщается с глоткой. Именно через хоаны вдыхаемый носом воздух попадает в верхние дыхательные пути. Закрытие хоанальных отверстий при атрезии хоан особенно тяжело переносится грудными детьми, поскольку носовое дыхание является у них преобладающим.
Врожденная атрезия хоан достаточно редкая аномалия внутриутробного развития. В 90% случаев она связана с заращением полости носа костной тканью и в 10% случаев с образованием соединительнотканной мембраны. Толщина атрезии может колебаться от миллиметра до 1-1,5 см. Врожденная атрезия хоан, как правило, диагностируется в период новорожденности или в раннем детском возрасте. Во многих случаях она сочетается с другими пороками развития: искривлением носовой перегородки, готическим небом, врожденной коломбой радужки, удвоением козелка уха, «заячей губой» или «волчьей пастью». Приобретенная атрезия хоан может развиться в любом возрасте и имеет посттравматический или поствоспалительный характер.
Причины возникновения атрезии хоан
Врожденная атрезия хоан связана с нарушением эмбрионального развития в первые месяцы беременности. Она развивается в результате задержки или прерывания процесса отделения носовой полости от глотки. Первоначально разделение носа и глотки происходит образующейся между ними мезенхимальной мембраной, которая в последующем рассасывается, оставляя после себя отверстия — носовые хоаны. Сохранение мембраны или ее замещение костной тканью приводит к возникновению атрезии хоан.
К причинам, способным вызвать внутриутробное формирование атрезии хоан, в отоларингологии относят хронические заболевания матери (хронический пиелонефрит, бронхит, сахарный диабет и пр.), перенесенные ею в период беременности инфекции (корь, краснуха, грипп, хламидиоз, токсоплазмоз, микоплазмоз), прием медикаментов с эмбриотоксическим действием (барбитураты, антибиотики и т. п.), воздействие ионизирующего излучения и других тератогенных факторов. Также прослеживается генетическая предрасположенность к возникновению атрезии хоан.
Приобретенная атрезия хоан чаще всего наблюдается после серьезных травм и ожогов носа. Она обусловлена развитием в процессе заживления тканей полости носа соединительнотканных рубцов. В некоторых случаях атрезия хоан развивается в результате рубцевания после перенесенного гнойно-воспалительного процесса в полости носа. Она может возникнуть вследствие сифилиса, дифтерии, скарлатины, кори, системной красной волчанки.
Классификация атрезии хоан
По распространенности заращения на одну или обе половины носа различают одно- и двустороннюю атрезию хоан. Если сращения полностью перекрывают полость носа, то говорят о полной атрезии хоан. Если же существующая перегородка имеет отверстия или неполностью перегораживает носовую полость, то атрезию хоан классифицируют как частичную. В зависимости от характера ткани, из которой сформировано заращение хоанического отверстия, выделяют костную, перепончатую и смешанную (костно-перепончатую) атрезию хоан. Последняя имеет вид костного кольца с перепонкой внутри. В отдельных случаях костная атрезия имеет островки хрящевой ткани.
Клинические проявления атрезии хоан
Наиболее опасна полная врожденная атрезия хоан. Новорожденный ребенок дышит исключительно носом. Поэтому при полной атрезии хоан крик является единственным способом, при котором воздух попадает в дыхательные пути ребенка. В результате у новорожденного быстро развивается гипоксия и дыхательная недостаточность, может наступить асфиксия, приводящая к летальному исходу.
Клиника частичной врожденной атрезии хоан зависит от степени их заращения и более выражена при двустороннем характере облитерации. В таких случаях атрезия хоан может приводить к хронической гипоксии, следствием которой является неправильное формирование лицевого скелета, нарушение роста зубов, отставание ребенка в психическом развитии. Нарушенное носовое дыхание может вызывать у новорожденного затруднения при сосании, спровоцировать отказ ребенка от груди и недоедание с развитием гипотрофии.
У взрослых чаще всего наблюдается односторонняя атрезия хоан. Основными жалобами при этом являются: снижение обоняния, нарушение носового дыхания в одной из половин носа и периодическое отделение из нее обильного количества мутной и густой слизи. Скопление слизи происходит из-за непроходимости хоанического отверстия в пораженной половине носа. Слизь собирается в самой глубине у задней стенки носа и образует большой комок. Ее непроизвольное излитие происходит при наклоне головы пациента. Двусторонняя атрезия хоан сопровождается появлением гнусавости голоса.
Диагностика атрезии хоан
Полная врожденная атрезия хоан диагностируется сразу же после рождения ребенка. Частичная атрезия в зависимости от выраженности нарушений дыхания может быть обнаружена в более позднем возрасте. Подозрение на наличие атрезии является показанием к незамедлительному осмотру ребенка отоларингологом. Основным методом, подтверждающим диагноз атрезии хоан, является зондирование носовой полости. При проведении исследования введенный в нос зонд не проходит в глотку, а упирается в плотное образование, перекрывающее заднюю стенку носовой полости.
В диагностике атрезии хоан также применяют контрастное рентгенологическое исследование. Оно заключается в выполнении рентгенографии черепа в боковой проекции после введения в полость носа рентгенконтрастного раствора. Скопление контраста в носовой полости и отсутствие его прохождения в носоглотку подтверждает диагноз атрезии хоан. При частичной атрезии на рентгенограмме можно наблюдать частичное прохождение контраста в глотку в виде узких полос.
При проведении риноскопии у пациентов с атрезией хоан выявляется сухость и атрофические изменения слизистой носа. В некоторых случаях обнаруживается недоразвитие или атрофия носовых раковин, укорочение нижней носовой раковины, отсутствие ее заднего конца и увеличение переднего. Перегородка носа при односторонней атрезии хоан отклонена в сторону атрезии, при двусторонней — находится по середине.
Дифференциальный диагноз атрезии хоан необходимо проводить с инородным телом носа, травматическим повреждением носовых ходов, доброкачественными опухолями полости носа, большим разрастанием аденоидов, хоанальным полипом.
Лечение атрезии хоан
Устранение атрезии хоан проводится хирургическим путем. Полная врожденная атрезия хоан с угрозой асфиксии является показанием к срочному проведению вмешательства. Временной мерой в таких случаях может быть троакарный прокол в месте заращения хоаны и введение в полученное отверстие катетера, через который осуществляется носовое дыхание. При частичной атрезии хоан, не сопровождающейся выраженными дыхательными нарушениями, операция может быть отложена до более старшего возраста и обычно проводится в дошкольном периоде.
К сожалению, оперативное вмешательство при атрезии хоан зачастую приводит к рецидиву заболевания за счет послеоперационных рубцовых изменений, а повторные хирургические операции лишь усугубляют атрезию. Для предупреждения послеоперационного рубцевания после иссечения излишних тканей на раневую поверхность накладывают тонкий лоскут на ножке, который берут с кожи лица. Лоскут подшивают специальными швами, которые удерживают его на поверхности раневого дефекта и при этом не сдавливают края.
Пренатальная диагностика атрезии гортани
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Врожденное обструктивное поражение верхних дыхательных путей (ОПВДП) представляет собой редкое жизнеугрожающее состояние и является следствием целого ряда аномалий развития плода, к которым относятся атрезия гортани и/или трахеи, кисты гортани, опухоли ротоглотки или шеи. Наиболее распространенной причиной ОПВДП является атрезия гортани, однако частота выявления данного порока точно неизвестна, соотношение мальчиков и девочек составляет 1:1 [1].
Выделяют 3 типа атрезии гортани согласно классификации I.I. Smith, A.D. Bain [2].
I тип - полная атрезия гортани над и под голосовой щелью в результате слияния черпаловидных хрящей и парных внутренних мышц гортани по срединной линии.
II тип - атрезия гортани под голосовой щелью. При этом черпаловидные хрящи, голосовые связки и преддверие имеют нормальную форму. Окклюзия просвета гортани достигается за счет наличия куполообразного перстневидного хряща.
III тип - атрезия гортани на уровне голосовых связок в связи с наличием диафрагмы, состоящей из соединительной и мышечной тканей в передних отделах и из хрящевой ткани в задних отделах. Хрящевая ткань диафрагмы образована соединенными между собой черпаловидными хрящами и соответствующими голосовыми связками. Преддверие и перстневидный хрящ имеют нормальную форму.
Типичными ультразвуковыми проявлениями при пренатальной диагностике атрезии гортани являются резкое увеличение и повышение эхогенности легких, расширение трахеи и бронхов, асцит и уплощенная или инвертированная диафрагма. Поражение легких является двусторонним, а контуры легких - ровными. В первую очередь обращают на себя внимание особенности визуализации четырехкамерного среза сердца [3]. Увеличение размеров легких приводит к сдавлению сердца и крупных вен, что затрудняет венозный возврат к сердцу, способствует компрессии легочных сосудов, развитию сердечно-сосудистой недостаточности и, как следствие, асцита [4]. Изменения легких и расширение бронхов и трахеи обусловлены скоплением секретируемой альвеолярным эпителием жидкости и нарушением ее оттока из дыхательных путей плода. По этой же причине происходит уплощение, а затем и инверсия диафрагмы. Эти признаки хорошо видны при изучении парасагиттального и коронарного сканов. Очень часто атрезия гортани сопровождается многоводием из-за нарушения процесса глотания вследствие сдавления пищевода гиперплазированными легкими [5]. Однако описаны случаи атрезии гортани в сочетании с маловодием у плода. Это объясняется недостаточным пополнением объема околоплодных вод за счет легочного компонента [6].
Прогноз при атрезии гортани расценивается как неблагоприятный. Это связано как с тяжестью самого порока, так и с наличием сочетанных аномалий. При выявлении атрезии гортани, особенно в сочетании с патологией других органов, до достижения периода жизнеспособности плода следует обсудить с родителями вопрос о прерывании беременности. При пролонгировании беременности возможны две тактики оказания экстренной помощи новорожденному: 1) быстрые роды и немедленная трахеотомия; 2) проведение процедуры EXIT (Ex Utero Intrapartum Treatment), которая в настоящее время широко используется в зарубежных странах. EXIT проводится во время кесарева сечения после выведения из полости матки головы и шеи плода и до пересечения пуповины и заключается в выполнении интубации или трахеотомии. После этого пуповину перерезают и производят извлечение новорожденного [7]. Несмотря на довольно успешное применение данной процедуры при наличии опухолей или кист, способствующих формированию ОПВДП, с 1993 г. в литературе описано не более 10 новорожденных с атрезиейгортани, выживших после проведения EXIT. При этом качество жизни этих детей остается сниженным [8].
Материал и методы
Пациентка П., 40 лет, проходила плановое скрининговое исследование в 19-20 нед беременности по месту жительства, после которого была направлена в медико-генетическое отделение МОНИИАГ с диагнозом "асцит у плода". Настоящая беременность от второго брака, по счету шестая. Оба супруга здоровы, профессиональных вредностей не имеют. Наследственность не отягощена. В анамнезе пятеро нормальных родов от первого и второго брака, все дети здоровы. На учет в женскую консультацию пациентка встала после 18 нед беременности, скрининг I триместра не проходила. Беременность протекала без осложнений.
Исследование проводилось на ультразвуковом аппарате WS80A (компании Samsung Medison).
Результаты
При ультразвуковом исследовании в медико-генетическом отделении МОНИИАГ обнаружен один живой плод. Гестационный срок составил 20,3 нед. Патологических изменений плаценты не было выявлено. Размеры плода были непропорциональны и не позволяли судить о сроке беременности. БПР плода соответствовал сроку 22,3 нед, ЛЗР - 21,6 нед, длина бедра - 18,4 нед. Окружность живота была резко увеличена за счет выраженного асцита и соответствовала сроку 30,5 нед.
При оценке грудной клетки на уровне четырехкамерного среза сердца были выявлены увеличенные в размерах, гиперэхогенные легкие и сдавленное сердце, которое занимало меньше 1/6 поперечного сечения грудной клетки. В области трахеи определялось анэхогенное аваскулярное округлое образование (рис. 1).
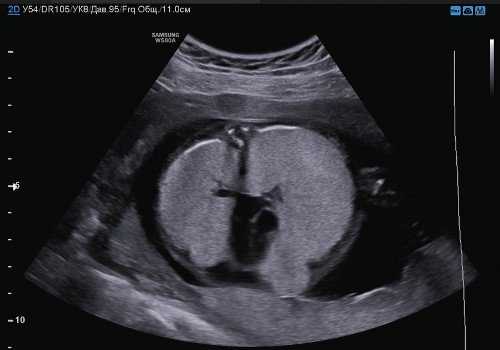
Рис. 1. Поперечный срез грудной клетки на уровне четырехкамерного среза сердца. Увеличенные гиперэхогенные легкие плода, сдавленное, уменьшенное в размерах сердце и трахея, определяющаяся как округлое анэхогенное образование кпереди от позвоночника.
Также обращал на себя внимание выраженный асцит и инверсия купола диафрагмы (рис. 2, 3).
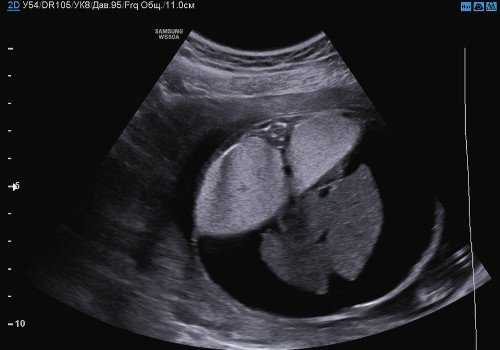
Рис. 2. Поперечный скан. Выраженный асцит.
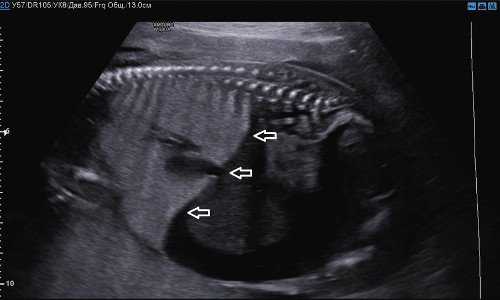
Рис. 3. Парасагиттальный скан. Выраженный асцит и инверсия купола диафрагмы (стрелки).
При тщательной оценке легочной ткани была выявлена расширенная на всем протяжении трахея (рис. 4) и расширенные бронхи (рис. 5).
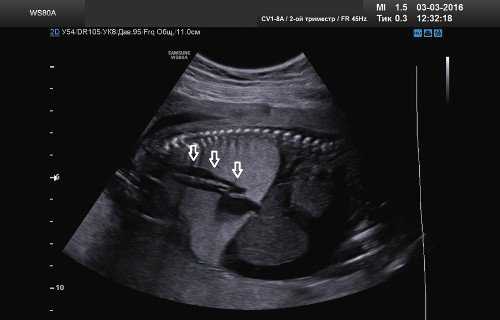
Рис. 4. Парасагиттальный скан. Расширенная до уровня обструкции трахея.
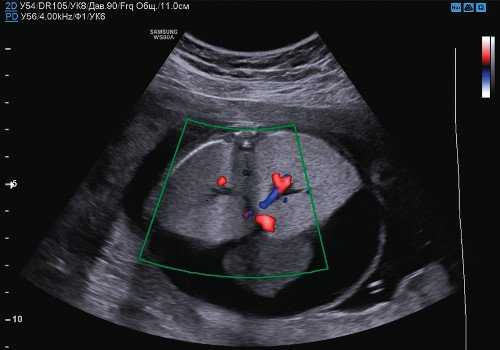
Рис. 5. Поперечный скан. Расширенное бронхиальное дерево.
Дополнительно выявлена аномальная установка стоп плода, которая, по всей видимости, стала следствием маловодия: индекс околоплодных вод составил 90 мм ( « предыдущая статья
УСПЕШНАЯ ФЕТОСКОПИЧЕСКАЯ ХИРУРГИЯ ВЫСОКОЙ ОБСТРУКЦИИ ДЫХАТЕЛЬНЫХ ПУТЕЙ ПОД КОНТРОЛЕМ УЗИ
Синдром врожденной высокой обструкции дыхательных путей (ВОДП) является редкой врожденной аномалией, в основном, вызванной атрезией гортани или трахеи. Обструкция дыхательных путей приводит к заполнению жидкостью трахеобронхиального дерева с появлением вторичной гиперплазии легких. Пренатально, при ультразвуковом обследовании визуализируем значительно двухсторонне увеличенные, повышенной эхогенности легкие; увеличенные и заполненные жидкостью трахею и бронхи; а также сглаживание или инверсию диафрагмальной дуги.
АВТОРЫ: Martínez J.M.a · Castañón M.b · Gómez O.a · Prat J.b · Eixarch E.a · Bennasar M.a · Puerto B.a · Gratacós E.a
Введение
Синдром врожденной высокой обструкции дыхательных путей (ВОДП) является редкой врожденной аномалией, в основном, вызванной атрезией гортани или трахеи. Обструкция дыхательных путей приводит к заполнению жидкостью трахеобронхиального дерева с появлением вторичной гиперплазии легких. Пренатально, при ультразвуковом обследовании визуализируем значительно двухсторонне увеличенные, повышенной эхогенности легкие; увеличенные и заполненные жидкостью трахею и бронхи; а также сглаживание или инверсию диафрагмальной дуги. Сердце уменьшено в размерах и сжато в середине грудной клетки из-за компрессии легких. Повышение интраторакального давления приводит к снижению венозного возврата и к сердечной недостаточности плода. Это, в свою очередь, ведет к асциту, плацентомегалии и, в конце концов, к водянке плода и его гибели.
При установлении диагноза пренатально возможно провести оперативное лечение при кесаревом сечении, что поможет восстановить функцию дыхательных путей. Однако, те плоды, которые выжили, страдали тяжелыми заболеваниями дыхательных путей, затруднением глотания и ограниченностью речи.
При ларингеальной атрезии анатомия гортани сохраняется и, следовательно, деобструкция должна привести к полному восстановлению нормального развития легких. Потенциальные трудности могут быть с внутриутробной идентификацией таких случаев. Было обнаружено, что эти изменения могут не визуализироваться на УЗИ. В целом, однако, не было сделано никаких попыток визуализировать голосовые связки. В рамках нашего клинического опыта, мы получили навыки визуализировать с высокой точностью трахею и голосовые связки плода.
В этом исследовании мы описываем наш первый опыт с таким подходом в 7 случаях и сообщаем об успешном применении эндоскопии плода в случае наличия изолированной мембраны как причины ВОДП.
Материалы и методы
Мы сообщаем о собранных случаях плодов с ВОДП с сентября 2008 года по сентябрь 2012 года. Диагноз устанавливали с помощью УЗИ, эхокардиографии, при необходимости использовали МРТ.
ВОДП была диагностирована на основе типичных эхо-признаков для всех случаев, а именно: двустороннее увеличение легких с повышенной эхогенностью; компрессия сердца плода; сглаживание или инверсия диафрагмальной дуги; дилатация трахеи и главных бронхов. Наличие изолированного асцита или водянки плода также были включены в исследование.
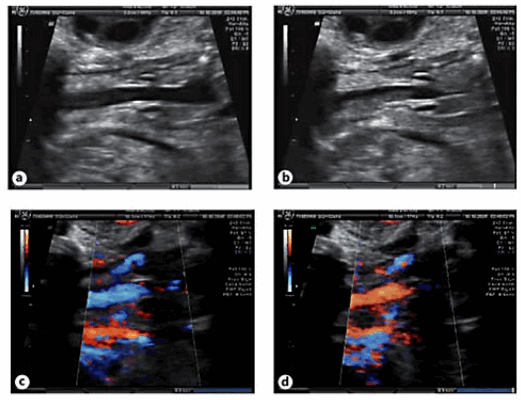
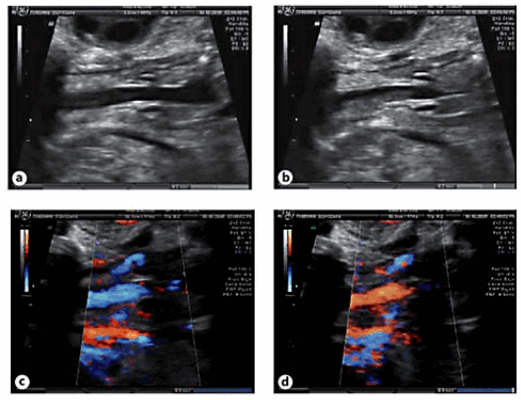
Следующим этапом была оценка голосовых связок на УЗИ. Для этого было проведено сканирование в корональной плоскости на уровне шеи плода, что позволило визуализировать трахею, гортань и голосовые связки. Мы систематически оценивали анатомические данные и функциональные возможности, включая нормальный вид; оценивали движения открытия-закрытия голосовых связок в трахею; прохождение жидкости через трахею с помощью цветной допплерографии (рис. 1).
Рис.1. Корональный срез шеи плода на уровне трахеи, который показывает нормальный внешний вид гортани и голосовых связок с нормальным открытием (а) и закрытием (б) просвет трахеи при прохождении жидкости. Изображения (с) (d) движения жидкости по трахеи с использованием цветного допплера.
Результаты
В течение 5-летнего периода исследования наблюдали 5 беременных женщин с диагнозом ВОДП. Медиана возраста матери и гестационного возраста плода были 33 года (диапазон 22-40 лет) и 20 недель (диапазон 15-26 недель). В исследовании 6 плодов имели признаки водянки и 1 имел только асцит. Три плода были женского пола и 4 мужского. Гортань достоверно визуализируется во всех случаях.
В первых 6 случаях наблюдался характерный внешний вид гортани для диагностики атрезии / дисплазии гортани (рис. 2). При УЗИ выявлено патологическую верхнюю часть трахеи и нижнюю часть гортани. Участок, где обычно визуализируется гортань, был замещен неструктурированной тканью. Изменен внешний вид голосовых связок, типичное выпячивание голосовых связок в гипоэхогенную гортань не визуализируется. Кроме того, характерное сужение верхнего конца трахеи, где она переходит в гортань, отсутствовало и вместо этого трахея внезапно заканчивалась. Также наблюдались движения закрытия и открытия просвета трахеи на этом уровне (рис.2) и отсутствовало движение жидкости в трахее при включении допплеровского режима. Прерывание беременности по медицинским показаниям проводилось в 6 случаях по желанию родителей из-за плохого прогноза заболевания. Два случая имели ассоциированные аномалии: двуприточный единственный желудочек с транспозицией магистральных артерий, синдром Фрейзера (односторонняя почечная агенезия с контралатеральным гидронефрозом и микроофтальмией). Пренатальная диагностика атрезии гортани была подтверждена во всех этих случаях после проведения аутопсии (Рис.3).
Рис.2. Патология гортани плода в виде атрезии / дисплазии. Голосовые связки повышенной эхогенности, спаянные (а), никакого движения открытия и закрытия не наблюдаем (б).
Последний, 7 случай был у женщины 38 лет, которая беременна впервые без тягостного акушерско-гинекологического анамнеза. Сканирование в первом триместре было нормальным и комбинированный скрининг также показал низкий уровень риска хромосомных аномалий. Диагноз ВОДП был обнаружен на сроке беременности 21 неделя за счет генерализованного отека кожи в 15 мм и асцита у плода (рис.3). На УЗИ визуализация трахеи была нормальной, диаметром в 3 мм. Кроме того, наблюдаем нормальный вид голосовых связок, которые периодически двигались в просвет гортани (рис.4). Тем не менее, ни одного движения жидкости через трахею при допплеровском сканировании не удалось обнаружить. Полное сканирование плода с помощью ультразвука и магнитно-резонансной томографии исключило другие сопутствующие аномалии плода. Фетометрия отвечала гестационному возрасту плода, кариотип был 46XX. После консультаций и принятий местного комитета по этике, родители дали информированное согласие на проведение фетоскопической коррекции патологии.
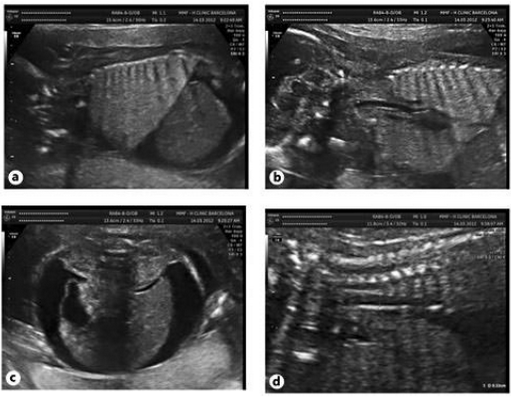
Рис.3. ВОДП на сроке беременности 21 неделя. Массивное двустороннее расширение легких с повышенной эхогенностью, перевернутым куполом диафрагмы (а, b), асцит тяжелой стадии (c), дилатация дыхательных путей (d).
Рис.4. Тот же плод. Нормальный вид голосовых связок, наблюдаем их периодическое открытие (а) и закрытия (б).
Оперативное вмешательство выполнено на сроке гестации 21 неделя и 2 дня. Под эпидуральной анестезией у матери и внутримышечной анальгезией плода был чрескожно введен троакар в амнион и направлен к горлу плода. Во время фетоскопии были констатированы нормальная гортань и надгортанник, обычные голосовые связки, однако ниже голосовых связок обнаружили дополнительную ткань, закрывающую просвет трахеи (рис.5). Ультразвуковое сканирование подтвердило наличие дополнительной ткани (рис.6). Лазером мощностью 10 Вт проведено рассечение ткани, что привело к экскреции большого количества плотной слизи (рис. 6).
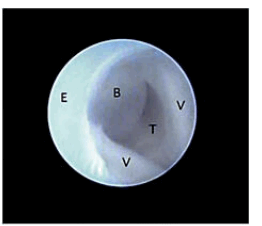
Рис.5. Фетоскопическое изображение голосовых связок (V), начало просвета трахеи (Т) и дополнительная ткань (B), Е - внешняя оболочка троакара.
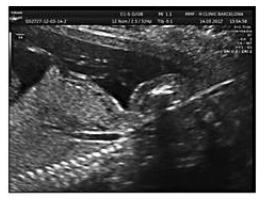
Рис.6. Интраоперационная ультразвуковая визуализация дилатации трахеи непосредственно под кончиком фиброфетоскопа.
В считанные минуты после операции наблюдалось быстрое и значительное снижение размера и эхогенности легких. На следующий день после операции легкие были практически нормальными, трахеобронхиальное дерево не расширено, купол диафрагмы расположен горизонтально. Отек кожи исчез через 2 недели, асцит через 8 недель после процедуры. Дальнейший ход беременности был без осложнений.
Рис.7. а) Ультразвуковая оценка через 24 часа после операции. Значительное снижение эхогенности легких и горизонтальное размещение купола диафрагмы. b) Через пять дней после операции легкие и купол диафрагмы выглядели нормальными, отек кожи почти исчез, однако асцит сохранялся.
На сроке гестации 37 недель состоялись спонтанные вагинальные роды живым плодом, с массой тела при рождении 2850г, и с оценкой по шкале Апгар 10 на 5 мин. Новорожденный не нуждался ни в одном из видов респираторной поддержки. Компьютерная томография показала нормальные легкие. Бронхоскопия на 3 месяце жизни определила нормальную гортань, голосовые связки, которые нормально открывались и закрывались в просвет трахеи и нормальную трахею. Для проведения исследований рекомендуем использовать аппарат от компании GE Voluson E8.
Итак, ультразвуковая визуализация голосовых связок может быть использована у плодов с диагнозом ВОДП как надежный метод диагностики. Задачей специалистов медицины стало не только выявление перинатальных факторов прогнозирования детского выживания, но и определение нормального функционирования гортани с нормальным качеством жизни. Мы доказали, что ультразвук может иметь большую диагностическую ценность в выборе небольшой когорты плодов с ВОДП для проведения эффективной фетоскопической хирургии.
Читайте также:
- Лечение супрахориоидальных кровоизлияний. Техника операции
- Жестокость у детей и подростков
- Обрезание у мальчиков: показания, противопоказания, особенности
- Внутри- и чрезкостная иммобилизация металлическими спицами (внутреннее шинирование кисти)
- Причины мононуклеарных реакций легких. Интерстициальная плазмоклеточная пневмония
