Методика дренирования плевральной полости у новорожденного ребенка сзади
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Плевральная пункция - универсальный метод, посредством которого осуществляют лечение и диагностику, путем прокалывания плевральной полости и удаления ее содержимого. Процедуру могут назначить травматолог, онколог, кардиолог, фтизиатр, пульмонолог и ревматолог. Пункцию совмещают с ультразвуковым исследованием плевры и рентгеном грудной клетки. Цель данного обследования - выявление воздуха, хилуса, крови в плевральной полости ребенка и взрослого.
С помощью плевральной пункции вводят медикаментозные средства, удаляют содержимое указанной полости. Выпот в плевру диагностируют довольно часто. Необходимо отметить, что патологические изменения в данной полости считаются серьезными осложнениями. Их появление может спровоцировать существенное ухудшение общего самочувствия пациента. В данном случае пункция играет большую роль. Ценность сведений, полученных таким способом, трудно преувеличить. Посредством его определяют уровень прогрессирования основного недуга.

Дифференциальную диагностику составляют по стандартной схеме:
- Устанавливают факт, что в плевральной полости имеется жидкая составляющая или воздух.
- Определяют физические и химические характеристики биологического материала.
- Выявляют причину образования.
Пункцию проводят на втором этапе. Благодаря этой методике у врача появляется возможность исследовать биологическую жидкость, уточнить диагноз. Подозрения на поражение плевральной полости возникают, если человек страдает от болезненных ощущений в грудной клетки, дыхательной недостаточности, сухом кашле. При диагностическом обследовании особое внимание обращают на лимфатические узлы, печень, органы эндокринной и сердечно-сосудистой систем пациента. Во время проведения прокола грудной стенки и плевры применяют местный наркоз. Длительность процедуры обычно не превышает 20 минут.
Показания
Направление на пункцию выписывают, если были обнаружены следующие биологические жидкости:
- экссудат или транссудат - воспалительный процесс;
- кровь - гемоторакс;
- лимфа - хилоторакс;
- гной - эмпиема.
При наличии газа у больного диагностируют пневмоторакс. Пункцию назначают при плеврите (этиология значения не имеет), онкологических заболеваниях, системных поражениях, переломах в области грудной клетки, хронической сердечной недостаточности. В этот перечень входит пневмония бактериального характера, туберкулез, абсцесс легкого. Эвакуация биоматериала, образовавшегося в плевре, часто сопровождается санацией данной полости и введением необходимых лекарств. Таким образом повышают результативность назначенной терапии. В некоторых ситуациях неотложное применение данной технологии спасает жизнь пациента.
Противопоказания
Данную процедуру разрешено проводить не всем. Она требует высокой точности, несоблюдение предписанных правил чревато серьезными патологическими изменениями. Пункцию не делают, если листки плевры спаяны между собой. Это явление называют облитерацией. В списке противопоказаний также присутствуют следующие факторы:
- беременность;
- сердечно-сосудистые патологии.
В последнем случае ограничения к проведению пункции обусловлены нестабильным состоянием больного. Самочувствие может нарушиться из-за стенокардии, аритмии. При наличии относительных противопоказаний процедуру переносят или проводят открытую операцию.
Подготовительный этап
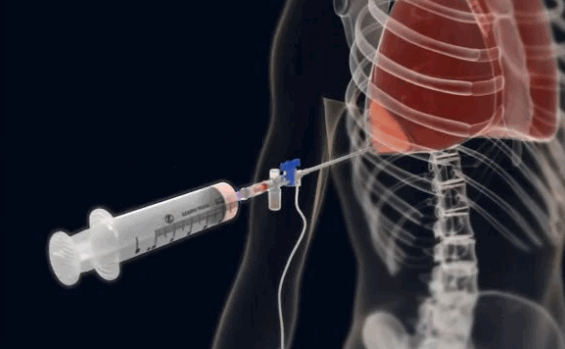
В особой подготовке пациента к пункции необходимости нет. Процедуру делают, учитывая результаты ультразвукового исследования и рентгенографии. Также рассматривают показатели, полученные в ходе лабораторного исследования (общий анализ крови обязателен). Они требуются для того, чтобы убедиться в целесообразности процедуры и определить место прокола.
Чтобы осуществление пункции не отразилось негативным образом на состоянии больного, он должен сохранять указанное положение и равномерно дышать. Если пациент страдает от сильных болей или интенсивного кашля, он не способен сидеть (лежать) спокойно. В этом случае ему прописывают медикаменты, обладающие противокашлевым и обезболивающим действиями. При отсутствии предупреждающих мер существует риск повреждения внутренних органов.
Прокол грудной стенки и плевры проводят при наличии специального оборудования. Врач заранее подготавливает препарат для анестезии, необходимый набор инструментов. Место прокола определяют с помощью постукивания. Принимать пищу перед пункцией категорически запрещено. Врач и медперсонал, в функциях которого ассистирование, надевают специальную одежду. Инструментарий располагают на удобном расстоянии от пациента. Оснащение необходимо заранее простерилизовать. Таким образом предотвращают инфекционное заражение.
Техника проведения
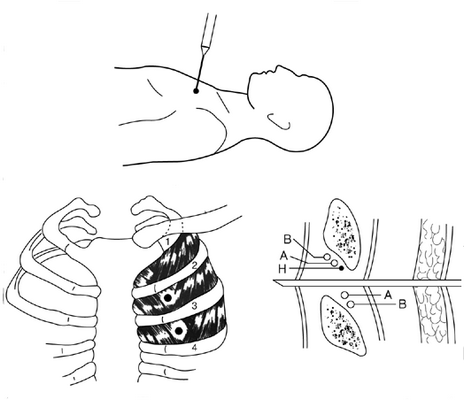
Перед плевральной пункцией больной принимает сидячее положение. Если в анамнезе присутствует пневмоторакс, пациенту придется лечь на бок. Место обрабатывают антисептиками и обкладывают пеленками.
Точку воздействия выбирают, ориентируясь на характер накоплений. Если в плевральной области находится воздух, функциональные ткани прокалывают во втором или пятом межреберье (в зависимости от позы и диагноза больного). Эвакуацию жидкости выполняют через прокол, сделанный на уровне седьмого-девятого межреберья. Пациент при этом должен сидеть. Перед началом процедуры выбранный участок обезболивают посредством анестетика.
Собранный материал помещают в пробирку, которую потом отправляют в лабораторию для проведения клинического исследования.
Место прокола обязательно обрабатывают и заклеивают. Дренирование осуществляют в амбулаторных условиях. После окончания плевральной пункции человека перевозят в палату. Он остается под врачебным контролем в течение нескольких часов. На протяжении этого периода времени ему мерят пульс и артериальное давление, наблюдают за дыханием. При отсутствии каких-либо отрицательных симптомов пациента отпускают домой. При появлении негативных изменений после плевральной пункции его госпитализируют.
Осложнения
При ошибках в исполнении предписанной техники проведения пункции могут возникнуть следующие негативные последствия:
- разрыв межреберной артерии;
- гемоторакс;
- гидроторакс;
- инфекционное заражение плевры;
- проблемы с дыханием;
- обморок;
- резкое падение АД.
Данный список дополняют эмболия коронарных сосудов, внутриплевральное кровотечение, бронхоплевральный свищ. О появлении последнего свидетельствует такой симптом, как кровохарканье. Чтобы избежать появления осложнений, врач обязательно следует правилам асептики и алгоритма выполнения пункции. После осуществления плевральной пункции пациент должен следовать всем рекомендациям доктора.
Стоимость лечебной манипуляции в Москве зависит от множества факторов, среди них используемая аппаратура, цена медикаментов, показания к проведению, объем работы.
Дренирование плевральной полости
Дренирование плевральной полости (торакоцентез) - это процедура, которая проводится посредством пункции плевральной полости с последующей установкой дренажа и эвакуации содержимого. Наличие выпота или воздуха в полости плевры может привести к нарушению деятельности сердечно-сосудистой и дыхательной систем и другим серьезным последствиям, поэтому необходимо в экстренном, либо плановом порядке устранить патологию. Дренирование является оперативным вмешательством, проводится под местной анестезией.
- активный инфекционный процесс в месте проведения пункции;
- патологии свертывающей системы крови;
- нестабильное состояние пациента;
- сращение листков плевры и облитерация полости;
- спонтанный пневмоторакс, имеющий возможность самостоятельного разрешения.
Цели процедуры
Наиболее важный аспект лечения вышеописанных состояний - дренирование, которое проводится:
С лечебными целями:
- удаление содержимого полости;
- устранение смещения средостения и последующего нарушения функций;
- введение лекарственных препаратов.
С диагностическими целями:
- сбор содержимого для бактериологического, цитологического и серологического исследований;
- при подозрении на гемоторакс, хилоторакс, пиоторакс, опухолевое поражение с последующей биопсией тканей.
Перед проведением процедуры, пациента необходимо проинформировать о технике проведения дренирования, способах анальгезии, возможных осложнениях и последствиях. В плановом порядке проводятся лабораторные и инструментальные методы обследования, диагностика состояний, способных осложнить течение процедуры. К лабораторным относятся:
- рентгенологическое исследование грудной клетки;
- УЗИ плевральной полости;
- КТ, благодаря которым определяется необходимость дренирования, уровень жидкости и возможные особенности в строении плевральной полости.
До начала процедуры следует провести адекватную анальгезирующую и седативную терапию. При наличии у пациента непрекращающегося кашля показаны противокашлевые препараты. Во время проведения торакоцентеза контролируется АД, сатурация кислорода и при необходимости - ЭКГ.
Клиники, которые выполняют операции торакоцентеза, оснащены современным оборудованием для их выполнения. Главной его составляющей является набор для дренирования плевральной полости, куда входят: дренажно-отсасывающий аппарат, состоящий из дренажной трубки и дренажной системы, операционный набор (игла, нить, иглодержатель, скальпель, пинцет хирургический, анатомический, зажимы) и прочие инструменты.
Существуют разные дренажные системы:
- однобаночная - состоит из одного резервуара, который является емкостью для сбора экссудата и гидравлическим затвором;
- двухбаночная - в одну емкость осуществляется сбор экссудата, вторая же является гидравлическим затвором;
- трехбаночная - одна емкость - для сбора жидкости, вторая - гидравлический затвор, третья - емкость для контроля отсоса.
В настоящее время чаще используют двух- и трехбаночную системы. В зависимости от фирмы-производителя системы, цены на дренирование могут отличаться. Врач может порекомендовать определенную фирму.
Для выполнения данной операции существует перечень показаний, составляется определенный алгоритм, которого необходимо придерживаться. Процедура осуществляется врачом, ассистентом и медицинской сестрой в отделении хирургии. Вне лечебного учреждения помощь на месте оказывает врач бригады скорой помощи.
Первоначально, так как данное вмешательство является инвазивным, проводится обработка доступа. Используется одноразовый набор для дренирования и стерильный инструментарий. Катетеризация полости осуществляется под местной анестезией 0,5% раствором Новокаина под контролем УЗИ.
Для выполнения пункции применяют 2 способа:
- по Мональди - выполняется по среднеключичной линии во 2 межреберье (используется при пневмотораксе);
- по Бюлау - по задне-подмышечной линии в 7-8 межреберье (при скоплении жидкости).
В зависимости от выбранного доступа устанавливают катетер по методу Сельдингера с правой или левой стороны:
- Производится прокол иглы в мягкие ткани, при попадании в полость ощущается попадание в пустоту;
- Следующий этап - установка дренажа. Через иглу вводится проводник, игла удаляется, через проводник вводится дренажная трубка, затем удаляется проводник.
- Данное приспособление опускается в емкость с раствором антисептика, либо подсоединяется к вакуум-аспиратору.
При скоплении воздуха дренаж устанавливается по направлению к верхушке легкого. Если содержимое полости жидкое - к диафрагмальной поверхности. В случае наличия у этого устройства металлического троакара его следует подтянуть приблизительно на 1 см перед непосредственным введением дренажа.
Если дренаж имеет больший диаметр, то в области доступа кожа надсекается скальпелем 1-3 см по верхнему краю нижележащего ребра, проводится торакоцентез, трубка фиксируется к коже несколькими швами. Размер трубки подбирается индивидуально. В случае гемоторакса разметка на емкости показывает количество потерянной крови.
После проведения операции пациенту становится лучше, он отмечает, что ему стало легко дышать. Больной помещается в палату, где с помощью современных технологий осуществляется тщательное наблюдение и уход. В стадии реабилитации проводится ЛФК в виде дыхательной гимнастики.
В случае необходимости дренирования плевральной полости новорожденному ребенку, используется несколько иная методика. Новорожденного укладывают на спину, пораженную половину грудной клетки приподнимают на 15-30 градусов наверх. Принцип установки дренажной трубки остается таким же.
Если вмешательство проведено согласно правильному алгоритму, то возникновение осложнений сводится к минимуму, но бывают исключения:
Пневмоторакс у детей
Пневмоторакс - скопление воздуха в полости, которая окружает легкое, как результат - спадение (коллапс) легкого у детей.
Существует также состояние, называемое пневмомедиастинумом. У ребенка с жесткими легкими, особенно если дыханию помогает аппарат искусственной вентиляции легких, воздух может проходить из альвеол в соединительную ткань легкого и затем - в мягкие ткани между легким и сердцем. Лечение при таком состоянии не требуется, так как на дыхание влияния нет. Но пневмомедиастинум может переходить в пневмоторакс.
Пневмоторакс развивается при попадании воздуха в полость, которая окружает легкое (плевральную полость), и сдавливании его.
Что провоцирует / Причины Пневмоторакса у детей:
Причинами пневмоторакса у детей могут быть врожденные уродства плевры и легких (неправильная их структура от рождения), воспалительные процессы и травмы. У недавно рожденных малышей часто пневмоторакс провоцирует порок развития легких в виде открытого бронха, дефекта плевры, разрыва напряженной кисты или эмфизематозных вздутий. Если новорожденный при рождении не дышит, ему требуется форсированное искусственное дыхание. В процессе может произойти разрыв ткани легкого. Также пневмоторакс может стать следствием механической закупорки дыхательных путей слизью или околоплодными водами.
Воспалительные процессы часто становятся причиной развития пневмоторакса у ребенка. Частой причиной является стафилококковая пневмония. При этом заболевании происходит гнойно-некротическое разрушение кортикального слоя легкого, образуются воздушные полости или абсцессы, которые потом прорываются в плевральную полость, вследствие чего возникает пневмоторакс.
Рассматриваемое заболевание в детском возрасте очень редко может возникнуть как следствие туберкулеза легких. У более старших детей спонтанный пневмоторакс может не иметь предшественника в виде воспалительного процесса в легких. Часто он возникает при физических нагрузках. Но в крайне редких случаях пневмоторакс появляется в состоянии покоя. Спонтанный пневмоторакс у детей может быть рецидивирующим (повторяющимся).
Пневмоторакс имеет травматическую природу у детей крайне редко. У грудничков рассматриваемое состояние может стать результатом при трахеотомии при повреждении плевральных листков, а также при технически правильно выполненной операции.
Суммируя и дополняя вышесказанное, стоит отметить, что пневмоторакс могут спровоцировать болезни дыхательных путей, тяжелое обострение бронхиальной астмы, абсцедирующая пневмония, инфекционные заболевания легких, cистемные заболевания соединительной ткани, системная склеродермия и т. д.
Патогенез (что происходит?) во время Пневмоторакса у детей:
Пневмоторакс влияет на сердце и легкие. Степень влияния зависит от скорости его прогрессирования, выраженности, основного заболевания легких у ребенка. У малыша появляется тахипноэ, нарушаются вентиляция и перфузия, происходит уменьшение дыхательного и общего объема легких, в результате чего появляется внутрилегочное шунтирование. Как следствие повышения сопротивления легочных сосудов образуются экстрапульмональные шунты.
При небольшом пневмотораксе у детей увеличивается сердечный выброс, сочетаясь с учащенным биением сердца, повышением пульсового и артериального систолического давления. Когда пневмоторакс нарастает, сердечный выброс уменьшается.
Возникшие брадикардии и гипотензия негативно влияют на церебральный кровоток, потому что у грудничка с нарушением дыхания, как предполагается, отсутствует ауторегуляция, и церебральный кровоток пассивно зависит от системного артериального давления.
Пока точно не известна причина связи между пневмотораксом и внутрижелудочковыми кровотечениями. Предполагают, что может резко повышаться артериальное давление и скорость мозгового кровотока после быстрой эвакуации газа из плевральной полости при напряженном пневмотораксе.
Симптомы Пневмоторакса у детей:
Симптоматика пневмоторакса различна - в зависимости от вида. Быстро нарастают симптомы острой легочной недостаточности при клапанном пневмотораксе у детей. Симптомы могут отсутствовать или быть незначительно выраженными при закрытом или частичном пневмотораксе.
Симптомы острого клапанного пневмоторакса:
- цианоз
- одышка
- беспокойство
- сухой кашель
- расширение межреберных промежутков
- асимметрия грудной клетки
- напряжение тканей на больной стороне
- коробочный звук (определяется перкуторно)
Ренгтгенограмма показывает на стороне пневмоторакса бесструктурное просветление, внутренняя граница которого заходит за грудину. Диафрагма уплощенная и неподвижная. Средостение смещено в здоровую сторону.
Признаки пневмоторакса у детей до 12 месяцев:
- беспокойство
- резкое ухудшение самочувствия
- одышка
- затруднение дыхания
- посинение кожных покровов
- подкожная крепитация на шее, туловище
- одутловатость лица (не всегда)
Диагностика Пневмоторакса у детей:
Большие пневмотораксы у детей диганостируют при помощи трансиллюминации с применением волоконной оптики. Если при помощи такой диагностики были выявлены подозрительные участки, а состояние младенца стабильно, то диагноз подтверждают при помощи проведения ренгтгеноскопии, чтобы потом уже назначить лечение.
Большой пневмоторакс специалисты распознают по воздуху, который «отделяет» легкое вдоль его внешнего края. Если пневмоторакс небольшой, то воздух может скапливаться в передней части плевральной полости, если новорожденный лежит на спинке. В таких случаях рентген показывает только повышенную прозрачность легочной ткани на пораженной стороне.
При напряженном пневмотораксе купол диафрагмы на ипсилатеральной стороне уплощается или даже инвертирует, межреберные промежутки выбухают, а плевральная полость может выпячиваться в передневерхнюю часть средостения.
Лечение Пневмоторакса у детей:
Простая аспирация
Это плевральные пункции с проведением аспирации, которые проводятся при помощи катетера (редко - при помощи иглы). Его вводят во второе межреберье по среднеключичной линии, аспирацию проводят при помощи большого шприца (50 мл), после завершения эвакуации воздуха иглу или катетер удаляют.
Дренирование плевральной полости с помощью дренажной трубки
Специалисты должны адекватно подобрать размер дренажной трубки для регуляции скорости потока через нее. Это более болезненная процедура, если сравнивать с плевральными пункциями. Могут возникнуть такие осложнения: пенетрация в легкие, желудок, сердце, крупные сосуды, подкожная эмфизема, инфекции плевральной полости.
В момент установки дренажной трубки обязательно вводят местные анестетики интраплеврально. Дренаж плевральной полости позволяет распрямить легкое в подавляющем большинстве случаев. Использовать отсос не обязательно при данной процедуре. Через сутки после того, как по трубке перестал отходить воздух, и при положительных результатах рентгена ее удаляют.
Химический плевродез
Число рецидивов пневмоторакса не могут уменьшить два выше описанных метода лечения. Тогда на помощь приходит химический плевродез. Этот метод заключается во введении в плевральную полость веществ, которые приводят облитерации плевральной полости. Через дренажную трубку вводят доксициклин или взвесь талька. Перед началом процедура обязательно вводят 1% раствор лидокаина внутриплеврально.
Хирургическое лечение пневмоторакса
Показания к проведению:
- двусторонний спонтанный пневмоторакс
- отсутствие расправления легкого после проведения дренирования на протяжении 5-7 суток
- спонтанный гемопневмоторакс
- контралатеральный пневмоторакс
- рецидив пневмоторакса после проведения химического плевродеза
Хирургические методы: открытая торакотомия и видеоассоциированная торакоскопия.
После выхода из больницы ребенку следует исключить физические нагрузки на срок от 2 до 4 недель. Летать в самолетах нельзя 2 недели после выздоровления. Также не рекомендуются такие виды спорта как дайвинг и прыжки с парашютом, так как они приводят к перепаду барометрического давления. Подростки должны отказаться от курения, если таковая вредная привычка существует.
Прогноз
Летальный исход зависит от наличия и характера патологии легких и от возраста больного малыша. Если гемолитическая болезнь осложнена пневмотораксом, показатель смертности выше в 2 раза. Плохой прогноз при пневмотораксе у недоношенных.
К каким докторам следует обращаться если у Вас Пневмоторакс у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пневмоторакса у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Пневмоторакс у новорожденных
Пневмоторакс у новорожденных — это скопление воздуха в плевральной полости, которое возникает из-за повреждения альвеолярной стенки. Патология встречается при неадекватной вентиляции легких, перинатальных заболеваниях органов дыхания, влиянии ятрогенных факторов. Пневмоторакс проявляется учащением дыхания, асимметрией грудной клетки, цианозом кожи и другими признаками гипоксии. Диагностику состояния у новорожденных выполняют путем трансиллюминации, рентгенографии ОГК, пульсоксиметрии. Лечение проводится консервативно кислородотерапией либо с помощью инвазивных вмешательств (плевральная пункция, дренирование).
МКБ-10
Общие сведения
Пневмоторакс в неонатологии относится к проявлениям синдрома утечки воздуха, встречается у 0,07-1% малышей, по российским данным, и до 1-1,5%, по информации зарубежных коллег. Среди младенцев, находящихся в реанимационном отделении, распространенность проблемы составляет 1,86%. Это состояние в 6 раз чаще выявляется у недоношенных детей, причем имеется обратная зависимость между гестационным возрастом и вероятностью заболевания. В 85% случаев развивается односторонний пневмоторакс, около 2/3 патологий приходится на правое легкое.
Причины
Пневмоторакс иногда имеет физиологические предпосылки: при первых вдохах новорожденного формируется большое отрицательное внутригрудное давление, легкие быстро растягиваются, вследствие чего возможен разрыв альвеол. Однако состояние ребенка ухудшается редко, и последствия повреждения легочной ткани исчезают бесследно после нормализации функции внешнего дыхания. Среди патологических причин неонатального пневмоторакса выделяют следующие:
- Респираторная терапия.ИВЛ остается основным этиологическим фактором возникновения состояния, поскольку у 34% новорожденных образуются разрывы легочной ткани. При проведении вентиляции в режиме СИПАП риск уменьшается до 16%. У младенцев, которые получали кислородотерапию маской, он составляет не более 4%.
- Болезни дыхательной системы. Пневмоторакс диагностируется у 5-20% новорожденных с РДС (болезнью гиалиновых мембран), что вызвано нарушением эластических свойств легких. При транзиторном тахипноэ состояние развивается в 10% случаев. При аспирации мекония риск повышается до 20-50%.
- Травмы легкого. У новорожденных пневмоторакс иногда становится следствием неаккуратного выполнения лечебно-диагностических манипуляций — катетеризации подключичной и яремной вен по методу Сельдингера, санации трахеобронхиального дерева.
- Кесарево сечение. Проведение плановой операции достоверно повышает риск пневмоторакса по сравнению с естественными родами или экстренной операцией, которая выполнялась после определенного периода схваток. Такую закономерность объясняют более частым развитием синдрома «влажного легкого» после планового кесарева сечения.
Патогенез
Заболевание возникает при перерастяжении и разрыве альвеол, в результате чего воздух выходит из легкого в полость плевры и скапливается там. Основной производящий фактор — физиологическое или патологическое повышение внутрилегочного давления. Пневмоторакс зачастую развивается при неравномерной вентиляции, например, в ходе проведения ИВЛ, когда воздух большим потоком попадает на субплевральные альвеолы.
Частое проявление патологии у недоношенных новорожденных обусловлено недоразвитием легких, недостаточной их эластичностью и нехваткой сурфактанта. Как следствие, существует высокая предрасположенность к возникновению эмфиземы и формированию «воздушных ловушек», на фоне чего появляется синдром утечки воздуха. Иногда патология формируется при задержке в легочных тканях жидкости, которая провоцирует чрезмерную растяжимость альвеол.
Симптомы пневмоторакса у новорожденных
В 90% случаев заболевание протекает бессимптомно, поскольку наблюдается небольшая утечка воздуха, которая не дает негативных последствий для здоровья. У остальных новорожденных основным проявлением пневмоторакса является учащение дыхания более 60 раз в минуту. Во время дыхания ребенок издает громкие хрюкающие или стонущие звуки. Дети, которые находятся на грудном вскармливании, часто бросают грудь, поскольку им не хватает кислорода.
Неадекватная вентиляция приводит к дыхательной недостаточности. Кожа новорожденного приобретает синюшный оттенок в области носогубного треугольника и кончиков пальцев, при нарастании гипоксии формируется тотальный цианоз. При массивном пневмотораксе пораженная сторона грудной клетки выбухает, отмечается заметная асимметрия. Возникают сердечно-сосудистые нарушения: тахикардия, артериальная гипотония.
Наиболее опасны последствия пневмоторакса для недоношенных детей с признаками РДС. Смертность в таком случае составляет от 14% до 31%, остальным новорожденным требуется длительное лечение в отделении интенсивной терапии. У 15% младенцев на фоне утечки воздуха в плевральную полость формируется стойкая легочная гипертензия, которая связана с патологическим изменением давления в сосудах бронхолегочной системы.
При пневмотораксе воздух зачастую скапливается в других полостях и тканях, что проявляется пневмомедиастинумом, пневмоперикардом, пневмоперитонеумом. Серьезные последствия имеет интерстициальная эмфизема легких, которая в сочетании с наличием воздуха в полости плевры вызывает тяжелые дыхательные расстройства. Вследствие повышения давления в системе вен уменьшается приток крови к сердцу, снижается сердечный выброс и формируется СН.
Диагностика
Чтобы заподозрить пневмоторакс, неонатологу достаточно внешнего осмотра новорожденного и оценки физикальных данных. Врач обращает внимание на асимметричность и размеры грудной клетки, подсчитывает частоту дыхания, при аускультации отмечает ослабление или отсутствие дыхательных шумов на пораженной стороне. Чтобы с 100% уверенностью диагностировать патологию и ее отрицательные последствия, используются:
- Трансиллюминация. При просвечивании грудной клетки оптически-волоконным светильником в затемненной комнате врач видит свободный воздух вокруг легких. Такая манипуляция информативна только при недоношенности новорожденных.
- Рентгенография ОГК. На рентгенограмме неонатолог обнаруживает просветление по периферическим отделам грудной клетки и спадение (коллапс) легкого. При этом средостение, как правило, смещено в здоровую сторону. Рентгенологическое исследование также применяется для диагностики пневмоперикарда.
- Пульсоксиметрия. Оценка сатурации необходима для определения наличия и степени дыхательной недостаточности, принятия решения о кислородной поддержке. Чем ниже насыщение крови кислородом, тем чаще развиваются неблагоприятные последствия, и тем выше риск летального исхода у новорожденного.
Лечение пневмоторакса у новорожденных
Консервативная терапия
При бессимптомном случайно выявленном пневмотораксе лечение не показано. В такой ситуации состояние разрешается самостоятельно, не вызывает отдаленные последствия, не нарушает жизнедеятельность новорожденного. При наличии симптомов дыхательной недостаточности рекомендована респираторная поддержка в виде кислородной палатки или носо-ротовой маски, которые не создают высокое давление в бронхолегочной системе.
Чтобы предотвратить неблагоприятные последствия, необходимо вовремя выяснить причину патологии и провести ее коррекцию. Например, при респираторном дистресс-синдроме новорожденному ингаляционно вводится сурфактант для нормализации функционирования легких. Для предупреждения инфекционных осложнений при необходимости назначают антибиотики.
Хирургическое лечение
При выраженном пневмотораксе или его быстром нарастании (клапанная форма) новорожденному ребенку требуются инвазивные манипуляции. Проще всего аспирировать воздух шприцом через катетер. Метод подходит для однократного удаления небольшого объема газа. Также используется постоянное дренирование плевральной полости узкими трубками, которые обеспечивают постепенное расправление легкого и ликвидацию дефекта.
Прогноз и профилактика
Вероятность полного выздоровления зависит от степени повреждения легких, наличия врожденных или приобретенных бронхолегочных болезней. У доношенных новорожденных без РДС и необходимости в ИВЛ прогноз благоприятный, у недоношенных младенцев часто возникают негативные последствия. Профилактика предполагает рациональный выбор тактики ИВЛ и вентиляции СИПАП, аккуратное выполнение инвазивных процедур.
2. Анализ случаев развития спонтанного пневмоторакса у новорожденных/ Ю.В. Перегудова, О.И. Петрусенко, А.В. Шаклеин. — 2016.
3. Пневмоторакс у новорожденных детей/ В.ЕГ. Вакульчик, А.В. Худовцова, Ю.В. Попова// Актуальные вопросы хирургии: материалы XV съезда хирургов Республики Беларусь. — 2014.
Плеврит у детей
Плеврит у детей — это воспаление листков плевры, которое сопровождается отложением фибрина или образованием экссудата. В педиатрии патология в основном возникает как осложнение пневмонии или туберкулеза. Заболевание проявляется болями на пораженной стороне груди, одышкой, кашлем, повышением температуры и общей интоксикацией. Для диагностики назначают инструментальную визуализацию (рентгенографию, УЗИ), для определения состава плеврального выпота проводится пункция. Лечение состоит из антибактериальной, дезинтоксикационной и симптоматической терапии, которые по показаниям дополняются дренированием плевральной полости.
Плевриты у детей практически не развиваются как самостоятельное заболевание и являются осложнением болезней дыхательной системы или системных процессов. Особенность детского возраста — более высокая частота гнойного воспаления, которое составляет 2/3 от всех случаев выпотного плеврита у детей до 5 лет и до 25% в возрастной группе 6-10 лет. Плевральное воспаление характеризуется тяжелым течением и требует максимально ранней диагностики, поэтому вопросы лечебной тактики не потеряли своей актуальности в современной педиатрии.
В детской пульмонологической практике до 60% плевритов осложняют течение пневмонии, особенно если ребенок не получат адекватное комплексное лечение. Большинство случаев являются парапневмоническими, то есть возникающими в остром периоде воспаления легких. Метапневмонические варианты встречаются редко и начинаются уже после разгара пневмонии. Существуют и другие причины плеврита у детей:
- Туберкулез. Экссудативный вариант воспаления типичен для первичного туберкулезного инфицирования, которое происходит в детском возрасте. Туберкулез — второй по значимости этиологический фактор плеврита у детей, в отличие от взрослых, у которых инфекция намного реже вызывает плевральный воспалительный процесс.
- Коллагенозы. Иногда заболевание становится проявлением аутоиммунного поражения тканей при системной красной волчанке, узелковом периартериите, системной склеродермии. Развитие плеврита у детей с ревматическими поражениями относят к казуистическим случаям.
- Сепсис. Септические состояния зачастую вызывают полисерозит, одним из компонентов которого является поражение плевральных листков. Также у ребенка формируется перитонит, перикардит. Иногда полисерозит обусловлен системными метаболическими расстройствами, например, уремией.
- Онкологические болезни. У детей канцероматоз плевры встречается при лимфопролиферативных опухолях (лимфома Ходжкина, неходжкинские лимфомы), раке легкого. Иногда вследствие механического нарушения оттока лимфы патология осложняет раковый асцит.
В норме в плевральной полости есть небольшое количество жидкости (до 0,2 мл/кг массы тела), которая предотвращает трение плевральных листков при дыхательных движениях и обеспечивает сцепление двух поверхностей. Эта жидкость имеет такой же рН, как и плазма крови, содержит глюкозу и немного белка. При отсутствии заболевания на 50-70% белок в полости плевры представлен альбуминами, а уровень ЛДГ менее 50% от плазматического.
В патологических условиях начинает возрастать гидростатическое давление в капиллярах париетальной и висцеральной плевры, что приводит к попаданию в полость намного большего количества жидкости из плазмы крови. Ситуация усугубляется вследствие повышения проницаемости сосудов на фоне воспаления и наличия отрицательного давления в плевральном пространстве. Иногда в патогенезе плеврита основную роль играет нарушение лимфоттока.
Классификация
В практической педиатрии наиболее важна систематизация плевритов по характеру выпота на сухой (фибринозный) и экссудативный. Экссудативные формы делятся на серозные, гнойные, гнилостные, хилезные и т.д. Выделение таких вариантов необходимо, чтобы предположить этиологию процесса и подобрать правильное лечение. Существует еще несколько классификаций:
- По этиологии — инфекционный и неинфекционный плеврит.
- По клиническому течению — острый, подострый и хронический.
- По локализации — диффузный и осумкованный, который подразделяется на верхушечный, пристеночный, диафрагмальный и междолевой.
Симптомы плеврита у детей
Для сухого плеврита типичны сильные боли в пораженной половине грудной клетки, которые усиливаются при кашле, наклонах туловища в противоположную сторону. При диафрагмальной форме болезни возможна иррадиация болей в живот, что требует исключения острой хирургической патологии. Максимальный болевой синдром длится 3-4 дня, потом он стихает в результате разрешения процесса или перехода в экссудативную форму.
Помимо болей, ребенка беспокоят сильные приступы кашля, общая слабость и недомогание, повышение температуры тела. Для уменьшения дискомфорта пациент занимает вынужденное положение на пораженном боку. Обычно фибринозный плеврит является парапневмоническим, поэтому такие симптомы накладываются на клинику воспаления легких и не всегда вовремя замечаются родителями.
Ведущий симптом экссудативного плеврита — сильная одышка, которая усиливается в горизонтальном положении и носит смешанный характер. Ребенок жалуется на тяжесть и дискомфорт в грудной клетке, но болевой синдром для этой формы воспаления нетипичен. Возможен небольшой рефлекторный кашель. Из-за дыхательной недостаточности возникает бледность кожи, цианоз вокруг рта, снижается артериальное давление.
При быстро развивающемся гнойном плеврите клиника идентична эмпиеме плевры. Заболевание начинается остро с повышения температуры до 40°С и лихорадки гектического типа. Ребенок становится вялым и апатичным, у него нарастает синдром интоксикации, пропадает аппетит. Для гнойного воспаления характерна мучительная тупая боль в области грудной клетки, рефлекторный абдоминальный синдром, сильные головные боли.
При длительном существовании плеврита есть риск образования спаек и шварт, утолщения плевральных листков и ограничения подвижности плевры. Патологические изменения сочетаются с нарушениями функции внешнего дыхания вследствие невозможности полного расправления легких. При массивных фиброзных процессах есть вероятность заращения плевральной полости и нарастания дыхательной недостаточности.
Гнойные плевриты у детей представляют большую опасность, поскольку существует вероятность распространения деструктивного процесса на легочную ткань с формированием пиопневмоторакса. Если не проводится своевременное этиотропное лечение, гнойный процесс чреват развитием сепсиса и септического шока, которые могут закончиться смертью. Особую опасность эмпиема представляет для детей раннего и дошкольного возраста.
Педиатр получает ценную информацию при физикальном осмотре ребенка. Врач выявляет болезненность межреберных промежутков и шум трения плевры при сухом плеврите, обнаруживает притупление перкуторного звука и резкое ослабление дыхания при экссудативной форме заболевания. Для точной диагностики плеврального поражения назначаются:
- Рентгенография ОГК. При фибринозном воспалении может быть узкая «плевральная полоска», но чаще рентгенологические признаки отсутствуют. Для экссудативного варианта типично интенсивное затемнение в нижне-наружных отделах легочного поля с косой границей. Часто наблюдается смещение средостения в здоровую сторону.
- УЗИ плевральной полости. При ультразвуковой диагностике визуализируется оба листка плевры, по расстоянию между которыми можно приблизительно оценить объем выпота и его локализацию. УЗИ информативно для оценки процесса в динамике, выявления осложнений, выбора наиболее удобного места для пункции.
- Плевральная пункция. Инвазивный метод является наиболее информативным для дифференциальной диагностики разных типов экссудативного плеврита и выяснения их причин. Полученная жидкость отправляется на анализ для уточнения биохимических характеристик (транссудат или экссудат), оценки уровня глюкозы, лейкоцитов, ферментов.
Лечение плеврита у детей
Дети с плевритами госпитализируются в стационар, где им в первую очередь назначают лечение основного заболевания. Поскольку плевральное воспаление носит вторичный характер, после устранения первопричины самочувствие пациента резко улучшается. Строгий постельный режим рекомендован только при тяжелом состоянии, в остальных случаях ребенок сам регулирует уровень своей активности с учетом интенсивности симптомов.
Основу терапии метапневмонических и парапневмонических плевритов составляет использование антибиотиков. Лечение подбирается эмпирическим путем. В педиатрической практике преимущественно назначают цефалоспорины и макролиды. Коррекция схемы проводится после получения результатов плевральной пункции. Помимо этиотропных препаратов, применяются:
- Дезинтоксикационные методы. Ребенку показаны инфузии солевых растворов одновременно с мочегонные препаратами. Это позволяет вывести из организма избыток микробных токсинов и продуктов распада клеток.
- Симптоматическое лечение. Включает обезболивающие, жаропонижающие, противокашлевые, другие виды медикаментов. Препараты подбирают индивидуально, учитывая состояние ребенка.
- Противовоспалительная терапия. Короткие курсы НПВС и кортикостероидных гормонов показаны при массивном выпоте в плевральную полость. Длительное лечение кортикостероидами оправдано при плеврите, который спровоцирован системными или онкологическими процессами.
При позитивной динамике плеврита проведение торакоцентеза не оправдано, поскольку это создает большую психологическую травму для ребенка и сопровождается болезненными ощущениями. Дренирование плевральной полости выполняется по абсолютным показаниям, если у пациента большой объем выпота (выше 2 ребра), гнойный воспалительный процесс, выраженная одышка и болевой синдром.
При однократной пункции возможно удалить до 1 л жидкости (в зависимости от возраста ребенка), поэтому при тотальном плеврите делают несколько инвазивных манипуляций. Процедура дополняется местным введением антибиотиков и протеолитических ферментов. Постоянное дренирование необходимо при плевральной эмпиеме, быстром увеличении объема выпота.
Плевриты у детей хорошо поддаются терапии, большинство пациентов выздоравливает на протяжении 1-3 недель без каких-либо осложнений. Менее оптимистичен прогноз для страдающих канцероматозным либо аутоиммунным плевральным воспалением, поскольку в этих случаях ликвидация этиологического фактора затруднена. Основу профилактики заболевания составляет своевременная и рациональная терапия пневмонии.
2. Диагностика и принципы терапии парапневмонического плеврита у детей/ А.В. Катилов, С.В. Зайков, Л.И. Лайко, А.А. Лободюк // Здоровье Украины. — 2015.
4. Оценка эффективности различных методов диагностики острых гнойно-воспалительных заболеваний легких и плевры у детей/ А.Ю. Рахумовский, К.О. Аллаберганов, В.Е. Рачков, М.Б. Алхасов// Педиатрия №1. — 2006.
Читайте также:
