Методы центрального венозного доступа у новорожденных
Добавил пользователь Skiper Обновлено: 27.01.2026
Ряд манипуляций выполняется для получения сосудистого доступа.
Катетеризация периферической вены
Потребности большинства пациентов во внутривенных инфузиях жидкости и лекарств могут быть удовлетворены с помощью чрескожного периферического венозного катетера. Если слепое чрескожное введение катетера затруднено, то ультразвуковой контроль обычно помогает успешно его установить. Венесекцию можно использовать в тех редких случаях, когда чрескожное введение катетера не представляется возможным. Типичными точками постановки катетера являются крупные вены рук и подкожные вены на лодыжке. Однако венесекция применяется редко из-за распространенной методики периферического введения центрального катетера (ПВЦК) и внутрикостного доступа Внутрикостная инфузия Ряд манипуляций выполняется для получения сосудистого доступа. Потребности большинства пациентов во внутривенных инфузиях жидкости и лекарств могут быть удовлетворены с помощью чрескожного периферического. Прочитайте дополнительные сведенияОбщие осложнения (например, местная инфекция, венозный тромбоз, тромбофлебит, интерстициальная экстравазация жидкости) могут быть минимизированы с помощью тщательного соблюдения стерильности во время введения и замены или удаления катетеров в течение 72 часов.
Катетеризация центральной вены
Пациентам, нуждающимся в безопасном и долгосрочном сосудистом доступе (например, для введения антибиотиков, химиотерапии и при полном парентеральном питании), а также пациентам и с плохим периферическим доступом, нужно установить центральный венозный катетер (ЦВК). ЦВК позволяет проводить вливание растворов, которые слишком концентрированы или обладают раздражающим действием на периферические вены, и осуществлять мониторинг центрального венозного давления Центральное венозное давление (ЦВД).
ЦВК может быть установлен через яремную, подключичную или бедренную вены или посредством периферических вен верхних конечностей (PICC линия). Хотя выбор типа катетера часто определяются клиническими характеристиками и особенностями пациента, яремный ЦВК или PICC линия, как правило, предпочтительнее, чем подключичный ЦВК (высокий риск кровотечения и пневмоторакса) или бедренный ЦВК (высокий риск инфекции). Во время остановки сердца растворы и лекарственные препараты, введенные через бедренный ЦВК, часто не циркулируют выше диафрагмы из-за повышенного внутригрудного давления, создаваемого сердечно-легочной реанимацией (СЛР). В этом случае может быть предпочтительным подключичный или внутреннеяремный доступ.
УЗИ контроль постановки внутреннего яремного катетера и PICC катетера теперь является стандартом и снижает риск осложнений. До постановки ЦВК коагулопатия должна быть купирована, насколько это возможно, также подключичный доступ не должен использоваться у пациентов с некупированной коагулопатией, поскольку в месте венопункции отсутствует возможность контроля и компрессии.
Тампон с хлоргексидином использует для подготовки кожи в правой паховой области. Для подготовки к установке центрального венозного катетера справа мы обрабатываем обширный участок кожи. После высыхания препарата помещаем наверх широкий стерильный материал. Стерильная простыня должна покрывать всю нижнюю половину тела, включая кровать между пациентом и медицинским работником. Теперь мы используем стерильный чехол, чтобы захватить ультразвуковой датчик, на который нанесен нестерильный ультразвуковой гель. Вы захватываете ультразвуковой датчик, а затем осторожно натягиваете стерильный чехол на датчик, чтобы иметь возможность использовать стерильный датчик для проведения ультразвукового исследования в режиме реального времени.
Теперь мы собираемся подготовить катетер. Устанавливаем безыгольные коннекторы на синий и белый порты катетера и собираемся использовать стерильный солевой раствор для промывки каждого из портов. Здесь мы промываем белый и синий порты катетера, на которых установлены коннекторы. На коричневый порт, который является дистальным портом, из которого будет выходить проводник, колпачок не устанавливаем, но после промывки этого порта мы должны зажать клипсой трубку катетера перед удалением шприца со стерильным физиологическим раствором.
Теперь приклеиваем стерильную этикетку на 1% лидокаин, для того, чтобы все шприцы имели стерильные идентификаторы. Затем на кожу наносят стерильный гель для ультрасонографии, и теперь мы смотрим на правую бедренную артерию и бедренную вену в поперечной проекции. Бедренная артерия находится слева вверху. При надавливании вы можете увидеть, что правая бедренная вена сдавливается, однако правая бедренная артерия, расположенная более поверхностно и левее, не сдавливается. Мы используем 1% лидокаин для местной анестезии кожи и подлежащих мягких тканей.
Теперь мы вводим проводящую иглу под углом 45 ° на ту же глубину от зонда, на которой находится вена. Мы вводим её таким образом, чтобы постепенно видеть продвижение иглы по вене, и сейчас мы наблюдаем возврат венозной крови. Мы собираемся захватить канюлю иглы и вытащить шприц, чтобы убедиться, в том, что эта кровь непульсирующая. Теперь мы собираемся ввести стерильный проводник через оболочку и через иглу. Мы собираемся повернуть зонд в продольном направлении, и мы видим, что проводник ввинчивается в вену по мере продвижения по игле.
В бедренной области проводник можно ввести даже на глубину 30 сантиметров. Теперь оболочка проводника извлекается, а сам проводник остается на месте. Теперь игла извлечена, и, оставив проводник на месте, вы все еще можете видеть на экране монитора УЗИ, что он расположен в вене. А сейчас зонд можно опустить и использовать стерильную марлю для того, чтобы точно отметить место введения, после чего можно использовать скальпель для надреза кожи над проводником. Теперь по проводнику вводят расширитель, и проводник захватывают на противоположном конце расширителя. Расширитель вводят вкручивающими движениями для расширения тракта, проходящего через подкожную ткань к бедренной вене.
Теперь расширитель извлекают, оставляя проводник на месте. Затем проводник снова вводят через центральный венозный катетер до тех пор, пока вы не сможете захватить проводник на противоположном конце коричневого или дистального порта катетера. Сейчас проводник захватывают возле дистального конца катетера, после чего катетер продвигают на всю длину. А сейчас проводник извлекают обратно в стерильную оболочку и полностью извлекают из тела. Как только проводник полностью извлечен, коричневый порт клипируют.
Теперь мы устанавливаем последний безыгольный колпачок на коричневый порт, снимаем с него клипсу, после чего можно осуществить забор крови в шприц и затем промыть весь просвет, соблюдая осторожность, чтобы не впустить воздух в порт. Сейчас белый и синий порты центрального венозного катетера промывают стерильным физиологическим раствором. Сейчас для обезболивания кожи, прилегающей к центральному венозному катетеру, используется местная анестезия, на месте введения накладывается пластырь с голубой стороной, направленной вверх. Это пластырь, пропитанный хлоргексидином, что позволяет минимизировать риск катетер-ассоциированных инфекций кровотока.
А теперь накладывают шов для фиксации катетера в двух местах. После этого для завершения процедуры на центральный венозный катетер накладывается стерильная окклюзионная повязка. В данном случае для фиксации центрального катетера используют инструментальное завязывание узла в двух точках.
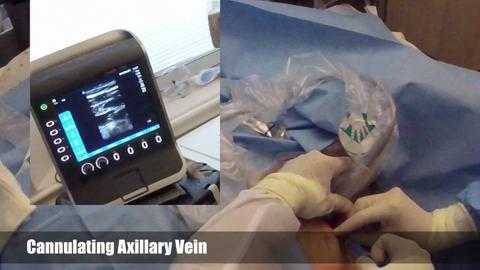
Пациента помещают в положение Тренделенбурга [ph 00:15], а затем используют тампон с хлоргексидином для подготовки левой половины передней стенки грудной клетки до середины шеи, затем захватывая более обширную область, включая левое плечо. Для полного высыхания хлоргексидина нужно по крайней мере две минуты для достижения хорошего антисептического эффекта. Сейчас накладывают широкую стерильную простыню с отверстием в центре места установки катетера. Эта стерильная простыня должна покрывать голову и почти всю кровать.
Сейчас мы подготавливаем 1-процентный лидокаин, который мы будем использовать для местной анестезии. Так как все жидкости в стерильной области должны быть маркированы, после того, как шприц заполнен лидокаином, на него наклеивают стерильную этикетку с надписью "1-процентный лидокаин". Шприцы с физиологическим раствором уже предварительно маркированы и, следовательно, не нуждаются в нанесении дополнительной стерильной маркировки. Теперь мы одеваем стерильную оболочку на линейный датчик для того чтобы мы могли использовать ультразвук в режиме реального времени для ориентирования при установке этого подключичного катетера под ультразвуковым контролем. Стерильное покрытие должно покрывать всю стерильную простынь.
Теперь мы завяжем несколько стерильных резиновых лент, чтобы удерживать стерильную оболочку на месте. Сейчас мы используем стерильный физиологический раствор, чтобы промыть все порты катетера. При этом мы меняем классические игольчатые коннекторы на безигольные, которые накладываются на синий и белый порт этого катетера с тройным просветом. Коричневый порт катетера с тройным просветом является дистальным портом и останется без коннектора, потому что, в конечном итоге, проводник будет извлечен назад через этот коричневый порт. После того, как вы промойте коричневый порт, на него следует наложить клипсу перед тем, как извлечь шприц.
Теперь мы используем местную анестезию, чтобы обезболить кожу и подлежащую подкожную клетчатку в месте введения. Мы используем линейный датчик и технику enPlanE, чтобы видеть иглу на всем пути от кожи до аксилярной вены, которая визуализируется в продольной плоскости. В этот момент вы можете увидеть, что игла почти вошла в вену. В этот момент она как раз прошла через стенку и вы можете аспирировать пурпурную кровь, как это видно здесь. Затем захватывается канюля иглы, извлекается шприц, после чего J-образный проводник продевают через канюлю иглы, направляя изгиб в сторону к сердцу. Вы можете видеть, что по мере того, как мы постепенно вводим проводник через иглу, визуализируется прохождение иглы-проводника через вену. И проводник вводят на глубину 20 сантиметров от поверхности кожи.
Теперь оболочка снимается, после чего игла извлекается по проводнику. Затем, делают надрез кожи скальпелем в месте введения проводника, и мы убеждаемся в том, что проводник свободное перемещается по раневому каналу. Теперь по проводнику вводиться расширитель, который будут постепенно продвигать закручивающим движением для расширения подкожного тракта до подмышечной вены. Теперь расширитель извлекают, соблюдая осторожность, для того чтобы случайно не выдернуть проводник. А сейчас катетер вводят по проводнику и постепенно оттягивают проводник, пока его не можно будет захватить за пределами дистального коричневого порта.
Как только проводник можно будет захватить за пределами коричневого порта, вы можете ввести катетер на соответствующую глубину введения, которая, при катетеризации левой подключичной вены обычно составляет 16-17 сантиметров. Тем не менее, при использовании ультразвукового контроля вы введете катетер глубже еще на 3 дополнительных сантиметра. Таким образом, мы вводим этот катетер на глубину 19 см от поверхности кожи. Сейчас мы промываем все три порта - синий порт, белый порт и, наконец, коричневый порт стерильным физиологическим раствором.
Сейчас на место постановки катетера накладывают антимикробный импрегнированный пластырь или биопластырь, чтобы минимизировать риск катетер-ассоциированной инфекции кровотока. Мы используем еще немного 1-процентного лидокаина для местной анестезии, а затем накладываем несколько швов в двух точках для фиксации катетера на месте. Для фиксации катетера на месте можно использовать инструментальное завязывание узла. Теперь ми накладываем стерильную окклюзионную повязку с биопластырем, так чтобы место постановки катетера полностью визуализировалось в открытом окне, после чего ниже прикрепляют крылышки, чтобы сделать отверстие, через которое проходят три порта минимальным. И процедура завершена.
Тампон с хлоргексидином используют для обеззараживания правой половины передней стенки грудной клетки. Мы совершаем возвратно-поступательные движения тампоном, для того чтобы подготовить большую площадь передней стенки грудной клетки и правого плеча.
Теперь мы накладываем стерильную салфетку на область. Эта стерильная простыня покрывает всю кровать.
Теперь мы используем стерильный физиологический раствор для промывания всех трех портов катетера с тройным просветом. Мы можем заменить обычные коннекторы на катетере с тройным просветом на безигольные. Мы соединяем безыгольные коннекторы с белым и синим портом трёхпросветного катетера. Мы не будем соединять безыгольный колпачок с коричневым портом, являющимся дистальным портом трёхпросветного катетера, поскольку из этого отверстия, конечном итоге будет выходить проводник.
Когда мы промываем коричневый порт, как это показано здесь, необходимо зажать проводник, прежде чем отсоединить шприц.
Сейчас мы собираемся извлечь все необходимое нам оборудование, включая проводниковую иглу, стерильный проводник, скальпель и расширитель в том положении, чтобы их можно было легко схватить. J-образная кривая проводника, которая по подключичной линии следует к ногам, будет направлена в сторону сердца, как показано здесь для правой и левой стороны.
Теперь мы собираемся набрать в шприц 1%-й лидокаин с целью проведения местной анестезии кожи и надкостницы ключицы.
Все эти шприцы, содержащие стерильную жидкость, должны быть промаркированы на вашем стерильном поле. Стерильные шприцы с солевым раствором предварительно маркируются как хлорид натрия, но шприц с однопроцентным лидокаином не маркируется, следовательно, эти стерильные метки могут быть использованы для маркировки шприца с 1% лидокаином, как здесь показано.
Теперь мы используем обе наши руки, чтобы определить изгиб ключицы, основной ориентир, который необходимо определить при проведении установки подключичного катетера. После того, как вы нашли изгиб ключицы, вы определите место введения, находящиеся на расстоянии одного сантиметра в сторону дельтопекторальной борозды от изгиба ключицы. В это место мы вводим 1% лидокаин для местной анестезии, как показано здесь. Вводим настолько глубоко, пока не наступит анестезия надкостницы ключицы по ходу иглы.
Теперь иглу удаляют через проводник под тщательным контролем. Мы используем скальпель, чтобы разрезать кожу. А теперь мы продвигаем расширитель в подключичную вену через проводник для расширения хода под кожей подкожной клетчатки. Мы продвигаем расширитель вращательным движением до тех пор, пока он не окажется в центре расширителя для установки подключичной системы.
Теперь мы извлекаем расширитель, контролируя проводник. Сейчас мы вводим катетер через проводник, проводник будет выходить из коричневого порта катетера. Проводник следует ухватить за дистальный конец за коричневым портом, а затем катетер продвигается на соответствующую глубину введения, которая по правой подключичной линии составляет приблизительно 15 сантиметров от кожных покровов. Для постановки левой подключичной линии катетер следует продвигать на глубину около 17 сантиметров от поверхности кожи.
Теперь мы выводим проводник из катетера прямо внутрь оболочки проводника. Выполняя это действие, вы должны контролировать расположение катетера, чтобы убедиться, что катетер не выдернут, когда вы извлекаете проводник.
Теперь мы собираемся установить последний безыгольный коннектор на коричневый порт. Мы набираем кровь в этот коричневый порт до тех пор, пока вы не сможете увидеть ее в шприце, содержащем стерильный физиологический раствор. Затем порт промывают физиологическим раствором.
Теперь синий и белый порт будут промыты, и вам просто нужно будет отсасывать физиологический раствор до тех пор, пока вы не заметите небольшое количество крови в катетере в синем и белом канале. Затем промойте физиологическим раствором, чтобы смыть эту кровь.
Теперь мы используем бело-синюю центральную клипсу, расположенную примерно в двух сантиметрах от места введения, чтобы прикрепить центральный катетер к коже в четырех местах. Мы применяем 1% лидокаин, чтобы обезболить кожу в этих четырех местах.
Теперь мы прикрепляем пластырь Biopatch, представляющий собой пластырь, пропитанный хлоргексидином, синей стороной вверх к потолку над местом введения. Это снижает риск появления инфекций, ассоциированных с центральным венозным катетером.
Мы используем иглодержатель с изогнутой иглой для пришивания центрального катетера в этих четырех местах. Здесь для фиксации шва используют завязывание узла с помощью инструмента.
После того, как наложены швы на эти четыре участка, можно наложить стерильную окклюзионную повязку, в том числе и Biopatch, с окошком, в области места введения. Затем часть стерильной окклюзионной повязки, которая будет иметь три для отверстия центрального катетера, пройдет через эту выемку.
Затем вторая часть стерильной окклюзионной повязки с крылышками, которые пойдут под тремя портами центрального катетера центральной линии, чтобы полностью закрепить центральный катетер на месте. Затем стерильной ручкой, можно указать ваши инициалы, дату и время установки центрального катетера.
Методы центрального венозного доступа у новорожденных

Инфузионная терапия является одним из основных способов проведения интенсивной терапии, направленной на коррекцию, поддержание и профилактику нарушений жизненных функций организма. Традиционно инфузионная терапия проводится способом внутривенного вливания лекарственных препаратов. Умение обеспечить венозный доступ является одним из главных практических навыков, определяющих высокий класс медицинского специалиста.
Если обратиться к истории, то можно узнать о применявшихся ранее внутримышечных, подкожных, внутриполостных и ректальных вливаниях. Однако эффективность этих методов оказалась сомнительной и в настоящее время они не применяются. Тяжелые осложнения, вызываемые внутриартериальным введением инфузионных препаратов, также послужил причиной отказа от применения данной методики. В настоящее время пункция и катетеризация артерий применяется, исключительно, с диагностической целью. Внутрикостные инфузии используются лишь в экстренных случаях, когда затруднен доступ к сосудистому руслу.
Методики обеспечения венозного доступа и способы проведения инфузионной терапии у новорожденных имеют свою историю.
Прогресс неонатологии, постоянное уменьшение критического гестационного возраста и веса для выхаживания новорожденных детей диктуют специалистам и производителям медицинского оборудования осваивать новые технологии и постоянно совершенствовать старые, используя современные технику и материалы.
Современные сосудистые катетеры могут быть венозными (для центральных и периферических вен) и артериальными. Могут иметь различные приспособления для фиксации, дополнительный порт для болюсного введения препаратов, камеру обратного тока, антивозвратный клапан.
Для изготовления катетеров используются материалы, характеризующиеся разными свойствами.
| МАТЕРИАЛ | ХАРАКТЕРИСТИКИ |
| Полиэтилен | Высокая степень прочности. Жесткий. Прочный. |
| Флюорополимер (тефлон) | Достаточно жесткий. Устойчив к воздействию различных химических веществ. |
| Поливинилхлорид (пвх) | Термопластичный: жесткий при комнатной температуре, более гибкий при температуре тела. |
| Силикон | Высокая степень биосовместимости, тромборезистентности. Мягкий и гибкий. Низкий риск перфорации сосуда. |
| Полиуретан | Высокая степень биосовместимости, достаточная жесткость при натяжении, износоустойчивость, тромборезистентность. Термопластичность. |
Определение размеров сосудистых катетеров основано на системе, называемой «Бирмингемский калибр проводов (Birmingham Wire Gauge)» и использует следующую логику: чем больше калибр, тем тоньше игла. Калибр определяет, сколько канюль помещается в трубку с внутренним диаметром 1" (1 дюйм = 25,4 мм). Применение этой системы было предложено AAMI (Ассоциация по усовершенствованию медицинского инструментария США).
| Gauge | Charriere (Ch) French (Fr) | Цвет |
| 14G | 6 | |
| 16G | 5 | |
| 17G | 4,5 | |
| 18G | 4 | |
| 20G | 3 | |
| 22G | 2,5 | |
| 24G | 2 | |
| 26G |
Существуют три основных способа обеспечения венозного доступа: венепункция, венесекция и катетеризация вены. По расположению дистального участка катетера доступы могут быть периферические и центральные.
При венесекции доступ к вене осуществляется хирургическим путем. После выделения вены, как правило, на сосуд накладывается лигатура, вена пересекается и в вышележащий отрезок вводится катетер по проводнику. Если вена не пересекается, то на введенный катетер накладывается лигатура для плотного закрепления его в сосуде и гемостаза. Таким образом, в результате данного способа катетеризации сосуда, последний «выключается» из кровоснабжения и кровоток в бассейне оперированной вены в последующим зависит от развития коллатералей. Но, как известно, чем меньше гестационный возраст ребенка, тем хуже у него развита система коллатерального кровоснабжения. Метод трудоемкий, технически сложный, требует медикаментозного обезболивания. Инвазивность метода, несоответствие диаметров катетеров и вен часто приводят к развитию контактных (асептических) флебитов, что значительно укорачивает сроки использования сосудов.
Не утрачивает своего значения в неонатологии пункционный способ венозного доступа с помощью иглы-бабочки. Этот способ применяется для внутривенного болюсного введения лекарственных препаратов и кратковременной инфузионной терапии. Для пункционного венозного доступа традиционно используются вены волосистой части головы. Здесь игла легко фиксируется, но данный венозный доступ ограничивает движения ребенка, делает невозможным грудное вскармливание.
Наиболее популярным периферическим доступом в неонатальной интенсивной терапии является катетеризация периферической вены катетером на игле.
Для катетеризации выбираются следующие вены:
Тыл кисти — тыльное венозное сплетение.
Предплечье — средняя вена предплечья, добавочная латеральная вена предплечья.
Вены волосистой части головы — надблоковая, поверхностная височная, позадиушная.
Стопа — тыльное венозное сплетение.
Локтевая ямка — медиальная вена предплечья или срединная локтевая вена.
Область голеностопного сустава — малая или большая подкожная вена ноги.

В представленном списке сосуды располагаются по мере убывания предпочтения выбора. Рекомендуется избегать вен в проекции суставов, т.к. подвижность укорачивает срок использования катетера и только в случае острой необходимости использовать вены нижних конечностей, т.к. описаны случаи ишемия или гангрена нижней конечности, осложняющие инфузию в большую подкожную вену нижней конечности; механизм неясен.
Продолжительность использования периферического катетера 3-7 дней. Несмотря на то, что материалы, из которых изготовлены катетеры являются нетромбогенными, использование гепарина в дозе 0,25-0,5 Ед/мл раствора позволяет увеличивать сроки стояния катетера. Катетеры можно использовать для прерывистой инфузии. Они не ограничивают подвижности ребенка. Недостатком периферических катетеров является невозможность длительного использования их (не более 2-3 часов) для введения вазоактивных и гиперосмолярных растворов, к которым относятся все кардиотонические препараты (допамин, добутамин, адреналин) и концентрированные растворы глюкозы, жиров, и амнокислот для парентерального питания.
Потенциальные осложнения: боль, асептические и инфекционные флебиты, экстравазация, артериоспазм (некроз). Избежать подобных осложнений возможно при правильном выборе катетера соответствующего диаметра, четкости выполнения протокола постановки катетера, строгом соблюдении правил асептики, как при катетеризации, так и при уходе за функционирующим катетером.
Катетеризация центральных вен. По определению считается, что катетер установлен в центральную позицию в том случае, когда его дистальный отрезок находится в верхней или нижней полой вене. Иными словами, в организме человека существуют только две центральные вены — верхняя и нижняя полые вены, все остальные периферические и катетеры, установленные в них должны использоваться по правилам периферических катетеров.
Показания к центральному венозному доступу
a) Полное парентеральное питание;
b) Длительная необходимость внутривенного введения лекарственных средств;
c) Внутривенное назначение гиперосмолярных растворов или раздражающих стенку сосудов лекарственных средств, которые нельзя вводить через периферические внутривенные катетеры (дофамин, добутамин, адреналин, норадреналин, растворы глюкозы в концентрации выше 12,5%, растворы АМКТ в концентрации более 2%, растворы жировых эмульсий в концентрации более 10%);
d) Интенсивная инфузионная терапия.
Противопоказания к центральному венозному доступу
Абсолютных противопоказаний не существует.
a) Инфекционное поражение кожи в месте введения катетера.
b) Возможность адекватного лечения пациента с помощью периферического венозного доступа.
Центральный венозный катетер может быть установлен путем пункции вены и катетеризации по методу Сельдингера (Seldinger), путем катетеризации через периферическую вену, хирургическим путем.
Катетеризация методом Сельдингера предусматривает пункцию вены «вслепую», по топографии с последующим введением катетера по проводнику. Этот метод сопряжен с высоким риском травматизации близлежащих жизненно важных органов, сосудов и нервных стволов, поэтому использование этого венозного доступа требует большого практического опыта врача и адекватного общего обезболивания пациента.
Особый вид катетеризации центральной вены у новорожденных детей — катетеризация пупочной вены. Это быстрый и надежный центральный доступ, позволяющий проводить интенсивную терапию с момента рождения ребенка и далее в течение двух-трех суток. Пупочные катетеры используются для проведения операций заменного переливания крови при гемолитической болезни новорожденного. У детей с экстремально низкой массой тела при рождении (ЭНМТ) пупочные катетеры иногда становятся единственным возможным сосудистым доступом и могут использоваться 2-3 недели, что требует неукоснительного соблюдения правил асептики при постановке катетера и проведении ИТ.
Самым популярным способом катетеризации центральных вен у новорожденных детей в настоящее время является установка глубоких венозных линий через периферические вены (ЦПВК). Удобство в использовании, возможность длительного применения сделали ЦПВК незаменимыми в неонатологической практике, особенно при выхаживании детей с ЭНМТ.

Места введения
1. Вены кубитальной ямки: медиальная и латеральная подкожные вены руки.
2. Вены волосистой части головы: височная и задняя ушная вена.
3. Подкожные вены ноги.
4. Подмышечная вена.
5. Наружная яремная вена.
Предпочтение отдается медиальным подкожным венам и венам правой руки, поскольку они короче и идут более прямо по направлению к центральной вене. Катетер труднее провести через латеральную подкожную вену руки из-за сужения сосуда при вхождении в дельтовидно-грудную борозду и впадения в подключичную вену под острым углом. Подмышечную и наружную яремную вену следует выбирать для введения катетера в последнюю очередь, т.к. эти вены прилежат к артериям и нервам.
При катетеризации вен бассейна верхней полой вены (ВПВ) дистальный конец катетера должен располагаться в ВПВ, на границе впадения ее в правое предсердие (ориентировочно третье межреберье справа).
При катетеризации вен бассейна нижней полой вены (НПВ) дистальный конец катетера должен располагаться в НПВ на границе впадения ее в правое предсердие (мечевидный отросток грудины).
Осложнения катетеризации.
1. Повреждение других сосудов и органов во время установки катетера: кровотечение, пункция артерии, повреждение плечевого сплетения.
3. Миграция и неправильное положение катетера. Может происходить во время установки катетера или из-за спонтанной миграции в любой момент пребывания в вене. Это может стать источником формирования тромбов на катетере и развития тромбоэмболии. Следует помнить о возможности развития «парадоксальная эмболия», обусловленной фетальными сосудистыми и внутрисердечными коммуникациями.
4. Катетер-ассоциированные инфекции кровотока. Бактерии могут колонизировать наружную поверхность катетера и затем мигрировать по ней из пространства между катетером и кожей к внутрисосудистому концу катетера. Или в результате колонизации коннектора, инфузионных сред может происходить миграция бактерий по внутренней поверхности катетера и попадание возбудителя непосредственно в кровоток.
Методы профилактики осложнений при катетеризации центральных вен:
- выполнение катетеризации только опытными специалистами;
- необходимость получения информированного согласия родителей перед процедурой;
- строгое соблюдение инструкции производителя по использованию катетера;
- обязательность подтверждения положения внутрисосудистого конца катетера рентгенологически;
- строгое соблюдение правил инфекционной безопасности сотрудниками отделений реанимации и интенсивной терапии, приходящими в отделение специалистами-консультантами и родителями;
- применение гепарина в дозе 0,5-1,0 МЕ/мл инфузионного раствора статистически не изменяет частоту возникновения тромбозов, но значительно увеличивает сроки использования катетеров;
- по возможности, не использовать катетер для парентерального питания в иных целях;
- максимальное уменьшение количества манипуляций с катетером;
- ограничение использования запорных кранов, увеличивающих риск развития инфекционных осложнений;
- удаление центрального катетера при отсутствии необходимости в нём!
Катетеризация сосудов в неонатологической практике — это искусство, требующее постоянного совершенствования навыков и современных знаний физиологии и патологии новорожденного ребенка.
Катетеризация центральных вен
Пункции и катетеризации вен, в частности центральных, относятся к широко распространенным манипуляциям в практической медицине. Опыт свидетельствует, что эта манипуляция не является достаточно безопасной. Поэтому чрезвычайно важно знание топографической анатомии подключичной вены, техники выполнения этой манипуляции.
За один год в мире устанавливается более 15 миллионов центральных венозных катетеров. Среди доступных для пункции венозных притоков наиболее часто катетеризируют подключичную вену.
Впервые пункция подключичной вены была осуществлена в 1952 году Aubaniac. Им была описана методика пункции из подключичного доступа. Wilson et al. в 1962 году применили подключичный доступ для катетеризации подключичной вены, а через нее - и верхней полой вены. С этого времени чрескожная катетеризация подключичной вены стала широко использоваться для диагностических исследований и лечения. Yoffa в 1965 году внедрил в клиническую практику надключичный доступ для введения катетера в центральные вены через подключичную вену. В дальнейшем были предложены различные модификации надключичного и подключичного доступов в целях повышения вероятности успешной катетеризации и уменьшения риска осложнений. Таким образом, в настоящее время подключичная вена считается удобным сосудом для центральной венозной катетеризации.
Пункционная катетеризация центральных сосудов — это врачебная манипуляция. Пунктироваться могут подключичная вена, яремная и бедренная вены, как слева, так и справа. Центральный венозный катетер может функционировать и быть неинфицированным в течение многих недель. Это достигается путём строго соблюдения правил ухода за катетером, включая соблюдение правил асептики во время его установки, предосторожности при выполнении инфузии и инъекций.
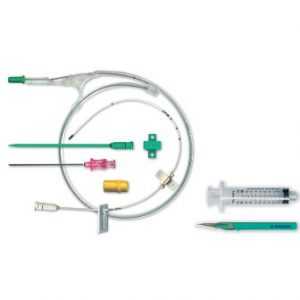
Общий вид набора для катетеризации центральных вен:
Показания и противопоказания
Выделяют следующие показания для катетеризации центральных вен:
- Сложные операции с возможной массивной кровопотерей
- Операции на открытом сердце с АИК и вообще на сердце
- Необходимость интенсивной терапии
- Парентеральное (внутривенное) питание
- Возможность измерения ЦВД (центрального венозного давления)
- Возможность многократного взятия проб крови для контроля
- Введение электростимулятора сердца
- Рентгено - контрастные исследование сердца
- Зондирование полостей сердца
Противопоказаниями для катетеризации центральных вен служат:
- Нарушение свертываемости крови
- Воспалительные в месте пункции
- Травма ключиц
- Двухсторонний пнемоторакс и некоторые другие
Однако, нужно понимать, что противопоказания являются относительными, т.к. если катетер необходимо поставить по жизненным показаниям, то это будет сделано при любых обстоятельствах, т.к. для спасения жизни ребенка в экстренной ситуации нужен венозный доступ.
Для катетеризации центральных (магистральных) вен может быть выбран один из следующих методов:
- Через периферические вены верхней конечности, чаще локтевого сгиба. Преимущество в данном случае является простота исполнения, катетер проводится до устья верхней полой вены. Недостаток, что катетер может стоять не более двух - трех дне
- Через подключичную вену справа или слева
- Через внутреннюю яремную вену так же справа или слева
Для пункционной катетеризации центральных вен: яремной, подключичной (и, кстати, артерий) используется метод Сельдингера (с проводником), суть которого заключается в следующем:
- Иглой пунктируется вена, через нее проводится проводник на глубину 10 - 12 см
- Далее игла убирается, по проводнику проводится катетер
- После этого проводник убирается, катетер фиксируют к коже пластырем
При длительном нахождении катетера могут возникнуть следующие осложнения:
- тромбирование вены
- тромбирование катетера
- тромбо- и воздушная эмболии
- инфекционные осложнения (5 — 40%), такие как нагноение, сепсис (общее воспаление) и т.д
Именно поэтому катетеризация центральных вен требует тщательного соблюдения правил ухода и наблюдения за катетером:
Катетеризация периферических вен
Катетеризация вен является одной из самых необходимых и используемых в стационаре методик быстрого и постоянного доступа к кровеносной системе ребенка. Преимуществами катетеризации вен над другими методами доступа к кровеносной системе являются меньший риск занесения инфекции, повышенная безопасность, возможность быстрого введения лекарственных средств в различных комбинациях, питательная поддержка, инфузионная терапия, а также мониторинг венозного давления.
Катетеризация вен является процедурой, которая требует от медицинского персонала существенной подготовки. Врач и медицинская сестра должены полностью понимать суть и методику проведения, а также осложнения, которые могут возникнуть во время или после проведения процедуры.
В целом, частота осложнений колеблется в диапазоне до 15%, механические осложнения происходят у 5-19% пациентов, инфекционные осложнения у 5-26% и тромботические осложнения у 2-26% пациентов. Все эти осложнения являются потенциально опасными для жизни, поэтому, как уже было сказано выше, медицинский персонал должен иметь большой опыт работы в этой области.
В большинстве случаев и в первую очередь предпринимается периферическая венозная катетеризация, поскольку периферические вены наиболее доступны.
Катетеризация периферических вен.
Периферический внутривенный (венозный) катетер - это устройство, введенное в периферическую вену и обеспечивающее доступ в кровяное русло при следующих внутривенных манипуляциях:
- Введение лекарственных препаратов пациентам, которые не могут принимать препараты орально, либо в случае необходимости быстрого и точного введения препарата в эффективной Концентрации (особенно когда препарат может изменить свои свойства при оральном приеме);
- Осуществление частых курсов внутривенной терапии хроническим больным;
- Струйное введение препаратов, например введение антибиотиков;
- Забор крови для клинических исследований;
- Доступ в кровяное русло при неотложных состояниях (быстрый венозный доступ при необходимости одновременного проведения экстренных вливаний препаратов или большой скорости введения растворов);
- Переливание препаратов крови;
- Парентеральное питание,
- Регидратация организма,
Введение радиологических контрастных агентов для компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
Периферические катетеры различаются по цветам в зависимости от диаметра просвета и длины.
Хорошо выбранный венозный доступ является существенным моментом успешной внутривенной терапии. При выборе места катетеризации необходимо учитывать предпочтения пациента, простоту доступа к месту пункции и пригодность сосуда для катетеризации.
КРИТЕРИИ ВЫБОРА ВЕНЫ:
- Сначала катетеризируются дистальные вены.
- Предпочтительнее сосуды крупные, мягкие и эластичные на ощупь.
- Лучше использовать прямые вены, соответствующие длине катетера.
Наиболее часто катетеризируются латеральные и медиальные подкожные вены руки, промежуточные вены локтя и промежуточные вены предплечья. Иногда используются пястные и пальцевые вены при невозможности катетеризации выше перечисленных вен.
При выборе катетера необходимо ориентироваться на следующие критерии:
- Диаметр вены
- Необходимая скорость введения раствора;
- Потенциальное время нахождения катетера в вене;
- Свойства вводимого раствора.
Материал, из которого изготовлен катетер, имеет существенное значение при внутривенной терапии. При выборе оборудования для катетеризации вен предпочтение должно отдаваться современным тефлоновым и полиуретановым катетерам. Их применение существенно снижает частоту осложнений и при качественном уходе срок эксплуатации катетера значительно выше.
ЕЖЕДНЕВНЫЙ УХОД ЗА КАТЕТЕРОМ.
Необходимо помнить, что максимум внимания к выбору оборудования, процессу постановки катетера и качественный уход за ним являются главными условиями успешности проводимого лечения и профилактики осложнений. Необходимо четко соблюдать правила эксплуатации катетера.
- Каждое соединение катетера - это ворота для проникновения инфекции.
- Следует избегать многократного прикосновения руками к оборудованию.
- Чаще менять стерильные заглушки, никогда не использовать заглушки, внутренняя поверхность которых могла быть инфицирована.
- Сразу после введения антибиотиков, концентрированных растворов глюкозы, препаратов крови следует промывать катетер небольшим количеством физиологического раствора.
- Для профилактики тромбоза и продления функционирования катетера в вене рекомендуется дополнительно промывать катетер физиологическим раствором днем, между инфузиями.
- Обязательно нужно следить за состоянием фиксирующей повязки и менять ее при необходимости.
- Регулярно осматривать место пункции с целью раннего выявления осложнений. При появлении отека, покраснении, местном повышении температуры, непроходимости катетера, подтекания, а также при болезненных ощущениях при введении препаратов следует поставить в известность врача и удалите катетер.
- При смене лейкопластырной повязки запрещается пользоваться ножницами. Существует опасность для катетера быть отрезанным, что приведет к попаданию катетера в кровеносную систему.
- Информацию об объеме введенных препаратов в течение суток, скорости их введения регулярно вносится в карту наблюдения за пациентом для контроля эффективности проводимой инфузионной терапии.
Несмотря на то, что катетеризация периферических вен значительно менее опасная процедура по сравнению с катетеризацией центральных вен, она несет в себе потенциал осложнений, как и любая процедура, нарушающая целостность кожного покрова. Однако большинства осложнений можно избежать, благодаря хорошей манипуляционной технике медсестры, строгому соблюдению правил асептики и антисептики и правильному уходу за катетером.
Важно помнить, что все вышеперечисленные обязанности по уходу за катетером ложатся как на медицинский персонал, так и на взрослых, с которыми ребенок пребывает в стационаре!
Оценка церебральной и центральной гемодинамики у новорожденных с перинатальной энцефалопатией
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Материалы и методы
Было обследовано 103 ребенка (I группа - 58 детей, родившихся недоношенными со сроком гестации 27-36 недель и массой при рождении от 910 до 1910 г, II группа - 45 детей, родившихся доношенными с массой от 2070 до 4400 г) в возрасте от 4 дней до 6 месяцев. Исследования проводились в динамике через 7-10 дней во время пребывания ребенка в стационаре на втором этапе выхаживания, а затем при явке его для наблюдения в поликлинику Научного центра здоровья детей РАМН (НЦЗД). Состояние всех детей в момент обследования было стабильным, а в клинической картине ведущей была неврологическая симптоматика различной степени тяжести. Всем пациентам проводили ультразвуковое исследование мозга и цветную допплерографию внутричерепных сосудов - передней мозговой, внутренней сонной и базиллярной артерий (рис. 1). Учитывали максимальную систолическую скорость (Vmax), среднюю скорость кровотока за время сердечного цикла (Vmean), минимальную диастолическую скорость (Vmin) и индекс резистентности RI=(Vmax-Vmin)/Vmin. Параллельно проводили ЭХО-кардиографическое исследование, определяя общий ударный объем (УО), вычисляемый как разница между диастолическим и систолическим объемами левого желудочка; эффективный ударный объем (УО эфф); минутный объем кровообращения (МО); фракцию изгнания (ФИ). Все ультразвуковые обследования проводили в одно и то же время - через 1 час после кормления детей в состоянии покоя. Регулярно оценивали пациентам соматический и неврологический статус и проводили общеклинические лабораторные исследования.
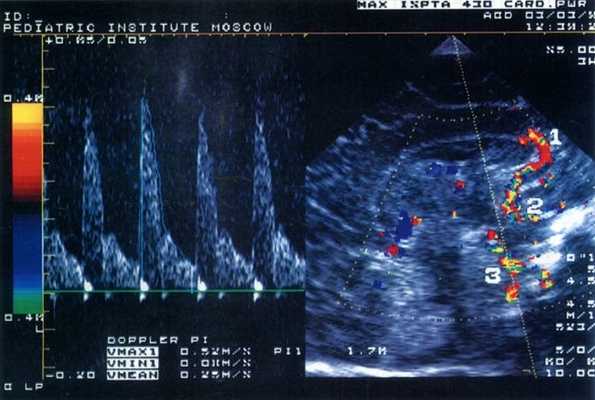
Рис. 1. Эхограмма головного мозга новорожденного (сагиттальный срез через большой родничок) и допплерограмма кровотока по базиллярной артерии.
Результаты
Для вычисления описательных характеристик показателей центральной и церебральной гемодинамики обследованные были разделены на подгруппы по возрасту и периоду перинатальной энцефалопатии: первые 28 дней - острый период, старше 28 дней - восстановительный период.
Значения скоростей мозгового кровотока во всех трех обследованных сосудах были выше у доношенных детей по сравнению с недоношенными и в восстановительном периоде по сравнению с острым периодом (табл. 1). Другими словами, абсолютные скорости кровотока в крупных мозговых артериях повышались с увеличением массы тела, гестационного и постнатального возраста ребенка, что подтвердил корреляционный анализ. Наиболее выраженной была зависимость скоростей кровотока от массы тела (табл. 2). Индексы резистентности мозговых артерий были выше в группе детей, родившихся недоношенными (в остром периоде разница была высокодостоверной с р
| Показатель | Доношенные | Недоношенные | ||
|---|---|---|---|---|
| Острый период | Восстановительный период | Острый период | Восстановительный период | |
| V max ПМА, м/сек | 0,33±0,12 | 0,49±0,14 | 0,32±0,12 | 0,48±0,18 |
| V min ПМА, м/сек | 0,09±0,04 | 0,13±0,05 | 0,07±0,04 | 0,12±0,08 |
| V mean ПМА, м/сек | 0,20±0,08 | 0,30±0,09 | 0,19±0,07 | 0,29±0,12 |
| RI ПМА | 0,72±0,08 | 0,74±0,08 | 0,77±0,09 | 0,76±0,11 |
| V max ВСА, м/сек | 0,48±0,13 | 0,71±0,11 | 0,46±0,13 | 0,58±0,15 |
| V min ВСА, м/сек | 0,12±0,05 | 0,16±0,07 | 0,09±0,06 | 0,14±0,08 |
| V mean ВСА, м/сек | 0,29±0,09 | 0,41±0,07 | 0,26±0,09 | 0,35±0,12 |
| RI ВСА | 0,75±0,07 | 0,78±0,10 | 0,81±0,09 | 0,77±0,09 |
| V max БА, м/сек | 0,46±0,14 | 0,59±0,13 | 0,40±0,12 | 0,53±0,16 |
| V min БА, м/сек | 0,11±0,05 | 0,13±0,05 | 0,07±0,04 | 0,12±0,08 |
| V mean БА, м/сек | 0,27±0,09 | 0,34±0,08 | 0,22±0,07 | 0,32±0,11 |
| RI БА | 0,75±0,08 | 0,77±0,08 | 0,81±0,09 | 0,78±0,10 |
ПМА - передняя мозговая артерия.
ВСА - внутренняя сонная артерия.
БА - базиллярная артерия.
Vmax - максимальная систолическая скорость.
Vmin - минимальная диастолическая скорость.
Vmean - средняя скорость кровотока за время сердечного цикла.
RI - индекс резистентности.
Абсолютные показатели сердечного выброса - общий ударный объем, эффективный сердечный выброс и минутный объем кровообращения были выше в группе доношенных детей как в остром, так и в восстановительном периодах (табл. 3). Так же, как и скорости мозгового кровотока, значения сердечного выброса увеличивались с увеличением массы тела у всех обследованных детей (табл. 2). Относительные показатели (сердечные индексы) - УО/кг, УО эфф/кг и МО/кг - были выше у недоношенных, что можно объяснить более высокими темпами роста, большей потребностью в кислороде и напряженностью метаболических процессов у таких детей по сравнению с доношенными.
Таблица 2. Коэффициенты корреляции между массой тела при обследовании и показателями центральной и церебральной гемодинамики (р<0,01).
| Дети | УО эфф | УО эфф/кос | МО | МО/кг | УО | УО/кг |
|---|---|---|---|---|---|---|
| Доношенные | 0,42 | -0,47 | 0,37 | -0,44 | 0,43 | -0,48 |
| Недоношенные | 0,69 | -0,31 | 0,60 | -0,36 | 0,57 | -0,42 |
| Дети | Vmax ПМА | Vmin ПМА | Vmean ПМА | RI ПМА | Vmax ВСА | Vmin ВСА |
| Доношенные | 0,27 | 0,28 | 0,30 | - | 0,35 | 0,30 |
| Недоношенные | 0,51 | 0,57 | 0,55 | -0,27 | 0,36 | 0,37 |
| Дети | Vmean ВСА | RI ВСА | Vmax ВСА | Vmin ВСА | Vmean ВСА | RI ВСА |
| Доношенные | 0,34 | - | 0,43 | 0,40 | 0,46 | - |
| Недоношенные | 0,37 | -0,23 | 0,42 | 0,54 | 0,50 | -0,34 |
ПМА - передняя мозговая артерия.
ВСА - внутренняя сонная артерия.
УО - общий ударный обьем.
УО эфф - эффективный ударный обьем.
МО - минутный объем кровообращения.
Vmax - максимальная систолическая скорость.
Vmin - минимальная диастолическая скорость.
Vmean - средняя скорость кровотока за время сердечного цикла.
RI - индекс резистентности.
Один из основных параметров сократимости миокарда - фракция изгнания - в обеих группах был одинаковым и соответствовал норме.
| Показатель | Доношенные | Недоношенные | ||||
|---|---|---|---|---|---|---|
| Острый период | Восстановительный период | Острый период | P1 | Восстановительный период | P2 | |
| УО, мл | 6,35±1,61 | 6,70±2,04 | 4,84±0,99 | 5,78±1,81 | ||
| УО/кг, мл/кг | 2,08±0,60 | 1,78±0,48 | 2,27±0,58 | 2,14±0,56 | ||
| УО эфф, мл | 6,14±1,55 | 6,85±2,16 | 4,58±1,20 | 5,90±2,22 | ||
| УО эфф/кг, мл/кг | 2,01±0,54 | 1,71±0,55 | 2,16±0,67 | >0,05 | 2,09±0,58 | |
| МО, л/мин | 0,91±0,26 | 1,04±0,31 | 0,70±0,19 | 0,92±0,33 | ||
| МО/кг, л/мин/кг | 0,30±0,09 | 0,26±0,09 | 0,33±0,11 | 0,33±0,10 | ||
| ФИ | 0,69±0,04 | 0,69±0,04 | 0,69±0,03 | - | 0,69±0,05 | - |
УО - общий ударный обьем.
УО эфф - эффективный ударный обьем.
МО - минутный объем кровообращения.
ФИ - фракция изгнания.
P1 - коэффициент достоверности по отношению к подгруппе доношенных детей в остром периоде.
Р2 - по отношению к подгруппе доношенных детей в восстановительном периоде.
Между сердечными индексами и скоростями мозгового кровотока связь была обратной в обеих группах детей.
Зависимости между показателями мозгового кровотока, в том числе и индексами резистентности, и частотой сердечных сокращений в нашем исследовании не выявлено.
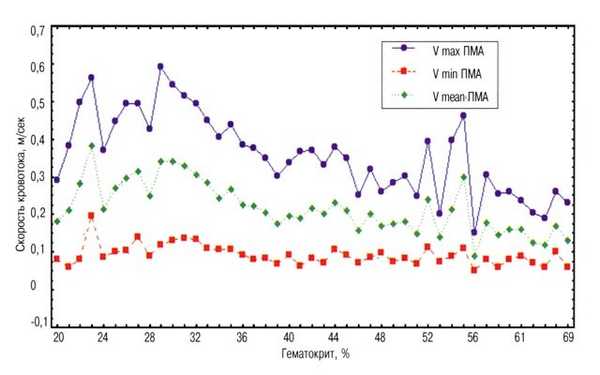
Рис. 2. Зависимость скоростей кровотока в передней мозговой артерии от величины гематокрита.
Результаты наших исследований показали, что у новорожденных детей с перинатальным гипоксическитравматическим поражением головного мозга после выхода их из критического состояния основными факторами, влияющими на показатели мозгового кровотока, были масса тела, гестационный и постнатальный возраст - так же, как и у здоровых новорожденных [3]. Это говорит о том, что нарушения мозгового кровотока без тяжелых органических изменений в головном мозге носят преходящий характер и быстро компенсируются.
Абсолютные скорости кровотока в крупных мозговых артериях растут с увеличением возраста и, в большей степени, массы тела ребенка. Индексы резистентности снижаются с увеличением гестационного возраста, т.е. у недоношенных детей, резистентность сосудов мозга в норме выше, чем у доношенных.
Сердечный выброс в обеих группах обследованных детей увеличивался с возрастанием массы тела, что также согласуется с литературными данными в отношении здоровых новорожденных [4, 5].
Обнаруженную нами положительную связь между сердечным выбросом и скоростями кровотока в передней мозговой и базиллярной артериях у недоношенных детей, на первый взгляд, можно объяснить влиянием на эти показатели массы тела. Известно, что связь между двумя физиологическими параметрами может быть не прямой, а опосредованной через третий показатель. Такое объяснение применимо к обнаруженной нами обратной связи между сердечными индексами и скоростями кровотока в мозговых артериях - с возрастанием массы происходит увеличение скоростей, но в меньшей степени, чем снижение значений сердечного выброса на килограмм веса, причем такое соотношение соблюдается в обеих группах обследованных детей.
У недоношенных детей имеется достоверная прямая зависимость абсолютных значений сердечного выброса и скоростей мозгового кровотока от массы тела. Однако такая же зависимость выявлена и у доношенных детей, но между собой показатели сердечного выброса и мозгового кровотока в этой группе не были связаны. Это означает, что зрелые новорожденные в стабильном состоянии уже со второй недели жизни обладают способностью поддерживать постоянство кровоснабжения мозга независимо от изменений центральной гемодинамики.
Н.С. Lou et al [6], обследуя доношенных и недоношенных новорожденных, находившихся в критическом состоянии (перенесших тяжелую асфиксию или имевших тяжелый синдром дыхательных расстройств), методом оценки клиренса радиоактивного ксенона, обнаружили у них прямую связь между мозговым кровотоком и изменениями артериального давления. Авторы назвали этот феномен нарушением ауторегуляции. Позже, с помощью допплерографического метода наличие такой же связи было установлено у глубоконедоношенных детей (с гестационным возрастом менее 31 недели и весом при рождении менее 1501 г) [7]. Из-за отсутствия регуляции мозговой кровоток пассивно следовал за изменениями артериального давления, увеличивая риск развития ишемических поражений при гипотензии и кровоизлияний при повышении артериального давления.
В нашем исследовании мы измеряли не артериальное давление, а непосредственно сердечный выброс у доношенных и недоношенных детей, находившихся в стабильном состоянии. Все обследованные дети живы и, более того, ни у одного ребенка с момента начала наблюдения не появилось новых патологических очагов ишемического или геморрагического генеза в головном мозге.
Мы полагаем, что выявленная нами зависимость мозгового кровотока от сердечного выброса у детей, родившихся ранее 34-й недели гестации, говорит не о тяжести состояния ребенка, а отражает морфологические особенности сосудистой системы мозга на этом этапе развития. К ним можно отнести значительную незрелость в количественном и качественном отношениях всех трех слоев стенок внутримозговых сосудов, а также наличие широких анастомозов между ветвями отдельных артерий и их связь с венами. После 30-32-й недель внутриутробного развития начинается регрессия артериальных анастомозов, бурный рост капиллярной сети, дифференцировка и созревание нервных окончаний и гладко-мышечных компонентов сосудистой стенки. Причем формирование внутримозговой ангиоархитектоники продолжается и у доношенных детей длительное время после рождения [8].
Результаты наших исследований еще раз подчеркивают необходимость максимально щадящей тактики выхаживания детей, родившихся недоношенными. Такое выхаживание должно включать в себя: придание удобного положения, поддержание стабильного уровня температуры тела (в кювезе или кроватке с подогревом), кормление через зонд (поскольку для незрелого ребенка даже акт сосания является серьезной физической нагрузкой), ограничение различных манипуляций, особенно связанных с болевыми ощущениями.
При обследовании новорожденных с перинатальным поражением головного мозга мы рекомендуем пользоваться не абсолютными значениями скоростей артериального кровотока ввиду их значительной вариабельности и зависимости от большого количества внешних факторов, а индексами резистентности, учитывая поправку на гестационный возраст. У недоношенных детей, особенно родившихся ранее 34-й недели гестации, также необходимо регулярно оценивать морфометрические и функциональные показатели сердца для раннего выявления отклонений, которые могут усугубить церебральную патологию.
Литература
УЗИ сканер RS80
Читайте также:
