Мягкие ткани при саркоидозе - лучевая диагностика
Добавил пользователь Morpheus Обновлено: 21.01.2026
Офтальмологические проявления генерализованного саркоидоза могут возникнуть на разных стадиях заболевания. Для саркоидоза глаз наиболее характерна клиника увеита с преимущественной локализацией патологического процесса в переднем отделе сосудистой оболочки глаза. Однако псевдоопухоль орбиты, дакриоаденит и более редкие локализации (неврит зрительного нерва, дакриоцистит) также встречаются при саркоидозе. Именно угроза нарушения зрительных функций и снижения качества жизни пациента при вовлечении органа зрения в патологический процесс полиорганного саркоидоза является поводом для назначения системной терапии стероидами. В тех случаях, когда клиническая манифестация саркоидоза наступает в виде увеита или гранулематозного процесса в орбите, с целью выявления патологии органов дыхания необходимо выполнение КТ органов грудной клетки. Мультидисциплинарный подход к обследованию и лечению пациентов с подозрением на саркоидоз обеспечивает своевременную верификацию диагноза и начало лечения. Представлено клиническое наблюдение полиорганного саркоидоза у мужчины 34 лет. Заболевание манифестировало с нарушения зрительных функций, выявления псевдоопухоли в левой орбите. Увеличение подключичного лимфоузла и результаты его биопсии позволили заподозрить гранулематозный процесс. На КТ органов грудной клетки выявлены диссеминированное поражение легких и аденопатия внутригрудных лимфоузлов, характерные для саркоидоза. На основании данных мультидисциплинарного обследования пациента верифицирован диагноз генерализованного саркоидоза. В результате системной терапии глюкокортикостероидами отмечена значительная положительная клинико-рентгенологическая динамика, достигнута медикаментозная регрессия заболевания.
Ключевые слова: саркоидоз, псевдоопухоль орбиты, с, аденопатия, компьютерная томография, мультидисциплинарный подход.
E.A. Burylova, L.A. Mamaeva, A.S. Berdnikova, O.K. Fedorova
Ural Scientific Research Institute of Phtysiopulmonology — Branch of the National Medical Research Center of Phtysiopulmonology, Yekaterinburg, Russian Federation
Ocular manifestations of systemic sarcoidosis may emerge at any disease stage. Ocular sarcoidosis is typically characterized by uveitic presentations that predominantly involve the choroid of anterior eye segment. However, orbital pseudotumor, dacryoadenitis, and other rare presentations (optic neuritis, dacryocystitis etc.) also occur in sarcoidosis. Threatened vision loss and poor quality of life are the reasons to prescribe systemic steroids in generalized sarcoidosis. Chest CT is required to identify respiratory diseases when sarcoidosis manifests as uveitis or granulomatous orbital inflammation. Multidisciplinary diagnostic and treatment approach to suspected sarcoidosis provides timely verified diagnosis and management strategy. This paper addresses case report of systemic sarcoidosis in a 34-year-old man. The initial manifestation was vision loss and left orbital pseudotumor. The enlarged subclavian lymph node and its biopsy were suspicious of granulomatous inflammation. Chest CT identified disseminated pulmonary lesions and intrathoracic lymphadenopathy that are typical of sarcoidosis. The results of multidisciplinary examina tions verified systemic sarcoidosis. Systemic steroids resulted in clinical and radiological improvement and medicinal regression of the disease.
Keywords: sarcoidosis, orbital pseudotumor, dacryoadenitis, adenopathy, computed tomography, multidisciplinary approach.
For citation: Burylova E.A., Mamaeva L.A., Berdnikova A.S., Fedorova O.K. Orbital lesion (pseudotumor and dacryoadenitis) is a manifestation of systemic sarcoidosis. Russian Journal of Clinical Ophthalmology. 2021;21(1):40-44. DOI: 10.32364/2311-7729-2021-21-1-40-44.
Для цитирования: Поражение орбиты (псевдотумор и дакриоаденит) как манифестация полиорганного саркоидоза. Клиническая офтальмология. 2021;21(1):40-44. DOI: 10.32364/2311-7729-2021-21-1-40-44.
Введение
Саркоидоз впервые описан J. Hatchinson в 1877 г. как заболевание кожи. Во второй половине XX в. наблюдение и лечение пациентов с саркоидозом осуществляли специалисты фтизиатрической службы, учитывая схожесть клинической картины бронхолегочных поражений c туберкулезом. Согласно современным представлениям саркоидоз — это системное воспалительное заболевание неизвестной этиологии, характеризующееся образованием неказеифицирующихся гранулем, мультисистемным поражением различных органов и активацией Т-клеток в месте гранулематозного воспаления с высвобождением различных хемокинов и цитокинов, включая фактор некроза опухоли α [1].
Саркоидоз встречается у пациентов разных возрастных групп, имеет склонность к спонтанным ремиссиям и рецидивам после проведенного лечения, требует назначения адекватной терапии 3. Прогрессирующее течение заболевания по данным рентгенологического контроля и функционального исследования дыхания, внелегочные проявления, в т. ч. поражение органа зрения с угрозой снижения зрительных функций, влияющие на качество жизни пациента, определяют назначение глюкокортикостероидов (ГКС) системно в качестве препаратов первой линии в лечении саркоидоза [1, 3, 4].
Развитие патологии органа зрения у больных саркоидозом возможно как до проявления признаков системного поражения, так и на фоне течения заболевания и варьирует, по данным литературы, от 15% до 80% случаев [5, 6]. В структуре офтальмологической патологии при саркоидозе, безусловно, лидирует увеит, составляя до 30-77,8% от всех установленных локализаций 8. Заинтересованность переднего отдела сосудистой оболочки глаза наблюдается чаще — в 52,5-75% случаев [5, 6], задний увеит — в 25,3-31,3% [5], он более характерен для пациентов старшей возрастной группы [6].
Поражения орбиты и придаточного аппарата глаз при саркоидозе встречаются несколько реже, но также достаточно разнообразны. Наиболее часто выявляется псевдоопухоль орбиты с вовлечением слезной железы, составляя 27,7% случаев среди пациентов с саркоидозом органа зрения и 63% случаев среди пациентов с саркоидозом орбиты [8, 9]. В то же время развитие изолированного дакриоаденита описано в 14,8% и 55% случаев соответственно [8, 10]. Наличие гранулематозного воспаления в орбите без заинтересованности слезной железы встречается несколько реже — в 13-20% случаев, по данным разных авторов [9, 10]. Кроме того, описаны отдельные случаи поражения зрительного нерва в его ретробульбарном отделе, а также экстраокулярных мышц [10], век и слезного мешка [9].
Манифестация системных проявлений при саркоидозе патологическими изменениями со стороны органа зрения имеет место в достаточно большом количестве наблюдений — от 38% до 80% [8, 9].
В то же время у пациентов с саркоидозом орбиты при дальнейшем обследовании в половине случаев выявляются другие локализации заболевания [10]. По результатам компьютерной томографии (КТ) органов грудной клетки, при отсутствии клинической симптоматики поражения легких и внутригрудных лимфатических узлов различной степени выраженности, характерные для саркоидоза, были обнаружены у 10% пациентов с гранулематозным увеитом [11] и практически у всех пациентов с саркоидозом орбиты 13.
Наличие объемных образований в орбите требует полноценного обследования с целью исключения системного характера процесса [5]. Офтальмологам необходимо помнить о мультидисциплинарном подходе к обследованию и лечению данной группы пациентов с привлечением специалистов разного профиля в зависимости от выявленных патологических изменений.
В статье описано клиническое наблюдение пациента с полиорганным саркоидозом и с дебютом клинических проявлений заболевания в виде нарушения зрительных функций и патологических изменений левой орбиты. Оно приведено с целью обратить внимание офтальмологов на важность мультидисциплинарного подхода к обследованию и лечению пациентов с патологией орбиты.
Клиническое наблюдение
Пациент Б., 1986 г. р. (34 года), житель Свердловской области. Обратился в клинику УНИИФ — филиала ФГБУ «НМИЦ ФПИ» Минздрава России 12.12.2019.
Жалобы на момент обращения: двоение, усиливавшееся при взгляде вверх, влево и при работе вблизи, снижение остроты зрения левого глаза, сужение глазной щели, опущение верхнего века слева.
Данные анамнеза: наличие хронических заболеваний, туберкулез, контакт с больными туберкулезом отрицает. По результатам обследования вирусных гепатитов, ВИЧ-инфекции, венерических заболеваний не выявлено. Не курит, наркотики не принимает, алкоголем не злоупотребляет. Флюорография в 2018 г. — без патологии.
OU — миопия высокой степени со школьного возраста, проведена склеропластика в 1995 г., коррекция зрения полная (OD c sph -14,0 дптр, OS c sph -9,0 дптр), при этом пациент лучше видел левым глазом.
Впервые в марте 2019 г. пациент заметил двоение и снижение зрения преимущественно левого глаза, сужение глазной щели, опущение верхнего века слева с постепенным ухудшением состояния глаз. Обращался к офтальмологу по месту жительства. В мае 2019 г. консультирован в ГАУЗ СО «СОКБ № 1», диагноз: «Миопия высокой степени обоих глаз, подозрение на новообразование орбиты слева». Рекомендовано: МРТ орбит, консультация гематолога. По данным МРТ головного мозга, орбит заключение: псевдоопухоль орбиты? слева. Консультация гематолога от 10.06.2019, диагноз: «Диффузная неходжкинская лимфома неуточненная, новообразование левой орбиты неясного генеза». Направлен на позитронно-эмиссионную томографию и КТ 12.07.2019, по результатам которых обнаружены изменения в нижней доле левого легкого, субплеврально — два уплотнения с повышенной метаболической активностью, аденопатия внутригрудных лимфатических узлов всех групп до 24-19 мм.
В августе 2019 г. пациент заметил уплотнение в области правой ключицы. В онкологическом диспансере 05.11.2019 выполнена биопсия подключичного лимфоузла справа. Заключение: гранулематозный лимфаденит. Морфологическая картина наиболее соответствует саркоидозу в гранулематозо-склеротической фазе. Для достоверного диагноза необходимо клинико-лабораторное исключение туберкулеза.
Флюорография от 28.11.2019 — диффузные изменения обоих легких по типу мелкоочаговой диссеминации. Диффузное усиление и деформация легочного рисунка по сетчатому типу.
Общее состояние пациента на момент обращения 12.12.2019 удовлетворительное. Офтальмологический статус: Vis OD=0,1 с sph -14,0 дптр=0,8; Vis OS=0,1
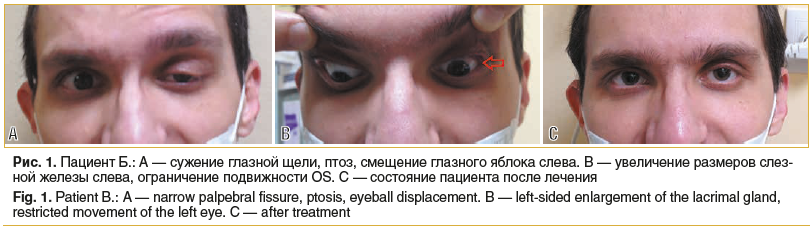
с sph -10,0 дптр=0,5; ВГД OU=18 мм рт. ст. (по Маклакову). Поля зрения, цветоощущение — в пределах нормы. OD — положение правильное, подвижность в полном объеме. OS — смещение глазного яблока вниз, ограничение его подвижности во всех направлениях и увеличение диплопии при отведениях. Сужение глазной щели слева, птоз (рис. 1 A). Увеличение размеров слезной железы слева (рис. 1 B). При биомикроскопии и осмотре глазного дна обоих глаз признаков воспалительного процесса (увеита) не выявлено.
Выполнена оптическая когерентная томография (ОКТ) и фотофиксация (iVue-100 v3.2, Optovue, США). По данным ОКТ выявлено утолщение слоя нервных волокон в перипапиллярной области и истончение сетчатки в макулярной зоне больше правого глаза, что обусловлено наличием миопии высокой степени обоих глаз.
С предварительным диагнозом «Интерстициальная легочная болезнь неуточненная (саркоидоз? туберкулез?). Подозрение на саркоидоз орбиты, слезной железы слева» пациент был госпитализирован в отделение дифференциальной диагностики УНИИФ — филиала ФГБУ «НМИЦ ФПИ» Минздрава России, где находился с 16.12.2019 по 28.02.2020.
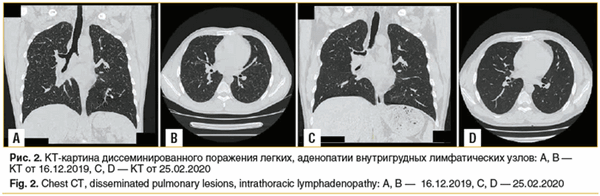
Данные обследования: КТ органов грудной клетки от 16.12.2019 — очаговая диссеминация по всем легочным полям с обеих сторон. Аденопатия верхнего отдела центрального средостения. В динамике: с 12.07.2019 по 16.12.2019, по данным ПЭТ и КТ, — нарастание легочного компонента. Заключение: диссеминированное поражение легких, прогрессирующее течение. Аденопатия внутригрудных лимфатических узлов (рис. 2 А, В).
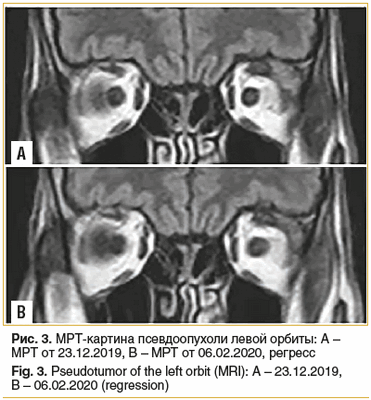
МРТ головного мозга, орбит 24.12.2019 — в области утолщенного сухожилия верхней прямой мышцы слева визуализируется участок с гипо-изоинтенсивным сигналом, мягкие ткани века, области вокруг слезной железы утолщены, сигнал не изменен. Патологии зрительных нервов не отмечено. Заключение: подозрение на миозитическую псевдоопухоль левой орбиты (рис. 3 А).
19.12.2019 проведена фибробронхоскопия с транс-бронхиальной биопсией легкого и щипцовой биопсией бронха. Гистологическое заключение: эпителиоидно-клеточное гранулематозное поражение респираторной ткани с некрозом в центре одной из гранулем. В первую очередь необходимо дифференцировать продуктивный туберкулез и саркоидоз с некротической тканевой реакцией. Микроскопия промывных вод бронхов методом Циля — Нильсена от 19.12.2019, 20.12.2019, 23.12.2019 — кислотоустойчивые микобактерии не обнаружены.
Внутрикожная проба с туберкулезным аллергеном от 20.12.2019 — результат отрицательный.
Клинические анализы крови и общий анализ мочи — в пределах нормы.
Консультация невролога 13.01.2020 — патологии не выявлено.
С учетом клинической картины и данных обследования был установлен клинический диагноз «Полиорганный саркоидоз»: саркоидоз легких, внутригрудных и периферических лимфоузлов, орбиты, слезной железы слева.
Пациенту назначено лечение: аминофиллин 2,4% 5,0 мл, дексаметазон 8 мг, NaCl 0,9% 200 мл внутривенно капельно № 5. Высокобелковая диета. Старт системной терапии ГКС 26.12.2019 — метилпреднизолон 28 мг/сут, с 10.02.2020 — 27 мг/сут, далее снижение дозы по 1 мг каждые 10 дней до полной отмены.
На КТ 25.02.2020 (рис. 2 C, D) по сравнению с данными от 16.12.2019 отмечается практически полная регрессия мелких элементов диффузного поражения легких равномерно во всех отделах, а также уменьшение и нормализация размеров лимфоузлов паратрахеальных групп и аортопульмональной и бифуркационной группы.
В результате терапии в течение 2 мес. отмечена существенная положительная клинико-рентгенологическая динамика в состоянии пациента. При контрольной МРТ головного мозга, орбит от 06.02.2020 (рис. 3 В) в сравнении с МРТ от 23.12.2019 отмечается нормализация толщины сухожилия верхней прямой мышцы слева; мягкие ткани века, области вокруг слезной железы по интенсивности сравнимы с противоположной стороной, сохраняется некоторое утолщение верхнего века.
Офтальмологический статус 26.02.2020: пациент отмечает улучшение зрения, но сохраняется дискомфорт и двоение при работе вблизи. Vis OD=0,1 с shp -14,0 дптр=0,9 Vis OS=0,1 с shp -9,0 дптр=0,9; ВГД OU=19 мм рт. ст. (по Маклакову). Поля зрения, цветоощущение — в пределах нормы. Оба глаза спокойны, сохраняется незначительное сужение глазной щели слева. Левое глазное яблоко занимает правильное положение, движения практически в полном объеме, с небольшим ограничением при взгляде вниз (рис. 1 C). Левая слезная железа уменьшилась в объеме, ее размеры и положение соответствуют правой. В остальном офтальмологический статус и данные ОКТ соответствуют показателям 12.12.2019.
Заключительный клинический диагноз: саркоидоз легких с саркоидозом лимфатических узлов, острое течение, фаза медикаментозной регрессии. Саркоидоз орбиты, дакриоаденит слева, фаза медикаментозной регрессии. Миопия высокой степени обоих глаз. Дыхательная недостаточность 0.
Рекомендации при выписке: наблюдение пульмонологом/терапевтом, офтальмологом по месту жительства. Лечение саркоидоза продолжить метилпреднизолоном — курс лечения начат 25.12.2019 с 28 мг/сут, с 10.02.2020 снижение суточной дозы метилпреднизолона по 1 мг, 1 раз в 10 дней, продолжить снижение суточной дозы до полной отмены.
Представленное клиническое наблюдение демонстрирует развитие полиорганного поражения при саркоидозе с первоначальными жалобами на нарушение зрительных функций и патологическими изменениями в левой орбите. Саркоидоз был заподозрен только после биопсии и гистологического исследования увеличенного подключичного лимфоузла, хотя очаговые изменения в легких и аденопатия внутригрудных лимфоузлов, по данным КТ органов грудной клетки, уже имели место на более ранней стадии процесса. Таким образом, верификация диагноза и старт системной терапии заболевания произошли лишь спустя 10 мес. с момента появления жалоб у пациента.
Заключение
Патология орбиты (в т. ч. объемные образования) имеет различную природу и представляет определенные сложности в диагностике. В связи с наличием клинических проявлений и зрительных нарушений, заметных пациенту, вполне предсказуемо его первоначальное обращение к офтальмологу. Врачу необходимо помнить, что псевдоопухоли орбиты — нередко проявление системного полиорганного заболевания, в т. ч. саркоидоза. При подозрении на саркоидоз пациентам, независимо от наличия жалоб и клинических проявлений, показана КТ органов грудной клетки с последующей консультацией пульмонолога с целью своевременной верификации диагноза и дальнейшего адекватного лечения и наблюдения.
Сведения об авторах:
Бурылова Елена Анатольевна — к.м.н., ведущий научный сотрудник, группа координации научных исследований, врач-офтальмолог, ORCID iD 0000-0002-4440-4686;
Мамаева Людмила Алексеевна — к.м.н., заведующая клинико-диагностическим отделением, врач-пульмонолог, ORCID iD 0000-0001-7070-8168;
Бердникова Анна Сергеевна — научный сотрудник, научно-клинический отдел, врач-рентгенолог, отделение лучевой диагностики, ORCID iD 0000-0001-8330-9174;
Федорова Ольга Константиновна — заведующая отделением дифференциальной диагностики, врач-пульмонолог, ORCID iD 0000-0002-6107-3524.
УНИИФ — филиал ФГБУ «НМИЦ ФПИ» Минздрава России. 620039, Россия, г. Екатеринбург, ул. 22 партсъезда, д. 50.
About the authors:
Elena A. Burylova — Cand. of Sci. (Med.), Leading Researcher, Group of the Coordination of Scientific Researches, ophthalmologist, ORCID iD 0000-0002-4440-4686;
Lyudmila А. Mamaeva — Cand. of Sci. (Med.), Head of the Clinical Laboratory Department, pulmonologist, ORCID iD 0000-0001-7070-8168;
Anna S. Berdnikova — Researcher of the Researching Clinical Division, radiologist of the Department of Radiological Diagnostics, ORCID iD 0000-0001-8330-9174;
Olga K. Fedorova — Head of the Department of Differential Diagnosis, pulmonologist, ORCID iD 0000-0002-6107-3524.
Ural Scientific Research Institute of Phtysio-pulmonology — Branch of the National Medical Research
Center of Phtysiopulmonology. 50, 22 nd Parts’ezd str., Yekaterinburg, 620039, Russian Federation.
КТ и МРТ при саркоидозе легких - что покажет

КТ органов грудной клетки, МРТ легких являются аппаратными методами диагностики саркоидоза легких. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач пульмонолог назначает необходимые способы обследования. В большинстве случаев, КТ органов грудной клетки выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается МРТ легких.
Что такое саркоидоз
Саркоидоз - редкое иммунное заболевание, при котором в органах тела развиваются небольшие гранулемы. Этим заболеванием обычно поражаются легкие и кожа. Патология может диагностироваться у людей любого возраста, но обычно начинается у взрослых в возрасте от 20 до 40 лет. Болезнь поражает людей любого этнического происхождения, но чаще встречается у женщин, чем у мужчин.
Симптомы саркоидоза зависят от того, какие органы поражены, но обычно включают:
- нежные красные шишки на коже
- сбивчивое дыхание
- постоянный кашель.
Для многих больных с саркоидозом симптомы часто улучшаются без лечения в течение нескольких месяцев или лет. Однако у некоторых людей симптомы развиваются постепенно и со временем ухудшаются, вплоть до серьезного поражения тканей. Это состояние известно как хронический саркоидоз. Заболевание не заразно, поэтому оно не может передаваться от человека к человеку. В настоящее время нет лекарства от саркоидоза, и терапия нацелена на снижение симптоматики.
Симптомы острого и хронического саркоидоза
Невозможно предсказать, как саркоидоз повлияет на человека, так как это состояние может повлиять на любой орган, и симптомы широко варьируются в зависимости от того, какие органы поражены. У большинства больных признаки развиваются внезапно, но обычно состояние проходят в течение нескольких месяцев или лет. Такая форма заболевания известна как острый саркоидоз. У некоторых людей вообще нет никаких симптомов, и заболевание диагностируется после КТ или рентгена, проведенного по другой причине. Иногда пациенты обнаруживают, что их симптомы развиваются постепенно и со временем ухудшаются, вплоть до серьезного поражения функции, когда в органе может образовываться большое количество гранулем. Такая форма заболевания известна как хронический саркоидоз. Саркоидоз чаще всего поражает легкие, кожу и / или лимфатические узлы.
Симптомы саркоидоза легких
Легкие поражены примерно у 90% людей с саркоидозом. Такая форма заболевания известна как легочный саркоидоз. Основные симптомы - одышка и постоянный сухой кашель. Некоторые люди с легочным саркоидозом испытывают боль и дискомфорт в груди.
Симптомы саркоидоза кожи
Кожа также поражена у многих больных с саркоидозом, что может вызвать появление болезненных красных шишек или пятен на коже (особенно на голенях), а также сыпь на верхней части тела.
Прочие симптомы саркоидоза
- болезненные и опухшие железы на лице, шее, подмышках или в паху
- усталость и общее недомогание
- болезненные суставы
- красные или воспаленные глаза
- нарушение сердечного ритма
- заложенный нос
- боль в костях
- камни в почках
- головная боль.
Причины саркоидоза
Иммунная система организма обычно борется с инфекциями, высвобождая лейкоциты в кровь, чтобы изолировать и уничтожить микробы. Это приводит к воспалению тканей тела в пораженной области. Считается, что саркоидоз происходит из-за того, что иммунная система перешла в режим «перегрузки», когда организм начинает атаковать свои собственные ткани и органы. Возникающее в результате воспаление вызывает развитие гранулем. Есть много похожих аутоиммунных состояний, таких как ревматоидный артрит и системная волчанка, которые вызваны атакой организма на собственные ткани. Ученым пока неизвестно, почему иммунная система дает такие сбои, но считается, что какой-то фактор окружающей среды вызывает заболевание у людей, которые уже генетически предрасположены к нему.
Диагностика саркоидоза на МРТ и КТ
Для диагностики саркоидоза может быть проведен ряд различных тестов, в зависимости от того, какие органы поражены. Если симптомы предполагают, что у пациента легочный саркоидоз, врач назначит сделать рентген грудной клетки или КТ легких, чтобы искать признаки этого состояния. В некоторых случаях врачам потребуются данные эндоскопии легких с биопсией, когда небольшой образец легочной ткани может быть взят во время эндоскопического исследования через горло, чтобы его можно было изучить под микроскопом. Если врачи считают, что у пациента саркоидоз, поражающий другие органы, такие как кожа, сердце или глаза, обычно проводят УЗИ, МРТ или КТ обследование этих областей.
Разница между МРТ и КТ
Компьютерная томография и магнитно-резонансная томография используются для получения изображений органов и тканей в трехмерной проекции. Разница в томографии заключается в том, что при МРТ используются радиоволны, а при КТ - рентгеновские лучи для получения изображения. Хотя оба томографических метода имеют высокую информативность, есть диагностические различия, которые могут сделать каждый из них более подходящим вариантом в зависимости от обстоятельств.
КТ-сканирование более быстрая форма диагностики, чем магнитно-резонансная томография, и обычно используется для экстренного обследования. При использовании как КТ, так и МРТ существуют определенные риски. Они зависят от типа визуализации, а также от способа ее проведения. К рискам КТ относятся: вред для внутриутробного ребенка при беременности и доза радиации. Риски МРТ включают реакции на металлические импланты в теле из-за сильного магнитного поля, громкий шум от аппарата, повышенная, клаустрофобические риски.
Если врачу нужны более детальные изображения мягких тканей, связок или органов высоким состоянием воды, обычно назначается магнитно-резонансная томография. Если необходимо получить хорошие изображение костных структур и полых органов, обычно рекомендуется компьютерная томография.
Как лечится саркоидоз
Большинство людей с саркоидозом не нуждаются в лечении, так как состояние часто проходит самостоятельно в течение нескольких месяцев или лет. Простые изменения образа жизни и безрецептурные обезболивающие (парацетамол или ибупрофен) часто - все, что нужно для контроля боли при любых обострениях. Врачи будут следить за состоянием пациента, чтобы проверить, становится ли оно лучше или хуже без лечения. Это можно сделать с помощью рентгена, дыхательных тестов и анализов крови.
Если рекомендовано лечение, обычно используются стероидные таблетки, которые помогает облегчить симптомы и предотвратить повреждение пораженных органов за счет уменьшения воспаления и предотвращения рубцевания. Однако стероидные таблетки могут вызывать неприятные побочные эффекты, такие как увеличение веса и перепады настроения, если принимать их в высоких дозах. Другие побочные эффекты, такие как ослабление костей, также могут развиться при длительном приеме стероидов. Поэтому они используются только при необходимости, и пациенту могут дать высокую дозу стероидов на короткий период времени, а затем перейти на более низкую дозу в последующие месяцы или годы. В некоторых случаях прием добавок кальция или витамина D может помочь снизить риск остеопороза, вызванного длительным приемом стероидных препаратов. Однако принимать их следует только по рекомендации врача. Некоторые люди с саркоидозом могут иметь повышенный риск развития осложнений, включая камни в почках, при приеме стероидных лекарств.
Иногда для лечения саркоидоза могут использоваться иммунодепрессантом, которые улучшаютсимптомы за счет снижения активности иммунной системы.
Перспективы
Симптомы саркоидоза могут приходить и уходить, и их обычно можно лечить с помощью безрецептурных обезболивающих, чтобы они не влияли на повседневную жизнь. Большинство людей с этим заболеванием обнаруживают, что их симптомы исчезли в течение нескольких лет после постановки диагноза.
Саркоидоз кожи
Саркоидоз кожи - это специфическое гранулематозное поражение кожного покрова, возникающее при системном саркоидозе или как изолированная форма. Саркоидные элементы представлены папулами, узелками, бляшками, язвами. Могут возникать очаги алопеции, гипо- и гиперпигментации, узловатая эритема, поражения ногтевых пластин. Диагноз подтверждается по данным биопсии кожи. Дополнительные методы включают биохимию крови, рентген и КТ ОГК, ФВД, УЗИ. В качестве терапевтических средств используют топические, внутриочаговые и системные глюкокортикостероиды, ингибиторы ФНО-α.
МКБ-10



Общие сведения
Кожный саркоидоз развивается у 10-30% пациентов с системной формой болезни Бенье-Бека-Шауманна. Он может протекать изолированно, но чаще сочетается с поражением других органов: легких, внутригрудных лимфоузлов, глаз, селезенки, нервной системы, сердца, опорно-двигательного аппарата. Системный саркоидоз чаще регистрируется у населения северных стран, нейросаркоидоз и кардиосаркоидоз больше распространен среди японцев, саркоидоз кожи - среди афроамериканцев. Болеют преимущественно женщины старше 40 лет.

Причины
Саркоидоз - заболевание полиэтиологической природы, в развитии которого задействованы иммунные механизмы. Предполагается, что образование саркоидных гранулем в коже и других органах инициируется определенными антигенами (инфекционными, химическими, лекарственными).
Иммунопатологические реакции развиваются у лиц с генетической предрасположенностью. Прослежена ассоциация саркоидоза кожи с носительством определенных HLA-аллелей, однонуклеотидным полиморфизмом в ряде генов, мутациями в генах ZNF184, ADCY3, MMP9, FCGR3A и др. Описаны наблюдения саркоидоза у членов одной семьи. Среди изученных на сегодняшний день триггеров заболевания главная роль отводится следующим факторам:
- Профессиональные вредности. Частота саркоидоза достоверно выше у лиц, контактирующих с различными химическими агентами, в числе которых инсектициды, органическая пыль, стройматериалы, продукты горения, металлы и минералы (цирконий, бериллий, кремний). Это рабочие деревообрабатывающих, бумажных, кожевенных, мебельных, гальванических производств, пожарные, водители, сварщики, строители, медицинские работники.
- Инфекции. Среди известных инфекционных антигенов, запускающих саркоидные реакции, ‒ вирусы герпеса и гепатита С, микоплазмы, хламидии, микобактерии, боррелии, пропионибактерии акне. Гранулематозные изменения в коже могут возникнуть вследствие контакта с плесневыми грибами.
- Лекарственные препараты. Известны случаи развития саркоидоза легких и кожи после применения интерферона альфа индукторов интерферона, а также регресс симптоматики после отмены данных препаратов. Описаны идентичные реакции после введения гиалуроновой кислоты.
- Психогенные реакции. Известны случаи, когда пусковым фактором развития заболевания служили тяжелые жизненные ситуации (развод с супругом, смерть родного человека, постоянные стрессы).
Патогенез
Различные антигенные факторы (бактериальные, вирусные, лекарственные, химические) вызывают иммунные реакции, в ходе которых активированные макрофаги и Т-лимфоциты стимулируют образование противовоспалительных цитокинов, в числе которых ИФН-γ, ФНО-α, IL-1,IL-2, GM-CSF и др. Цитокины способствуют миграции моноцитов и макрофагов в очаг воспаления, их последующей дифференцировке в эпителиоидные гистиоциты.
Дальнейшая трансформация эпителиоидных клеток происходит путем их слияния с образованием многоядерных гигантских клеток Пирогова-Лангханса. Постепенно очаги воспаления фиброзируются и отграничиваются, в пораженных тканях образуются саркоидные гранулемы. В морфологическом плане гранулемы представлены эпителиоидными клетками, макрофагами, клетками Лангханса с тельцами Шауманна в цитоплазме - в центре, кольцом из фибробластов и лимфоцитами - по периферии.

Классификация
В клинической дерматологии описано около 20 различных форм саркоидоза кожи, которые имеют свои клинические проявления, сопутствующие поражения и прогноз. Патология может протекать в типичных и атипичных вариантах. К типичным формам кожного саркоидоза относятся:
- Саркоид Бека. Встречается наиболее часто. Имеет 3 формы: мелкоузелковую, крупноузелковую и диффузно-инфильтративную.
- Ознобленная волчанка Бенье-Теннесона. Редкая разновидность кожного саркоидоза (2,7%) с неблагоприятным течением, ассоциирована с прогрессирующим саркоидозом легких.
- Подкожный саркоид Дарье-Русси. Развивается у 1,5-6,0% пациентов с системным саркоидозом. Характеризуется поражением подкожно-жировой клетчатки.
- Ангиолюпоид Брока-Потрие. Встречается в единичных наблюдениях, имеет сравнительно доброкачественное течение.
Могут встречаться смешанные разновидности саркоидоза кожи: крупно- и мелкоузловой, крупноузловой и глубокий подкожный саркоид, мелкоузловой и ангиолюпоид и т. д. Атипичные формы поражения кожи, как правило, сопутствуют висцеральному саркоидозу. Встречаются следующие атипичные варианты патологии:
- псориазоформный;
- ихтиозоформный;
- эритродермический;
- рубцовый;
- эритематозный;
- язвенный;
- лихеноидный;
- веррукозно-папилломатозный;
- ангиоматозный и др.
Симптомы саркоидоза кожи
Кожные поражения при саркоидозе могут носить неспецифический (без образования саркоидных гранулем) и специфический характер. Неспецифические симптомы представлены узловатой эритемой, многоформной эритемой, кальцинозом кожи. Типичные специфические варианты саркоидоза кожи описаны ниже.
Саркоид Бека
Высыпания имеют вид мелких узелков (2-7 мм), крупных узлов (0,7-1,0 см) или инфильтратов (5-6 см), выступающих над уровнем кожи. Элементы локализуются на лице, верхней трети туловища. Имеют гладкую поверхность, бурый или синюшный оттенок, плотноэластическую консистенцию, не сливаются между собой. При диаскопии выявляется положительный феномен «пылинок» (точечные пятнышки). После разрешения высыпаний на коже остается преходящая пигментация или небольшие атрофические рубцы.
Ознобленная волчанка Бенье-Теннесона
Представляет сочетание диффузно-инфильтративного и крупноузелкового саркоидоза. Высыпания затрагивают кожу носа, щек, ушных раковин, иногда обнаруживаются на тыльной поверхности кистей, слизистых носовой и ротовой полости. Очаг поражения на лице напоминает бабочку, как при системной красной волчанке.
Элементы саркоидоза представлены бляшками красно-коричневого или красно-фиолетового цвета. На поверхности бляшек видны множественные телеангиэктазии. Существуют длительно с исходом в рубцовую атрофию кожи. Данный вариант саркоидоза кожи часто сочетается с поражением костей.
Подкожный саркоид Дарье-Русси
Относится к глубоким саркоидным поражениям, затрагивающим подкожную клетчатку. Основные элементы - крупные (до 5 см в диаметре) узлы, расположенные в гиподерме. Локализуются в области лопаток, на животе, боковых поверхностях туловища, бедрах. Они могут спаиваться с кожей (симптом «апельсиновой корки») или сливаться друг с другом (феномен «булыжной мостовой»).
Ангиолюпоид Брока-Потрие
Телеангиэктатическая форма саркоидоза характеризуется наличием единичных мягкоэластических бляшек размером 2-3 см на коже лба или носа. Элементы имеют застойную синюшно-красную поверхность, покрыты многочисленными телеангиэктазиями.
Осложнения
Кожный саркоидоз сопряжен с наличием косметических дефектов, снижением качества жизни, развитием побочных эффектов от гормонотерапии. При многолетнем течении ознобленной волчанки с поражением пальцев рук развиваются трофические нарушения, язвенные дефекты, после рубцевания которых формируются контрактуры. Иногда отмечается разрушение хрящей и костей, мутиляция пальцев кистей. Поражение носоглотки может осложниться перфорацией носовой перегородки.
Кожные реакции нередко сочетаются с висцеральными поражениями, на фоне которых развиваются системные осложнения со стороны легких (фиброз, легочная гипертензия), органа зрения (гранулематозный увеит, иридоциклит), почек (МКБ, ХПН), сердца (миокардит, аритмии, СН), нервной системы (нарушения чувствительности, атаксия, паралич Белла, когнитивные расстройства).

Диагностика
Саркоидоз кожи может предшествовать развитию системных проявлений, поэтому его ранняя диагностика имеет важное значение в предотвращении висцеральных поражений. Для оценки кожных изменений пациента осматривает врач-дерматолог, также показана консультация фтизиатра (пульмонолога), при необходимости - кардиолога, невролога, офтальмолога. Для подтверждения диагноза и выявления сопутствующих поражений проводится:
- Биопсия. Диагноз саркоидоза кожи подтверждается по данным морфологического исследования биоптатов измененной кожи. Саркоидные гранулемы содержат клетки Пирогова-Лангханса с включениями Шаумана, при этом, в отличие от туберкулезной гранулемы в них отсутствуют МБТ и казеозный распад. Для верификации изменений в органах выполняется диагностическая торакоскопия с биопсией ВГЛУ, легочной ткани.
- Специальные пробы. У 95% пациентов туберкулиновые пробы отрицательные (редко - слабоположительные или положительные). Тест Квейма с внутрикожным введением суспензии содержимого саркоидных очагов в большинстве случаев демонстрирует положительную реакцию - в месте инъекции через 3-4 нед. образуется кожная гранулема.
- Инструментальные исследования. Обязательными диагностическими этапами служат КТ грудной клетки, рентген кистей и стоп, УЗИ печени и почек. Для выявления сердечных нарушений необходима ЭКГ, УЗИ сердца.
- Лабораторные исследования. Для ОАК при системном саркоидозе характерны анемия, лейко- и лимфопения, ускорение СОЭ. Биохимические изменения включают гиперкальциемию, увеличение ЩФ, общего белка и γ-глобулинов. В анализе мочи отмечается гиперкальциурия.
Дифференциальная диагностика
Различные типы саркоидоза дифференцируют с другими специфическими и неспецифическими поражениями кожи при следующих патологиях:
- дискоидной волчанке;
- туберкулезной волчанке;
- лейшманиозе;
- лепре;
- грибовидном микозе;
- розовых угрях.
Лечение саркоидоза кожи
Местная терапия
Препаратами первой линии для терапии саркоидоза любой локализации являются кортикостероиды. При изолированных или сопутствующих поражениях кожи они назначаются местно в форме мазей и кремов, внутриочаговых инъекций. При ознобленной волчанке на элементы локально воздействуют СО2-лазером, жидким азотом, при эритродермической форме проводят ПУВА-терапию.
Системная фармакотерапия
При активном и распространенном кожном процессе, его сочетании с органной патологией показан прием ГКС внутрь, инъекции/инфузии кортикостероидов. Также в качестве монотерапии или в комбинации с ГКС (для уменьшения дозы последних) применяют цитостатики, антималярийные препараты. В отдельных случаях эффективны производные тетрациклина.
Перспективным методом является использование моноклинальных антител к ФНО-α. Вспомогательную роль в терапии саркоидоза кожи играют антиоксиданты, витамины, ангиопротекторы, калийсодержащие препараты.
Прогноз и профилактика
Саркоидоз кожи не угрожает жизни пациента, при выполнении рекомендаций врачей достигается длительная ремиссия. Возможна спонтанная регрессия высыпаний. Поскольку пациенты с саркоидозом кожи имеют повышенный риск развития системного саркоидоза, они должны находиться под диспансерным наблюдением врача общей практики или пульмонолога, проходить регулярное клинико-инструментальное обследование. В целях профилактики кожного саркоидоза желательно ограничить контакт с вредными веществами в быту и на производстве, избегать нервных потрясений, инфекций, бесконтрольного приема ЛС.
1. Саркоидоз кожи: клинические варианты и прогностическое значение/ Кирдаков Д.Ф., Фомин В.В., Потекаев Н.Н. // Фарматека №18 - 2011.
2. Клинический случай саркоидоза кожи/ Нефедьева Ю.В., Шамгунова М.В., Иванова В.О., Кокшарова И.С.// Трудный пациент. - 2018.
3. Диффузно-инфильтративный саркоидоз кожи Бека/ Козин В.М., Козина Ю.В.// Вестник Витебского государственного медицинского университета. - 2019.
4. Трудности клинической диагностики атипично протекающего саркоидоза кожи/ Сычева Н.Л., Фаустов Л.А., Осмоловская П.С.// Клиническая дерматология и венерология. 2016; 15 (2).
Саркоидоз легких ( Болезнь Бенье-Бека-Шауманна , Саркоидоз Бека )
Саркоидоз легких - заболевание, относящееся к группе доброкачественных системных гранулематозов, протекающее с поражением мезенхимальной и лимфатической тканей различных органов, но преимущественно респираторной системы. Больных саркоидозом беспокоит повышенная слабость и утомляемость, лихорадка, боли в грудной клетке, кашель, артралгии, поражение кожи. В диагностике саркоидоза информативны рентгенография и КТ грудной клетки, бронхоскопия, биопсия, медиастиноскопия или диагностическая торакоскопия. При саркоидозе показано проведение длительных лечебных курсов глюкокортикоидами или иммунодепрессантами.



Саркоидоз легких (синонимы саркоидоз Бека, болезнь Бенье — Бека — Шауманна) - полисистемное заболевание, характеризующееся образованием эпителиоидных гранулем в легких и других пораженных органах. Саркоидоз является заболеванием преимущественно лиц молодого и среднего возраста (20-40 лет), чаще женского пола. Этническая распространенность саркоидоза выше среди афроамериканцев, азиатов, немцев, ирландцев, скандинавов и пуэрто-риканцев.
В 90% случаев выявляется саркоидоз дыхательной системы с поражением легких, бронхопульмональных, трахеобронхиальных, внутригрудных лимфоузлов. Также достаточно часто встречается саркоидное поражение кожи (48% - подкожные узелки, узловатая эритема), глаз (27% - кератоконъюнктивит, иридоциклит), печени (12%) и селезенки (10%), нервной системы (4—9%), околоушных слюнных желез (4—6%), суставов и костей (3% - артрит, множественные кисты пальцевых фаланг стоп и кистей), сердца (3%), почек (1% - нефролитиаз, нефрокальциноз) и других органов.

Саркоидоз Бека является заболеванием с неясной этиологией. Ни одна из выдвинутых теорий не дает достоверного знания о природе происхождения саркоидоза. Последователи инфекционной теории предполагают, что возбудителями саркоидоза могут служить микобактерии, грибы, спирохеты, гистоплазма, простейшие и другие микроорганизмы. Существуют данные исследований, основанные на наблюдениях семейных случаев заболевания и свидетельствующие в пользу генетической природы саркоидоза. Некоторые современные исследователи развитие саркоидоза связывают с нарушением иммунного ответа организма на воздействие экзогенных (бактерий, вирусов, пыли, химических веществ) или эндогенных факторов (аутоиммунные реакции).
Таким образом, на сегодняшний день есть основания считать саркоидоз заболеванием полиэтиологического генеза, связанного с иммунными, морфологическими, биохимическими нарушениями и генетическими аспектами. Саркоидоз не относится к контагиозным (т. е. заразным) заболеваниям и не передается от его носителей к здоровым людям. Прослеживается определенная тенденция заболеваемости саркоидозом у представителей некоторых профессий: работников сельского хозяйства, химических производств, здравоохранения, моряков, почтовых служащих, мельников, механиков, пожарных в связи с повышенными токсическими или инфекционными воздействиями, а также у курящих лиц.
Как правило, саркоидоз характеризуется полиорганным течением. Легочный саркоидоз начинается с поражения альвеолярной ткани и сопровождается развитием интерстициального пневмонита или альвеолита с последующим образованием саркоидных гранулем в субплевральной и перибронхиальной тканях, а также в междолевых бороздах. В дальнейшем гранулема либо рассасывается, либо претерпевает фиброзные изменения, превращаясь в бесклеточную гиалиновую (стекловидную) массу.
При прогрессировании саркоидоза легких развиваются выраженные нарушения вентиляционной функции, как правило, по рестриктивному типу. При сдавлении лимфатическими узлами стенок бронхов возможны обструктивные нарушения, а иногда и развитие зон гиповентиляции и ателектазов.
Морфологическим субстратом саркоидоза служит образование множественных гранулем из эпитолиоидных и гигантских клеток. При внешнем сходстве с туберкулезными гранулемами, для саркоидных узелков нехарактерно развитие казеозного некроза и наличие в них микобактерий туберкулеза. По мере роста саркоидные гранулемы сливаются во множественные большие и малые очаги. Очаги гранулематозных скоплений в каком-либо органе нарушают его функцию и приводят к появлению симптоматики саркоидоза. Исходом саркоидоза служит рассасывание гранулем или фиброзные изменения пораженного органа.
На основании полученных рентгенологических данных в течении саркоидоза легких выделяют три стадии и соответствующие им формы.
Стадия I (соответствует начальной внутригрудной лимфожелезистой форме саркоидоза) - двустороннее, чаще асимметричное увеличение бронхопульмональных, реже трахеобронхиальных, бифуркационных и паратрахеальных лимфоузлов.
Стадия II (соответствует медиастинально-легочной форме саркоидоза) - двусторонняя диссеминация (милиарная, очаговая), инфильтрация легочной ткани и поражение внутригрудных лимфоузлов.
Стадия III (соответствует легочной форме саркоидоза) - выраженный пневмосклероз (фиброз) легочной ткани, увеличение внутригрудных лимфоузлов отсутствует. По мере прогрессирования процесса происходит образование сливных конгломератов на фоне нарастающих пневмосклероза и эмфиземы.
По встречающимся клинико-рентгенологическим формам и локализации различают саркоидоз:
- Внутригрудных лимфоузлов (ВГЛУ)
- Легких и ВГЛУ
- Лимфатических узлов
- Легких
- Дыхательной системы, сочетающийся с поражением других органов
- Генерализованный с множественными поражениями органов
В течении саркоидоза легких выделяют активную фазу (или фазу обострения), фазу стабилизации и фазу обратного развития (регрессии, затихания процесса). Обратное развитие может характеризоваться рассасыванием, уплотнением и реже - кальцинацией саркоидных гранулем в легочной ткани и лимфоузлах.
По скорости нарастания изменений может наблюдаться абортивный, замедленный, прогрессирующий или хронический характер развития саркоидоза. Последствия исхода саркоидоза легких после стабилизации процесса или излечения могут включать: пневмосклероз, диффузную или буллезную эмфизему, адгезивный плеврит, прикорневой фиброз с обызвествлением или отсутствием обызвествления внутригрудных лимфоузлов.
Симптомы саркоидоза легких
Развитие саркоидоза легких может сопровождаться неспецифическими симптомами: недомоганием, беспокойством, слабостью, утомляемостью, потерей аппетита и веса, лихорадкой, ночной потливостью, нарушениями сна. При внутригрудной лимфожелезистой форме у половины пациентов течение саркоидоза легких бессимптомное, у другой половины наблюдаются клинические проявления в виде слабости, болей в грудной клетке и суставах, кашля, повышения температуры тела, узловатой эритемы. При перкуссии определяется двустороннее увеличение корней легких.
Течение медиастинально-легочной формы саркоидоза сопровождается кашлем, одышкой, болями в грудной клетке. При аускультации выслушиваются крепитация, рассеянные влажные и сухие хрипы. Присоединяются внелегочные проявления саркоидоза: поражения кожи, глаз, периферических лимфоузлов, околоушных слюнных желез (синдром Херфорда), костей (симптом Морозова-Юнглинга). Для легочной формы саркоидоза характерно наличие одышки, кашля с мокротой, болей в грудной клетке, артралгий. Течение III стадии саркоидоза отягощают клинические проявления сердечно-легочной недостаточности, пневмосклероза и эмфиземы.
Наиболее частыми осложнениями саркоидоза легких служат эмфизема, бронхообтурационный синдром, дыхательная недостаточность, легочное сердце. На фоне саркоидоза легких иногда отмечается присоединение туберкулеза, аспергиллеза и неспецифических инфекций. Фиброзирование саркоидных гранулем у 5-10% пациентов приводит к диффузному интерстициальному пневмосклерозу, вплоть до формирования "сотового легкого". Серьезными последствиями грозит появление саркоидных гранулем паращитовидных желез, вызывающих нарушение кальциевого обмена и типичную клинику гиперпаратиреоза вплоть до летального исхода. Саркоидное поражение глаз при поздней диагностике может привести к полной слепоте.
Острое течение саркоидоза сопровождается изменениями лабораторных показателей крови, свидетельствующими о воспалительном процессе: умеренным или значительным увеличением СОЭ, лейкоцитозом, эозинофилией, лимфо- и моноцитозом. Первоначальное повышение титров α- и β-глобулинов по мере развития саркоидоза сменяется увеличением содержания γ-глобулинов.

Характерные изменения при саркоидозе выявляются при рентгенографии легких, в ходе КТ или МРТ легких - определяется опухолевидное увеличение лимфоузлов, преимущественно в корне, симптом «кулис» (наложение теней лимфоузлов друг на друга); очаговая диссеминация; фиброз, эмфизема, цирроз легочной ткани. У более половины пациентов с саркаидозом определяется положительная реакция Квейма - появление багрово-красного узелка после внутрикожного введения 0,1—0,2 мл специфического саркоидного антигена (субстрата саркоидной ткани больного).

КТ органов грудной клетки. Множественные типичные саркоидозные очаги субмиллиметрового диапазона с диффузным распространением
При проведении бронхоскопии с биопсией могут обнаруживаться косвенные и прямые признаки саркоидоза: расширение сосудов в устьях долевых бронхов, признаки увеличения лимфоузлов в зоне бифуркации, деформирующий или атрофический бронхит, саркоидные поражения слизистой оболочки бронхов в виде бляшек, бугорков и бородавчатых разрастаний. Наиболее информативным методом диагностики саркоидоза служит гистологическое исследование биоптата, полученного при бронхоскопии, медиастиноскопии, прескаленной биопсии, трансторакальной пункции, открытой биопсии легких. Морфологически в биоптате определяются элементы эпителиоидной гранулемы без некроза и признаков перифокального воспаления.
Лечение саркоидоза легких
Учитывая то факт, что значительная часть случаев вновь выявленного саркоидоза сопровождается спонтанной ремиссией, за пациентами устанавливается динамическое наблюдение в течение 6-8 месяцев для определения прогноза и необходимости назначения специфического лечения. Показаниями к лечебному вмешательству служит тяжелое, активное, прогрессирующее течение саркоидоза, комбинированные и генерализованные формы, поражение внутригрудных лимфоузлов, выраженная диссеминация в легочной ткани.
Лечение саркоидоза проводится назначением длительных курсов (до 6-8 месяцев) стероидных (преднизолон), противовоспалительных (индометацин, ацетилсалициловая к-та) препаратов, иммунодепрессантов ( хлорохин, азатиоприн и др.), антиоксидантов (ретинол, токоферола ацетат и др.). Терапию преднизолоном начинают с ударной дозы, затем постепенно снижают дозировку. При плохой переносимости преднизолона, наличии нежелательных побочных эффектов, обострении сопутствующей патологии терапию саркоидоза проводят по прерывистой схеме приема глюкокортикоидов через 1—2 дня. Во время гормонального лечения рекомендуется белковая диета с ограничением поваренной соли, прием препаратов калия и анаболических стероидов.
При назначении комбинированной схемы терапии саркоидоза 4-6-месячный курс преднизолона, триамцинолона или дексаметазона чередуют с нестероидной противовоспалительной терапией индометацином или диклофенаком. Лечение и диспансерное наблюдение за пациентами с саркоидозом осуществляется фтизиатрами. Больные с саркоидозом разделяются на 2 диспансерные группы:
- I - пациенты с активным саркоидозом:
- IА - диагноз установлен впервые;
- IБ - пациенты с рецидивами и обострениями после курса основного лечения.
- II - пациенты с неактивным саркоидозом (остаточные изменения после клинико-рентгенологического излечения или стабилизации саркоидного процесса).
Диспансерный учет при благоприятном развитии саркоидоза составляет 2 года, в более тяжелых случаях - от 3 до 5 лет. После излечения пациенты снимаются с диспансерного учета.
Саркоидоз легких характеризуется относительно доброкачественным течением. У значительного числа лиц саркоидоз может не давать клинических проявлений; у 30% - переходить в спонтанную ремиссию. Хроническая форма саркоидоза с исходом в фиброз встречается у 10-30% пациентов, иногда вызывая выраженную дыхательную недостаточность. Саркоидное поражение глаз может привести к слепоте. В редких случаях генерализованного нелеченного саркоидоза возможен летальный исход. Специфические меры профилактики саркоидоза не выработаны ввиду неясных причин заболевания. Неспецифическая профилактика состоит в сокращении воздействия на организм профессиональных вредностей у лиц групп риска, повышении иммунной реактивности организма.
2. Саркоидоз и проблемы его классификации/ Терпигорев С.А., Эль Зейн Б.А., Верещагина В.М., Палеев Н.Р.// Вестник РАМН. - 2012 - №5.
3. Саркоидоз: международные согласительные документы и рекомендации/ Визель А.А. , Визель И.Ю.// Русский медицинский журнал. - 2014 - №5.
4. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. - 2010.
Читайте также:
- Прогноз при раке среднего уха. Рак внутреннего уха
- Безоперационные средства увеличения груди: реальность или фикция?
- Митральный стеноз при ревматизме. Нарушения гемодинамики при малой хорее
- Признаки бронхиального свища. Бронхиальный свищ после лобэктомии
- Генетика развития: влияние генов и окружающей среды
