Нестероидные противовоспалительные препараты (НПВС) при септическом шоке - эффективность
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Нестероидные противовоспалительные средства (НПВС) являются наиболее широко назначаемой группой лекарств во всем мире. Ежедневно свыше 30 млн. людей в мире принимают какой-либо НПВС, из них 40% — в возрасте старше 60 лет.
Рекомендательный перечень основных (жизненно необходимых) лекарственных средств ВОЗ (Essential Drug List. WHO, 1999) включает в себя только несколько средств, относящихся к классу неопиоидных анальгетиков, в том числе два НПВС (см. таблицу).
Отбор этих средств для перечня основных лекарственных средств объясняется не только их высокой терапевтической активностью, но и, что наиболее важно, гарантированной безопасностью, проверенной многолетним опытом работы многих врачей всего мира. В то же время эксперты ВОЗ подчеркивают, что приводимый перечень не является «застывшим» документом, он должен регулярно пересматриваться и адаптироваться к условиям конкретных стран; необходимо принимать во внимание квалификацию и опыт врачей, а также новые научные исследования.
Как известно, весь класс неопиоидных анальгетиков может быть условно разделен на две большие группы — кислотные и некислотные производные. И если во вторую, более узкую, входят такие средства, как ацетоминофен (парацетамол), метамизол (анальгин)*, обладающие только анальгетической и антипиретической активностью, то в первую — все так называемые нестероидные противовоспалительные средства, обладающие полным спектром фармакологической активности — анальгетическим, противовоспалительным и антипиретическим действием.
Вся группа НПВС также условно подразделяется на ряд основных «семей» (подклассов) в соответствии с активным веществом, производными которого они являются.
Эксперты разных стран едины во мнении, что различия в эффективности НПВС относительно невелики (Fries J. F., Williams C. A., Bloch D. A., 1991). Обзоры нескольких десятков клинических испытаний различных НПВС при остеоартрите и ревматоидном артрите не дают оснований ранжировать эти лекарства по степени их эффективности (Fries J., 1996). Хотя количество НПВС постоянно увеличивается, ни один из новых препаратов не может быть доказательно признан более эффективным, чем аспирин или ибупрофен. Частота побочных эффектов, возникающих при приеме этих лекарств, также примерно одинакова; возможно, исключением является ибупрофен в низких дозах (Brooks P. M., 1988). В то же время систематизация данных рандомизированных исследований (McQuay H., Moore A., 1998), с использованием критерия максимального полного купирования боли, который до некоторой степени позволяет объективизировать потенциальную значимость различных анальгетиков в обезболивании, дает основание говорить об определенной иерархии в противоболевой активности многих лекарственных средств.
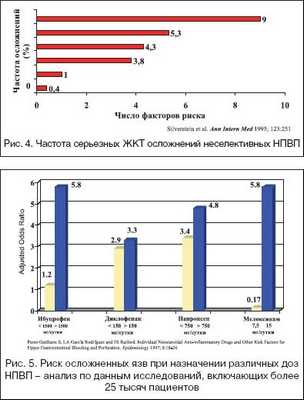
Если эффективность лекарств примерно эквивалентна, то основанием для их выбора могла бы стать относительная безопасность. Однако, за несколькими исключениями, выбора практически нет. Прием НПВС является одной из самых типичных причин нежелательных реакций на фармакотерапию. В Великобритании НПВС составляют 5% всех назначаемых лекарств, однако на их долю приходится 25% всех побочных эффектов, о которых сообщается в Комитет по безопасности медикаментов. По официальным оценкам, в Великобритании 3-4 тыс. смертельных случаев ежегодно обусловлены побочными эффектами НПВС. В США использование НПВС ежегодно приводит к более 70 тыс. госпитализаций и 7 тыс. смертельных случаев.
Для НПВС типичны четыре основных типа побочных эффектов: гастроинтестинальные реакции, включая язву желудка; гиперчувствительность; почечная недостаточность после длительного применения; нарушение функций ЦНС, включая забывчивость, неспособность сосредоточиться, бессонницу, паранойю и депрессию. Реже наблюдается поражение печени, иногда тяжелое.
Все лекарственные средства в той или иной степени могут быть ассоциированы с нежелательными побочными реакциями. НПВС как класс лекарств характеризуются целым рядом нежелательных реакций, а различие в их выраженности крайне незначительны. Кроме того, эти проблемы потенциально важны для всех пациентов без исключения, независимо от длительности терапии и возраста.
Гастроинтестинальные реакции как проявление нежелательных реакций на прием НПВС являются наиболее частыми и общими для данного класса лечебных препаратов. Клинически эти проявления протекают наиболее тяжело и являются основным фактором риска смертельного исхода.
Прием НПВС оказывает токсическое действие по двум независимым механизмам — локальному (узконаправленному) и общему генерализованному (системному) действию.
Одна из наиболее обоснованных точек зрения на патогенез НПВС-обусловленных поражений гастроинтестинальной системы состоит в том, что эти специфические осложнения терапии обусловлены неселективным подавлением синтеза простагландинов**.
Приблизительно у 50% больных, страдающих НПВС-гастропатией (язвеннно-эрозивными поражениями слизистой желудка и двенадцатиперстной кишки, кровотечениями), заболевание может протекать практически без симптомов, а значит, выявляться с большим запозданием. Такие жизненно опасные состояния могут быть первым и единственным признаком патологических изменений желудочно-кишечного тракта (эта особенность НПВС-гастропатии особенно ярко проявляется у пожилых больных). Более того, достаточно часто нестероидные противовоспалительные средства благодаря особенностям антипростагландиновой активности могут «затушевывать» симптомы патологии желудочно-кишечного тракта, затрудняя тем самым постановку диагноза и лечение заболевания. В то же время у определенной части больных (около 30%) единственным симптомом гастропатии являются абдоминальные боли без патологических соматических изменений. Между язвами, образовавшимися в результате приема НПВС, и возникшими спонтанно, произвольно (язвенная болезнь), существует некоторая разница. Во-первых, язвы, появившиеся в результате приема НПВС, чаще всего протекают бессимптомно. Во-вторых, слизистая оболочка желудка «адаптируется» к длительному воздействию НПВС, так что после 2-8 недель приема лекарства острые поражения уменьшаются, а ряд экспериментов показал, что наиболее опасными могут считаться первые месяцы приема этих средств.
Считается, что риск возникновения гастроинтестинальных кровотечений достаточно высок как при целевом кратковременном, так и при длительном приеме НПВС. В то же время есть все основания полагать, что именно длительностью приема в наибольшей степени обусловлена основная опасность даже безрецептурных НПВС. Длительное ретроспективное исследование (Kurata J. H., Abbey D. E., 1984), проведенное у 4524 больных, показало, что ежедневное использование аспирина в дозе 1000 мг (МДД — 6000 мг) в целях профилактики инфаркта миокарда на протяжении 4 лет повышает риск появления неспецифического язвенного поражения в 10,7 раза по сравнению с контрольной группой (не принимавших аспирин). При этом надо учитывать, что и минимальные дозы салицилатов могут быть достаточно опасны. Исследования (Naschitz J., 1989) наглядно продемонстрировали, что даже такая минимальная доза аспирина, как 75-250 мг, может быть главной причиной возникновения кровотечений в верхних отделах гастроинтестинального тракта у 8,2% пациентов. В то же время одно из проспективных исследований (Lanza F., 1984) показало, что кратковременное трехдневное регулярное применение наиболее безопасного из НПВС препарата — ибупрофена — в суточной дозе 1600 мг (МДД — 2400 мг) не способно вызвать морфологически достоверных изменений слизистой желудка.
Нарушение функции почек. Считается, что побочные реакции со стороны почек могут быть обусловлены системным неселективным подавлением синтеза простагландинов, влияющих на регуляцию клубочковой фильтрации, поддержание водно-электролитного баланса. Эти реакции, как правило, проявляются у больных, имеющих в анамнезе какие-либо почечные заболевания. В таких случаях основными симптомами побочных реакций могут стать острая почечная недостаточность, задержка жидкости, гиперкалиемия.
Кроме того, надо учитывать и возможность перекрестных реакций при назначении НПВС на фоне приема мочегонных препаратов, особенно у пожилых больных. Большинство НПВС тормозят действие и повышают нефротоксичность «петлевых» диуретиков, снижают гипотензивное действие бензотиазидов (Johnson A.G., Seideman P., Day R.D., 1993), что также значительно увеличивает риск появления нежелательных реакций.
Нарушение функции печени. Риск развития лекарственного гепатита при приеме НПВС сравнительно невелик. Описаны эксклюзивные случаи острых гепатотоксических реакций с развитием летального исхода (Masana P. et al., 1986). Все они связаны со значительными передозировками препарата и неоправданной длительностью лечения. В то же время в 1-4% случаев может наблюдаться бессимптомное умеренное повышение уровня печеночных ферментов (Насонов Е. Л., Лебедева О. В., 1991).
Нарушение функции центральной нервной системы. Реакции нейротоксичности, проявляющиеся головными болями, некоторой дезориентацией, спутанностью сознания, могут наблюдаться при приеме всех НПВС, однако наиболее часто они возникают, когда речь идет о лекарственных средствах, легко минующих гематоэнцефалический барьер (Goodwin J.S., Regan. M.,1982). Все эти реакции наиболее заметны у пожилых пациентов, что обусловлено их возрастными и физиологическими особенностями. Кроме того, именно эта категория пациентов в связи с нарушением внимания и памяти находится в группе риска по случайной передозировке (так называемой «аспириновой интоксикации»), которую легко оставить без внимания.
Результаты исследования показали, что все основные характеристики переносимости ибупрофена равнозначны показателям переносимости парацетамола и выше показателей переносимости аспирина. В связи с этим, возможно, следует пересмотреть приоритеты, касающиеся применения анальгетиков первой линии для кратковременного лечения состояний, сопровождающихся болевым синдромом, в общей практике. В первую очередь рекомендуется назначать ибупрофен ввиду худшей переносимости аспирина и потенциальной опасности передозировки парацетамола.
И последнее, на чем стоит остановиться: большинство более новых лекарств стоят значительно дороже, чем появившиеся достаточно давно. Так, известно, что использование простого воспроизведенного анальгетика, такого как ибупрофен, обходится в 2-8 раз дешевле, чем применение нового, «современного» НПВС. Если НПВС назначается вместе с мизопростолом для снижения риска язвенного поражения желудка и кишечника, то стоимость лечения оказывается еще выше. Это лишний раз доказывает, что использовать давно известные НПВС, такие как аспирин и ибупрофен, гораздо выгоднее.
* Препарат как в чистом виде, так и в составе комбинированных средств выведен из обращения в большинстве стран мира по причине высокой токсичности. Исключен из списка жизненно важных и основных лекарственных средств с 2000 г.
** Простагландины играют важную физиологическую роль в защите слизистой оболочки. Такое защитное действие простагландинов включает в себя ряд механизмов:
1) увеличение секреции слизи и щелочи;
2) сохранение целостности эндотелиальных клеток внутри микрососудов слизистой оболочки, способствующее поддержанию кровотока в слизистой;
3) сохранение целостности гранулоцитов и, таким образом, структурной целостности слизистой оболочки.
НПВП: в поисках золотой середины - соотношение «безопасность /эффективность»
Высокая эффективность нестероидных противовоспалительных препаратов (НПВП) при болевом синдроме, воспалении и лихорадке, возможность приобретения лекарства без рецепта объясняет их «популярность» среди разных групп населения. В США ежегодно продают около 30 млрд таблеток НПВП, в развитых странах эти препараты получают 20-30% лиц пожилого возраста, среди которых около 30% вынуждены принимать эти препараты, несмотря на наличие факторов риска развития нежелательных явлений как со стороны желудочно-кишечного тракта (ЖКТ), так и сердечно-сосудистой системы. Огромный объем потребления НПВП выливается в серьезные клинические и экономические проблемы. В США в 1997 г. НПВП стали причиной 107 тыс. госпитализаций и 16 500 смертей. Для сравнения надо сказать, что от рака шейки матки в том же году умер 4441 человек, от множественной миеломы - 10 503, от ВИЧ-инфекции -16 665 человек. Стоимость лечения НПВП-гастропатии и ее осложнений превышает в США 4 млрд дол. в год.
Циклооксигеназа и побочные эффекты НПВП
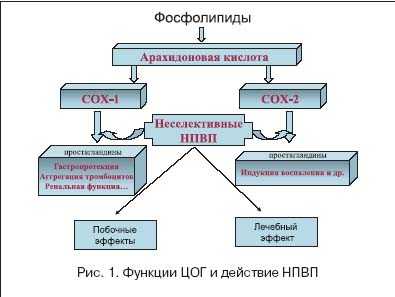
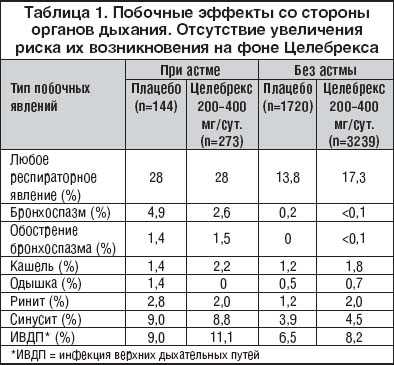
История применения НПВП уже прошла вековой рубеж, а механизм их действия был расшифрован сравнительно недавно: в 1971 г. J.Vane, J.Smith и A.Willis объяснили его инги-бицией синтеза циклооксигеназы (ЦОГ) - ключевого фермента метаболизма арахидоновой кислоты, являющейся предшественником простагландинов (ПГ). В последние годы были открыты два основных изоформента ЦОГ: ЦОГ-1, обеспечивающий синтез ПГ, регулирующих физиологическую активность клеток, и ЦОГ-2, принимающий участие в синтезе ПГ, вовлеченных в процессы воспаления и клеточной пролиферации. ЦОГ-1 - структурный фермент, постоянно присутствующий в большинстве клеток (за исключением эритроцитов) и регулирующий продукцию ПГ, которые участвуют в обеспечении нормальной функциональной активности клеток. В 1994 г. J.Vane сформулировал гипотезу, согласно которой противовоспалительное действие НПВП связано с их способностью ингибировать ЦОГ-2, тогда как наиболее часто встречающиеся побочные эффекты: поражения ЖКТ, почек, нарушение аггрегации тромбоцитов (табл. 1) - с подавлением активности ЦОГ-1.
Классификация НПВП
По механизму действия НПВП можно разделить все существующие НПВП на 4 группы (причем деление на «преимущественные» и «специфические» ингибиторы ЦОГ-2 является во многом условным).
1. Селективные ингибиторы ЦОГ-1 (низкие дозы ацетилсалициловой кислоты).
2. Неселективные ингибиторы ЦОГ (большинство «стандартных» НПВП).
3. Преимущественно селективные ингибиторы ЦОГ-2 (нимесулид, мелоксикам).
4. Специфические (высокоселективные) ингибиторы ЦОГ-2 (коксибы).
Две последние группы НПВП были разработаны в связи с предположением о том, что противовоспалительное, обезболивающее и жаропонижающее действия НПВП обусловлены ингибированием ЦОГ-2, а наиболее часто встречающиеся побочные эффекты связаны с подавлением активности ЦОГ-1. Это стало основой синтеза новых НПВП -селективных ингибиторов ЦОГ-2 (нимесулида, мелокси-кама), а затем и еще более селективных, специфических ингибиторов ЦОГ-2 (коксибов).
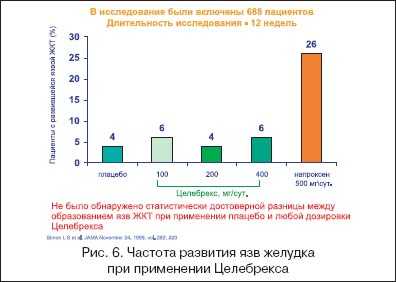
Стремление достичь селективности относительно ЦОГ-2 было продиктовано прежде всего желанием получить препараты не менее эффективные, чем «стандартные» НПВП, но менее опасные в плане нежелательных эффектов, в первую очередь по действию на слизистую оболочку ЖКТ. Сопоставимая терапевтическая эффективность ЦОГ-2-селективных и традиционных НПВП была многократно подтверждена в исследованиях на животных и клинических исследованиях.
Селективный ингибитор ЦОГ-2 нимесулид
Нимесулид (Найз®) имеет дополнительные ЦОГ-незави-симые эффекты: влияет на продукцию и действие окислительных радикалов и других компонентов нейтрофильной активации, что усиливает противовоспалительный и анальгетический эффекты и снижает вероятность гастроинтестинального язвообразования. Преимуществом нимесулида является быстрое начало действия. Также ни-месулид представляет собой высокоэффективное средство для купирования острой боли. Благодаря своим химическим свойствам нимесулид может легко проникать в очаги воспаления и накапливаться в них (например, в воспаленном суставе) в концентрации большей, чем в плазме крови.
Селективные ингибиторы ЦОГ-2 в отличие от классических НПВП не оказывают отрицательного влияния на суставной хрящ. Нимесулид, кроме того, ингибирует интер-лейкин-1(5 и фактор апоптоза хондроцитов, подавляет активность металлопротеаз, тем самым оказывая выраженное протективное действие в отношении хряща, что особенно важно для больных с заболеваниями суставов (остеоартро-зом, при поражении суставного аппарата позвоночника).
Нимесулид отличает высокая биодоступность. Уже через 30 мин после приема внутрь его концентрация в крови составляет 25-80% от максимального уровня и отмечается обезболивающий эффект. Пик концентрации препарата, а соответственно, и максимальное анальгетическое действие, достигаются через 1-3 ч.
Безопасность
Нимесулид редко вызывает тяжелые гастроинтестинальные осложнения.
В РФ безопасность Найза у больных, страдающих сочетанной патологией суставов и поражением верхних отделов ЖКТ, оценили в исследовании, в которое вошли 600 больных, получавших препарат в течение 1-3 мес в дозе 200 мг/сут. Хотя 10% этих больных имели язвенный анамнез, ни в одном случае не развилась перфорация или кровотечение из ЖКТ.
Ирландский исследователь F.Bradbury оценил частоту осложнений со стороны ЖКТ при использовании в реальной клинической практике диклофенака (n=3553), нимесу-лида (n=3807) и ибупрофена (n=1470). Большая часть больных (77,8%) получали НПВП не более 14 дней. Оказалось, что суммарная частота гастроинтестинальных осложнений при использовании нимесулида не отличалась от таковой при применении ибупрофена (8,1 и 8,6%), но была существенно меньше в сравнении с диклофенаком (2,1%; р<0,05). Двойное слепое эндоскопическое исследование (гастродуоденальное) показало, что у пациентов, испытывающих диспепсию, нимесулид в суточной дозе 100 или 200 мг через 7 дней приема практически не отличается от плацебо по воздействию на слизистую оболочку.
Сравнительный анализ побочных реакций со стороны печени, индуцированных нимесулидом и неселективными НПВП, включающий рандомизированные и постмаркетинговые клинические исследования, показал, что нимесулид вызывает повышение печеночных ферментов не чаще, чем «традиционные» НПВП.
Побочные эффекты НПВП
ЖКТ
Середчно-сосудистая система
Система кроветворения
Центральная нервная система
Дыхательная система
Изжога, тошнота, рвота, диарея, гастралгия, эрозивно-язвенные поражения ЖКТ, кровотечения
Артериальная гипотензия, чувство жара, гиперемия кожных покровов; экстрасистолия, тахикардия, АГ, периферический отек, поверхностный тромбофлебит
Лейкопения, агранулоцитоз, тромбоцитопения, агранулоцитоз
Головная боль, головокружение, бессонница, сонливость; редко - парестезия
Синдром Видаля, или «аспириновая» астма, проявляется тяжелым приступом удушья, цианозом кожных покровов и может привести к отеку легких
Говоря о влиянии нимесулида на сердечно-сосудистую систему, можно привести данные нескольких исследований. Риск развития инфаркта миокарда на фоне приема нимесу-лида изучался в большом популяционном исследовании, проведенном в Финляндии. В ходе этой работы было оценено 33 309 случаев инфаркта миокарда, а соответствующий контроль составили 138 949 лиц. Для нимесулида относительный риск развития этого тяжелого осложнения достигал 1,69, т.е. оказался близким к соответствующим значениям для набуметона, этодолака и неселективных НПВП.
Нимесулид не влияет на артериальное давление (АД) и эффективность лекарственных средств для снижения АД, в целом положительно влияет на состояние эндотелия сосудов.
В исследовании О.А.Низовцевой и соавт. проведено сравнение эффекта диклофенака и Найза у 40 пациентов с остеоартрозом, 1/2 которых имели АГ и получали энала-прил 5-10 мг 2 раза в день. У пациентов с исходно нормальным АД при приеме Найза САД повысилось со 108±6,4до 127±5,7 мм рт. ст., а ДАД - с 70,1±5,3 до 72,3±4,6 мм рт. ст., при этом пациенты не отмечали каких-либо неприятных субъективных ощущений. У больных АГ отмечено снижение как САД, так и ДАД. При использовании диклофенака повышение АД отмечено в 2 подгруппах, что сопровождалось ухудшением самочувствия, появлением одышки, отеков и потребовало коррекции гипотензивной терапии. У пациентов, принимавших Найз ® , не выявлено изменений гемодинамики. Авторы объясняют механизм повышения АД при приеме НПВП задержкой натрия и воды, нарушением прооксидантного баланса и метаболизма оксида азота, а также эндотелиальной функции. Аналогичные результаты получены Б.Ф.Немцовым и И.А.Шишкиной, которые оценивали эффект диклофенака и Найза у 40 пациентов с ревматоидным артритом, получавших в качестве базисной терапии метотрексат в дозе 7,5-10 мг/нед. У пациентов изучали динамику АД и концентрацию ПГЕ2, которая исходно не различалась в группах больных, получавших неселективные или селективные НПВП. Через 6 мес терапии снижение концентрации простагландина ПГЕ2 у получавших Найз® было недостоверным в отличие от пациентов, получающих диклофенак (соответственно на 12,4 и 42,7%). Не отмечено случаев повышения АД, неблагоприятного изменения суточного профиля и вариабельности АД.
Нимесулид - препарат с относительно низким риском развития аллергических реакций, а при кратковременном использовании (менее 15 дней) не отличается по безопасности от плацебо и наиболее часто употребляемых анальгетиков-антипиретиков (парацетамол, ибупрофен).
Селективное ингибирование ЦОГ-2 нимесулидом позволяет избежать такого осложнения, как бронхоспазм или изменение течения бронхиальной астмы (особая ее форма - «аспириновая» астма), чему способствует блокирование нимесулидом выделение гистамина из базофильных гранулоцитов и тучных клеток. Поскольку ЦОГ-2 участвует в процессе активации остеокластов, в лечении больных, имеющих остеопороз или факторы риска его развития, нимесулид является препаратом выбора.
Если говорить о безопасности длительного лечения ни-месулидом, то можно привести данные работы W.Kriegel и соавт., которые оценивали эффективность и безопасность нимесулида 200 мг и напроксена 750 мг у 370 больных ос-теоартрозом в течение 12 мес. Эффективность обоих НПВП оказалась сопоставимой, с некоторым преимуществом нимесулида: снижение индекса WOMAC (Western Ontario and Mc-Master Universities Arthrose index) в конце периода наблюдения составило 22,5 и 19,9% соответственно. Частота побочных эффектов со стороны ЖКТ при использовании нимесулида также оказалась ниже - суммарно 47,5% против 54,5% у получавших напроксен.
Эффективность
Нимесулид оказывает хорошее и быстрое обезболивающее и противовоспалительное действие, что подтверждено данными многочисленных клинических исследований, в частности, в анестезиологической практике. В ходе исследования A.Binning и соавт. больным (n=94), перенесшим артроскопическую операцию, в качестве анальгетика на 3 дня назначались нимесулид 200 мг, напроксен 1000 мг или плацебо. Полученные результаты показали, что оба НПВП достоверно превосходили плацебо по эффективности, но при этом нимесулид обеспечивал более выраженный обезболивающий эффект в первые 6 ч после операции.
Ургентное применение нимесулида оправданно для купирования неспецифической боли в нижней части спины. По данным исследования, проведенного в Финляндии (n=102), нимесулид 100 мг, назначавшийся 2 раза в сутки, превосходил ибупрофен в дозе 600 мг, назначавшийся 3 раза в сутки, как по выраженности обезболивающего эффекта, так и по восстановлению двигательной функции позвоночника. К10-му дню от начала лечения на фоне приема нимесулида отмечено более чем двукратное улучшение функциональной активности. Нимесулид существенно реже (примерно в 2 раза - 7% против 13%) вызывал побочные эффекты со стороны ЖКТ по сравнению с препаратом контроля - неселективным НПВП ибупрофеном.
Эффективность нимесулида оценивалась и у больных с сочетанием остеоартроза коленного сустава и болью в нижней части спины. Исследование носило характер двойного слепого проспективного контролируемого и продолжалось на протяжении 30 дней (нимесулид назначался по 100 мг 2 раза в сутки). В результате проведенного исследования авторы констатировали достоверное уменьшение выраженности болевого синдрома, нарастание объема активных движений в пораженных суставах, снижение исходно повышенного мышечного тонуса, а также уменьшение выраженности корешкового синдрома. Назначение нимесулида отличалось хорошей переносимостью.
Если говорить о российском опыте применения нимесулида, следует вспомнить исследование по применению этого препарата при раннем ревматоидном артрите -4-недельное рандомизированное исследование эффективности нимесулида в суточных дозах 400* и 200 мг у 268 больных ревматоидным артритом. Препаратом сравнения был диклофенак в дозах 200 и 100 мг/сут. По результатам исследования во всех группах отмечено статистически достоверное снижение числа воспаленных суставов и утренней скованности. При этом нимесулид оказался несколько эффективнее по обезболивающему действию: снижение уровня боли на 50% и более (по визуальной аналоговой шкале) отмечено у 44,8, получавшим ни-месулид, и 40,8% - получавших диклофенак, более чем у 1 /3 пациентов - существенное (на 50% и более) улучшение общего самочувствия. У 5 больных на фоне монотерапии нимесулидом отмечено полное исчезновение клинических проявлений артрита.
Заключение
Нимесулид (Найз®) - препарат с благоприятным соотношением безопасность/эффективность, оказывающий мощное анальгетическое, противовоспалительное действие и имеющий хорошую переносимость, что подтверждают клинические исследования и большой опыт применения этого препарата в реальной клинической практике. Риск развития побочных эффектов при длительном использовании нимесулида суммарно ниже, чем при применении «традиционных» (неселективных) НПВП, а так как при назначении НПВП для длительного приема врач должен не только помнить о целях фармакотерапии пациента, но и учитывать потенциальный риск развития медикаментозных осложнений, то препарат Найз ® можно предложить в качестве препарата выбора для лечения больных с хронической патологией.
*Данное исследование проводилось в 2007 г., когда разрешенная максимальная дозировка была 400 мг/сут.
Нестероидные противовоспалительные препараты (НПВС) при септическом шоке - эффективность
Для цитирования: Эффективность нестероидных противовоспалительных препаратов в клинической практике. РМЖ. 2006;25:1790.
Нестероидные противовоспалительные препараты (НПВП) используются при различных клинических ситуациях. Прежде всего они незаменимы при всех заболеваниях костно-мышечной системы, протекающих с развитием воспаления и боли. НПВП способны купировать боли в опорно-двигательном аппарате, головную боль, зубную боль, менструальную боль, но не влияют на висцеральные боли [1]. Кроме того, все НПВП обладают жаропонижающими свойствами. Многообразие лечебных свойств этой группы препаратов, а также большая распространенность клинических ситуаций, где они эффективны, вывели НПВП в разряд препаратов, наиболее часто назначаемых больным. Каждый 3-й житель планеты использует НПВП. Особенно возрастает потребность в НПВП у лиц пожилого возраста, то есть у контингента лиц, нередко имеющих сопутствующие заболевания и часто использующих медикаменты для их лечения [2].

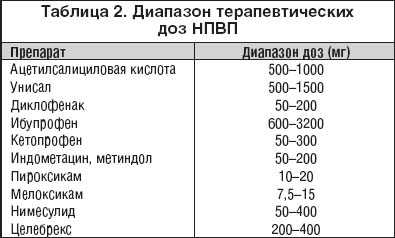
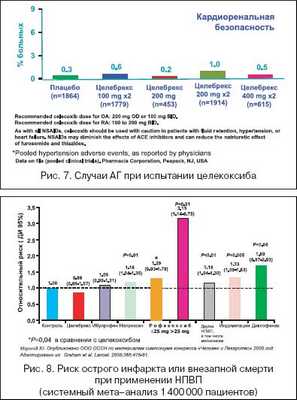
Литература
1. Насонов Е.Л. “Нестероидные противовоспалительные препараты”. Москва, 2000
2. Е. Насонов «Болевой синдром при патологии опорно-двигательного аппарата» Врач, 2002, №4, 15-19
3. Scott D. «Text book of rheumatology» 1999
4. Katz W.A. Pain management in rheumatologic disorders. A guide for Clinicians. Drugsmart Publ. 2000;1.
5. Насонов Е.Л. Фармакотерапия боли: взгляд ревматолога. Консилиум 2000
6. Lapane K.l., J.J. Spooner and D. Pettiti “The effect of nonsteroidal anti-inflammatory drugs on the use of gastroprotective medication in people with arthritis.” Am. J. Manag. Care, 2001, V.7: 402-408
7. Л.Б. Лазебник, В.Н. Дроздов, Е.В. Коломиец «Сравнительная эффективность и безопасность применения кетопрофена, лорноксикама, нимесулида и целекоксиба у больных остеоартрозом.» РМЖ, 2004, том 12, № 14, 844-847
8. Feldman M., McMahon A.T. Do cyclooxigenase-2 inhibitors provide benefits similar to those of traditional nonsteroidal anti-inflammatory drugs, with less gastrointestinal toxicity? Ann. Intern. Med. 2000; 132:134-143
9. Armstrong C.P., Blower A.L. “Non-steroidal anti-inflammatory drugs and life threatening complication of peptic ulceration.” Gut., 1987, 28: 527-532
10. Singh G., Ramey D.R., Morfield D. et.al. “Gastrointestinal tract complications on nonsteroidal anti-inflammatory drug treatment in rheumatoid arthritis.” Arch. Intern. Med., 1996, 156: 1530-1536
11. А.Е. Каратеев, Н.Н. Коновалова, А.А. Литовченко и др. « НПВП-ассоциированное заболевание желудочно-кишечного тракта при ревматизме в России.» Клин. Мед., 2005, №%, 33-38
12. F.E. Silverstein, G. Faoch, J.L. Goldstein et.al. “Gastrointestinal toxicity with Celecoxib vs nonsteroidal anti-inflammatory drugs for osteoarthritis and rheumatoid arthritis. The CLASS study: a randomized controlled trial” JAMA, 2000, Vol. 284, №10, 1247-1255
13. Goldstein. Data presented at Digestive Disease Week (DDW)
New Orleans, LA, USA, 15-20 May 2004.
14. Н.В. Чичасова «Лечение хроничекского болевого синдрома в ревматологии» Лечащий врач, январь 2003 г., №1, стр.16-19
15. Н.В. Чичасова, Г.Р. Имаметдинова, Е.Л. Насонов «Возможности применения селективных ингибиторов ЦОГ-2 у больных с заболеваниями суставов и артериальной гипертензией» Научно-практическая ревматология, 2004, №2, стр. 37-40
16. Haskinsson E.C., Berry H., Gishen P. et.al. “Effects of anti-inflammatory drugs on the progression of osteoarthritis of the knee” J. Rheum., 1995, 22: 1941-1946
17. Rashad S., Revell P., Hemingway A. et.al. “Effect of non-steroidal anti-inflammatory drugs on the course of osteoarthritis.” Lancet, 1989, i: 519-522
18. Н.В. Чичасова «Лечение остеоартроза: влияние на хрящевую ткань различных противовоспалительных препаратов» РМЖ, 2005, том 13, №8, 539-542
19. D.O.Clegg, D.J.Reda, C.L.Harris et.al. “Glucosamin, chondroitin sulfate, and the two in combination for painful knee osteoarthritis” N.Engl.J.Med., 2006, V.354:795-808
20. Ruoff G. Management of pain in patients with multiple health problems: a guide for the practicing physician. Amer. J. Med., 1998; 105 (1B):53S-60S
21. Мареев В.Ю. «Реальна ли кардиологическая безопасность нестероидных противовоспалительных препаратов?» Сердце, том 2, №4, 1-6
22. W.B.White, J.Kent, A.Taylor et.al. “Effect of Celecoxib on ambulatory blood pressure in hypertensive patientson ACE inhibitors” Hypertension, 2002, V.39: 929-934
23. В.Н. Сороцкая, А.Е. Каратеев «Желудочно-кишечные осложнения как одна из причин смерти больных ревматическими заболеваниями» Научно-практическая ревматология, 2005, №4, 34-37
Актуальные вопросы фармакотерапии сепсиса и септического шока
На протяжении последних десятилетий лечение сепсиса представляет собой одну из наиболее остро стоящих проблем. Ежегодная заболеваемость сепсисом продолжает расти и только в США достигает свыше 700 тыс. случаев. Прежде всего
На протяжении последних десятилетий лечение сепсиса представляет собой одну из наиболее остро стоящих проблем. Ежегодная заболеваемость сепсисом продолжает расти и только в США достигает свыше 700 тыс. случаев. Прежде всего это связывают с изменением качественного состава возбудителей сепсиса, увеличением мультирезистентных госпитальных штаммов, а также с появлением контингента более тяжелых больных, сформировавшегося в результате значительного прогресса в лечении ранее некурабельных заболеваний (оптимизация хирургической и реанимационной техники, прогресс в трансплантологии, современные химиотерапевтические подходы в гематологии и онкологии, лечении ВИЧ-инфекции). Несмотря на появление большого количества высокоэффективных антибиотиков, летальность, связанная с сепсисом, за последние 50 лет снизилась лишь на 20% и на сегодня составляет около 40%, достигая 80-90% при синдроме полиорганной дисфункции и септическом шоке.
Классические представления о бактериемии и отдаленных пиемических очагах не отражают всей полноты развития генерализованного инфекционного процесса и являются лишь возможными клиническими вариантами течения сепсиса при определенной локализации первичного очага. Клинической интерпретацией современного взгляда на патогенез сепсиса явились критерии диагностики и классификация, предложенные на согласительной конференции Американского колледжа пульмонологов и Общества специалистов критической медицины — ACCP/SCCM (R. Bone et. al., 1992). Согласно ACCP/SCCM, сепсис определяется как системный ответ организма на инфекцию, характеризующийся четко установленной инфекционной причиной заболевания и двумя или более признаками синдрома системного воспалительного ответа (ССВО). ССВО — это патологическое состояние, обусловленное как инфекционными, так и неинфекционными причинами и характеризующееся наличием двух или более признаков: 1) температура > 38°С или < 36°С; 2) ЧСС >90/мин; 3) ЧД > 20/мин, РаСО2 < 32 мм рт. ст.; лейкоциты >12000 или < 4000 в мл и/или палочко-ядерные >10%. Тяжелым считается сепсис с органными нарушениями, гипоперфузией и/или гипотензией. Септический шок определяется как вызванная сепсисом артериальная гипотензия, сохраняющаяся, несмотря на адекватную инфузию растворов; может сочетаться с нарушением перфузии, которое проявляется в виде лактат-ацидоза, олигурии, острого нарушения сознания, но не ограничивается только этими признаками.
Фармакологические подходы к лечению сепсиса
Многочисленные иммунные нарушения, возникающие как результат воздействия инфекционного агента и проявляющиеся системной воспалительной реакцией, характеризуются активацией системы комплемента, повышенным синтезом цитокинов, метаболитов арахидоновой кислоты и других вазоактивных веществ. При системном воспалении запускаются многоступенчатые каскады иммунных реакций, происходит дисрегуляция свертывающей-противосвертывающей систем, возникает дисфункция сердечно-сосудистой системы, формируются различные варианты метаболических нарушений, в том числе предопределяющие развитие шока [1].
Сложность в определении фармакологических подходов при тяжелом сепсисе и септическом шоке заключается в комплексности данного синдрома, затрудняющей выбор тактики лечения. Необходимость комбинированной терапии диктуется проявлением собственно инфекционной нозологии, приведшей к развитию септического шока, а также формированием многочисленных синдромов, сопутствующих тяжелому сепсису.
Лекарственные средства (ЛС), назначаемые при сепсисе и патогенетически связанных с ним синдромах, могут быть разделены на три группы:
- препараты с высокой степенью доказательности, влияющие на прогноз заболевания;
- препараты, демонстрирующие позитивный симптоматический эффект без влияния на выживаемость;
- экспериментальные средства.
Единственной группой лекарственных средств, достоверно влияющих на прогноз заболевания, являются антибактериальные препараты. Из нефармакологических подходов к этой же категории можно причислить хирургические вмешательства, направленные на борьбу с инфекцией. С практической точки зрения, за исключением использования вышеперечисленных групп препаратов, терапия сепсиса предполагает применение средств, направленных на борьбу с отдельными симптомами и поддержание функции жизненно важных органов и систем (как, например, при септическом шоке адекватная инфузионная терапия и назначение вазопрессоров или искусственная вентиляция легких при дыхательной недостаточности). В свою очередь, к группе экспериментальных могут быть отнесены препараты, эффективность которых при сепсисе требует дальнейшего изучения, например глюкокортикостероиды, а также медикаментозные средства, проходящие клинические испытания, но уже продемонстрировавшие определенную клиническую эффективность (С1-эстеразный ингибитор, активированный протеин С, антитела к фактору некроза опухоли альфа и т. д.).
Антибактериальные средства
Эффективность антибактериальных средств, наблюдаемая при неосложненном течении бактериальной инфекции, значительно ограничена при тяжелом течении сепсиса. Поэтому актуальной является задача наиболее раннего и адекватного назначения антимикробных препаратов. Правила эмпирического выбора антибиотиков основываются на локализации первичного очага, определении тяжести состояния, сопутствующих заболеваний, выяснении аллергологического анамнеза.
Выявление первичной локализации процесса с высокой долей вероятности позволяет предположить возможного возбудителя. При этом правильный и своевременный забор биологического материала (кровь, моча, плевральная жидкость, биоптат и т. д.) должен быть непременным атрибутом диагностических мероприятий при сепсисе. Повысить эффективность лечения позволяет назначение антимикробных средств в наиболее ранние сроки с момента верификации бактериального процесса, что представляется возможным только при быстром и полноценном клиническом и лабораторно-инструментальном анализе состояния пациента. Учет фармакокинетических и фармакодинамических особенностей назначенной группы антибиотиков обеспечивает создание необходимой концентрации препарата в первичном очаге инфекции с минимальными нежелательными реакциями, в особенности у пациентов с тяжелым течением заболевания и синдромом полиорганной дисфункции (табл. 1).
Лекарственные средства,влияющие на систему свертывания крови
Разнонаправленные изменения и разнообразные варианты дисфункций в системе гемостаза при сепсисе затрудняют создание единых алгоритмизированных рекомендаций и требуют максимально полноценной клинико-лабораторной и инструментальной оценки состояния пациента. При прогрессировании патологии наряду с нарушениями в синтезе и потреблении факторов свертывания возникают тромбоцитопения и признаки диссеминированного внутрисосудистого свертывания (ДВС). Подозрение на развитие ДВС-синдрома требует неотложного начала терапевтических мероприятий (табл. 2).
Лекарственные средства, влияющие на выраженность системной воспалительной реакции
Данные, указывающие на способность глюкокортикостероидов (ГКС), с одной стороны, улучшать функцию сердечно-сосудистой системы за счет увеличения синтеза β-адренорецепторов и катехоламинов, с другой — модулировать иммунный ответ, угнетая агрегацию и адгезию лейкоцитов, а также уменьшая активацию системы комплемента, создают теоретические предпосылки к их использованию при сепсисе [3]. Кроме того, любой тяжелый стресс для организма (хирургическое вмешательство, травма, тяжелое инфекционное заболевание) активирует гипоталамо-гипофизарную систему, тем самым увеличивая синтез кортизола. Поэтому в случае даже относительной надпочечниковой недостаточности ГКС рассматриваются как возможный вариант заместительной терапии. Основываясь на результатах клинических исследований, применение ГКС можно рекомендовать при септическом шоке только пациентам с признаками надпочечниковой недостаточности по результатам кортикотропинового теста (концентрация кортизола крови > 9 мг/дл после введения кортикотропина). Положительный эффект от назначения ГКС описан при применении 50 мг гидрокортизона каждые 6 ч в комбинации с флудрокортизоном в дозе 50 мг/сут на протяжении 7 дней [4].
Одним из наиболее перспективных на сегодняшний день направлений в лечении тяжелого сепсиса и септического шока является воздействие на систему комплемента, так как ее чрезмерная активация приводит к тяжелому системному воспалению, повышению проницаемости капилляров и деструкции тканей [5]. Классический способ активации осуществляется через С1 фактор системы комплемента. С1-эстеразный ингибитор является единственным из известных ингибиторов С1s и С1r — компонентов классического способа активации комплемента и инактиватором факторов свертывания XII, XIa и калликреина. Несмотря на то что С1-эстеразный ингибитор является белком острой фазы, у пациентов с тяжелым сепсисом или септическим шоком наблюдается абсолютная и функциональная недостаточность С1-эстеразного ингибитора при сепсисе, связанная с его повышенным расщеплением и потреблением как в системном кровотоке, так и в очаге воспаления [6]. Назначение высоких доз экзогенного С1-эстеразного ингибитора предполагает торможение как локального, так и системного воспаления, а также стабилизацию гемодинамики в связи уменьшением проницаемости капилляров [7]. Результаты нескольких слепых плацебо-контролируемых клинических испытаний подтвердили безопасность раннего назначения высоких доз С1-эстеразного ингибитора (до 12 000 ЕД в течение 2 сут), а также выявили положительное влияние препарата на скорость восстановления почечной функции у пациентов с сепсисом или септическим шоком, уменьшение полиорганных проявлений, выражавшихся в снижении индексов тяжести ряда шкал (LOD, SOFA). Кроме того, в ходе обсервационных исследований отмечалась позитивная тенденция, выразившаяся в уменьшении смертности пациентов, получавших С1-эстеразный ингибитор. Таким образом, раннее назначение С1-ингибитора позволяет избежать нежелательных последствий системного воспаления [8] и улучшить прогноз у пациентов с сепсисом или септическим шоком, у которых традиционная терапия оказалась неэффективна [9, 10, 11].
Коррекция гемодинамических расстройств при сепсисе и септическом шоке
Своевременная коррекция артериальной гипотензии позволяет восстановить тканевую перфузию, поддержать гомеостаз и улучшить прогноз при шоке любого происхождения. Терапия, проводимая с использованием принципов стратегии, получившей название EGRT (early-goal related therapy), продемонстрировала, что эффективная коррекция перфузионных нарушений при тяжелом сепсисе возможна только при раннем применении инвазивного гемодинамического мониторинга (измерение центрального венозного давления, давления заклинивания легочной артерии, сатурации центральной венозной крови). Среди ключевых мишеней терапии рассматриваются сатурация центральной венозной крови и уровень гематокрита, значение которых уже на ранних стадиях тяжелого сепсиса позволяет выделить лиц с миокардиальной дисфункцией и высоким риском перфузионных нарушений. Необходимость поддерживать показатель центральной венозной сатурации на уровне более 70% требует инотропной терапии добутамином (добутрекс, добутамин cолвей, добутамин лахема 250) и больших объемов инфузии у пациентов в группе риска. Данная тактика способствует ранней отмене вазопрессоров, сокращению сроков искусственной вентиляции легких, оптимизирует пред- и постнагрузку, улучшает сердечную сократимость и достоверно снижает смертность у пациентов с тяжелым сепсисом и септическим шоком [12].
Базисом для проведения традиционной интенсивной фармакотерапии септического шока являются инфузионные растворы, препараты с инотропной и вазопрессорной активностью. По различным рекомендациям, первоначально требуемый режим дозирования кристаллоидов для пациентов с септическим шоком составляет 6-10 л за первые 24 ч, а для коллоидов колеблется от 2-4 л за первые сутки [13]. Прирост сердечного индекса (СИ) при данном темпе инфузии достигает 25-40% [14]. Если ранее осуществлявшаяся инфузия не привела к повышению сократительной функции левого желудочка и СИ по-прежнему составляет менее 2,5 л/мин/м2, целесообразно применение инотропных средств. Препаратом выбора в данной ситуации является добутамин (табл. 3) [15]. При использовании добутамина у пациентов с септическим шоком необходимо учитывать его β2-агонистические свойства, в то время как комбинация с вазопрессорами, в частности с норадреналином, позволяет избежать вазодилатации.
Комплексность патологических реакций значительно усложняет лечение сепсиса. Несомненно, активное изучение патогенеза заболевания будет способствовать формированию новой стратегии в современной фармакотерапии сепсиса.
И. Б. Лазарева, кандидат медицинских наук
А. А. Игонин, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва
Лучшие нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты (НПВС или НПВП) широко применяются против воспалительных процессов в организме. Лекарственные средства продаются в таблетированной форме, в капсулах, а также лекарственных формах для наружного применения. Они обладают не только противовоспалительным действием, но и снижают температуру, а также обезболивают.
Препараты имеют противопоказания и побочные эффекты, поэтому подбирать их должен врач, с учетом индивидуальных особенностей и состояния пациента.
Действие НПВП
Лечебные свойства препаратов достигаются за счет снижения выработки простагландина и блокады ЦОГ-2 (фермента циклооксигеназы). Эти средства борются с симптомами болезни, но не влияют на ее причины. Поэтому дополнительно нужна терапия, которая устраняет первопричину патологии.
НПВП часто используются для обезболивания при:
дегенеративных изменениях в органах и тканях.
Также они применяются при мигрени и других неревматических заболеваниях и травмах.
Популярные противовоспалительные препараты
Ибупрофен
Препарат борется со всеми видами боли, в том числе при воспалениях суставов, облегчает лихорадку. Часто применяется при болезненных ощущениях из-за спазмов, возникающих в период менструации.
Выпускается в таблетированной форме.
Ибупрофен Велфарм таб 0.4 х 30
Ибупрофен таб 0.2 х 50
Ибупрофен таб п/п/о 400мг х 10
Ибупрофен таб 0.2 х 20
Диклофенак
Назначается при лечении ревматических заболеваний. Уменьшает отёчность и скованность суставов по утрам. Увеличивает двигательный диапазон при заболеваниях суставов. Стабильный эффект достигается после 1-2 недель лечения.
Диклофенак амп 25мг/3мл х 5 (Гротекс)
Диклофенак амп 25мг/3мл х 10
Диклофенак амп 25мг/3мл х 5
Долгит
Средство для наружного применения. Благодаря производному фенилпропионовой кислоты в своём составе снимает боль и воспаление. Эффективно борется со скованностью суставов утром, обеспечивает увеличение подвижности в суставах.
Лекарственная форма выпуска - крем в тюбиках.
Долгит гель 5% 100мг
Вольтарен Эмульгель
Препарат местного применения. Предназначен для взрослых и детей с четырнадцати лет.
Диклофенак в составе помогает облегчать дискомфорт, снимает воспаление. Гелеобразная эмульсия быстро впитывается в кожу, что обеспечивает почти мгновенное действие.
Снимает отёки травмированных суставов, мышц, сухожилий, мягких тканей. Облегчает болевой симптом при тендините, бурсите и ревматизме.
Выпускается в форме геля в тюбиках.
Вольтарен Эмульгель 1% 100мг
Нурофен Экспресс Форте
Препарат в форме капсул. Предназначен для снятия болей различного происхождения. Популярное средство при менструальных и невралгических болях. При простуде и гриппе облегчает дискомфорт в мышцах и суставах. Принимать лекарство можно взрослым и детям с двенадцати лет. Не допускается приём более трёх таблеток в сутки.
Нурофен Экспресс Форте 400мг №20
Мелоксикам
Лекарство блокирует выработку организмом веществ, вызывающих воспаление и боль. Обладает жаропонижающими свойствами. Снижает чувствительность, облегчает дискомфорт, чувство скованности и воспаление при остеоартрите и ревматоидном артрите. Нормализует состояние при ювенильном ревматоидном артрите, возникающем в детском возрасте.
Мелоксикам таб 7,5мг х 20
Мелоксикам-Прана таб 15мг №20
Мелоксикам-Прана таб 7.5мг №20
Амелотекс
Препарат создан на базе Мелоксикама. Увеличивает двигательный объём суставов. В короткие сроки борется с воспалительными процессами и дискомфортом благодаря хондропротекторным свойствам.
Курс лечения - три-четыре недели. Наносить Амелотекс следует два раза в день.
Лекарственная форма выпуска - гель.
Амелотекс гель 1% 30г
Средство на основе Нимесулида. Активное вещество, помимо снятия боли, убирает отёки. Обладает антиоксидантными свойствами.
Препарат облегчает симптомы при остеоартрите, ревматизме, невралгии, лихорадке, бурсите, тендините, анкилозирующем спондилоартрите.
Найз гель 1% 100г
Долобене гель
В качестве действующего вещества выступает ибупрофен, компонент, снимающий воспаление и боль. Длительность лечения определяется врачом. Обычно при травмах, в том числе спортивных, она составляет две недели, при ревматических заболеваниях — три недели.
Применяется для снятия воспаления и отёка мягких тканей, лечения ушибов, деформаций, растяжений.
Форма выпуска — гель в тюбиках.
Долобене гель 90г
Нимесил
Часто применяется после хирургических операций. Эффективно действует при болезнях опорно-двигательного аппарата (артрит, артроз и т.п.) в периоды ухудшения самочувствия. Борется с лихорадкой, вызванной инфекционными заболеваниями, либо иными причинам. Препарат хорош для улучшения состояния мягких тканей, суставов. Применяется для терапии при урологии, гинекологии, нарушениях сосудистой системы, дегенеративных изменениях в организме.
Выпускается в форме гранул для приготовления суспензии.
Нимесил гранулы для суспензий 100мг №30
Нимесулид
Клинические исследования показали, что Нимесулид способен снять боль за сравнительно короткое время — около двадцати минут. Это позволяет применять препарат для борьбы с острыми состояниями.
Показаниями к применению являются артрит, тендинит, патологии в области гинекологии, инфекционные болезни, воспалительные процессы после хирургического вмешательства.
Нимесулид Велфарм таб 100мг х 20
Нимесулид-лект таб 100мг №40
Нимесулид гран д/сусп пак 100мг х 30
Кетонал Дуо
Снимает боль, воспаление, жар. Благодаря пролонгированному действию облегчение состояния ощущается дольше.
После употребления препарат всасывается непосредственно из ЖКТ в кровь, где максимально концентрируется приблизительно через пару часов.
Форма выпуска - капсулы с постепенным высвобождением действующего вещества.
Кетонал Дуо капсулы 150г №30
Кетопрофен
Средство местного нанесения в форме геля. Применяется при наличии утренней скованности суставов, ослабляет течение артралгии. Эффективно способствует снятию болей в мышцах, борьбе с посттравматическими поражениями.
Перед применением препарата стоит рассмотреть другие способы лечения. При необходимости лечения Кептрофеном рекомендуется использовать самую маленькую дозировку и кратчайшее время применения, отталкиваясь от ожидаемых результатов терапии.
Кетопрофен гель 2,5% 40г
Мовалис
Содержит в составе мелоксикам, является производным эноловой кислоты. Предназначается для начального этапа терапии и непродолжительного симптоматического лечения. Не сочетается с другими препаратами из перечня нестероидных противовоспалительных препаратов и не может применяться вместе с ними.
Выпускается в форме раствора для внутримышечных инъекций.
Мовалис раствор 15мг №3
Ревмарт
Показаниями к применению являются воспаления суставов и их дегенеративные изменения, которые сопровождаются болью: острый остеоартрит, болезнь Бехтерева, полиартрит хронической формы, ревматоидный артрит, радикулиты и остеоартрозы.
Форма выпуска лекарства — таблетки.
Ревмарт таб 15мг х 10
Ревмарт таб 15мг х 20
Ревмарт таб 7,5мг х 20
Парацетамол
Анальгезирующее ненаркотическое средство, применяющееся при слабых или умеренных болях: головной (в том числе мигренозной), зубной. Также используется при боли в горле, миалгии и невралгии.
Препарат снижает температуру при простуде и различных инфекционных заболеваниях.
Средство снимает симптомы на время своего действия, но не влияет на развитие болезни.
Парацетамол таб 0.5 х 20
Велдексал
Таблетки и растворы назначаются при острых и хронических формах воспалительных заболеваний, метаболических и воспалительно-дегенеративных патологий опорно-двигательного аппарата. Снимает боль разного происхождения: после операции, зубную, при метастазах в костной ткани, при менструациях, радикулите, почечной колике, ишиалгии, невралгии.
Это симптоматическое средство, не влияющее на прогрессирование заболевания.
Велдексал табл. п/п/о 25 мг №10
Велдексал р-р для в/в и в/м 25мг/мл 2мл х 5
Кетопровел
Симптоматическое лекарство в форме таблеток. Снимает воспаление и боль при радикулите, ревматоидном и серонегативном артрите, остеоартрозе, бурсите, онкозаболеваниях, невралгии, тендините, альгодисменорее, миалгии. Помогает при зубной и головной боли, а также болевом симптоме после травм и операций.
Кетопровел таб 100мг х 20
Кеторолак
Противовоспалительный, анальгезирующий препарат с жаропонижающим эффектом.
Используется при сильной либо умеренной боли после травм, операций, при онкологии, артралгии, радикулите, болезнях зубов, невралгии.
Назначается для симптоматической терапии.
Кеторолак таб 10мг х 20
Кеторолак амп 30мг 1мл №10
Апонил
Применяется против воспалений, боли, повышенной температуры тела. Избирательно ингибирует ЦОГ-2, воздействуя непосредственно на очаг воспаления. Борется с болевым синдромом, лихорадкой и воспалениями опорно-двигательного аппарата.
Апонил таб 100мг х 20
Ацеклофенак
Симптоматический препарат используют в составе комплексной терапии воспалительных заболеваний опорно-двигательного аппарата, для снятия боли при плечелопаточном периартрите, ревматизме, болезнях зубов. Средство уменьшает отеки суставов, устраняет утреннюю скованность.
Ацеклофенак Велфарм таб п/п/о 100мг х 20
Ацетилсалициловая кислота
Средство борется с болью, жаром, воспалениями. Блокирует выработку тромбоксана А2, ингибируя агрегацию тромбоцитов. Помогает при слабом или умеренном болевом синдроме.
Назначается взрослым и детям от 15 лет.
Ацетилсалициловая к-та 500мг х 20
Ацетилсалициловая к-та 500мг х 20 R
Диклоген
Препарат используется для краткосрочного лечения умеренно выраженного болевого синдрома при болезнях опорно-двигательного аппарата, после операций и травм, при заболеваниях органов малого таза, а также невралгии и альгодисменорее.
Диклоген амп 25мг/3мл х 5
Как выбрать и принимать НПВП?
Правила лечения нестероидными противовоспалительными препаратами:
Таблетки и капсулы рекомендуется запивать большим объемом воды (хотя бы одним стаканом). Это поможет избежать негативного влияния на слизистую желудка.
Нежелателен прием двух разных лекарств — возрастает риск побочных действий.
Стоит строго следовать инструкции и рекомендации врача. Бесконтрольное лечение может привести к передозировке.
Гели и другие наружные средства рекомендуется втирать в кожу, а не просто наносить. Также эффективность будет выше, если втирать средство не с одной стороны очага боли, а по окружности. Например, для лечения суставов кисти стоит втирать средство как в тыльную сторону ладони, так и во внутреннюю.
Чтобы прием НПВП принес желаемый эффект с минимальным риском побочных действий, требуется назначение врача. Так как препараты предназначены для разной степени тяжести симптомов, нужна предварительная диагностика.
Лекарства из данной статьи можно найти на нашем сайте, в разделе каталога “Противовоспалительные препараты”.
Предложение не является офертой, представленные препараты являются лекарственным средством, необходима консультация специалиста.
Читайте также:
- Нижняя трахеотомия. Крикотиротомия. Коникотомия. Техника крикотиротомии. Техника коникотомии. Этапы коникотомии.
- Доступ и ход лапароскопической резекции печени
- Обследование при бесплодии. Отношение к бесплодной паре
- Случай реабилитации пациента с тяжелой степенью пародонтита при помощи имплантации с немедленной нагрузкой
- Эстрогенная профилактика у женщин.
