Объем резекции легкого при туберкулезе. Торакопластика
Добавил пользователь Валентин П. Обновлено: 08.01.2026
Фтизиатрия:
Популярные разделы сайта:
Резекция легкого при туберкулезе
В последние десятилетия, с 1950-х гг., в связи с возможностями, созданными химиотерапией, развитием анестезиологии, применением интубационного наркоза, управляемого дыхания на фоне миорелаксантов в лечение туберкулеза вошли методы радикальной хирургии. Если резекция целого легкого является тяжелым вмешательством, значительно сокращающим функциональные резервы больного и серьезно ограничивающим его трудоспособность, то методы экономной резекции более выгодны. Для внедрения последних много сделали Н. М. Амосов, Л. К. Богуш, И. С. Колесников.
Экономная резекция, особенно сегментарная, весьма мало нарушает функцию легких и не вызывает тех реконструктивных процессов, которые связаны с применением экстраплевральной торакопластики. Нельзя расценивать удаление пораженного сегмента как излечение от туберкулеза. Туберкулез является заболеванием всего организма. Кроме того, при удалении одного сегмента не исключено наличие в легком каких-либо ОТИ.
Показания к хирургическим вмешательствам возникают при различных формах туберкулеза органов дыхания и его осложнениях. Хирургическое лечение применяют при туберкулемах, одиночных кавернах, поликавернозном и цирротическом поражении легких. Реже его применяют при туберкулезной эмпиеме плевры и казеозно-некротическом поражении ЛУ. Среди осложнений, требующих хирургического вмешательства, можно назвать стеноз главного или долевого бронха, бронхоэктазы, бронхолит (камень бронха), пневмосклероз с кровохарканьем, панцирный плеврит, лимфонодулярные свищи.
Противопоказаниями к хирургическому лечению являются большая распространенность процесса, тяжелые функциональные нарушения дыхания, кровообращения, патология печени и почек.
В настоящее время применяют следующие хирургические вмешательства: резекция легкого; торакопластика; операции на каверне (дренирование каверны, кавернопластика); торакотомия; плеврэктомия, декортикация легкого; удаление ВГЛУ; операции на бронхах.
Пережигание превральных сращений, экстраплевральный пневмолиз и торакопластика как самостоятельные вмешательства в настоящее время не производятся.
Резекция легкого (пневмонэктомия). Отсутствие динамики на фоне проводимой химиотерапии является основанием для решения вопроса о хирургическом вмешательстве. Это решается хирургом с участием фтизиатра, рентгенолога и бронхолога. Операции, как правило, должны производиться в фазу ремиссии.
Резекции легких бывают различными по объему. Чаще применяют экономные резекции (сегментэктомия, клиновидная, плоскостная). Еще более экономной является «высокоточная» резекция конгломерата очагов, туберкулемы или каверны с небольшим слоем неизмененной легочной ткани (Ю. М. Репин). Лобэктомии, билобэктомии (удаление одной или двух долей легкого) производят при тяжелых и распространенных процессах (кавернозный, фиброзно-кавернозный туберкулез).
Лобэктомии могут производиться при крупных, конгломератных туберкулемах и при циррозе доли. Если оставшаяся часть легкого недостаточна для заполнения плевральной полости, дополнительно накладывают ПП или производят 3—4-ю реберную торакопластику.
Пневмонэктомии являются вынужденными операциями при односторонних поражениях у больных фиброзно-кавернозным туберкулезом.
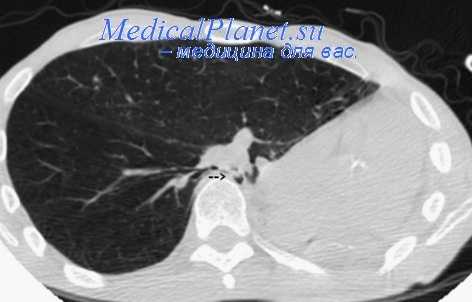
Пневмонэктомия с торакопластикой
Показания к экономной резекции легкого следующие:
1) туберкулема легкого, особенно с явлениями распада;
2) туберкулезные каверны, ригидные, не поддающиеся лечению другими методами: бронхоэктазирующие каверны и гигантские каверны, расположенные в пределах одной доли;
3) остаточные кавернозные поражения после неэффективной химиотерапии и коллапсотерапии;
4) поражения бронхов (стеноз долевого бронха) с ателектазом и туберкулезным поражением легкого;
5) повторные легочные кровотечения (в порядке неотложной помощи).
Хирургическое лечение всегда проводится на фоне индивидуальной химиотерапии как в подготовительном, так и в послеоперационном периодах.
Дренирование каверны — это введение в каверну через прокол в грудной стенке пластмассового катетера, через который производят аспирацию содержимого каверны и периодически вводят в нее лекарственные вещества. В современных условиях эта операция применяется в качестве вспомогательного метода лечения перед резекцией легкого.
Кавернотомия — это вскрытие каверны и ее открытое лечение. Она показана при больших кавернах с ригидными стенками. Через 4—5 недель открытого лечения стенки каверны очищаются, прекращается бактериовыделение, снижаются явления интоксикации. На втором этапе лечения выполняют торакопластику и мышечную пластику каверны.
Кавернопластика — это вскрытие каверны, выскабливание ее стенок, электрокоагуляция, обработка антисептиками, ушивание устьев дренирующих бронхов и полости в легком. Одномоментная кавернопластика является органощадящей операцией.
Торакотомия с резекцией отрезков 2—3-го ребер, вскрытием полости плевры и подшиванием краев кожи к глубоким слоям раны применяется редко. Образованное «окно» при этом позволяет проводить открытое лечение эмпиемы плевры промыванием, тампонадами полости, облучением стенок лазером.
Плеврэктомия, декортикация легкого производятся при эмпиеме плевры, пиопневмотораксе, хроническом экссудативном плеврите. Во время операции удаляется весь гнойный мешок. Легкое после операции хорошо расправляется. Дыхательная функция его постепенно улучшается. Плеврэктомия и декортикация легкого являются восстановительными операциями. У больных эмпиемой с одновременным поражением легкого туберкулезом удаление мешка эмпиемы может сочетаться с резекцией легкого.
Удаление ВГЛУ производится редко при первичном хроническом туберкулезе. При этом удаляются крупные казеозные ЛУ в корне легкого и средостении, которые являются источником интоксикации и диссеминации МБТ.
Операции на бронхах с прошиванием и пересечением долевого бронха проводят редко. В результате ателектаза при этом создаются условия для репарации в области каверны. Закрытие просвета бронха способствует ликвидации бактериовыделения. Эффективность операций часто оказывается низкой из-за реканализации бронхов. Операции применяют редко, по специальным показаниям. Иссечение пораженного отрезка бронха и наложение анастомоза позволяют сохранить у больных легкое или его часть при посттуберкулезных стенозах, бронхолитах и лимфонодулярных свищах.
Хирургическое лечение больных туберкулезом легких
Целью хирургического лечения является решение следующих задач:
-ликвидация деструктивных туберкулезных изменений в легких при неэффективности терапевтических методов лечения;
-ликвидация угрожающих жизни осложнений легочного туберкулеза (легочное кровотечение, спонтанный пневмоторакс, эмпиема плевры);
-ликвидация больших остаточных специфических поражений легких с целью профилактики рецидивов заболевания;
-улучшение качества жизни и снижение уровня эпидемической опасности у больных с множественной лекарственной устойчивостью МБТ.
Ни одна из этих задач не может быть решена только хирургическими методами, требуется комплексный подход с применением химиотерапии и патогенетического лечения.
Все фтизиохирургические вмешательства делят на радикальные и паллиативные.
Под радикальными операциями принято понимать удаление всех туберкулезных изменений или основного очага специфического поражения легочной ткани. Эта задача решается применением пневмонэктомии или различных видов резекций легких, иногда сочетающихся с коллапсохирургическими методами.
В широкий спектр паллиативных операций входят коллапсохирургические вмешательства, операции местного воздействия на каверну, вмешательства на сосудах и бронхах пораженного легкого без его удаления.
Показания к хирургическому лечению могут возникнуть при любых формах туберкулеза органов дыхания, особенно в случае развития угрожающих жизни осложнений.
При первичном туберкулезном комплексе и туберкулезе внутригрудных лимфатических узлов показаниями к операции являются хроническая интоксикация, рецидивирующие обострения процесса, сдавление трахеи, бронха или пищевода большими лимфатическими узлами, первичная каверна или большая туберкулема в легком, бронхолимфатический свищ, бронхолит, рубцовый стеноз бронха с развитием ателектаза или цирроза легкого.
При инфильтративном туберкулезе легких с распадом все более возрастающее значение приобретает лечение искусственным пневмотораксом, в ряде случаев требующее контрольной торакоскопии.
Казеозная пневмония является в основном хирургическим заболеванием, причем в случае неуклонного прогрессирования процесса операцию производят по жизненным показаниям безотлагательно.
При очаговом туберкулезе легких показания к операции носят относительный характер и возникают при наличии рецидивов и обострений процесса с бактериовыделением и формированием конгломерата очагов.
Показаниями к оперативному лечению туберкулемы легкого служат наличие распада и бактериовыделение, большой размер патологического образования (более 2,5 см в диаметре), а также желание больного обезопасить себя от прогрессирования и рецидивов туберкулеза в будущем или продолжить работу по специальности, на которую имеются ограничения по данному заболеванию. Как и в случае очагового туберкулеза показания к операции при туберкулеме относительные.
Кавернозный туберкулез легких считается показанием к хирургическому лечению при отсутствии значительной клинико-рентгенологической динамики на фоне консервативного лечения в течение четырех и более месяцев.
Дополнительными факторами в пользу операции являются: продолжающееся бактериовыделение, наличие лекарственной устойчивости МБТ, рубцовый стеноз дренирующего бронха, локализация каверны в нижних долях легких.
При этом раннее хирургическое вмешательство (в сроки 4—6 мес после начала химиотерапии) имеет гораздо больше шансов на успех, чем операции, производимые в поздние сроки при формировании фиброзно-кавернозного туберкулеза и множественной лекарственной устойчивости МБТ.
Применение хирургического метода у больных хроническим фиброзно-кавернозным туберкулезом легких с множественной лекарственной устойчивостью МБТ и отсутствие у них возможности применения противотуберкулезных препаратов создает опасность высокого риска послеоперационных осложнений и рецидивов болезни.
Вместе с тем большинство больных в этой стадии болезни уже имеют противопоказания к радикальным операциям из-за распространенности процесса в легких или по функциональному состоянию.
Низкая эффективность консервативного лечения больных фиброзно-кавернозным туберкулезом легких, малая продолжительность жизни и большая эпидемиологическая опасность этой категории пациентов делают показания к хирургическому лечению абсолютными.
Цирротический туберкулез является показанием к хирургическому лечению при повторных обострениях с бактериовыделением и интоксикацией.
Таким образом, любая форма туберкулеза органов дыхания может быть показанием к операции на различных этапах лечения, поэтому всех впервые выявленных больных следует предупреждать о возможности применения хирургического метода лечения.
При возникновении показаний больному особенно важно разъяснить, что оперативное лечение не заканчивает лечебную программу и прием химиопрепаратов следует продолжать под наблюдением фтизиатра не менее 6 мес, включая профилактические курсы лечения весной и осенью в течение 3 лет после операции.
Из широкого спектра фтизиохирургических операций наибольшее значение в современной практике имеют резекции легких и пневмонэктомии, позволяющие сразу же ликвидировать легочные деструкции. Быстрота ликвидации полости особенно важна, поскольку с момента образования каверны именно она становится основным источником инфекции и прогрессирования, а ее ликвидация является главным в излечении туберкулеза.
Пневмонэктомия (удаление легкого) применяется при туберкулезе сравнительно нечасто (3—6% случаев всех фтизиохирургических операций, выполняемых в РФ), однако она является самым рискованным и травматическим вмешательством. Первая успешная пневмонэктомия в нашей стране выполнена J1.K. Богушем в 1947 г.
Операция показана при распространенном фиброзно-кавернозном туберкулезе, тотальной и субтотальной казеозной пневмонии, поликавернозном туберкулезе («разрушенное легкое»). Часто показаниями к операции являются послеоперационные рецидивы с сочетанием туберкулеза легких с хронической эмпиемой плевры. В этих случаях выполняют плевропневмонэктомию (удаление легкого с мешком эмпиемы).
У самых тяжелых больных, не способных выдержать одноэтапную операцию, плевропневмонэктомию выполняют двухэтапно, с применением предварительной окклюзии главного бронха и легочной артерии трансстернальным транскардиальным доступом [Богуш Л.К., Наумов В.Н.] или главного бронха, легочной артерии и легочных вен трансстернальным трансмедиастинальным доступом [Гиллер Б.М., Гиллер Д.Б.].
Наличие очаговых изменений в контралатеральном легком не является абсолютным противопоказанием к выполнению пневмонэктомии, но при деструктивном процессе противоположного легкого показанием может быть лишь развитие угрожающих жизни больного осложнений.
При одностороннем стабильном течении деструктивного туберкулеза пневмонэктомия оказалась эффективной более чем у 90% оперированных больных [Перельман М.И., Наумов В.Н.]. Адаптация больных к условиям жизни с одним легким достаточно сложна.
Факторами, влияющими на возвращение больных к трудовой деятельности, являются характер профессии, возраст, бытовые условия. Резкое смещение органов средостения неблагоприятно сказывается на функции дыхания и сердечно-сосудистой системы, особенно у пожилых больных.
Очень важным при диспансерном наблюдении больных, перенесших пневмонэктомию, является активная профилактика обострений туберкулеза и развития легочно-сердечной недостаточности.
Частичные резекции легких составляют основную массу (свыше 80%) фтизиохирургических операций. Их эффективность у впервые выявленных больных с ограниченными формами туберкулеза достигает 99% [Перельман М.И., Наумов В.Н., Стрельцов В.П.].
К частичным резекциям легких относятся: лобэктомия, сегментэктомия, бисегментэктомии и полисегментэктомии, краевые, клиновидные, прецизионные и комбинированные резекции.
Лобэктомия (удаление доли легкого) показана чаще всего при кавернозном и фиброзно-кавернозном туберкулезе с поражением одной доли. Реже ее выполняют по поводу казеозной пневмонии, туберкулемы и цирротического туберкулеза.
Комбинированную резекцию легких применяют при поражении деструктивным или казеозным процессом смежных долей легкого или сегментов разных долей легкого.
Билобэктомия, наиболее обширная из комбинированных резекций, применяется сравнительно редко. Верхняя билобэктомия (удаление верхней и средней доли) чаще других резекций требует коррекции объема гемоторакса интраплевральной торакопластикой. Нижняя билобэктомия (удаление нижней и средней доли) требует обязательной коррекции объема гемоторакса. Большинство хирургов применяют в этом случае френикотрипсию или пневмоперитонеум, некоторые — перемещение диафрагмы.
Резекции большого объема (лобэктомия, комбинированная резекция) при туберкулезе сопровождаются интраплевральной торакопластикой в 20—25% случаев. Одномоментное с резекцией легкого удаление двух-трех верхних ребер позволяет выполнить коррекцию объема гемоторакса и предупредить формирование остаточной плевральной полости после обширной резекции.
Интраплевральная торакопластика позволяет также избежать перенапряжения оставшейся части легкого и прогрессирования в зоне оставшихся очагов.
Сегментарную и полисегментарную резекцию легких применяют чаще при хирургическом лечении туберкулем и кавернозном туберкулезе. Их выполняют атипично и с раздельной обработкой элементов корня.
При атипичной сегментэктомии весь массив легочной ткани по линии предполагаемой резекции одним блоком с бронхами и сосудами удаляемой части легкого прошивают скобочными швами с помощью сшивающего аппарата.
В случаях когда патологический процесс занимает объем менее одного сегмента, применяют краевую и клиновидную или прецизионную резекцию легкого.
Значительная часть резекций легких по поводу туберкулеза может быть выполнена с применением видеоторакоскопии из малоинвазивных доступов.
В настоящее время в связи с увеличением частоты распространенного, лекарственно-устойчивого туберкулеза роль коллапсохирургических операции, и особенно экстраплевральной торакопластики, значительно возрастает.
Показанием к экстраплевральной торакопластике является чаще фиброзно-кавернозный туберкулез верхнедолевой локализации, реже кавернозный или диссеминированный деструктивный туберкулез.
Проводят торакопластику, как правило, при невозможности применения резекционной хирургии из-за распространенности процесса. Эффективность операции составляет, по данным отечественных авторов, 60—90% случаев.
Экстраплевральный пневмолиз заключается в отделении легкого со сращенными листками плевры от грудной стенки в зоне каверны и последующем поддержании коллапса части пораженной части легкого путем создания экстраплевральной полости, заполненной воздухом или каким-либо пломбировочным материалом.
Наибольшее распространение на практике получил в 40—60 годы XX в. экстраплевральный пневмоторакс, который поддерживался введением 300—400 см3 воздуха в экстраплевральную полость с интервалом 7—10 дней, а также экстраплевральный олеоторакс, при котором в качестве пломбировочного материала применялось стерильное вазелиновое масло.
Первыми в нашей стране экстраплевральный пневмоторакс применили Н.Г. Стойко и Т.Н. Хрущева в 1937 г. Показанием к его применению считался ограниченный кавернозный туберкулез при облитерации плевральной полости.
Экстраплевральный пневмолиз сопровождается значительным количеством осложнений при сравнительно низкой эффективности, что сделало это коллапсохирургическое вмешательство к концу XX в. редко выполняемым. В настоящее время экстраплевральный пневмолиз применяют у ослабленных больных с распространенными деструктивным туберкулезом, чаще всего как этап подготовки к более радикальным операциям.
Торакокаустика — пережигание спаек при неэффективности лечения искусственным пневмотораксом вследствие плевропульмональных сращений в зоне каверны. В современных условиях применяется с использованием видеоторакоскопической техники.
Методы местного лечения каверны включают широкий спектр хирургических манипуляций. Наиболее часто применяют пункцию каверны с промыванием полости антисептиками или противотуберкулезными препаратами, одновременно возможно облучение стенок каверны лазером через пункционную иглу.
Дренирование каверны микродренажем позволяет проводить длительную аспирацию содержимого с созданием отрицательного давления, способствующего спадению каверны; применяют фракционное введение в полость концентрированных растворов или напыление порошков противотуберкулезных препаратов.
Каверноскопия и видеокаверноскопия делают возможными направленную местную санацию каверны, обработку ее стенок лазером, диатермокоагуляцию стенок полости и устьев дренирующих бронхов [Добкин В.Г.].
Вскрытие каверны — кавернотомия — травматичный, но более эффективный метод местного лечения; чаще выполняется как первый этап хирургического лечения для подготовки к кавернопластике или удалению легкого. Хирургический риск кавернотомии невысок, а эффективность в сочетании с кавенопластикой достигает 80% [Перельман М.И., Наумов В.Н., Добкин В.Г., Стрельцов В.П.].
Плевроэктомия (иссечение патологически измененной париетальной и висцеральной плевры) используется как в самостоятельном варианте, так и в сочетании с резекцией легкого. Показаниями к выполнению операции служат эмпиема плевры и хронический плеврит.
Открытая торакомиопластика применяется прилечении ограниченных эмпием плевры без распространенного поражения легочной ткани, включая послеоперационные эмпиемы. После поднадкостничной резекции ребер над полостью эмпиемы и иссечения или выскабливания пиогенного слоя, полость тампонируют мышцами грудной клетки. При обнаружении легочно-плеврального или бронхоплеврального свища, последний ушивают с фиксацией к зоне шва мышечной ткани.
Резекции, реампутации и окклюзии крупных бронхов выполняют по поводу бронхостенозов и бронхиальных свищей, осложняющих легочный процесс или ранее произведенную операцию.
Легочно-диагностические операции. Торакоскопия и видеоторакоскопия при экссудативном плеврите туберкулезной этиологии или эмпиеме позволяет произвести визуальную оценку поражения и прицельную биопсию плевры для морфологической верификации процесса и местную санацию плевральной полости (вскрытие отдельных осумкований, удаление экссудата, фибрина, промывание полости растворами антисептиков и противотуберкулезных препаратов, обработка плевры ультразвуком, лазером, частичная плевоэктомия, дренирование плевральной полости).
Медиастиноскопия, плевромедиастиноскопия позволяют верифицировать диагноз туберкулеза средостенных лимфатических узлов и в ряде случаев выполнить удаление казеозноизмененных узлов.
Широкий спектр вышеперечисленных фтизиохирургических операций в комплексе с современной химиотерапией и патогенетическим лечением позволяют добиться клинической стабилизации процесса или излечения у подавляющего большинства оперированных больных.
Особенно важно, чтобы хирургическое вмешательства было своевременным, и в первую очередь у большинства впервые выявленных больных. Такой подход препятствует хронизации заболевания и сокращает резервуар туберкулезной инфекции.
Сегментарная резекция легкого
Торакоскопическая сегментарная резекция или сегментэктомия легкого - малоинвазивная, технически сложная операция, заключающаяся в удалении сегмента легкого. Ее целью является устранение патологически измененных тканей при сохранении максимального объема здоровых. Хирургическое вмешательство выполняется торакальным хирургом с задействованием специального эндоскопического оборудования, что резко снижает вероятность развития осложнений и сокращает послеоперационный период.
Показания к проведению
Операция выполняется при:
- туберкулезе (кавернозном туберкулезе, туберкулеме легкого, казеозной пневмонии);
- раке легкого, включая периферический рак легкого, метастатическое поражение легкого, карциноид;
- доброкачественных опухолях легкого, в частности хондроме;
- неспецифических заболеваниях легких (бронхоэктатической болезни, буллезной эмфиземе легких, абсцессе легкого);
- врожденных заболеваниях легких (секвестрации, гипоплазии, кисте легкого);
- паразитарных заболеваниях легких и средостения, в частности эхинококкозе.
Противопоказания
Торакоскопическая сегментарная резекция не может быть проведена при:
- нарушениях свертываемости крови;
- инфекционных заболеваниях кожи в области операционного поля;
- диффузных заболеваниях легких, сопровождающихся распространенным поражением легочной ткани;
- декомпенсированных формах хронических заболеваний;
- наличии метастаз злокачественных опухолей в лимфатических узлах.
Также вопрос о рациональности проведения операции ставится при выраженном нарушении дыхательной функции и тяжелом поражении легкого, в том числе обусловленном сопутствующими заболеваниями.
Операция
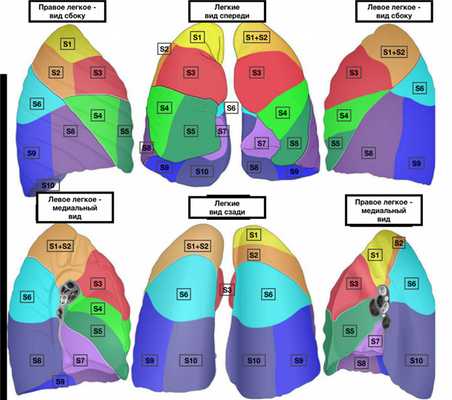
Сегментарная резекция подразумевает удаление одного сегмента легкого, т. е. одной его структурной части. Деление на сегменты условное, но оно выполнено не в произвольном порядке, а по междолевым щелям. Правое легкое имеет 10 сегментов, левое - 9. Они группируются в доли: 3 в правом легком и 2, соответственно, в левом. Каждый легочный сегмент имеет форму неправильной трапеции и свой сегментарный бронх, отдельную ветвь легочной артерии и вены.
Торакоскопическая сегментарная резекция - видеоторакоскопическая операция (VATS), подразумевающая удаление сегмента легкого с помощью эндоскопического оборудования, а именно торакоскопа, снабженного видеокамерой, и двух манипуляторов. Они вводятся в тело через 3 точечных прокола в области грудной клетки, что позволяет сократить до минимума травматизацию тканей, избежать раздвижения ребер и тем самым облегчить послеоперационный период и снизить риск развития осложнений.
Хирургические вмешательства на легких и органах средостения отличаются высокой сложностью из-за особенностей анатомии грудной стенки, сложности строения органов дыхательной системы, что и обусловило более медленное внедрение в торакальную хирургию эндоскопических технологий, тогда как в других областях медицины они применяются уже относительно давно.
Анестезиологическое пособие
Операция осуществляется под интубационным наркозом, что предполагает введение в трахею эндотрахеальной трубки, подключенной к специализированному аппарату. В течение всей операции именно он будет «дышать» за пациента, контролировать все жизненные показатели и точно регулировать концентрацию препаратов для поддержания наркоза.
Эндотрахеальный наркоз позволяет регулировать интенсивность легочной вентиляции, вводить миорелаксанты, расслабляющие мышцы, что важно для торакоскопической операции. Также он исключает риск выхода пациента из сна и ухудшение самочувствия в послеоперационный период из-за передозировки препаратами.
Интубация осуществляется после внутривенного наркоза, в результате чего пациент засыпает и не испытывает дискомфорта от введения трубки. Она производится в положении лежа на боку. Для фиксации тела в нужном положении используют специальные валики.
Ход операции
В ходе операции хирург:
- визуально оценивает состояние легочной ткани;
- нагнетает воздух через установленную в трахею трубку, что приводит к раздуванию легких и позволяет идентифицировать подлежащий резекции сегмент;
- пережимает соответствующий сегментарный бронх, чтобы нужный сегмент легкого оставался раздутым;
- «спускает» избыточный воздух из остальных сегментов;
- накладывает лигатуру на питающую выделенный сегмент артерию;
- планомерно удаляет с помощью эндоскопических инструментов пораженный сегмент;
- повторно плавно нагнетает воздух в легкие для выявления их возможных повреждений и кровотечений;
- при отсутствии осложнений накладывает швы.
Для оттока образующегося после хирургического вмешательства экссудата в послеоперационную рану устанавливают 2 дренажные трубки и осуществляют экстубацию (удаление трубки из трахеи). После этого дренажные трубки подключают к аспиратору, а пациента переводят в отделение интенсивной терапии.
Подготовка к операции
Изначально пациент получает консультацию торакального хирурга, во время которой врач подробно описывает сложившуюся ситуацию, объясняет диагноз и последствия отсутствия лечения, рассказывает о предлагаемой операции, особенностях ее выполнения и рисках. После этого пациент получает время на принятие решения.
При согласии на проведение торакоскопической сегментарной резекции легкого больному нужно предоставить медицинскую карту или рассказать врачу об имеющихся хронических заболеваниях, аллергических реакциях, перечислить все принимаемые на постоянной основе лекарственные средства и честно признаться в имеющихся вредных привычках (курение, употребление алкоголя и т. д.). Это важно, так как для снижения риска развития тяжелого кровотечения необходимо отменить или как минимум снизить дозу антикоагулянтов, за месяц до операции отказаться от курения.
Также каждый пациент подвергается комплексному предоперационному обследованию, целью которого является исключение противопоказаний и сбор максимально возможного количества данных для планирования хода хирургического вмешательства. В него входит ряд анализов:
- ОАК и ОАМ;
- определение скорости свертываемости крови;
- определение группы крови, резус-фактора;
- анализ на ВИЧ, сифилис, гепатиты.
Также в обязательном порядке проводятся ЭКГ, иногда назначается ПЭТ-КТ и биопсия.
После завершения обследования его результаты оценивает терапевт, а при наличии хронических заболеваний и профильные специалисты. Если противопоказаний не обнаружено, пациент получает разрешение на проведение операции. После этого совместно с торакальным хирургом определяется дата плановой госпитализации и непосредственно проведения хирургического вмешательства. Поскольку оно выполняется под общей анестезией, как минимум за 10—12 часов до него пациент должен полностью отказаться от употребления пищи и напитков.
Восстановление
Первые 12 часов пациент проводит в отделении интенсивной терапии. В это время медперсонал постоянно следит за жизненными показателями, регулярно проверяет дренажные трубки и вводит обезболивающие и другие препараты.
Через день проводится контрольный ОАК, результаты которого позволяют оценить степень послеоперационной анемии и качество функционирования почек. При отсутствии осложнений пациента переводят в обычную палату, но продолжают мониторинг состояния сердечно-сосудистой системы и дренажных трубок, а также проведение медикаментозной терапии. Нередко требуется кислородная терапия. В первое время питание возможно только жидкой, измельченной пищей.
При торакоскопической сегментарной резекции легкого выписка из стационара обычно осуществляется через 2—3 дня. За это время пациент уже переходит на полутвердую пищу и восстанавливает способность к самообслуживанию. Иногда дренажные трубки удаляют уже после выписки.
Для быстрой и эффективной реабилитации показано:
- проводить занятия по дыхательной гимнастике;
- пройти курс физиотерапевтических процедур;
- продолжать прием назначенных медикаментов (анальгетиков - по требованию);
- соблюдать в течение недели щадящий режим физических нагрузок;
- отказаться от самостоятельно вождения автомобиля на 7 дней;
- соблюдать рекомендованную врачом диету.
После торакоскопической сегментарной резекции легкого обязательно проводятся контрольные осмотры оперировавшим торакальным хирургом.
Торакопластика
Торакопластика - операция, заключающаяся в резекции или удалении ребер, что обеспечивает уменьшение объема грудной полости и создание благоприятных условий для функционирования легких и плевры при ряде их поражений. Существует более 20 ее модификаций и если ранее она приводила к грубой деформации грудной клетки и нарушениям осанки, то современные методики исключают столь нежелательные последствия.
Показания к торакопластике
Операция показана при хронической эмпиеме и деструктивных формах туберкулеза:
- фиброзно-кавернозной;
- инфильтративной;
- кавернозной.
Торакопластика может выступать как в качестве основного метода лечения, так и в роли корригирующей операции для устранения осложнений после резекции или полного удаления легкого и других хирургических вмешательств на органах грудной полости.
Проведение торакопластики невозможно при:
- множественных кавернах в разных долях легкого;
- стенозе крупных бронхов;
- тяжелой легочно-сердечной недостаточности;
- свище главного или долевого бронха (решетчатое легкое);
- хронической почечной, печеночной недостаточности.
Виды операции и
Операция подразумевает частичное или полное удаление ребер, их хрящей, плевры, резекцию или перемещение межреберных мышц для увеличения податливости грудной стенки. В результате устранения ее сопротивления, легкое спадается и уменьшаются дыхательные экскурсии (глубина движения). В результате наблюдается спадение присутствующих в нем патологических полостей и уменьшение их растяжения при дыхании. Это способствует снижению всасывания образующихся продуктов распада легочной ткани, угнетению деструктивных изменений в ней и постепенному рубцеванию пораженного участка. Другим словами благодаря проведению торакопластики наблюдается закрытие дефектов и улучшение функционирования легких.
Операция выполняется открытым способом. Разрез делают вдоль позвоночника, огибая лопатку, до задней подмышечной линии. Затем отделяют полученный кожно-мышечный лоскут, оголяют ребра и удаляют нужные, сохраняя надкостницу (плотную соединительнотканную оболочку, покрывающую кость и густо пронизанную сосудами и нервами). После завершения всех манипуляций в рану укладывают дренажные трубки или тампоны, ушивают ее редкими швами и закрывают давящей повязкой.
Сегодня применяется 3 вида торакопластики:
- Экстраплевральная - операция не подразумевает вскрытие плевральной полости. Она в основном используется для хирургического лечения кавернозного, кавернозно-фиброзного и инфильтративного туберкулеза. Положение и размер разреза кожи и подкожно-жировой клетчатки зависит от локализации каверн.
- Интраплевральная - торакопластика осуществляется с удалением не только ребер, но и межреберных мышц, пристеночной плевры. В виду высокой травматичности такая методика применяется редко. Она показана для хирургического лечения хронической эмпиемы, бронхиальных свищей, а также для устранения послеоперационных осложнений после резекции верхней доли легкого или ее сегментов.
- Лестничная - относится к интраплевральной технике, но применяется значительно чаще. Ее суть состоит в полной или частичной резекции ребер с перемещением предварительно рассеченных межреберных мышц на поверхность легкого с сохранением целостности пристеночной плевры. Метод используется при лечении хронической эмпиемы с или без свищей мелких бронхов, а также кавернозного, фиброзно-кавернозного туберкулеза.
В зависимости от объема поражения легких может проводиться полная торакопластика, подразумевающая удаление всех ребер с одной стороны, или же частичная, заключающаяся в удалении только нескольких из них. Также резекция может выполняться только с одной или с обеих сторон.
Торакопластика проводится под общим эндотрахеальным или интубационным наркозом. Это разновидность общей анестезии, заключающаяся во введении эндотрахеальной трубки в трахею и подключении пациента к аппарату жизнеобеспечения. На протяжении всего хирургического вмешательства он будет контролировать жизненные показатели больного и обеспечивать функцию дыхания. Непосредственно интубация проводится после внутривенного наркоза, что исключает возникновение болезненных ощущений в ходе нее.
Подготовка в торакопластике у больных туберкулезом заключается в проведении комплексной консервативной терапии, направленной на устранение обострения, туберкулезной интоксикации, уменьшение объема продуцируемой мокроты и нормализацию дыхания. Основным ее компонентом является индивидуально подобранная антибактериальная терапия. При хронической эмпиеме обязательно проводится санация плевральной полости. Для этого применяются пункции, в ходе которых удаляется гнойное отделяемое.
Этап консервативной терапии, проводимой в рамках предоперационной подготовки, может занимать как 1—2 недели, так и несколько месяцев.
Непосредственно перед выполнением операции пациентам назначается комплексное обследование, включающее как лабораторные анализы, так и проведение инструментальных методов диагностики. В его состав обычно входят:
- ОАК и ОАМ;
- биохимический анализ крови, определение концентрации фибриногена, скорости свертывания крови;
- анализ на ВИЧ, гепатиты, сифилис;
- ЭКГ и эхо-КГ;
- КТ грудной клетки;
- спирография.
Если пациент принимает антикоагулянты и другие препараты, влияющие на скорость свертывания крови, в индивидуальном порядке рассматривается вопрос об их отмене до проведения торакопластики. Также рекомендуется как минимум за месяц до операции отказаться от курения, употребления алкоголя.
Восстановление после хирургического вмешательства
После завершения операции пациента переводят в отделение интенсивной терапии, где его состояние и жизненные показатели постоянного контролируются квалифицированным медицинским персоналом. Внутривенно вводятся антибиотики, обезболивающие и другие лекарственные средства по показаниям. При условии отсутствия осложнений и стабильном состоянии его переводят в комфортабельную палату общего типа и продолжают медикаментозную терапию.
При правильном выполнении торакопластики осложнения наблюдаются крайне редко. Они чаще обусловлены неправильным проведением реабилитации. Для профилактики развития послеоперационных осложнений показана ранняя активизация больного, поэтому уже с первых дней начинают выполнение дыхательных упражнений под контролем специалиста. В дальнейшем в программу реабилитации также включают ЛФК и физиотерапевтические процедуры. Их выполнение продолжают и после выписки, как и прием назначенных врачом лекарств.
Иногда наблюдается нарушение дыхательных движений в области образовавшегося дефекта, но по мере регенерации костной ткани из сохранившейся надкостницы ребер оно исчезает.
Грамотно проведенная торакопластика обеспечивает стойкое исчезновение микобактерий туберкулеза и закрытие каверн у 75—85% пациентов. При ее выполнении для лечения эмпиемы закрытие полости наблюдается у 70—85% больных.
Объем резекции легкого при туберкулезе. Торакопластика
Торакоскопия и видеоторакоскопия при туберкулезе
Основоположником торакоскопии является Н. Jacobaeus (1910), применивший ее для диагностики заболеваний плевры, опухолей грудной клетки и для пережигания плевральных спаек при применении у больных туберкулезом легких искусственного пневмоторакса. Прогресс в области видеотехнологий, эндоскопических хирургических инструментов и разработке степлер-техники обусловил дальнейшее развитие торакоскопии.
В 1980-е гг. торакальные хирурги существенно расширили показания к торакоскопии как методу биопсии легкого, лимфатических узлов и новообразований средостения. Ее стали применять для дренирования и склерозирования медиастинальных кист, для частичной декортикации легкого, при плеврэктомии, плевродезе, при рецидивирующем спонтанном пневмотораксе и закрытии бронхоплевральных фистул.
Созданные в эти годы эндоскопические инструменты позволили выйти торакоскопии на уровень малоинвазивных вмешательств, востребованных в клинической практике. Торакоскопическая биопсия позволяет верифицировать диагноз в 100 % при минимальной частоте осложнений.
Немецкой фирмой «Karl Storz» в 1994 г. создан набор инструментов для вмешательств из мини-доступа с видеосопровождением. В него входят пинцеты, диссекторы, зажимы, ретракторы и специальные ножницы, позволяющие более свободно манипулировать и не закрывать при этом поле зрения в зоне операции.
Торакоскопические операции выполняются под интубационным наркозом с применением миорелаксантов и искусственной вентиляции легких. При выполнении диагностических торакоскопии с небольшим объемом вмешательств может использоваться внутривенный, масочный наркоз в сочетании с местной анестезией или просто местная анестезия.
Торакоцентез производится в пятом-шестом межреберье по одной из аксиллярных линий. После введения торакоскопа выполняется осмотр плевральной полости и определяется место для введения инструментальных 4—5 торакопортов. В дальнейшем проводится осмотр париетальной плевры, структур средостения, висцеральной плевры и легкого, выполняется биопсия в местах патологических изменений или хирургическое вмешательство. Заканчивается операция дренированием плевральной полости.
При спонтанном пневмотораксе видеотехнологии минимизируют операционную травму и снижают частоту послеоперационной дисфункции легких. При эмпиеме плевры с их помощью удаляется гной из осумкованных полостей, выполняется частичная декортикация легкого и плеврэктомия.
Торакоскопия начала применяться при лечении патологии средостения. Кисты средостения, паравертебральные процессы, удаление бронхогенных кист, лигирование поврежденного грудного лимфатического протока, нейрогенные опухоли и внутригрудная симпатэктомия являются показанием к проведению торакоскопических операций.
Видеоторакоскопия используется также для предоперационной диагностики и оценки распространенности рака легкого. Производить лобэктомию или пневмонэктомию с видеосопровождением следует лишь у больных, имеющих достаточные функциональные резервы. При этом необходимо учитывать способность больных перенести традиционную операцию, потребность в которой может появиться в любой момент.
Область применения торакоскопии не ограничена только перечисленными заболеваниями, а включает также вмешательства по поводу бронхоэктазов, аневризм внутренней грудной артерии, открытого артериального протока, хиатальной грыжи, вентрикулярных аритмий, релаксации диафрагмы.
Показания к проведению видеоторакоскопии условно разделяются на диагностические и лечебные.
Диагностические показания:
— дифференциальная диагностика болезней плевры, легочной паренхимы, средостения (туберкулез, мезотелиома, лимфома, саркоидоз, лимфогранулематоз, метастатическое поражение лимфатических узлов);
— предоперационная оценка распространенности процесса при раке легкого и раке пищевода.
Лечебные показания:
— болезни плевры: неспецифическая эмпиема плевры;
— болезни легких: буллезная болезнь, спонтанный пневмоторакс, туберкуло-ма, доброкачественные опухоли легкого, солитарные метастазы, периферический и центральный рак легкого в начальных стадиях, бронхоэктазы;
— болезни перикарда: перикардиты, кисты перикарда;
— болезни средостения: тимома, медиастинальные кисты, опухоли средостения, хилоторакс;
— болезни пищевода: ахалазия пищевода, гастроэзофагеальная рефлюксная болезнь, лейомиома пищевода, рак пищевода;
— болезни диафрагмы: релаксация купола диафрагмы, диафрагмальная грыжа;
— травма грудной клетки: гемоторакс, инородные тела плевральной полости;
— при заболеваниях, нуждающихся в проведении внутригрудной симпатэктомии (пептическая язва, бронхиальная астма, болезнь Рейно, идеопатический гипергидроз и др.).
Абсолютные противопоказания — наличие грубых плевральных сращений, появившихся из-за прогрессирования процесса или в результате предшествовавшего хирургического вмешательства.
Относительные противопоказания — наличие сопутствующей патологии, обусловливающей высокий риск проведения наркоза и хирургического вмешательства, а также распространенность процесса, вызывающая сомнения в возможности выполнения эндоскопического хирургического вмешательства.
Осложнения видеоторакоскопии — общие интраоперационные и послеоперационные осложнения (травматические, анестезиологические гнойно-воспалительные, плевролегочные, дискоагуляционные, легочно-сердечная недостаточность, нарушения бронхиальной проходимости и ателектазы).
Проведение видеоторакоскопических вмешательств является альтернативой традиционной торакотомии. Ее преимущество перед ней — в лучшем обзоре оперируемой зоны, в снижении частоты послеоперационных осложнений и в значительном снижении длительности пребывания больных в стационаре.
Приобретенный опыт лечения химиопрепаратами деструктивного туберкулеза легких свидетельствует о существовании определенного периода максимальной эффективности такого лечения. Границы его колеблются от 3—4 до 6—8 мес. оптимальной комплексной этиопатогенетической терапии. Если деструктивные изменения остаются после указанных сроков, важнейшей врачебной задачей является коррекция лечения и оценка показаний к хирургическому лечению.
Обеспечение безопасности операций на органах дыхания осуществляется тщательной подготовкой к хирургическим вмешательствам и контролем за функциональным состоянием жизненно важных систем организма — дыхательной и сердечно-сосудистой.
Дыхательная недостаточность часто бывает причиной отказа больным в операции. При резко выраженных вентиляционных нарушениях (ВН) больных не оперируют.
Основными компонентами ВН являются жизненная емкость легких (ЖЕЛ) и максимальная вентиляция дыхания (МВД). Ю. М. Репиным и Н. Ф. Соловьевой (1983) разработан метод оценки внешнего дыхания на основе интегрального показателя — индекса вентиляции. ИВ является произведением процентных значений ЖЕЛ и МВЛ от их должных величин и позволяет четко разграничить степень ВН.
Для дифференцированной оценки ВН авторами выделено пять степеней. Границу «нормальных» значений и I степени ВН определяет ИВ 6,400 (80 % ЖЕЛ умножить на 80 % МВЛ); границу I и II степени - ИВ 4,225 (65 % ЖЕЛ умножить на 65 % МВЛ) и далее - соответственно II и III степени ИВ 2,500, III и IV степени - ИВ 1,600, V степени - ИВ 900. Нормальные вентиляционные показатели следует считать тогда, когда ИВ составляет более 6,400.
Читайте также:
