Период поздних дегенеративных заболеваний. Снижение смертности от сердечно-сосудистых заболеваний
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Проведение активной кардиоваскулярной профилактики в ежедневной клинической практике - важнейшее условие снижения смертности в стране, что обусловлено следующими причинами:
1. Сердечно-сосудистые заболевания (ССЗ) продолжают оставаться наиболее актуальной проблемой здравоохранения большинства стран мира, в том числе России, несмотря на существенный прогресс последних десятилетий в сфере диагностики и лечения кардиоваскулярной патологии. Экспертами Всемирной Организации здравоохранения (ВОЗ) прогнозируется дальнейший рост сердечно-сосудистой заболеваемости и смертности, как в развитых, так и развивающихся странах, обусловленный старением населения и особенностями образа жизни (ОЖ) [1,2].
2. ССЗ, обусловленные атеросклерозом, начинают развиваться задолго до появления первых клинических симптомов. Больные часто умирают внезапно, не получив надлежащей медицинской помощи.
3. Развитие ССЗ тесно связано с особенностями ОЖ и факторами риска (ФР) - курением, нездоровым питанием, недостаточной физической активностью (ФА), избыточной массой тела (МТ), артериальной гипертонией (АГ), психосоциальными факторами и рядом других.
4. Модификация ФР приводит к снижению заболеваемости и смертности от ССЗ.
5. Существующие методы лечения ССЗ (медикаментозные, эндоваскулярные и хирургические) не приводят к полному излечению. Риск сердечно-сосудистых осложнений (ССО) у этих пациентов остается высоким.
В Проекте Федерального Закона “Об основах охраны здоровья граждан в Российской Федерации” [3], принятого в первом чтении Государственной Думой Российской Федерации (РФ), профилактика определяется как “комплекс мероприятий, направленных на сохранение и укрепление здоровья населения, включающих формирование здорового образа жизни (ЗОЖ), предупреждение возникновения, распространения и раннее выявление заболеваний, причин и условий их возникновения и развития, а также на устранение отрицательного воздействия на здоровье факторов внутренней и внешней среды на популяционном, групповом и индивидуальном уровнях”. Профилактика признана на сегодняшний день приоритетным элементом медицинской помощи.
В Московской декларации, принятой по итогам работы Первой глобальной министерской конференции по ЗОЖ и неинфекционным заболеваниям (НИЗ) (апрель 2011г) [4] подчеркивается, что эффективная профилактика и контроль НИЗ требуют согласованных действий правительства на всех уровнях (национальном, региональном и местном) в целом ряде секторов (ведомств), таких как здравоохранение, образование, сельское хозяйство, спорт, транспорт и градостроительство, экология, труд, промышленность и торговля, финансы и экономическое развитие.
1.1. Актуальность кардиоваскулярной профилактики, исходя из данных эпидемиологической ситуации в РФ
ССЗ - ведущая причина смерти населения РФ (вклад в общую смертность составляет 57 %). Только в 2007 году от ССЗ погибли более 1 млн 185 тысяч человек, в том числе от ишемической болезни сердца (ИБС) - 50,1 % и цереброваскулярной болезни (ЦВБ) (в основном мозговых инсультов) - 34,5 % [5]. Показатели смертности от ССЗ в России являются одними из самых высоких в мире. Коэффициент смертности (число умерших на 100 000 населения соответствующего пола) от болезней системы кровообращения составил в 2007 году в РФ 834 случая, тогда как в развитых европейских странах он ниже в 4 раза. Согласно данным официальной статистики около 40 % людей в России умирают в активном трудоспособном возрасте (25-64 года). Смертность мужчин трудоспособного возраста от ИБС в России выше, чем во Франции, более чем в 10 раз, от мозгового инсульта (МИ) - в 6 раз [6]. ССЗ - наиболее частая причина госпитализаций и потерь трудоспособности населения РФ. Экономический ущерб от ССЗ в РФ в 2007 году составил 2,8 % внутреннего валового продукта (ВВП) страны, прогнозируется увеличение ущерба к 2015 году [7].
Структура смертности от ССЗ в РФ неоднородна: она варьирует в зависимости от региона и места проживания (в сельской местности смертность выше). Разброс в показателях смертности между субъектами РФ, возможно, обусловлен разным социально-экономическим уровнем и доступностью ресурсов здравоохранения. Известно, что распространенность ССЗ и смертность от них выше у лиц, имеющих низкий социально-экономический статус (низкий уровень образования и дохода). Это связано с большей распространенностью ФР - курения, нездорового питания, избыточного потребления алкоголя, а также недостаточной доступностью квалифицированной медицинской помощи. Женщины в России живут существенно дольше мужчин (разрыв составляет 12,5 лет), при этом от ССЗ их умирает больше (в 2007 году коэффициент смертности у мужчин 812, у женщин 853) [5]. Избыточная преждевременная смертность приводит к низкой ожидаемой продолжительности жизни (ОПЖ) населения России. В 2007 году ОПЖ составила 67,5 лет: у мужчин - 61,4 год, у женщин - 73,9 лет. Показатели ОПЖ в России ниже, чем в странах Европейского союза, на 10-14 лет.
1.2. Концепция ФР ССЗ как научная основа и ключевой элемент стратегии профилактики
Развитие ССЗ тесно ассоциировано с особенностями ОЖ и связанных с ним Ф Р, которые, взаимодействуя с генетическими особенностями, способны ускорять развитие заболеваний. Наибольший вклад в преждевременную смертность населения РФ вносят: АГ (35,5 %), гиперхолестеринемия (23 %), курение (17,1 %), недостаточное потребление овощей и фруктов (12,9 %), избыточная МТ (12,5 %), избыточное потребление алкоголя (11,9 %) и гиподинамия (9 %) [8, 9].
Результаты крупномасштабных международных исследований (в частности, исследования INTERHEART) показали, что во всем мире, независимо от региона проживания, 9 факторов оказывают определяющее влияние на риск развития инфаркта миокарда (ИМ). Это 6 ФР (повышающих риск развития ИМ): дислипидемия (apoB/apoAI), курение, А Г, абдоминальное ожирение (АО), психосоциальные факторы (стресс, социальная изоляция, депрессия), сахарный диабет (СД), - и 3 фактора антириска (понижающих риск): употребление в достаточном количестве овощей и фруктов, регулярное употребление очень малых доз алкоголя и регулярная ФА [10]. Опубликованные в 2010 году результаты международного исследования INTERSTROKE показали, что практически те же факторы, и в первую очередь А Г, определяют риск развития мозгового инсульта (МИ) [11].
Распространенность основных ФР в России достаточно высока: курят 59,8 % взрослых мужчин и 9,1 % женщин, имеют АГ 39,9 % и 41,1 %, гиперхолестеринемию 56,9 % и 55,0 %, ожирение 11,8 % и 26,5 %, соответственно [8]. Увеличилась распространенность курения среди молодежи, особенно молодых женщин. С 1990 по 2006 год потребление алкоголя на душу населения возросло не менее чем в 2,5 раза. Избыточно потребляют алкоголь 12,0 % мужчин и 3,0 % женщин, разовое потребление алкоголя в 5 и 2 раза, соответственно, превышает безопасные дозы. Согласно опросам, более трети россиян не заботятся о своем здоровье. Здоровье не рассматривается большинством населения как общественная и персональная ценность. В последние десятилетия значительное влияние на здоровье населения страны оказывают психосоциальные факторы: психосоциальный стресс и тесно связанные с ним тревожные и депрессивные состояния [12]. Более чем у половины лиц, обращающихся в территориальные поликлиники, отмечается психосоциальный стресс среднего и высокого уровня, признаки психологической дезадаптации, тревожная и/или депрессивная симптоматика, которые увеличивают риск смерти от ССЗ. Стресс, тревожные и депрессивные расстройства тесно ассоциированы с социально-экономическими (низкий уровень образования, дохода и социальной поддержки) и поведенческими ФР (курением, избыточным потреблением алкоголя и др.).
Принимая во внимание многофакторную этиологию ССЗ, тесную сопряженность ФР друг с другом и взаимопотенцирующее действие, их влияние на здоровье стали рассматривать не дихотомически, а суммарно. Была сформулирована общепризнанная на сегодняшний день концепция суммарного кардиоваскулярного риска [2, 13-17].
Основная задача профилактических мероприятий - выявление ФР, оценка степени суммарного кардиоваскулярного риска и его снижение у лиц с повышенным риском и пациентов ССЗ (за счет модификации всех имеющихся ФР), а также оздоровление ОЖ с целью сохранения низкого риска у лиц с низкой вероятностью развития заболевания.
К числу сердечно-сосудистых (кардиоваскулярных) заболеваний, тесно связанных и обусловленных атеросклерозом, относятся:
- АГ;
- ИБС и ее осложнения (острый коронарный синдром (ОКС), ИМ);
- ЦВБ и их осложнения (МИ);
- поражения аорты (аневризмы стенки аорты);
- поражения периферических артерий;
- сердечная недостаточность (СН).
Клинические проявления атеросклероза варьируют в широких пределах. В структуре сердечно-сосудистой смертности высока доля внезапной смерти. На фоне увеличения выживаемости при острых ССЗ за счет внедрения высокотехнологичных методов лечения, увеличивается распространенность хронических форм ИБС. В настоящее время в РФ она составляет 10-12 % [18]. Летальность при ИМ в среднем по стране - 15,5 %, у выживших сохраняется высокий риск повторной сердечно-сосудистой катастрофы [19]. Ежегодно в РФ переносят МИ более 450 тыс. человек. Смертность от МИ в РФ - одна из самых высоких в мире (305 на 100 тыс. населения в 2006г). По данным Национального регистра инсульта, 80 % пациентов, перенесших МИ, не возвращаются к прежней работе, каждому третьему требуется посторонняя помощь. На долю МИ приходится 24 % всех потерь трудоспособности населения страны. Отмечается тенденция к "омоложению" ИМ и МИ: увеличивается их распространенность у лиц трудоспособного возраста.
ФР развития заболеваний атеросклеротического происхождения являются в целом общими, в то же время имеются определенные отличия в зависимости от локализации атеросклеротического поражения. Так, курение играет большую роль в развитии периферического атеросклероза, а АГ - большую роль в развитии МИ, чем в развитии ИБС. Контроль ФР даже у больных ССЗ остается неадекватным. Об этом свидетельствуют результаты крупного (13935 больных) международного исследования EUROASPIRE III, в котором в числе 22 европейских стран принимала участие Россия, даже у больных ИБС, перенесших ИМ, другие острые коронарные синдромы (ОКС) и вмешательства по реваскуляризации миокарда, не достигается надлежащего контроля уровня холестерина, глюкозы, ФА, артериального давления (АД). У нас в стране наиболее неблагоприятная ситуация отмечается в отношении контроля дислипидемии, психологического состояния больных (самая высокая частота выявления тревоги и депрессии среди европейских стран), качества жизни больных и участия в программах реабилитации [20].
1.3. Значимость коррекции ФР в снижении смертности и улучшении общественного здоровья
Опыт зарубежных стран и результаты крупных контролируемых профилактических программ, таких как CINDI, TACIS, в том числе программ проведенных в России, убедительно показывают, что активная пропаганда ЗОЖ и эффективный контроль ФР приводит к значительному снижению частоты новых случаев ССЗ, осложнений и смертей от них. Внедрение эффективных методов профилактики и лечения ССЗ в странах Западной Европы, США, Японии, Австралии, Новой Зеландии позволили за 20 лет снизить кардиоваскулярную смертность в этих странах на 50 % и более. Знаменитый Северокарельский проект (North Karelia Project), начатый в Финляндии в 1972-1978гг в качестве демонстрационного и перенесенный на национальный уровень в виде широкомасштабной государственной комплексной программы профилактики НИЗ, обеспечил в последующие 25 лет существенное снижение числа курящих мужчин (более чем на 20 %) и усредненного уровня холестерина в популяции, 80 % снижение смертности от ССЗ у населения трудоспособного возраста, значимое увеличение продолжительности жизни и улучшение базовых показателей общественного здоровья [21].
Хроническая сердечная недостаточность: современные проблемы и пути их решения
Распространенность хронической сердечной недостаточности среди населения в различных регионах Российской Федерации варьирует в пределах 7-10%. Доля больных сердечной недостаточностью высоких функциональных классов увеличилась с 4,9% в 1998 г. до 8,8% в 20
Incidence of chronic heart failure among population of different regions of Russian Federation ranges from 7 to 10%. The part of patients with advanced heart failure during 1998-2014 years increased from 4,9% to 8,8%. Importance of prevention and treatment of basic risk factors and cardiac diseases, leading to destabilized cardiac performance, is of great priority. We discuss current problems of diagnostics, medical, non-pharmacological and endovascular treatment of these patients. Also we show possible ways of their solution.
Согласно определению, изложенному в клинических рекомендациях Российского кардиологического общества, хроническая сердечная недостаточность (ХСН) представляет собой «патофизиологический синдром, при котором в результате того или иного заболевания сердечно-сосудистой системы или под влиянием других этиологических причин происходит нарушение способности сердца к наполнению или опорожнению, сопровождающееся дисбалансом нейрогуморальных систем (РААС, симпатоадреналовой системы, системы натрийуретических пептидов, калликреин-кининовой системы), с развитием вазоконстрикции и задержкой жидкости, что приводит к дальнейшему нарушению функции сердца (ремоделированию) и других органов-мишеней (пролиферации), а также к несоответствию между обеспечением органов и тканей организма кровью и кислородом с их метаболическими потребностями» 1.
В настоящее время актуальность проблемы ХСН для здравоохранения обусловлена распространенностью патологии и значительными экономическими затратами, обусловленными тяжелым прогрессирующим течением заболевания, многократными госпитализациями, ранней инвалидизацией, дорогостоящим кардиохирургическим и продолжительным медикаментозным лечением, комплексной программной реабилитацией и высоким уровнем смертности. Одним из основных стратегических направлений в эффективном лечении больных с ХСН, улучшении качества их жизни, снижении смертности и продолжении жизни пациентов является изучение и выявление этой патологии на максимально ранних стадиях лежащего в основе заболевания [4].
Длительное время одним из основных направлений в кардиологии являлось изучение проблем атеросклероза, ишемической болезни сердца и артериальной гипертензии, это связано с их высокой медико-социальной значимостью для общества, однако новое понимание сути ХСН, рассмотрение этого синдрома как крупнейшей неинфекционной пандемии привели к более глубокому осознанию международным медицинским сообществом проблемы ХСН 7.
В различных регионах Российской Федерации распространенность ХСН варьирует в пределах 7-10%. Доля пациентов с ХСН I-IV функционального класса (ФК) увеличилась с 4,9% (1998 г.) до 8,8% (2014 г.) в репрезентативной выборке европейской части Российской Федерации. Более серьезнее возросла доля пациентов с тяжелой (III-IV ФК) ХСН: с 1,2% до 4,1%. За 16 лет число пациентов с любым ФК ХСН увеличилось в 2 раза (с 7,18 млн до 14,92 млн), а пациентов с тяжелой ХСН II-IV ФК — в 3,4 раза (с 1,76 млн до 6,0 млн человек). Распространенность ХСН в репрезентативной выборке Российской Федерации ХСН I ФК составляет 23%, II ФК — 47%, III ФК — 25%, IV ФК — 5% (госпитальный этап ЭПОХА-ХСН) [6].
Пациенты с ХСН стали достоверно старше: их средний возраст увеличился с 64,0 ± 11,9 года (1998 г.) до 69,9 ± 12,2 года (2014 г.). Более 65% пациентов с ХСН находятся в возрастных группах старше 60 лет. Соотношение числа женщин, имеющих ХСН, к числу мужчин составляет примерно 3:1 [3].
До 1990-х годов 60-70% больных ХСН умирали в течение 5 лет. Современная терапия позволила снизить как количество повторных госпитализаций в связи с декомпенсацией ХСН, так и смертность. Тем не менее годовая смертность от ХСН достоверно выше, чем в популяции (отношение шансов 10,3). Среди больных с ХСН I-IV ФК средняя годовая смертность составляет 6,0%. При этом смертность в течение года больных с клинически выраженной ХСН достигает 12% (даже в условиях лечения в специализированном стационаре), то есть за один год в РФ умирают до 612 тыс. больных ХСН [7]. Прогнозы ученых показывают, что через 10-20 лет 30-50% пациентов, обратившихся на амбулаторный прием, будут иметь диагноз ХСН. Хотя по данным исследования ЭПОХА-О-ХСН уже в настоящее время до 40% пациентов, обратившихся за медицинской помощью в кардиологические и общетерапевтические учреждения, страдают ХСН [10].
Одними из основных причин развития ХСН в Российской Федерации являются АГ (95,5%), ИБС (69,7%), перенесенный инфаркт миокарда или острый коронарный синдром (15,3%), сахарный диабет (15,9%). Сочетание ИБС и АГ встречается у большинства пациентов с ХСН. Наблюдается значительное увеличение количества больных с пороками сердца (4,3%) с преобладанием дегенеративного порока аортального клапана. В меньшей степени причинами формирования ХСН являются перенесенные миокардиты (3,6%), кардиомиопатии, токсические поражения миокарда различной этиологии, в том числе ятрогенного генеза (химиотерапия, лучевые поражения миокарда и другое), анемии (12,3%). К числу частых причин ХСН также относятся хроническая обструктивная болезнь легких (13%), хроническая и пароксизмальная фибрилляция предсердий (12,8%), перенесенное острое нарушение мозгового кровообращения (10,3%) [16]. Основными причинами смерти населения всех стран мира начиная с середины XX века являются неинфекционные заболевания, среди которых лидирующее место занимают болезни системы кровообращения (БСК). В Российской Федерации с начала 2000-х гг. отмечается положительная тенденция к снижению смертности от БСК, однако данный показатель все еще в 2-3 раза превышает показатели экономически развитых стран. В 2009 г. вклад БСК составил 56,8% от всех смертей, 24% всех смертей населения страны от БСК приходилось на наиболее трудоспособный возраст (25-64 года) [12, 13].
В настоящее время предпринимаемые активные меры по воздействию на наиболее важные из факторов риска как компонентов сердечно-сосудистого континуума (гипертония, курение, гиперхолестеринемия) привели к снижению заболеваемости ИБС и ее более доброкачественному течению; повсеместное внедрение в конце ХХ века реперфузионной терапии при инфаркте миокарда значительно улучшило прогноз этих пациентов. Пациенты с ИБС выживают и достигают развития ХСН в более позднем периоде своего заболевания. Таким образом, старение общей популяции в целом и больных ХСН в частности, улучшение ранней диагностики и совершенствование методов лечения ИБС, дилатационной кардиомиопатии и клапанных пороков сердца являются объективными причинами роста распространенности ХСН [14].
Качество жизни больных с ХСН, согласно данным социологических исследований, особенно на более поздних стадиях, также существенно ниже такового у здорового населения (в среднем в два раза больше ограничений по физической активности и на треть хуже социальное функционирование). Наряду с базисными медикаментозными (ингибиторы АПФ, сартаны, бета-блокаторы, антагонисты минералокортикоидных рецепторов) и нефармакологическими подходами более заметное место в решении данного вопроса занимают малоинвазивные эндоваскулярные технологии у определенной группы пациентов с ХСН II-IV ФК. К ним относятся сердечная ресинхронизирующая терапия с функцией кардиоверсии-дефибрилляции (СRТ-D), сердечная ресинхронизирующая терапия (СRТ), имплантация кардиовертера-дефибриллятора (ИКД) — методы, которые уменьшают проявления сердечной недостаточности, одновременно с этим увеличивая продолжительность и улучшая качество жизни пациентов с ХСН, и служащие средствами первичной и вторичной профилактики внезапной смерти. На сегодняшний день перечисленные эндоваскулярные технологии являются утвердившимся высокотехнологичным методом лечения ХСН и присутствуют в рекомендациях кардиологических обществ (включая РКО) развитых стран. Эффективность данных методов доказана в крупных рандомизированных контролируемых клинических исследованиях (РКИ) [15].
Согласно полученным результатам РКИ MADIT II (Multicenter Automatic Defibrillator Implantation Trial) стало известно, что за 8 лет наблюдения кумулятивный показатель общей смертности статистически значимо составил 49% в группе пациентов с ИКД и 62% в группе пациентов без ИКД.
Показатель снижения общей смертности в РКИ COMPANION (Comparison of Medical, Pacing, and Defibrillation Therapies in Heart Failure) благодаря применению СRТ-устройств составил 24% (p = 0,059), а при использовании СRТ-D-устройств — 36% (p = 0,003), что достоверно подтвердило пользу от имплантированного дефибриллятора для пациентов с ХСН [1, 15].
Данная группа пациентов с ХСН с таким имплантированным устройством требует регулярного контроля. Это необходимо для оценки работы имплантируемого устройства и для анализа получаемой с его помощью диагностической информации. Ежегодно количество пациентов, приходящих на плановый контроль к лечащему врачу, увеличивается и становится существенной нагрузкой для системы здравоохранения.
Новое направление в кардиологии — «интракардиальная телекардиология», активно развивается с начала 2000-х гг. и приобретает все большее значение. Это раздел телекардиологии, основанный на передаче внутрисердечных сигналов радиоэлектронным устройством, имплантированным кардиопациенту. Радиотехнические устройства интракардиальной телекардиологии реализуют измерение параметров и сигналов у кардиологических пациентов непосредственно в сердце в повседневной жизни (in vivo) и их передачу через глобальные системы мобильной связи лечащим врачам [3, 15].
Врачам предоставлены уникальные возможности дистанционного мониторинга состояния пациентов в режиме on-line с использованием данных устройств на всей территории земного шара, охваченной сетями мобильной связи. Широкое внедрение в практику радиотехнических систем интракардиальной телекардиологии, по данным Канадского агентства по лекарствам и медицинским технологиям, существенно повышает качество лечения кардиологических больных, одновременно снижая до 60% расходы на лечение.
Расходы на лечение больных ХСН как в России, так и в мире превышают затраты на лечение инфаркта миокарда и всех онкологических заболеваний, вместе взятых, являясь тяжелейшим экономическим бременем.
Около 70-80% финансовых средств уходит на оплату стационарного лечения декомпенсированных пациентов. Длительность госпитального лечения обострения ХСН в стационарах США предельно сжата ввиду того, что койко-день больного ХСН становится очень дорогостоящим и составляет всего 7,7 дня, а в России и Европе редко превышает 2 недели. Также одной из серьезных проблем являются и повторные госпитализации. В течение двух недель после выписки госпитализируется 10-19% больных, а в течение 3 месяцев — до 50%. Небрежное выполнение рекомендаций врача, неконтролируемая артериальная гипертензия, неадекватность назначенной терапии являются причинами повторных госпитализаций [11].
После устранения декомпенсации ХСН пациент, выписывающийся из стационара или покидающий врача амбулаторного звена, должен, кроме рекомендаций по оптимальному медикаментозному лечению, иметь возможность контролировать свое состояние и быть под наблюдением специально обученного персонала. Такой принцип диспансерного наблюдения имеет различные названия: мультидисциплинарного подхода в ведении больных ХСН, или школы для больных с декомпенсацией, или клиник для больных ХСН, или домашнего сестринского контроля за больными с декомпенсацией. Одновременно с этим задачей врача амбулаторного звена является проведение персонифицированного обучения его и ближайших родственников приемам контроля за течением ХСН, методам самопомощи и предоставление возможности регулярного контакта с медицинскими специалистами для своевременной коррекции состояния и недопущения экстренных декомпенсаций, с учетом психических социально-экономических, семейных, бытовых особенностей каждого пациента [16].
Принимая во внимание все большую распространенность ХСН в мире и в Российской Федерации, крайнюю тяжесть и прогрессивность течения этого синдрома, а также колоссальные затраты на лечение данной группы пациентов, следует обратить особое внимание на проблему профилактики развития ХСН. Учитывая, что ХСН является одним из финальных этапов сердечно-сосудистого континуума (или непрерывного развития сердечно-сосудистых заболеваний), а также осложнением большинства болезней сердца, успешное лечение этих заболеваний можно рассматривать как профилактику развития декомпенсации сердечной деятельности. Профилактика и лечение основных факторов риска ХСН, особенно на амбулаторном этапе, как причины развития декомпенсации сердечной деятельности, являются приоритетной задачей [1, 2, 16].
В амбулаторных условиях значительное число обращений за экстренной медицинской помощью (около 1,7 млн случаев в год) связано именно с ухудшением течения сердечной недостаточности.
В 2016 г. в ХМАО-Югре по данным МЕДСТАТ заболеваемость болезнями системы кровообращения составила 247 102 (196 980 — 2013 г.) случая, из них АГ составила 139 298 (103 469 — 2013 г.) случаев, ИБС 34 176 (48 676 — 2013 г.) случаев. Пролечено в стационаре пациентов с БСК 47 742 (45 549 — 2013 г.) случая, трудоспособного возраста 18 639 и нетрудоспособного возраста — 29 103 случая, их них АГ составила 11 825 (11 373 — 2013 г.) случаев (трудоспособный возраст 4328 и нетрудоспособный возраст 7497 случаев), ИБС — 14 058 (15 340 — 2013 г.) случаев (трудоспособный возраст 5088, нетрудоспособный возраст 8970 случаев). Число случаев временной нетрудоспособности БСК составила 26 692 (29 700 — 2013 г.). Смертность от БСК среди взрослого населения в 2016 г. составила 4029 случаев, из них старше трудоспособного возраста 2856, трудоспособного возраста 1173 случая, из них АГ 136 и ИБС 2248 случаев.
По данным МЕДСТАТ оценивается заболеваемость, смертность и случаи госпитализаций в стационар по основному заболеванию (например, АГ и ИБС), но не учитываются случаи декомпенсации ХСН. Данная статистическая система в настоящее время не позволяет оценить реальную практическую картину по г. Сургуту и ХМАО-Югре в целом.
В связи с этим необходимы разработка и проведение регистра больных по проблеме ХСН в Окружном кардиологическом диспансере «Центр диагностики и сердечно-сосудистой хирургии» г. Сургута как в ведущем профильном медицинском учреждении округа. Это позволит оценить ситуацию в реальной клинической практике, выявить проблемы в диагностике и медикаментозном, немедикаментозном и эндоваскулярном лечении этой категории пациентов, определить пути для их решения.
Литература
В. С. Нестеров* , 1
И. А. Урванцева**, кандидат медицинских наук
А. С. Воробьев*, кандидат медицинских наук
* БУ ХМАО-Югры ОКД ЦД и ССХ, Сургут
** БУ ВО ХМАО-Югры СурГУ, Сургут
Хроническая сердечная недостаточность: современные проблемы и пути их решения/ В. С. Нестеров, И.А. Урванцева, А.С. Воробьев
Для цитирования: Лечащий врач № 7/2018; Номера страниц в выпуске: 11-14
Теги: сердечно-сосудистые заболевания, диагностика, медикаментозная терапия, диагностика
Период поздних дегенеративных заболеваний. Снижение смертности от сердечно-сосудистых заболеваний
ИБС — ишемическая болезнь сердца
ИМ — инфаркт миокарда
МСС — медицинские свидетельства о смерти
СКС — стандартизованные коэффициенты смертности
ССЗ — сердечно-сосудистые заболевания
ФР — фактор риска
Регистрируемые государственной статистической службой показатели заболеваемости и смертности населения в идеале должны являться основанием для планирования и оценки качества оказания медицинской помощи населению, что предопределяет высокие требования к качеству формирования данных показателей. С этих позиций актуальным представляется сравнительный анализ регистрируемых статистических показателей смертности от острых форм ишемической болезни сердца (ИБС), в том числе инфаркта миокарда (ИМ) в Российской Федерации с аналогичными показателями государства с развитой системой медицинской помощи и статистической разработки смертности, например США.
Материалы и методы
Данные о причинах смертности (по четырехзначным кодам МКБ-10) в США взяты из World Health Organization Mortality Database (WHO MD), которая содержит показатели по полу и пятилетним возрастным группам вплоть до возраста 95+ лет[1]. Данные о численности населения США по пятилетним возрастным группам взяты из Human Mortality Database (HMD) [2], поскольку WHO MD включает данные только до 2007 г. и не содержит данных для возрастных групп 85—89, 90—94, 95+ лет. На момент начала работы над статьей были доступны показатели США за период с 1999 по 2013 г.
Таким образом, для обоих государств взяты доступные на момент начала работы над статьей статистические данные за 15-летний период. Столь длительный временно́й интервал выбран для повышения достоверности сопоставлений. На основании данных о численности населения и количестве умерших в определенных возрастах группах рассчитаны возрастные коэффициенты смертности и стандартизованные коэффициенты смертности (СКС) от ИБС, ИМ, других острых форм ИБС. Для стандартизации коэффициентов смертности использовали принцип, лежащий в основе расчетов Европейского стандартного населения на 2013 г. (European Standard Population 2013; ЕСН-2013) [3]. Это новый стандарт, который выделяет возрастную группу 95+ лет, тогда как все другие ограничиваются выделением группы 85+ лет.
СКС рассчитывали для умерших в возрастной группе 30+, которую в свою очередь разделили на возрастные группы 30—49 и 50+ лет, так как последняя (50+ лет) представляет особый интерес: на нее приходятся 95% смертей от болезней системы кровообращения в возрастной структуре смертности ЕСН-2013, а также в РФ и США.
Результаты
В табл. 1 и 2 сгруппированы показатели СКС от ИБС, ИМ и других острых форм ИБС у мужчин и женщин в трех анализируемых возрастных группах, а также доля случаев ИМ и острых форм ИБС в структуре смертности от ИБС. В табл. 3 выполнен еще более детальный анализ — случаи ИМ на основании кодов МКБ-10 разделены по глубине поражения миокарда и его локализации.
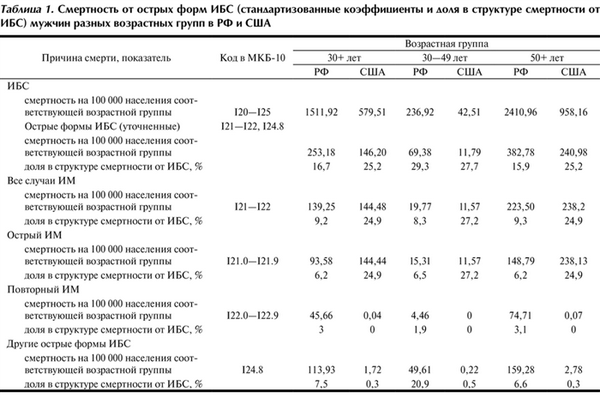
Таблица 1. Смертность от острых форм ИБС (стандартизованные коэффициенты и доля в структуре смертности от ИБС) мужчин разных возрастных групп в РФ и США
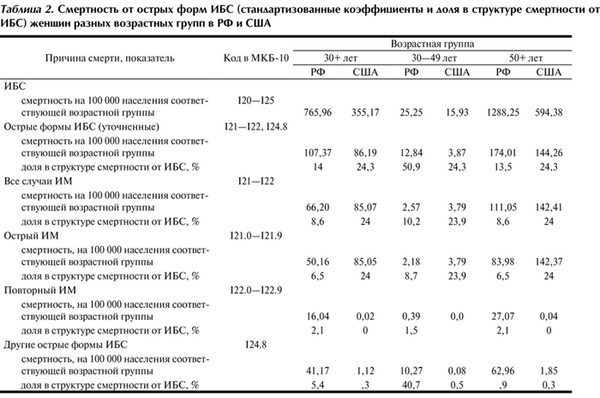
Таблица 2. Смертность от острых форм ИБС (стандартизованные коэффициенты и доля в структуре смертности от ИБС) женщин разных возрастных групп в РФ и США
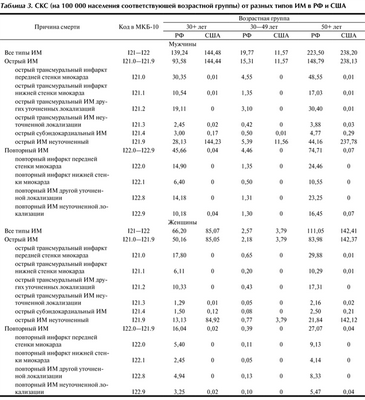
Таблица 3. СКС (на 100 000 населения соответствующей возрастной группы) от разных типов ИМ в РФ и США
Еще более неоднозначной ситуация представляется, если рассматривать все уточненные острые формы ИБС (ИМ, внезапная коронарная смерть/острая коронарная недостаточность) в совокупности: СКС от острых форм ИБС в РФ в возрастной группе 30+ превышает таковую в США у мужчин на 73,2%, у женщин на 24,6%, в возрастной группе 50+ у мужчин на 58,8%, у женщин на 20,6%, а в возрастной группе 30—49 лет эта разница достигает 5,9 раза у мужчин и 3,3 раза у женщин. Однако даже при относительно высоких СКС от острых форм ИБС в РФ их доля в структуре смертности от ИБС не достигает таковой в США: в возрастной группе 30+ у мужчин она составляет 16,7% (РФ) против 25,2% (США), у женщин — 14 и 24,3% соответственно. Сопоставимое соотношение наблюдается и в возрастной группе 50+: у мужчин 15,9 и 25,2%, у женщин 13,5 и 24,3% соответственно. В группе относительно молодых умерших (30—49 лет) соотношение долей острых форм ИБС в структуре смертности от ИБС у мужчин сопоставимо — 29,3% в РФ и 27,7% в США, однако у российских женщин того же возраста достигает 50,9%, тогда как в США практически не отличается от таковой в других возрастных группах (24,3%).
При сопоставлении данных в табл. 1 и 2 обращает внимание, что в США 99,98% случаев смерти от установленного ИМ приходится на рубрики I21.-, а ИМ из рубрик I22.- является редким исключением — всего 0,02%. В РФ соотношение рубрик I21.- и I22.- в структуре смертности составляет 83,3 и 16,7%.
Среди возможных причин выявленных различий между анализируемыми странами, по мнению авторов, следует выделить объективные и субъективные.
В процессе сбора и обработки статистической информации каждый из этапов может внести свой вклад в общий результат формирования показателей смертности. Так, результаты исследования РЕЗОНАНС (2007—2012) показали, что в случае смерти «на дому» (вне медицинского учреждения) пациента, у которого при жизни диагностирована хроническая форма ИБС, аутопсия проводится редко (у мужчин в 28,7%, у женщин в 12,2% случаев), а в качестве первоначальной причины смерти выносятся именно хроническая форма ИБС на основании «социальной значимости» [11]. Более полноценный диагностический поиск причины смерти выполняется преимущественно в тех случаях, если хронические заболевания при жизни не диагностированы.
С острыми формами ИБС ситуация прямо противоположная. Как показали результаты исследования РЕЗОНАНС, в регионах РФ острые формы ИБС выносятся в качестве причины смерти чаще всего в случаях, когда еще при жизни начаты соответствующие диагностические и лечебные мероприятия, либо когда по каким-либо причинам (не обязательно медицинским) требовалось выполнение аутопсии [11, 12].
После повторного анализа всех обстоятельств смерти в рамках исследования РЕЗОНАНС количество острых форм ИБС как причины смерти увеличилось в 2,1 раза у мужчин и в 2,3 раза у женщин, преимущественно за счет возрастной группы 60+ лет [11—13]. В то же время необходимо указать на трудности даже морфологической диагностики острых форм ИБС при вскрытии умерших вне стационаров из-за скудной клинической информации и отсутствия макроскопических изменений миокарда в течение первых часов от развития его ишемии. Макроскопические пробы на ишемию миокарда в настоящее время практически не используются, а последующее гистологическое исследование нередко малоинформативно. Поэтому авторы полагают, что удельный вес острых форм ИБС как причины смерти среди умерших вне стационара даже по результатам аутопсий занижен, а хронических — завышен [14].
Кроме того, с нашей точки зрения, в РФ имеется диспропорция между показателями смертности от ИМ и другими формами острой ИБС (I24.8), что обусловлено следующими причинами:
а) отсутствием общепринятых и описанных в МКБ-10 критериев рубрик «Другие формы острой ИБС» (I24.8) и «Острая ИБС неуточненная» (I24.9);
б) использованием на практике кода I24.8 не только для случаев внезапной (острой) коронарной смерти (недостаточности), как этого требуют МКБ-10 (см. раздел «Алфавитный указатель») [5] и Рекомендации Российского общества патологоанатомов [15], но и для внезапной смерти неуточненной этиологии, т. е. фактически для случаев с неуточненным диагнозом;
в) использованием кодов I24.8 и I24.9 для случаев «внезапной смерти» на фоне злоупотребления алкоголем [16]. Важно учитывать, что в настоящее время большая часть случаев смерти на фоне алкогольных висцеропатий входит в структуру смертности от заболеваний внутренних органов разных классов заболеваний и даже при вскрытии можно не выявить специфических признаков смерти, ассоциированной с приемом алкоголя [17]. В соответствие с требованиями МКБ-10, отечественных рекомендаций и по мнению отдельных специалистов алкоголь может выступать как ФР, но не как причина смерти [17, 18]. В то же время другие специалисты настаивают на том, что именно избыточное употребление алкоголя лежит в основе многих «сердечно-сосудистых» смертей [19—21].
Относительно низкая частота «других острых форм ИБС» (I24.8) в статистике смертности США, возможно, также связана с национальными особенностями посмертной диагностики и/или кодирования данной рубрики [22].
Различия по частоте регистрации I22.- как причины смерти скорее всего обусловлены разной трактовкой в РФ и США данных рубрик. Так, в англоязычной версии МКБ-10 рубрики I22.- объединены названием «Subsequent myocardial infarction» 2 , что с учетом описания сущности этих рубрик («…infarction of any myocardial site, occurring within 4 weeks (28 days) from onset of a previous infarction» 3 ) [5] наиболее точно соответствует устоявшемуся отечественному термину «рецидивирующий ИМ». Для сравнения, в рубрики I21.- включены случаи «myocardial infarction specified as acute or with a stated duration of 4 weeks (28 days) or less from onset» 4 [5], которым МКБ-10 присвоила термин «острый ИМ», объединив тем самым в это понятие случаи первичного и повторного ИМ (т.е. все случаи ИМ, за исключением рецидивирующего). Однако при переводе англоязычной МКБ-10 на русский язык (1995) рубрикам I22.- был дан перевод «повторный ИМ» [6, 7] без учета указанной в МКБ-10 характеристики по времени его возникновения, что исказило суть этих рубрик. В результате в США в рубриках I21.- учитываются все случаи острого ИМ, как первичного, так и повторного, а в рубриках I22.- — только рецидив ИМ, тогда как в РФ повторный ИМ нередко ошибочно относится к рубрике I22.-, что, по мнению авторов, приводит в нашей стране к искусственному занижению показателей смертности в рубрике I21.- и завышению — в рубрике I22.-.
Наличие «неуточненных» случаев ИМ в структуре смертности обоих государств отчасти можно объяснить объективными причинами, например, наличием блокады левой ножки пучка Гиса, циркулярного поражения миокарда, действующего электрокардиостимулятора, рубцовых изменений в миокарде и т. д., препятствующих точному определению глубины и/или локализации поражения миокарда. Однако с учетом столь высокой регистрируемой смертности от «неуточненных» случаев ИМ, по мнению авторов, нельзя исключить наличие субъективных факторов — дефектов формулировки диагноза, заполнения МСС, кодирования причины смерти.
В статистике США при регистрации острого ИМ как первоначальной причины смерти, вероятно, ни его локализация, ни его глубина не учитываются совсем, так как маловероятно, что 99,9% пациентов с ИМ умерли на стадии заболевания, при которой отсутствовали необходимые для этого изменений на электрокардиограмме (ЭКГ), и что даже у отдельных умерших не была выполнена аутопсия, позволившая уточнить глубину и/или локализацию очага некроза.
С нашей точки зрения, также нельзя исключить влияние на формирование статистических показателей смертности в том или ином государстве факторов политического и/или экономического характера. Так, согласно данным N.C. Sacks и соавт. [23], в США в 2006—2008 гг. произошли значительные изменения в практике кодирования ИМ, что связано, по мнению этих авторов, с политическим решением об изменении подходов к компенсации затрат за оказание медицинской помощи.
Описанные проблемы, вероятно, не являются частными проблемами РФ или США и во многом связаны с самими правилами МКБ, которые хотя и декларируются как всеобщие, но по факту не являются таковыми. Так, N. McCormick и соавт. [24] пришли к выводу, что использование для оценки уровня и динамики смертности от ИМ баз данных, основанных на МСС, является неоптимальным из-за их низкой точности и прогностической ценности. Те же авторы показали, что в ряде случаев ИМ может не регистрироваться как причина смерти: когда пациент провел в больнице мало времени и нет достаточных данных для установления диагноза (включая динамику ЭКГ, уровней ферментов), и указывают на необходимость дальнейших исследований по уточнению смертности населения от ИМ.
Заключение
Причины выявленных различий, с точки зрения авторов, следующие:
— объективные факторы (различия в распространенности ФР развития ССЗ, заболеваемости ИБС и сочетанной патологией, которая может влиять на тяжесть течения и прогноз ИБС, вопросы организации и доступности медицинской, в том числе высокотехнологичной, помощи населению);
— субъективные факторы (различия в подходах к статистической разработке показателя смертности населения, связанные с разной интерпретацией правил и рубрик МКБ-10, дефекты заполнения медицинской документации и кодирования причин смерти, также нельзя исключить политические и/или экономические причины).
Авторы заявляют об отсутствии конфликта интересов.
1 Используется классификация, приведенная в МКБ-10 (Примеч. авторов).
2 «Последующий инфаркт миокарда» (перевод авторов). 3«…ИМ любой локализации, развившийся в течение 4 нед (28 дней) от начала предшествующего инфаркта» (перевод авторов).
4 «ИМ, уточненный как острый или установленной продолжительностью 4 нед (28 дней) или менее от начала» (перевод авторов).
Развитие вторичной профилактики инфарктов поможет снизить смертность от сердечно-сосудистых заболеваний
Впервые за свою историю Конгресс проходил в режиме онлайн (в связи с пандемией коронавируса и режимом самоизоляции в Москве). Тематическая повестка была актуализирована с учетом ситуации. Пандемия и ее последствия для здоровья людей вызывают серьезные опасения не только у инфекционистов и терапевтов-пульмонологов, но и у врачей других специальностей, ведь в группе риска COVID19 - люди с хроническими патологиями, прежде всего, пациенты с сердечно-сосудистыми заболеваниями (ССЗ), те, кто перенес острый инфаркт или инсульт.
Медицинские эксперты, главные специалисты, представители Минздрава России и региональных органов здравоохранения обсудили вопросы вторичной профилактики инфарктов и инсультов. В первую очередь речь шла о реализации программы дополнительного лекарственного обеспечения пациентов, перенесших острые формы ССЗ.
Эльмира Вергазова, заместитель директора Департамента организации медицинской помощи и санаторно-курортного дела Минздрава России:
«Перед нами поставлены амбициозные цели: к 2024 году мы должны повысить ожидаемую продолжительность жизни граждан до 78 лет, а к 2030 году - вступить в клуб 80+. Задача очень сложная и не всегда зависящая от нас, как показывают последние месяцы. Но реализация национального проекта «Здравоохранение» продолжается. Наша первоочередная задача - снизить смертность от сердечно-сосудистых заболеваний, особенно лиц трудоспособного возраста. В этом плане важнейшая роль отводится профилактическим мероприятиям».
Меры, предпринимаемые в рамках федеральных национальных проектов, уже дают свои плоды: летальность от острых сердечно-сосудистых событий (инфарктов миокарда и инсультов) в последние годы снизилась. Но, по представленным оценкам специалистов-кардиологов Санкт-Петербурга, совершенствование существующих систем экстренной помощи при болезнях системы кровообращения может обеспечить не более 25% целевого снижения смертности от сердечно-сосудистых заболеваний к 2024 году. Теперь на первый план должна выйти вторичная профилактика инфарктов и инсультов. И здесь главная роль отводится лечению атеросклероза, главного фактора риска развития инфарктов и инсультов, и медикаментозным методам снижения высокого уровня холестерина в крови (липопротеинов высокой плотности, ЛПНП).
В России каждый пятый пациент, перенесший острый инфаркт, имеет высокий риск его повторного развития в течение первого же года после сердечно-сосудистого события, и роковую роль здесь играет высокий уровень ЛПНП в крови. Гиперхолестеринемия резко повышает риски рецидива заболевания до 30-50%, и поэтому очень важно добиться у таких больных снижения показателей холестерина ниже 1,4 ммоль/л. Холестерин тяжело поддается снижению, и важно понимать, что хирургические вмешательства (такие, как аортокоронарное шунтирование или установка стентов), которые проводятся для экстренной помощи пациентам, спасают их жизнь, но не влияют на сам патогенетический процесс прогрессирования атеросклероза на фоне высокого холестерина.
Единственный способ снизить риски рецидива - комплекс профилактических мер, который должен включать физическую активность, диету и постоянную лекарственную терапию гиполипидемическими препаратами, позволяющими контролировать и снижать уровень холестерина в крови, и не дающими возможности дальнейшего прогрессирования атеросклероза.
Оксана Драпкина, профессор, д.м.н., главный внештатный специалист терапевт Минздрава России:
«Очень важно после острого инфаркта стабилизировать уровень липидов, чтобы не прогрессировал атеросклероз и снизился риск повторного инфаркта. Чем ниже уровень липопротеинов низкой плотности (ЛПНП), тем ниже риск повторного сердечно-сосудистого события. Лекарственная терапия, приверженность лечению и здоровый образ жизни - три главных составляющих вторичной профилактики. Это надо объяснять пациентам. Уже разработан проект, который поможет выстроить их маршрутизацию и информирование».
К сожалению, многие пациенты прекращают прием препаратов - из-за экономии или из-за недооценки серьезности последствий. Поэтому одинаково важны и просветительская работа с больными, и льготное лекарственное обеспечение. В регионах, где оно было и есть, смертность от повторных сердечно-сосудистых событий ниже, отметил участник симпозиума - зав.кафедрой фармации Медицинского института непрерывного образования ФГБОУ ВО «МГУПП», к.м.н. Иван Крысанов, руководивший фармакоэпидемическим исследованием по оценке влияния на смертность от болезней системы кровообращения (БСК) и общую смертность частоты назначения гиполипидемической терапии в регионах РФ. Ученые проследили прямую связь между постоянным приемом препаратов и снижением смертности от БСК, сообщил эксперт.
Но проблема с бесплатными лекарствами теперь решена: по решению Правительства РФ с 2020 года все, кто перенес острые сосудистые нарушения или операции на сердце и сосудах, бесплатно обеспечиваются необходимыми препаратами в течение года. На эти цели в текущем году из федерального бюджета выделено 10,15 млрд рублей. Число больных, которые будут получать бесплатные лекарства, составит порядка 800 тысяч человек ежегодно.
Возможности дальнейшего снижения сердечно-сосудистой смертности эксперты связывают с внедрением новых методов лечения. По их мнению, необходимо расширить перечень льготных препаратов для вторичной профилактики после инфарктов миокарда, так как сегодня в него включены только гиполипидемические препараты 1-й линии, статины. По данным экспертов, за счет терапии статинами возможно снизить уровень холестерина примерно на 50%, что не всегда позволяет достичь нужных клинических результатов, а значит, эффективно управлять сердечно-сосудистыми рисками. Как показывает клиническая практика, многим пациентам этого недостаточно: целевой показатель уровня холестерина у них не достигается, и риски рецидива многократно возрастают. В таких случаях у врачей должна быть возможность назначения препаратов 2-й линии, пока не включенных в перечень льготного амбулаторного обеспечения лиц после инфаркта миокарда.
По данным исследований, в настоящее время в России у 57% населения высокий уровень холестерина, отмечают эксперты. Но многие даже не догадываются об этом, потому что анализ крови на холестерин не входит в программу диспансеризации по ОМС. К сожалению, диспансеризацию в этом году пришлось временно приостановить в связи со сложной эпидемической обстановкой по COVID19.
Вторичная профилактика инфарктов жизненно необходима не только самим пациентам, но системе здравоохранения в целом. Экономические потери от смертности и инвалидизации вследствие гиперхолестеринемии в РФ составляет порядка 1,295 трлн руб. в год (1,5% ВВП страны) ежегодно.
XXVII Российский национальный конгресс «Человек и лекарство» проходил с 6 апреля в режиме интернет конференции и завершил свою работу 9 апреля 2020 года.
Роль снижения артериального давления в профилактике сердечно-сосудистых заболеваний и в предотвращении смерти по сердечно-сосудистым причинам
Роль снижения артериального давления в профилактике сердечно-сосудистых заболеваний и в предотвращении смерти по сердечно-сосудистым причинам: систематический обзор и мета-анализ. Dena Ettehad, Connor A Emdin, Amit Kiran, Simon G Anderson, Thomas Callender, Jonathan Emberson, John Chalmers, Anthony Rodgers, Kazem Rahimi
Предпосылки Преимущества терапевтических методик снижения артериального давления в качестве профилактики сердечно-сосудистых заболеваний хорошо известны. В то же время менее ясна степень, которая отличает эти эффекты в зависимости от исходного артериального давления, наличия сопутствующих заболеваний или класса используемых препаратов. Поэтому для выяснения этих различий мы выполнили систематический обзор и мета-анализ. Метод При подготовке этого систематического обзора и мета-анализа мы исследовали MEDLINE на предмет крупномасштабных испытаний по снижению артериального давления, опубликованных в период между 1 января 1966 года и 7 июля 2015 года, а также искали медицинскую литературу, позволяющую идентифицировать испытания до 9 ноября 2015 года. Все рандомизированные контролируемые испытания терапевтических методик по снижению артериального давления соответствовали критериям включения, если содержали минимум 1000 учитываемых в каждой группе пациентолет. Среди включенных в обзор испытаний не было ни одного, которое следовало бы исключить по причине наличия у испытуемых сопутствующих заболеваний на момент начала исследования, а испытания антигипертензивных препаратов, с целью определения отличных от гипертензии показаний, напротив, были желательны. Мы извлекли обобщенные данные о характеристиках исследований и осложнениях основных кардиоваскулярных заболеваний, ишемической болезни сердца, инсульта, сердечной недостаточности, почечной недостаточности и всех причин гибели. Мы использовали обратную дисперсию, взвесив мета-анализы с фиксированными эффектами и объединив оценки. Результаты Мы идентифицировали 123 исследования с 612 815 участниками для табличного мета-анализа. Мета-регрессионный анализ показал относительное уменьшение риска, пропорциональное достигнутой величине снижения артериального давления. Каждые 10 мм. рт. ст. снижения систолического артериального давления значительно уменьшают риск осложнений основных кардиоваскулярных заболеваний (относительный риск 0·80, 95% ДИ 0·77-0·83), ишемической болезни сердца (0·83, 0·78-0·88), инсульта (0·73, 0·68-0·77) и сердечной недостаточности (0·72, 0·67-0·78), что в исследуемых популяциях привело к значительному снижению смертности по всем причинам на 13% (0·87, 0·84-0·91). Тем не менее, влияние на частоту случаев почечной недостаточности не было статистически значимым (0·95, 0·84-1·07). Похожие пропорциональные снижения риска (на каждые 10 мм. рт. ст. снижаемого систолического артериального давления) были отмечены в исследованиях с высоким средним значением базового систолического артериального давления и исследованиях с пониженным средним значением систолического артериального давления (все Рtrend>0,05). Не было обнаружено достоверных доказательств того, что пропорциональное снижение риска развития основных сердечно-сосудистых заболеваний изменялось в зависимости от различий в историях болезни на момент начала исследования, за исключением диабета и хронической почечной недостаточности, для которых были обнаружены небольшие, но значимые снижения риска. β-блокаторы для предотвращения основных осложнений кардиоваскулярных заболеваний, инсультов и почечной недостаточности были хуже других препаратов. Блокаторы кальциевых каналов для профилактики инсульта были эффективнее других препаратов. Для предотвращения сердечной недостаточности, блокаторы кальциевых каналов уступали, а диуретики превосходили препараты других классов. Риск необъективности был признан низким для 113 испытаний и неясным для 10 испытаний. Гетерогенность результатов находилась в пределах от низкой до умеренной; статистика гетерогенности I2 для наиболее распространенных сердечно-сосудистых заболеваний составила 41%; для ИБС - 25%; для инсульта - 26%; для сердечной недостаточности - 37%; для почечной недостаточности - 28%; для смертности от всех причин - 35%. Интерпретация результатов Снижение артериального давления существенно уменьшает васкулярный риск в целом по различным уровням базового артериального давления и сопутствующих заболеваний. Наши результаты обеспечивают существенную поддержку в пользу снижения систолического артериального давления менее 130 мм. рт. ст и предоставления антигипертензивной терапии лицам, в анамнезе которых имеются сердечно-сосудистые заболевания, ишемическая болезнь сердца, инсульт, диабет, сердечная недостаточность и хроническая почечная недостаточность. Финансирование. National Institute for Health Research и Oxford Martin School.
Повышенное артериальное давление - наиболее важный фактор риска смерти и инвалидности во всем мире, затрагивающий более одного миллиарда людей и ежегодно вызывающий приблизительно 9·4 миллионов смертей. Проспективные когортные исследования выявили непрерывную прямо пропорциональную связь между кровяным давлением и сосудистыми осложнениями до уровня давления 115/75 мм. рт. ст. без видимого порога. Эта связь существует на протяжении больших и разнообразных групп населения, включающих мужчин и женщин возрастом 40-89 лет из различных этнических групп, имеющих или не имеющих установленные сердечно-сосудистые заболевания. Несмотря на эти, не допускающие возражений, данные наблюдений, остается неясным снижает ли антигипертензивная терапия риск кардиоваскулярных заболеваний во всех популяциях пациентов. Хотя польза снижения артериального давления уже давно была установлена в рандомизированных исследованиях пациентов с существенно повышенным артериальным давлением, доказательства протективного эффекта фармакологически индуцированного снижения артериального давления у лиц с более низким кровяным давлением или сопутствующими заболеваниями были менее убедительны. Кроме того, лучший подход к снижению артериального давления остается предметом для споров. Недавние крупные руководства аннулировали тенденцию порогового снижения артериального давления, рекомендуя более высокие целевые значения и пороги для снижения артериального давления, чем предыдущие. Исследование SPRINT отметило преимущество снижения артериального давления до 120 мм. рт. ст. в некоторых группах пациентов с высоким риском. Однако остаются неопределенными преимущества для лиц с высоким риском, исключенных из исследования, особенно тех, кто имеет диабет или цереброваскулярные заболевания. В этом систематическом обзоре и мета-анализе мы стремились объединить данные из всех опубликованных широкомасштабных исследований снижения артериального давления для количественной оценки эффекта снижения артериального давления на исходы сердечно-сосудистых заболеваний и смертность среди различных исходных уровней артериального давления, основных сопутствующих заболеваний и различных фармакологических вмешательств.
Читайте также:
