Питание в блоке кардиореанимации. Двигательный режим при инфаркте миокарда
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Инфаркт миокарда (одна из клинических форм ишемической болезни сердца) возникает при длительном спазме коронарных артерий сердца или закупорке артерий тромбом, чаще всего при атеросклерозе сосудов. Из-за нарушения кровообращения участок сердечной мышцы омертвевает, а затем рубцуется. В остром периоде болезни 1 — 1,5 недели соблюдается строгий постельный режим.
Задачи диетотерапии: способствовать восстановительным процессам в мышце сердца, улучшить кровообращение и обмен веществ, исключить нагрузки на сердечно-сосудистую и центральную нервную системы, обеспечить щажение органов пищеварения и нормализацию двигательной функции кишечника. Диетотерапия должна соответствовать периодам заболевания (острый, подострый, рубцевание) и объему двигательной активности больного, учитывать сопутствующие заболевания (сахарный диабет, язвенная болезнь и др.), осложнения (недостаточность кровообращения, запоры и др.), лекарственную терапию.
Принципы диетотерапии при инфаркте миокарда:
1) уменьшение энергоценности рациона с учетом сниженных энерготрат больных при постельном и полупостельном режиме;
2) ограничение животных жиров и холестерина, особенно при сопутствующем атеросклерозе, болезнях печени и желчных путей. Включение в диету растительных масел;
3) уменьшение сахара и содержащих его продуктов, в частности их одномоментных больших приемов, отрицательно влияющих на свертывающие свойства крови. Целесообразна частичная замена сахара на мед, ксилит (15— 20 г в день);
4) исключение продуктов, вызывающих в кишечнике брожение, газообразование, его вздутие (ржаной и любой свежий хлеб, цельное молоко, белокочанная капуста, огурцы, бобовые, виноградный сок, газированные напитки и др.);
5) включение продуктов, мягко усиливающих двигательную функцию и опорожнение кишок (отвары, настои, компоты из сухофруктов, свекольный, морковный, абрикосовый соки, пюре из свеклы, моркови, яблок, кефир и др.);
6) ограничение поваренной соли и свободной жидкости с учетом периода болезни, состояния кровообращения и артериального давления. Длительное резкое ограничение поваренной соли не оправдано, так как ведет к снижению аппетита, слабости и другим побочным явлениям. Желательна замена поваренной соли на ее заменители, содержащие калий и магний,— профилактическую или лечебно-профилактическую соль, санасол;
7) обеспечение 7—8 - разового приема пищи в первые дни острого периода, в дальнейшем — 5—6 - разового. Легкоперевариваемую пищу дают малыми порциями, предупреждая этим затрудняющий работу сердца подъем диафрагмы;
8) исключение очень горячей и холодной пищи; использование для улучшения аппетита и вкуса несоленых блюд лимонной кислоты, столового уксуса, кисло-сладких фруктовых, лимонного и томатного соков, ванилина и т. д.
В первые 2 суток тяжелого инфаркта миокарда 7—8 раз дают по 50—75 г некрепкого полусладкого чая с лимоном, слегка теплые и разбавленные водой соки фруктов и ягод, отвар шиповника, жидкость от компота, жидкие кисели, клюквенный морс, минеральные щелочные воды без газа. Далее назначают три последовательных рациона диеты № 10и с дальнейшим переходом к диете № 10 или требуемой другой. Рационы диеты № 10и можно создать на основе диеты № 10а и блюд иных имеющихся в больнице диет с учетом энергоценности, химического состава и разрешенных блюд трех рационов диеты № 10и. Не следует принуждать больного к приему пищи в первые дни болезни, если он не хочет есть. В период некоторого улучшения не следует отказывать больному с пониженным аппетитом в небольшом количестве продуктов, богатых жирами и холестерином (яйца, икра, сливки и др.).
В период выздоровления, на этапах реабилитации в кардиологическом отделении больницы и санатории питание должно быть направлено на вторичную профилактику ишемической болезни сердца: нормализацию обмена жиров, холестерина, углеводов, свертывания крови, артериального давления, снижение избыточной массы тела. Этим принципам соответствует противоатеросклеротическаядиета № 10с, в том числе ее вариант для больных с ожирением.
ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ БОЛЬНЫХ С ИФАРКТОМ МИОКАРДА НА СТАЦИОНАРНОМ ЭТАПЕ
Современные подходы в реабилитации больных инфарктом миокарда (ИМ) предусматривают, в среднем, З-5-недельный госпитальный этап восстановительного лечения. Программа физической реабилитации больного ИМ в госпитальную фазу строится с учетом принадлежности его к одному из 4 классов тяжести. Класс тяжести определяется на 1-З-й день болезни после ликвидации болевого синдрома и таких осложнений, как кардиогенный шок, отек легких, тяжелые аритмии.
Эта программа предусматривает назначение больному объема физической нагрузки в виде лечебной гимнастики. Основная задача ЛФК на стационарном этапе - активизация экстракардиальных факторов кровообращения, снижение отрицательного влияния госпитальной гиподинамии, подготовка пациента к бытовым физическим нагрузкам. Весь период стационарного этапа реабилитации делится условно на 4 ступени с подразделением каждой из них на подступени для индивидуализации подбора ежедневного уровня нагрузки и постепенного ее увеличения.
l-я ступень активности охватывает период пребывания больного на постельном режиме. Задачи лечебной физической культуры (ЛФК): предотвращение ухода в болезнь, улучшение настроения больного; профилактика осложнений (гипостатическая пневмония, бронхопневмония, парез кишечника, метеоризм, за- держка стула, мочеиспускания, тромбоз вен нижних конечностей и малого таза, тромбоэмболические осложнения и др.); умеренная стимуляция вспомогательных экстракардиальных факторов кровообращения; улучшение окислительно-восстановительных и трофических процессов во всем организме в целом и в миокарде, в частности; стимуляция восстановления взаимосогласованных функций всех систем и органов; выработка у больного умения правильно дышать; тренировка вестибулярного аппарата; подготовка больного к повороту на бок, сидению; обучение простейшему самообслуживанию (есть лежа на спине, на боку, умываться, чистить зубы, поворачиваться на бок и т.д.)
В начале этого периода больному необходимо создать максимальный покой, свести к минимуму психические и физические нагрузки, научить его с наименьшей затратой сил пользоваться подкладным судном, есть в положении на спине и т.д. Туалет и питание больных должны осуществляться с максимальной помощью обученного медицинского персонала. Большую часть дня больной проводит лежа, ему разрешено лишь незначительно менять положение рук, ног, головы во время простейшего самообслуживания.
Занятия ЛФК проводят в форме процедур лечебной гимнастики (ЛГ), утренней гигиенической гимнастики, индивидуальных занятий не ранее, чем через 1-1,5 ч после завтрака или за 1 ч до обеда. Помимо занятий с методистом, больные самостоятельно или под наблюдением методиста (медсестры) выполняют утреннюю ЛГ перед завтраком в течение 4-7 мин, и этот же комплекс упражнений повторяют после тихого часа.
Нагрузка считается адекватной в том случае, если учащение частоты пульса на высоте нагрузки и в первые 3 мин после нее не превышает 20 ударов в мин, учащение дыхания - не более 6 - 9 в мин, систолическое артериальное давление (САД) повышается не более 20-40 мм рт.ст., диастолическое артериальное давление (ДАД) - не более 10-12 мм рт. ст. (по сравнению с исходным). Возможно урежение пульса на 10 ударов в минуту, снижение САД не более 10 мм рт.ст. При адекватной реакции организма на комплекс лечебной гимнастики, отсутствии приступов стенокардии и новых осложнений, отрицательной динамики ЭКГ больного переводят на 2-ю ступень.
2-й ступень активности. Задачи ЛФК: продолжение тренировки экстракардиальных факторов кровообращения; перевод больного из положения лежа в положение сидя; адаптация сердечно-сосудистой системы и всего организма к работе в исходном положении (ИП) сидя; обучение элементарным упражнениям в положении сидя сначала на кровати, а затем - на стуле; выработка простейших навыков самообслуживания в рамках двигательного режима (умывание сидя, чистка зубов, причесывание, бритье, прием пищи и т.д.); подготовка больного к вставанию, ходьбе. Основной формой ЛФК является процедура ЛГ. На этой ступени активности больному разрешается присаживание к столу, прием пищи за столом, ходьба вокруг кровати и по палате. В день перевода больного в положение сидя занятия начинаются в ИП лежа на спине. После выполнения подготовительных упражнений больного усаживают на несколько минут, затем вновь укладывают на спину, и занятия продолжаются. Показаниями к переводу больного на 3-ю ступень активности являются адекватная реакция пульса и АД, ортостатической пробы, приближение сегмента ST к изолинии, формирование коронарного зубца Т. Противопоказаниями к переводу на 3-ю ступень активности являются частые приступы стенокардии, признаки недостаточности кровообращения ІІ стадии и выше, частые пароксизмальные нaрушения ритма и проводимости с выраженными гемодинамическими сдвигами.
3 -я ступень активности включает период от первого выхода больного в коридор до выхода его на улицу. Задачи ЛФК: дальнейшая стимуляция и тренировка экстракардиальных факторов кровообращения; подготовка к переводу больного в положение стоя и перевод его в это положение, обучение ходьбе; адаптация сердечно-сосудистой системы и всего организма к работе при вертикальном поле тела; умеренная, очень осторожная и постепенная тренировка мышцы сердца; приобщение больного к простейшему самообслуживанию в рамках данного режима; обучение ходьбе по лестнице. Помимо занятий ЛГ, больные перед завтраком выполняют в течение 5-7 мин утреннюю гигиеническую гимнастику, повторяя каждое упражнение по 4-6 раз подряд. Во второй половине дня, после тихого часа можно рекомендовать самостоятельное выполнение комплекса физических упражнений, или дозированную самостоятельную ходьбу в палате, или то и другое. Больному разрешают ходьбу по коридору с 50 до 200 м в 2-3 приема медленным шагом (до 70 шагов в минуту), по лестнице в пределах одного пролета.
Первый выход в коридор и первый подъем по лестнице рекомендуется осуществлять под контролем телемониторирования.
При адекватной реакции на нагрузку разрешаются прогулки по коридору без ограничения расстояния и времени, свободный режим в пределах отделения. К этому времени больные полностью обслуживают себя, им разрешено принимать душ.
4 -я ступень (последняя для стационарного этапа) предусматривает в рамках свободного режима увеличение физической активности до уровня, на котором больной может быть переведен в специ- ализированное отделение для больных инфарктом миокарда кардиологического санатория. Задачи ЛФК: адаптация сердечно-сосудистой системы и всего организма к постепенно возрастающим физическим нагрузкам; приближение двигательной активности больного к условиям его быта; подготовка пациента к переводу в местный санаторий для прохождения 2 - го этапа реабилитации или к выписке домой под наблюдение участкового терапевта. Физическую нагрузку этим больным повышают, добавляя упражнения в разных ИП, а также постепенно увеличивая протяженность ходьбы.
Занятия ЛФК в стационаре должны проходить под постоянным медицинским контролем. При выполнении упражнений допустимо повышение ЧСС на высоте нагрузки до 110 ударов в течение 3-6 мин, что соответствует уровню тренирующего воздействия. Темп ходьбы возрастает с 70-80 до 80-100 шагов в минуту, а пройденное расстояние с 500-600 м до 2-3 км в 2-3 приема. Разрешены прогулки 2 раза в день.
При отсутствии противопоказаний больному проводится вело- эргометрия для определения пороговой мощности нагрузки, на основании которой рассчитывается оптимальный для больного тeмп ходьбы. Следует отметить, что далеко не все больные могут преодолеть все ступени рекомендуемого комплекса физических нагрузок. При неблагоприятном течении начального периода инфаркта миокарда, (появлении различных форм аритмий) частота последующих осложнений и летальных исходов повышается. Раннее хождение по палате таких больных может сопровождаться нарастанием поздних осложнений и летальных исходов.
Список литературы
1. Усанова А.А., Шепелева О.И., Горячева Т.В. Основы лечебной физкультуры и спортивной медицины. Учебное пособие.Ростов - на - Дону: Феникс , 2016.
2. Боголюбов В.М. Медицинская реабилитация. Книга ІІІ . М.: Бином, 2010. - 368 с.
3. Шепелева О.И., Гончарова Л.Н., Горячева Т.В. Медицинская реабилитация больных с сердечно-сосудистой патологией. Методические указания. Саранск , 2007.
Двигательная активность и лечебная физкультура у лиц, перенесших инфаркт миокарда
На сегодняшний день самым опасным осложнением сердечно‑сосудистых заболеваний является инфаркт миокарда. Инфаркт миокарда — это одна из форм ишемической болезни сердца, представляющая собой некроз сердечной мышцы, обусловленный резким прекращением коронарного кровотока вследствие поражения венечных артерий. Гибель клеток начинается через 20-40 минут с момента прекращения кровотока. Наиболее частая причина инфаркта миокарда — тромбоз венечной артерии, развившийся на фоне атеросклероза — до 90% всех случаев. К факторам риска инфаркта миокарда относят высокий уровень холестерина в крови, сахарный диабет, артериальная гипертензия, малоподвижный образ жизни, наследственность, вредные привычки. Основное проявление инфаркта миокарда — боль в грудной клетке более 15-20 минут с иррадиацией в левую руку, шею, челюсть, межлопаточное пространство. Боль очень сильная, воспринимается как кинжальная, раздирающая, жгучая. Еще одним важным отличительным признаком инфаркта миокарда является отсутствие уменьшения или прекращения боли после приема нитроглицерина (даже повторном). Поэтому своевременное лечение и проведение реабилитационных мероприятий, позволяет снизить риск развития осложнений, уменьшить последствия гипокинезии, сократить время восстановления сил и здоровья человека перенесшего инфаркт миокарда.
Лечебное действие физических упражнений основано на положительной мышечной деятельности на функцию сердца и сосудов. Ранняя двигательная активизация больных способствует развитию коллатерального кровообращения, оказывает благоприятное влияние на физическое и психическое состояние больных, укорачивает период госпитализации и снижает риск смертельного исхода. Двигательный режим зависит от функционального класса больного. Класс тяжести определяют на 2-3-й день болезни после ликвидации болевого синдрома и осложнений — кардиогенного шока, отека легких, тяжелых аритмий. Весь период восстановительного лечения предусматривает четыре ступени (I-IV) двигательной активности на стационарном этапе реабилитации. Ступень 1 охватывает период пребывания больного на постельном режиме. В этот период разрешаются повороты на бок в постели, движение конечностями, пребывание в постели с приподнятым головным концом 2-3 раза в день по 10 минут. Ступень 2 включает объем физической активности больного в период палатного режима до выхода его в коридор. Разрешаются присаживания в постели 2‑3 раза в день, бритье, чистка зубов, умывание, комплекс ЛГ №1( лежа на спине). Ступень 3 включает период от первого выхода больного в коридор до выхода его на прогулку на улицу. В этот период разрешаются пребывание в положении сидя без ограничений, ходьба по коридору начиная с 50 и до 200 метров в 2-3 приема, комплекс ЛГ №2 (сидя, индивидуально). Основные задачи физической реабилитации на этой ступени активности: подготовка больного к полному самообслуживанию, к выходу на прогулку на улицу, к дозированной ходьбе в тренирующем режиме. Ступень 4 — подготовка больного к переводу в санаторий для прохождения второго этапа реабилитации или к выписке домой под наблюдение участкового врача. На санаторном этапе первостепенная роль отводится лечебной гимнастике и другим формам ЛФК. В занятия включают упражнения для всех мышечных групп и суставов в сочетании с дыхательными упражнениями, упражнениями на равновесие, внимание, координацию движений и расслабление. Все мероприятия на санаторном этапе проводят больным дифференцированно, в зависимости от их состояния, особенностей клинического течения болезни, наличия сопутствующих заболеваний и патологических синдромов.
На поликлиническом этапе занятия лечебной физкультурой создают положительный эмоциональный фон у больного, вселяют уверенность в благоприятном исходе заболевания, способствуют нормализации АД и частоты сердечных сокращений. Двигательный режим включает прогулки по улице 5-7 км в несколько приемов, подъем по лестнице на 5 этаж, дозированную ходьбу до 1000 метров в темпе 100 шагов в минуту. К лечебной гимнастике добавляются спортивные игры в облегченных условиях проводимые под контролем инструктора физической реабилитации.
Возвращение к обычному образу жизни после перенесенного инфаркта миокарда может быть достаточно сложным процессом, но неуклонное следование по шагам программы сердечной реабилитации с течением времени поможет добиться успеха. И конечно же — собственная сила духа и позитивные мысли самого пациента.
ЛФК после инфаркта миокарда - комплекс упражнений, видео
Инфаркт миокарда - ишемический некроз сердечной мышцы из-за нарушения коронарного кровообращения. Занимает первое место по количеству летальных исходов. ЛФК после инфаркта миокарда помогает вернуться к нормальной жизни, снизить риск опасных осложнений.

Особенности ЛФК
Сегодня лечебная физическая культура признана как метод восстановительной терапии для людей, перенесших инфаркт миокарда.
Раньше считалось, что строгий постельный режим, полный покой ускоряют рубцевание пораженного участка сердца. Однако исследования показали, что длительное бездействие негативно сказывается на здоровье: появляется общая слабость, депрессия, повышается риск сердечной недостаточности.
Упражнения ЛФК после перенесенного инфаркта миокарда:
- расширяют коронарные сосуды;
- раскрывают дополнительные капилляры и артериолы;
- улучшают кровоснабжение всех отделов сердца;
- активируют обменные процессы в сердечной мышце и во всем организме;
- усиливают сократительную функцию миокарда;
- улучшают работу свертывающей и антисвертывающей системы крови, благодаря этому уменьшается риск закупорки сосудов тромбами.
Большое значение имеет благоприятное действие физических упражнений для ЦНС. Регулярные тренировки снимают психологическую подавленность у пациентов, нормализуют сон, вызывают положительные эмоции.
Классификация тяжести состояния
Инфаркт миокарда развивается, когда тромб или атеросклеротическая бляшка перекрывают просвет коронарного сосуда. Повышенному риску подвержены лица, страдающие атеросклерозом, хронической коронарной недостаточностью.
Характерные симптомы инфаркта - острая, резкая боль, значительное ухудшение общего состояния: удушье, слабость, жар, сонливость. Болевые ощущения локализуются в области сердца, могут отдавать в подложечную область или между лопаток.
Согласно ВОЗ есть четыре функциональных класса тяжести состояния больных, перенесших инфаркт миокарда:
- I - боль появляется только при тяжелых физических нагрузках. Обычные - ходьба, подъем по лестнице не вызывают неприятных ощущений.
- II - болезненность возникает во время ходьбы, подъема по лестнице, эмоционального напряжения, после пробуждения. Движения больного несколько ограничены.
- III - боль появляется даже при ходьбе по ровному месту на небольшие расстояния (200-400 м), во время подъема по лестнице на один этаж. Двигательная активность заметно ограничена.
- IV - болевые ощущения возникают даже при самых незначительных нагрузках, больной не способен выполнять обычную работу. К этому классу относятся пациенты с тяжелыми осложнениями постинфарктного состояния: стенокардия, сердечная недостаточность, нарушение сердечного ритма, проводимости, инфекционный или неинфекционный эндокардит.
Лечение инфаркта миокарда комплексное. Вместе с лекарствами назначают лечебный массаж и гимнастику.
Методика ЛФК при реабилитации
Реабилитационные мероприятия делятся на 3 этапа. ЛФК после инфаркта подбирают, с учетом класса тяжести постинфарктного состояния пациента.
I этап - госпитальный
Лечение и восстановление больного проводят в стационаре до начала клинического выздоровления (острые симптомы болезни угасли, но состояние опасно рецидивом, осложнениями).
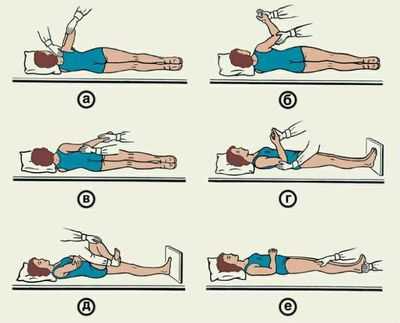
Упражнения в первые дни после сердечного приступа.
- Снизить риск возможных осложнений. Из-за ослабленной сердечной мышцы, ограничения подвижности, нарушения свертываемости крови возрастает вероятность развития тромбоэмболии, застойной пневмонии, атонии кишечника, слабости мышц.
- Улучшить работу сердечно-сосудистой системы легкими физическими упражнениями. Нагрузки предназначены для стабилизации периферического кровообращения, сосудистого тонуса.
- Адаптировать больного к бытовым нагрузкам, восстановить простейшие двигательные навыки.
- Улучшить психоэмоциональное состояние.
При легком течении инфаркта лечебную гимнастику начинают через 3-4 дня, после исчезновения острых признаков болезни. Основная форма ЛФК имеет 4 ступени физической активности:
- Больной должен соблюдать постельный режим. Однако можно начинать минимальную физическую активность. Выполняют комплекс лечебной гимнастики №1 1 раз/день. Дыхание не фиксируют, это может вызвать сердечные боли. Если состояние остается стабильным больного начинают присаживать на 5-10 минут 3 раза/день. Первое присаживание проходит под руководством медсестры или инструктора по ЛФК.
- Через 3-5 дней успешного присаживания, лечебную гимнастику делают повторно через 1,5-2 часа после обеда. Продолжительность 10-15 минут. Обязательно измеряют пульс, давление до и после занятий. Если нет осложнений, переходят к следующей ступени.
- Пациент также продолжает выполнять комплекс упражнений №1. Разрешается вставать с кровати. Ходить сначала около нее, потом по палате, есть сидя за столом.
- Больному назначают комплекс гимнастики №2. Первые 2-3 занятия проводятся под контролем инструктора. Разрешается ходьба по палате, коридору, подъем по лестнице на несколько ступенек. Число упражнений, расстояние для ходьбы увеличивают постепенно.
Если при увеличении физической активности появляется одышка, боль, усталость упражнения прекращают или уменьшают нагрузку, дополнительно вводят дыхательную гимнастику Стрельниковой или Бутейко.
Комплекс лечебной гимнастики №1 (выполняют в положении лежа):
- сгибание стоп к себе, от себя;
- сгибание-разгибание пальцев рук;
- приподнять руки, слегка потянуться к коленям, голову не поднимать;
- поочередно сгибать каждую ногу, не отрывая стопу от постели;
- ноги согнуть в коленях, опустить вправо, потом влево;
- ноги согнуть в коленях, правой рукой потянуться к левому колену, то же самое другой рукой;
- одновременно отвести в сторону правую руку и левую ногу, голову повернуть вправо, принять исходное положение, повторить с другой рукой и ногой;
- сжать кулаки, вращать кисти рук, одновременно со стопами;
- руки прямые, свести ягодицы, напрягая мышцы ног, расслабиться.
При первом выполнении ЛФК каждое упражнение делают 1 раз, постепенно нагрузку увеличивают, доводя до 8 раз.
Комплекс лечебной гимнастики №2 (выполняют сидя на стуле):
- прислониться к спинке стула, руки поднять к плечам, развести локти в стороны, опустить;
- сжимать-разжимать кулаки, одновременно перекатывая стопы с пяток на носки;
- ногами скользить по полу вперед-назад, не отрывая стопы от пола;
- развести прямые руки в стороны, затем положить на колени, слегка наклонить туловище вперед, выпрямиться;
- держась руками за сиденье стула поднять вверх правое плечо, левое опустить вниз, затем сделать наоборот;
- руками подтянуть левое колено к груди, повторить то же самое с правым;
- руки на поясе, локти и плечи потянуть вперед, голову наклонить вниз; выпрямить локти, плечи, спину прогнуть, голову повернуть сначала вправо, потом влево.
При первом выполнении ЛФК каждое упражнение делают 1 раз, постепенно доводят до 8 раз.
II этап - послебольничный
Реадаптацию после инфаркта проводят в реабилитационном центре, санатории, поликлинике. Период выздоровления наступает после выписки из больницы. Длится около двух месяцев, при неосложненной форме болезни.
Цель ЛФК при инфаркте миокарда:
- восстановить работоспособность больного, устранить недостаточную двигательную активность, снять ограничения с объема движений;
- постепенно увеличить физические нагрузки, чтобы подготовить выздоравливающего к бытовым, профессиональным условиям работы.
Лечебная гимнастика не проводится, если у пациента сохраняется недостаточность кровообращения, нарушение ритма сердца, выявлена аневризма аорты, сердца.
Основные формы ЛФК:
- дозированная, медленная ходьба сначала 500-900 м, потом 2-3 км с отдыхом;
- подъем по лестнице до 2-3 этажа;
- занятия на кардиотренажерах: велотренажер или беговая дорожка (только с инструктором) 1 раз/неделю;
- гимнастика: выполняют упражнения комплекса №1, №2, нагрузку увеличивают, добавляя новые элементы. Общая продолжительность занятий 20-30 минут.
III этап - поддерживающий
Начинается с 4 месяца после перенесенного инфаркта, продолжается всю жизнь. Если лечебная гимнастика во время реадаптации выполнялась ежедневно, на этом этапе работоспособность приближается к такой, как у здоровых людей.
- увеличение и поддержание нормальной физической работоспособности;
- профилактика ишемической болезни сердца, рецидива инфаркта;
- полная социальная, бытовая адаптация;
- снижение количества принимаемых лекарств.
Занятия гимнастикой аналогичны для людей с ослабленным здоровьем, малой подвижностью. Рекомендуются:
- упражнения у гимнастической стенки;
- лечебная гимнастика с легкими гантелями;
- длительные пешие прогулки каждый день;
- подъем по лестнице до 5 этажа;
- занятия на тренажерах 2-3 раза/неделю.
В первый год после инфаркта риск повторного приступа наиболее высок. Поэтому выздоравливающий должен регулярно контролировать свое состояние. Нужно ежедневно измерять артериальное давление, следить за пульсом, дыханием, сердцебиением во время активности. Занятия лечебной физкультурой должны проходить легко, без перенапряжения.
ЛФК занимает ведущее место в реабилитации постинфарктных больных. Главная задача - поэтапное увеличение нагрузок, адаптация к социальной, трудовой жизни, комплексность, ведение каждого пациента во время I этапа выздоровления.
Первая помощь при инфаркте миокарда: от диагностики приступа к правильным действиям
Инфаркт миокарда опасен тем, что он может развиваться внезапно, исподволь, на фоне полного благополучия в плане здоровья. Поэтому ниже речь пойдёт о том, как грамотно оказать помощь пациенту до приезда бригады скорой помощи, ведь именно первые минуты и часы являются решающими относительно дальнейшего прогноза для жизни и здоровья пациента.
У кардиологов и рентген-хирургов есть только 48 часов, чтобы выполнить коронарографию и внедрить стенты в забитые тромбами артерии. Если не уложиться в эти часы, то ни о каком восстановлении кровотока в умирающей сердечной мышце и речи не идет, в связи с чем возрастает риск фатальных осложнений.
В идеале от начала первых симптомов до проведения чрезкожных вмешательств (ЧКВ) в специализированном сосудистом центре должно пройти не более 120 минут - около часа на вызов бригады скорой помощи и на транспортировку до профильного учреждения с параллельным оказанием первой помощи, и около часа на диагностику и на предоперационную подготовку. Но в сложных случаях, или при тяжелом состоянии больного ЧКВ (КАГ и стентирование) могут быть проведены и в первые 48 часов.
Как распознать инфаркт за несколько минут?
О симптомах инфаркта нужно знать любому человеку. Даже если вы идете по улице, и видите, что кому-то стало плохо, необходимо подойти и выяснить, в чём дело. Возможно, именно от этого зависит своевременное оказание помощи пациенту с инфарктом.

Первый признак этого опасного для жизни состояния - это острейшая, нестерпимая боль в грудной клетке. Боль может быть разной - давящей или жгучей, и может локализоваться в разных отделах грудной клетки - в области грудины, в левых отделах, между лопатками, в левом плече. Но независимо от локализации, эта боль носит очень интенсивный характер, и сопровождается сильным страхом смерти.
Не стоит забывать и об атипичных формах инфаркта - это астматический, абдоминальный, аритмический и нейроваскулярный варианты. Ведущими симптомами при этом являются выраженная одышка, или боли в животе, или нарушения сердечного ритма, или потеря сознания, соответственно. Характерным признаком для любой из атипичных форм является общее тяжелое состояние пациента.
Кроме описанных симптомов, часто встречается безболевая форма инфаркта, для которой характерны внезапно появившиеся резкая слабость, снижение давления вплоть до предобморочного состояния, профузный холодный пот.
В любом случае, видно, что человеку плохо, и в первую очередь следует предположить патологию именно сердечно-сосудистой системы.
Дифференциальная диагностика
Очень важно знать, как отличить инфаркт от обычного приступа стенокардии, который также проявляется выраженной болью в груди. Самыми главными критериями являются продолжительность боли и эффект от нитроглицерина, который пациент принимает под язык.
Итак, при приступе стенокардии боль длится не больше пяти минут, и довольно легко купируется одной (максимум двумя) дозами нитратов. При инфаркте же даже трекхратный прием нитратов не приносит больному облегчения.
Тактика диагностики здесь следующая: резкая боль в груди - приём одной дозы нитроглицерина под язык > через пять минут боль сохраняется > еще одна доза нитроглицерина под язык > через пять минут боль сохраняется > вызов бригады скорой помощи, так как вероятно развитие инфаркта.
Дальнейшая диагностика в больнице
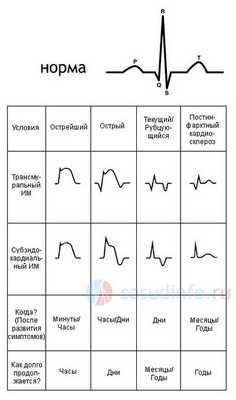
После приезда медицинских работников пациенту обязательно выполняется ЭКГ, вне зависимости от жалоб и тяжести состояния. Любой медицинский работник обязан знать, как на кардиограмме выглядят признаки ишемии и острейшего повреждения миокарда. Это и есть та самая «спинка кошки», которую может распознать любой студент-медик.
Если врач скорой помощи ставит диагноз инфаркта, он незамедлительно транспортирует пациента в профильный кардиологический или терапевтический стационар, либо в РСЦ (региональный сосудистый центр) или в ПСО (первичное сосудистое отделение). В первые минуты от постановки диагноза пациенту оказывается интенсивная медицинская помощь - это и адекватное обезболивание, в том числе с введением наркотических препаратов, это и введение антикоагулянтов для предупреждения тромбообразования в забитой коронарной артерии, это и введение тромболитиков для скорейшего растворения уже имеющегося тромба в пораженной коронарной артерии, и симптоматическая терапия.
Но это лечение проводится только врачами, а как же помочь человеку до приезда скорой помощи?
Неотложная помощь до приезда медицинских работников

Министерством здравоохранения разработаны лечебные стандарты по оказанию помощи человеку с инфарктом на догоспитальном этапе. Эти инструкции сводятся к такому алгоритму:
- Быстрый сбор основных жалоб, краткого анамнеза, если больной в сознании.
- Оценка тяжести состояния:
- сознание (есть/нет)
- дыхание (самостоятельное/отсутствует, выраженная одышка, цвет кожи синюшный/бледный)
- сердцебиение (отсутствует/присутствует, пульс на шее в проекции сонной артерии есть/нет)
- Звонок по телефону «103», перечислить симптомы, назвать возраст и адрес пациента, выполнять инструкции диспетчера.
- При отсутствии сознания, дыхания и сердцебиения - начать сердечно-легочную реанимацию: непрямой массаж сердца и искусственное дыхание «рот в рот” с частотой 30:2 до восстановления собственных функций или до прибытия медиков.
- Пациент в сознании - уложить с приподнятым головным концом (одежда, сумка, подушка под голову и плечи), измерить давление, если тонометра нет, выяснить, нет ли ощущения приближающегося обморока (симптомы низкого давления).
- Боль в груди, давление нормальное или высокое - 1 доза нитроглицерина под язык.
- Давление выше 150 - каптоприл 25 мг под язык.
- Тахикардия более 90 ударов в минуту - анаприлин 40 мг под язык.
- Разжевать полтаблетки - 250 мг аспирина (сначала выяснить, нет ли аллергии!)
- Если у больного в аптечке есть клопидогрель, выпить одну таблетку - 75 мг.
- Ожидать бригады скорой помощи, не паниковать (!).
- В ожидании скорой помощи родственникам пациента желательно подготовить всю имеющуюся медицинскую документацию - справки, выписные эпикризы, амбулаторную карту, результаты обследований. Врачу порой бывает тяжело ориентироваться в уже имеющихся заболеваниях пациента, особенно если сам он мало осведомлён о своём состоянии здоровья (очень пожилые пациенты).
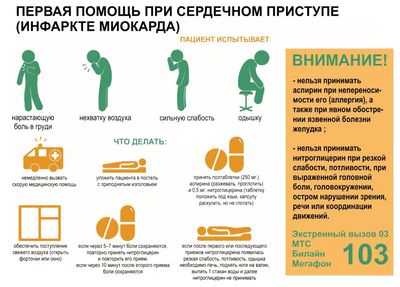
Итак, разберем этот алгоритм более подробно
В первую очередь в домашних условиях, пациента необходимо успокоить и усадить, придав полулежачее положение. Лучше не укладывать его горизонтально, потому что в этом случае усиливается застой крови в легких, что может привести к приступу сердечной астмы и к отеку легких.
Необходимо измерить давление и посчитать пульс, затем сразу же позвонить в 03 и объяснить диспетчеру, что произошло, а также озвучить измеренные показатели. Нужно чётко следовать дальнейшим инструкциям диспетчера в ожидании бригады скорой помощи.
Если сильная боль в груди возникла у пациента на фоне высокого давления или приступа тахикардии (пульс более 100 ударов в минуту), необходимо принять под язык 25-50 мг каптоприла в первом случае и 20-40 мг анаприлина во втором случае.

Снижать давление и пульс до нормальных цифр жизненно важно, потому что сердечная мышца работает на пределе своих возможностей - и спазм сосудов при высоком давлении, и тахикардия увеличивают потребность миокарда в кислороде, и зона инфаркта может стать обширнее.
Обязательно разжевать 250 мг аспирина с целью профилактики тромбообразования и ещё большего перекрытия просвета коронарной артерии тромбами.
При нормальном и высоком давлении следует принять под язык дозу нитроглицерина, или 20 мг сиднофарма при непереносимости нитроглицерина.
Нитроглицерин строго противопоказан при низких цифрах давления (ниже 100/60), потому что нитраты снижают давление ещё больше, и у пациента может развиться коллапс и потеря сознания. Если у пациента нет тонометра для измерения давления снижение его можно заподозрить по наличию резкой слабости, профузного холодного пота, головокружения, шума в ушах и мелькания мушек перед глазами, а также предобморочного состояния.
Помните! Нитроглицерин можно дать пациенту только в том случае, если раньше он уже принимал этот препарат при приступах стенокардии. Нитраты могут очень резко снижать давление, вплоть до коллапса, что может негативно сказаться на состоянии сердечной мышцы.
Все действия должны быть четкими, слаженными и своевременными, у оказывающего помощь не должно быть паники, чтобы не испугать пациента ещё сильнее.
В случае, если у оказывающих помощь лиц есть сомнения в быстрой скорости прибытия бригады медиков, эти лица могут принять решение о самостоятельной транспортировке больного в близлежащую больницу.
Помните! Результат самостоятельной транспортировки больного с инфарктом может угрожать его жизни! Не каждая самостоятельно “выбранная” больница оснащена аппаратурой (рентген-установки для проведения коронароангиографии и стентирования коронарных артерий), специалистами-кардиологами и рентген-хирургами, а также препаратами для тромболитической терапии.
Самопомощь при симптомах инфаркта
Если вы плохо себя почувствовали, находясь в одиночестве (квартира, дача), нужно обратить внимание следует на следующие симптомы: нестерпимая, раздирающая боль в области сердца, бледность, холодный пот, ощущение перебоев в работе сердца, головокружение.
Алгоритм самопомощи:
- осторожно дойти до двери и открыть её на случай потери сознания, чтобы врач скорой смог войти в дом,
- позвонить по телефону «103»,
- измерить давление, при необходимости принять каптоприл под язык, нитроглицерин под язык,
- принять полулежачее или сидячее (при выраженной одышке) положение,
- сохранять спокойствие.
Помните! В аптечке у пожилого человека и у пациента с кардиологическими заболеваниями всегда должны быть четыре препарата - нитроглицерин, каптоприл, анаприлин и аспирин.
Осложнения и прогноз
Без лечения в 90% случаев обширного инфаркта наступает летальный исход. Конечно, часто встречаются случаи, когда пациенту по результатам ЭКГ врачи говорят о том, что он перенес инфаркт «на ногах». Но это те случаи, в которых некроз миокарда не поражал всю толщу сердечной мышцы и был небольшим по площади. Обширный и трансмуральный инфаркт без лечения почти всегда приводит к летальному исходу, и/или к осложнениям, не совместимым с жизнью (фатальные нарушения ритма сердца, кардиогенный шок, острая левожелужочковая недостаточность).
Именно для сохранения жизни и для профилактики осложнений и необходимо знать алгоритм оказания первой помощи при инфаркте, ведь грамотные действия самого пациента или человека, оказавшегося рядом, достоверно улучшают долгосрочный прогноз при этом опасном заболевании.
Читайте также:
