Рентгенограмма, КТ, МРТ, УЗИ при нейрофиброме
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Фиброма: причины появления, симптомы, диагностика и способы лечения.
Определение
Фиброма — это доброкачественное образование из волокон соединительной ткани, которая присутствует в каждом органе человеческого организма, поэтому фиброма может иметь любую локализацию. Фибромы бывают единичными или множественными (фиброматоз). Чаще всего эти новообразования поражают мягкие ткани конечностей и туловища, но также обнаруживаются во внутренних органах и полостях.
Причины появления фибром
Фиброма кожи встречается в любом возрасте, у лиц обоего пола и представляет собой хорошо отграниченный и четко выраженный узел, который возвышается над поверхностью кожи, часто имеет ножку и расположен на поверхности тела или слизистых оболочках. В зависимости от соотношения опухолевых клеток и коллагеновых волокон различают мягкую фиброму (фибропапиллому) и твердую (дерматофиброму). Мягкая фиброма считается молодым новообразованием и по мере старения превращается в твердую. Часто появляется на коже лица, спины, ног, головы. Мягкие фибромы у ребенка встречаются в основном в области гениталий и заднего прохода. Опухоль, как правило, не перерождается в злокачественную, растет медленно и может достигать огромных размеров. Не причиняет пациенту никакого дискомфорта, кроме эстетического.
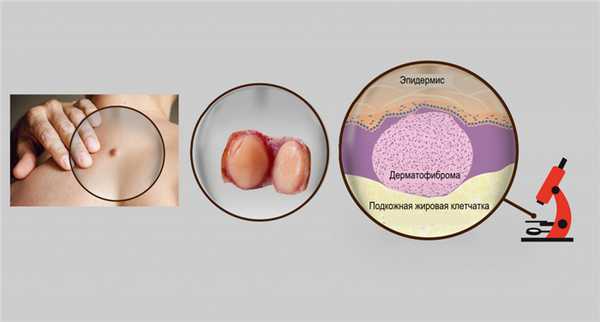
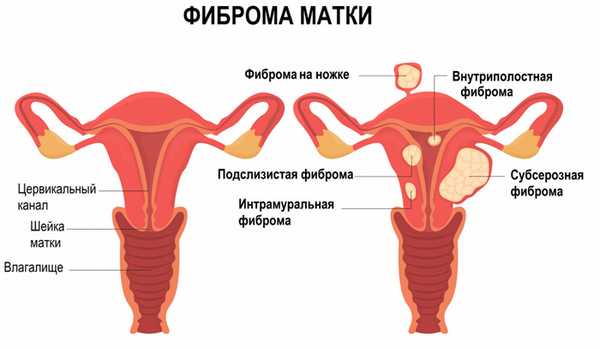
Фиброма (фибромиома) матки формируется из соединительной ткани и мышечных волокон. К причинам образования фибромы матки относят хронические воспаления половых органов, аборты, нерегулярные половые отношения, тяжелые или поздние роды, стрессы, эндокринные заболевания, в том числе сахарный диабет.
Фиброма (фиброаденома) молочной железы имеет железистую природу с преобладанием соединительной ткани, которую связывают с изменениями гормонального фона в различные периоды жизни женщины. Существуют две гистологические формы опухоли - околопротоковая и внутрипротоковая.
Фиброма яичника развивается из его стромы («поддерживающих» клеток яичника), не проявляет гормональной активности. Развивается в среднем возрасте на фоне сбоев менструального цикла и нарушений детородной функции. Часто сочетается с поликистозом яичников или фибромой матки. Может быть отграниченной (с четко выраженной капсулой, отделяющей ее от овариальной ткани) и диффузной (яичник поражен полностью).
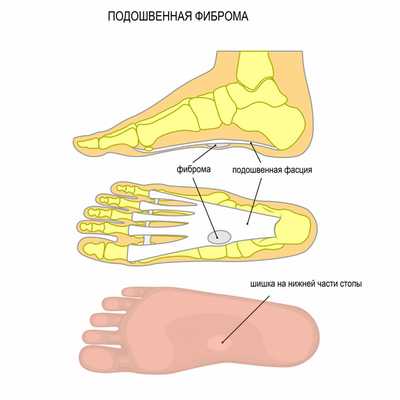
Подошвенная фиброма возникает из группы эластичной соединительной ткани, называемой подошвенной фасцией, которая поддерживает свод стопы.
Фибромы на десне не опасны, характеризуются медленным ростом. Чаще всего их причиной становится травма десны из-за неправильно установленного протеза, а у ребенка может - из-за неправильного ношения пластинки. Причинами развития также является воспаление, пародонтоз, гингивит и другие заболевания полости рта.
Фиброма гортани возникает на голосовых связках и опасна для жизни, так как может привести к остановке дыхания.
Фибромы желудка и других органов желудочно-кишечного тракта образуются на слизистых оболочках.
Фиброма костей характеризуется очаговой резорбцией (рассасыванием) кортикального слоя отдела трубчатой кости с замещением его на фиброзную. Образуется в бедренной, берцовой, плечевой и пяточной костях. Чаще всего встречается у детей и подростков. Во многих случаях приводит к патологическим переломам.
Ангиофиброма состоит из множества расширенных сосудов. Эта вазоактивная опухоль встречается в основном у подростков мужского пола.
Предрасполагающими факторами развития фибромы считают воспалительные процессы, микротравмы, укусы насекомых, предшествующие инфекционные заболевания, паразитарные и глистные инвазии, прием бета-блокаторов.
У женщин фибромы развиваются в основном под влиянием гормональных факторов. Они часто сочетаются с разрастанием других тканей: сосудистой (ангиофиброма), мышечной (фибромиома), железистой (фиброаденома) либо жировой (фибролипома).
Фибромы у мужчин чаще возникают вследствие избыточных нагрузок, воздействия неблагоприятных факторов внешней среды и вредных привычек.
Факторами риска возникновения фибромы у детей считают наследственную предрасположенность, излишнюю потливость, неправильный рацион питания, гормональные сбои, длительное пребывание на солнце.
Классификация заболевания
Для фибром не существует системы классификации. На основании патофизиологии и локализации опухоли фибромы рассматривают следующие формы:
- фибропапиллома - мягкая фиброма, состоящая из множества рыхло связанных клеток и меньшего количества фиброзной ткани;
- дерматофиброма - твердая фиброма, единичное или множественное образование внутрикожной локализации, подвижное и безболезненное при прощупывании, с неизмененным цветом, состоит из множества волокон и нескольких клеток. Особой формой является келоид, возникающий в результате гиперпластического разрастания рубцовой ткани;
- кистозная фиброма имеет центральное размягчение или расширение лимфатических сосудов;
- миксофиброма возникает в результате разжижения подлежащих мягких тканей;
- цементно-оссифицирующая фиброма твердая и волокнистая, чаще всего наблюдается на челюсти или во рту, иногда формируется как следствие перелома или другой травмы;
- хондромиксоидная фиброма - редкая хрящеобразующия опухоль;
- десмопластическая фиброма - редкая локально агрессивная внутрикостная опухоль;
- неоссифицирующая фиброма - доброкачественный фиброзный дефект костной ткани;
- оссифицирующая фиброма - редкое фиброзно-костное доброкачественное новообразование у детей и лиц молодого возраста;
- перифолликулярная фиброма - представляет собой куполообразный очаг, состоящий из одного или нескольких волосяных фолликулов;
- фиброма сухожильного влагалища - узелки, состоящие из мягких, тонких, веретенообразных клеток (миофибробластов), на пальцах рук или ступней;
- нейрофиброма - доброкачественная опухоль нервной оболочки периферической нервной системы;
- десмоидная фибриома - редко встречается, происходит из избытка волокон коллагена и дифференцированных фибробластов, часто прогрессирует и рецидивирует. Образуются в мягких тканях, забрюшинном пространстве или на брюшной стенке. Распространенные места для таких опухолей - шрамы от кесарева сечения или операций;хондриомиксомы - редкие опухоли, которые поражают костную ткань - края трубчатых костей, таз, ребра, позвонки, стопы, плюсну;
- ангиофибриомы в области щек и носа, содержащие небольшие бугорки с соединительно-тканными волокнами.
Симптомы фибромы разнятся в зависимости от локализации новообразования.
Основным признаком дерматофибромы является появление нароста в виде сферического узелка, возвышающегося над поверхностью кожи на широком основании либо на ножке. Симптомы связаны с дискомфортом, могут появляться и исчезать. К ним относятся: изменение цвета кожи, зуд, периодическая припухлость над опухолью, возможное кровотечение при травме опухоли, повышенная чувствительность при прикосновении. Поверхность дерматофибромы обычно гладкая, но иногда на ней бывают бородавчатые образования.
Общие симптомы фибромы матки: обильные или продолжительные менструальные выделения, аномальное кровотечение между менструациями, боль в области таза, частое мочеиспускание, люмбаго, боль во время полового акта, бесплодие.
Размеры фибромы яичников обычно не превышают 12 сантиметров. Симптомы при фиброме яичников более 5 см включают в себя ноющие боли внизу живота, вздутие и припухлость, отдышку, усталость.
Обычно перед менструацией фиброма молочной железы обуславливает чувство распирания внутри груди.
Фиброма желудка больших размеров проявляется постоянным чувством тяжести, рвотой, частой отрыжкой, кровотечениями.
Частые симптомы при фиброме гортани: хрипота, осиплость или утрата голоса, боль в шее, чувство инородного тела, кашель.
Для подошвенной фибромы характерны следующие симптомы: твердая шишка в своде стопы, боль при надавливании, стоянии или ходьбе, возникновение дополнительных фибром со временем.
Фибромы, образовавшиеся на внутренних органах, зачастую не дают о себе знать, поэтому обнаруживаются случайно либо при развитии каких-либо осложнений.
Диагностика фибром
Основополагающим исследованием дифференциальной диагностики и исключения злокачественного процесса является гистологическое исследование биопсийного материала и иммуногистохимическое исследование, дополненные молекулярными методами.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава Росс.
КТ, МРТ, УЗИ, рентген - обзор методов исследования

В медицинских центрах СПб в арсенале у врачей есть несколько методов высокотехнологического обследования. Их принято разделять на инвазивные (с проникновением внутрь организма или подкожного покрова) и неинвазивные. КТ, МРТ, УЗИ, рентген относятся к основным неинвазивным видам диагностики. Однако принцип визуализации и физика процесса у каждого из этих способов сканирования разная, поэтому и зоны их приоритетного применения отличаются.
Что покажет рентген

Рентген - это самый широко доступный тип обследования. В Санкт-Петербурге его можно сделать быстро на платной или бесплатной основе как в частных, так и в государственных клиниках и больницах. Основная задача рентгенографии - дать общее представление об изменении структуры органов и костной ткани. С помощью рентген-аппарата врач может хорошо визуализировать:
- инородные тела;
- переломы;
- воспаление легких;
- рак молочной железы;
- туберкулез.
Основное преимущество рентгенографии заключается в том, что это быстрый и дешевый метод сканирования. Однако по точности и диагностической ценности он безусловно уступает как УЗИ, так и таким высокотехнологичным методам исследования, как МРТ и КТ.
В основе физики работы рентген-аппарата лежат просвечивающие способности рентгеновских лучей. Получение плоского двухмерного изображения основано на ослаблении рентгеновского излучения при его прохождении через различные ткани. При рентген-сканировании пучок излучения, проходя через ткани организма, которые обладают различной плотностью, рассеивается и тормозится. Таким образом, на пленке возникают изображения разной степени интенсивности. Лучевая нагрузка при рентгенографии небольшая, но она всегда есть и может составлять от 0,1 до 1 мЗв. Поэтому рентгенография запрещена для беременных женщин, а здоровому человеку рентген можно делать 1- 2 раза в год.
Кроме дозы облучения у рентгеновского сканирования есть один существенный диагностический недостаток - плоская картинка. Поскольку рентген изображения - это тень ткани на пленке, объемно оценить органы и структуры человеческого тела с помощью рентгена не получается.

ЗАПИСЬ НА ПРИЕМ
Что покажет компьютерная томография
КТ или компьютерная томография - это еще одно рентгенографическое обследование, но его диагностические способности существенно выше обычного рентгена. Достигается это за счет того, что датчик, излучающий рентген лучи, движется вокруг области обследования по 360-градусной траектории. Так получаются многочисленные снимки, которые компьютер томографа выстраивает в трехмерные изображения - томограммы обследуемой области. КТ хорошо показывает:
- опухоли;
- все костные ткани - кости, череп;
- лор-заболевания;
- причину почечной колики;
- инородные тела;
- повреждения органов из-за внешних травм;
- внутренние кровотечения;
- причины “острого живота”.
С помощью компьютерной томографии в медицинских центрах СПб проводят скрининг рака легких у курильщиков. Такая томография позволяет выявить в 2 раза больше опухолей на ранней стадии. Простая флюорография (на базе рентгена) рак легких не показывает, поскольку плоскостное изображение не видит маленькие очаги опухоли, а вот на КТ можно визуализировать новообразование до 1 мм величиной.
С появлением на рынке низкодозных компьютерных томографов стало возможным проводить пан-КТ- или КТ всего тела. Такое тотальное сканирование человека от макушки до пяток позволяет врачам сразу найти патологические области, особенно после автотравмы и множественных повреждений.
Основной недостаток КТ - это высокая лучевая нагрузка, которая при некоторых обследованиях может доходить до 15 мЗв. Поэтому, в отличие от МРТ и УЗИ, КТ следует делать только по показаниям и направлению врача. Здоровым пациентам компьютерную томографию не рекомендуется делать чаще, чем 1 раз в год. Его нельзя проводить беременным женщинам, а детям малого возраста по возможности КТ следует заменять безопасными УЗИ и МРТ.
Что показывает МРТ
Магнитно-резонансная томография или МРТ - это сфокусированный метод, который проводит очень детальное обследование. Диагностическая точность МРТ превышает УЗИ и во многих случаях КТ, за исключением сканирования полых органов (легких, желудка, кишечника) и костей. МРТ является золотым стандартом диагностики:
- заболеваний головного и спинного мозга;
- патологий суставов;
- межпозвоночных дисков;
- сердца и сосудов;
- болезней гинекологического, проктологического и урологического характера.
В отличие от быстрого КТ и УЗИ, магнитно-резонансное обследование требует времени - в среднем пациенту нужно лежать в томографе и соблюдать неподвижность 30-60 минут.
Принцип работы МРТ основан на эффекте ядерного магнитного резонанса. МР томограф в своей конструкции имеет мощный магнит, который создает магнитное поле, и датчик, который подает радиочастотные сигналы. В такой ситуации протоны атомов водорода начинают колебательные движения, выделяя при этом импульсы. Их улавливает компьютер томографа и преобразовывает в трехмерные изображения. Чем больше воды содержится в клетках ткани, тем детальней получается ее изображение. Поэтому на МРТ хорошо отображаются органы с большим содержанием воды: МРТ головного мозга, МРТ спинного мозга, МРТ глазных орбит, МРТ органов малого таза, МРТ позвоночника, МРТ суставов, и плохо визуализируются органы с большим содержанием воздуха МРТ органов грудной клетки или кости.
Основы преимуществом МРТ перед КТ и рентгеном является отсутствие в ходе сканирования какого-либо излучения. А вот недостатком этого метода диагностики будет ряд ограничений - наличие ферромагнитного металла в теле пациента и имплантированных в организм водителей ритма, несовместимых с МРТ.


Что покажет УЗИ
Ультразвуковое исследование или УЗИ - это широко распространенный вид обследования, активно применяемый в диагностических центрах СПб. В ходе данной процедуры диагностика проводится с помощью ультразвуковых волн. Проходя через границы тканей различной плотности, ультразвук по-разному отражается от них. Ультразвуковая установка имеет датчик, который посылает ультразвуковой сигнал, а затем фиксирует ответ и переводит его в графическое изображение. Таким способом врачи могут хорошо обследовать:
- органы малого таза;
- органы брюшной полости;
- лимфоузлы и молочные железы;
- мягкие ткани;
- сосудистую систему.
К сожалению, серьезным препятствием для ультразвука являются кости, через которые сигнал пробиться не может. Поэтому малоинформативным является
- УЗИ головного мозга
- УЗИ сердца
- УЗИ органов средостения
- УЗИ позвоночника.
Основным достоинством УЗИ является отсутствие каких-либо противопоказаний и ценовая доступность. По диагностической ценности и точности УЗИ безусловно уступает МРТ и КТ, однако является приоритетным профилактическим и скрининговым методом обследования для многих заболеваний, включая патологии мочеполовой системы у мужчин и женщин, рака молочных желез и органов брюшной полости, воспалений мягких тканей.
Можно ли делать МРТ и рентген в один день
МРТ и КТ, а также МРТ и рентген в один день делать можно. Магнитно-резонансная томография не несет в себе никакой лучевой нагрузки, поэтому ее можно совмещать с любым видом обследования, будь то рентгенография или ультразвуковое сканирование. Однако нельзя в один и тот же день делать несколько КТ или КТ и рентген. Каждый из этих видов обследования имеет лучевую нагрузку от 0,1 до 10 мЗв, которая суммируется как превышающая доза радиации при многократном исследовании.
МРТ и КТ при нейрофиброматозе - что покажет
МРТ головного мозга, КТ головного мозга являются аппаратными методами диагностики нейрофиброматоза. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач невролог назначает необходимые способы обследования. В большинстве случаев, МРТ головного мозга выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается КТ головного мозга.
Что такое нейрофиброматоз
Нейрофиброматозы — это группа генетических расстройств, которые вызывают образование опухолей в нервной ткани. Эти опухоли могут развиваться в любой точке нервной системы, включая мозг, спинной мозг и нервы. Существует три типа нейрофиброматоза: нейрофиброматоз 1 типа, нейрофиброматоз 2 типа и шванноматоз. Тип 1 обычно диагностируется в детстве, в то время как тип 2 и шванноматоз обычно диагностируются в раннем взрослом возрасте. Опухоли при этих расстройствах обычно нераковые (доброкачественные), но в некоторых случаях могут стать злокачественными. Симптомы часто легкие. Однако осложнения нейрофиброматоза могут включать в себя потерю слуха, психоэмоциональные проблемы, проблемы с сердцем и кровеносными сосудами, потерю зрения и сильную боль.Лечение нейрофиброматоза направлено на стимуляцию здорового роста и развития детей, страдающих расстройством, и на раннее выявление осложнений. В том случае, когда нейрофиброматоз вызывает крупные опухоли или опухоли, которые давят на нерв, операция может уменьшить симптомы. Для некоторых пациентов назначаются специализированные методы лечения, такие как стереотаксическая радиохирургия или прием медикаментозных препаратов для борьбы с болью.
Симптомы нейрофиброматоза
Существует три типа нейрофиброматоза, каждый из которых имеет разные признаки и симптомы.
Симптомы нейрофиброматоза 1 типа
Нейрофиброматоз 1 типа обычно диагностируется в детстве. Признаки часто заметны при рождении или вскоре после него, и почти всегда к 10 годам. Симптомы варьируются по степени тяжести и включают в себя:
плоские светло-коричневые пятна на коже. Эти безобидные пятна распространены у многих пациентов. Наличие более шести пораженных областей предполагает заболеваний. Обычно они присутствуют при рождении или появляются в первые годы жизни. Во взрослом возрасте новые пятна перестают появляться
- веснушки в подмышках или в области паха. Веснушки обычно появляется в возрасте от 3 до 5 лет
- крошечные узелки на радужной оболочке глаза (узелки Лиша). Образование узелков не влияет на зрение
- мягкие шишки размером с горох на коже. Эти доброкачественные опухоли обычно развиваются в коже или под кожей, но также могут расти внутри тела. Новообразование включает в себя много нервов (оргсиформная нейрофиброма). Плексиформные нейрофибромы, расположенные на лице, могут привести к значительному ухудшению внешности и серьезному поражению кожи лица. С возрастом состояние может ухудшаться
- деформации костей. Аномальное развитие и дефицит минеральной плотности костей могут вызвать деформации, такие как изогнутый позвоночник (сколиоз) или изогнутая голень
- опухоль на зрительном нерве (глиома зрительного нерва). Эти опухоли обычно появляются в возрасте 3 лет, редко в позднем детстве и подростковом возрасте и крайне редко у взрослых пациентов
- нарушения в обучении. Нарушение навыков мышления распространено у детей. Часто развивается специфическая неспособность к обучению. Также распространены синдром дефицита внимания/гиперактивности (СДВГ) и задержка речи
- увеличенный размер головы. Дети с нейрофиброматозом 1, как правило, имеют увеличенный размер головы из-за увеличения объема мозга
- замедленный рост и развитие.
Симптомы нейрофиброматоза 2 типа
Нейрофиброматоз 2 типа встречается гораздо реже. Симптомы обычно являются результатом развития доброкачественных, медленно растущих опухолей в обоих ушах (акустические неврозы), которые могут привести к потере слуха. Также известные как вестибулярные шванномы, эти опухоли поражают нерв, который несет звуковую и балансовую информацию от внутреннего уха до мозга. Симптомы обычно появляются в позднем подростковом и раннем взрослом возрасте и могут варьироваться по степени тяжести:
- постепенная потеря слуха
- звон в ушах
- плохой баланс
- головные боли.
Иногда нейрофиброматоз 2 может привести к росту шванном в других нервах, включая черепные, спинальные, зрительные (оптические) и периферические нервы. У пациентов также могут развиться другие доброкачественные опухоли. Симптомы при появлении дополнительных опухолей:
- онемение и слабость в руках или ногах
- трудности баланса
- отек лица
- проблемы со зрением или катаракта
- судороги
- головная боль.
Симптомы шванноматоза
Этот редкий тип нейрофиброматоза обычно поражает пациентов после 20 лет. Симптомы обычно появляются в возрасте от 25 до 30 лет. Шванноматоз вызывает развитие опухолей на черепных, спинномозговых и периферических нервах, но редко на нерве, который передает звуковую и балансовую информацию от внутреннего уха к головному мозга. Опухоли обычно не растут на обоих слуховых нервах, поэтому пациенты с шванноматозом не испытывают такой же потери слуха, как при нейрофиброматозе 2 типа. Симптомы шванноматоза:
- хроническая боль, которая может возникнуть в любом месте тела
- онемение или слабость в различных частях тела
- мышечная атрофия.
Причины нейрофиброматоза
Нейрофиброматоз вызван генетическими дефектами (мутациями), которые либо наследуются, либо происходят спонтанно при зачатии. Конкретные типы нейрофиброматоза зависят от ряда генов:
- нейрофиброматоз 1 типа. Аномальный ген располагается расположен на 17-й хромосоме. Этот ген производит белок под названием нейрофибромин, который помогает регулировать рост клеток. Мутировавший ген вызывает потерю нейрофибромина, что позволяет клеткам расти бесконтрольно
- нейрофиброматоз 2 типа. Пораженный ген расположен на хромосоме 22 и производит белок под названием мерлин (также называемый шванномин), который подавляет образование и рост опухолей. Мутировавший ген вызывает потерю мерлина, что приводит к неконтролируемому росту клеток
- шванноматоз. Мутации генов SMARCB1 и LZTR1, которые подавляют опухоли, связаны с этим типом нейрофиброматоза.
Факторы риска
Самым большим фактором риска нейрофиброматоза является соответствующая наследственность. Около половины пациентов, у которых есть заболевание 1 и 2 типа, унаследовали болезнь от пострадавшего родителя.
Нейрофиброматоз 1 и 2 являются аутосомно-доминантными расстройствами, что означает 50-процентную вероятность наследования аномальных генов.
Модель наследования шванноматоза менее ясна. По оценкам исследователей, риск наследования шванноматоза от пострадавшего родителя составляет около 15%.
Осложнения
Осложнения нейрофиброматоза варьируются даже в одном и том же семействе. Как правило, осложнения возникают из-за опухолей, которые влияют на нервную ткань или оказывают давление на внутренние органы.
Осложнения нейрофиброматоза 1 типа
Основные осложнения включают в себя:
- неврологические проблемы. Трудности в обучении и мышлении являются наиболее распространенными неврологическими проблемами, связанными с нейрофиброматозом. Необычные осложнения включают в себя эпилепсию и накопление избыточной жидкости в мозге
- проблемы с внешностью. Видимые признаки нейрофиброматоза, такие как обширные темные пятна, многие нейрофибромы в области лица, могут вызвать беспокойство и эмоциональный стресс, даже если они не являются серьезными с медицинской точки зрения
- проблемы со скелетом. У некоторых детей аномально сформированные кости, что может привести к переломам, которые иногда не заживают. Нейрофиброматоз 1 может вызвать кривизну позвоночника (сколиоз), требующую хирургического вмешательства. Заболевание также связано со снижением минеральной плотности костной ткани, что увеличивает риск остеопороза
- проблемы со зрением. У пациентов может развиться глиома зрительного нерва
- гормональные сбои. Гормональные изменения, связанные с половым созреванием или беременностью, могут привести к увеличению нейрофибром. Большинство женщин, страдающих нейрофиброматозом, имеют здоровую беременность, но, вероятно, нуждаются в мониторинге со стороны акушера
- сердечно-сосудистые проблемы. Пациенты имеют повышенный риск высокого артериального давления, кроме того могут развиться аномалии кровеносных сосудов
- проблемы с дыханием. Редко оргсиформные нейрофибромы могут оказывать давление на дыхательные пути
- рак. По оценкам, у 3%-5% пациентов с нейрофиброматозом развиваются раковые опухоли. Обычно они возникают из-за нейрофибром под кожей или из плексиформных нейрофибром. Пациенты с нейрофиброматозом 1 также имеют более высокий риск других форм рака, таких как рак молочной железы, лейкемия, колоректальный рак, опухоли головного мозга и некоторые виды рака мягких тканей. Женщинам рекомендуется ранний скрининг на рак молочной железы
- опухоль надпочечников (феохромоцитома). Эта доброкачественная опухоль выделяет гормоны, которые повышают артериальное давление. Для удаления фиохромоцитомы назначается специальная операция.
Осложнения нейрофиброматоза 2 типа
- частичная или полная глухота
- повреждение лицевого нерва
- проблемы со зрением
- небольшие доброкачественные опухоли кожи (шванномы)
- слабость или онемение в конечностях
- множественные доброкачественные опухоли головного мозга или опухоли позвоночника (менингиомы), требующие частых операций.
Осложнения шванноматоза
Боль, вызванная шванноматозом, может быть изнурительной. Зачастую пациентам требуется хирургическое вмешательство.
МРТ и КТ в диагностике нейрофиброматоза
Обследование начинается с обзора личной и семейной истории болезни и физического осмотра пациента. Также врач обследует кожу на наличие пятен и иных поражений. Дополнительно для диагностики нейрофиброматоза обоих типов или шванноматоза назначаются следующие процедуры:
- осмотр глаз. Офтальмолог может обнаружить узелки Лиша, катаракту и потерю зрения
- исследование слуха и равновесия. Пациенту назначается аудиометрия и электронистагмография - обследование, при котором используются специальные электроды для записи движений глаз. Кроме того, измеряются электрические сигналы, которые передают звук от внутреннего уха к мозгу (звуковой сигнал ствола мозга)
- Компьютерная томография или МРТ позволяют выявление аномалии костей, опухоли головного или спинного мозга и другие очень мелкие опухоли. МРТ головного мозга может быть использована для диагностики глиомы зрительного нерва. Данные процедуры также часто используются для мониторинга нейрофиброматоза и шванноматоза
- генетические исследования. Данные исследования могут быть выполнены во время беременности до рождения ребенка. Генетические тесты не всегда идентифицируют шванноматоз, потому что другие неизвестные гены могут быть связаны с расстройством. Тем не менее, некоторые женщины выбирают генетическое тестирование SMARCB1 и LZTR1 перед рождением детей.
Для диагностики у пациента должно быть по крайней мере два признака состояния. Если в наличии только один признак и нет семейного анамнеза нейрофиброматоза, то пациенту назначается регулярное наблюдение для выявления каких-либо дополнительных признаков. Диагноз нейрофиброматоза 1 обычно ставится к 4 годам.
Разница между МРТ и КТ
Компьютерная томография и магнитно-резонансная томография используются для получения изображений органов и тканей в трехмерной проекции. Разница в томографии заключается в том, что при МРТ используются радиоволны, а при КТ - рентгеновские лучи для получения изображения. Хотя оба томографических метода имеют высокую информативность, есть диагностические различия, которые могут сделать каждый из них более подходящим вариантом в зависимости от обстоятельств.
КТ-сканирование более быстрая форма диагностики, чем магнитно-резонансная томография, и обычно используется для экстренного обследования. При использовании как КТ, так и МРТ существуют определенные риски. Они зависят от типа визуализации, а также от способа ее проведения. К рискам КТ относятся: вред для внутриутробного ребенка при беременности и доза радиации. Риски МРТ включают реакции на металлические импланты в теле из-за сильного магнитного поля, громкий шум от аппарата, повышенная, клаустрофобические риски.
Если врачу нужны более детальные изображения мягких тканей, связок или органов высоким состоянием воды, обычно назначается магнитно-резонансная томография. Если необходимо получить хорошие изображение костных структур и полых органов, обычно рекомендуется компьютерная томография.
Рентгенограмма, КТ, МРТ, УЗИ при нейрофиброме
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Реферат. Диагностика и лечение забрюшинных внеорганных опухолей - труднейшая задача клинической онкологии, связанная как с поздней их диагностикой из-за скудности клинических проявлений, так и со значительными трудностями хирургического лечения по причине больших размеров и анатомических особенностей забрюшинного пространства. Особую группу составляют нейрогенные забрюшинные опухоли. Наиболее информативным методом диагностики данных новообразований является радиоизотопная сцинтиграфия с 123-метайодбензилгуанидином, которая выявляет не только первичное поражение, но и метастатические очаги во всех органах и тканях. Из-за относительной редкости (эта патология является малоизвестной не только хирургам, но и онкологам федеральных и муниципальных медицинских учреждений) заболевание остается недостаточно изученным.
Ключевые слова: забрюшинные нейрогенные опухоли, компьютерная томография, ультразвуковая диагностика, 123-метайодбензилгуанидин, параганглиома, хемодектома, шваннома, ганглионеврома, ганглионейробластома, гормонопродуцирующие опухоли.
Факоматозы и их диагностика
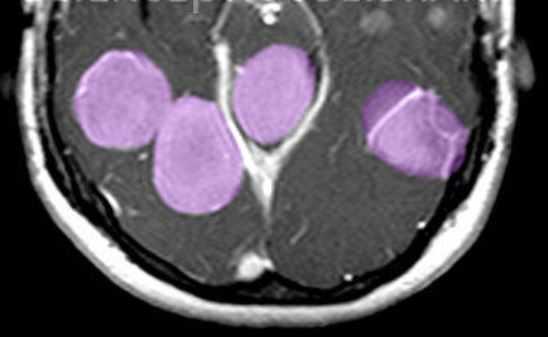
МРТ головного мозга. Т1-взвешенная МРТ с контрастированием. Множественные менингиомы при нейрофиброматозе 2 типа. Цветовая обработка изображения.
Факоматозы (нейрокожные нарушения) - это группа врожденных дисплазий эмбриональной эктодермы (кожи, центральной и переферической нервной систем, глаза) и эндодермы (эпителиальной выстилки желудочно-кишечного тракта).
К факоматозам относят:
- Нейрофиброматоз тип I (болезнь Реклингхаузена)
- Нейрофиброматоз тип II
- Туберозный склероз (синдром Бурневиля)
- Болезнь Гиппель-Линдау
- Синдром Стурге-Вебера
- Редкие заболевания - синдром Клиппеля-Треноне-Вебера, синдром Протея, синдром Ослера-Рандю-Вебера, синдром Вайбурна-Масона, болезнь Фабри, синдром кожной гемангиомы, атаксия-телеангиэктазия (синдром Луи-Бара), менингоангиоматоз (синдром Ульмана), нейрокожный меланоз, гипомеланоз Ито, синдром эпидермального невуса, базальноклеточный невус.
Все перечисленные заболевания выявляются при МРТ головного мозга.
Нейрофиброматоз I типа (болезнь Реклингхаузена) имеет аутосомно - доминантный тип наследования (50%), сцепленный с 17 парой хромосом, или с её спонтанными мутациями. Частота заболевания составляет один на 4000 населения. Диагностическими критериями служат (National Institutes of Health, 1988) не менее 6 кожных пятен (макулы цвета “кофе с молоком” размером не менее 5 мм в пре- и 15 мм в послепубертатном периоде), и не менее 2 любых нейрофибром, либо одна плексиформная (подкожная) нейрофиброма, множественные веснушки в подмышечных и паховых областях, костные дисплазии (истончение кортикального вещества длинных трубчатых костей с коксартрозом или без него, дисплазия клиновидной кости ), двухсторонние глиомы зрительных нервов, 2 или более пигментированные гамартомы радужной оболочки глаза (узлы Лиша) и наличие ближайшего родственника с этим заболеванием. Для постановки диагноза достаточно наличия 2 из перечисленных критериев. Кроме того, характерны следующие сопутствующие патологии: невриномы, кожные нейрофибромы, макроцефалия, астроцитомы, множественные менингиомы, кифосколиоз, саркома Юинга, сирингомиелия. Из опухолей головного мозга наиболее часто (в 5-15% случаев НФ I) встречается пилоцитарная астроцитома зрительного нерва и тракта . На МРТ астроцитома видна в виде утолщения зрительного нерва. Образование изоинтенсивно или немного гипоинтенсивно на Т1-взвешенных МРТ и гиперинтенсивно на Т2-взвешенных МРТ. Среди других локализаций астроцитома может быть в стволе, гипоталамусе, III желудочке. Редко обнаруживаются анапластические астроцитомы полушарий и мозжечка. У детей при НФ I встречаются очаги , напоминающие гамартомы. Они выявляются в ножках мозга, мосте, бледном шаре, среднем мозге, зрительном бугре, продолговатом мозге, реже белом веществе полушарий и мозжечка. На Т2-взвешенных МРТ очаги слегка гиперинтенсивны, на Т1-взвешенных МРТ изоинтенсивны белому веществу, за исключением бледного шара, где они тоже чуть гиперинтенсивны. Они не превышают 15 мм в размерах, не вызывают масс-эффекта и не контрастируются. Предположительно, очаги представляют собой участки изменённого миелина.
Третьим образованием диагностируемым при нейрофиброматозе I типа является нейрофиброма, обычно расподоженная в орбите и распространяющаяся в полость черепа и на кавернозный синус. Нейрофиброма слегка гиперинтенсивнее мышцы на Т1-взвешенных МРТ и выраженно гиперинтенсивнее на Т2-взвешенных МРТ. Кистозный компонент опухоли может давать сниженный сигнал в ее центре на Т1-взвешенных томограммах. При нейрофиброматозе I типа встречается также эктазия твердой мозговой оболочки в расширенном слуховом канале и стеноз водопровода. Эктазию важно не путать с невриномой. Стеноз водопровода не связан с опухолевой компрессией, но приводит к гидроцефалии.
Нейрофиброматоз II типа также имеет аутосомно-доминантный тип наследования, но сцепленный с 22 парой хромосом. Его частота составляет один на 100 тыс. населения. Диагностическими критериями служат (National Institutes of Health, 1988) двухсторонние невриномы слуховых нервов, выявляемые на КТ или МРТ, либо сочетание наследственной предрасположенности (наличие двухсторонних неврином у ближайшего родственника) с односторонней невриномой или двумя другими типичными опухолями (плексиформная нейрофиброма, менингиома, глиома, невринома любой локализации) плюс кожные пятна. В отличие от НФ I кожные пятна единичные и не служат главным критерием, а опухолевое поражение ассоциируется не с астроцитомами, а с невриномами и менингиомама. Сопутствующими патологиями являются менингоангиоматоз, глиальные узлы, эпендимальные эктопии, гипертрофический глиоз зрительного нерва, сирингомиелия, комплекс Арнольда-Киари. Типичная невринома развивается из шванновской оболочки слуховых нервов (VIII пара), обычно с обеих сторон , реже тройничного нерва или других. При МРТ невриномы гипо- или изоинтенсивны белому веществу на Т1-взвешенных МРТ и изо- или гиперинтенсивны на Т2-взвешенных МРТ. Хорошо усиливаются гадолинием. Менингиомы, как правило, сопутствуют невриномам. Локализация не отличается от случаев не связанных с нейрофиброматозом, но встречается также нетипичное поражение сосудистого сплетения. Картина менингиом при нейрофиброматозе II типа имеет все типичные признаки.
Туберозный склероз (синдром Бурневиля) встречается реже нейрофиброматоза. Его частота по данным литературы составляет около одного на 180 тыс. населения. От 20 до 40% случаев туберозного склероза унаследованы по аутосомно- доминантному типу, остальные возникли вследствии мутаций предположительно 9 и 11 пар хромосом (тип 1), либо 19 пары (тип 2). Поражение может затрагивать практически любые органы. Патогномоничными поражениями ЦНС являются корковые узлы в головном мозге и множественные субэпендимальные глиальные узлы , а также внутрижелудочковая гигантоклеточная астроцитома, встречаются сопутствующие аномалии - агенезия мозолистого тела, пахигирия, аневризмы. Характерны дерматологические проявления в виде множественных ангиофибром лица в форме «бабочки», бледные пятна на лице и груди, фибромы кожи, под ногтями и сетчатке глаза. Из других проявлений встречаются множественные ангиолипомы почек и печени, рабдомиомы сердца, лимфангиоматоз лёгких, костные склеротические и кистозные изменения. Диагноз туберозного склероза ставится при наличии у пациента 2 из перечисленных характерных признаков.
Корковые узлы - самое частое проявление туберозного склероза. Они расположены в коре головного мозга, деформируют её, захватывают прилегающее белое вещество и подвергаются кальцификации . При МРТ узлы изоинтенсивны серому веществу на Т1-взвешенных МРТ и чуть гиперинтенсивнее его на Т2-взвешенных. Контрастирование наблюдается в 5% случаев. В белом веществе обнаруживаются тяжи , отходящие радиально от желудочков. Корковые узлы и тяжи нередко называют «гамартомами», хотя они представляют собой скорее демиелинизацию и кальцификацию, чем истинную гетеротопию.
Туберозный склероз. Гамартомы. КТ, Т2-зависимая МРТ и FLAIR
Субэпендимальные, то есть проецирующиеся в желудочек, но растущие со стороны паренхимы мозга, узлы чаще расположены рядом с хвостатым ядром или гипоталамической бороздой сразу за отверстием Монро, реже в области III, IV желудочков и Сильвиева водопровода. На Т2-взвешенных томограммах субэпендимальные узлы умеренно гиперинтенсивны и часто содержат кальцинаты . От астроцитом их отличает не столь яркий сигнал и меньшие размеры. Контрастирование при введении препаратов гадолиния иногда наблюдается и в субэпендимальных узлах , и всегда в астроцитомах.
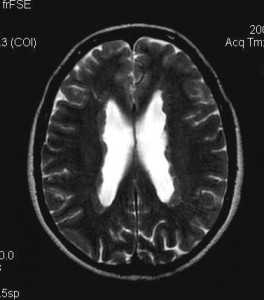
Туберозный склероз. Субэпендимальные узлы. Аксиальная Т-зависимая МРТ.
Болезнь Гиппеля - Линдау представляет собой симптомокомплекс, состоящий из гемангиобластом ЦНС (40% случаев) и сетчатки глаза (45%), и висцеральных проявлений в виде кист почек (75%), печени и поджелудочной железы. Диагноз ставится при наличии двух и более гемангиобластом или одной гемангиобластомы и висцеральных изменений, либо только висцеральных проявлениий при наличии семейной наследственности. Болезнь Гиппеля-Линдау в 20% случаев имеет врожденное семейное происхождение с аутосомно-доминантным типом наследования, в остальных связана с мутацией 3 пары хромосом. Частота примерно 1 случай на 36 тыс. населения. Кроме гемангиобластом и характерных висцеральных изменений при болезни Гиппель - Линдау встречается сопутствующие патологии: карцинома почки (более четверти наблюдений) и поджелудочной железы, феохромоцитома (около 10%, часто двухсторонняя), рабдомиома сердца, кисты лёгких, эпидидимит.
Гемангиобластомы при болезни Гиппеля - Линдау всегда множественные и примерно в половине случаев локализуются в мозжечке, реже стволе, спинном мозге и полушариях. При мозжечковой локализации опухоль чаще расположена поверхностно. При МРТ определяется неоднородный узел, гиперинтенсивный на Т2-взвешенных и изо- или гипоинтенсивный на Т1-взвешенных МРТ. В ряде случаев визуализируются патологически расширенные сосуды, имеющие характерное отсутствие сигнала. Кальцификации узлов не наблюдается. Гемангиобластомы хорошо контрастируются гадолинием. Чисто солидные гемангиобластомы наблюдаются только в 10% случаев. Окружающая узел киста гиперинтенсивна на томограммах обоих типов взвешенности, так как содержит примесь белка.
Синдром Стурге - Вебера ненаследуемое заболевание, ее морфологическим субстратом является ангиоматоз, связанный с тем, что сохраняются синусоидальные эмбриональные сосуды. Таким образом, синдром Стурге - Вебера представляет собой аномалию развития в “чистом” виде. Артериальный и венозный ангиоматоз приводят к избыточной васкуляризации оболочек мозга, кальцификации оболочечных артерий. Поражаются мягкие мозговые оболочки, обычно затылочной доли, причем с одной стороны (75% случаев). Кора мозга над ангиомой атрофируется и кальцифицируется . Нередко выявляется патологически расширенная кортикальная вена. Описано также увеличение сосудистого сплетения, гемиатрофия мозга на стороне поражения, ускорение и нарушение миелинизации, мегалэнцефалия и гидроцефалия. В постановке диагноза помогает наличие невуса кожи лба, который расположен по ходу первой ветви тройничного нерва, с той же стороны, что и очаг в мозге. Из других проявлений заболевания встречаются костные - ипсилатеральная гипертрофия черепа и синусов, глазные - ипсилатеральный экзофтальм, глаукома (30%), колобома радужной оболочки, гемангиома сосудистого сплетения глаза, висцеральные - ангиоматоз щитовидной железы, лёгких, поджелудочной железы, печени, почек, кишечника. Клинически синдром проявляется контрлатеральным гемипарезом, гомонимной гемианопией, судорогами (80% случаев) и умственной отсталостью (60%). При МРТ выявляется хорошо контрастирующийся ангиоматозный клубок сосудов, утолщенная оболочка, расширенная кортикальная вена и, иногда, расширенное сосудистое сплетение.
МРТ СПб дает место выбора выполнения МРТ головного мозга. При МРТ в СПб мы выступаем за комплексный подход к диагностике факоматозов с исследованием всех их проявлений. Обычно факоматозы лучше видны в высоких полях, но многие, особенно, опухоли видны и в низкопольных открытых МРТ.
Читайте также:
