Показания, противопоказания для профилактики эндокардита перед операцией
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Алгоритм оценки состояния пациента: оценка хирургического риска, классификация хирургических вмешательств по риску кровотечений, рекомендации по медикаментозной терапии.
Эта статья в формате видеолекции здесь.
По данным мировой статистики риск развития осложнений при внесердечных операциях составляет от 7% до 11%, из которых до 42% - кардиологические осложнения. Это высокий процент, поэтому риск необходимо минимизировать: важно максимально подготовить пациента к оперативному лечению. Ответственность кардиолога, с точки зрения подготовки больного к различным внесердечным операциям, очень высока!
Для этого существует пошаговый алгоритм оценки пациента:
Шаг №1
Оценить экстренность хирургического вмешательства. Если ситуация экстренная (например, аппендицит), пациента не успевают подготовить, обследовать и назначить базовое профилактирующее лечение. В такой ситуации консультант дает рекомендации по периперационному и постоперационному лечению, т.е. пациент сразу поступает в хирургический стационар. В экстренной ситуации не предполагается дальнейшее обследование и лечение патологии сердечно-сосудистой системы.
Состояния, требующие отмены плановых внесердечных вмешательств.
В таблице ниже представлены состояния, которые могут помешать плановому оперативному лечению.

Эти состояния делают пациента нестабильным по коронарной патологии, поэтому кардиолог не может разрешить плановые внесердечные вмешательства до их коррекции.
Всех асимптомных пациентов, перенесших операции по коронарному шунтированию в течение последних шести лет, рекомендовано направлять на плановое внесердечное хирургическое лечение без предварительного выполнения коронарной ангиографии.
Если пациенту недавно поставили стент, и у него планируется внесердечная операция, то допустить его можно не ранее, чем через месяц, а лучше отсрочить плановую хирургию на 3 месяца после имплантации стента.
Если у пациента была проведена баллонная ангиопластика, следует рассмотреть возможность отложить внесердечное хирургическое вмешательство как минимум на 2 недели с момента выполнения ангиопластики.
Все эти пациенты относятся к классу рекомендаций IIa (за исключением больных, которые перенесли коронарное шунтирование и имеют стабильное состояние без симптомов, при этом операция была сделана в последние 6 лет).
Шаг №2
После оценки экстренности хирургического лечения, взвешивания кардиологических рисков необходимо выяснить, есть ли у пациента нестабильные сердечно-сосудистые состояния. К ним относятся:
- нестабильная стенокардия
- острая сердечная недостаточность
- выраженные нарушения ритма и проводимости
- клапанные пороки сердца с наличием клинической симптоматики
- недавний инфаркт миокарда и сохраняющиеся явления ишемии
Шаг №3
Необходимо определить риски предстоящего оперативного лечения в отношении развития неблагоприятных кардиальных событий в течение последующего месяца после проведенного оперативного вмешательства.
Шаг №4
Важно оценить функциональную способность миокарда. Если это плановая хирургия, и у пациента нет нестабильного состояния, нужно подготовить больного к хирургическому вмешательству, провести обследование. В идеале необходимо провести велоэргометрическую пробу для определения физической способности, т.е. оценить толерантность к физической нагрузке (пациент может подняться на второй этаж или пробежать короткую дистанцию). Если это выполнимо, прогноз хороший, даже если у больного присутствует диагноз ИБС.
Если операция срочная (экстренная), пациент сразу же отправляется в хирургический стационар. Если операция плановая, необходимо оценивать хирургические риски. В случае низкого риска пациент сразу идет на оперативное лечение. Если хирургический риск средний или высокий, то такому пациенту необходимо назначать лекарственные препараты для коронарного прикрытия: бета-адреноблокаторы, а также статины. В случае высокого хирургического риска необходимо провести дополнительное обследование, определить количество факторов риска и провести стресс-тест.
Оценка хирургического риска
Высоким хирургическим риском (выше 5%) считаются операции на аорте и крупных артериях и периферических сосудах.
Промежуточный риск (от 1% до 5%) - абдоминальная хирургия, каротидная эндартерэктомия, ангиопластика периферических артерий, операции на голове и шее, эндоваскулярная коррекция аневризм, нейрохирургические вмешательства, трансплантация легких, печени, почек, крупные урологические операции.
Низкий хирургический риск (менее 1%) - операции на молочной железе, стоматологические операции, эндокринная и офтальмологическая хирургия, гинекологические операции, небольшие ортопедические и урологические вмешательства.
Индекс Ли
Индекс Ли представляет собой независимый индиктор основных сердечно-сосудистых осложнений; рассматривается в совокупности. Операция высокого риска, ишемическая болезнь сердца, хроническая сердечная недостаточность, атеросклероз церебральных сосудов, инсулинзависимый сахарный диабет и почечная недостаточность - все эти состояния дают по 1 баллу для пациента. Индекс Ли рассчитывается по сумме баллов, и, в случае набора пациентом более 3 баллов, рекомендуется пройти стресс-тест.
Показания к проведению ЭхоКГ
Эхокардиографию проводят не всем пациентам, в частности нет показаний для Iа класса. Показания начинаются для пациентов с одышкой неизвестной этиологии (IIa), с ХСН с усилением одышки (IIa), у клинически стабильных пациентов, которым уже проводили ЭхоКГ для повторного исследования функции левого желудочка с диагностированной кардиомиопатией (IIb).
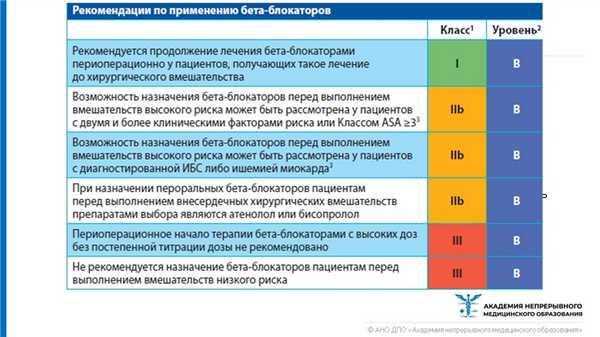
Рекомендации по терапии бета-блокаторами
Необходимо продолжать терапию бета-адреноблокаторами, если пациент получал ее до операции. Возможность назначения бета-блокаторов может быть рассмотрена у тех больных, которые имеют два и более фактора риска и ишемическую болезнь сердца.
Препаратом выбора является Бисопролол. Периоперационное начало терапии бета-блокаторами не рекомендовано с высоких доз. Также назначение бета-блокаторов не желательно, если у пациента предполагается оперативное вмешательство низкого риска.
Рекомендации по терапии статинами
Рекомендуется продолжать терапию, если пациент получал статины до операции. Для тех, кто ранее не лечился препаратами этой группы, необходимо назначать статины не позднее, чем за 2 недели до предполагаемой даты (целесообразно между 30 и 7 днем до операции) и продолжать в периоперационном периоде. Применение длительное; внезапная отмена препарата приводит к повышению тропонина в постоперационном периоде, а также к развитию инфаркта миокарда и к сердечно-сосудистой смерти, поэтому статины не отменяются при сосудистых операциях, а также при операциях высокого и промежуточного риска.
Суправентрикулярные нарушения ритма
Если у пациента, готовящегося к оперативному вмешательству, присутствует фибрилляция предсердий, подготовка заключается в достижении контроля частоты ритма. Если больной получал пероральные антиаритмические препараты до оперативного лечения, он продолжает получать их и в постоперационном периоде.
Если у пациента при нарушении ритма присутствовали также нарушения гемодинамики, необходимо рассматривать вопрос об электрической кардиоверсии. Если же пациент гемодинамически стабилен, но есть суправентрикулярная тахикардия, рекомендована базовая терапия, а также обучение проведению вагусных проб.
Периоперационное ведение больных с желудочковыми нарушениями ритма
Всем пациентам, имеющим рецидивирующую желудочковую тахикардию, рекомендована антиаритмическая терапия (пациент продолжает принимать препараты, которые он получал до оперативного лечения).
Тахикардия с широкими комплексами QRS должна рассматриваться, как желудочковая, если ее генез непонятен.
Если у пациента устойчивая желудочковая тахикардия и нестабильная гемодинамика, рекомендовано проводить электрическую кардиоверсию до оперативного лечения. Такой пациент относится к группе кардиологически нестабильных пациентов.
Назначение антиаритмической терапии может рассматриваться у пациентов со стабильной устойчивой мономорфной желудочковой тахикардией. Если у пациента желудочковая экстрасистолия или неустойчивая желудочковая тахикардия, то в периоперационном периоде антиаритмическая терапия не назначается.
Подготовка больного со стентами к внесердечным операциям
В таком случае решается вопрос о срочности хирургического вмешательства. Если это экстренная операция (по жизненным показаниям), пациент отправляется в хирургию без оценки его статуса и без подготовки. Если операция срочная, но в запасе есть немного времени, нужно определить какой тип стента у пациента. Плановую операцию можно отложить до того срока, как закончится двойная антитромбоцитарная терапия, т.е. пройдет 1 год с момента постановки стента.
Если стент голометаллический и поставлен недавно (менее 6 недель назад), пациент находится в высоком риске тромбоза. Если уже прошло 6 недель или у пациента стоит стент с лекарственным покрытием больше года, пациент считается стабильным. У стабильных больных необходимо определять дополнительные факторы риска развития тромбоза (если их нет - нет и риска возникновения тромбоза; если таких факторов не более двух, пациент находится в среднем риске; если более трех, это говорит о высоком риске развития тромбоза). Если у пациента стоит стент с лекарственным покрытием меньше года, он также находится в группе высокого риска тромбоза. Таким образом, при подготовке пациента к операции необходимо понять, какой стент установлен (голометаллический или с лекарственным покрытием), и в зависимости от этого отложить плановую хирургию на необходимый срок.
В таблице ниже сведены хирургические и кардиологические риски: по горизонтали оцениваются риски тромбоза, а по вертикали - риски кровотечения по оперативному лечению.
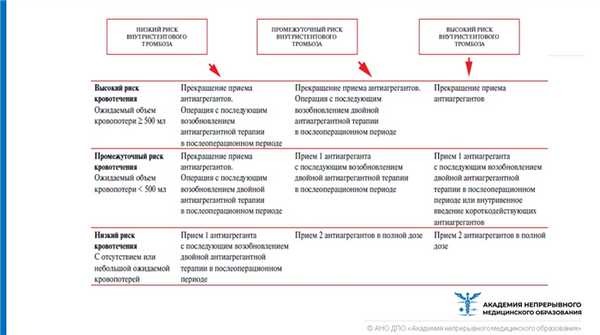
При высоком риске кровотечения (более 500 мл) антиагрегантная терапия прекращается при любом риске тромбоза. При промежуточном риске кровотечения (меньше 500 мл) и при низком риске тромбоза - прекращается прием антиагрегантов с последующим возобновлением двойной антиагрегантной терапии в послеоперационном периоде. При промежуточном и высоком риске внутристентового прогноза - остается 1 антиагрегант с последующим возобновлением двойной антиагрегантной терапии в послеоперационном периоде. При низком риске кровотечения пациент с низким риском тромбоза остается на 1 антиагреганте с последующим возобновлением двойной антиагрегантной терапии в послеоперационном периоде. При промежуточном и высоком риске тромбоза остаются на прием два антиагреганта в полной дозе.
Рекомендации по назначению ингибиторов АПФ и АРА
Стабильные пациенты с сердечной недостаточностью, принимающие ингибиторы АПФ и АРА, продолжают их принимать в периоперационный период под мониторингом основных показаний пульса и артериального давления.
Если пациент не принимал раньше ингибиторы АПФ и АРА, но у него выявлена сердечная недостаточность и систолическая дисфункция левого желудочка, ему назначаются эти препараты за неделю до даты предполагаемой операции.
Если пациент с гипертензией, решается вопрос в индивидуальном порядке: возможно ли прерывать терапию ингибиторами АПФ и АРА или необходимо продолжать прием препаратов данной группы.
Клапанные пороки
Пациенты с клапанными пороками относятся к высокому кардиологическому риску, поэтому всем таким больным назначается ЭхоКГ. Необходимо определить характер и степень тяжести порока, наличие хронической сердечной недостаточности и оценить наличие инфекционного эндокардита. Таким пациентам необходима профилактика внутрисердечных тромбозов и тромбоэмболических осложнений, а также профилактика интраоперационных кровотечений. Необходимо заменять антагонисты витамина К на нефракционированный гепарин.
Профилактика инфекционного эндокардита
При стоматологических процедурах (любых повреждениях десен и периапикальной области) требуется обязательное назначение антибиотикотерапии.
Если пациент с кровотечением на фоне приема новых оральных антикоагулянтов, необходимо оценивать состояние гемодинамики. Пациенту с небольшим кровотечением необходимо отменить следующую дозу препарата или временно прекратить терапию. Если у пациента умеренное кровотечение, необходимо начать симптоматическую терапию, механическую компрессию, возмещение ОЦК, гемотрансфузию. При очень тяжелом кровотечении принимаются все меры для остановки кровотечения, вплоть до гемодиализа.
Важно: у лекарственного препарата МНН дабигатрана этексилат появился антидот, и, если у пациента, принимающего данный препарат, появилась экстренная потребность в хирургическом вмешательстве, необходимо дать ему этот антидот.
Классификация хирургических вмешательств по риску кровотечений
Не требуется прекращения приема антикоагулянтов:
- экстракция 1-3 зубов
- хирургия пародонта
- вскрытие абсцесса
- установка импланта
- офтальмологические операции (по поводу катаракты или глаукомы)
- эндоскопия диагностическая (без хирургического вмешательства)
- поверхностные операции
Низкий риск кровотечения:
- эндоскопия с биопсией
- биопсия простаты или мочевого пузыря
-электрофизиологическое исследование, катетерная абляция при правосторонней наджелудочковой тахиаритмии
- не коронарная ангиография
- имплантация кардиостимулятора при ИКД
Высокий риск кровотечений:
- катетерная абляция (сложная левосторонняя абляция)
- спинальная или эпидуральная анестезия, люмбальная пункция
- биопсия почек, печени
- абдоминальная хирургия
- торакальная хирургия
- трансуретральная резекция простаты
- дистанционная ударно-волновая литотрипсия
Варфарин и оперативные вмешательства
1. Пациентам из группы высокого риска тромбоэмболий варфарин отменяется за 4 дня до серьезной операции (целевое МНО 1,5). За 2 дня - назначение гепаринов.
2. Перед удалением зуба - плановое определение МНО. Если уровень больше 3,5 - пропуск приема варфарина 1-2 приема.
3. Без коррекции дозы - пломбировка, установка коронки, мостов, чистка канала, снятие зубных камней.
Рекомендации по ведению пациентов с артериальной гипертензией
Пациенты с впервые выявленной гипертонией должны быть обследованы перед операцией с целью выявления поражений органов-мишеней и факторов сосудистого риска. Пациент должен войти в оперативное лечение без колебаний уровня артериального давления. Допускается не откладывать внесердечное хирургическое вмешательство у пациентов с артериальной гипертензией 1 или 2 степени (систолическое артериальное давление меньше 180 мм рт.ст, диастолическое давление меньше 110 мм рт.ст.).
Цереброваскулярные заболевания
Важно помнить, что возможно развитие периоперационных инсультов: частота возникновения менее 1% (увеличивают периопериционную смертность в 8 раз). Чаще всего периоперационные инсульты носят ишемический характер и развиваются у пациентов, имеющих фибрилляцию предсердий.
Заболевания периферических артерий
Все пациенты с заболеваниями периферических артерий должны получать терапию статинами и дезагрегантами.
Ведение больных, получающих двойную антитромбоцитарную терапию перед операцией
В экстренной ситуации пациенту выполняется операция. В случае срочной операции, но при наличии времени около недели, решение о подготовке пациента принимается индивидуально. Если оперативное лечение плановое, необходимо подождать завершения двойной антитромбоцитарной терапии. Если пациент нуждается в срочном хирургическом лечении, необходимо оценивать риск тромбоза и риск кровотечения. Если риск тромбоза высокий, риск кровотечения малый, то больной остается на двойной антиагрегантной терапии. Если оба риска средние, пациент подолжает принимать только один препарат, как правило, клопидогрел. Если высокий риск кровотечения и низкий риск тромбоза, отменяются оба препарата с последующим возобновлением приема в послеоперационном периоде.
Обращаем внимание, что тема подготовки пациента к внесердечным операциям также широко рассматривается на наших курсах повышения квалификации по терапии, хирургии, кардиологии и функциональной диагностике!
Профилактика инфекционного эндокардита
Мы продолжаем обсуждение проблемы инфекционного эндокардита (см. "Мир Медицины" NN 9-10, 1998; 5-6, 1999; 9-10, 1999). О современных подходах к профилактике этого заболевания рассказывает ведущий научный сотрудник, руководитель отделения некоронарогенной патологии сердца СПб НИИ кардиологии МЗ РФ, доцент кафедры факультетской терапии, руководитель курса повышения квалификации врачей по кардиологии и функциональной диагностике факультета постдипломного обучения СПбГМУ им. акад. И.П. Павлова Виктор Васильевич Федоров.
Инфекционный эндокардит (ИЭ) - заболевание, характеризующееся полиморфизмом клинической симптоматики, разнообразием поражений многих органов и систем, трудностями выбора рациональной лечебной тактики и чрезвычайно серьезным прогнозом. Частота возникновения новых случаев ИЭ не имеет отчетливой тенденции к снижению, несмотря на уменьшение (в некоторых регионах мира) числа больных с ревматическими поражениями сердца и разработку мер профилактики ИЭ.
Delahaye F. и соавторы (1), проанализировавшие 116 госпитальных случаев ИЭ, пришли к неутешительным выводам: профилактика ИЭ не проводилась вообще у половины (47.0%) из числа нуждавшихся в ней пациентов, а осуществлялась правильно лишь у 15.7% больных. Наши наблюдения за 525 больными ИЭ, получавшими медицинскую помощь в стационарах Санкт-Петербурга, мало отличаются от представленных данных: антибактериальная профилактика осуществлялась у трети нуждавшихся в ней больных (33.7%) и только у каждого десятого пациента (9.9%) проводилась препаратами, имевшими адекватный антимикробный спектр, дозу и режим применения.
Современные представления о гетерогенности популяции больных ИЭ диктуют необходимость рассмотрения вопросов его профилактики в трех основных аспектах:
- профилактика ИЭ нативного клапана;
- профилактика ИЭ протезированного клапана;
- профилактика рецидива ИЭ после его успешного хирургического лечения
Наибольшее значение для врачей общей практики и кардиологов имеют вопросы профилактики ИЭ нативного клапана. В связи с этим в статье они обсуждаются более подробно. Риск ИЭ нативного клапана определяется:
- массивностью и длительностью бактериемии, возникающей после лечебно-диагностических манипуляций и процедур;
- состоянием эндотелия (клапанного и пристеночного), определяющим возможность фиксации и колонизации микробных тел;
- иммунологическим статусом макроорганизма
По мнению экспертов Американской Ассоциации кардиологов, профилактика ИЭ рекомендована после:
- стоматологических вмешательств, осложненных кровотечением;
- тонзилэктомии, аденоидэктомии;
- хирургического удаления участка слизистой оболочки желудочно-кишечного или респираторного тракта;
- склеротерапии варикозно расширенных вен пищевода и его дилатации;
- дилатации мочеточника;
- хирургического лечения патологии мочевыводящих путей (включая простатэктомию);
- длительной катетеризации мочевого пузыря, осложненной инфекцией;
- вагинальной гистерэктомии;
- инфицированных родов;
- рассечения и дренирования инфицированных тканей (2)
- не осложненных кровотечением стоматологических манипуляций;
- инъекции локальных анестетиков;
- введения тимпаностомической трубки;
- введения эндотрахеальной трубки;
- бронхоскопии мягким эндоскопом (с биопсией слизистой или без нее);
- пункции мочевого пузыря
- неинфицированной катетеризации уретры;
- работы кюреткой во влагалище;
- неосложненных родов и абортов, проводимых в лечебно-профилактическом учреждении;
- удаления внутриматочных спиралей;
- стерилизационных процедур;
- лапароскопии;
- удаления молочных зубов
Наиболее высок риск ИЭ у пациентов, имеющих:
- эпизоды ИЭ в анамнезе;
- имплантированный клапанный протез;
- врожденные пороки сердца "синего" типа;
- открытый артериальный проток;
- пороки митрального и аортального клапанов с регургитацией;
- дефект межжелудочковой перегородки;
- коарктацию аорты;
- ятрогенный аорто-пульмональный шунт
- и страдающих пороками сердца с оставшимися после хирургической коррекции резидуальными нарушениями
- пролапсом митрального клапана с регургитацней;
- "чистым" митральным стенозом;
- трикуспидальным пороком сердца;
- пульмональным стенозом;
- асимметричной гипертрофией межжелудочковой перегородки;
- дегенеративными болезнями клапанов в молодом возрасте
- и имеющие бикуспидальный аортальный клапан или комбинированный аортальный порок с минимальными гемодинамическими нарушениями;
- минимальные резидуальные нарушения в первые 6 месяцев после коррекции порока сердца (3)
- с пролапсом митрального клапана без регургитации;
- с пролапсом митрального клапана с регургитацией, определяемой только инструментальными методами;
- имеющих высокие изолированные дефекты межпредсердной перегородки;
- с коронарной болезнью сердца;
- с ревматическими поражениями сердца без клапанной дисфункции;
- перенесших аорто-коронарное шунтирование;
- имевших хирургическую коррекцию пороков сердца с минимальными резидуальными поражениями (спустя 6 месяцев после операции)
Таблица 1. Показания к профилактике инфекционного эндокардита
| Характеристика ятрогенной бактеримии | Риск инфекционного эндокардита | ||
| высокий | умеренный | минммальный | |
| Массивная, длительная | + | + | + |
| Массивная, кратковременная | + | + | - |
| Малая, длительная | + | +/- | - |
| Малая, кратковременная | + | - | - |
"-" - профилактика не показана;
"+/-" - профилактика осуществляется у лиц с дополнительными факторами риска (наркоманов, злоупотребляющих внутривенными инъекциями).
Таблица 2. Режимы профилактики инфекционного эндокардита (2)
| Режим | Препарат | Разовая доза | Пути введения | Способ применения |
| Стандартный | амоксициллин | 3.0 г 1.5 г | Per os | за 1 час до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии | эритромицин стеарат | 1.0 г 0.5 г | Per os | за 2 часa до процедуры спустя 6 часов после назначения первой дозы |
| При невозможности пероральной терапии | ампициллин | 2.0 г 1.0 г | в/м (в/в) | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При аллергии к пенициллину, амокссициллину, ампициллину и при невозможности приема пероральных препаратов | клиндамицин | 300.0 мг 150.0 мг | в/в | за 1 час до процедуры после приема первой дозы |
| При плановых операциях на мочеполовом и желудочно-кишечном трактах | ампициллин + гентамицин амоксициллин | 2.0 г 85 мг 1.5 г | в/в Per os | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии к ампициллину, амоксициллину | ванкомицин + гентамицин | 1.0 г 80 мг | в/в | за 1 час до процедуры и через 8 часов после первой дозы |
Профилактика ИЭ протезированного клапана
Инфекционный эндокардит протезированного клапана (ИЭПК) - одна из самых грозных разновидностей гнойно-септических осложнений в кардиохирургии. Ранний ИЭПК возникает в первые 30 суток после операции с частотой 0.3-1.02 / 100 пациенто-лет; поздний - у 0.12-0.4% больных в год. Профилактика ИЭПК начинается почти сразу после операции и осуществляется у лиц с высоким риском в течение 4 недель, умеренным - 2 недель, минимальным - 5 суток после операции. Крайне высоким риском ИЭПК характеризуются больные:
- с клинико-бактериологической симптоматикой интраоперационной бактериемии - гектической лихорадкой в первые сутки после операции, сопровождающейся ознобами и проливными потами, имеющие положительную гемокультуру;
- оперированные по поводу активного ревматического вальвулита или инфекционного эндокардита;
- с длительностью искусственного кровообращения свыше 130 минут;
- с концентрацией С-реактивного белка в крови (СRВ) свыше 190 мг %
- после имплантации двух клапанов;
- при концентрации CRB 120-190 мг %
- после имплантации одного клапана;
- не имеющие признаков интраоперационной бактериемии;
- с концентрацией CRB менее 120 мг %
Профилактика рецидива ИЭ после его успешного хирургического лечения
Рецидив ИЭ - возникновение нового случая заболевания после успешного хирургического лечения - возможен у больных:
- с длительностью заболевания более 6 месяцев;
- при остром или подостром течении ИЭ;
- с клинико-бактериологическими признаками интраоперационной бактериемии;
- с концентрацией CRB более 90 мг %;
- с наличием микробных колоний на клапане
Ссылки:
Амоксициллин Сандоз - инструкция по применению
Продолговатые (дозировка 0,5 г) или овальные (дозировка 1,0 г) двояковыпуклые таблетки, покрытые пленочной оболочкой от белого до слегка желтоватого цвета, с насечками на обеих сторонах.
Состав
1 таблетка 0,5 г и 1,0 г содержит:
Ядро
Действующее вещество: амоксициллин (в форме амоксициллина тригидрата) 500,0 мг (574,0 мг) и 1000,0 мг (1148,0 мг), соответственно.
Вспомогательные вещества: магния стеарат 5,0 мг/10,0 мг, повидон 12,5 мг/25,0 мг, карбоксиметилкрахмал натрия (тип А) 20,0 мг/40,0 мг, целлюлоза микрокристаллическая 60,5 мг /121 мг.
Пленочная оболочка: титана диоксид 0,340 мг/0,68 мг, тальк 0,535 мг/1,07 мг, гипромеллоза 2,125 мг/4,25 мг.
Фармакотерапевтическая группа
Антибиотик группы полусинтетических пенициллинов.
Код АТХ: J01СA04
Фармакодинамическое действие
Фармакодинамика
Амоксициллин представляет собой полусинтетический пенициллин, обладающий бактерицидным действием.
Механизм бактерицидного действия амоксициллина связан с повреждением клеточной мембраны бактерий, находящихся в стадии размножения. Амоксициллин специфически ингибирует ферменты клеточных мембран бактерий (пептидогликаны), в результате чего происходит их лизис и гибель.
Активен в отношении:
Грамположительных аэробных бактерий
Bacillus anthracis
Corynebacterium spp. (за исключением Corynebacterium jeikeium)
Enterococcus faecalis
Listeria monocytogenes
Streptococcus spp. (включая Streptococcus pneumoniae)
Staphylococcus spp. (за исключением штаммов, продуцирующих пенициллиназу).
Грамотрицательных аэробных бактерий
Borrelia sp.
Escherichia coli
Haemophilus spp.
Helicobacter pylori
Leptospira spp.
Neisseria spp.
Proteus mirabilis
Salmonella spp.
Shigella spp.
Treponema spp.
Campylobacter
Другие
Chlamydia spp.
Анаэробные бактерии
Bacteroides melaninogenicus
Clostridium spp.
Fusobacterium spp.
Peptostreptococcus spp.
Неактивен в отношении:
Грамположительных аэробных бактерий
Staphylococcus (β-лактамазопродуцирующие штаммы)
Грамотрицательных аэробных бактерий
Acinetobacter spp.
Citrobacter spp.
Enterobacter spp.
Klebsiella spp.
Moraxella catarrhalis
Proteus spp.
Providencia spp.
Pseudomonas spp.
Serratia spp.
Анаэробных бактерий
Bacteroides spp.
Другие
Mycoplasma spp.
Rickettsia spp.
Фармакокинетика
Абсолютная биодоступность амоксициллина зависит от дозы и составляет от 75 до 90 %. Присутствие пищи не влияет на абсорбцию препарата. В результате перорального приема амоксициллина в разовой дозе 500 мг концентрация препарата в плазме составляют 6 - 11 мг/л. После перорального применения максимальная концентрация в плазме достигается через 1-2 часа.
От 15 % до 25 % амоксициллина связывается с белками плазмы.
Препарат быстро проникает в ткань легких, бронхиальный секрет, жидкость среднего уха, желчь и мочу. При отсутствии воспаления мозговых оболочек амоксициллин проникает в цереброспинальную жидкость в незначительных количествах.
При воспалении мозговых оболочек концентрации препарата в ликворе могут составлять 20 % от его концентрации в плазме крови. Амоксициллин проникает через плаценту и в небольших количествах обнаруживается в грудном молоке.
До 25 % введенной дозы метаболизируется с образованием неактивной пенициллоевой кислоты.
Около 60-80 % амоксициллина выделяется в неизмененном виде почками в течение 6 - 8 часов после приема препарата.
Небольшое количество препарата выделяется с желчью.
Период полувыведения составляет 1-1,5 часа. У больных с терминальной почечной недостаточностью период полувыведения варьируется от 5 до 20 часов. Препарат выводится с помощью гемодиализа.
Показания
Амоксициллин показан при инфекционно-воспалительных заболеваниях, вызванных нерезистентными к препарату бактериями:
• инфекционные заболевания верхних и нижних дыхательных путей и ЛОР-органов (ангина, острый средний отит, фарингит, бронхит, воспаление легких, абсцесс легкого);
• инфекционные заболевания мочеполовой системы (уретрит, пиелонефрит, пиелит, хронический бактериальный простатит, эпидидимит; цистит, аднексит, септический аборт, эндометрит и др.);
• инфекции желудочно-кишечного тракта: бактериальный энтерит. Может потребоваться комбинированная терапия при инфекциях, вызванных анаэробными микроорганизмами;
• инфекционно-воспалительные заболевания желчевыводящих путей (холангит, холецистит);
• эрадикация Helicobacter pylori (в комбинации с ингибиторами протонной помпы, кларитромицином или метронидазолом);
• инфекция кожи и мягких тканей;
• лептоспироз, листериоз, болезнь Лайма (боррелиоз);
• эндокардит (в т.ч. профилактика эндокардита при проведении стоматологических процедур).
Противопоказания для применения
• повышенная чувствительность к пенициллину и другим компонентам препарата;
• повышенная чувствительность к другим бета-лактамным антибиотикам, таким как цефалоспорины, карбопенемы (возможность перекрестной реакции);
• детский возраст до 3 лет (для данной лекарственной формы).
С осторожностью препарат следует применять у пациентов с нарушенной функцией почек; тяжелыми расстройствами пищеварения, сопровождающимися постоянной рвотой и диареей; аллергическим диатезом; астмой; поллинозом; с вирусными инфекциями; с острым лимфобластозным лейкозом; инфекционным мононуклеозом (в связи с повышенным риском возникновения эритематозной сыпи на коже); у детей в возрасте старше трех лет.
Применение при беременности и в период лактации
Исследования на животных показали, что амоксициллин не оказывает эмбриотоксического, тератогенного и мутагенного эффекта на плод. Однако адекватных и контролируемых исследований по применению амоксициллина у беременных женщин не проводилось, поэтому применение амоксициллина во время беременности возможно только в том случае, если предполагаемая польза для матери превышает потенциальный риск для плода. Препарат выделяется с грудным молоком, поэтому при лечении амоксициллином в период лактации необходимо решить вопрос о прекращении грудного вскармливания, поскольку возможно развитие диареи и/или грибковой колонизации слизистой оболочки, а также сенсибилизации к бета-лактамным антибиотикам у кормящегося младенца.
Способ применения и дозы
Внутрь.
Терапия инфекций:
Как правило, терапию рекомендуется продолжать в течение 2-3 дней после исчезновения симптомов заболевания. В случае инфекций, вызванных β-гемолитическим стрептококком, полная эрадикация патогена требует проведения терапии не менее 10 дней.
Парентеральная терапия показана при невозможности проведения пероральной и при лечении инфекций тяжелой степени.
Взрослые дозировки (включая пациентов пожилого возраста):
Стандартная доза:
Обычная доза колеблется от 750 мг до 3 г амоксициллина в день в несколько приемов. В некоторых случаях рекомендуется ограничиться дозой 1500 мг в сутки в несколько приемов.
Короткий курс терапии:
Неосложненные инфекции мочевыводящих путей: двукратный прием препарата по 3 г на каждое введение с интервалом между дозами 10-12 часов.
Детские дозировки (до 12 лет):
Суточная доза для детей составляет 25 - 50 мг/кг/сутки в несколько приемов (максимально 60 мг/кг/сутки) в зависимости от показания и тяжести заболевания.
Дети с массой тела выше 40 кг должны получать взрослую дозировку.
Дозирование при почечной недостаточности:
У пациентов с тяжелой почечной недостаточностью доза должна быть снижена. При почечном клиренсе менее 30 мл/мин рекомендуется увеличение интервала между дозами или уменьшение последующих доз. При почечной недостаточности противопоказаны короткие курсы терапии по 3 г.
Взрослые (включая пациентов пожилого возраста):
| Клиренс креатинина мл/мин | Доза | Интервал между приемом |
| > 30 | Изменения дозы не требуются | |
| 10-30 | 500 мг | 12 ч |
| 500 мг | 24 ч |
Нарушение функции почек у детей с массой тела менее 40 кг
| Клиренс креатинина мл/мин | Доза | Интервал между приемом |
| > 30 | Изменения дозы не требуются | |
| 10-30 | 15 мг/кг | 12 ч |
| 15 мг/кг | 24 ч |
Профилактика эндокардита
Для профилактики эндокардита у пациентов, не находящихся под общим наркозом, следует назначать 3 г амоксициллина за 1 час перед операцией и при необходимости еще 3 г через 6 часов.
Детям рекомендуется назначать амоксициллин в дозе 50 мг/кг.
Для более детальной информации и описания категорий пациентов, входящих в группу риска по эндокардиту, следует обратиться к местным официальным руководствам.
Побочное действие
Частота развития побочных эффектов изложена в соответствии со следующей градацией: очень частые - более 10 %, частые - от 1 до 10 %, нечастые - от 0,1 % до 1 %, редкие - от 0,01 до 0,1 %, очень редкие - менее 0,01 %.
Со стороны сердечно-сосудистой системы: частые: тахикардия, флебит; редкие: снижение артериального давления; очень редкие: удлинение интервала QT.
Со стороны крови и лимфатической системы: частые: эозинофилия, лейкопения; редкие: нейтропения, тромбоцитопения, агранулоцитоз; очень редкие: анемия (в т.ч. гемолитическая), тромбоцитопеническая пурпура, панцитопения.
Со стороны нервной системы: частые: сонливость, головная боль, головокружение; редкие: нервозность, возбуждение, тревожность, атаксия, изменение поведения, периферическая невропатия, беспокойство, нарушение сна, депрессия, парестезия, тремор, спутанность сознания, судороги; очень редкие: гиперстезия, нарушение зрения, обоняния и тактильной чувствительности, галлюцинации.
Со стороны мочеполовой системы: редкие: интерстициальный нефрит, увеличение концентрации креатинина в сыворотке крови.
Со стороны желудочно-кишечного тракта и печени: дисбактериоз, изменение вкуса, стоматит, глоссит; частые: тошнота, диарея, увеличение печеночных показателей (АЛТ, АСТ, щелочная фосфотаза, γ-глютамилтрансфераза), увеличение концентрации билирубина в сыворотке крови; редкие: рвота, диспепсия, боль в области эпигастрия, гепатит, холестатическая желтуха; очень редкие: острая печеночная недостаточность, диарея с примесью крови, псевдомембранозный колит, появление черной окраски языка.
Со стороны костно-мышечной системы: редкие: артралгия, миалгия, заболевания сухожилий включая тендинит; очень редкие: разрыв сухожилия (возможен двусторонний и через 48 часов после начала лечения), мышечная слабость, рабдомиолиз.
Со стороны кожи: частые: прурит, сыпь; редкие: крапивница; очень редкие: фотосенсибилизация, отек кожи и слизистых оболочек, злокачественная экссудативная эритема (синдром Стивенса-Джонсона), токсический эпидермальный некролиз (синдром Лайелла).
Со стороны эндокринной системы: редкие: анорексия; очень редкие: гипогликемия, особенно у пациентов с сахарным диабетом.
Со стороны дыхательной системы: редкие: бронхоспазм, диспное; очень редкие: аллергический пневмонит.
Общие: редкие: общая слабость; очень редкие: повышение температуры тела.
Прочие: затрудненное дыхание, кандидамикоз влагалища; редкие: суперинфекция (особенно у пациентов с хроническими заболеваниями или пониженной резистентностью организма), реакции сходные с сывороточной болезнью; единичные случаи: анафилактический шок.
Передозировка
Симптомы: тошнота, рвота, диарея, нарушение водно-электролитного баланса, нефротоксичность, кристаллоурия, эпилептические приступы.
Лечение: прием активированного угля, симптоматическая терапия, коррекция нарушения водно-электролитного баланса, возможно проведение гемодиализа.
Взаимодействие с другими лекарственными средствами
Возможно увеличение времени абсорбции дигоксина на фоне терапии Амоксициллин Сандоз ® .
Пробенецид снижает выведение амоксициллина почками и увеличивает концентрацию амоксициллина в желчи и крови.
Следует избегать одновременного применения амоксициллина и других бактериостатических препаратов (макролиды, тетрациклины, сульфаниламиды, хлорамфениколы) из-за возможности развития антагонизма. При одновременном применении аминогликозидов и амоксициллина возможно развитие синнергического эффекта.
Не рекомендуется одновременное применение амоксициллина и дисульфирама.
При одновременном применении метотрексата и амоксициллина возможно увеличение токсичности первого, вероятно, из-за конкурентного ингибирования канальцевой почечной секреции метотрексата амоксициллином.
Антациды, глюкозамин, слабительные лекарственные препараты, пища, аминогликозиды замедляют и снижают абсорбцию, аскорбиновая кислота повышает абсорбцию амоксициллина.
Повышает эффективность непрямых антикоагулянтов (подавляя кишечную микрофлору, снижает синтез витамина К и протромбиновый индекс); уменьшает эффективность эстрогенсодержащих пероральных контрацептивов; лекарственные препараты, в процессе метаболизма которых образуется парааминобензойная кислота (ПАБК), этинилэстрадиола - риск развития кровотечений «прорыва».
Диуретики, аллопуринол, оксифенбутазон, фенилбутазон, нестероидные противовоспалительные препараты и др. лекарственные препараты, блокирующие канальцевую секрецию, повышают концентрацию амоксициллина в крови.
Аллопуринол повышает риск развития кожной сыпи.
Особые указания
Влияние на способность управлять транспортными средствами и выполнять другие виды деятельности, требующие концентрации внимания и быстроты психомоторных реакций
Из-за вероятности проявления побочных эффектов, таких как сонливость, головная боль и спутанность сознания, следует соблюдать осторожность при занятиях потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Форма выпуска
Таблетки, покрытые пленочной оболочкой, 0,5 г и 1 г.
Дозировка 0,5 г
Первичная упаковка
По 10 или 12 таблеток в блистер из ПВХ/ПВДХ/алюминия.
Вторичная упаковка
Индивидуальная упаковка
По 1 блистеру (содержащему по 12 таблеток) в картонную пачку с инструкцией по применению.
Упаковка для стационаров
По 100 блистеров (содержащих по 10 таблеток) c равным количеством инструкций по применению в картонную коробку.
Дозировка 1,0 г
Первичная упаковка
По 6 или 10 таблеток в блистер из ПВХ/ПВДХ/алюминия.
Вторичная упаковка
Индивидуальная упаковка
По 2 блистера (содержащих по 6 таблеток) в картонную пачку с инструкцией по применению.
Упаковка для стационаров
По 100 блистеров (содержащих по 10 таблеток) с равным количеством инструкций по применению в картонную коробку.
Условия хранения
Хранить при температуре не выше 25 °С.
Хранить в недоступном для детей месте.
Специальные меры предосторожности при уничтожении неиспользованного препарата
Нет необходимости в специальных мерах предосторожности при уничтожении неиспользованного препарата.
Срок годности
4 года.
Не использовать по окончании срока годности, указанного на упаковке.
Условия отпуска
Производитель
Сандоз ГмбХ, Биохемиштрассе 10, А-6250 Кундль, Австрия.
Претензии потребителей направлять в ЗАО «Сандоз»:
123317, г. Москва, Пресненская наб., д. 8, стр. 1.
Амоксициллин Сандоз - цена, наличие в аптеках
Указана цена, по которой можно купить Амоксициллин Сандоз в Москве. Точную цену в Вашем городе Вы получите после перехода в службу онлайн заказа лекарств:
Острый и подострый эндокардит (инфекционный эндокардит)
Категории МКБ: Кандидозный эндокардит (B37.6+) (I39.8*), Острый и подострый эндокардит (I33), Острый ревматический эндокардит (I01.1), Эндокардит и поражения клапанов сердца при болезнях, классифицированных в других рубриках (I39*), Эндокардит, клапан не уточнен (I38)
Общая информация
Краткое описание
Инфекционный эндокардит - это инфекционное полипозно-язвенное воспаление эндокарда, сопровождающееся образованием вегетаций на клапанах или подклапанных структурах, их деструкцией, нарушением функции и формированием недостаточности клапана [1].
Код по МБК-10:
В37.6 Кандидозный эндокардит
(I39.8) I01.1 Острый ревматический эндокардит
I33 Острый и подострый эндокардит
I38 Эндокардит, клапан не уточнен
I39 Эндокардит и поражения клапанов сердца при болезнях, классифицирумых в других рубриках
Пользователи протокола: врачи общей практики, терапевты, педиатры, кардиологи, кардиохирурги, ревматологи, врачи скорой помощи.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
- Инфекционный эндокардит с положительными культурами крови. Возбудителями чаще всего являются стафилококки, стрептококки и энтерококки.
- Инфекционный эндокардит с отрицательными культурами крови из-за предварительного лечения антибиотиками.
- Инфекционный эндокардит с отрицательными культурами крови, часто ассоциирующийся с негативными культурами крови (питательно- дефектный вариант стрептококков; грамотрицательные палочки группы HACEK: Haemophilus parainfluenzae, H.aphrophilus, H.paraphrophilus, H.influenzae, Actinobacillus actinomycetemcomitans, Cardiobacterium hominis, Eikenella corrodens, Kingella kingae, и K. Denitrificans ; Brucella и грибы).
- Инфекционный эндокардит с отрицательными культурами крови Bartonella spp., Chlamydia spp., Brucella spp., Legionella spp., Nocardia spp., все грибы, кроме Candida spp. (в основном Aspergillus spp.) относят к редким возбудителям ИЭ, которые не растут на обычных средах или требуют серологической диагностики.
- Инфекционный эндокардит с полимикробной ассоциацией при ИЭ встречается редко и наблюдается в основном у наркоманов.
ИЭ в зависимости от локализации инфекции, наличия или отсутствия внутрисердечного устройства (материала):
− ИЭ, связанный с внутрисердечными устройствами (временный кардиостимулятор или кардиовертер- дефибриллятор)
− Нозокомиальный: ИЭ, развивающийся у госпитализированных более 48 часов пациентов до развития признаков / симптомов ИЭ
− Ненозокомиальный: признаки / симптомы ИЭ развиваются в течение менее чем 48 часов после обращения пациента за медицинской помощью, и определяется как:
- связанный с уходом на дому или внутривенной терапией, гемодиализом или переливанием крови в течение менее чем 30 дней до развития первых проявлений ИЭ;
- ИЭ, развившийся у лиц, проживающих в домах престарелых или находящихся длительное время в хосписах хронических больных
− Внебольничный ИЭ: признаки и / или симптомы ИЭ развиваются в течение менее 48 часов после обращения у пациента без критериев инфекции, приобретенной в результате оказания медико-санитарной помощи
− ИЭ, связанный с внутривенным введением лекарственных препаратов (наркоманы): ИЭ у активного внутривенного наркомана без других источников инфицирования.
− Гистопатологические доказательства активного ИЭ
− Рецидив: повторные эпизоды ИЭ, вызванные теми же микроорганизмами менее чем через6 месяцев после первичного инфицирования
− Повторное инфицирование: инфицирование другими возбудителями; повторные эпизоды ИЭ, вызванные теми же бактериями более чем через 6 месяцев после первичного инфицирования
Степень тяжести ИЭ устанавливается на основании оценки объективного клинического статуса пациента и наличия осложнений.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Обоснование использования основных и дополнительных диагностических методов представлено в Приложении 1.
- обзорная рентгенограмма органов грудной клетки.
- Ультразвуковая диагностика комплексная (печень, желчный пузырь, поджелудочная железа, селезенка, почек).
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
7. Обзорная рентгенограмма органов грудной клетки.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
12. Антистрептококковые антитела (антистрептолизин-О, антистрептокиназа, антистрептогиалуронидаза) в сыворотке крови
Хирургическое лечение инфекционного эндокардита
Впервые описал инфекционное поражение «внутренней оболочки сердца» - эндокарда Lazare Reviere в 1646 году. Bouilland, предложил сам термин «эндокардит»; А.А. Остроумов выделил инфекционный эндокардит в качестве самостоятельной инфекционной болезни. Важны работы других зарубежных и отечественных ученых-врачей: Schottmüller´а, обнаружившего в крови больных инфекционным эндокардитом зеленящий стрептококк; Libman´а, Osler´а, описавших «классическую» картину течения септического эндокардита; Н.Д. Стражеско, Г.Ф. Ланга, разработавших первые рабочие классификации эндокардитов. Последние десятилетия характеризуются повышенным ростом заболеваемости инфекционным эндокардитом. Ежегодно в мире появляется более 200 000 больных инфекционным эндокардитом. Заболеваемость инфекционным эндокардитом увеличивается при ухудшении социально-бытовых условий жизни. По данным эпидемиологических исследований частота развития инфекционного эндокардита в США и Европе составляет 17-25 случаев на 1 миллион жителей в год. Протезирование клапанов сердца открыло новую эру в лечении больных врожденными и приобретенными пороками сердца. Однако, в связи с этим возникли различные осложнения, наиболее опасным из которых является инфекционный эндокардит протезов клапанов. Даже в лучших клиниках мира это осложнение возникает в 1-4% случаев. Несмотря на успехи в консервативном лечении инфекционного эндокардита в последние годы при ряде форм инфекционного эндокардита летальность достигает 80-100%. Это обусловлено изменением в структуре инфекционного эндокардита: Современное лечение этого заболевания немыслимо без хирургического вмешательства. Успех гарантирован там, где есть четкая взаимосвязь и взаимодействие между кардиологами и кардиохирургами. Инфекционный эндокардит является самостоятельным заболеванием, обусловленным внедрением инфекции в эндокард. Для развития инфекционного эндокардита необходимы следующие условия:
- Исходное повреждение эндокарда.
- Бактериемия.
- Снижение иммунологической резистентности организма.
- Длительно стоящий катетер в центральной вене.
- Струя регургитации при врожденных пороках сердца.
- Ревматически измененный эндокард.
- Применение наркотиков (взвесь инородных частиц).
- Циркуляция микробных токсинов, вирусов.
- Цитокины и др.
- Эндогенная инфекция (очаги хронической инфекции, дисбактериоз кишечника и др.).
- Госпитальная инфекция (нагноение раны, катетерный сепсис, нестерильные растворы, нарушение асептики).
- Острые респираторные инфекции.
- Проявления инфекционно-септической интоксикации
- лихорадка
- озноб
- слабость
- потливость
- артромиалгии
- Нарушение гемодинамики вследствие поражения клапанного аппарата и мышцы.
- Специфические осложнения
- тромбоэмболии
- гломерулонефрит
- васкулит
- периферические симптомы
- Инфекционный эндокардит правых камер сердца
- у наркоманов
- нозокомиальные ( катетерные, после имплантации электрокардиостимуляторов, при системном гемодиализе, после наложения вентрикулоатриальлных шунтов для лечения гидроцефалии)
- Инфекционный эндокардит клапанного протеза
- Абсцессы сердца
- Лихорадки.
- Клапанных поражений сердца.
- Тромбоэмболических феноменов
- Бактериологическом исследовании.
- Обязательный посев артериальной и венозной крови.
- Забор крови до операции по возможности до начала активной антибактериальной терапии.
- Количество посевов от 3 до 7 раз и отдельно на высоте лихорадки и озноба.
- Использование умеренной физической нагрузки при отсутствии противопоказаний (переход из положения «лежа» в положение «сидя») перед забором крови 3-5 раз.
- Забор достаточного количества крови (не менее 10 мл) и посев на 100 мл соответствующей среды с соблюдением правил асептики, правил посева на анаэробные среды и т.д.
- Обязательное бактериологическое исследование операционного материала.
- трансторакальная эхокардиография;
- чреспищеводная эхокардиография;
- интралюминарная (внутрисосудистая) внутрисердечная эхокардиография.
- М-модальный;
- В-модальный;
- импульсное и постоянно-волновое допплеровское исследование;
- цветная допплерография.
- Острое разрушение клапанов сердца.
- Артериальные тромбоэмболии (их опасность или рецидивирование).
- Признаки формирования абсцесса сердца.
- Грибковый эндокардит.
- Инфекционный эндокардит клапанного протеза (в том числе возникновение гемодинамической параклапанной недостаточности, тромбоэндокардит протеза клапана).
- Внутрисердечные и внутрисосудистые очаги инфекции вследствие ранений сердца и крупных сосудов.
- Неэффективность этиотропной терапии в течение 3 недель.
- Санация камер сердца.
- Коррекция нарушений внутрисердечной гемодинамики.
- Механическая.
- Химическая.
- Физическая.
- единичные крупные вегетации на тонкой ножке;
- краевое поражение створок без перехода инфекционного процесса на основание створок;
- изолированное поражение задней створки трикуспидального клапана;
- деструктивные изменения (перфорации, изъязвления) створок и дилятация фиброзного кольца без обширного поражения створок.
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
Читайте также:
