Причины мукоцеле верхушки пирамиды височной кости
Добавил пользователь Skiper Обновлено: 27.01.2026
Мукоцеле - кистеобразное расширение околоносовых пазух, возникающее вследствие закупорки выводных протоков. Наиболее часто поражается лобная, реже решетчатая пазухи.
Что провоцирует / Причины Мукоцеле:
Причинами нарушения дренажа околоносовых пазух наиболее часто является аномалия развития выводного протока, воспаление, рубцы, последствия травм, опухолей, экзостозы, высоко расположенное искривление перегородки носа.
Мукоцеле и пиоцеле наблюдаются в старшем детском возрасте.
Симптомы Мукоцеле:
Скапливающееся в пазухе содержимое вызывает растяжение костных стенок с деформацией лицевого скелета. Содержимое пазухи обычно слизистое - мукоцеле, реже гнойное - пиоцеле (руосе/е).
Заболевание сначала протекает бессимптомно, общее состояние меняется мало, характерно длительное развитие. Отмечаются головная боль и локальная боль в лобной области, супраорбитальная невралгия.
Затем постепенно появляется асимметрия лица за счет выпячивания у верхневнутреннего или внутреннего угла глазницы, нередко - флюктуация. Образование плотноэластичное, безболезненное, передняя стенка истончается, при пальпации может определяться крепитация или «хруст пергамента». Воспалительные явления отсутствуют. При пальпации опухоль смещается в сторону носа. В последующем может образоваться фистула, через которую выделяется тягучая слизь.
Пол влиянием давления смешаются глазничная стенка и глазное яблоко (при поражении лобной пазухи - вниз и кнаружи, при мукоцеле решетчатой пазухи - вперед и кнаружи, а при поражении клиновидной пазухи - вперед).
Затем развиваются глазные симптомы: диплопия, слезотечение (компрессия слезных путей), неврит зрительного нерва, миоз, милриаз, атрофия диска зрительного нерва, иногда изъязвления роговой оболочки. При риноскопии наблюдается выбухание медиальной стенки пазухи с неизмененной слизистой оболочкой.
Диагностика Мукоцеле:
При пункции пазухи вытекает большое количество содержимого, цвет которого может быть от прозрачного светло-желтого до тягучего темно-коричневого, нередко в пунктате имеются блестки - кристаллы холестерина. Состав жидкости при мукоцеле - муцин, холестерин и жир, при пиоцеле - гной. На рентгенограмме определяется увеличение объема пораженной пазухи и понижение ее прозрачности.
Дифференциальная диагностика. От мозговой грыжи мукоцеле и пиоцеле отличаются отсутствием напряжения, мозговой пульсации и изменения объема при дыхании. Давление на мозговую грыжу сопровождается симптомами компрессии мозга (замедление пульса, судороги).
Дермоидная киста, в отличие от муко- и пиоцеле, имеет толстую стенку, не флюктуирует; окончательный диагноз ставится после рентгенографии.
Лечение Мукоцеле:
К каким докторам следует обращаться если у Вас Мукоцеле:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Мукоцеле, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Причины мукоцеле верхушки пирамиды височной кости
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Московский научно-практический центр оториноларингологии ДЗ Москвы
Федеральный медико-биологический Центр им. А.И. Бурназяна ФМБА России, Москва, Россия, 123098
Хирургическое лечение холестеатомы пирамиды височной кости
Журнал: Вестник оториноларингологии. 2015;80(3): 57‑60
Кратко представлена эпидемиология, классификация, диагностика и современные тенденции хирургического лечения холестеатомы пирамиды височной кости. Описан клинический случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Из всех заболеваний верхушки пирамиды височной кости холестеатома встречается в 3,4—9% случаев. Наиболее часто (в 60%) в этой зоне выявляется холестероловая гранулема. В то же время имеются случаи диагностики мукоцеле, арахноидальных кист, менингиомы, хордомы, ксантомы, кавернозной гемангиомы, аневризм внутренней сонной артерии, фиброзной дисплазии, хондросаркомы и метастатической карциномы. Может симулировать заболевание верхушки пирамиды и асимметричная пневматизация этой локализации [1—5].
Среди больных с холестеатомой височной кости у 2,9% встречается холестеатома пирамиды височной кости. Холестеатома этой локализации может быть первичной (врожденной), происходящей из остатков эмбриональной или аберрантной эпителиальной ткани, или вторичной вследствие инвазии холестеатомы из среднего уха или сосцевидного отростка. Вторичная холестеатома выявляется у 58%, а первичная — у 12% пациентов [2, 6]. В зависимости от локализации холестеатомы в пирамиде височной кости по классификации M. Sanna [7] выделяют пять ее видов: супралабиринтная, инфралабиринтная, массивная лабиринтная, инфралабиринтная с апикальным распространением и апикальная [7]. Наиболее часто встречается супралабиринтная (26,7—67%), массивная лабиринтная (20—38%) и инфралабиринтная (7—40%) холестеатомы [1, 6, 8].
При холестеатоме пирамиды височной кости часто наблюдается бессимптомное течение при значительном ее объеме. В зависимости от локализации ранними симптомами могут быть выраженное снижение слуха или глухота (у 9—69%), дисфункция лицевого нерва (у 29—53%), оторея (у 66,7%), периферическое головокружение (у 33,3%) или центральные неврологические осложнения вследствие эрозии рядом расположенных важных анатомических структур [1, 2, 6, 8, 9].
Применение в диагностике высокоинформативных методов исследования: мультиспиральной компьютерной томографии (МСКТ) и магнитно-резонансоной томографии (МРТ) с контрастным усилением, в том числе в non- EPY режиме, позволяет определить локализацию, распространение холестеатомы и на дооперационном этапе планировать хирургический подход.
В литературе имеются единичные обзоры, посвященные диагностике и хирургии холестеатомы пирамиды височной кости, освещающие значительное количество клинических случаев [1, 6, 8—11]. Основными задачами операции являются тотальное макроскопическое удаление холестеатомы, сохранение ствола лицевого нерва, предупреждение ликвореи и менингита и сохранение слуховой функции. Поэтому современный алгоритм выбора хирургического подхода строится на локализации холестеатомы, состоянии слуховой функции и лицевого нерва. Большинство авторов отдают предпочтение закрытым вариантам с облитерацией зоны операции и ушиванием наружного слухового прохода по Rambo, учитывая современные средства реабилитации слуха. Так, при супралабиринтной холестеатоме и нормальном слухе используют транстемпоральный супралабиринтный подход через среднюю черепную ямку, а при сенсоневральной тугоухости — выполняют субтотальную петрозэктомию транслабиринтным и транскохлеарным подходом. При инфралабиринтной холестеатоме и нормальном слухе применяют субтотальную петрозэктомию трансмастоидальным и ретролабиринтным подходами, а при сенсоневральной тугоухости — транслабиринтным и транскохлеарным подходами [6, 11, 12]. В то же время стремление сохранить слух после операции в ущерб радикальному удалению холестеатомы может привести к резидуальной патологии и необходимости повторного вмешательства. В тех случаях, когда холестеатома распространяется медиальнее капсулы лабиринта, сохранить слух невозможно, и на выбор хирургического подхода влияет состояние лицевого нерва. При этих локализациях холестеатомы при сохранной функции лицевого нерва применяют транслабиринтный и транскохлеарный или инфратемпоральный доступы, а при дисфункции лицевого нерва — транскохлеарный. Для лечения дисфункции лицевого нерва в зависимости от места компрессии выполняют декомпрессию ствола нерва, нейропластику или VII—XII анастомоз одновременно (или на втором этапе) [1, 6, 10]. Лучшие результаты операции отмечают при длительности дисфункции лицевого нерва менее 12 мес. В результате лечения глухота оперированного уха наблюдается у 18—83%, рецидив холестеатомы в разные сроки — у 2—19% и интракраниальные осложнения у 2—6% больных [6, 8].
В последние годы некоторые авторы выполняют модифицированную субтотальную петрозэктомию различными подходами, в зависимости от локализации холестеатомы, с тимпанооссикулопластикой для сохранения или улучшения функции слуха. По их данным, преимуществами открытой реконструкции являются функциональный результат, ранняя диагностика рецидива холестеатомы и менее сложная ревизионная хирургия в условиях необлитерированной полости. При этой методике после удаления холестеатомы пирамиды височной кости у 90% пациентов выполнялась тимпанопластика и у 52% — оссикулопластика. В результате операции слух улучшился у 38% пациентов, сохранился на прежнем уровне — у 29% и у 33% отмечено его ухудшение [8].
В нашей стране хирургией пирамиды височной кости занимаются преимущественно нейрохирурги. Однако и их возможности ограничены при распространенной холестеатоме пирамиды височной кости.
Представляем случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Пациентка М., 32 года, обратилась в отделение нейрохирургии клиники ФГБУ ФМБЦ им. А.И. Бурназяна с жалобами на отсутствие слуха на правое ухо, периодические выделения из него, асимметрию лица.
Из анамнеза известно, что пациентка с детства страдает хроническим гнойным правосторонним средним отитом с периодическими обострениями в виде выделений из правого уха на фоне ОРВИ или попадания воды в ухо. Регулярно проводилась местная антибактериальная терапия с временным положительным эффектом. С 16-летнего возраста стала отмечать головокружения системного характера. В 2006 г. обратилась в клинику МОНИКИ, где выполнена КТ височных костей, по данным которой выявлено новообразование правой пирамиды височной кости. В той же клинике выполнена санирующая операция на правой височной кости с удалением задней стенки слухового прохода. В послеоперационном периоде головокружения купировались, но сохранялись выделения из этого уха. В 2009 г. стала отмечать подергивание мышц правой половины лица, эпизоды по типу гемифациального спазма до нескольких раз в день. В НИИ нейрохирургии им. Н.Н. Бурденко выполнена ретросигмовидным доступом операция на пирамиде височной кости с удалением холестеатомы правой пирамиды височной кости. После операции у пациентки полностью восстановилась функция лицевого нерва справа. Однако в 2012 г. у пациентки вновь развился парез лицевого нерва справа. Обратилась в отделение нейрохирургии клиники ФМБЦ им. А.И. Бурназяна для обследования и лечения.
При поступлении: общее состояние больной удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД — 120/80 мм рт.ст. Пульс 90 в 1 мин, ритмичный, удовлетворительных свойств.
При осмотре имеются спокойные, безболезненные послеоперационные рубцы в правой заушной и ретросигмовидной области. При отомикроскопии справа — наружный слуховой проход широкий, свободный, без отделяемого. Барабанная перепонка сохранена только в передних отделах. Слизистая оболочка в мезогипотимпануме утолщенная, полипозно-измененная. Полость в мастоидальном отделе небольшая, покрыта утолщенной слизистой оболочкой без эпидермиса. Слуховая труба проходима по Вальсальва. Слева наружный слуховой проход широкий, свободный. Барабанная перепонка серого цвета, опознавательные знаки дифференцируются.
В неврологическом статусе: сознание ясное. Контактная. Менингеальных знаков нет. Гипостезия в зоне иннервации V нерва справа (больше по 1—2 ветвям), корнеальный рефлекс снижен справа. Определяется грубый парез правого лицевого нерва справа (V степень по шкале House—Brackmann). Координаторные пробы выполняла удовлетворительно.
При тональной пороговой аудиометрии (ТПА) выявлена правосторонняя глухота. Слух слева в пределах возрастной нормы.
По данным электронейромиографии отмечались признаки умеренного поражения правого лицевого нерва по смешанному типу (аксональному и демиелинизирующему), проводимость по всем ветвям составляла 30—40% от нормы по типу неврита.
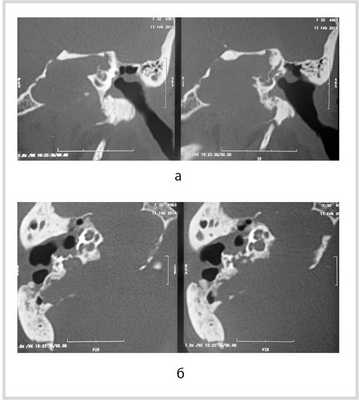
Рис. 1. КТ височных костей пациентки М. а — коронарная проекция: деструктивная полость в пирамиде височной кости, заполненная субстратом неоднородной плотности, капсула лабиринта значительно разрушена на уровне базального и апикального завитков улитки, латерального и верхнего полукружных каналов; б — аксиальная проекция: деструктивная полость с разрушением задней грани пирамиды, передневерхней и нижней поверхности.
По результатам МРТ головного мозга правая пирамида височной кости деформирована, увеличена в объеме, выполнена субстратом размером до 5,5—2,8—3 см, распространяющимся на область внутреннего слухового прохода, заднего полукружного канала, медиальные отделы барабанной полости, сосцевидный отросток. Описанный субстрат изо-гипоинтенсивен в режиме Т1, гиперинтенсивен — в Т2 и non-EPI DWI (рис. 2). Заключение: признаки рецидива холестеатомы с деструктивными изменениями структур внутреннего и среднего уха на фоне хронических воспалительных изменений.
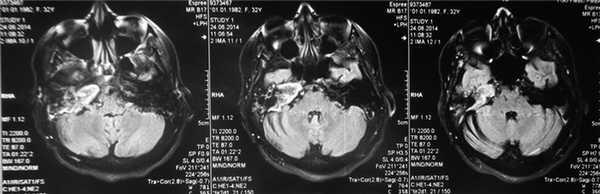
Рис. 2. Магнитно-резонансная томография головного мозга пациентки М. Деформированная, увеличенная в объеме пирамида височной кости выполнена мягкотканым субстратом.
Учитывая анамнез заболевания, ранее выполненные операции, клинические проявления (глухота, явления периферического пареза лицевого нерва) и локализацию процесса по данным КТ височных костей и МРТ, свидетельствующие о массивной лабиринтной холестеатоме, пациентке была выполнена реоперация. Транслабиринтным подходом произведена субтотальная петрозэктомия (частичная лабиринтэктомия) с удалением холестеатомы и пластикой дефекта височной кости жиром. При ревизии определялась послеоперационная неэпидермизированная мастоидальная полость, которая была заполнена утолщенной слизистой оболочкой. В барабанной полости также определялась утолщенная полипозная слизистая оболочка. Барабанная перепонка сохранена только в передних отделах. Цепь слуховых косточек отсутствовала. За счет удаления перилабиринтных клеток, заднего верхнего и латерального полукружных каналов был открыт широкий доступ в сторону верхушки пирамиды, где выявлена большая холестеатома, распространявшаяся от верхушки сосцевидного отростка до верхушки пирамиды височной кости. Выявлено обнажение луковицы яремной вены, мозговых оболочек задней черепной ямки, нисходящей части канала лицевого нерва. Холестеатома удалена с образованием большой полости внутри пирамиды височной кости. При удалении холестеатомы из области внутреннего слухового прохода (который не дифференцировался) отмечалась ликворея. Эпидермальные оболочки оставлены на луковице яремной вены, у верхушки пирамиды височной кости, под улиткой. Произведена герметизация твердой мозговой оболочки двухкомпонентным фибриновым клеем. В область верхушки пирамиды височной кости уложена подкожно-жировая клетчатка, которая была взята с передней брюшной стенки. Выполнена пластика полости свободным миофасциальным лоскутом. В барабанную полость, под остатки барабанной перепонки, уложена аутофасция. Слуховой проход не ушивался для возможности контроля за созданной полостью.
По данным гистологического исследования удаленного образования от 29.07.14: в присланном материале бесструктурные холестеатомные массы и мелкий пласт многослойного плоского эпителия с рыхлой подэпителиальной стромой с кровоизлияниями.
При наблюдении в послеоперационном периоде отмечена длительная эпителизация послеоперационной полости и сохранение пареза правого лицевого нерва (V степень по шкале House—Brackmann). Неврологический статус — без отрицательной динамики.
Представленный случай свидетельствует о возможности успешного применения транслабиринтного подхода для удаления холестеатомы верхушки пирамиды височной совместно с нейрохирургами.
Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского
Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского, Москва, Россия, 117152
Множественное пневмоцеле при гиперпневматизации височной кости
Журнал: Вестник оториноларингологии. 2017;82(3): 58‑61
Кратко представлены эпидемиология, диагностика и варианты хирургического лечения редко встречающегося заболевания — пневмоцеле и пневмоэнцефалоцеле височной кости. Описаны диагностика и хирургическое лечение множественного пневмоцеле при гиперпневматизации височной кости.
Пневмоцеле и пневмоэнцефалоцеле височной кости — редко встречающиеся заболевания. Пневмоцеле и пневмоэнцефалоцеле могут иметь эпидуральную или интрадуральную локализацию. Выделяют спонтанное пневмоцеле и пневмоэнцефалоцеле, обусловленное различными причинами [1]. Описаны случаи формирования пневмоцеле после нейрохирургических вмешательств, хирургическом лечении отоликвореи, после кохлеарной имплантации, травматических повреждений височной кости, при опухоли, дегенеративных и инфекционных процессах [2—4]. В 1967 г. был представлен обзор 295 случаев пневмоэнцефалоцеле, из которых 73,9% обусловлены травмой, 12,9 и 8,8% — опухолями и инфекционным процессом и в 2% случаев причина не определена [5].
Патогенез спонтанного пневмоэнцефалоцеле рассматривают как следствие повышенного давления в среднем ухе, вследствие чего воздух может поступать в полость черепа. Это объясняется двумя механизмами: воздух через слуховую трубу при пробе Вальсальвы поступает в барабанную полость и при наличии микрофистул костных стенок проникает в полость черепа. Другой механизм развития обусловлен массивной ликвореей, которая приводит к отрицательному давлению и проникновению воздуха в полость черепа.
В литературе имеются единичные обзоры, посвященные диагностике, этиологии и хирургическому лечению спонтанного пневмоцеле [5, 6]. За последнее время описаны 14 случаев спонтанного пнемоцеле и пневмоэнцефалоцеле. Наиболее часто спонтанное пневмоцеле было обусловлено гиперпневматизацией сосцевидного отростка, которое при наличии дефектов костных структур височной кости приводило к формированию пневмоэнцефалоцеле [1, 5].
При пневмоцеле и пневмоэнцефалоцеле может наблюдаться бессимптомное течение, но обычно пациенты жалуются на снижение, флюктуацию слуха, ощущение заложенности уха и субъективный ушной шум. При пневмоэнцефалоцелле может присоединиться неврологическая симптоматика: тошнота, синкопальные состояния, афазия и гемиплегия.
Отомикроскопическая картина может быть не изменена. При тональной пороговой аудиометрии (ТПА) обычно определяются возрастная норма слуха или его снижение по типу нарушения звукопроведения.
Основным методом диагностики пневмоцеле и пневмоэнцефалоцеле является мультиспиральная компьютерная томография (МСКТ), которая позволяет определить локализацию дефектов костных структур височных костей и распространение пневмоцеле и пневмоэнцефалоцеле (рис. 1).
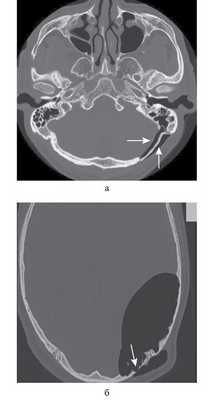
Рис. 1. Компьютерная томография височных костей, аксиальная проекция, костное окно. а — подкожная и экстрадуральная эмфизема (пневмоцеле) после нейрохирургического вмешательства [2]; б — подкожная и выраженная экстрадуральная эмфизема (пневмоцеле) вследствие деструкции кортикальной кости в височно-теменной области [5].
По данным литературы, наиболее частым осложнением пневмоцеле и пневмоэнцефалоцеле в 30—85% случаев является ликворея, описаны случаи менингита и энцефалита [6], неврологические расстройства, обусловленные повышенным внутричерепным давлением [6], и крайне редко — воздушная эмболия.
В литературе нет единого мнения по поводу объема операции и использования пластических материалов для закрытия дефектов костных структур. Выполнялись субтотальная мастоидэктомия с верификацией дефекта кортикальной кости и субдурального пространства с закрытием их мышечным лоскутом, биоклеем и окклюзией слуховой трубы. Для пластики дефектов используют фасцию, хрящ, костный воск и гидроксиапатит [2, 6, 7]. Выполнялись и хирургические вмешательства с подходом через заднюю черепную ямку. При этих методиках рецидива пневмоцеле и пневмоэнцефалоцеле не наблюдалось.
Представляем наблюдение пациента с множественным спонтанным пневмоцеле.
Пациент Ш., 16 лет, поступил в НИКИО им. Л.И. Свержевского с жалобами на наличие опухоли в правой височно-затылочной области и небольшое снижение слуха, которые связывает с однократным чиханьем. Заболевания уха, черепно-мозговые травмы в анамнезе отсутствуют. Обследовался у хирурга и оториноларинголога в поликлинике по месту жительства. Выявлено новообразование в правой височно-затылочной области, при пункции которого был получен воздух.
При осмотре выявлено эластичное образование в правой височно-затылочной области с четкими контурами, упругое и безболезненное. При отомикроскопии: правый наружный слуховой проход сужен за счет нависания задневерхней стенки. Кожа в этой области бледная, безболезненная, легко смещается. В наружном слуховом проходе свободного отделяемого нет. При пробе Вальсальвы отмечается сужение слухового прохода. Барабанная перепонка справа не изменена, тонкая, обычного цвета. Слева наружный слуховой проход широкий, свободный. Барабанная перепонка серого цвета, опознавательные знаки дифференцируются.
По данным ТПА слух в пределах возрастной нормы.
По результатам МСКТ височных костей выявлена гиперпневматизация правого сосцевидного отростка с большим количеством воздухоносных клеток, с тонкими стенками (рис. 2, 3). Вдоль наружной поверхности височной кости в мягких тканях имеется воздушная полость размером 50×60×17 мм с множеством перемычек, которая распространяется в затылочную область и наружный слуховой проход с резким его сужением. Отдельные пузырьки воздуха наблюдаются в межмышечных пространствах под верхушкой сосцевидного отростка. Имеется воздушная полость интракраниально в задней черепной ямке (ЗЧЯ) по заднему контуру правого сигмовидного синуса размером 7×3 мм. Заключение: картина спонтанного наружного и интракраниального пневмоцеле на фоне гиперпневматизации сосцевидного отростка справа.
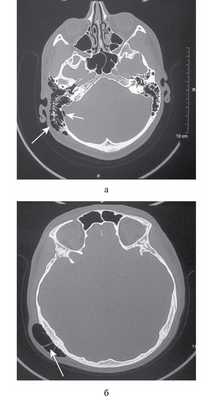
Рис. 2. Компьютерная томография височных костей пациента Ш., аксиальная проекция, костное окно. а — выраженная гиперпневматизация клеток правой височной кости с истончением ее кортикального слоя, воздушная полость отпределяется интракраниально по заднему контуру правого сигмовидного синуса; б — подкожная эмфизема в височно-теменной области (стрелка).
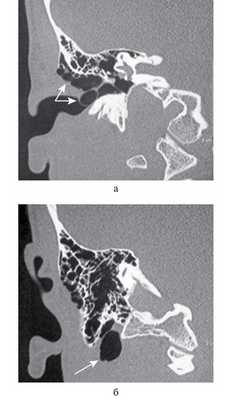
Рис. 3. Компьютерная томограмма височных костей пациента Ш., коронарная проекция, костное окно. а — воздушная полость с множеством перемычек распространяется в наружный слуховой проход с резким его сужением (стрелки); б — отдельные пузырьки воздуха в межмышечных пространствах у верхушки сосцевидного отростка (стрелка).
После общеклинического обследования пациент был госпитализирован. При поступлении: общее состояние больного удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД 120/80 мм рт.ст. Пульс 90 ударов в 1 мин, ритмичный, удовлетворительного наполнения. Заушным подходом была выполнена расширенная антромастоидотомия с пластикой мастоидальной полости правого уха (рис. 4). Интраоперационно был выявлен обширный дефект кортикального слоя. Сосцевидный отросток гиперпневматизирован, с множеством клеток с тонкими костными перемычками. Удалены клетки сосцевидного отростка, вскрыт небольшой антрум с тонкой слизистой оболочкой, и скелетирован сигмовидный синус. Антрум затампонирован аутофасциальным трансплантатом и аутомышцей. Мастоидальная полость запломбирована подкожно-жировой клетчаткой. Заушная рана послойно ушита, а слуховой проход затампонирован.
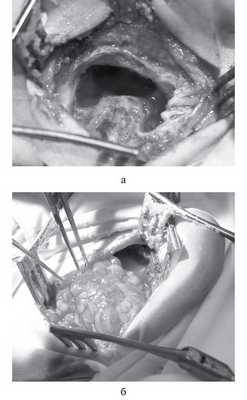
Рис. 4. Интраоперационные фотографии. а — полость после расширенной антромастоидотомии со скелетированным сигмовидным синусом; б — облитерация созданной полости подкожно-жировой клетчаткой.
Тампоны из правого слухового прохода удалены через 2 нед. В раннем периоде и через 1 год после операции рецидива пневмоцеле не определялось. При отомикроскопии правый слуховой проход широкий, барабанная перепонка не изменена. Слух по данным ТПА не изменился. По данным МСКТ височных костей, через 1 год после операции определяется дефект наружной стенки височной кости справа размером 25×24 мм, заполненный мягкотканным субстратом, который отмечается и в сохраненных клетках сосцевидного отростка на уровне верхушки (рис. 5). Костная граница с ЗЧЯ прослеживается на всем протяжении. Антрум и барабанная полость пневматизированы. Свободного воздуха в мягких тканях заушной, околоушной области и в ЗЧЯ не определяется.
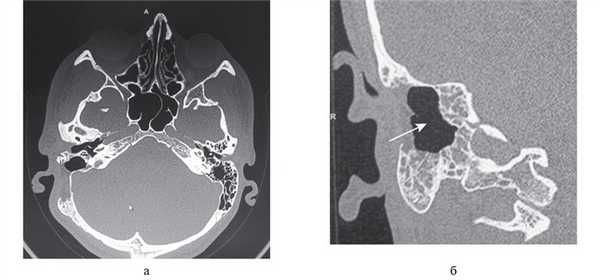
Рис. 5. Компьютерная томограмма височных костей пациента Ш. в аксиальной (а) и коронарной (б) проекциях через 1 год после операции (описание в тексте).
Данное наблюдение свидетельствует о многообразии патологии пирамиды височной кости. Приведен один из вариантов лечения множественного пневмоцеле при гиперпневматизации сосцевидного отростка с сохранением слуховой функции.
Мукоцеле
Мукоцеле - доброкачественное, экспансивное кистоподобное образование, заполненное слизью и выстланное респираторным эпителием параназальных синусов.
Этиология: мукоцеле обычно является осложнением длительным обструкции придаточных пазух носа.
Патогенез:
Полагают, что мукоцеле может вызывать обструкцию отверстия, сообщающего пазуху с полостью носа, что приводит к аккумуляции жидкости. Постепенно, продуцируя слизь, мукоцеле увеличивается в размерах и деформирует окружающую кость. Наиболее частыми причинами возникновения мукоцеле являются хронические инфекции, аллергические заболевания, травма и предыдущие хирургические вмешательства, а причины же некоторых остаются неизвестными.
Эпидимиология: чаще всего поражает лобную пазуху. В верхнечелюстных пазухах и ячейках решетчатого лабиринта локализуется примерно треть всех мукоцеле. Клиновидная пазуха поражается редко.
Клиническая картина: так как мукоцеле — неиифекционное поражение, его клиническая симптоматика в основном обусловлена масс-эффектом.
Данные методов визуализации
КТ
Потеря воздушности и увеличение объема пазухи с истончением ее стенок.
Могут быть эрозии костных стенок пазухи.
MPT
• В большинстве случаев мукоцеле дает гипоинтенсивный сигнал на Т1 и гиперинтенсивный на Т2в-изображениях.
В ряде случаев пазуха выглядит расширенной, но с сохраненной воздушностью, она гипоинтенсивна как на Т1, так и на Т2.
Лечение: хирургическое дренирование.
Прогноз: благоприятный при ранней диагностике к своевременном лечении.
Дифференциальный диагноз:
Дифференциальная диагностика представляет определенные трудности. При отсутствии эрозии кости мукоцеле отличают от ретенционных кист, синуситов и полипозов параназальных синусов. В случае, когда поражение кости обширное, следует дифференцировать его от злокачественных состояний: спиноцеллюлярная карцинома, цистоаденокарцинома, плазмацитома, меланокарцинома, шваннома и опухоли одонтогенного происхождения.
Источник:
Radiopaedia
1. Moritani T, Ekholm S, Westesson P. Diffusion-Weighted MR Imaging of the Brain. Springer Verlag. (2009) ISBN:3540787844. Read it at Google Books — Find it at Amazon
2. Mafee MF, Valvassori GE, Becker M. Imaging of the head and neck. George Thieme Verlag. (2004) ISBN:1588900096. Read it at Google Books — Find it at Amazon
3. Van tassel P, Lee YY, Jing BS et-al. Mucoceles of the paranasal sinuses: MR imaging with CT correlation. AJR Am J Roentgenol. 1989;153 (2): 407-12. AJR Am J Roentgenol (abstract) — Pubmed citation
4. Guttenplan MD, Wetmore RF. Paranasal sinus mucocele in cystic fibrosis. Clin Pediatr (Phila). 1989;28 (9): 429-30. — Pubmed citation
Fidevs Akpek, исследователь, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Ismail Akkas, ассистент-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Orcum TOPTAS, ассистент-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Fatih Ozan, адъюнкт-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, Abant Izzet Baysal University, Bolu, Турция
Мукоцеле слюнной железы
Мукоцеле слюнной железы - полостное опухолеподобное образование, заполненное слизистым содержимым. Основные жалобы пациентов сводятся к появлению безболезненного выпячивания на слизистой полости рта, которое может самостоятельно вскрываться и потом образовываться снова. Постановка диагноза «мукоцеле слюнной железы» базируется на данных клинического осмотра. С целью дифференциальной диагностики показаны пункция с последующим исследованием содержимого, УЗИ, контрастная сиалография. Основной метод лечения мукоцеле слюнной железы - хирургический. Выполняются операции цистотомии, цистэктомии, цистсиаладенэктомии.
Общие сведения
Мукоцеле слюнной железы - кистозное образование, возникающее по причине затруднения или же вследствие полной блокировки оттока секрета, продуцируемого клетками паренхимы. В отличие от истинных кист слюнных желез не имеет эпителиальной оболочки. В клинической стоматологии часто используются следующие термины-синонимы мукоцеле слюнной железы: кистовидное растяжение, ранула или «лягушечья опухоль» (если речь идет о локализации образования в подъязычной области). Наиболее часто псевдокисты появляются на слизистой нижней губы и в подъязычном участке, реже - в приушно-жевательной области. Крайне редко диагностируют мукоцеле слюнной железы поднижнечелюстной зоны. Основную группу пациентов составляют молодые люди в возрасте от 10-12 до 30 лет.
Причины мукоцеле слюнной железы
Причинами возникновения мукоцеле слюнной железы являются травмы, ранее перенесенные воспалительные заболевания. Зафиксированы неединичные случаи образования кист вследствие обструкции протока камнем. Даже у младенцев могут появиться соответствующие признаки заболевания в результате врожденной атрезии выводных протоков слюнных желез. Пока еще не удалось доподлинно выяснить, почему развиваются ранулы. Стоматологи считают, что частое образование мукоцеле подъязычной слюнной железы объясняется особенностями ее анатомическими строения. Также существует дисэмбриогенетическая теория происхождения кист. Весомая роль в патогенезе заболевания отводится наличию травматического фактора. Мукоцеле слюнной железы, расположенное на нижней губе, появляется вследствие прикусывания и травматизации слизистой. Гораздо реже кистозные образования выявляют на верхней губе, боковых поверхностях языка, щеке, в участке мягкого неба.
Патогенез мукоцеле слюнной железы следующий: в результате закупорки выводного протока происходит повышение гидростатического давления, ретенция слизи. В течение первых 24 часов наблюдается пропитывание окружающих тканей муцином (слизистым секретом). Защитные клетки крови способствуют ограничению патологического очага. Сдавливание сосудов ведет к возникновению дистрофии ацинусов с их последующей вакуолизацией. Далее формируется капсула, состоящая с соединительной ткани. Медленный безболезненный рост мукоцеле слюнной железы наблюдается в течение нескольких месяцев или лет.
Классификация мукоцеле слюнной железы
Все кисты слюнных желез делятся на две основные категории:
- Истинные образования, оболочка которых содержит эпителиальную выстилку. Излюбленной локализацией ретенционных кист являются приушно-жевательный и поднижнечелюстной участки.
- Псевдокисты, лишенные эпителиальной основы. К этой группе относят мукоцеле слюнных желез. Чаще диагностируют на слизистой нижней губы и в подъязычной зоне.
В зависимости от локализации патологического процесса в стоматологии выделяют кисты малых и больших слюнных желез. По происхождению мукоцеле слюнной железы, расположенное на нижней губе, бывает истинным и экстравазальным. Ретенционные (истинные) кисты не имеют собственной оболочки, сверху покрыты капсулой железы; они образуются вследствие закупорки протока и ретенции слизи. Экстравазальные (посттравматические) образования развиваются при нарушении целостности внешней капсулы, сопровождаются выходом продуцируемого секрета в окружающие ткани.
Симптомы мукоцеле слюнной железы
При развитии мукоцеле слюнной железы пациенты предъявляют жалобы на появление полупрозрачного, безболезненного выпячивания на слизистой оболочке полости рта. Ощущение дискомфорта присутствует как во время приема пищи, так и в состоянии покоя. При достижении мукоцеле слюнной железы больших размеров капсула истончается, приобретая голубой оттенок. Образование подвижное, не спаянное с окружающими тканями. Ранула локализуется в подъязычном пространстве. Пациенты не ощущают боли, только иногда указывают на появление чувства стягивания слизистой.
Мукоцеле слюнной железы может вскрываться в результате прикусывания, но вскоре раневая поверхность заживает, и киста опять наполняется содержимым. При развитии мукоцеле слюнных желез приушно-жевательной, поднижнечелюстной областей больные жалуются на появление припухлости, выраженную асимметрию лица. Кожа в цвете не изменена, открывание рта свободное. На слизистой оболочке ротовой полости видимые изменения отсутствуют.
Диагностика мукоцеле слюнной железы
Диагностика мукоцеле слюнной железы включает физикальное обследование, в ходе которого врач-стоматолог отмечает асимметрию лица, выявляет в полости рта мягкоэластичной консистенции безболезненное образование, не спаянное с окружающими тканями. Если размеры достигают 1,5-7 см, киста приобретает голубой оттенок. Симптом флюктуации присутствует при увеличении размеров мукоцеле слюнной железы от 3 до 7 см. С помощью пунктирования кисты получают тягучее содержимое желтого цвета. При проведении биохимического исследования пунктата удается обнаружить высокое содержание амилазы и белков слюны. Реакции Троммера, ферментативного гидролиза крахмала - специфические биохимические тест-маркеры мукоцеле слюнной железы.
УЗИ слюнной железы определяет наличие анэхогенного образования округлой формы с ровными границами. Проведение контрастной сиалографии подтверждает присутствие дефекта наполнения железы и тень контрастной массы, заполняющей кисту. Так как клинически псевдокисты и истинные образования имеют очень много общего, конечный диагноз «мукоцеле слюнной железы» ставят, основываясь на результатах гистологического исследования материала, полученного в ходе оперативного вмешательства. Отсутствие эпителиальной выстилки, наличие грануляционной ткани, муцина, защитных клеток крови - все это подтверждает образование ложной кисты. Мукоцеле слюнных желез необходимо дифференцировать с паразитарными, эпидермоидными кистами шеи, сиалоаденозами, лимфаденитами, доброкачественными и злокачественными новообразованиями. Осмотр проводит челюстно-лицевой хирург. Для исключения злокачественной опухоли может быть показана консультация врача-онколога.
Лечение мукоцеле слюнной железы
Основной метод лечения мукоцеле слюнной железы - хирургический. При локализации выпячивания на нижней губе в проекции кисты делают два сходящихся полулунных разреза, выделяют кисту и удаляют ее вместе с дольками железы. После завершения операции показано наложение швов и давящей повязки. Оперативное вмешательство проводится в амбулаторном порядке. При диагностировании мукоцеле слюнной железы подъязычной области могут быть применены операции полного вылущивания кисты (цистэктомия) или цистсиаладенэктомия (удаление образования вместе с железой). Киста приушной зоны является показанием к выполнению частичной или полной паротидэктомии, образование удаляют вместе с частью паренхимы. Если патологический очаг локализуется в поднижнечелюстном участке, показано радикальное вмешательство, которое заключается в удалении кисты вместе с железой. Иссечение верхней стенки (купола) мукоцеле слюнной железы проводится только у детей, ослабленных и пожилых людей.
Использование лакримальных катетеров для расширения выводных протоков показано в том случае, если мукоцеле слюнной железы возникло вследствие ретенции слизи. В педиатрической практике также применяют техники микромарсупиализации, криохирургии и CO2-лазерной аблации. Микромарсупиализация осуществляется следующим образом: толстую шелковую нить протягивают через кистозную полость и завязывают на хирургический узел. Через 7 дней нить удаляют. Как правило, этого времени достаточно, чтобы образование полностью исчезло. Консервативные способы лечения мукоцеле слюнной железы используют не только у детей, но и у взрослых, которым по состоянию здоровья противопоказано длительное хирургическое вмешательство.
Так как оболочка кистозного образования истонченная, выделение ее из окружающих тканей очень затруднительно и не всегда осуществимо. Оставление даже небольших участков капсулы мукоцеле слюнной железы грозит рецидивом. Поэтому операции цистотомии и цистэктомии используют редко. Хороших стойких результатов удается достичь при выполнении частичной или полной цистсиаладенэктомии, то есть при удалении кисты вместе с железой.
Читайте также:
