Причины неудач минимального сегментарного пломбирования. Проблемы
Добавил пользователь Валентин П. Обновлено: 01.02.2026
Многие стоматологи считают, что процедурные ошибки в повседневной практике, такие как чрезмерное пломбирование канала, т. е. контакт филеров, обычно гуттаперчи и герметика ZOE (цинк оксид эвгенола), с перирадикулярной областью в эндодонтически пролеченных зубах, являются прямой причиной неудач эндодонтии.
Ряд авторов сообщили о негативном влиянии чрезмерной пломбировки на предсказуемость эндодонтического лечения и выделили следующие пункты:
1) Частота послеоперационной боли, а также обострения
2) Токсичность материалов
3) Постоянное раздражение перирадикулярных тканей от легких воспалений до реакции инородного тела
В отличие от этого, в других докладах утверждается, что, хотя следует избегать переполнения, его присутствие не способствует непосредственно самопроизвольной недостаточности эндодонтического лечения.
Ingle сообщает, что достигает в эндодонтии высокого уровня успеха, несмотря на переполнения.
Schilder сообщает, что никогда не наблюдал осложнений конкретно от выведенного материала.
Причины неудач минимального сегментарного пломбирования. Проблемы
Development of Retinal Detachment Surgery: How it came about and what we are doing now.
Development of Retinal Detachment Surgery: How it came about and what we are doing now.
I. Kreissig
Departments of Ophthalmology,
University Mannheim-Heidelberg, Germany and
Weill Cornell Medical College-Cornell University, New York, USA
Purpose. The evolution of the present surgical approaches for reattaching a primary retinal detachment and the issues which determined the various techniques will be analyzed starting 1929.
Material and Methods . Literature of retinal detachment surgery during the past 78 years is reviewed of which the author has experienced the ongoing changes in the treatment modalities during the past 40 years. There had been a change from surgery of the entire retinal detachment to a surgery limited to the retinal break and a change from extraocular to intraocular surgery for achieving retinal reattachment.
Results. All 4 major surgical approaches for repair of a primary retinal detachment, applied in the beginning of the 21st century, have one common issue: to find and close the leaking break which caused the primary retinal detachment or would cause a redetachment, if not sealed off sufficiently. This is independent whether the surgery is limited to the area of the break or extending over the entire detachment and whether it is performed as an extraocular or intraocular procedure. This is followed by a comparison of the presently applied 4 techniques in relation to: morbidity, PVR, rate of reattachment and reoperations.
Conclusion. To find and close the leaking retinal break in a primary detachment once and for all has accompanied the efforts of the detachment surgeons as a «red thread» over the past 78 years and is still the premise for sustained reattachment. However, 3 additional postulates will have to be added: (1) Retinal reattachment should be achieved already with the 1st operation, (2) the surgery should not harbour secondary complications jeopardizing regained visual acuity during subsequent years, and (3) the surgery should be performed on a small budget and under local anesthesia.
Введение
Лечение первичной регматогенной отслойки сетчатки снова является предметом дискуссии. На этот раз обсуждение лечения разрыва сетчатки не касается вопросов: 1) дренировать или не дренировать субретинальную жидкость и 2) должна ли экстраокулярная хирургия ограничиваться зоной разрыва или распространяться на всю окружность сетчатки. Сегодня вопрос стоит так: лечить ли разрыв сетчатки при помощи экстраокулярной ретинальной хирургии или интраокулярной витреоретинальной хирургии для достижения прилегания сетчатки? Поскольку этот вопрос сложный, сначала будет дан небольшой обзор различных достижений в хирургии отслойки сетчатки за последние 78 лет, включая современные стандарты. После этого придет понимание: «Это бесконечная история незаблокированного разрыва при отслойке сетчатки, который должен быть блокирован раз и навсегда». Итак, одиссея этого незаблокированного разрыва.
Обзор
До 1929 года отслойка сетчатки приводила к слепоте. Первый концептуальный прогресс в лечении связан с именем Gonin [1], который постулировал, что причиной отслойки является незаблокированный разрыв. Этот постулат уже не подвергается сомнению, однако дискуссия о том, как лучше заблокировать разрыв, все еще продолжается [2]. Следовательно, наилучшей операцией для лечения регматогенной отслойки сетчатки должна быть операция с минимальной травмой, максимальной частотой первичного прилегания, минимальной частотой реопераций с минимумом вторичных операций в последующие годы (например, катаракта, глаукома и т.д.), максимальными долговременными зрительными функциями, выполняемая под местной анестезией при небольшой стоимости.
Лечение, ограниченное зоной незаблокированного разрыва, предложил - в 1-й раз - Gonin [1] в 1929 году (рис. 1). Он окружал разрыв коагулятами (игнипунктура) после дренирования субретинальной жидкости. Частота прилегания резко возросла - практически от 0 до 57%. Эта операция была быстро модифицирована распространением коагулятов на весь квадрант с незаблокированным разрывом (рис. 2). В 1931 году Guist и Lindner отошли от необходимости точной локализации разрыва еще дальше, выполняя множественные трепанации склеры кзади от предполагаемого положения разрыва и прижигая хориоидею в каждом трепанационном отверстии едким калием (KOH, гидроксид калия). Целью было создание «барьера» воспаления и ретинальных сращений кзади от разрыва. Этот барьер должен был отграничивать разрыв и рецидивирующую отслойку от распространения на задний полюс [3,4]. В том же году Safar [5] размещал короткие перфорирующие иглы (на пластине или по одной) в виде полукольца кзади от разрыва и касался их электродом диатермии для создания барьера коагулятов (рис. 3). При удалении игл происходило дренирование. Частота прилегания при выполнении этих барьерных операций хирургами возросла до 70%. Но отслойка сетчатки рецидивировала, поскольку разрыв сетчатки не был заблокирован, снова начинал пропускать жидкость, вызывая вначале переднюю отслойку, которая в дальнейшем пересекала барьер коагулятов и распространялась на задний полюс.
Второй концептуальный прогресс в лечение отслойки сетчатки привнес Rosengren [6] в 1938 году. Он признавал, что основной проблемой является незаблокированный разрыв, и поэтому снова - уже во 2-й раз - ограничил коагулятами края разрыва, но кроме того, - и это было в 1-й раз - он добавил интраокулярную тампонаду воздухом. После дренирования субретинальной жидкости в стекловидное тело вводился воздух. Пузырек воздуха позиционировался в зоне разрыва для обеспечения дополнительной тампонады ab interno во время рубцевания сетчатки (рис. 4). Частота прилегания еще возросла - до 77%, но было много рецидивов, поскольку длительность нахождения пузырька воздуха в глазу была иногда слишком мала для формирования достаточной адгезии вокруг разрыва. Кроме того, как отмечалось ранее, было сложно точно локализовать разрыв и правильно расположить коагуляты вокруг него. Поэтому методика Rosengren не продержалась долго, и маятник вновь качнулся от этой операции, ограниченной зоной разрыва, к операции, состоящей из обширной коагуляции.
Как следствие, - теперь во 2-й раз - в лечение была интегрирована барьерная концепция. Коагуляты располагались кзади от разрыва, но барьер коагулятов был усилен дополнительной резекцией склеры (рис. 5). Впоследствии в зону резекции укладывалась дополнительная пломба для создания высокого вала вдавления. Так - в 1-й раз - в хирургии отслойки была применена пломба с намерением более эффективно изолировать разрыв от будущего просачивания жидкости (рис. 6). Несколько рядов коагулятов размещались между пломбой и зубчатой линией как дополнительные барьеры, чтобы остановить прогрессирование рецидивирующей отслойки. Но это тоже не работало, поскольку разрыв, расположенный на переднем крае пломбы, не был адекватно тампонирован. Он снова начинал пропускать жидкость и вызывал переднюю отслойку, которая пересекала барьеры коагулятов и распространялась за пломбой. В конце концов она обходила пломбу снизу и прогрессировала к заднему полюсу.
Логическим следствием мог стать поиск более эффективной тампонады незаблокированного разрыва, но вместо этого был создан более эффективный барьер против рецидива отслойки. В 1953 году Schepens [7] и в 1958 году Arruga [8] увеличили барьер с сегментарной до круговой пломбы. Так появилась операция циркляжа с дренированием субретинальной жидкости. Эта операция с круговой пломбой представляла максимальный барьер для незаблокированного разрыва. Циркляж был задуман для изолирования обнаруженных разрывов и тампонады необнаруженных разрывов в так называемой «порозной» периферической сетчатке. Целью было создание новой зубчатой линии. На круговой пломбе проводилась обширная коагуляция для отграничения передней сетчатки. Теперь частота прилегания увеличилась - более 80%. Но снова возникали рецидивы из-за незаблокированного разрыва (рис. 7). В качестве реоперации циркляж или делался выше путем большего сдавления глазного яблока, или перемещался кзади. Но несмотря ни на что, если разрыв не был адекватно тампонирован, он снова начинал пропускать жидкость с теми же самыми последствиями: развивающаяся передняя отслойка пересекала барьер коагулятов, затем она пересекала циркляж, и в конце концов сетчатка отслаивалась в заднем полюсе.
В последующие годы Schepens и Pruett пересмотрели методику циркляжа с дренированием субретинальной жидкости. Незаблокированные разрывы теперь располагались на круговой пломбе и при необходимости тампонировались дополнительной пломбой или клином [9]. Однако дренирование в этой методике представляло собой опасную, угрожающую зрению манипуляцию; операция сопровождалась таким серьезным осложнением, как внутриглазные кровоизлияния, которые происходили в 15,6% в нашем исследовании, опубликованном в 1971 году [10], в 16% по данным Blagojevic 1975 года [11] или в 6,9% по данным Huebner и Boeke [12]. Другие осложнения включали отслойку сосудистой оболочки в 8,6%, как сообщали Toernquist и Toernquist в 1983 году, [13] и внутриглазную инфекцию и ущемление стекловидного тела и сетчатки, как описывали Lincoff и Kreissig [14].
Операция без дренирования для достижения прилегания сетчатки устранила бы 2 главные опасности дренирования: 1) перфорацию хориоидеи с присущими ей серьезными осложнениями и 2) последующую интравитреальную инъекцию для восстановления объема, добавляющую риск внутриглазной инфекции.
Необходимые изменения были уже «ante portas» в 1953 году, когда Custodis [15] - и это был третий концептуальный прогресс в хирургии отслойки - внедрил новый подход к лечению сетчатки. Он ограничил - уже в 3-й раз - лечение зоной незаблокированного разрыва, но кроме того - в 1-й раз - отказался от дренирования субретинальной жидкости. Это было полной противоположностью операции циркляжа с дренированием. Операция без дренирования стала возможной благодаря применению эластичного эксплантата из поливиола (поливиниловый спирт, гуммиарабик и конго красный), который подшивался компрессирующим интрасклеральным матрацным швом к склере над проекцией отслоенного разрыва сетчатки. Однако склера подвергалась сквозной диатермии, что впоследствии повредило этой исключительной методике. Вследствие последующего расширения сдавленной эластичной пломбы разрыв сетчатки блокировался, и субретинальная жидкость рассасывалась. Таким образом, дренирование было исключено, и интраоперационные осложнения сведены к минимуму. Простота этого принципа Custodis была концепцией гения: «После того как разрыв будет заблокирован, пигментный эпителий откачает субретинальную жидкость и сетчатка приляжет». Но несмотря на все преимущества, от этой исключительной методики почти отказались, не потому, что она не работала, а из-за неожиданных серьезных послеоперационных осложнений, связанных с компрессией поливиоловой пломбы к склере после сквозной диатермии. В склере происходили некротические изменения, и если под поливиоловым эксплантатом присутствовали бактерии, это приводило к абсцессу склеры и перфорации. В 1960 году группа Boston [16] сообщила о серьезных послеоперационных осложнениях методики Custodis, таких как абсцесс склеры и эндофтальмит, требовавший энуклеации. В результате в США и Европе отказались от этой исключительной операции.
Но на самом деле отказались не все, не отказался Lincoff из Нью-Йорка. Он тоже сталкивался с осложнениями, но в противоположность остальным не оставил метод Custodis. Наоборот, он был убежден в логическом подходе и простоте этой новой операции. Поэтому в последующие годы он со своей группой заменил диатермию на криопексию [17,18] и поливиоловую пломбу на инертную для тканей силиконовую пломбу, губку Lincoff [19]. Эта операция была названа модифицированной операцией Custodis, а впоследствии получила название криохирургической операции при отслойке сетчатки.
Эта методика представляет экстраокулярный подход, поскольку дренирование было исключено, а криохирургия и пломба были ограничены зоной незаблокированного разрыва. Однако, признание этой модифицированной операции откладывалось из-за серьезных сомнений:
1) Достаточно ли прочна криохирургическая адгезия? Это было со временем подтверждено в экспериментах на животных, проведенных Kreissig и Lincoff [20,21]. Было доказано, что криопексия вызывает достаточно прочную адгезию в течение 5 дней, а максимальная прочность достигается через 12 дней.
2) Произойдет ли это спонтанное, или «чудесное» исчезновение субретинальной жидкости после тампонады незаблокированного разрыва ab externo эластичной пломбой, даже если разрыв все еще не прилежит к пломбе в конце операции? Это было наиболее сложным для принятия моментом. Почему? Потому что в этой ситуации хирургу приходилось отходить от операционного стола при все еще отслоенной сетчатке, в отличие от ситуации после дренирования или введения газа после дренирования, когда сетчатка прилегает уже на операционном столе, и хирург может успокоиться и, как часто говорят, «спать спокойно». Однако, секреты успеха при операции без дренирования таковы: 1-е - хирург должен быть уверен, что все разрывы обнаружены и адекватно тампонированы, и 2-е - спонтанное прилегание на следующий день подтверждает, что все разрывы были обнаружены и адекватно тампонированы. Но это будет подтверждено только ретроспективно, т.е. через несколько часов после операции, что доставляет определенные послеоперационные переживания хирургу. Хотя при выполнении дренирования (а часто объясняется, что оно сделано в интересах пациента или хирурга) сетчатка может прилегать на столе только временно, просто из-за дренирования. Следовательно, необходимым условием для спонтанного прилегания после операции без дренирования является обнаружение всех незаблокированных разрывов и их адекватная тампонада во время операции. Иначе спонтанного, или «чудесного» исчезновения субретинальной жидкости не произойдет.
Другими вопросами были:
3) Будет ли держаться пломба, не прижатая циркляжной лентой?
4) Нужен ли профилактический циркляж для долговременного прилегания сетчатки?
При осознании необходимых предпосылок для спонтанного послеоперационного прилегания сетчатки диагностика для выявления всех разрывов была усовершенствована внедрением непрямой бинокулярной офтальмоскопии, разработанной Schepens, биомикроскопии, предложенной Goldmann, разработкой различных прямых и непрямых контактных линз, определением 4 правил обнаружения первичного разрыва [22,23], а впоследствии - 4 дополнительных правил обнаружения пропущенного разрыва в глазу, требующем реоперации [24,25]. Сегодня эти 8 правил представляют собой руководство для обнаружения незаблокированного разрыва сетчатки, что необходимо для успешной хирургии, ограниченной зоной разрыва.
При выполнении этого вида минимальной экстраокулярной хирургии время, необходимое для выполнения операции, существенно сократилось, однако время, необходимое для предоперационного обследования, увеличилось. Если сетчатка не прилегает на следующий день после операции, логичными вопросами должны быть:
1) Не был ли пропущен разрыв?
2) Не пропускает ли пломбированный разрыв жидкость вследствие неадекватной тампонады?
Обе причины неудач ятрогенны. Поэтому становится понятным, почему операции, которая обеспечивает: 1) прилегание сетчатки на столе и 2) дополнительную профилактику необнаруженных разрывов при помощи циркляжа, отдают предпочтение некоторые хирурги.
Вскоре было обнаружено, что незаблокированный разрыв более адекватно тампонируется радиальной, чем параллельной лимбу пломбой (рис. 8) [26]. Эта видоизмененная операция известна как «минимальное сегментарное пломбирование без дренирования», или «экстраокулярная минимальная хирургия» [27].
Полимеризационная усадка фотоотверждаемых композитов как причина ошибок и осложнений при эстетическом реставрировании зубов
В клинике терапевтической стоматологии особое место занимает эстетическое реставрирование зубов фотоотверждаемыми материалами, поскольку оно в большинстве случаев отвечает запросам пациентов и удовлетворяет требованиям врачей-стоматологов. При этом данные факты обусловливают высокую ответственность медицинского персонала за качественное исполнение работы. В основе успеха лежат уровень компетентности врача и его помощников, материальная база и выбор пломбировочного материала, а также мотивация пациента.
Однако в любом случае одной из объективных причин возникновения осложнений является сокращение объема реставрации вследствие полимеризационной усадки. Так, традиционные композиты имеют наибольшую усадку, 3—5 %, у модифицированных она составляет около 2 %, введение наночастиц снижает полимеризационную усадку до 1,57 %. Как показывают клинические наблюдения, даже минимальное уменьшение в объеме материала способно вызвать осложнения после проведенного лечения. Одни могут проявиться в ближайшие сроки, например гиперестезия. Вторые обнаруживаются в различные периоды времени (пигментация, вторичный кариес, пульпит). Некоторые нарушения связаны с физиологическим состоянием пульпы, другие — с особенностями строения твердых тканей, третьи — с механизмами адгезии на границе пломба — зуб.
Если в результате сокращения объема композита нарушается его связь с дентином на дне полости, то в ближайшие сроки может появиться гиперестезия зуба.
Существенную роль в развитии осложнений играют микроорганизмы и продукты их жизнедеятельности. В зависимости от морфологических последствий полимеризационной усадки можно выделить две основные группы изменений состояния зуба: нарушения связи реставрации с тканями и образование трещин в дентине. Клиническая картина будет различаться в зависимости от локализации и протяженности образовавшегося «дефекта». Если в результате сокращения объема композита нарушается его связь с дентином на дне полости, то в ближайшие сроки может появиться гиперестезия зуба. Повышенную чувствительность на термические раздражители можно объяснить вовлечением гидродинамического механизма (задействования дентинной жидкости). Так, в норме чувствительность твердых тканей зуба обеспечивается центробежным движением ликвора (скорость в дентине 4 мм/час), не вызывающим болевых ощущений при воздействии температуры от +10 до +60 оС. Картина резко меняется при нарушении герметизма дентинных трубочек. Если в интактном зубе наружные отделы канальцев «закрыты» эмалью, препятствующей ускорению тока жидкости, то при качественной адгезии функцию эмали выполняет реставрация. Отсутствие оптимальной связи, например «отрыв» пломбы от дна полости, приводит к появлению свободного пространства, куда может устремляться дентинный ликвор. В соответствии с гидродинамической теорией (M. Brannstrom), скорость его перемещения повышается под действием капиллярных сил. При этом функцию капилляров выполняют дентинные трубочки: теоретические расчеты показывают, что жидкость в них при благоприятных условиях могла бы подняться на высоту до 7 метров. В результате ускорения тока жидкости клетки-одонтобласты, расположенные по периферии пульпы и отдающие отростки в дентинные трубочки, перемещаются в просветы канальцев, стимулируя расположенные в пульпе механорецепторы, нервные окончания, что вызывает возникновение болевой реакции. В определенных клинических ситуациях (близкое расположение пульпы) негативное влияние полимеризационной усадки композита на твердые ткани зуба усиливают сами бондинговые системы, особенно при наличии слабоминерализованных участков. После кислотного воздействия на гипоминерализованный дентин в силу физических свойств компоненты адгезивной системы не могут проникнуть на всю глубину протравленной ткани. Отсутствие на отдельных участках гибридной зоны приводит к ухудшению адгезии, возможно развитие гиперестезии и воспаления пульпы. Болевые ощущения могут появиться в результате развития в пульпе воспалительного процесса, провоцируемого микроорганизмами, которые остались в «смазанном» слое и просветах дентинных трубочек после препарирования. Щель, образовавшаяся между пломбой и дном полости вследствие усадки композита, быстро заполняется ликвором, обеспечивая пространство и питание для бактериального роста.
Центростремительное перемещение токсинов и микроорганизмов по канальцам дентина приводит к воспалительному процессу в пульпе. Избежать осложнений позволяет изолирование дентина с помощью прокладок, например фосфатных, стеклоиономерных или поликарбоксилатных цементов. Если в процессе отверждения фотополимер плохо адаптируется к стенке полости, это приводит к повышению проницаемости на границе пломба — зуб и быстрому образованию окрашенного участка вокруг пломбы вследствие «микроподтекания» (рис. 1).
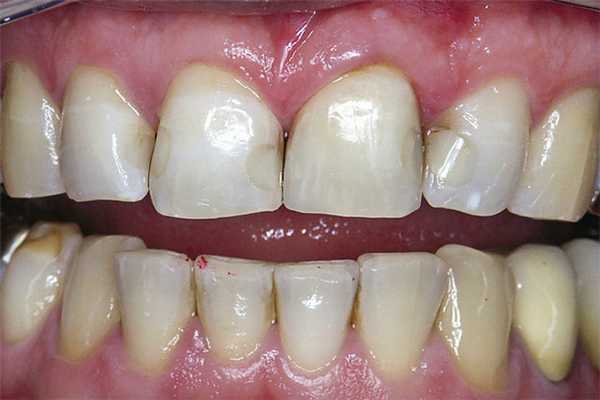
Рис. 1. Пигментация при нарушении краевого прилегания.
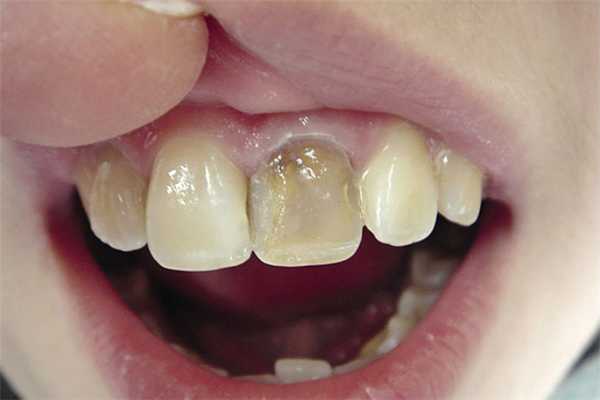
Рис. 2. Пигментация депульпированного зуба.
Электроодонтометрия покажет снижение электровозбудимости тканей до 100—120 мкА. Результатом полимеризационной усадки может стать образование дефектов в дентине вследствие значительной разницы резистетности, эластичности и других показателей зуба и материала. Причем даже качественная адгезия не обеспечивает защиту от «стресса» и развития линейных повреждений в твердых тканях. В результате возрастающего напряжения, особенно при пломбировании полостей больших размеров, в дентине формируются трещины (рис. 3).
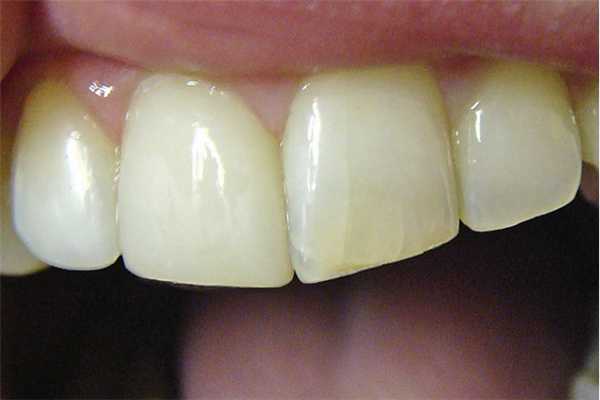
Рис. 3. Трещины эмали.
Поверхность зуба становится триггерной зоной, обусловливая болевую реакцию на холод или давление. Трещина может продолжаться в просвет пульпы, провоцируя воспалительный процесс посредством бактериальной инвазии через образовавшийся дефект в дентине. Дальнейшее развитие может протекать опять-таки по типу бессимптомного воспаления или с выраженной клиникой пульпита, а при отсутствии лечения — апикального периодонтита. Одной из задач врача-стоматолога является выполнение манипуляций, направленных на снижение отрицательного воздействия полимеризационной усадки материала на ткани зуба и качество моделируемой реставрации. Результат достигается соблюдением оптимальных требований к выполнению этапов работы с фотоотверждаемыми композитами. Если говорить о механическом очищении зуба, то качественное удаление налета снижает риск микроподтекания и последующее образование пигментной каймы вокруг пломбы. На этапе препарирования необходимы не только тщательная некротомия, но и обеспечение поверхности с интактной структурой эмали и дентина, поскольку механизмы «сцепления» пломбы с тканями зуба заключаются в способности композиционного материала проникать в микропространства между призмами или в дентинные трубочки. Поэтому требуется иссечение измененных участков, не имеющих регулярных структур, например вокруг эрозии или клиновидного дефекта. Устраняются нависающие края эмали, лишенные связи с подлежащим дентином, поскольку в тонком слое эмалевые призмы будут разрушаться под воздействием полимеризационной усадки материалов. Тщательная некротомия дентина, обнажающая просветы канальцев, дополняется сглаживанием углов между стенками и дном полости, что также позволяет снизить напряжение в зубе, возникающее вследствие усадки. Плавные переходы элементов полости уменьшают риск образования зазоров и трещин. Отпрепарированные поверхности до и после кислотного травления промываются струей воды с целью удаления «загрязняющих» элементов (продуктов рекристаллизации), которые ухудшают взаимодействие адгезивной системы с тканями зуба (рис. 4).
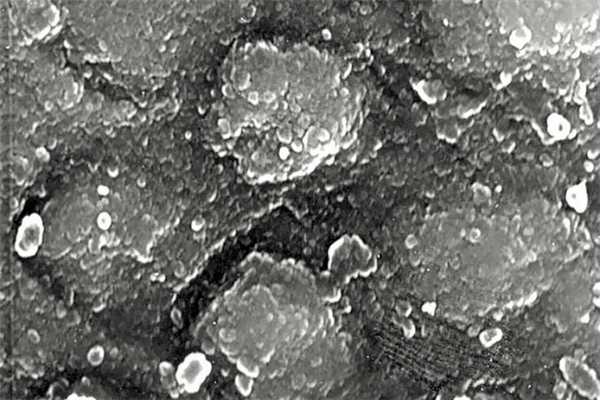
Рис. 4. Продукты рекристаллизации после кислотного травления эмали.
В целях уменьшения числа осложнений необходимо не только препарировать и очищать полость, но и использовать базовый слой: лечебную и/или изолирующую прокладку. Распространение полости вглубь с сохранением тонкого слоя дентина над пульпой требует применения лечебной прокладки, как правило, на основе гидроокиси кальция. В дальнейшем (в зависимости от состава) она полностью удаляется либо покрывается изолирующим слоем, поскольку не обладает способностью связываться с фотокомпозитом (рис. 5).
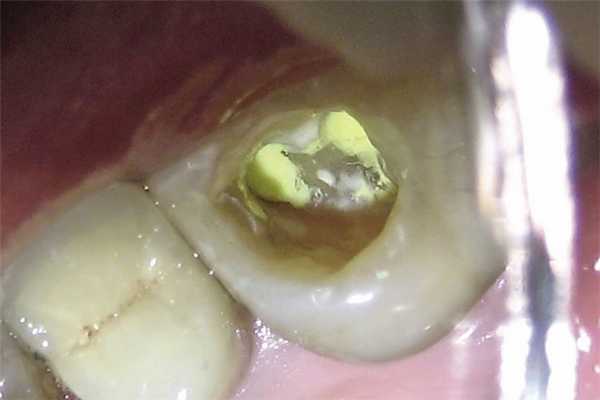
Рис. 5. Глубокая полость требует изолирующей прокладки.
Если дно полости расположено в глубоких отделах дентина, однако чувствительность к раздражителям незначительна или имеется лечебная прокладка, используется «изолирующий слой». При правильном применении последнего не вызывают раздражения пульпы цинкфосфатный, поликарбоксилатный и стеклоиономерный цементы (СИЦ). Наиболее широкие показания имеют СИЦ, существенным преимуществом которых является химическая адгезия к дентину за счет хелатного соединения карбоксилатных групп с ионами кальция твердых тканей зуба. На заключительной стадии твердения небольшое увеличение объема обеспечивает плотное прилегание к дентину, развивается устойчивость границы пломба — дентин к механическому воздействию. Кроме того, из стеклянных частиц ионы фтора диффундируют в окружающие ткани, оказывая реминерализирующее и антибактериальное действие. Благодаря низкому модулю эластичности СИЦ частично компенсирует полимеризационную усадку фотополимера. Исключается возможность «отрыва» пломбы от дна полости и образования «зазора», вызывающего ускорение тока ликвора и гиперестезию. Имея показатель жесткости, средний между фотополимером и дентином зуба, СИЦ снижает напряжение в тканях и риск появления трещин. Наложение изолирующей прокладки показано также при наличии гиперминерализованного дентина, когда кислотное воздействие неспособно обеспечить необходимую рельефность поверхности: использование СИЦ компенсирует этот недостаток. Сокращение объема полимера частично компенсируется некоторой его текучестью при пломбировании полости с учетом ее конфигурации. Чем меньше площадь контакта (композит — зуб) и больше его свободная поверхность, тем ниже отрицательный эффект полимеризационной усадки.
И наоборот, увеличение площади контакта по отношению к свободной поверхности материала способствует нарушению границы материал — объект. Риск «отрыва» композита от эмали/дентина возрастает по мере увеличения сложности дизайна полости. Феномен описан как С-фактор (фактор конфигурации). Если представить объем композита в виде куба, не имеющего контакта ни с одной поверхностью (все стороны свободны), текучесть возможна во всех направлениях, имеется минимальный риск развития напряжения (рис. 6).
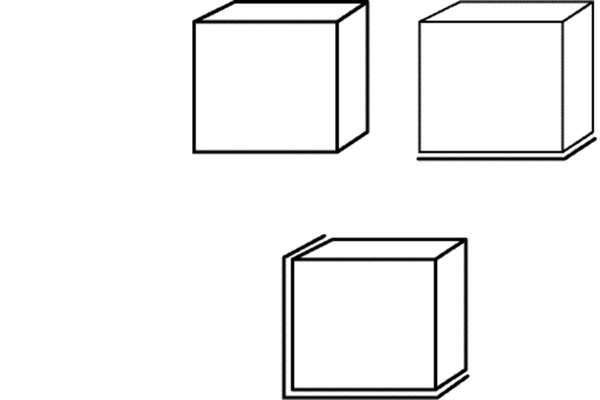
Рис. 6. Схема действия С-фактора.
В таком случае С-фактор равен 0. Если одна из шести сторон куба имеет контакт с поверхностью объекта, то пять поверхностей составляют свободную область: фактор С равняется 0,2. Стресс в области контакта невысок. Если куб двумя поверхностями из шести контактирует с объектом, фактор С равен 0,5.
Напряжение на границе повышается, поскольку лишь 67 % поверхности обладает текучестью. Если пять из шести сторон куба вовлечены в контакт с объектом, только одна остается свободной, фактор С равен 5, минимально задействуется текучесть материала и развивается максимальный «стресс» на границе контакта. Следовательно, фактор С является маркером развития напряжения, связанного с сокращением объема композита, в зависимости от конфигурации пломбы. Так, дефект IV класса имеет С-фактор, равный 0,5, а потому риск развития серьезных последствий усадки невелик. Полость I класса характеризует С-фактор, равный 5. В тех случаях, когда композит используется как лютинг-агент (для укрепления вкладки), С-фактор возрастает до 10 (образуется 10 контактирующих поверхностей: 5 — с поверхностью вкладки и 5 — со стенками полости). Уменьшение отрицательных воздействий полимеризационной усадки при изготовлении прямых реставраций достигается увеличением свободной поверхности композита путем наложения слоев в виде «елочки».
Другой способ — латеральное наслоение. Использование нанонаполненных фотополимеров предусматривает приемы снижения полимеризационной усадки. У светокомпозитов имеется возможность послойного наложения. Слои толще 2 мм повышают риск образования микротрещин. Не следует брать композит слишком малыми порциями, поскольку процесс полимеризации тонкого слоя начинается еще до отверждения материала галогеновой лампой, что ухудшает свойства конструкции. Сроки светополимеризации зависят от свойств материала. В соответствии с инструкцией слой до 2 мм отверждается 20—40 секунд. Финишное засвечивание пломбы сложной конфигурации и больших размеров осуществляется 40—60 секунд со всех сторон. Если последняя больше светового пятна, ее полимеризуют по частям. Объем полимеризационной усадки можно снизить, используя методику «мягкого старта» — постепенного нарастания интенсивности света галогеновой лампы. Нарушение границы зуб — пломба вследствие полимеризационной усадки композита можно частично компенсировать применением фотоглазури (фотоотверждаемой смолы с очень малым количеством наполнителя), например Fortify (Bisco) и OptiGuard (Kerr). После завершения фотополимеризации следует промыть отполированную поверхность реставрации водой и высушить зуб струей воздуха. Затем поверхность пломбы и прилегающий к ней эмалевый край протравливают в течение 30 секунд, промывают и просушивают.
С помощью кисточки наносят герметик на обработанную кислотой поверхность, равномерно распределяя его воздушной струей, и светополимеризуют (рис. 7).
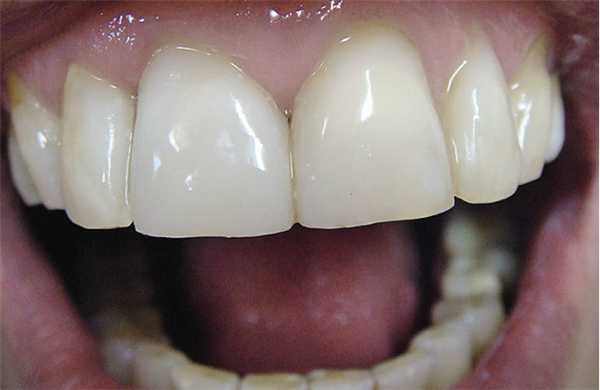
Рис. 7а. Качественное реставрирование центрального резца.
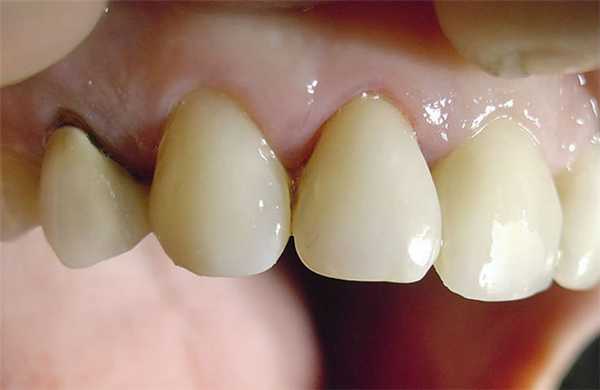
Рис. 7б. Качественное реставрирование латерального резца.
Риск повышения проницаемости границы и развития гиперестезии снижается после обработки эмали вокруг пломбы или всего зуба препаратами, содержащими фтор. Наиболее эффективны фторсодержащие лаки. При помощи кисточки состав наносится на высушенную поверхность зуба, распределяется равномерно и просушивается слабой струей воздуха.
Заключение
Использование в клинике терапевтической стоматологии фотоотверждаемых композитов позволяет изготовить высокоэстетичные реставрации. Однако полимеризационная усадка может приводить к снижению качества работ и развитию осложнений. Последние могут обнаруживаться как в ближайшие, так и в отдаленные сроки. Одни вызывают нарушение физиологических процессов в зубе и характеризуются гиперестезией либо воспалительными процессами в пульпе. Другие проявляются ухудшением эстетических свойств реставрации, изменением цвета, нарушением анатомической формы вследствие скола. Третьи зависят от снижения адгезии композита к зубу и вызывают нарушение краевого прилегания, образование матовой или окрашенной каймы, вторичный кариес.
Соблюдение классических и специальных рекомендаций на этапах подготовки зуба и моделирования реставрации снижает риск ошибок и частоту осложнений при работе с материалами, отверждаемыми видимым светом.
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Для цитирования: Развитие хирургии отслойки сетчатки: как все начиналось, и что мы делаем сейчас (часть II). Клиническая офтальмология. 2008;9(1):33.
Development of Retinal Detachment Surgery: How it came about and what we are doing now (part II)
Development of Retinal Detachment Surgery:
How it came about and what we are doing now (part II)
I. Kreissig
Departments of Ophthalmology,
University Mannheim-Heidelberg, Germany and
Weill Cornell Medical College-Cornell University, New York, USA
Плохо запломбированы зубные каналы
Автор: Бродский Сергей Евгеньевич
Заместитель главного врача, кандидат медицинских
наук по специальностям: стоматология и медицинская микробиология
В последние годы, в стоматологической практике благодаря внедрению в эндодонтию (лечение корневых каналов) новых технологий, материалов и инструментария отмечаются значительные тенденции к улучшению такой терапии.
Однако все это не значит, что количество неудачных исходов терапии осложненного кариеса или пульпита сократилась. Успех первичного лечения корневых каналов пока остается на достаточно низком уровне, поэтому пациенты стоматологических клиник часто задают вопросы о том, какой симптоматикой проявляется плохо запломбированный зубной канал?
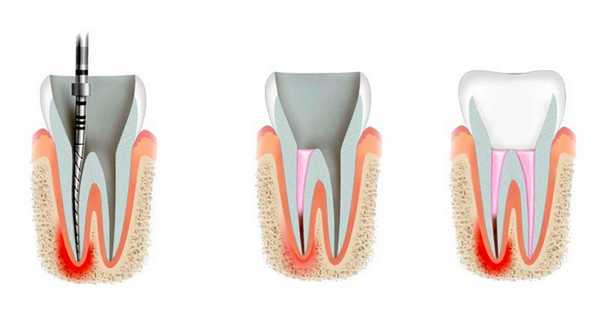
если остался недопломбированный канал зуба, могут возникнуть* серьезные последствия.
*Необходимо проконсультироваться с врачом!
Какими проблемами может обернуться запломбированный не полностью зубной канал?
Если человеку плохо запломбировали каналы зуба, в будущем у него могут возникнуть достаточно серьезные проблемы, связанные с появлением в них патогенной микрофлоры, способной в любой момент спровоцировать развитие острого воспалительного процесса, сопровождающегося мучительными болями. В такой ситуации требуется перепломбировка зубного канала. Если она будет проигнорирована, могут возникнуть такие опасные для пациента последствия, как:
- воспаление периодонта;
- апикальный абсцесс;
- периостит.


Однако в некоторых случаях зубы, у которых не до конца запломбирован канал, могут не беспокоить. Такая ситуация возможна у человека с сильным иммунитетом, хорошо справляющимся с атаками патогенной микрофлоры. Но стоит иммунной системе немного ослабнуть, проблемный зуб в полную силу даст о себе знать. Именно поэтому проводить лечение корневых каналов следует только в хорошей клинике, у опытного специалиста с высокой квалификацией.
Читайте также:
- Восстановительный этап криотерапии. Лечение больных с алкогольной абстиненцией
- Травматический иридоциклит, эндофтальмит: механизмы развития, диагностика
- Влияние оценки воротникового пространства на биохимический скрининг. Биохимический скрининг плода
- Общие сведения о легочной реабилитации
- Техника транспедикулярного доступа к шейно-грудному переходу позвоночника
