Причины низкого сердечного выброса. Факторы влияющие на сердечный выброс
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Сердечный цикл состоит из очень тонко и точно синхронизированных электрических и механических процессов, которые приводят к ритмичному сокращению предсердий и желудочков, благодаря чему кровь поступает в малый и большой круг кровообращения. Механическая систола отражает сокращение желудочков, а диастола — их расслабление и наполнение кровью. Во время сердечного цикла кровь из системных и легочных вен непрерывно поступает в сердце через правое и левое предсердия, соответственно. Во время диастолы кровь поступает из предсердий в желудочки через открытые трехстворчатый и митральный клапаны. Сокращение желудочков означает начало механической систолы, в результате которой кровь выбрасывается в сосуды малого и большого круга кровообращения.
Понятие сердечная недостаточность
В норме сердце при относительно низком давлении во время диастолы принимает в себя кровь и при более высоком давлении в систолу проталкивает кровь вперед. Сердечная недостаточность определяется как неспособность сердца перекачивать объем крови, необходимый для обеспечения метаболических потребностей организма («систолическая дисфункция») или возможность обеспечивать эти потребности только благодаря ненормально высокому давлению заполнения полостей сердца («диастолическая дисфункция»), или за счет обоих этих механизмов.
Причины сердечной недостаточности
Сердечная недостаточность может быть основным проявлением практически всех болезней сердца, включая атеросклероз коронарных сосудов, инфаркт миокарда, приобретенные пороки клапанов сердца, врожденные пороки сердца, аритмии и кардиомиопатии.
В зависимости от снижения функциональной способности того или иного желудочка сердца, различают:
- Левожелудочковую недостаточность;
- Правожелудочковую недостаточность;
- Бивентрикулярную недостаточность (снижена сократимость обоих желудочков сердца).
Все возможные этиологические факторы по механизму развития левожелудочковой сердечной недостаточности можно разделить на:
- снижающие сократительную способность сердечной мышцы (инфаркт миокарда, преходящая ишемия миокарда, недостаточность митрального или аортального клапанов сердца, дилатационная кардиомиопатия);
- повышающие постнагрузку (т.е. сопротивление, которое желудочек сердца должен преодолеть, выбрасывая кровь) — стеноз аортального клапана, артериальная гипертензия;
- нарушающие заполнение левого желудочка (стеноз митрального клапана, тампонада сердца, гипертрофическая кардиомиопатия, гипертрофия левого желудочка).
В свою очередь, левожелудочковая сердечная недостаточность — наиболее частая причина развития правожелудочковой недостаточности, которая в данном случае обусловлена увеличением постнагрузки из-за дисфункции левого желудочка и повышения сопротивления легочных сосудов.
Причинами развития правожелудочковой недостаточности наиболее часто являются
- заболевания сердца (врожденные пороки сердца, инфаркт правого желудочка, левожелудочковая недостаточность);
- заболевания легких (хронические обструктивные заболевания легких, интерстициальное поражение легких);
- заболевания сосудов легких (первичная легочная гипертензия).
Как и в случае с левожелудочковой недостаточностью, изолированная правожелудочковая недостаточность негативно влияет на функциональную способность левого желудочка, так как уменьшение выброса крови правым желудочком приводит к снижению наполнения левого желудочка и, как следствие, к уменьшению ударного объема и сердечного выброса.
К факторам, провоцирующим возникновение симптомов застоя у больных с компенсированной сердечной недостаточностью, относятся
Состояния, сопровождающиеся активацией метаболических процессов
- Лихорадка,
- Инфекция,
- Анемия,
- Тахикардия,
- Гипертиреоз,
- Беременность.
Увеличение объема циркулирующей крови
- Избыточное потребление поваренной соли,
- Избыточное потребление жидкости,
- Почечная недостаточность.
Состояния, сопровождающиеся повышением постнагрузки
- Эмболия легочной артерии,
- Нелеченная артериальная гипертензия,
- Состояния, сопровождающиеся нарушением сократимости миокарда,
- Ишемия или инфаркт миокарда,
- Чрезмерное употребление алкоголя,
- Несоблюдение режима медикаментозной терапии сердечной недостаточности,
- Выраженная брадикардия.
Признаки сердечной недостаточности
✔ Наиболее выраженным симптомом хронической левожелудочковой недостаточности является одышка при нагрузке, что связано с венозным застоем в легких или низким сердечным выбросом. По мере прогрессирования заболевания одышка может наблюдаться и в состоянии покоя.
✔ Часто сердечная недостаточность сопровождается ортопноэ, ночными приступами сердечной астмы и ночным кашлем. Ортопноэ — это затруднение дыхания в положении лежа и уменьшающееся в сидячем положении. Причиной данного симптома служит перераспределение крови из органов брюшной полости и нижних конечностей в легкие в положении лежа. В некоторых случаях, ортопноэ бывает настолько выражено, что больной вынужден спать в положении сидя.
✔ Ночные приступы сердечной астмы — это тяжелые приступы одышки во время ночного сна. Данный симптом наблюдается в положении лежа при проникновении в кровь жидкости из отеков нижних конечностей, что приводит к увеличению объема циркулирующей крови и венозного возврата в сердце и легкие.
✔ Ночной кашель — также является симптомом застоя крови в легких, его механизм развития идентичен механизму развития ортопноэ. В некоторых случаях может наблюдаться кровохаркание, что обусловлено разрывом вен бронхов из-за их полнокровия.
✔ К типичным проявлениям сердечной недостаточности относятся спутанность сознания и уменьшение дневного диуреза, вследствие уменьшения кровоснабжения головного мозга и почек, соответственно. Иногда может быть усилен ночной диурез, так как в положении лежа кровоснабжение почек улучшается. Также характерна общая слабость и быстрая утомляемость, ввиду недостаточного кровоснабжения скелетной мускулатуры.
✔ Больные с изолированной правожелудочковой недостаточностью, нередко испытывают чувство дискомфорта в правом подреберье, что обусловлено избыточным кровенаполнением печени и растяжением ее капсулы. В тяжелых случаях, возможно скопление жидкости в брюшной полости (асцит). Также характерным признаком является развитие периферических отеков, особенно на лодыжках. Если больной длительное время находился в вертикальном положении, то такие отеки усиливаются к концу дня, исчезая при этом утром.
На практике для оценки тяжести сердечной недостаточности часто используют классификацию Нью-Йоркской Ассоциации кардиологов (NYHA):
I класс — Физическая активность не ограничена
II класс — Легкое ограничение активности. Появление одышки и слабости после умеренной физической нагрузки
III класс — Выраженное ограничение активности. Одышка после минимальной физической нагрузки
IV класс — Тяжелое ограничение активности. Симптомы сердечной недостаточности в покое
Принципы медикаментозного лечения сердечной недостаточности
Лечение сердечной недостаточности должно быть направлено на достижение следующих целей:
- Выявление и лечение основного заболевания, приведшего к развитию сердечной недостаточности. Например, в ряде случаев может потребоваться интенсивная антигипертензивная терапия, протезирование клапанов или полный отказ от употребления алкоголя и т.д.
- Устранение факторов, провоцирующих развитие декомпенсации у больных с компенсированной сердечной недостаточностью (например, адекватное лечение аритмий, ограничение выпитой жидкости или потребления поваренной соли).
- Лечение декомпенсации сердечной недостаточности:
- Уменьшение застоя крови: (ограничение потребления поваренной соли, ограничение выпитой жидкости, медикаментозная терапия (мочегонные средства), направленная на выведение из организма избытка воды и натрия.
- Увеличение сердечного выброса и улучшение кровоснабжения жизненно важных органов. С этой целью применяют инотропные препараты, которые усиливают сократимость сердечной мышцы, а также различные сосудорасширяющие средства.
Хирургическое лечение сердечной недостаточности
Сердечная недостаточность у больных кардиохирургического профиля встречается в самых различных возрастных группах и при самых разнообразных заболеваниях сердца. Интенсивному лечению, в том числе и хирургическому, подлежат пациенты с высокой угрозой для жизни и резистентные к медикаментозной терапии. К этой категории относятся больные с дилатационной кардиомиопатией, ишемической кардиомиопатией, гипертрофической обструктивной кардиомиопатией (ГОКМП) и посткардиотомной (послеоперационной) сердечной недостаточностью.
Фармакологические методы лечения сердечной недостаточности, бесспорно, играют важнейшую роль, однако имеющиеся в настоящее время препараты оказывают весьма опосредованный и нестойкий эффект у пациентов в терминальной стадии заболевания. Однолетняя выживаемость таких больных составляет не более 50%. И это притом, что ежегодно синтезируется более 30 новых препаратов, направленных на лечение сердечной недостаточности. Единственным признанным эффективным вариантом лечения критической сердечной недостаточности остается трансплантация сердца. На сегодняшний день в мире выполнено более 70 000 операций по трансплантации сердца. При этом ежегодно выполняется более 3 000 операций, из них около 2 000 в США. Однако количество больных, нуждающихся в пересадке сердца, значительно превышает количество доноров. Как результат этого - высокая, увеличивающаяся с каждым годом смертность пациентов, находящихся в «листе ожидания». Такая неутешительная динамика требует развития новых способов лечения критической сердечной недостаточности, и интерес к данной проблеме за последнее время значительно возрос среди ученых всего мира. Подтверждением этому является успешная разработка систем вспомогательного кровообращения, полностью или частично облегчающих работу патологически измененного сердца.
Под понятием «система вспомогательного кровообращения» следует понимать механические системы, производящие перемещение крови с целью снижения работы миокарда и/или увеличения его энергоснабжения.
Фракция выброса (ФВ) сердца: норма, низкая, повышена
Что такое фракция выброса и зачем ее нужно оценивать?
Фракция выброса сердца (ФВ) - это показатель, отражающий объем крови, выталкиваемой левым желудочком (ЛЖ) в момент его сокращения (систолы) в просвет аорты. Рассчитывается ФВ исходя из соотношения объема крови, выбрасываемой в аорту, к объему крови, находящейся в левом желудочке в момент его расслабления (диастолы). То есть когда желудочек расслаблен, он вмещает в себя кровь из левого предсердия (конечный диастолический объем - КДО), а затем, сокращаясь, он выталкивает часть крови в просвет аорты. Вот эта часть крови и является фракцией выброса, выраженной в процентах.
Фракция выброса крови является величиной, которую технически просто рассчитать, и которая обладает достаточно высокой информативностью относительно сократительной способности миокарда. От этой величины во многом зависит необходимость назначения сердечных препаратов, а также определяется прогноз для пациентов с сердечно-сосудистой недостаточностью.
Чем ближе к нормальным значениям фракция выброса ЛЖ у пациента, тем лучше сокращается его сердце и благоприятнее прогноз для жизни и здоровья. Если фракция выброса намного ниже нормы, значит, сердце не может нормально сокращаться и обеспечивать кровью весь организм, и в таком случае сердечную мышцу следует поддерживать с помощью лекарственных средств.
Как рассчитывают фракцию выброса?
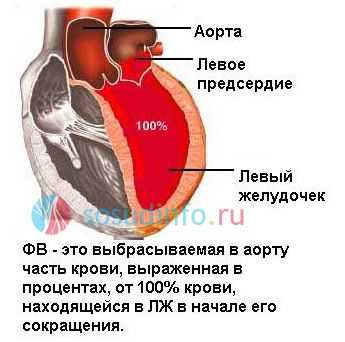
Данный показатель может быть рассчитан по формуле Тейхольца или Симпсона. Расчет осуществляется с помощью программы, автоматически вычисляющей результат в зависимости от конечных систолического и диастолического объема левого желудочка, а также его размеров.
Более удачным считается расчет по методу Симпсона, так как по Тейхольцу в срез исследования при двухмерной Эхо-КГ могут не попасть небольшие участки миокарда с нарушенной локальной сократимостью, в то время как при методе Симпсона в срез окружности попадают более значительные участки миокарда.
Несмотря на то, что на устаревшей аппаратуре применяется метод Тейхольца, современные кабинеты УЗ-диагностики предпочитают оценивать фракцию выброса методом Симпсона. Полученные результаты, кстати, могут отличаться - в зависимости от метода на величины в пределах 10%.
Нормальные показатели ФВ
Нормальное значение фракции выброса отличается у разных людей, а также зависит от аппаратуры, на которой проводится исследование, и от метода, по которому рассчитывают фракцию.
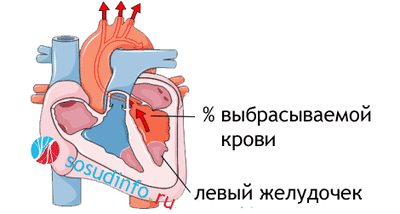
Усредненные значения составляют приблизительно 50-60%, нижняя граница нормы по формуле Симпсона составляет не менее 45%, по формуле Тейхольца - не менее 55%. Этот процент означает, что именно такое количество крови за одно сердечное сокращение необходимо протолкнуть сердцу в просвет аорты, чтобы обеспечить адекватную доставку кислорода к внутренним органам.
О запущенной сердечной недостаточности говорят 35-40%, еще более низкие значения чреваты скоротечными последствиями.
У детей в периоде новорожденности ФВ составляет не менее 60%, в основном 60-80%, постепенно достигая обычных показателей нормы по мере роста.
Из отклонений от нормы чаще, чем повышенная фракция выброса, встречается снижение ее значения, обусловленное различными заболеваниями.
Если показатель снижен, значит, сердечная мышца не может достаточно сокращаться, вследствие чего объем изгоняемой крови уменьшается, а внутренние органы, и, в первую очередь, головной мозг, получают меньше кислорода.
Иногда в заключении эхокардиоскопии можно увидеть, что значение ФВ выше усредненных показателей (60% и более). Как правило, в таких случаях показатель составляет не более 80%, так как больший объем крови левый желудочек в силу физиологических особенностей изгнать в аорту не сможет.
Как правило, высокая ФВ наблюдается у здоровых лиц при отсутствии иной кардиологической патологии, а также у спортсменов с тренированной сердечной мышцей, когда сердце при каждом ударе сокращается с большей силой, чем у обычного человека, и изгоняет в аорту больший процент содержащейся в нем крови.
Кроме этого, в случае, если у пациента имеется гипертрофия миокарда ЛЖ как проявление гипертрофической кардиомиопатии или артериальной гипертонии, повышенная ФВ может свидетельствовать о том, что сердечная мышца пока еще может компенсировать начинающуюся сердечную недостаточность и стремится изгнать в аорту как можно больше крови. По мере прогрессирования сердечной недостаточности ФВ постепенно снижается, поэтому для пациентов с клинически проявляющейся ХСН очень важно выполнять эхокардиоскопию в динамике, чтобы не пропустить снижение ФВ.
Причины сниженной фракции выброса сердца
Основной причиной нарушения систолической (сократительной) функции миокарда является развитие хронической сердечной недостаточности (ХСН). В свою, очередь, ХСН возникает и прогрессирует из-за таких заболеваний, как:
- Ишемическая болезнь сердца - снижение притока крови по коронарным артериям, питающим кислородом саму сердечную мышцу,
- Перенесенные инфаркты миокарда, особенно крупноочаговые и трансмуральные (обширные), а также повторные, вследствие чего нормальные мышечные клетки сердца после инфаркта замещаются рубцовой тканью, не обладающей способностью сокращаться - формируется постинфарктный кардиосклероз (в описании ЭКГ можно увидеть как аббревиатуру ПИКС),
Снижение ФВ вследствие инфаркта миокарда (b). Пораженные участки сердечной мышцы не могут сокращаться
Наиболее частой причиной снижения сердечного выброса являются острые или перенесенные инфаркты миокарда, сопровождающиеся снижением глобальной или локальной сократимости миокарда левого желудочка.
Симптомы сниженной фракции выброса
Все симптомы, по которым можно заподозрить снижение сократительной функции сердца, обусловлены ХСН. Поэтому и симптоматика этого заболевания выходит на первое место.
Однако, согласно наблюдениям практикующих врачей УЗ-диагностики, часто наблюдается следующее - у пациентов с выраженными признаками ХСН показатель фракции выброса остается в пределах нормы, в то время как у лиц с отсутствующими явными симптомами показатель фракции выброса значительно снижен. Поэтому несмотря на отсутствие симптомов, пациентам с наличием сердечной патологии обязательно хотя бы раз в год выполнять эхокардиоскопию.

Итак, к симптомам, позволяющим заподозрить нарушение сократимости миокарда, относятся:
- Приступы одышки в покое или при физических нагрузках, а также в положении лежа, особенно в ночное время,
- Нагрузка, провоцирующая возникновение одышечных приступов, может быть различной - от значительной, например, ходьбы пешком на длительные расстояния (более 500-1000м), до минимальной бытовой активности, когда пациенту тяжело выполнять простейшие манипуляции - приготовление пищи, завязывание шнурков, ходьба до соседней комнаты и т. д,
- Слабость, утомляемость, головокружение, иногда потери сознания - все это указывает на то, что скелетная мускулатура и головной мозг получают мало крови,
- Отечность на лице, голенях и стопах, а в тяжелых случаях - во внутренних полостях организма и по всему телу (анасарка) вследствие нарушенной циркуляции крови по сосудам подкожно-жировой клетчатки, в которой и возникает задержка жидкости,
- Боли в правой половине живота, увеличение объема живота из-за задержки жидкости в брюшной полости (асцит) - возникают вследствие венозного застоя в печеночных сосудах, а длительно существующий застой может привести к кардиальному (сердечному) циррозу печени.
При отсутствии грамотного лечения систолической дисфункции миокарда такие симптомы прогрессируют, нарастают и все тяжелее переносятся пациентом, поэтому при возникновении даже одного из них следует получить консультацию врача-терапевта или кардиолога.
В каких случаях требуется лечение сниженной фракции выброса?
Разумеется, ни один врач не предложит вам полечить низкий показатель, полученный по УЗИ сердца. Сначала врач должен выявить причину сниженной ФВ, а затем уже назначать лечение причинного заболевания. В зависимости от него и лечение может различаться, например, прием препаратов нитроглицерина при ишемической болезни, хирургическая коррекция пороков сердца, гипотензивные препараты при гипертонии и т. д. Пациенту важно уяснить, что если наблюдается снижение фракции выброса, значит, действительно развивается сердечная недостаточность и необходимо длительно и скурпулезно выполнять рекомендации врача.
Как увеличить сниженную фракцию выброса?
Кроме препаратов, влияющих на причинное заболевание, пациенту назначаются лекарства, способные улучшить сократительную способность миокарда. К ним относятся сердечные гликозиды (дигоксин, строфантин, коргликон). Однако назначаются они строго лечащим врачом и самостоятельное бесконтрольное их применение недопустимо, так как может возникнуть отравление - гликозидная интоксикация.
Для предотвращения перегрузки сердца объемом, то есть лишней жидкостью, показано соблюдение диеты с ограничением поваренной соли до 1.5 гр в сутки и с ограничением выпиваемой жидкости до 1.5 л в сутки. Также успешно используются мочегонные препараты (диуретики) - диакарб, диувер, верошпирон, индапамид, торасемид и др.
Для защиты сердца и сосудов изнутри применяются препараты с так называемыми органопротективными свойствами - ингибиторы АПФ. К ним относятся эналаприл (Энап, Энам), периндоприл (престариум, престанс), лизиноприл, каптоприл (Капотен). Также из препаратов с подобными свойствами широко распространены ингибиторы АРА II - лозартан (Лориста, Лозап), валсартан (Валз) и др.
Схема лечения всегда подбирается индивидуально, но пациент должен быть готов к тому, что фракция выброса нормализуется не сразу, а симптомы могут беспокоить еще какое-то время после начала терапии.
В ряде случаев единственным методом вылечить заболевание, послужившее причиной для развития ХСН, является хирургический. Могут понадобиться операции по протезированию клапанов, по установке стентов или шунтов на коронарных сосудах, по установке электрокардиостимулятора и т. д.
Однако, в случае тяжелой сердечной недостаточности (III-IV функциональный класс) с крайне низкой фракцией выброса, операция может быть противопоказана. Например, противопоказанием к протезированию митрального клапана является снижение ФВ менее 20%, а к имплантации кардиостимулятора - менее 35%. Тем не менее, противопоказания к операциям выявляются на очном осмотре у кардиохирурга.
Профилактика
Профилактическая направленность на предупреждение сердечно-сосудистых заболеваний, приводящих к низкой фракции выброса, остается особенно актуальной в современной экологически неблагоприятной обстановке, в эпоху малоподвижного образа жизни за компьютерами и питания малополезными продуктами.
Даже исходя из этого, можно сказать о том, что частый отдых за городом на свежем воздухе, здоровое питание, адекватные физические нагрузки (ходьба, легкий бег, зарядка, гимнастика), отказ от вредных привычек - все это является залогом длительного и правильного функционирования сердечно-сосудистой системы с нормальной сократительной способностью и тренированностью сердечной мышцы.
Видео: лекция “Сердечная недостаточность с сохраненной фракцией выброса - клиническая дилемма”
Выброс крови из сердца
Сердечный выброс - одна из важнейших характеристик, позволяющих контролировать состояние сердечно-сосудистой системы. Под этим понятием подразумевается объем крови, нагнетаемый сердцем в сосуды за определенный интервал, измеряемый временным промежутком или сократительными движениями сердечной мышцы.
Объем крови, выталкиваемой сердцем в систему сосудов, определяется как минутный (МОК) и систолический, он же ударный (УО).
Минутный объем крови
Для определения МОК подсчитывается количество крови, прошедшей через одно из предсердий за 1 минуту. Характеристика измеряется в литрах или миллилитрах. Учитывая индивидуальность человеческого организма, а также разницу в физических данных, специалистами было введено понятие сердечный индекс (СИ). Эта величина высчитывается отношением МОК к общей площади поверхности тела, которая измеряется в квадратных метрах. Единица измерения СИ - л/мин. м².
При транспортировке кислорода по замкнутой системе кровообращение играет роль своеобразного ограничителя. Наибольший показатель минутного объема кровообращения, получаемый во время максимального мышечного напряжения, при сравнении с показателем, зафиксированным в обычных условиях, позволяет определить функциональный резерв сердечно-сосудистой системы и конкретно - сердца по гемодинамике.
Если человек здоров, гемодинамический резерв варьируется от 300 до 400%. Цифры информируют, что без опасения для состояния организма возможно трехкратное - четырехкратное повышение МОК, который наблюдается в состоянии покоя. У людей, систематически занимающихся спортом и хорошо развитых физически, этот показатель может превышать 700%.
При нахождении тела в горизонтальном положении и при этом исключена какая-либо физическая активность, МОК находится в диапазоне от 4 до 5,5(6) л/мин. Нормальный СИ при тех же условиях не покидает пределов 2-4 л/мин. м².
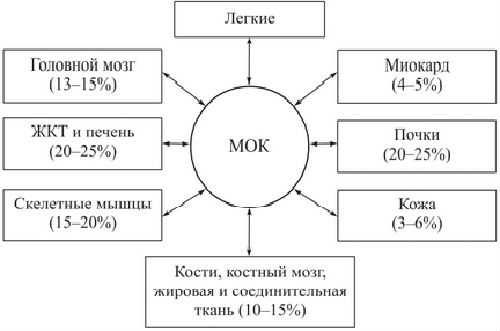
Взаимосвязь МОК с органами в состоянии покоя
Количество крови, заполняющей кровеносную систему нормального человека, равно 5-6 л. Для завершения полного кругооборота достаточно одной минуты. При тяжелой физической работе, увеличенных спортивных нагрузках показатель МОК обычного человека повышается до 30 л/мин, а у профессиональных спортсменов еще больше - до 40.
Кроме физического состояния, показатели МОК в значительной мере зависят от:
- систолического объема крови;
- частоты сердцебиения;
- функциональности и состояния венозной системы, по которой кровь возвращается в сердце.
Систолический объем крови
Под систолическим объемом крови подразумевается количество крови, выталкиваемое желудочками в магистральные сосуды в промежуток одного сокращения сердца. На основе этого показателя делается вывод о силе и эффективности работы сердечной мышцы. Кроме систолического, эта характеристика часто называется ударным объемом или ОУ.
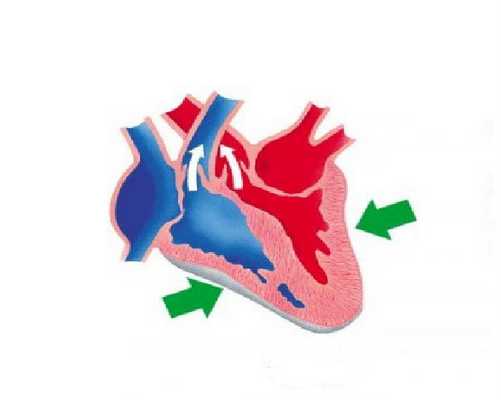
Систолический объем кровообращения исчисляется количеством крови, выталкиваемой сердцем в сосуды во время одного сокращения
В состоянии покоя и при отсутствии физических нагрузок за одно сокращение сердца к диастоле выталкивается 0,3-0,5 объема крови, заполняющей его камеру. Оставшаяся кровь является резервом, использование которого возможно в случае резкого повышения физической, эмоциональной или другой активности.
Оставшаяся в камере, кровь становится главным детерминантом, определяющим функциональный запас сердца. Чем больше резервный объем, тем большее количество крови может подаваться в кровеносную систему по мере необходимости.
Когда аппарат кровообращения начинает подстраиваться под определенные условия, систолический объем подвергается изменению. В процессе саморегуляции активное участие принимают экстракардиальные нервные механизмы. При этом основное воздействие оказывается на миокард, а точнее, на силу его сокращения. Снижение мощности сокращений миокарда влечет уменьшение систолического объема.
Для среднестатистического человека, тело которого находится в горизонтальном положении и не испытывает физического напряжения, нормально, если ОУ варьируется в пределах 70-100 мл.
Факторы, влияющие на МОК
Сердечный выброс - непостоянная величина, и факторов его изменения довольно много. Один из них - пульс, выражающийся частотой сердечных сокращений. В состоянии покоя и горизонтальном положении тела его средний показатель равен 60-80 ударам за минуту. Изменение пульса происходит под действием хронотропных влияний, а на силу действуют инотропные.
Повышение пульса ведет к увеличению минутного объема крови. Эти изменения играют важную роль в процессе ускоренной адаптации МОК к соответствующей ситуации. Когда на организм оказывается экстремальное воздействие, наблюдается увеличение сердечного ритма в 3 и более раз по сравнению с нормальным. Сердечный ритм изменяется под хронотропным влиянием, которое оказывают симпатические и блуждающие нервы на синоатриальный узел сердца. Параллельно с хронотропными изменениями сердечной деятельности на миокард могут оказываться инотропные влияния.
Системная гемодинамика также определяется работой сердца. Для вычисления этого показателя необходимо перемножить данные среднего давления и массы крови, которая нагнетается в аорту за определенный временной интервал. Результат информирует о том, как функционирует левый желудочек. Чтобы установить работу правого желудочка, достаточно полученную величину уменьшить в 4 раза.
Если показатели сердечного выброса не соответствуют норме и при этом не наблюдается внешних воздействий, то факт свидетельствует о ненормальной работе сердца, следовательно, о наличии патологии.
Сниженный сердечный выброс
Наиболее частыми причинами низкого сердечного выброса становится нарушения основных функций сердца. К ним относятся:
- поврежденный миокард;
- закупоренные коронарные сосуды;
- ненормально работающие клапаны сердца;
- тампонада сердца;
- нарушенные метаболические процессы, происходящие в сердечной мышце.
В случае, когда при снижении сердечного выброса ткани перестают снабжаться питательными веществами, возможен кардиогенный шок
Основная причина, ведущая к уменьшению сердечного выброса, кроется в недостаточном количестве поступления венозной крови к сердцу. Этот фактор отрицательно сказывается на МОК. Процесс обусловлен:
- уменьшением количества крови, задействованной в циркуляции;
- снижением массы тканей;
- закупоркой крупных вен и расширением обыкновенных.
Снижение количества циркулирующей крови способствует уменьшению МОК до критического порога. В сосудистой системе начинает ощущаться недостача крови, что отражается на ее возвращаемом количестве к сердцу.
При обмороках, вызванных нарушениями в нервной системе, мелкие артерии подвергаются расширению, а вены увеличиваются. Результатом становится понижение давление и, как следствие, недостаточный объем крови, поступающий в сердце.
Если сосуды, подающие кровь к сердцу, подвергаются изменениям, возможно их частичное перекрытие. Это сразу отражается на периферийных сосудах, которые не участвуют в поставке крови к сердцу. В результате уменьшенное количество крови, направляемой к сердцу, вызывает синдром малого сердечного выброса. Его основные симптомы выражаются:
- падением артериального давления;
- пониженным пульсом;
- тахикардией.
Данный процесс сопровождается внешними факторами: холодным потом, малым объемом мочеиспускания и изменением цвета кожных покровов (бледность, посинение).
Окончательный диагноз ставится опытным кардиологом после тщательного изучения результатов анализов.
Повышенный сердечный выброс
Уровень сердечного выброса зависит не только от физических нагрузок, но и от психоэмоционального состояния человека. Работа нервной системы может снижать и увеличивать показатель МОК.
Спортивные занятия сопровождаются увеличением артериального давления. Ускорение метаболизма сокращает скелетные мышцы и расширяет артериолы. Этот фактор позволяет в необходимой мере поставлять в мышцы кислород. Нагрузки приводят к сужению крупных вен, учащению пульса и увеличению силы сокращений сердечной мышцы. Повышенное давление становится причиной мощного притока крови к скелетным мышцам.
Повышенный сердечный выброс чаще всего наблюдается в следующих случаях:
- артериовенозной фистуле;
- тиреотоксикозе;
- анемии;
- недостатке витамина B.
При артериовенозной фистуле артерия напрямую соединяется с веной. Данное явление носит название свища и представляется двумя видами. Врожденная артериовенозная фистула сопровождается доброкачественными образованиями на кожном покрове и может находиться на любом органе. В таком варианте она выражена эмбриональными свищами, не дошедшими до стадий вен или артерий.
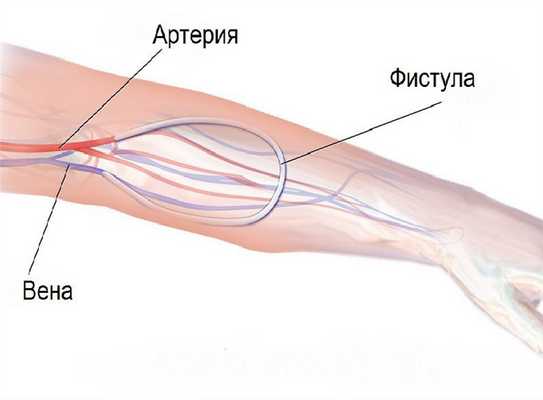
Артериовенозная фистула
Приобретенная артериовенозная фистула образуется под действием внешнего влияния. Она создается, если возникла необходимость в гемодиализе. Нередко свищ становится результатом катетеризации, а также последствием хирургического вмешательства. Такая фистула иногда сопутствует проникающим ранениям.
Большая фистула провоцирует увеличенный сердечный выброс. Когда она принимает хроническую форму, возможна сердечная недостаточность, при которой МОК достигает критически высоких показателей.
Для тиреотоксикоза характерен учащенный пульс и повышенное артериальное давление. Параллельно с этим происходят не только количественные изменения крови, но и качественные. Повышению уровня тираксина способствует ненормальный уровень эритропатина и, как следствие, пониженная эритроцитарная масса. Результат - увеличенный сердечный выброс.
При анемии снижается вязкость крови и у сердца появляется возможность перекачивать ее в больших количествах. Это ведет к ускоренному кровотоку и учащенному сердцебиению. Ткани получают больше кислорода, соответственно, увеличивается сердечный выброс и МОК.

Недостаток витамин B1 - причина многих патологий
Витамин B1 участвует в кровеобразовании и благотворно сказывается на микроциркуляции крови. Его действие заметно сказывается на работе сердечных мышц. Недостача этого витамина способствует развитию болезни бери-бери, одним из симптомов которой является нарушенная скорость кровотока. При активном метаболизме ткани прекращают поглощать необходимые им питательные вещества. Организм компенсирует этот процесс расширением переферических сосудов. При таких условиях сердечный выброс и венозный возврат могут превысить норму в два и более раз.
Фракция и диагностика сердечного выброса
Понятие фракция выброса введено в медицину с целью определения производительности сердечных мышц в момент сокращения. Она позволяет определить, сколько крови было вытолкнуто из сердца в сосуды. Для единицы измерения выбран процентный показатель.
В качестве объекта наблюдения выбирается левый желудочек. Его непосредственная связь с большим кругом кровообращения позволяет точно определить сердечную недостаточность и выявить патологию.
Фракция выброса назначается в следующих случаях:
- при постоянных жалобах на работу сердца;
- болях в грудной клетке;
- одышке;
- частом головокружении и обмороках;
- низкой работоспособности, быстрой утомляемости;
- отечности ног.
Первоначальный анализ производится при помощи ЭКГ и ультразвуковой аппаратуры.
Норма фракции
Во время каждого систолического состояния сердце человека, не испытывающего повышенных физических и психоэмоциональных нагрузок, выбрасывает в сосуды до 50% крови. Если этот показатель заметно начинает снижаться, наблюдается недостаточность, которая свидетельствует о развитии ишемии, порока сердца, патологий миокарда и пр.
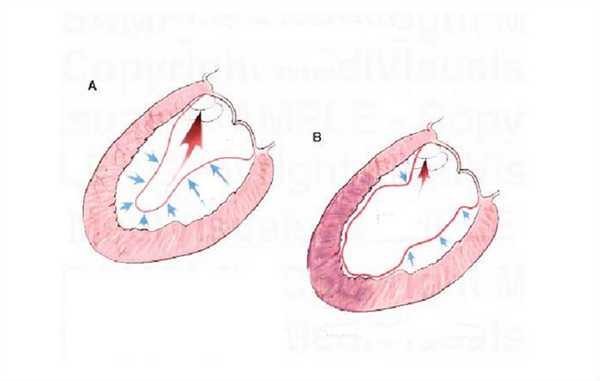
A - фракция в норме, B - фракция 45%
За норму фракции выброса принят показатель 55-70%. Его падение до 45% и ниже становится критическим. Для предупреждения негативных последствий такого снижения, особенно после 40 лет, необходимо ежегодное посещение кардиолога.
Если пациент уже имеет патологии сердечно-сосудистой системы, то в таком случае появляется необходимость определения индивидуального минимального порога.
После проведения исследования и сравнения полученных данных с нормой врачом ставится диагноз и назначается соответствующая терапия.
УЗИ не позволяет раскрыть полную картину патологии и, поскольку врач больше заинтересован в выявлении причины данного недуга, чаще всего приходится прибегать к дополнительным исследованиям.
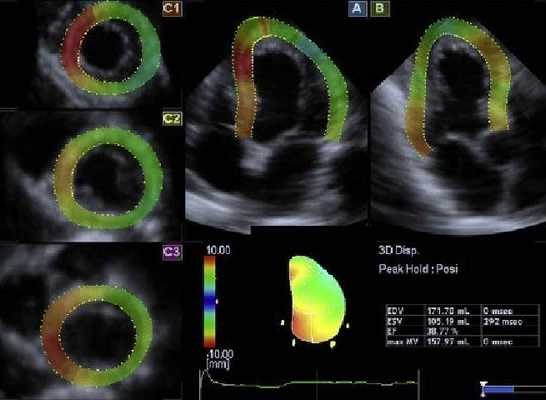
Фракция сердечного выброса на УЗИ
Лечение низкого уровня фракции
Низкому уровню сердечного выброса обычно сопутствует общее недомогание. Для нормализации здоровья больному прописывается амбулаторное лечение. В этот период производится постоянный контроль работы сердечно-сосудистой системы, а сама терапия подразумевает прием медикаментозных препаратов.
В особо критических случаях возможно проведение хирургической операции. Этой процедуре предшествует выявление у пациента тяжелого порока или серьезные нарушения клапанного аппарата.
Хирургическое вмешательство становится неизбежным, когда низкий уровень сердечного выброса становится опасным для жизни пациента. В основном достаточно обыкновенной терапии.
Самостоятельное лечение и профилактика низкой фракции выброса
Чтобы нормализовать фракцию выброса, необходимо:
- Ввести контроль над принимаемыми жидкостями, уменьшить их объем до 1,5-2 л в сутки.
- Отказаться от соленых и острых блюд.
- Перейти на диетические продукты.
- Снизить физические нагрузки.
В качестве профилактических мер, позволяющих избежать отклонения от нормы фракции сердечного выброса, выступают:
- отказ от вредных привычек;
- поддержание режима дня;
- употребление железосодержащей пищи;
- зарядка и легкая гимнастика.
При малейших сбоях в работе сердца или даже подозрении на эти проявления необходимо незамедлительно показаться кардиологу. Своевременное выявление патологии значительно упрощает и ускоряет ее устранение.
Сердечная недостаточность с восстановленной фракцией выброса: критерии диагноза и стратегии терапии
Отмечается, что основанием для выпуска этого документа стало обсуждающееся выше практически полное отсутствие сведений о тактике ведения таких пациентов в стандартных рекомендациях по СН, а также попытка обратить внимание на проблему СН с восстановленной фракцией выброса.
Говоря о диагностике СН с восстановленной фракцией выброса, эксперты отметили, что рабочим определением должно быть наличие трех критериев:
1. Сведения о снижении фракции выброса
2. Абсолютное улучшение фракции выброса ≥10%;
3. Значение фракции выброса при повторном измерении >40%.
Именно такие критерии использовались в подавляющем большинстве исследований СН с восстановленной фракцией выброса.
Учитывая отсутствие сведений об эффектах долгосрочной отмены терапии у таких пациентов, а также данных исследования TRED-HF, продемонстрировавшего ухудшения течения СН даже после восстановления фракции выброса при отмене терапии у пациентов с дилатационной кардиомиопатией, подчеркивается, что все больные с СН и восстановленной фракцией выброса должны продолжать прием обозначенной в рекомендациях для пациентов с СН и низкой фракцией выброса терапии.
Что касается ведения таких пациентов, то, как отмечают авторы, следует помнить, что несмотря на восстановленную фракцию выброса такие пациенты имеют повышенный риск развития сердечно-сосудистых осложнений. Кроме того, не исключено и снижение фракции выброса вновь. В связи с чем каждые 6 месяцев рекомендовано выполнение эхокардиографии, в том числе с оценкой деформации левого желудочка, каждые 6-12 месяцев - электрокардиографии (ЭКГ), а также исследование концентрации мозговых натрийуретических пептидов. В том случае, если есть основания предполагать наличие повышенного риска развития нарушений ритма сердца (например, при транстиретиновом амилоидозе), каждые 1-2 года рекомендовано выполнение холтеровского мониторирования ЭКГ. Обсуждается, что после года клинически стабильной СН с восстановленной фракцией выброса можно рассмотреть выполнение ЯМР-томографии в том случае, если она не выполнялась во время СН с низкой фракцией выброса.
Плановые операции у пациентов с сердечной недостаточностью приводят к высокой смертности даже при отсутствии симптомов и сохранной фракции выброса левого желудочка
Любое хирургическое вмешательство является фактором, дестабилизирующим течение сердечной недостаточности. Это обусловлено целым рядом причин: периоперационной кровопотерей, периоперационной и последующей инфузионной терапией, анестезией, назначением новых лекарственных препаратов и нарушением приема пероральных лекарственных препаратов, активацией системы гемостаза и т.п. Безусловно, даже плановое хирургическое вмешательство повышает риск неблагоприятных исходов у пациентов с ХСН. Неизученным оставался вопрос, насколько страдают пациенты с компенсированной ХСН без каких-либо ее симптомов, а также больные с ХСН с сохранной сократительной функцией левого желудочка.
В журнале JAMA опубликованы результаты многоцентрового ретроспективного регистра, включавшего взрослых пациентов, перенесших плановую несердечно-сосудистую операцию в период с 2009 по 2016гг. Всего в регистр вошло 609 735 пациентов, из которых 7,9% страдали ХСН. Средний возраст пациентов с ХСН составлял 59,4 года.
Смертность в течение 90 суток после операции составила 10,11% в группе пациентов с симптомной ХСН, 5,49% - в группе пациентов с бессимптомной ХСН, 1,22% - в группе пациентов без ХСН. У бессимптомных пациентов с ХСН с сохранной сократительной функцией ЛЖ 90-дневная смертность составила 4,42% (различия между всеми группами достоверны).
Достаточно высокая смертность пациентов с ХСН после плановых хирургических вмешательств указывает на необходимость тщательно взвешивать показания к оперативному лечению, максимально компенсировать явления НК перед операцией, а также активно контролировать состояние таких больных в послеоперационном периоде.
Lerman BJ, Popat RA, Assimes TL, Heidenreich PA, Wren SM. Association of Left Ventricular Ejection Fraction and Symptoms With Mortality After Elective Noncardiac Surgery Among Patients With Heart Failure. JAMA.2019;321(6):572-579. doi:10.1001/jama.2019.0156
Читайте также:
- Энцефалиты при ветряной оспе. Поражение нервной системы при гриппе
- Синдром Гренблад-Страндберга (Gronbland-Strandberg)
- Субдолевая резекция легкого на рентгенограмме, КТ
- Длительность искусственного пневмоторакса. Сочетание пневмоторакса и торакомиопластики
- Доступ и ход операции дренирования псевдокисты поджелудочной железы в желудок
