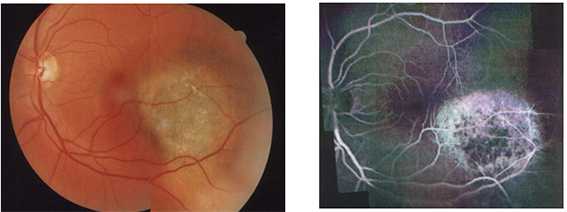
Пример захвата радиоактивного фосфора при меланоме хориоидеи и цилиарного тела
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Идея локального разрушения меланомы хориоидеи (МХ) с помощью контактного радиоактивного облучения появилась в 1930 г., когда Р. Moore впервые ввел в склеру пораженного глаза радиоактивный радон.
Позднее Н. Stallard [20], а затем и R. Ellsworth [12] предложили использовать для лечения ретинобластомы пластинки с радиоактивным кобальтом, повторяющие по своей форме наружную кривизну глаза.
После первоначально предложенных кобальтовых офтальмоаппликаторов, которые, являясь жесткими γ-излучателями, вызывали серьезные лучевые осложнения в тканях глаза. В 70-х годах прошедшего столетия были созданы более щадящие β-офтальмоаппликаторы (стронциевые, рутениевые) и γ-офтальмоаппликаторы (I-125).
Особенность поглощения β-излучения биологическими тканями позволила создавать в опухоли губительную для ее клеток терапевтическую дозу облучения, почти не воздействуя на окружающие ткани.
Рутениевые офтальмоаппликаторы, наряду с бета-частицами, испускают и небольшую часть фотонного (γ) излучения, с чем связана их большая проникающая способность 4. Энергия излучения изотопов рутения-106 больше, чем изотопов стронция-90.
По мере накопления клинического опыта, особенно в отдаленные сроки после лечения, в литературе появилось все больше сведений о постлучевых осложнениях.
Наиболее частую причину необратимой утраты зрения после брахитерапии (БТ) среди постлучевых осложнений представляют ретинопатия и макулопатия [1, 5, 6, 8, 9, 13, 15, 18].
Радиационную ретинопатию, возникающую после лучевого лечении ретинобластомы, впервые описал в 1933 г. Н. Stallard. Она была охарактеризована как медленно прогрессирующая, окклюзионная васкулопатия с отсроченным после излучения проявлением.
Следует иметь в виду, что радиационная ретинопатия может развиваться при внутриглазном, орбитальном, фациальном, назофарингеальном и краниальном облучении.
Окклюзия кровеносных сосудов является одним из основных эффектов ионизирующего излучения, которое используется для лечения опухолей и сосудистых заболеваний. В патогенетических механизмах развития радиационной ретинопатии существенную роль отводят лучевым повреждениям эндотелия ретинальных сосудов и закрытию просвета капилляров [9]. Первоначально происходит гибель эндотелиальных клеток, а закупорка капилляров приводит к формированию капиллярных коллатералей. В ацеллюлярных капиллярах преимущественно с артериальной стороны формируются микроаневризмы. Этот эффект зависит от митотической активности облученной клетки и от радиационной дозы.
Отсутствие капиллярной перфузии, которую выявляют при флюоресцентной ангиографии, еще раз доказывает, что нарушение сосудистой проходимости при облучении является первичным механизмом при ее развитии и может быть расценено, как патогномоничный симптом постлучевой ретинопатии [10].
Многообразные манифестации лучевых повреждений ретинальных сосудов подразделяют на непролиферативные и пролиферативные [14]. Непролиферативная радиационная ретинопатия проявляется изменениями формы и проходимости капилляров (микроаневризмы, дилатация, отсутствие перфузии), интраретинальными геморрагиями и экссудациями, отеком сетчатки. Следует подчеркнуть, что постлучевые изменения сетчатки наиболее тяжело протекают в заднем полюсе глаза, что обусловлено большим количеством капилляров в этой области.
Пролиферативную лучевую ретинопатию диагностируют при появлении неоваскуляризации сетчатки или диска зрительного нерва.
Как уже было отмечено, повреждение капилляров с нарушением их проходимости приводит к формированию аваскулярных зон, что особенно опасно для диска зрительного нерва, так как это способствует появлению как его неоваскуляризации, так и неоваскуляризации окружающей сетчатки, что в свою очередь может явиться причиной гемофтальма. Несмотря на то, что в большинстве случаев в процесс вовлекаются ретинальные сосуды, сосуды хориоидеи и крупные сосуды сетчатки также могут быть поражены при локальном облучении.
Радиационную или лучевую макулопатию относят к непролиферативной ретинопатии [14]. Лучевая макулопатия может манифестировать в виде макулярного отека, при просачивании жидкой фракции крови через стенку поврежденных капилляров (рис 1, 2) или как ишемия макулярной зоны, если поражаются преимущественно перифовеальные капилляры [14].
Поражение макулярной области при контактном облучении заднего полюса глаза возникает вследствие поражения хориокапиллярного слоя.
Известно, что макулярная зона свободна от сосудов, связанных с ретинальным бассейном, ее питание осуществляется только хориокапиллярными сосудами [7].
Следует отметить, что классификация постлучевых изменений на непролиферативные и пролиферативные стадии, а также на макулопатию и папиллопатию вызывает некоторую путаницу. Нельзя полностью согласиться с этой классификацией, так как механизм развития изменений в тканях глаза после локального облучения отличен от патогенеза диабетической ретинопатии. При сахарном диабете в первую очередь поражаются перициты стенок сосудов, чаще встречаются микроаневризмы с распространенной пролиферацией в стекловидное тело [11]. При облучении же страдает эндотелий сосудов.
По данным K. Gunduz и C.L. Shields [14], радиационная непролиферативная ретинопатия у пациентов с меланомой хориоидеи после брахитерапии развивается в 43% случаев в течение 5-летнего срока наблюдения. Наиболее важными факторами, связанными с развитием непролиферативной радиационной ретинопатии, авторы считают маленькое расстояние между краем опухоли и фовеолой (менее 4 мм) и высокую радиационную дозу на основание опухоли.
Известно, что пролиферативную ретинопатию у диабетиков расценивают как следующий этап патологического процесса в сетчатке. Не исключением является и радиационная ретинопатия: при ней тоже возможна пролиферативная фаза процесса, однако она встречается всего у 8% пациентов [14]. Для этого необходимы следующие условия: наличие сахарного диабета и большая зона облучения (более 10 мм в диаметре). Большой диаметр опухоли ассоциируется с повышенным риском развития пролиферативной ретинопатии, поскольку чем больше диаметр опухоли, тем выше радиационная доза на ее основании и соответственно тем большую радиационную дозу получают окружающие ткани.
B.M. Stofflens [21] представил результаты брахитерапии рутениевым офтальмоаппликатором с дозой на вершину опухоли 150 Гр. В 40% случаев, как осложнение, развилась радиационная макулопатия со значительным снижением у них остроты зрения в 77% случаев. Развитие радиационной макулопатии автор объясняет достаточно близким расположением опухоли к макулярной зоне или краю диска зрительного нерва (не далее 3 мм).
Наряду с этим имеются сведения, указывающие на снижение остроты зрения в первые три года наблюдения после облучения офтальмоаппликатором с I-125 [22]. Почти у половины больных (43-49%) имеется значительное снижение остроты зрения уже через три года, несмотря на то, что в исследование включали только опухоли средних размеров (проминенция меланомы составляла 2-10 мм). Столь значительное снижение остроты зрения обусловлено не только большой толщиной опухоли и маленьким расстоянием между опухолью и фовеолярной аваскулярной зоной, но и, в первую очередь, использованием γ-излучения. К факторам риска развития осложнений авторы относят также перифокальные изменения сетчатки (опухоль-ассоцированную отслойку) и наличие у пациента сахарного диабета [23].
По данным P.T. Finger [13], радиационная макулопатия может развиваться и при передней локализации увеальной меланомы в условиях облучения опухоли γ-источником. Однако частота ее наблюдается значительно реже (7%). Найдена значительная зависимость между радиационной макулопатией и дозой облучения макулы. При облучении макулярной зоны дозой более 35 Гр риск развития радиационной макулопатии возрастает в 1,74 раза по сравнению с риском при дозе менее 35 Гр, а при дозе облучения более 70 Гр риск развития радиационной макулопатии возрастает в 2,74 раза. Следует отметить, что средний срок появления лучевых реакций оказался значительно короче (23,2 месяца), что, с нашей точки зрения, связано с более жестким излучением (γ-источник). При одинаковой дозе облучения на вершину опухоли (80 Гр) и на основании (463 Гр) доза на макулярную зону была в 20 раз выше при постэкваториальном (менее 2 мм от диска зрительного нерва и фовеолы) расположении офтальмоаппликаторов по сравнению с той же дозой при пре- экваториальном их расположении. Авторы пришли к выводу, что радиационная доза на макуле может служить биомаркером, прогнозирующим риск развития радиационной макулопатии.
Особое внимание следует уделять юкстапапиллярным опухолям, так как при их лечении в зону воздействия попадет диск зрительного нерва и макулярная область. Юкстапапиллярная локализация составляет меньше 10% в группе меланом хориоидеи [17]. В глазах с юкстапапиллярной локализацией постлучевую ретинопатию выявляют в 87% случаев в течение 21 месяца наблюдения [17]. При 5-летнем сроке наблюдения количество больных, страдающих радиационной ретинопатией, возросло до 94%. Следует оговориться, что в этих случаях в качестве источника излучения был использован I-125. Оказалось, что факторами риска развития радиационной ретинопатии являются возраст больного и наличие сахарного диабета [17]. Постлучевое страдание зрительного нерва автор отмечает практически у каждого второго больного при среднем сроке наблюдения 27 месяцев, и это понятно, так как размеры исходной опухоли были очень большими.Прогностическими факторами риска развития постлучевой папиллопатии, кроме выше перечисленных, являются грибовидная форма опухоли и назальная ее локализация. Показания к проведению БТ при грибовидной форме опухоли вызывает некоторые сомнения.
Таким образом, суммируя вышеизложенное, позволим себе заключить, что перечисленные методы лечения меланомы хориоидеи могут приводить к тяжелым сосудистым осложнениям, что, в свою очередь, ограничивает возможность сохранения глаза как функционального, так и косметического органа. Несмотря на большой опыт локального лечения меланомы хориоидеи, вопрос о профилактике вышеперечисленных осложнений остается открытым.
Сведения об авторе:
Заргарян Асмик Ерджаниковна - к.м.н., врач-офтальмолог ООО «Московская глазная клиника»
Меланома хориоидеи
Меланома хориоидеи — это пигментная опухоль злокачественного характера собственной сосудистой оболочки глаза (хориоидеи). Данная опухоль является одной из самых частых внутриглазных новообразований. Меланома хориоидеи является основной причиной смертности и инвалидизации онкобольных с поражением органа зрения. Заболевание может протекать практически бессимптомно, но при этом имеет высокую склонность к метастазированию, поэтому проблема ее выявления на начальных стадиях является крайне актуальной.
Этиологические факторы
Большинство случаев меланомы хориоидеи являются спорадическими, то есть обусловлены теми или иными мутациями клетки-предшественницы меланоцитарного звена, которая может дать начало патологическому опухолевому клону. Кроме того, есть предположение о наследственной причине данного заболевания. Воздействие такого типичного провоцирующего фактора для меланомы кожи, как повышенная инсоляция, для этой опухоли также не исключается.
В группе риска находятся пожилые люди (средний возраст манифестации опухоли — 60 лет). Немного чаще болеют мужчины. Склонны к появлению меланомы хориоидеи обладатели светлой кожи и волос, невусов и веснушек.
Клиническая картина
Жалобы пациентов зависят от размера и локализации меланомы хориоидеи, а также от наличия сопутствующих осложнений, к которым относятся: отслойка сетчатки вторичного характера, появление дегенеративных процессов в сетчатке, помутнение хрусталика.
На первичном приеме у офтальмолога обычно определяется снижение остроты зрения, появление перед глазом слепых участков (скотом), гемианопсий (выпадения половин поля зрения). В случае позднего обращения, больные жалуются на боль в глазу (вторичная глаукома), расширение сети сосудов. Также на склере может определяться пигментное пятно (экстраокулярный рост новообразования).
Стадии развития меланомы хориоидеи
Согласно международной классификации различают 4 стадии развития данной опухоли. Критерии распространенности опухолевого процесса:
- Т1 — размер меланомы 10 мм и менее, толщина — 2,5 мм и менее.
- Т2 — размер новообразования 10-16 мм, наибольшая толщина составляет 2,5-10 мм.
- Т3 — размером 16 мм и/или толщина более 10 мм без распространения за пределы глазного яблока.
- Т4 — наибольший размер опухоли 16 мм и/или толщина более 10 мм с распространением за пределы глазного яблока.
Также выделены 4 клинические стадии меланомы хориоидеи. Для каждой из них характерны определенные симптомы заболевания:
- Для первой, так называемой стадии «спокойного глаза», свойственно отсутствие ярких клинических проявлений и жалоб. Возможно наличие помутнения сетчатки, также могут определяться дефекты поля зрения.
- Вторая стадия характеризуется появлением боли в глазах, воспаления, покраснения глазного яблока, отека век.
- На третьей стадии меланома хориоидеи выходит за границы глазного яблока, формируется экзофтальм, склера теряет целостность.
- Четвертая стадия сопровождается генерализацией процесса. Общее состояние пациента ухудшается. Больные жалуются на сильную боль, снижается масса тела, нарастает интоксикация. Появляются метастазы меланомы внутренних органов: печени, легких, костей. Поражение того или иного органа провоцирует появление соответствующих симптомов. Может выявляться дальнейшее снижение остроты зрения, чувство пелены или тумана перед глазами. Данные проявления вызываются кровотечениями в стекловидное тело, помутнением хрусталика.
Симптомы второй и третьей стадии меланомы хориоидеи ярко выражены при расположении опухоли в центральной или парацентральной части глазного дна. Для периферической локализации новообразования характерно длительное отсутствие субъективных ощущений. В этом случае меланома выявляется либо случайно, либо на стадии распада опухоли и ее вторичных проявлений.
Виды меланомы глаза
Разработана классификация меланомы хориоидеи по морфологическому признаку. В зависимости от клеточной структуры, выделяют следующие типы данной опухоли:
- Веретеноклеточный.
- Эпителиоидный.
- Смешанный (микстмеланома).
- Фасцикулярный.
- Некротический.
Данная классификация имеет определенные недостатки, так как некротическая меланома хориоидеи определяется клинически, а вот определить ее клеточную принадлежность из-за обширного некроза невозможно. Веретенообразный и фасцикулярный тип имеют сходный прогноз. В связи с этим, в настоящее время морфологически принято выделять только 2 типа: веретеноклеточный и эпителиоидный. Смешанная форма занимает промежуточное положение. Ее прогноз зависит от преобладания тех или иных клеток. Наименее благоприятной прогностически считается эпителиоидноклеточная меланома хориоидеи.
Диагностика
Учитывая клинические особенности меланомы хориоидеи, ее диагностика, особенно на начальных этапах, представляет определенные трудности. Помимо анализа жалоб больного и клинико-анамнестических данных, учитываются результаты следующих инструментальных исследований:
- Биомикроскопии.
- Офтальмоскопии.
- Ультразвукового исследования глаза.
- Диафаноскопии и др.
Меланома хориоидеи является новообразованием с высоким риском появления метастазов. Поэтому при обследовании пациента необходимо использовать также методы диагностики метастатических очагов: УЗИ органов брюшной полости и лимфатических узлов, рентгенографию легких, КТ, МРТ.

Способы лечения меланомы хориоидеи
Выделяют органосохраняющие методы лечения данной опухоли и хирургический метод без сохранения глаза. В случаях, когда не удается сохранить глаз, производят энуклеацию — изолированное удаление глазного яблока или экзентерацию — иссечение вместе с глазным яблоком всего содержимого орбитальной полости.
Показания к энуклеации:
- Опухоль значительного размера.
- Распространение меланомы на диск зрительного нерва.
- Полное отсутствие зрительной функции.
- Экстрабульбарный рост опухоли.
- Вторичная глаукома.
После удаления глазного яблока, проводится имплантация внутреннего протеза и последующее наружное протезирование. Эти меры позволяют не только достичь хорошего косметического результата, но и препятствуют деформации лица.
К органосохраняющим методам лечения меланомы хориоидеи относятся:
Лучевая терапия. В зависимости от способа подведения излучения, лучевую терапию при данном заболевании проводят контактным или дистанционным способом. Контактное облучение, или брахитерапия, представляет собой имплантацию радиоактивных элементов вблизи очага меланомы.
Показания к проведению брахитерапии:
- Отсутствие признаков распада.
- Диаметр новообразования до 15 мм.
- Отстояние от диска зрительного нерва не менее 2 диаметров самого диска.
Брахитерапия является самым эффективным методом органосохраняющего лечения при меланоме хориоидеи. Его применение способно снизить вероятность образования метастазов опухоли.

В составе системного лечения, актуально проведение иммунной терапии. Также при оказании помощи больным с меланомой хориоидеи в поздних стадиях учитываются особенности ее метастазирования. Для данной опухоли характерно изолированное поражение печени метастазами. В таких случаях с успехом применяется химиоэмболизация данного органа.
Такой распространенный метод лечения меланомы кожи, как таргетная терапия, при меланоме хориоидеи не применяется, так как при данном виде опухоли отсутствуют специфичные BRAF-мутации.
Профилактика и диспансерное наблюдение
Рекомендовано пожизненное наблюдение за больными, которые получали лечение меланомы хориоидеи. После проведения лучевой терапии и удаления новообразования, офтальмолог должен осматривать пациентов каждые полгода в течение 2 лет, а далее — 1 раз в год. С целью раннего выявления метастазов назначают УЗИ органов брюшной полости и рентгенографию легких 1-2 раза в год.
Прогноз для жизни при меланоме хориоидеи
Продолжительность жизни при данном виде рака зависит от локализации и размера опухоли, возраста пациента, морфологии новообразования, проведенного лечения и других особенностей. Пятилетняя выживаемость на начальных стадиях меланомы хориодиеи после применения органосохраняющих радикальных методов составляет 93%, десятилетняя — 89%. На поздних стадиях, при выявлении метастазов печени медиана выживаемости составляет лишь 4-6 месяцев. Для пациентов с метастатическим поражением других органов годичная выживаемость составляет 76%.
Опухоли хориоидеи
Опухоли хориоидеи - это группа патологических образований сосудистой стенки, которая включает в себя невус, увеальную меланому и гемангиому. В течение длительного промежутка времени клинические симптомы отсутствуют. Снижение остроты зрения и страбизм возникают только при увеличении диаметра новообразования. Диагностика опухолей хориоидеи основывается на проведении офтальмоскопии, визометрии, ФАГ, биомикроскопии, ОКТ, УЗД. В зависимости от формы заболевания тактика лечения сводится к проведению лазерной коагуляции, криотерапии, брахитерапии, фотодинамической терапии, транспупиллярной термотерапии. При отсутствии эффекта или большом размере опухоли хориоидеи показана энуклеация.
Общие сведения
Опухоли хориоидеи - это доброкачественные или злокачественные новообразования сосудистой оболочки глазного яблока. Невус - наиболее распространённое доброкачественное образование органа зрения. Частота его выявления при офтальмоскопии составляет 2%. В тоже время, при аутопсии данную патологию диагностируют у 6,5-20% пациентов. У лиц женского и мужского пола невусы определяются в равной степени. Распространенность увеальной меланомы среди всех патологий глаз составляет 5%. Риск образования этой опухоли хориоидеи существенно увеличивается с возрастом больного и после 69 лет с каждым годом возрастает на 50 случаев (из расчета на 1 млн. населения). Общая заболеваемость гемангиомой глаза среди общего числа интраорбитальных патологических новообразований составляет 0,76%. Данный вид опухоли хориоидеи встречается во всех возрастных группах, но чаще диагностируется после 10 и до 60 лет.
Причины
Зачастую опухоли хориоидеи развиваются спорадически. Однако в литературе описаны семейные случаи увеальной меланомы, что позволяет отнести ее к числу генетически детерминированных патологий. Дисфункция генов-супрессоров опухолевого роста (CDKN2A, CDK4) приводит к развитию хромосомных мутаций, локализирующихся на коротком плече 21 или длинном плече 14 хромосомы. Каскад патологических процессов включает в себя нарушение синтеза белков p16 и p14ARF. Развитию данной опухоли хориоидеи может предшествовать окулодермальный меланоз или нарушение пигментного обмена. Нередко она возникает в результате малигнизации прогрессирующего невуса, но наиболее распространенная причина появления неоплазии - мутация «de novo». С учетом морфологической картины различают веретеноклеточный, эпителиоидный и смешанный варианты увеальной меланомы. Специфическая окраска опухоли хориоидеи обусловлена отложением липофусциновых зёрен.
Гемангиома относится к числу гамартом. Причина образования - тканевая аномалия развития. Состав новообразования имеет те же компоненты, что и окружающие ткани, но степень его дифференциации и строение резко нарушены. Риск развития опухолей хориоидеи возрастает при длительном контакте с ультрафиолетовым излучением или на фоне солнечных ожогов глаз. В популяции заболевание чаще встречается среди лиц, в фенотипе которых присутствуют голубые глаза, светлая кожа и волосы, множественные невусы (более 50).
Симптомы опухолей хориоидеи
С клинической точки зрения выделяют сосудистые и пигментные опухоли хориоидеи. Также различают доброкачественные и злокачественные новообразования. К пигментным формам относят невусы (стационарные и прогрессирующие). В большинстве случаев это врожденный вид опухолей хориоидеи, но интенсивность пигментной окраски усиливается после 30-летнего возраста. Их выявляют в заднем полюсе глазного яблока, реже в экваториальной области или перед ней. Описаны случаи бинокулярного поражения органа зрения. Как правило, течение заболевания бессимптомное. Увеличение в размере прогрессирующего невуса в редких случаях приводит к снижению остроты зрения.
Клинические проявления увеальной меланомы зависят от ее диаметра и степени вовлечения в патологический процесс окружающих сосудов. Ангиогенез в области опухоли хориоидеи и изменения сосудистой стенки (утолщение и уплотнение) приводят к разрыву внутренней оболочки глазного яблока. Зачастую симптоматика отсутствует. В редких случаях пациенты предъявляют жалобы на вспышки света, снижение зрительных функций, появление «мушек» или «чёрной занавеси» перед глазами. При большой распространенности опухолевого процесса у больных прогрессивно снижается острота зрения.
Гемангиома относится к группе доброкачественных опухолей хориоидеи. Для нее характерен быстропрогрессирующий рост, который очень часто приводит к полной отслойке сетчатки. Первый симптом заболевания у взрослых - нарушение зрительных функций. В детском возрасте данная опухоль хориоидеи становится причиной страбизма. С клинической точки зрения выделяют ограниченную и диффузную формы. При ограниченном варианте формируется небольшой узел с четко очерченными краями. Клинические проявления мало выражены. При диффузном распространении опухолевого процесса, заболевание осложняется энцефалофациальным ангиоматозом (синдром Стерджа-Вебера).
Диагностика опухолей хориоидеи основывается на результатах офтальмоскопии, визометрии, флуоресцентной ангиографии, биомикроскопии, оптической когерентной томографии (ОКТ), ультразвукового исследования (УЗД) в В-режиме. При офтальмоскопии невусы имеют вид плоских, приподнятых над уровнем окружающих тканей образований размером до 0,1 см. В зависимости от выраженности пигментации их цвет варьирует от сероватого до серо-коричневого. Границы зачастую неровные, но с четкими очертаниями. Неровность контуров обусловлена прилежащими сосудами. Для невусов, лишенных пигмента, характерна овальная или округлая форма с ровными, но менее очерченными контурами. В отличие от прогрессирующих невусов, на поверхности стационарных присутствуют друзы. Для их дифференциальной диагностики проводится офтальмоскопия с цветными фильтрами. Красная окраска фильтра позволяет визуализировать данный тип опухоли хориоидеи, при зеленой патологическое образование не определяется.
Методом флуоресцентной ангиографии при стационарной форме выявляется снижение флуоресценции на протяжении всего обследования. При этом в окружающей сосудистой оболочке изменения не выявляются. Об изменениях хориоидеи свидетельствует пропотевание и яркое свечение красителя. При офтальмоскопии увеальной меланомы обнаруживается небольшой узелок с постэкваториальной локализацией. Опухоль хориоидеи - желто-коричневой или аспидной окраски с друзами на поверхности или в окружающих тканях. Методом ОКТ устанавливается точная локализация, размеры, степень распространения на окружающие ткани. У большинства пациентом при визометрии диагностируется снижение остроты зрения.
При проведении офтальмоскопии отграниченная гемангиома имеет вид небольшого узелка округлой формы с ровными контурами диаметром 0,3-1,5 см. Средняя толщина патологического образования составляет 0,3-0,4 см. Цвет данной формы опухоли хориоидеи - от светло-серого до темно-красного. Для дифференциальной диагностики гемангиомы от меланомы следует провести флуоресцентную ангиографию. При гемангиоме средний диаметр сосудов опухоли соответствует таковому сосудов хориоидеи, также на ее поверхности могут появляться небольшие очаги кровоизлияния. Из-за прогрессирующего ангиогенеза при меланоме новообразованные капилляры имеют меньший калибр и более извитой ход. На УЗД опухоли хориоидеи определяется ток крови и характерная пульсация сосудов, что позволяет подтвердить диагноз. Наружный осмотр проводится для выявления типичной симптоматики страбизма.
Лечение опухолей хориоидеи
Тактика лечения при опухолях хориоидеи зависит от формы заболевания. При появлении признаков, свидетельствующих о трансформации стационарного невуса в прогрессирующий, показана лазерная коагуляция. При обнаружении увеальной меланомы большого размера следует провести энуклеацию глазного яблока. Если диаметр патологического новообразования незначительный, а опухоль не распространяется за пределы первичного очага, рекомендована контактная лучевая терапия (брахитерапия глаза). Преимущество данного метода лечения опухолей хориоидеи - местное воздействие на меланому максимальной дозой лучевой терапии. При этом на окружающие ткани и критические органы излучение не влияет. Альтернативный вариант - транспупиллярная диод-лазерная термотерапия. Данный метод относится к числу малоинвазивных техник. При этом вся процедура проводится под визуальным контролем.
Выявление гемангиомы - это показание к проведению оперативного вмешательства, что обусловлено большим риском экссудативной отслойки сетчатки и снижения зрительных функций. В лечении отграниченной формы опухоли хориоидеи используется криотерапия, брахитерапия, фотодинамическая терапия и транспупиллярная диод-лазерная термотерапия. Высокой эффективностью обладает лазерокоагуляция в желтом спектре излучения. Тактика лечения сводится к облитерации кровеносных сосудов. Преимущество этой методики - ликвидация выпота экссудата из новообразованных сосудов за счет адгезии пигментного слоя и сенсорной сетчатки. Субретинальная жидкость при этом резорбируется.
Прогноз и профилактика
Специфических мер по профилактике опухолей хориоидеи в офтальмологии не разработано. Все пациенты с установленным диагнозом доброкачественного или злокачественного новообразования сосудистой оболочки должны находиться на диспансерном учете у офтальмолога. После проведения оперативного лечения периодически необходимо проходить профилактическое обследование у специалиста, ограничить пребывание на солнце, избегать работы при высокой температуре окружающей среды.
Прогноз для жизни и трудоспособности при стационарной форме невуса благоприятный. Прогрессирующий вариант следует рассматривать как предраковое состояние. Наиболее злокачественная среди опухолей хориоидеи - меланома, прогноз для жизни определяется стадией развития. Гемангиома сосудистой оболочки - прогностически благоприятное заболевание, однако у отдельных больных возможна полная потеря зрения.
Меланома хориоидеи - это злокачественное новообразование сосудистой оболочки глаза с преимущественно гематогенным путем метастазирования. Клинически наиболее часто проявляется болевым синдромом, снижением остроты зрения, фотопсиями и метаморфопсиями. Диагностика заключается в проведении биомикроофтальмоскопии, офтальмоскопии, флуоресцентной ангиографии, ультразвукового доплеровского цветного картирования, КТ и МРТ. Распространенными методами лечения меланомы хориоидеи являются лучевая терапия и энуклеация. Также возможны проведение брахитерапии с диод-лазерной термотерапией, эндовитреальное удаление опухоли и эндорезекция меланомы хориоидеи.
Меланома хориоидеи - это генетически-детерминированная опухоль, которая развивается спорадически или у лиц с отягощенным семейным анамнезом по поводу данного заболевания. Впервые меланому хориоидеи описал Г. Бартиш в 1563 году. Детальная характеристика заболевания в офтальмологии была представлена в 1819 году французским врачом Рене Лаэннеком. Согласно статистическим данным, около 70% от всех злокачественных опухолей глаз занимает увеальная меланома. Общая распространенность в популяции составляет 9:1000000. Наиболее часто патология встречается в скандинавских странах, Франции и Израиле. Неоплазия чаще развивается у людей со светлыми глазами. Меланому хориоидеи обычно диагностируют в возрасте 50-60 лет. Дети болеют очень редко, казуистическими являются случаи заболевания у младенцев. Большему риску развития онкологического новообразования подвержены лица белой расы, мужчины страдают данным заболеванием реже женщин.
Причины меланомы хориоидеи
Зачастую этиологию меланомы хориоидеи установить не удается, поскольку опухоль развивается спорадически. Прослеживается генетическая предрасположенность к развитию этой патологии. В 0,37% случаев заболевание носит семейный характер. Триггерами являются мутации гена GNAQ или GNA11. Патологические изменения в одном из генов исключают развитие изменений в другом, поскольку при обеих мутациях в процесс вовлечен кодон Q209 (5 экзон) или R183 (4 экзон). Редкая причина меланомы хориоидеи - аномалии генов BRAF, NRAS. При этом имеют место мутации 3 (моносомия), 6 или 8 (трисомия) хромосомы.
Существенные отличия молекулярно-генетического профиля меланомы хориоидеи приводят к тому, что современные методы лечения меланомы других локализаций оказываются неэффективными в отношении этой формы заболевания. Появлению патологического новообразования обычно не предшествуют изменения со стороны сосудистой оболочки, реже меланома образуется на месте невуса хориоидеи или окулодермального меланоза. Предрасполагающими факторами являются голубой цвет глаз, 1 и 2 фототипы кожных покровов по Фицпатрику. Отрицательное влияние ультрафиолетового излучения на развитие новообразований хориоидеи не доказано.
Симптомы меланомы хориоидеи
Клинические проявления меланомы хориоидеи разнообразны и зависят от размеров и типа роста новообразования. Выделяют узловой, диффузный и чашеобразный характер роста. Для опухоли более свойственна постэкваториальная локализация, реже - преэкваториальная или экваториальная. Как правило, в патологический процесс вовлечен только один глаз. Билатеральные формы встречаются только у 2% пациентов. В большинстве случаев поражаются височные отделы хориоидеи. На начальных стадиях развития меланома хориоидеи имеет вид небольшого округлого образования желто-коричневого или серого цвета с незначительным возвышением. При диаметре опухоли не более 6-7 мм ее сложно отличить от невуса. При этом для заболевания характерно латентное течение, зачастую патологию диагностируют в ходе планового осмотра.
Вместе с тем, развитие меланомы хориоидеи в центральных отделах может сопровождаться снижением остроты зрения, искаженным восприятием формы, величины или цвета предметов, появлением дефектов полей зрения в виде скотом. Эпизоды фотопсий воспринимаются пациентами как «блестящие шары света», которые склонны мигрировать с одних участков поля зрения к другим. Данные явления возникают 2-3 раза в день и появляются при сумеречном освещении. Болевой синдром при меланоме хориоидеи связан с развитием вторичной глаукомы или увеита.
Рост патологического новообразования приводит к сдавливанию собственных вен опухоли или сосудов хориоидеи, расположенных вокруг меланомы. Компрессия венозного аппарата сопровождается транссудацией жидкости с последующим присоединением экссудативного компонента на фоне некротических изменений, вызванных быстрым развитием патологического процесса. Таким образом, по мере увеличения размера новообразования развивается локальная отслойка сетчатки, которая в последующем достигает большой протяженности. В случае диффузного роста меланомы хориоидеи вторичная отслойка может сочетаться с клапанным разрывом. При этом наряду с фотопсиями и метаморфопсиями пациенты отмечают у себя появление черных точек, «мушек» или «пелены» перед глазами.
Для меланомы хориоидеи при экваториальной локализации характерно появление синдрома Ирвина-Гасса. В зоне патологического новообразования развивается клиническая картина васкулита и периваскулита. Повышенная проницаемость сосудов хориоидеи приводит к отеку макулярной области в дистальных отделах. Пациенты предъявляют жалобы на размытость, искаженность и розовый оттенок изображения перед глазами, повышенную чувствительность к свету. Кроме того, при синдроме Ирвина-Гасса может наблюдаться циклическое снижение остроты зрения в определенное время суток (чаще утром).
Наиболее распространенными симптомами меланомы хориоидеи являются «туман» или плавающие помутнения черного или красного цвета перед глазами, фотопсии и внезапное снижение остроты зрения. Возможно развитие гемофтальма. Часто данное патологическое состояние по своим клиническим проявлениям напоминает хориоретинальную макулодистрофию. В свою очередь, токсические вещества, выделяющиеся при распаде опухоли, вызывают развитие увеита. Частота возникновения воспалительных процессов напрямую зависит от клеточного состава опухоли. Изначально в большинстве случаев наблюдается хориоидит, который является почвой для возникновения заднего увеита или склерита. Как правило, воспалительные поражения структур органа зрения выявляются при диаметре меланомы хориоидеи более 15 мм и толщине более 5 мм. Некротические изменения опухоли приводят к эндофтальмиту или панофтальмиту. При этом пациенты предъявляют жалобы на сильную боль пораженного глаза с иррадиацией в одноименную половину головы, отечность и покраснение век.
Меланома хориоидеи относится к числу злокачественных новообразований со склонностью к гематогенному метастазированию. Наиболее часто метастазы определяются в печени и легких, на терминальных стадиях возможно их обнаружение во всех органах и тканях организма.
Диагностика меланомы хориоидеи
Диагностика меланомы хориоидеи основывается на анамнестических данных, результатах биомикроофтальмоскопии, офтальмоскопии, флуоресцентной ангиографии, ультразвукового доплеровского цветного картирования, компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). Отягощенный семейный анамнез может указывать на наследственную предрасположенность к меланоме или на то, что онкологический процесс является одним из проявлений первично-множественной опухоли.
Методом офтальмоскопии определяется наличие патологического образования на поверхности хориоидеи, устанавливаются его размеры, характер роста и форма. Зачастую меланома хориоидеи покрыта друзами и «полями оранжевого пигмента», которые представлены отложением зерен липофусцина. Появление данного диагностического критерия указывает на быстрое прогрессирование заболевания. При детальном изучении поверхностной структуры меланомы хориоидеи методом биомикроофтальмоскопии удалось установить, что цвет липофусцина зависит от природы и окраски опухоли. Поэтому коричневый или розово-коричневый оттенок неоплазии не может исключить симптом «поля оранжевого пигмента».
Кроме того, офтальмоскопия позволяет выявить новообразованные сосуды при толщине опухоли 3,5 мм и более. Для их обнаружения на ранних этапах развития меланомы хориоидеи выполняется флуоресцентная ангиография. Этот метод делает доступным для визуализации первые признаки ангиогенеза при толщине новообразования в 1,3 мм. При большом размере опухоли сосуды выглядят толстыми, короткими, с выраженными деформациями структуры, отмечается склонность к образованию хаотической сети. Сосудистые аномалии предрасполагают к развитию кровоизлияний в ткань меланомы хориоидеи и прилежащие структуры глаза, что также можно установить при проведении офтальмоскопического исследования. При ультразвуковом допплеровском цветном картировании выявляются ретинотуморальные шунты. КТ и МРТ осуществляются в предоперационном периоде для точного определения размера и локализации неоплазии, а также для выявления метастазов в другие органы и ткани.
Лечение меланомы хориоидеи
Тактика лечения меланомы хориоидеи зависит от размера, локализации и распространенности патологического процесса. Применяются такие методы, как лучевая терапия (органосохраняющая методика) и оперативное вмешательство, заключающееся в энуклеации глаза. К полному удалению глазного яблока прибегают при обширном диффузном росте опухоли или большом размере узловой меланомы хориоидеи. Альтернативными вариантами являются брахитерапия глаза с диод-лазерной термотерапией, эндовитреальное удаление опухоли, эндорезекция меланомы и различные комбинированные методики. Проведение эндорезекции совместно с брахитерапией возможно даже при больших размерах новообразования. Все виды оперативного вмешательства должны выполняться в соответствии с принципами абластики.
Прогноз и профилактика меланомы хориоидеи
Специфических мер по профилактике меланомы хориоидеи не разработано. Прогноз для жизни и трудоспособности зависит от стадии онкологического процесса, размера и локализации опухоли. Смертность при диаметре новообразования до 10 мм составляет 16%, при диаметре более 15 мм - 53%. Для ранней диагностики и лечения меланомы хориоидеи необходимо проходить регулярные осмотры офтальмолога с проведением визиометрии, тонометрии, офтальмоскопии и биомикроскопии. При диффузном росте или большом диаметре узловой формы существенно снижается острота зрения вплоть до полной слепоты. При невозможности проведения органосберегающей операции, показана энуклеация глаза. Данное оперативное вмешательство влечет за собой инвалидизацию пациента.
В отделении проводят лечение пациентов как с доброкачественными (гемангиомы, вазопролиферативные), так и со злокачественными (меланомы) новообразованиями сосудистой оболочки глаза.
Диагностика опухолей хориоидеи
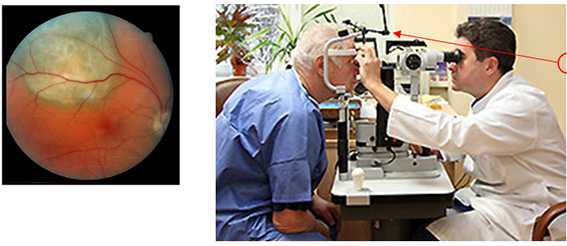
1. Клинический осмотр - комплексный осмотр органа зрения на специальном приборе - щелевой лампе.
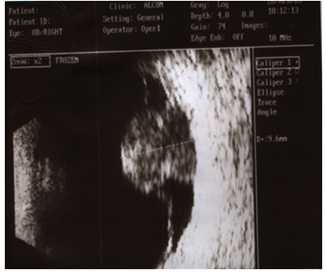
2. Ультразвуковое исследование - ведущий метод диагностики опухолей глаза. Методика проведения контактная и безболезненная. Сканирование позволяет «увидеть» опухоль при непрозрачных средах глаза, установить ее размеры.
3. Флюоресцентная ангиография - метод позволяет исследовать сосуды глазного дна и выявить характерные признаки для опухолей. При этом проводится введение специального вещества (например, флюоресцеин) в вену пациента. Метод противопоказан при аллергических реакциях в анамнезе (на йод и другие медикаменты).
4. Оптическая когерентная томография - бесконтактный метод диагностики, который позволяет определить состояние сетчатки и зрительного нерва и выявлять их изменения на ранних стадиях заболевания. Ангио-ОКТ - метод количественной и качественной оценки микрососудистого русла заднего сегмента глаза.
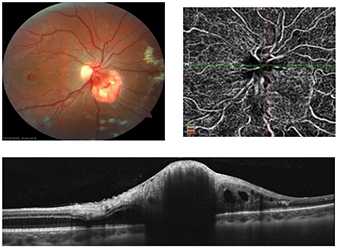
5. Биопсия внутриглазной опухоли - инвазивный метод диагностики, сопряжен с риском развития хирургических осложнений (чаще всего - геморрагических). Применяется относительно редко. В последнее время используется с целью получения биологического материала для проведения генетического исследования.
6. КТ\МРТ орбит - бесконтактный метод диагностики, позволяющий в ряде случаев выявить внутриглазное образование, вторичную отслойку сетчатки.
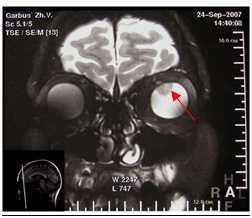
Лечение внутриглазных опухолей
Органосохраняющее лечение при опухолях хориоидеи, проводимые в отделении:
1. Брахитерапия (контактное облучение опухоли с использованием радиоактивных офтальмоаппликаторов с радиоизотопами Ru-106 и Sr-90)
БТ является методом выбора лечения пациентов с большинством внутриглазных опухолей.

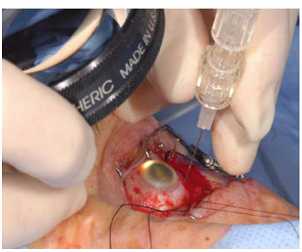
Как проводится лечение: метод обезболивания - комбинированный (внутривенный+местное обезболивание), в условиях операционной врач подшивает аппликатор к поверхности глазного яблока в проекции опухоли. В течение 3-7дн (рассчитывается индивидуально), пока осуществляется лечебное воздействие, пациент находится в стационаре. После получения опухолью необходимой дозы облучения аппликатор снимают (вторая операция). Пациента выписывают на следующий день либо через день.
Оценка результатов лечения: проводится лечащим врачом-офтальмологом через 3-4 мес после лечения на основании осмотра и обследования пациента. Наблюдение проводится с различной периодичностью в течение всей жизни пациента.
2. Диод-лазерная транспупиллярная термотерапия - метод лазерного воздействия на опухоль, суть которого состоит в ее нагревании и последующем разрушении опухоли.

Лечение проводится под местной анестезией в условиях лазерной операционной и длится в среднем 20мин. Кратность воздействия: 1-5 раз с перерывом 2-6 мес.
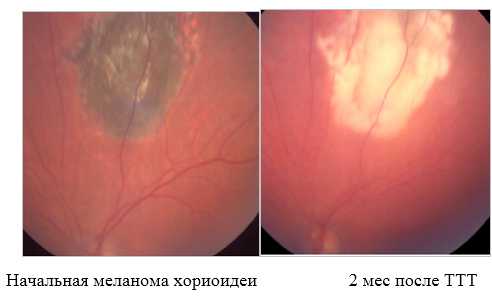
Ограничения метода: опухоли высотой более 3,5мм и основанием более 10мм, расположенные на периферии глазного дна, беспигментные опухоли, выраженный экссудативный процесс в зоне образования.
3. Хирургическое удаление опухоли (эндовитреальное, транссклеральное)
Эндовитреальное удаление внутриглазной опухоли (эндорезекция)
Транссклеральное удаление проводится при (иридо)цилиохориоидальных опухолях высотой более 5-6 мм и небольшом диаметре основания (до 15-17 мм), при высоком риске осложнений со стороны переднего отрезка глаза при проведении лучевой терапии (БТ, ГН и пр.).
4. Криодеструкция
Метод имеет значительные ограничения, в связи с чем применяется достаточно редко.
5. Стереотаксическое облучение на аппарате "Гамма-нож"
6. Комбинированное лечение (брахитерапия + термотерапия, хирургическое удаление + брахитерапия)
Виды ликвидационного лечения при опухолях хориоидеи, проводимые в отделении:
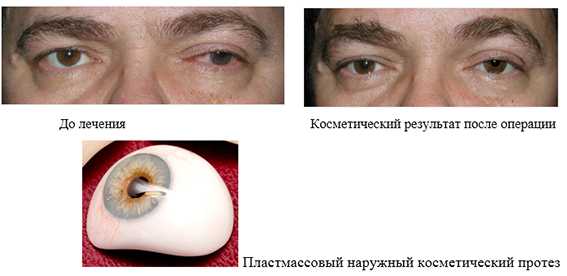
1. Энуклеация с последующим наружным протезированием
Лечение проводится в условиях комбинированного обезболивания, в осложненных случаях - под наркозом. Длительность лечения - 40-60мин. Подбор первичного (временного) наружного протеза проводится уже при выписке пациента из стационара (на 4-7 день после операции). Памятка для пациентов по уходу за глазным протезом. Подбор постоянного наружного протеза проводится через 3-4 мес (после полного рассасывания отека) при самостоятельном обращении пациента на фабрику глазного протезирования в г. Москве либо по месту жительства.
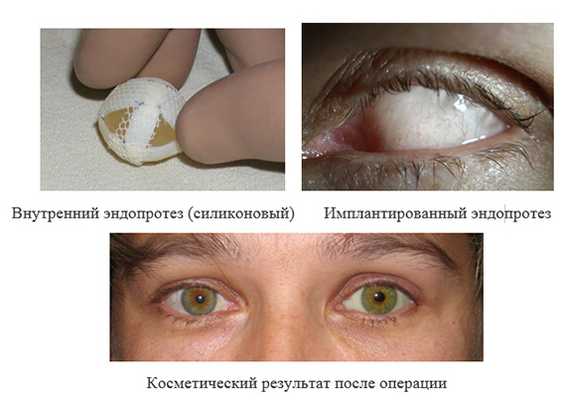
2. Энуклеация с пластикой культи и имплантацией внутреннего протеза и с последующим наружным протезированием. Используемые импланты: силиконовый эндопротез, вкладыш-имплантат орбитальный ВИО-«Экофлон»
Лечение проводится в условиях комбинированного обезболивания, в осложненных случаях - под наркозом. Длительность операции - 60-90 мин. Подбор первичного наружного протеза проводится уже при выписке пациента из стационара (на 7-10 день после операции).
3. Экзентерация орбит
Лечение проводится под наркозом. Длительность операции - около 2 часов. Госпитализация длится 3-4 недели. Подбор и изготовление экзопротеза проводится примерно через 6-12 мес после операции.
Памятка для пациентов с меланомой сосудистой оболочки:
1. Проведение МРТ органов брюшной полости 2 раза в год (по показаниям - каждые 3 месяца).
2. Проведение КТ легких 1 раз в год
3. При выявлении метастазов опухоли необходимо проинформировать об этом лечащего врача-офтальмоонколога для получения соответствующих рекомендаций.
4. Динамическое пожизненное наблюдение у офтальмоонколога с периодичностью, установленной врачом.
5. Противопоказано: резкая смена климата, применение физиотерапевтического лечения, особенно на область головы и шеи, применение витаминных и сосудорасширяющих препаратов, чрезмерные физические нагрузки.
6. Группа инвалидности по общему заболеванию (Приказ Минтруда России № 664н от 29.09.2014г, методического письма ФБ МСЭ от 17.04.2015 № 2720/2015 по актуальным вопросам практики применения приказа Минтруда от 29.09.2014 года N 664н).
Читайте также:
- Групповая и фонемная разборчивость всех согласных и гласных позднооглохшими и при нормальном слухе
- Тестирование предрасположенности к наследственной болезни на основе генотипа. Эффективность
- УЗИ, МРТ при внутричерепной липоме у плода
- Классификация женщин с бесплодием. Распространенность причин бесплодия
- Рентгенограмма, КТ, МРТ при болезни отложения кристаллов, симулирующей опухоль мягких тканей
