Принципы контроля и лечения боли у неизлечимых больных раком
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Павлова З.В., Лактионов К.П., Исакова М.Е., Павлова А.М., Погодин С.В.
ГУ РОНЦ им. Н.Н. Блохина РАМН, Москва
Проблема лечения боли у онкологических больных, особенно в стадии генерализации опухолевого процесса, является наиболее важной в системе здравоохранения не только в нашей стране, но и во многих других странах мира. В настоящее время существует тщательно разработанная статистика заболеваемости и смертности от рака, но практически отсутствуют эпидемиологические исследования о частоте, локализации, характере, интенсивности боли при различных формах и стадиях заболевания. Известно лишь, что во всем мире на 10 млн. заболевших раком, 50% страдает от боли. Считается, что 25% онкологических больных (каждый четвертый) умирает без действенной помощи. Около 40% больных с промежуточной стадией заболевания и 60-80% с генерализацией опухолевого процесса испытывают боль от умеренной, до сильной [6] . При выраженном болевом синдроме боль утрачивает свою физиологическую, защитную функцию и становится бессмысленным, отягощающим жизнь фактором, таким образом, перерастая в сложную медицинскую проблему. Последние сроки жизни больные в стадии генерализации опухолевого процесса проводят в состоянии крайнего дискомфорта. Поэтому лечение боли приобретает исключительно важное значение, даже если это только паллиативная мера по отношению к основному заболеванию. Болевой синдром при РМЖ отмечается у 31,6% больных, а при генерализации опухолевого процесса - уже в 53% случаев. Наиболее частая причина боли при РМЖ обусловлена метастатическим поражением костей скелета (44%), внутренних органов - 34%, местным распространением процесса (22%) [2] . Метастазы РМЖ обычно локализуются по центральной оси тела, чем дальше от нее, тем метастазы встречаются реже. Эта закономерность обусловлена гематогенным распространением метастазов, в основном, через сосудистые системы в позвоночнике, малом тазу, артериальные эмболы. Основным клиническим проявлением является боль, усиливающаяся при движении, тепловом воздействии, при надавливании на очаг повреждения, «дергающая». Характерны ночные боли, нередко отмечается повышение температуры тела. В результате деструкции кости происходят патологические переломы, повреждения нервов, нервных сплетений, сдавление тел позвонков. Развивается гиперкальциемия, которая резко снижает порог болевой чувствительности, что значительно усиливает восприятие боли [12] . Наиболее часты места костных метастазов - шейный отдел позвоночника (С1-С2) и (С7-Th1). Боль иррадиирует в в заднюю часть черепа, усиливается при движении, наклоне головы (при С1-С2) и глубокая постоянная боль, иррадиирующая в оба плеча (при С7-Th1). Если борьба с болью осуществляется успешно, больной получает возможность вести нормальный образ жизни и даже работать. Несмотря на большой интерес к профилактике, диагностике и лечению онкологических заболеваний, лечению хронической боли не уделяется должного внимания.
Наиболее важными причинами неадекватного лечения боли является:
- Отсутствие соответствующего обучения студентов-медиков, врачей-онкологов, участковых терапевтов лечению хронической боли.
- Недостаточность информации о лечении болевого синдрома
- Отсутствие объективных критериев контроля боли и эффективности лечения.
- Недостаточное использование оценочных шкал боли: шкала словесных оценок, дающая простое описание интенсивности боли (СОШ), визуальная аналоговая шкала (ВАШ), представляющая собой линию длиной 10см, по которой больной сам определяет интенсивность боли в процентах (%), и, наконец, цифровая рейтинговая шкала (ЦРШ) в 5 баллов, где 0-баллов - нет боли, 1 балл - легкая боль, 2 балла - дискомфорт, 3 балла - раздражающая боль, 4 балла - страшная боль, 5 баллов - боль мучительная.
- Биохимические методы используются только для научных целей (катехоламины - адреналин, норадреналин, дофамин; В-эндорфины, энкефалины, динорфины, стероидные гормоны и др.)
- Недостаточное понимание механизмов развития боли и др. Из-за недостаточного обучения врачей преувеличивается опасность развития у больных лекарственной (наркотической) зависимости (физиологической и психологической). В результате назначаются заведомо заниженные дозы наркотических анальгетиков. Большинство врачей все еще отдает должное парентеральному введению наркотических анальгетиков для лечения умеренной боли, которая могла бы быть купирована ненаркотическими анальгетиками или их комбинацией с другими лекарственными препаратами. В то же время больные, страдающие от сильной боли, наркотические анальгетики не получают или получают их недостаточно. Существующая система законодательства по назначению наркотических анальгетиков и системы контроля ограничивают достаточность необходимых лекарственных препаратов для обезболивания. В сложившейся ситуации ВОЗ разработана программа борьбы с хроническим болевым синдромом и основные ее правила (1987). Комитетом экспертов ВОЗ (1996) по обезболиванию инкурабельных онкологических больных определена системная фармакотерапия хронического болевого синдрома, как основной метод лечения, учитывая его эффективность, неинвазивность, удобство для длительного самостоятельного применения. В его основе - трехступенчатая (последовательная) схема использования неопиоидных и опиодиных препаратов (таблица №1). Таблица №1
- Отдается предпочтение назначению препаратов внутрь, если нет дисфагии, тошноты, рвоты. Это позволяет больным самим регулировать обезболивание и сохранить определенную независимость в отношении обслуживания. К тому же, прием препаратов внутрь столь же эффективен, как и при парентеральном введении. Но доза должна быть в 2-3 раза больше, чем доза парентеральная.
- Важно разумное определения интервалов введения лекарственных препаратов. Лишь в том случае, когда интервал между приемами лекарственных препаратов составляет 2/3 периода их фармакологического действия, в плазме крови создается необходимая концентрация и достигается желаемый обезболивающий эффект. Отсюда вытекает главное правило:
- Введение лекарственных препаратов по «жесткой», «почасовой» схеме, а не по требованию больного. Каждая последующая доза препарата дается до того, как появится боль.
- Поэтапное лечение боли с использованием «трехступенчатой» схемы ВОЗ (1996).
- Назначение лекарственных средств по нарастающей силе действия.
- Отказ от использования препаратов из одной ступени, например, Кодеин и Трамал, Трамал и Просидол, Диклофенак и Кетопрофен. Лучше использовать Кодеин в комбинации с Парацетамолом, Трамал с Парацетамолом и так далее. Для системной фармакотерапии, в основном, используются анальгетики периферического (неопиодного) и центрального (опиодного) действия.
Анальгетики периферического действия
Анальгетики периферического действия - Нестероидные Противовоспалительные Средства (НПВС) ингибируют образование периферических медиаторов боли: Простагландин (ПГ2) и Брадикинин (БК) в условиях повреждающего действия на живую ткань. Эти медиаторы оказывают возбуждающее действие на ноцицептивные рецепторы с последующей передачей болевых импульсов на афферентные волокна. Отсюда понятна роль ингибиции указанных медиаторов в защите болевых рецепторов, т.е. прерывание боли в самом ее начале [9] . НПВС ингибируют фермент - Циклооксигеназу (ЦОГ) в тканях, ответственную за синтез простагландинов (ПГ). Известны 2 вида ЦОГ: ЦОГ1 и ЦОГ2. НПВС делятся на неселективные и селективные. Неселективные НПВС ингибируют как ЦОГ2, индуцированную воспалением, так и ЦОГ1 - физиологическую. Поэтому, наряду с анальгетическим, противоотечным, жаропонижающим действием могут оказывать побочное действие - раздражение слизистой желудка, снижение почечного кровотока, агрегационной способности тромбоцитов с возможностью геморрагических осложнений. Используются при лечении ноцицептивной боли (соматической и висцеральной), связанной с поражением мягких тканей, суставов, позвоночника, внутренних органов, поскольку в пораженных тканях резко повышается содержание ПГ, вырабатываемых опухолевыми клетками. (Табл.№2) Селективные НПВС ингибируют только ЦОГ2, имеют значительно меньше побочных эффектов. (Табл.№3).
Таблица №2
| Неселективные НПВС | |
|---|---|
| Препарат | Доза |
| АСК | Табл. 0.25, 0.5 х 4-6р/сут Сут. доза - 3,0 |
| Индометацин | Табл. 25, 50мг х 2-3р/сут, 75мг (ретард) х 1-2р/сут., сут. доза - 200мг. |
| Ибупрофен | Табл. 0.2, 0.4 х 2-4р/сут Сут. доза - 1300мг. |
| Диклофенак | Табл. 50мг (рапид), 100мг (ретард), свечи 25, 50, 100мг, р-р для инъек. - 75мг/3мл. Сут доза - 400мг |
| Кетопрофен | Табл. 100мг (форте), 150мг (ретард), Капс. 50мг, р-р для инъек. -100мг/2мл. Сут. доза -300мг |
| Ксефокам | Табл. 4 и 6мг, р-р для инъекц. 8мг/2мл. Сут. доза - 16мг. |
Таблица №3
| Селективные НПВС | |
|---|---|
| Препарат | Доза |
| Нимесулид (Нимулид) | Табл. 100мг х 2р/сут. |
| Мовалис | Табл. 7.5мг и 15мг, р-р для инъекц. 15мг/1.5мл. Сут. доза - 15мг. |
| Анальгетики перифирического действия, не относящиеся к НПВС | |
|---|---|
| Препарат | Доза |
| Метамизин (Анальгин, Баралгин) | Табл. 0.5 х 2-3р/сут. внутрь, р-р для инъекц. 25%, 50% - 3-4мл в/в, в/м. Сут. доза - 3,0 |
| Парацетамол (Цефекон) | Табл. 0.25, 0.5, 1.0 х 3-4р/сут. Сут. доза - 4.0 |
Целесообразно использование сложных препаратов на основе Парацетамола (быстрое начало действия и выраженный обезболивающий эффект). К ним относятся Солпадеин, Каффетин, Залдиар. Из-за малой дозы кодеина первые 2 препарата не причислены к учетным. (Табл. №4)
Лучшее обезболивание в онкологии
Зачастую первым и единственным симптомом онкологических заболеваний является боль. Она причиняет пациенту мучения, снижает качество жизни, приводит к депрессивным расстройствам, суицидальным намерениям и действиям.
В «Евроонко» направление медицины боли развито очень хорошо. Наши врачи применяют все доступные методы, в том числе инновационные.
Трехступенчатая система коррекции болевого синдрома
Основным методом лечения боли в онкологии является медикаментозная терапия. В практике работы «Евроонко» используется трехступенчатая система обезболивания из ненаркотических и наркотических анальгетиков, которая позволяет эффективно купировать болевой синдром и держать его под контролем. Назначая пациентам обезболивающие при онкологии, мы учитываем рекомендации Всемирного института боли (FIPP WIP, USA), Европейской Федерации Международной Ассоциации Изучения Боли (EF IASP).
Метод заключается в последовательном применении анальгетиков возрастающей силы действия в сочетании с адъювантной терапией по мере увеличения интенсивности боли. Важным принципом является начало фармакотерапии немедленно при появлении первых же признаков боли, пока не развилась сложная цепная реакция, которая приводит к хроническому болевому синдрому. Переход на более сильное обезболивающее производится, когда все препараты предыдущей ступени неэффективны в своих максимальных дозировках.

Виды обезболивающих препаратов
Купирование болевого синдрома начинают с назначения нестероидных противовоспалительных средств (НПВСП) в таблетированной форме. К ним относятся Нурофен, Эффералган, Диклофенак, Нимесил при онкологии и др. Пациенты иногда спрашивают, можно ли пить Нимесил при онкологии или другие доступные в аптеках лекарственные средства. При легком болевом синдроме на начальных стадиях именно такие лекарства и применяются.
Также как обезболивающее при онкологии часто применяют кортикостероиды — препараты гормонов коры надпочечников. Они оказывают мощное противовоспалительное действие, особенно важное при болях, вызванных компрессией нерва, при головной боли, обусловленной внутричерепной гипертензией, а также костных болях.
Для каждого пациента препараты подбираются индивидуально, поэтому универсальной схемы не существует.
На любом этапе противоболевой терапии анальгетики необходимо принимать постоянно по часам. Доза корректируется с учетом вида и интенсивности болевых ощущений. Если препарат становится неэффективным, желательно заменить его на альтернативное средство аналогичной силы, но рекомендовать его пациенту, как более мощное.
Анестезиолог-реаниматолог Вадим Сергеевич Соловьев об опиоидных анальгетиках:

Наши врачи следуют принципам терапии боли, провозглашенным ВОЗ:
- «Через рот» (перорально) — означает, что следует исключить все инъекционные формы анальгетиков, проводить терапию с использованием неинвазивных лекарственных форм (таблетки, капсулы, сиропы, трансдермальные терапевтические системы, ректальные формы препаратов и т. д.). Если пероральные (принимаемые путем проглатывания - в таблетках, капсулах) препараты хорошо помогают, то обезболивающие уколы при онкологии делать не стоит.
- «По часам» — анальгетики следует назначать регулярно по схеме, в соответствии с длительностью эффекта препарата, не дожидаясь развития сильной боли, исключая возможность «прорывов» боли.
- «По восходящей» — подбор препаратов для обезболивания осуществляется от неопиоидных анальгетиков при слабой боли, «мягкими» опиоидами при умеренной боли и сильными опиоидными анальгетиками при сильной боли, по мере нарастания интенсивности боли, в соответствии с «лестницей обезболивания ВОЗ»
- «Индивидуальный подход» — предполагает необходимость «индивидуального» подбора анальгетика и основан на селективном выборе наиболее эффективного анальгетика в нужной дозе с наименьшими побочными эффектами для каждого конкретного пациента с учетом особенностей его физического состояния.
- «С вниманием к деталям» — предполагает учет особенностей и деталей каждого пациента, безусловно, назначение ко-анальгетиков и адъювантных средств, по мере возникновения необходимости в них, проведение мониторинга за больными.
Как облегчить боль: описание этапов трехступенчатой схемы
Терапия «слабой боли»
Пациенту назначают неопиоидные анальгетики: НПВС (Ибупрофен, Диклофенак, Кетопрофен и пр.), Парацетамол. При выборе препарата учитываются токсичность для печени и почек, присущие всем неопиоидным анальгетикам, а также токсичность для желудка неселективных НПВС, риски со стороны сердечно-сосудистой системы при применении селективных НПВС. Применение препаратов первой линии целесообразно сопровождать адъювантной и симптоматической терапией: блокаторы ионной помпы, кортикостероиды, спазмолитики, бензодиазепины, антигистаминные препараты и др.

Терапия «умеренной» боли
Пероральный путь введения препаратов является предпочтительным, если пациент может принимать препараты через рот. Для пациентов со слабой или умеренно выраженной болью, у которых адекватный контроль боли не достигается регулярным пероральным приемом парацетамола или нестероидных противовоспалительных препаратов, добавление опиоидного анальгетика может обеспечить достижение эффективного обезболивания без неблагоприятных побочных эффектов. В качестве альтернативы возможно использование низких доз опиоидных анальгетиков (например, морфина, ТТС фентанила).
Терапия «сильной» боли
Как часто возникает боль при раке?
Боль возникает у 30% больных раком, которые получают лечение, и у 60-90% больных в связи с прогрессированием болезни. Основные источники возникновения боли при раке:
- собственно рак (45-90%);
- сопутствующие воспалительные реакции, приводящие к спазму гладкой мускулатуры (11-25%);
- боль в области послеоперационной ране после хирургического вмешательства (5-16%);
- сопутствующая патология, например, поражения суставов, артрит (6-11%), невралгия (5-15%).
Болевые синдромы при раке группируют:
- По происхождению болевого потока: висцеральные, соматические, невропатические, психогенные.
- По качественной субъективной оценке: жгучие, колющие, режущие, сверлящие, пульсирующие.
- По интенсивности: оценивают по специальным шкалам.
- По продолжительности: острые и хронические.
- По локализации: абдоминальные, кардиалгии, люмбалгии, мышечно-суставные и другие.
В связи со значительными различиями механизмов возникновения болевых ощущений, не существует универсального анальгетика для купирования всех видов болевых синдромов. Лечение всегда должно быть индивидуальным.
В чем причина неудач в лечении боли?
В силу отсутствия специальной подготовки по лечению боли даже у онкологов, а также в силу восприятия рака как инкурабельного заболевания, даже врачи-специалисты зачастую не осознают, что болью при раке можно управлять.
У 80-90% пациентов боль можно полностью ликвидировать, а у остальных ее интенсивность можно значительно ослабить. Для этого врачу необходимо учитывать каждый из источников и механизмов боли для подбора адекватной обезболивающей терапии при раке.
В клинической практике мы постоянно сталкиваемся с типичными ошибками при лечении болевого синдрома: неоправданно ранним назначением наркотических анальгетиков, применение чрезмерных дозировок препаратов, несоблюдение режима назначения анальгетиков.
Технологии управления хроническими болевыми синдромами
«Евроонко» оснащена всем необходимым, включая наиболее современные обезболивающие препараты при онкологии, индивидуальные носимые помпы, аппараты для дозированного введения. Клиника имеет требуемые законодательством Российской Федерации лицензии и разрешения. У нас функционирует хорошо оснащенное отделение терапии болевых синдромов, в нем работают врачи-специалисты в области медицины боли.

Воспользуйтесь быстрыми ссылками, чтобы узнать об интересующем вас методе обезболивания:
Обезболивание при раке 4 стадии позволяет значительно улучшить качество жизни пациента, уменьшить, а в большинстве случаев предотвратить страдания. Это помогает подарить неизлечимому больному дополнительное время, в течение которого он может активно общаться с родными и близкими, провести последние дни жизни без мучительных симптомов.
Обезболивающие пластыри
Это способ трансдермального введения препарата. Пластырь содержит четыре слоя: защитная полиэфирная пленка, резервуар с действующим веществом (например, с фентанилом), мембрана, корректирующая интенсивность выделения и липкий слой. Пластырь можно наклеить в любом месте. Фентанил высвобождается постепенно на протяжении 3 суток. Действие наступает уже через 12 часов, после удаления концентрация лекарственного вещества в крови медленно снижается. Дозировка может быть разная, ее подбирают индивидуально. Пластырь назначают, как правило, в самом начале третьей ступени обезболивания при онкологии.
Спинальная анестезия
При спинальной анестезии лекарство вводят в спинномозговой канал, субарахноидально. Это приводит к временному «выключению» тактильной и болевой чувствительности. Введение требует от врача определенного опыта. В качестве средств для обезболивания используют местные анестетики и опиоидные анальгетики. Эффект длительный и выраженный. В основном используется при оперативных вмешательствах, при острой, невыносимой боли, имеет ряд побочных эффектов на сердечно-сосудистую, дыхательную системы.
Эпидуральная анестезия
Более щадящий по сравнению с предыдущим метод. Лекарство вводят в пространство, где формируются спинномозговые нервы. Препараты аналогичны спинальной анестезии. Эпидуральная анестезия используется, чтобы на долгое время снять боль, когда оральный и парентеральный методы введения уже не приносят результатов.
Катетеризационные методики
Катетеризационные методики позволяют обеспечивать длительное качественное обезболивание. Внедрение постановки порт-систем в эпидуральное и субарахноидальное пространство с применением местных, наркотических и адъювантных препаратов позволяют на продолжительное время избавится от болевого синдрома и снизить применение других анальгетиков, имеющих свои побочные эффекты.
Нейролизис через ЖКТ при помощи эндосонографии
Нейролизис (невролиз) — это процесс разрушения ноцицептивного (болевого) нервного пути.
Одним из наиболее эффективных методов является нейролизис чревного (солнечного) сплетения, которое располагается в забрюшинном пространстве в верхнем отделе живота и осуществляет иннервацию органов брюшной полости: желудка, печени, желчевыводящих путей, поджелудочной железы, селезенки, почек, надпочечников, толстого и тонкого кишечника до селезеночного изгиба.
Введение анальгетика происходит трансгастрально — через ЖКТ, точность обеспечивает эндоскопический ультразвуковой контроль. Такие методы местного обезболивания применяются, к примеру, при раке поджелудочной железы с эффективностью до 90%. Обезболивающий эффект способен сохраняться более нескольких месяцев, в то время как наркотические анальгетики классическим способом пришлось бы вводить постоянно.

Введение препаратов в миофасциальные триггерные пункты
Миофасциальный болевой синдром выражается в спазме мышц и появлении в напряженных мышцах болезненных уплотнений. Они называются триггерными точками и болезненны при нажатии. Инъекции в триггерную зону снимают боль и улучшают подвижность участка тела. Цель инъекций в триггерные точки — «разорвать» болевой круг «боль-спазм-боль». Ими с успехом лечат спазмы множества групп мышц, особенно в области рук, ног, поясничного отдела и шеи, головы. Часто используют в качестве дополнительной терапии при фибромиалгиях и головных болях напряжения.
Фасциальные блокады и блокады нервов и сплетений
Такой же качественный эффект обеспечивают фасциальные блокады и блокады нервов и сплетений.
Блокада нерва или нервного сплетения предусматривает введение препарата около нерва, который связан с пораженным органом и вызывает боль. Процедуры периферических блокад выполняются опытными специалистами при помощи ультразвуковой навигации, что позволяет более точно вводить анальгетический препарат в необходимое место, не затрагивая и не повреждая нервные структуры.
Использование в процессе блокады гормональных препаратов позволяет устранить боль на долгое время, а многократная блокада может убрать боль на несколько месяцев. В зависимости от вида анестетика, процедуру проводят раз в год, раз в полгода или каждую неделю. Еще один плюс — минимальное количество негативных последствий.
Радиочастотная абляция
В основе этой технологии лежит выборочная термокоагуляция определенных нервов специальными электродами. Зона поражения аккуратно контролируется, позволяя воздействовать на очень небольшие участки, не повреждая расположенные рядом двигательные и чувствительные нервы. Восстановление после процедуры происходит очень быстро и почти без последствий, что позволяет пациенту вернуться к нормальной жизни.
Процедура может выполняться без госпитализации. Радиочастотное разрушение дает длительный эффект, который может длиться до года и более.
Частота развития осложнений и побочных эффектов очень мала. Если боль возобновляется, лечение может быть проведено повторно.
Пациенты с очевидными психическими нарушениями, с вторичными болями или наркотической зависимостью — это неподходящий контингент для нейродеструктивных манипуляций. Такие пациенты могут продолжать жаловаться на боли, даже если процедура проведена успешно. У пациента должен быть сформирован реалистический взгляд на исход лечения. Он должен понимать, что целью является уменьшение боли, а не полное ее устранение.
Перед нейродеструктивной процедурой обязательно проведение диагностической блокады. Хороший эффект от диагностической блокады может прогнозировать удовлетворительный результат нейродеструкции. Тем не менее, такую же диагностическую блокаду нужно повторить, по крайней мере, еще один раз, даже если ослабление боли было значительным, чтобы свести на нет эффект плацебо.
Если результат не совсем ясен, следует использовать дифференциальное блокирование. У пациентов с распространенной или мультилокальной болью результат лечения обычно не оправдывает ожидания. Пациент должен осознавать, что воздействие на один участок может не привести к достижению желаемого эффекта и, возможно, потребуется дополнительная деструкция для максимально возможного уменьшения боли.
Врачи «Евроонко» о радиочастотной аблации:

Следует избегать проведения процедуры на смешанных нервах, поскольку это может привести к потере кожной чувствительности и мышечной слабости. Деафферентационные боли могут усугубляться при деструкции поврежденного нерва. В том случае, когда боль имеет центральное происхождение (спинальная или выше), деструкция периферического нерва может вызывать увеличение болевой перцепции за счет элиминации входящего стимула. Лучшая альтернатива в этом случае — это нейроаугментация с TENS или стимуляция спинного мозга.
Нейрохирургические вмешательства
В ходе процедуры нейрохирург перерезает корешки спинномозговых или черепных нервов, по которым проходят нервные волокна. Тем самым мозг лишается возможности получать болевые сигналы. Разрезание корешков не приводит к утрате двигательной способности, однако может затруднить ее.
Анальгезия, контролируемая пациентом (PCA)
Этот вид обезболивания основан на простом правиле: пациент получает анальгетики тогда, когда он этого хочет. В основу схемы положено индивидуальное восприятие боли и необходимость приема анальгетиков. В европейских странах РСА принята в качестве стандарта постоперационного обезболивания. Метод прост и относительно безопасен. Однако пациентам необходимо проходить тщательный инструктаж.
PCA наиболее эффективна при использовании катетерных методов (эпидуральная, спинальная анестезия, блокада нервных сплетений с установкой катетера), а также порт-систем, как венозных, так и эпидуральных и интратекальных.
Обезболивающие при раке желудка
Неприятные ощущения и боли испытывают примерно 70% пациентов, страдающих раком желудка. Как правило, боль локализуется в животе, но по мере прогрессирования опухоли может возникать и в других местах: в спине, ребрах, костях. В качестве симптома паранеопластического синдрома или побочного эффекта химиотерапии могут возникать нейропатические боли.
Помимо трехступенчатой системы, для борьбы с болью и дискомфортом при раке желудка применяют бензодиазепины, антидепрессанты, препараты гормонов коры надпочечников (преднизолон, дексаметазон), снотворные, антипсихотические средства. Обезболивание при метастазах в кости при болях и патологических переломах дополняют назначением бифосфонатов.
Врач может провести два вида нервных блокад:
Блокаду нервных сплетений можно проводить с помощью анестетиков и препаратов, которые временно повреждают нервы. При невролизе вводят препарат, который разрушает сплетение.
Обезболивающие при раке легких
Причиной боли в грудной клетке при раке легких может быть сама опухоль или перенесенное хирургическое вмешательство. Другие возможные причины:
- Метастазы в головном мозге приводят к головным болям.
- Метастазы органов брюшной полости приводят к болям в животе.
- Метастазы в костях приводят к костным болям, патологическим переломам.
- Паранеопластический синдром приводит к нейропатическим болям в разных частях тела. — один из побочных эффектов химиотерапии.
Как облегчить боль при раке легких?
Помимо обезболивающих уколов при онкологии легких с НПВС и наркотическими анальгетиками, помогают другие препараты, нервные блокады, лучевая терапия, паллиативные хирургические вмешательства.
Боль при раке
Боль не всегда сопровождает онкологическое заболевание и возникает много реже, чем принято считать. И также нечасто боль при раке достигает пугающей окружающих невыносимой интенсивности.
Что такое боль?
Боль - это сигнал о неблагополучии и ответ организма на непорядок в нём. Боль - психофизиологическая реакция на органические изменения в любой части организма человека. Боль - защитная реакция организма на избыточное раздражение нервных окончаний каким-то патологическим фактором. Но именно «защитная» смущает больше всего, потому что боль воспринимается как нападение своей части организма на весь организм - свой на своего.
Боль - это ощущение, которое каждый воспринимает по-своему, очень индивидуально. Её практически невозможно оценить объективно. Казалось бы, совершенно одинаковая по причине возникновения и локализации боль у каждого человека по ощущениям совсем разная. Приходится просто верить ощущениям того, кто мучается от боли. Ощущение невозможно увидеть, но очень сильная боль видна, воплощённое в движениях болевое ощущение производит настолько неизгладимое впечатление, что у очевидца навсегда появляется страх боли.

Какой бывает боль?
- Боль во внутренних органах называется висцеральной, если повреждена кожа, мышцы или кости, то это соматическая боль. Повреждение нервов отзывается нейропатической болью. Ноцицептивная боль возникает в месте повреждения, это боль после операции, когда болит именно разрез.
- Боль не всегда возникает в месте повреждения. Так при сдавлении нервного сплетения увеличенными лимфатическими узлами надключичной области, болит локоть, который иннервирует веточка поражённого нерва, и боль называется проецируемой. При опухолевом поражении желчного пузыря болит ключица, и тогда эта боль отражённая.
- Боль бывает кинжальной, режущей, колющей, тянущей, давящей, обжигающей, тупой, схваткообразной.
- Острая боль может быть разной, но главное, что она временная. Острая боль существует дни и недели, но не месяцы и годы. Вероятность избавления от боли, надежда жить без боли может изменять её восприятие на более позитивное.
- Боль дольше 3 месяцев существования считается хронической. Хроническая боль становится самостоятельной, помимо болезни её вызвавшей, она постоянна, поэтому и воспринимается как безнадёжная и вечная.
Боль всегда разная
Нет двух одинаковых болевых синдромов. Одинаковая по анатомо-физиологическим характеристикам боль каждым человеком психологически воспринимается индивидуально. Это объясняется генетическими особенностями психологического восприятия и воспитанием. Боль у человека, потерявшего надежду на излечение и помощь специалистов, сильнее, чем у ещё верящего в личное светлое будущее. Женщины выдерживают более сильную боль, чем мужчины. Но не все женщины одинаково воспринимают интенсивность боли, некоторые изнеженные дамы к маленькой боли добавляют чрезвычайно много эмоций.
Но и у одного и того же человека боль тоже разная в разное время. Ночью боль сильнее, потому что нет отвлекающих факторов дневной жизни, человек страдает в одиночку, а одному болеть всегда хуже. Изменение атмосферного давления может усилить ощущение, высокая влажность воздуха тоже не помогают. Недосып и нервозность могут сделать боль и сильнее, и слабее, тогда как принципиально интенсивность боли не изменилась. Ожидание боли тоже играет на её усиление. Каждый день с болью не похож на предыдущий и последующий.
Интенсивность боли определяется самим страдающим. Конечно, его ощущения не могут соответствовать реальности, но это восприятие ему диктует собственный порог болевой чувствительности, собственная эмоциональность. Кто-то боль преувеличивает, кто-то преуменьшает, правда в том, что от боли любой интенсивности человек страдает телом и душой.
Онкологическая боль
У онкологического пациента боль бывает часто: это острая боль после операции, острая боль при осложнениях химиотерапии и хроническая боль при лучевых повреждениях мягких тканей, острая боль при взятии анализов крови и введении лекарств, хроническая боль от развивающейся опухоли и растущих метастазов. Каждая боль имеет свою эмоциональную окраску: жгучая, тупая, спастическая.
Пациент может одновременно иметь несколько видов боли: тупая боль в поясничном отделе позвоночника, поражённом метастазами, которая становится острой при изменении положения тела. И тут же острая жгучая боль из-за развившегося после химиотерапии лекарственного стоматита и спастическая из-за поражения слизистой кишечника. При этом совершенно не исключаются обычные для всех людей временные головные боли, связанные с утомлением или повышением давления.
Онкологическая боль связана с наличием опухоли, первичной или вторичной - метастазов. Метастазы прорастают в окружающие здоровые ткани, вовлекая в раковый процесс и разрушая нервные окончания, сигнализирующие в головной мозг о беде. Не во всех органах метастазы вызывают боль. Так поражение лёгочной ткани безболезненно пока процесс не вовлечёт плевральные листки, которые будут болеть во время вдоха. Боли в печени или почке появятся при вовлечении в раковый процесс капсулы, покрывающей орган.
Метастазы в костях заболят, когда процесс распространится на обильно иннервированную надкостницу - внутри кости почти нет нервов, а поэтому боли тоже не будет. Метастазы в головном мозге оттесняют ткани, но боль появиться только при сильном сдавлении мозга, плюс дополнительное производство ликвора и нарушение его оттока повысит внутричерепное давление.
Как лечат боль
Любая опухолевая боль вынуждает к ограничениям активности и движений. Но острая боль проходит, а хроническая боль не позволяет делать привычное и необходимое, может уложить в постель и вовсе обездвижить, чтобы движения не вызывали усиления боли.
Не всегда возможно полностью снять хроническую боль, но нельзя не пытаться её уменьшить:
- терапевтическим влиянием на болезнь, её вызвавшую;
- медикаментозным увеличением порога болевой чувствительности;
- анестезирующими блокадами проводящих боль нервных окончаний;
- психологической поддержкой пациента;
- изменением образа жизни пациента на дающий меньше поводов для усиления боли.
Лечение боли нельзя сводить только к приёму обезболивающих препаратов. Но лекарственная терапия, тем не менее, должна быть правильной и адекватной. Поскольку метастазы, особенно костные, удалить не представляется возможным, со временем они обеспечивают постоянную боль. Обезболивать в этом случае можно не только анальгетиками, но и химиотерапией, и бисфосфонатами, и радиоактивными препаратами. Варианты разнообразия обезболивающей терапии есть не только при костном поражении.
Лекарственная терапия
Основная цель лекарственного воздействия - быстрое и надежное достижение обезболивающего эффекта. Всемирная организация здравоохранения предлагает несколько этапов лечения боли, на каждом из которых используются определённые группы средств, начиная с достаточно эффективных у большинства пациентов и малотоксичных, постепенно переходя к препаратам с большим числом побочных реакций. При выборе вида обезболивания обязательно учитывается степень страданий и влияние боли на качество жизни.
5 рекомендаций пациентам и их близким
- При усилении интенсивности хронического болевого синдрома не стоит одновременно использовать для лечения боли препараты одной группы, эффект вряд ли вырастет, но побочные реакции гарантированы в большем объёме и выраженности. К примеру, диклофенак и ибупрофен или вольтарен сочетать нецелесообразно. Надо выбрать препарат другой фармакологической группы.
- Не всегда наркотический анальгетик становится панацеей. К примеру, боли в кишечнике лучше снимаются спазмолитиками или комбинированными с ними препаратами, костные боли хорошо реагируют на нестероидные противовоспалительные средства (НПВС), неврологическая боль мало чувствительна к наркотикам, а помогает НПВС кеторол.
- В некоторых случаях требуется назначение наркотиков с НПВС.
- Если обезболивающее лекарство совершенно не снимает боль 12 часов, то либо надо увеличить его дозу, либо поменять препарат.
- Всегда необходимо лечить сопутствующие патологические симптомы, самостоятельно не вызывающие боль, но усугубляющие психологический дискомфорт и физические страдания. К примеру, ликвидировать запор или изжогу.
Принципы лечения боли
- Эффект лекарства не всегда одинаковый, он зависит от настроения, времени суток, наличия рядом близких, даже от погоды. Подход к назначению обезболивающего индивидуальный.
- Разработаны стандартные последовательности назначения обезболивающих препаратов, показавшие эффективность на тысячах пациентов, их необходимо придерживаться. Время для эксперимента придёт позже, а до того надо использовать наработанное человечеством и доказавшее свою эффективность и пользу.
- При утрате чувствительности к лекарственному средству, переходят к более сильному препарату, выбор аналогичного по активности препарата неправилен.
- На любом этапе к препаратам стандартной последовательности можно присоединять вспомогательные - адъювантные препараты, в том числе и воздействующие на центральную нервную систему.
- Боль легче предотвратить, чем устранить, поэтому интервал между приёмом анальгетика зависит от длительности обезболивания. Лекарство должно приниматься до возникновения боли.
- При необходимости лекарство нужно принимать раньше планируемого времени.
- Лучшие средства те, которые легко принимать - это таблетки или ректальные свечи. Инъекции неудобны, к ним переходят при неэффективности таблеток.
Все эти принципы используют в лечении болевого синдрома врачи «Евроонко». Мы владеем не только лекарственным обезболиванием онкологических пациентов, но и всем известным спектром хирургических и неинвазивных (без повреждения кожи) методов лечения боли. В «Евроонко» помогут жить лучше и с меньшей болью.
Принципы контроля и лечения боли у неизлечимых больных раком
Боль - вечный спутник человечества, поэтому борьбе с ней медики во все времена уделяли много внимания. Именно, учитывая глобальное значение этой проблемы, а также далеко не всегда удовлетворительные результаты борьбы с болью, было создано Международное общество по изучению боли, регулярно проводятся конгрессы.
У онкологических больных боль - один из наиболее широко распространенных симптомов, особенно на Ш-IV стадии заболевания.
Боль по своей интенсивности подразделяется на слабую, среднюю, сильную и очень сильную. Подобная оценка интенсивности боли на основании субъективных ощущений больного производится как до начала лечения, так и в процессе лечения боли, чтобы
можно было контролировать эффективность болеутоления.
Все противоболевое лечение у онкологических больных строится на применении ненаркотических, наркотических и вспомогательных (адьювантных) препаратов, использование которых и легло в основу трехступенчатого (этапного) подхода к лечению боли, разработанного и предложенного Всемирной Организацией Здравоохранения.
На первой ступени лечения хронической боли слабой и средней интенсивности применяются ненаркотические анальгетики (неопиоиды). Основными препаратами этой группы являются аспирин, парацетамол, а также многочисленные анальгетики-антипиретики (анальгин, седальгин, пентальгин и др.). Аспирин обычно назначается в дозе до 1000 мг на прием каждые три-четыре часа. Доза парацетамола, как и препаратов подобных анальгину, несколько ниже - до 500-600 мг на прием с интервалом 5-6 часов. Побочные эффекты аспирина хорошо известны - вероятность желудочно-кишечного изъязвления, уменьшение свертываемости крови, аллергические реакции. К этим проявлениям наиболее предрасположены лица пожилого возраста.
Парацетамол, в отличие от аспирина, более безопасен с точки зрения возникновения побочных эффектов (при суточной дозе менее 4 г). Однако, в случаях применения больших доз этих препаратов может проявляться гепатотоксичность, что заставляет особенно осторожно подходить к их назначению у больных с нарушением функции печени.
При лечении боли у онкологических больных успешно используются нестероидные противовоспалительные препараты (НСПВП). К этой группе относятся бруфен, вольтарен, индометацин (метиндол), напросин. Эти препараты особенно эффективны (на любой ступени) в сочетании с основными анальгетиками (опиаты, неопиаты) при лечении боли, вызванной костными метастазами. Использование ненаркотических анальгетиков в лечении более сильной боли ограничено их реальной способностью к обезболиванию. Обезболивающий эффект имеет свои пределы и не повышается бесконечно с увеличением дозы препарата, при этом возрастает только опасность побочных эффектов и проявления токсичности.
На второй ступени лечения хронической боли у онкологических больных, когда боль усиливается, несмотря на повышение дозы препаратов первой ступени, используются слабые опиаты. К препаратам этой группы относятся кодеин, дионин, а в последнее время особую популярность приобрел трамал (трамадол). Наибольшего внимания заслуживает именно этот препарат в связи с удобством его применения, особенно в домашних условиях, т.к. он выпускается в виде капсул, капель, свечей и в ампулах (разовая доза 50-100 мг каждые 4-6 часов; максимальная суточная доза 400мг).
Препарат высокоэффективен при лечении боли средней и иногда большой интенсивности. В последние годы стал широко использоваться препарат DHC Continus (дигидрокодеин) для лечения хронической боли средней интенсивности. Выпускается в виде таблеток (60, 90 и 120 мг), которые обладают действием в течение 12 часов.
В тех случаях, когда применение ненаркотических анальгетиков, слабых опиатов не дает должного эффекта, и боль продолжает усиливаться, следует переходить к болеутолению с использованием препаратов третей ступени, т.е. сильных опиатов. К их числу относятся просидол, норфин (но-пен, бупренорфин), морфин, MST-Continus, дюрагезик.
Просидол является оригинальным отечественным препаратом, выпускается в виде таблеток по 20мг для сублингвального (защечного) применения, а также в ампулах по 1,0 - 1%. Препарат особенно удобен для применения в таблетированной форме с разовой дозой 20-40 мг и суточной дозой до 200 мг. Время действия одной дозы 4-6 часов. Побочные проявления в виде потливости, подавленности выражены слабо и отмечались лишь у отдельных больных.
Норфин представлен в виде ампул по 1мл или сублингвальных таблеток по 0,2 мг. Разовая доза 0,2-0,4 мг, суточная доза 1-2мг, периодичность приема - через 4-6 часов. Препарат является довольно сильным наркотическим анальгетиком, но в отличие от просидола обладает выраженным побочным действием (тошнота, рвота, запоры, подавленность, галлюцинации).
В последнее время получили широкое распространение препараты морфина под названием MST-Сontinus в виде таблеток по 10, 30, 60, 100 и 200 мг пролонгированного действия (в течение 12 часов).
Дюрагезик - оригинальная лекарственная форма для накожного использования, содержит фентанил в разной дозировке (25, 50, 75 и 100 мкг/час) и выпускается в виде пластыря, содержащего специальный резервуар с обезболивающим препаратом. Доза препарата зависит от размера пластыря, который наклеивается на сухую кожу в любой части тела. Длительность действия препарата - 72ч.
Побочные проявления в виде тошноты, рвоты, запоров иногда подавленности настроения отмечаются в первые 2-3 дня приема наркотических анальгетиков и проходят самостоятельно или после приема соответствующих лекарственных препаратов, направленных на их устранение (противорвотные, слабительные, антидепрессанты). Психическая зависимость (наркомания) развивается у онкологических больных крайне редко, не чаще чем у 1 из 100 000 пациентов, получающих противоболевое лечение наркотическими препаратами. Несмотря на большую редкость этого осложнения, у медицинских работников оно вызывает самое большое опасение, что приводит к необоснованному снижению дозы наркотических препаратов, а иногда и отказ в них больному.
При лечении хронической боли у онкологических больных такими препаратами, как MST-Continus, дюрагезик, понятия "максимальная" и "рекомендуемая" доза не должны быть использованы - анальгетики применяются в дозировке, которая обеспечивает обезболивающий эффект.
Наряду с основными анальгетиками (опиаты и неопиаты) большое значение в борьбе с хронической болью у онкологических больных имеют адьювантные препараты. Эта группа включает различные по фармакологическому действию препараты, в частности, кортикостероиды, антидепрессанты, противосудорожные, антигистаминные. В большинстве случаев эти лекарства используются в лечении специфических симптомов и осложнений, возникающих у онкологических больных. Они могут применяться и тогда, когда использование наркотиков ограничено появившейся к ним устойчивостью или побочными проявлениями.
При боли, характеризующейся как "жгучая" (нейропатическая), эффективно использование антидепрессантов - амитриптиллин в разовой дозе 25мг и суточной - до 50-75мг. Боль, описываемая как "острая, простреливающая, кинжальная, пульсирующая", хорошо купируется анальгетиками в комплексе с антиконвульсантами - финлепсин по 10 мг три-четыре раза в сутки.
Опыт лечения хронической боли показывает, что комбинация препаратов различных ступеней возможна и эффективна (аспирин, парацетамол, анальгин - кодеин, трамал - просидол, морфин), и этим удается снизить дозу опиатов. Однако сочетание нескольких препаратов одной группы (анальгин - парацетамол, просидол - норфин - морфин) ожидаемого усиления анальгетического эффекта не дает, и применять такие сочетания не рекомендуется.
В заключение приведем основные принципы лечения хронической боли у онкологических больных:
-прием по часам, а не по требованию. Соблюдение этого принципа позволяет достичь наибольшего анальгетического эффекта с минимальной суточной дозой анальгетика. Прием "по требованию" в конечном итоге влечет за собой гораздо большую дозу, поскольку концентрация анальгетика в плазме крови падает, и это требует дополнительного количества препарата для ее восстановления и достижения удовлетворительного уровня обезболивания;
-лечение по восходящей подразумевает, что всегда следует начинать с ненаркотических анальгетиков, переходя при необходимости сначала к слабым, а затем сильным опиатам. Из числа рассмотренных нами анальгетиков можно составить следующую схему последовательности применения основных анальгетиков: аспирин, парацетамол - кодеин, DHC-Continus - трамал - просидол - норфин - морфин, MST-Continus, дюрагезик;
-адекватная доза и режим должны строго соблюдаться, как основа эффективного анальгетического действия;
-прием через рот должен осуществляться как можно более длительный период, принимая во внимание, что это самый удобный способ приема препаратов для больного, особенно в домашних условиях;
-побочные эффекты анальгетиков должны предупреждаться и в случаях их возникновения - адекватно лечиться.
Центр управления болью
Боль не всегда сопутствует онкологическим заболеваниям, но, несомненно, это один из самых распространенных симптомов рака. По некоторым данным, болевой синдром испытывают 25% пациентов, у которых впервые диагностирована злокачественная опухоль, 30% пациентов, которые продолжают лечение, и 75% пациентов с онкопатологией на поздних стадиях. Мучительная боль - один из главных страхов онкологических пациентов. Но возможности современной медицины зачастую позволяют успешно лечить этот симптом. Существует много различных видов лекарств, разные способы приема и немедикаментозные методы, которые могут помочь облегчить болевые ощущения.
Каких разновидностей бывает боль?
Эксперты из Международной ассоциации по изучению боли (IASP) определяет боль как неприятное многомерное сенсорное и эмоциональное переживание в ответ на фактическое или потенциальное повреждение тканей организма. Болевые ощущения бывают разными: онкологический пациент, который их испытывает, может замечать, что их характер и интенсивность меняются изо дня в день и в течение суток. Важно отслеживать эту динамику, изменения в симптомах и сообщать врачу. Это поможет доктору определить какого типа боль в данном случае, подобрать оптимальные препараты и схему лечения, чтобы облегчить симптомы.
Нужно понимать, что не всякие болевые ощущения, возникающие при онкологическом заболевании - это «боль от рака». Они могут быть вызваны и другими причинами, в том числе не связанными с основным диагнозом.
В медицине принято выделять различные типы боли. Например, врачи могут назвать ее «острой», «хронической», “постоянной” или «прорывной». Разберемся, что обозначают эти термины.
Острая боль
Обычно острая боль очень сильная, быстро возникает, но длится недолго. Она свидетельствует о том, что прямо сейчас в тканях организма произошло повреждение. Например, сразу после механической травмы возникает интенсивная боль, и затем она стихает по мере заживления.
Хроническая (постоянная) боль
Хроническая или постоянная боль может нарастать быстро или в течение длительного времени. Ее интенсивность тоже бывает разной. Как следует из названия, в отличие от острой боли она беспокоит в течение длительного времени. Хронической принято считать боль, сохраняющуюся более трех месяцев. Она снижает качество жизни, ограничивает повседневную деятельность.

Прорывная боль
Прорывная боль называется так потому, что она как бы «прорывается», внезапно возникает несмотря на то, что человек регулярно принимает препараты против хронической боли. Чаще всего невозможно предсказать, когда произойдет такая «вспышка».
Обычно прорывная боль возникает очень быстро и сохраняется не дольше часа. По характеру она сильно напоминает хроническую боль, но отличается по интенсивности и более мучительна. Такие приступы могут возникать до нескольких раз в день на фоне постоянного приема обезболивающих препаратов.
Прорывная боль возникает по тем же причинам, что и хроническая. Ее может вызывать непосредственно злокачественная опухоль или применяемые методы лечения. Некоторые пациенты жалуются, что у них боль возникает при выполнении определенных действий, например, когда они ходят, одеваются. А иногда прорывная боль появляется спонтанно, без видимых причин.
Прорывная боль снижает качество жизни, и с ней важно бороться. Она не купируется теми же лекарствами, которые помогают против хронических болей. Требуются дополнительные дозы обезболивающих и других препаратов.
Как мы отметили выше, онкологический диагноз не означает того, что пациента непременно будут беспокоить боли. Если этот симптом появился - нужно сообщить о нем врачу. Например, в клинике «Евроонко» функционирует центр лечения боли, и мы уделяем большое внимание этому направлению.
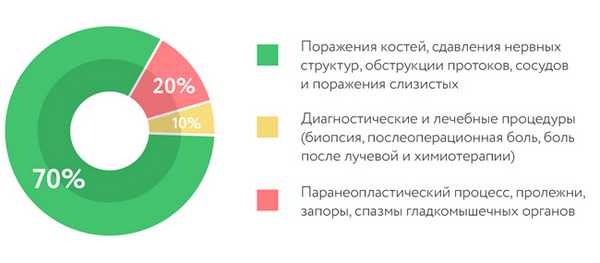
Как боль влияет на онкологического пациента?
Боль любого типа (не только при раке), если она сильная, длительная, мучительная, влияет на все сферы жизни. В один день человек может чувствовать себя лучше, а в другой сильно мучиться, но в целом качество жизни всегда снижается. Многие люди не могут полноценно справляться с повседневными делами, принимать пищу, выполнять работу. Зачастую нарушается сон, возникает раздражительность, которая влияет на отношения с близкими. Когда очень больно, легко возникает грусть, подавленность и даже чувство злости. При этом родные и друзья, не испытывая тех же ощущений, зачастую не могут понять, что чувствует больной человек, и он ощущает себя одиноким, «брошенным». Все эти реакции естественны. Нельзя терпеть мучительную боль, нужно рассказать о ней врачу и попросить назначить эффективное лечение.
Можно ли уменьшить боль при раке?
Нельзя воспринимать болевые ощущения как естественное, «нормальное» проявление онкологического заболевания. Какой бы сильной и мучительной она ни была - ее можно взять под контроль. Ее не всегда получается устранить полностью, но врач приложит все силы, чтобы максимально уменьшить болевые ощущения, насколько это возможно. Важно подробно описать свое самочувствие, рассказать о характере боли, когда и при каких условиях она возникает - это поможет доктору подобрать оптимальное лечение.
Почему при раке возникает боль?
Часто боль вызывает сама злокачественная опухоль. При этом интенсивность болевых ощущений зависит от многих факторов:
- тип рака;
- стадия заболевания - при более поздних стадиях болевые ощущения сильнее;
- сопутствующие проблемы со здоровьем;
- индивидуальный порог болевой чувствительности пациента;
- локализация злокачественной опухоли - например, она может сдавливать нервы или спинной мозг.
Хирургические вмешательства по поводу рака, химиотерапия, лучевая терапия, некоторые диагностические процедуры - всё это также может вызвать боль.
В некоторых случаях болевой синдром и вовсе не связан с онкологическим заболеванием и его лечением. У больного раком, как и у любого человека, может банально болеть голова из-за мигрени или поясница из-за межпозвоночной грыжи.
Боль, вызванная злокачественной опухолью
Рак может вызывать боль по разным причинам. Иногда опухоль разрушает или сдавливает нервы, блокирует просвет полых органов, нарушает их целостность, раздражает серозные оболочки (плевру, брюшину).
Сдавление спинного мозга
Злокачественные опухоли, которые распространяются на позвоночник, способны приводить к компрессии (сдавлению) спинного мозга или отходящих от него нервов. Первым симптомом, как правило, становится боль в шее или пояснице, которая может быть очень интенсивной. Она усиливается при кашле, чихании, может распространяться в ногу, руку. Также из-за сдавления нервов в руке или ноге может появиться слабость мышц, чувство онемения, покалывания. В тяжелых случаях возникают парезы (нарушение движений) и параличи, нарушается функция мочевого пузыря, прямой кишки.
Компрессия спинного мозга - очень грозное состояние. Как только появились первые симптомы, ее нужно немедленно устранить, иначе разовьются серьезные осложнения, повреждения нервных структур станут необратимыми. Чтобы убрать сдавление, проводят лучевую терапию участка позвоночника, в котором возник стеноз, применяют стероиды. Может быть выполнено хирургическое вмешательство с последующим курсом лучевой терапии.
Боль в костях
Боль этого типа возникает при первичных опухолях в костях и костных метастазах. Лечение в данном случае направлено на борьбу против злокачественной опухоли и укрепление пораженных костей:
- Лучевая терапия.
- Применение радиофармпрепаратов, которые оседают в костной ткани и укрепляют ее.
- Бифосфонаты - препараты, которые защищают костную ткань от разрушения.
- Многим пациентам помогают вышеперечисленные методики, но некоторым дополнительно требуются обезболивающие препараты.
Костная боль возникает при применении препаратов из группы факторов роста, или колониестимулирующих факторов (CSF). Их назначают при снижении уровня лейкоцитов - одном из побочных эффектов химиотерапии. Факторы роста активируют костный мозг и заставляют его производить больше белых кровяных телец. А за счет повышения активности костного мозга начинает беспокоить боль в костях.
Боль после хирургического лечения рака
Любая операция - травма для организма, поэтому послеоперационный период может сопровождаться болью. Обычно они сохраняются от нескольких дней до нескольких недель, в зависимости от типа и объема хирургического вмешательства. Врач назначит подходящие обезболивающие препараты. Поначалу понадобятся более мощные лекарства, возможно, даже опиоидные анальгетики. Постепенно дозы можно будет уменьшить и перейти на более слабые препараты.
Фантомная боль - это особая разновидность болей после хирургического вмешательства. Они возникают в несуществующей части тела после того, как она была удалена, например, в руке, ноге, молочной железе. Такие болевые ощущения - не просто плод воображения, они вполне реальны, но ученые до сих пор не могут объяснить их происхождение.
С фантомными болями борются разными способами, в том числе обезболивающими препаратами, антидепрессантами, физиопроцедурами, чрескожной электрической стимуляцией (TENS). Ни один метод не помогает постоянно держать под контролем боль у всех пациентов. Но возможности современной медицины позволяют улучшить состояние.
Побочные эффекты химиотерапии и лучевой терапии
Периферическая нейропатия
Периферическая нейропатия - это поражение периферических нервов. Помимо химиопрепаратов, к нему может привести недостаток витаминов при нарушении питания, сдавление нерва опухолью, инфекции, сахарный диабет, некоторые препараты, которые применяются для лечения других заболеваний.
Симптомы периферической нейропатии:
- боль;
- чувство жжения, покалывания, «ползания мурашек»;
- онемение;
- слабость в определенных группах мышц;
- неловкость движений;
- неуверенная походка.
Заметив у себя симптомы из этого списка, нужно сразу сообщить о них врачу.
Язвы на слизистых оболочках
Один из возможных побочных эффектов химиотерапии - появление болезненных язв в ротовой полости и/или горле. Из-за этого возникают проблемы с приемом пищи, жидкости, речью.
Лучевая терапия может вызвать лучевые ожоги кожи, мукозит (воспаление слизистых оболочек) и рубцовый процесс. Побочные эффекты возникают в том месте, которое подверглось облучению. Наиболее часто встречается боль, вызванная поражением горла, кишечника и мочевого пузыря.
Диагностические процедуры
Некоторые методы диагностики рака также могут вызвать боль. Как правило, это диагностические процедуры, во время которых необходимо сделать прокол, разрез или ввести инструмент в просвет полого органа. Перед проведением тех или иных манипуляций нужно спросить врача, могут ли они привести к болям, и что можно сделать для того, чтобы уменьшить этот симптом.
В центре лечения боли клиники «Евроонко» применяются наиболее современные методы диагностики и купирования болевого синдрома. У нас работают врачи-специалисты, которые назначают обезболивание в соответствии с рекомендациями ВОЗ и других авторитетных международных организаций. В клинике всегда в наличии все необходимые препараты, и мы готовы немедленно приступить к лечению.
Читайте также:
