Профилактика чумы. Бешенство и история изучения заболевания
Добавил пользователь Skiper Обновлено: 22.01.2026
ММА имени И.М. Сеченова
О дин из персонажей «Илиады» греческий воин Теукр называет Гектора, сына царя Приама, бешеной собакой. Это самое древнее в литературе упоминание о бешенстве, известном, однако, гораздо раньше. Бешеные собаки, например, изображались в древнеегипетской живописи. Их боялись - они несли смерть. В греческой мифологии был даже бог этой страшной болезни - Аристакс, сын Аполлона, а Артемида (у римлян - Диана) обладала даром излечивать ее.
В работах Плутарха, Овидия, Вергилия мы находим подробное описание бешенства. Цельс, древнеримский врач, оставил обширный медицинский труд (100 г. до н.э.), в котором описал случаи бешенства у своих рабов. Впервые он указал на водобоязнь (гидрофобию). Им же были даны первые рекомендации по борьбе с этим недугом - очищение ран, промывка их уксусом или крепким вином, прижигание раны раскаленным железом. Другой древнеримский врач - Гален также советовал прижигать рану. Прижигание оставалось самым эффективным средством вплоть до открытия вакцины, сделанного Луи Пастером. Цельс, а также Донат, Диоскорид предполагали передачу бешенства через слюну больного животного. Их предположение было подтверждено наукой только в XIX веке. С древности считалось, что бешенство вызывается червяком, гнездящемся под языком. И у многих народов существовало правило - делать надрез под языком против бешенства.
В XVIII веке известный патологоанатом Моргани утверждал, что и многие здоровые собаки могут передавать болезнь. Считалось также, что бешенство может передаваться через воздух, зараженный дыханием больных животных и людей. Этим объясняется возникновение жестоких обычаев, например, удушение больных между двумя матрасами, которые потом сжигались.
Большую ясность в механизм передачи бешенства внесли в 1804 г. опыты Усенке. Он сумел заразить болезнью собак и кроликов, смазав ранки на их коже слюной бешеной собаки. Так был установлен источник заражения. Но что же дальше?
Для наших предков бешенство было реальным воплощением ужаса. Увы, и теперь заболевший обречен. Единственный шанс на спасение - прививка, сделанная сразу после укуса бешеным животным.
Открытие вакцины против бешенства - одно из величайших открытий медицины XIX века.
В истории медицины много парадоксов. Вот один из них. Луи Пастер (1822-95) - не медик, но ему принадлежит несколько открытий, которых хватило бы на целую плеяду великих врачей.
В девятилетнем возрасте Пастер присутствовал при «лечении» каленым железом крестьянина, укушенного бешеной собакой. Крики этого несчастного много лет преследовали его. А в 1880 г., будучи уже известным ученым, он получил «подарок» от ветеринарного врача Пьера Бурреля - двух бешеных собак в металлических клетках - с просьбой заняться изучением болезни. Вскоре Буррель умер, заразившись бешенством. Эта трагедия подтолкнула Пастера к исследованиям.
В лабораторных условиях было абсолютно точно доказано, что болезнь никогда самопроизвольно не возникает: возбудитель находится либо в слюне, либо в центральной нервной системе. Для культивирования вируса был выбран кролик. Ученый культивирует возбудитель в мозге кролика, перевивает болезнетворный материал от одного животного к другому, от умершего к живому. Наконец наступает самый ответственный этап - создание вакцины для предупреждения болезни.
Шли месяцы, годы напряженной работы. Л.Пастер, Э.Ру, Ш.Шамберлан сутками не выходили из лаборатории. И вакцина бала получена!
После опытов на животных действие вакцины необходимо было проверить на людях. Л.Пастер собирался провести эксперимент на себе: «Я все еще не решаюсь испробовать лечить людей. Мне хочется начать с самого себя, то есть сначала заразить себя бешенством, а потом приостановить развитие этой болезни - настолько велико мое желание убедиться в результатах моих опытов».
Но судьба распорядилась иначе. В неимоверных мучениях от бешенства продолжали погибать люди. К ученому обратились обезумевшие от горя матери детей, искусанных бешеными собаками и обреченных на гибель. Это были 9-летний Иосиф Мейстер и 14-летний Жан Батист Жюпиль (последнему на территории Института Пастера в Париже поставлен памятник, изображающий мальчика, храбро сражавшегося с бешеной собакой). Оба мальчика были спасены благодаря вакцинации, и это стало поистине выдающимся событием в истории медицины.
Вслед за первыми пациентами, о которых быстро распространился слух, к Пастеру стали прибывать другие пострадавшие от укусов животных - из Франции, Англии, Австрии, Америки. А 1 марта 1886 года он получил телеграмму из города Белый Смоленской губернии: «Двадцать человек укушены бешеным волком. Можно ли их прислать к Вам?»
Трагедия маленького уездного городка не была исключением для России, где эта болезнь ежегодно уносила сотни жизней. В старинных лечебниках находим разные методы борьбы с этим недугом - от заговоров до выжигания ран каленым железом. По этой проблеме есть работа выдающегося русского медика XVIII века Д.Самойловича «Нынешний способ лечения с наставлением, как можно простому народу лечиться от угрызения бешеной собаки и от уязвления змеи» (1780). В XIX веке в газетах и медицинских журналах появляются совершенно фантастические рекомендации. Так, в «Правительственном вестнике» публиковалась статья «О лечении водобоязни русской баней». Но эффективного средства против бешенства в России, как и в других странах, еще не было.
Трагедия 20 смолян в общем потоке смертей, скорее всего, прошла бы незамеченной, не будь этой телеграммы. Л.Пастер ответил незамедлительно: «Присылайте укушенных немедленно в Париж». Только на третий день после несчастья в Белом состоялось заседание городской Думы, выделившей 16000 рублей, остальные 300 рублей собрали по подписке. И еще двое суток пострадавшие ждали, когда их отправят в Париж в сопровождении врача.
Л.Пастер с нетерпением ждал прибытия смолян. Истекал контрольный срок для введения вакцины. К тому же люди искусаны бешеным волком, не собакой. Подействует ли вакцина? Семнадцать человек остались в живых. Но смерть троих, ставшая результатом волокиты с отправкой больных, вызвала поток нападок на Л.Пастера. Началась клеветническая кампания. Ученый продолжал отстаивать свой метод. Из России прибыла еще одна группа из семи человек, укушенных бешеным волком, на этот раз из Орловской губернии. Пастер уже знал, что схема прививок таким больным должна быть иной. Ни один из прибывших орловцев не умер.
С историей Института Пастера неразрывно связана и судьба великого русского ученого И. Мечникова. Он занял место директора этого института после смерти Л. Пастера.
Но вернемся в 1888 г. Зная, что его метод должен стать достоянием медиков всего мира, Л.Пастер согласился на создание пастеровских станций в других странах, и прежде всего в России - в знак благодарности за доверие, оказанное ему во времена гонений и клеветы. Вторая причина - здесь жили многие его единомышленники и достойные преемники.
Самая первая за пределами Парижа станция прививок против бешенства была создана в Одессе. И.Мечников, уже тогда ученый с мировым именем, организовал ее и работал, отказавшись от жалованья. 11 июня 1886 г. врачи одесской станции начали делать прививки. На первую добровольно согласился 28-летний заместитель директора станции Я. Бардах.
Но России одной станции явно не хватало. И уже через месяц в Москве открылась пастеровская станция. В ее организации и работе участвовали видные российские ученые - Н. Унковский, С. Пучков, А. Гвоздев и др. Велика заслуга в создании этой станции и председателя Московского хирургического общества профессора Н. Склифосовского. Вскоре такие станции появились в Петербурге, Смоленске, Самаре, Иркутске, Киеве, Харькове, Тифлисе.
Французская медицинская академия сообщала в 1887 г., что из 18 пастеровских станций, организованных в разных странах Европы и Америки, шесть - российские.
К сожалению, сказать, что бешенство на земном шаре ликвидировано, нельзя и сегодня. Более того, интенсивность эпизоотии бешенства среди животных продолжает нарастать. Особенности эволюции бешенства в приплоде последних лет связаны, в частности, с появлением нового экологического фактора - гибридов волка с собаками, что не в последнюю очередь связано с увеличением числа брошенных, одичавших собак.
В Москве ежегодно регистрируются случаи бешенства среди животных. Каждая беспризорная собака потенциально может стать причиной трагедии. Природа мстит за нашу жестокость. Давайте помнить слова Л. Пастера: «Я непоколебимо верю, что наука и мир восторжествуют над невежеством и войной, что народы придут к соглашению не в целях истребления, а созидания, и что будущее принадлежит тем, кто более сделает для страждущего человечества».
Бешенство. История исследования заболевания. Меры профилактики
Бешенство— острое зооантропонозное (болеют животные и люди) вирусное заболевание, передающееся человеку при укусе или ослюнении раны больным бешенством животным и характеризующееся специфическим поражением центральной нервной системы с параличами в терминальной стадии и смертью. Летальность при развитии заболевания-100%-ная.
Синонимы бешенства: гидрофобия, водобоязнь.
Бешенство — одно из самых древних инфекционных заболеваний, известных человечеству. Врачи Древнего Востока еще за 3000 лет до н. э. описывали заболевание, поражающее собак и человека. Очень красочно описывается бешенство собаки в Талмуде: «Рот ее открыт, течет слюна, уши свисают, хвост висит между ногами, голос хриплый или вовсе неслышный». Таких собак рекомендовалось убить стрелой издали, не приближаясь к ним. Литературное упоминание о бешенстве есть в «Илиаде» Гомера (9 в. до н. э.), где греческий воин Теукр называет Гектора «бешеной собакой».
Уже тогда, в древности, ученые знали, что болезнь передается при укусе, отсюда рекомендация — прижигать рану. Первым описал бешенство у человека Цельс (1 в. н. э.), он и дал ему название — «гидрофобия» (водобоязнь). Особенности клиники бешенства, неизбежность смертельного исхода у заболевшего вызывали страх у окружающих, веру в то, что это либо кара, посланная с неба, либо в больного вселилась нечистая сила. Отсюда и более жесткие рекомендации: раскаленный ключ вводили в рану и вращали, «выпуская нечистую силу», а в средние века больных сжигали на кострах. Со временем при описании картины бешенства у человека все чаще делаются ссылки на проявления бешенства у собак, все чаще связывают причины заболевания с больными собаками, говорят о необходимости уничтожения бешеных животных. Так, в одном Российском указе, датированном 17 сентября 1739 г., говорится: «Во многих местах скотня и прочая мертвечина по пустырям и глухим местам валяется и непотребных собак в городе весьма умножилось и бесятся, и, дабы добрые смотрины были, полицейской канцелярии нашей именным указом накрепко подтверждается…».
Первое экспериментальное изучение механизма передачи бешенства предпринял в 1804 г. Цинке: в опыте на собаках он доказал, что инфекция передается со слюной больного животного (экспериментируя, он смазывал ранки на коже здорового животного слюной бешеного).
В 1886 г. по инициативе И. И. Мечникова и Н. Ф. Гамалеи было открыто первое в России (и второе в мире после института Пастера) учреждение по профилактике бешенства у людей — пастеровская станция.
В 1892 г. румынский ученый V. Babes, а в 1893 г. итальянский ученый A. Negri выявили специфические включения в нейронах головного мозга погибших от бешенства животных, названные впоследствии в их честь «тельца Бабеша — Негри».
Актуальность бешенства
В мире от бешенства ежегодно погибают десятки тысяч человек. Бешенство регистрируется среди людей и животных практически повсеместно, лишь некоторые островные государства (Австралия, Англия, Новая Зеландия и др.) свободны от него. К бешенству восприимчивы почти все теплокровные животные (хотя и в разной степени), а поэтому достаточно проникновения хотя бы одного зараженного животного на «чистую» территорию, чтобы и там «вспыхнул пожар».
Источник бешенства в природе — дикие и домашние млекопитающие.
Дикое бешенство, при котором основным источником являются дикие животные. Причем в различных регионах земного шара особые экологические условия сформировали и свои особенности очагов бешенства, в которых ведущая роль как резервуаров инфекции принадлежит разным животным. Так, в США основной резервуар дикого бешенства — скунсы, в нашем регионе — лисы и енотовидные собаки, в Заполярье — песцы и т. д. В Южной Америке ведущая роль в распространении болезни принадлежит летучим мышам-вампирам, причем клиника передаваемого ими бешенства отличается от бешенства, которое передается другими дикими и домашними животными.
Городское бешенство. Основной источник этого бешенства — собаки, но могут быть также кошки, сельскохозяйственные животные (коровы, лошади, свиньи). Возможна циркуляция вируса между дикими и домашними животными: больные дикие животные теряют чувство страха перед человеком, забегают в села, на окраины городов, набрасываются на всех, кто попадается на их пути. Так формируются очаги смешанного характера (природно-антропургические). Очень опасны в этих случаях безнадзорные животные.
У человека не каждое заражение заканчивается развитием заболевания, т. е. человек относительно резистентен к этой инфекции: заболевают примерно 15—30 % пострадавших, но каждый заболевший умирает. В значительной степени вероятность развития заболевания определяется локализацией укуса и дозой вируса, попавшего в организм.
Основной путь заражения— раневой (он реализуется в 90—95 % случаев); вирус в большом количестве содержится в слюне зараженных животных, инкубационный период (от момента заражения до развития типичных клинических проявлений болезни) в этом случае составляет всего 7-10 дней. Учитывая агрессивность, характерную для больных животных, вероятность быть укушенными и инфицированными при встрече с ними здоровых животных и человека достаточно велика. Заражение может произойти и при ослюнении больным животным кожи, если на ней были трещины, ссадины, раны. Одежда предохраняет от ослюнения, поэтому укусы, нанесенные через нее, менее опасны. При заражении от домашних или сельскохозяйственных животных инкубационный период удлиняется до нескольких месяцев.
Профилактика бешенства
Единственная мера профилактики, которая позволяет предотвратить развитие заболевания бешенством человека после контакта с больным животным - вакцинация. Домашние кошки и собаки, сельскохозяйственные животные подлежат обязательной вакцинации. Во многих странах запрещен ввоз домашних животных без наличия у них документов о прививках против бешенства. После контакта (ослюнение, оцарапывание, укус) с неизвестным животным, в том числе грызунами, нужно немедленно обратиться к специалисту-рабиологу. Антирабическая помощь в г. Тюмени оказывается в травматологическом пункте ОКБ №2.
Профилактика чумы
Чума - зооантропонозная природно-очаговая бактериальная инфекционная болезнь, сопровождающаяся высокой летальностью и возможностью эпидемического распространения.
На территории СНГ насчитывается 43 автономных природных очага чумы, расположенных на Юго-Востоке России, в Волго-Уральском междуречье, Казахстане, Средней Азии, на юге Сибири, в Забайкалье, на Кавказе и в Закавказье.
Возбудитель чумы - грамотрицательная полиморфная неподвижная бактерия Yersiniapestis семейства Enterobacteriaceae рода Yersinia. Обладает высокой устойчивостью во внешней среде: в различных субстратах выживает от 30 дней до 6-7 месяцев. Хорошо переносит низкие температуры, замораживание; чувствителен к высушиванию, нагреванию, быстро разрушается под действием дезинфицирующих средств.
Летальность зависит от клинической формы, срока начала лечения и составляет от 10 до 50%.
Основные эпидемиологические признаки
Источники инфекции - больные животные и больной человек. Естественная инфицированность чумой выявлена почти у 250 видов животных, среди которых имеются представители 8 отрядов класса Млекопитающих. Основными носителями в природных очагах чумы являются:
в Евразии - сурки, суслики, песчанки, полевки, пищухи, крысы;
в Северной Америке - суслики, луговые собачки, хомяки, полевки;
в Южной Америке - хомяки, кролики, морские свинки, опоссумы;
в Северной и Западной Африке - песчанки и крысы, в Южной Африке - многососковая и другие виды крыс, песчанки, в Тропической Африке - крысы.
Переносчиками чумы являются эктопаразиты животных и человека (блохи, иксодовые и гамазовые клещи).
Чрезвычайную опасность для людей представляют больные чумой сельскохозяйственные и дикие промысловые животные (верблюды, сурки, зайцеобразные, лисы и др.), а также продукты и сырье животного происхождения (мясо, субпродукты, шкуры, кожа, шерсть).
Пути передачи возбудителя инфекции:
- трансмиссивный (при укусе блох, заразившихся на больных грызунах, верблюде или человеке);
- контактно-бытовой (через кровь, выделения больного человека, зараженных животных);
- воздушно-капельный и воздушно-пылевой (при снятии шкурок, рубке мяса, при контакте с больными первичной или вторичной легочной формами чумы);
- пищевой (при употреблении в пищу инфицированного мяса).
- нахождение в предшествующие заболеванию 6 дней в поле, степи, пустыне, горах, где есть природные очаги чумы;
- участие в прирезке больного верблюда или ухода за ним, обработка верблюжьего мяса;
- охота на территории природного очага чумы на сурков, сусликов, тарбаганов, зайцев, мелких хищников (хорь, ласка);
- снятие шкурок и разделка тушек грызунов и хищников, добытых на территории природных очагов;
- уход за больными чумой (или тесный контакт с ним);
- участие в ритуале похорон умершего.
Основные клинические признаки
Бубонная форма (наиболее частая) - основным признаком является бубон (воспаление ближайшего к месту внедрения возбудителя чумы лимфатического узла). Бубон резко болезненный, плотный, спаянный с окружающей подкожной клетчаткой (неподвижный, плохо контурируемый).
Кожная, кожно-бубонная формы встречаются сравнительно редко. При кожной форме, переходящей обычно в кожно-бубонную, выявляются изменения в виде некротических язв, фурункула, геморрагического карбункула. Различают быстро сменяющиеся стадии: пятно, папула, везикула, пустула. Язвы при чуме на коже отличаются длительностью течения, заживают медленно, образуя рубцы.
Легочная форма - на фоне общетоксических признаков появляются боли в грудной клетке, одышка, рано наступает угнетение психики, бред; кашель появляется с самого начала заболевания. Мокрота часто пенистая с прожилками алой крови. Характерно несоответствие между данными объективного обследования легких и общим тяжелым состоянием больного.
Септическая форма - тяжелая ранняя интоксикация, чрезвычайно тяжелые общие симптомы заболевания и быстрая смерть (резкое падение кровяного давления, кровоизлияния на слизистых, коже, кровотечение во внутренних органах).
Кишечная форма - встречается крайне редко. На фоне высокой температуры и выраженной интоксикации больные жалуются на боли в животе, рвоту с примесью крови и жидкий стул с примесью крови. Без своевременно начатого лечения заболевание заканчивается летально.
Профилактика чумы
Перечень профилактических мероприятий в природных очагах сводится к следующему: эпидемиологическое наблюдение; истребление грызунов; уничтожение блох; вакцинация угрожаемых контингентов; санитарно-просветительная работа среди населения.
В энзоотических очагах противочумные мероприятия включают наблюдение за видовым составом и численностью грызунов, исследование грызунов и их эктопаразитов на инфицированность чумной палочкой. При выявлении эпизоотии проводят дератизацию и дезинсекционные мероприятия в том или ином объёме. Синантропных грызунов истребляют без выявления среди них больных чумой, если их численность превышает 15% попадаемости в ловушки. Грызунов и эктопаразитов в поле и вокруг населённых пунктов уничтожают противочумные учреждения, а в населённых пунктах -организации дератизационно-дезинсекционные профиля.
Показаниями к проведению профилактической иммунизации населения являются эпизоотия чумы среди грызунов, выявление больных чумой домашних животных и возможность завоза инфекции больным человеком. В зависимости от эпидемической обстановки вакцинация проводится на строго определённой территории всему населению (поголовно) и выборочно особо угрожаемым контингентам - лицам, имеющим постоянную или временную связь с территориями, где наблюдается эпизоотия (животноводы, агрономы, охотники, заготовители, геологи, археологи и т.д.). Все лечебно-профилактические учреждения должны иметь на случай выявления больного чумой определённый запас медикаментов и средств личной защиты и профилактики, а также схему оповещения персонала и передачи информации по вертикали.
Важная роль в профилактике чумы принадлежит санитарно-просветительной работе. Население информируется о наличии эпизоотий, об опасности, которую представляют грызуны и их блохи, больные верблюды и некоторые хищники. Людям, находящимся в зоне эпизоотии, имеющими риск заражения, необходимо проведение обязательной иммунизации против чумы, также необходимо использовать защитную одежду, перчатки. При появлении заболеваний, сопровождающихся лихорадкой и образованием бубонов,следует немедленно обратитьсяв лечебно-профилактическую организацию.
Бешенство у человека
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Бешенство у человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Бешенство - тяжелое вакциноконтролируемое вирусное заболевание нервной системы. Резервуаром для вируса бешенства служат дикие и бродячие животные, преимущественно хищники, некоторые виды грызунов, а также домашний скот.
Наибольшее число случаев заражения регистрируется в весенне-летний период. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Причины появления бешенства
Вирус Neuroiyctes rabid передается через биологические жидкости (как правило, через слюну) и попадает в организм преимущественно в результате укуса зараженного животного. Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Причем животное считается заразным уже за 3-7 дней до появления клинических симптомов.
Передача инфекции от человека человеку при укусе или со слюной теоретически возможна, но ни разу не подтверждалась.
Бешенство развивается далеко не в каждом случае: при укусе конечности риск развития заболевания составляет около 23%, а в случае повреждения шеи, лица и кистей рук доходит до 95%.
Проникая в организм человека, вирус распространяется по нервным волокнам, но может разноситься с током крови и лимфы. Он разрушает нервные клетки и на их месте оставляет специфические образования - тельца Бабеша-Негри. Спустя некоторое время вирус достигает спинного и головного мозга, где вызывает воспалительный процесс, характеризующийся тяжелой симптоматикой. Из-за перерождения клеток нервных волокон развиваются функциональные расстройства внутренних органов и систем.
Во внешней среде вирус очень быстро погибает под прямыми солнечными лучами и в течение десяти минут при нагревании до 60°С. Желудочный сок уничтожает его в течение 20 минут, спирт и другие средства дезинфекции - практически мгновенно. При низких температурах вирус может сохраняться в течение нескольких недель, однако при этом теряет вирулентность.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен, относясь к ране как к обыкновенной царапине.
За медицинской помощью нужно обращаться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
Классификация заболевания
В Международной классификации болезней 10-го пересмотра бешенство имеет код А82:
A82.0 - Лесное бешенство.
A82.1 - Городское бешенство.
A82.9 - Бешенство неуточненное.
Клинические формы бешенства:
- бульбарная;
- менингоэнцефалитическая;
- мозжечковая;
- паралитическая.
1-я стадия (от 24 часов до 3 дней) характеризуется болезненностью раны, гиперреактивностью и зудом кожи в месте укуса, отечностью тканей. У больного наблюдается субфебрильная температура (до 37,3 о С), головная боль, слабость, может быть тошнота и рвота. Если рана на лице, то у человека развиваются обонятельные и зрительные галлюцинации. Психические отклонения проявляются депрессией, апатией, необъяснимой тревожностью, раздражительностью.
2-я стадия длится 2-4 дня, характеризуясь гипервозбуждением и гидрофобией (человек не может пить из-за спазма глотательной мускулатуры, а по мере прогрессирования болезни этот спазм возникает даже от звука льющейся воды). Урежается частота дыхания, появляются лицевые судороги в ответ на яркий свет, резкие звуки, ветер или сквозняк. Зрачки расширяются, взгляд фиксируется в одной точке. У больного учащается пульс, происходит обильное слюно- и потоотделение.
Развиваются психические нарушения: человек становится буйным, агрессивным и представляет угрозу себе и окружающим. Во время таких приступов больной страдает от преследующих его страшных галлюцинаций, а в промежутках между ними к нему может возвращаться сознание.
На 3-ей стадии, которая продолжается не более 3 дней, развивается энцефалит с клинической картиной «буйного» бешенства (в 80% случаев) или «паралитического» бешенства (в 20% случаев). В период «буйного» бешенства больной дезориентирован и возбужден. При «паралитическом» бешенстве у пациента развиваются восходящие парезы, вплоть до тетраплегии (паралич конечностей).
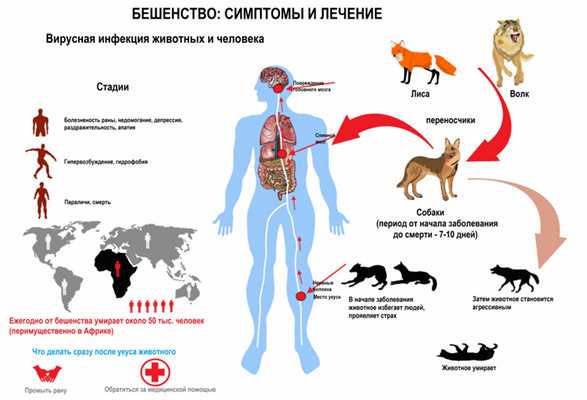
Диагностика бешенства
При обращении пациента к врачу после укуса агрессивного животного значение имеет осмотр раневой поверхности для определения предположительной длительности инкубационного периода. Затем врач отмечает наличие визуальных признаков заболевания - изменения поведения, размер зрачков и т.д.
Изменения в клиническом анализе крови у всех заболевших бешенством схожи - повышается уровень лимфоцитов, эозинофилы отсутствуют.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Кроме того, к основным диагностическим мероприятиям относится определение вирусных антигенов в биоптате кожи затылочной части по методу флуоресцирующих антител, а также ПЦР-тест спинномозговой жидкости.
Дополнительно может потребоваться биохимическое исследование крови:
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Моче�.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определя�.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий бе�.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин - пигмент �.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых �.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
К каким врачам обращаться
Следует помнить о смертельной опасности вируса бешенства, поэтому к врачу нужно обращаться сразу после контакта с животным, представляющим даже потенциальную опасность. Оказание первой помощи пострадавшему входит в обязанности врача-хирурга или травматолога, работающего в центре антирабической помощи или в травматологическом пункте. Больной получает инъекцию в день обращения.
Затем может потребоваться помощь врача-терапевта для определения необходимого объема диагностических и лечебных мероприятий, консультация невролога, психоневролога - при поражениях ЦНС.
Лечение бешенства
Единственный способ предотвратить бешенство и смерть зараженного им человека - своевременная (во время инкубационного периода) вакцинация с использованием сухой антирабической вакцины и антирабического иммуноглобулина. Место укуса обкалывают раствором антирабического иммуноглобулина (RIG) в дозе 20 МЕ/кг массы тела.
Схема антирабической вакцинации после контакта с животным - 0-й день (день обращения) - 3-й день - 7-й день - 14-й день - 30-й день - 90-й день. Если животное известно и не погибло от бешенства через 10 дней после нанесения укусов, курс вакцинации можно прекратить.
Она состоит в тщательном промывании раны проточной водой и мыльным раствором, обработке краев раны йодом или спиртом. Повязку, как правило, не накладывают.
При прохождении курса вакцинации от бешенства пациентам запрещено употреблять спиртные напитки, не рекомендуются чрезмерные физические нагрузки, нахождение в бане и сауне, переохлаждение.
Если больной получает параллельно лечение иммунодепрессантами или кортикостероидами, необходимо регулярно осуществлять контроль уровня антител к вирусу. Если они продуцируются в недостаточном количестве, то необходима дополнительная терапия.
При выполнении всех перечисленных мер вероятность развития заболевания удается свести практически к нулю.
После появления клинических симптомов заболевания эффективное лечение становится невозможным, усилия медиков направлены лишь на уменьшение страданий пациента. Ему назначают противосудорожные и снотворные препараты, помещают в затемненную палату с хорошей шумоизоляцией, вводят обезболивающие средства (опиоидные анальгетики) и транквилизаторы. Продлить жизнь помогает искусственная вентиляция легких. Однако на текущем уровне развития медицины после появления клинической симптоматики летальный исход наступает во всех случаях.
Показания для экстренной госпитализации:
- множественные рваные раны, укусы лица, шеи, кистей и пальцев рук;
- инфицирование полученных ран;
- отягощенный терапевтический, аллергологический, неврологический или психоневрологический анамнез;
- беременность.
От появления симптомов заболевания до момента смерти больного проходит от 3 дней до 7 дней. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может скончаться в первые сутки после манифестации первых симптомов.
Профилактика бешенства
Бешенство - заболевание, предупреждаемое с помощью вакцин. Профилактическая вакцинация рекомендована лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам. Противопоказания для введения вакцины от бешенства отсутствуют. Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями. Первые антитела к вирусу начинают вырабатываться через 14 дней после вакцинации, их максимальная концентрация достигается через месяц. Иммунитет от бешенства сохраняется на период до 1 года.
В случаях, когда существует риск краткого инкубационного периода, больному вводят антирабический иммуноглобулин.
Побочные эффекты после вакцинации несущественные по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отекать, уплотняться или болеть.
Вакцину не вводят в следующих случаях:
- если ранение было нанесено птицей (не хищником!);
- если в результате укуса не была повреждена кожа (через плотную ткань);
- если был контакт с человеком, зараженным бешенством;
- если был укус животного, но животное не погибло спустя 10 дней после контакта (инкубационный период у теплокровных животных составляет до 10 дней, после чего животное погибает в случае заражения бешенством).
- Полный медицинский справочник / Пер. с англ. Е. Махияновой и И. Древаль. - М.: АСТ, Астрель, 2006. - 1104 с.
- Клинические рекомендации. Бешенство (гидрофобия) у взрослых. Минздрав РФ, 2019, с. 44.
- Литвиненко Ю.В. Бешенство. Актуальные вопросы / Ю.В. Литвиненко. — Текст: непосредственный // Молодой ученый. — 2016. — № 22 (126). — С. 104-111 .
Чума: история, симптомы, прогноз, лечение, профилактика

В Средние века от чумы вымирали целые города, поэтому её считали Божьей карой. Долгое время эта болезнь считалась самой страшной и смертоносной. Известные истории эпидемии оспы, холеры, испанки и других болезней убивали не больше 30% заражённых. Но при чуме смертность была стопроцентной. Эта болезнь не исчезла до сих пор, но появилось эффективное лечение, и заразившиеся полностью выздоравливают.
Что такое чума
По латыни эта болезнь называется pestis — «зараза, гибель, бедствие». Слово «чума» заимствовано из турецкого языка и переводится как «нарыв, прыщ». Чума — это инфекционное заболевание, которое начинается внезапно и сразу же резко ухудшает самочувствие заражённого. Без лечения больной умирает в течение нескольких дней.
В последнее время люди постоянно слышат обо опасности вирусов, поэтому у многих возник вопрос: чума — это вирус или бактерия? Вирус имеет примитивную структуру: ДНК или РНК, покрытая оболочкой. Бактерия — это микроорганизм, который устроен гораздо сложнее, чем вирус. Несмотря на то, что вирусы вызывают опасные заболевания, большую угрозу здоровью представляют бактериальные инфекции, которые успешно лечатся антибиотиками. Именно с появлением антибиотиков смертность снизилась в десятки раз. Важно помнить, что в отличие от оспы, вызванной вирусом, чума — это бактериальная инфекция.
Возбудитель чумы — Yersinia pestis, чумная палочка, которая является грамотрицательной бактерий. Её переносчиками являются некоторые грызуны. Чумная палочка была открыта в 1894 году, когда в Гонконге бушевала эпидемия. Открытие сделали независимо друг от друга швейцарско-французский врач-бактериолог Александр Йерсен и японский медик Китасато Сибасабуро.
Получивший образование в Берлине Китасато Сибасабуро работал над исследованиями в соответствии с методом Роберта Коха. А. Йерсен был последователем школы Луи Пастера. Именно он доказал, что возбудителем средневековой чумы была именно Yersinia pestis. Прежде предполагали, что болезнь вызывается неизвестной бактерией из рода Bacterium или Pasteurella. В честь А. Йерсена был назван род бактерий, к которому принадлежит чумная палочка.
Особенности чумной палочки
Предполагается, что предком чумной палочки является псевдотуберкулезная — Yersinia pseudotuberculosis, которая обитает в почве и вызывает неопасные болезни ЖКТ. Учёные проводили многочисленные сравнения этих бактерий и узнали, что примерно 10 тыс. лет назад произошла мутация, в результате которой у псевдотуберкулёзной палочки возникли новые гены, позволяющие ей проникать в дыхательные пути человека и поражать лёгкие, а также стремительно проникать во все ткани организма и размножаться в них. Так образовалась чумная палочка.
Эта бактерия вновь мутировала в конце II или в начале III тысячелетий до н.э., и тогда появилась бубонная форма чумы. Учёные выделяют три исторических разновидности чумного возбудителя:
antiqua — вызвала Юстинианову чуму (около 541-683 годы н.э.);
medievalis — вызвала Чёрную смерть XIV веке;
orientalis — вызвала Третью пандемию (примерно 1855-1912 годы), а также современные случаи заражения.
Сейчас известно несколько сотен штаммов чумной палочки, но все заражённые получают эффективное лечение.
Чумная палочка способна сохраняться в мокроте из лёгких до 10 дней. На различных поверхностях она живёт неделями, а на трупах погибших — даже месяцами. Она хорошо переносит низкие температуры, но погибает при кипячении за считанные минуты. При нагревании до 60ºС она погибнет за час. Её легко убивают дезинфицирующие средства.
История и современность
Эпидемии чумы уносили миллионы жизни. Жители средневековых городов жили в тесноте, из-за этого риск заражения возрастал многократно. Это сыграло свою роль в том, что вспышки чумы в Европе были обыденностью в XIV-XVIII веках.
Чума существовала всегда с тех пор, как 10 тыс. лет назад появился её возбудитель. Во многих древних письменных источниках говорится о случаях бубонной чумы в Древнем Риме. В истории человечества известны три масштабные вспышки мора:
Юстинианова чума — продолжалась в 541-683 годах и вплоть до VIII века. Она возникла в египетском городе Пелусий (542 г.) и быстро проникла в Константинополь (544 г.), охватила Византию и все страны Средиземноморья, а позднее — всю Европу, Англию и Северную Африку. Вспышка случилась во времена Юстиниана I, бывшего императором Византии. Чума протекала в септической и бубонной формах. По приблизительным подсчётам жертвами стали 100 млн человек. Погибла почти половина жителей Византии.
Чёрная смерть — первоначально зародилась в пустыне Гоби примерно в 1320 году, позже пришла в области возле озера Иссык-Куль в 1338-1339 годах. За следующие несколько лет она поразила жителей Центральной Азии, Золотой Орды, Крыма и в 1347 году пришла в Константинополь, а затем в Сицилию. Оттуда чума распространилась на всю Европу. Пик пандемии пришёлся на 1346-1353 годы, но болезнь продолжала периодически бушевать вплоть до XVIII века. Погибло около 200 млн человек, некоторые поселения обезлюдели.
Третья пандемия — вспыхнула в середине XIX века (около 1855 года) и завершилась в 1920-е годы. Она началась в Китае и стремительно охватила всю Юго-Восточную Азию. Умерли 12 млн человек.
Первая вакцина была создана в 1896 году российским бактериологом, эпидемиологом и иммунологом Владимиром Хавкиным, который приехал из Франции в Бомбей во время бушевавшей там эпидемии.
В 1947 году обнаружено лечебное влияние стрептомицина, этим средством начали лечить заражённых. Сейчас каждый год заболевает примерно 2500 человек по всему миру. В настоящее время есть несколько вакцин и антибиотики. Смертность составляет около 5-10%. Важнейшую роль играет рано начатое лечение.
Формы болезни
Известно несколько форм заболевания, которые отличаются друг от друга по симптомам и степени заразности:
Бубонная — после проникновения инфекции через рану на коже воспаляется лимфатический узел.
Лёгочная — пневмония, возникающая при попадании чумной палочки в дыхательные пути.
Септическая («молниеносная») — возбудитель может попасть в организм как через кожу, так и через слизистые. Лихорадка возникает через несколько часов после заражения. Смерть наступает в тот же день.
Кожная — инфекция проникает через рану или царапину, но не вызывает воспаление лимфоузла (бубон).
Кишечная — осложнение любой из форм.
Все эти разновидности одинаково опасны для здоровья и прежде всегда приводили к неминуемой гибели.
Симптомы
Важно понимать, как происходит заражение. Бактерия попадает в организм через слизистые оболочки, конъюнктиву или через рану на коже. Лихорадка начинается через 1-7 дней после заражения.
Читайте также:
