Прогноз исхода травмы. Значение возраста
Добавил пользователь Владимир З. Обновлено: 02.02.2026
В статье представлены результаты построения прогностической реанимационной шкалы для пациентов с острым повреждением почек с использованием методов многомерной статистической обработки и логистического регрессионного анализа, которая является основой для создания автоматизированного программного модуля прогнозирования исхода заболевания. В основу программного модуля заложены следующие факторы риска неблагоприятного исхода при остром повреждении почек: возраст старше 60 лет, мужской пол, основной диагноз, наличие сепсиса, изменения лабораторных показателей (концентрация калия, натрия, количество тромбоцитов), положительный гидробаланс в первые сутки начала терапии, редукция темпа диуреза в течение 48 ч (олигоанурия). Программный модуль позволит врачу отделения интенсивной терапии сформировать объективизированную оценку тяжести состояния пациента с острым повреждением почек на основе расчета вероятности риска неблагоприятного исхода.
1. Малов А.А., Мухоедова Т.В. Сравнительная оценка шкал тяжести при диализ-зависимой острой почечной недостаточности после кардиохирургических вмешательств // Эфферент. терапия. - 2010. - № 4. - С. 19-20.
2. Проблемы диагностики и стратификации тяжести острого повреждения почек / А.В. Смирнов, И.Г. Каюков, О.А. Дегтерева и др. // Нефрология. - 2009. - № 3. - С. 9-18.
4. Clec’h C., Gonzalez F., Lautrette A. et al. Multiple-center evaluation of mortality associated with acute kidney injury in critically ill patients: a competing risks analysis // Crit. Care. - 2011. - Vol. 15, № 3. - Р. 128.
5. Dennen P., Douglas I.S., Anderson R. Acute kidney injury in the intensive care unit: an update and primer for the intensivist // Crit. Care Med. - 2010. - Vol. 38, № 1. - P. 261-275.
6. Kidney Disease: Improving Global Outcomes (KDIGO) Acute Kidney Injury Work Group. KDIGO Clinical Practice Guideline for Acute Kidney Injury. Kidney International Supplements 2012. Vol. 2, Issue 1. - Р. 1-126.
Острое повреждение почек (ОПП) ‒ широко распространенное и потенциально опасное критическое состояние, с которым может столкнуться врач практически любой специальности. К сожалению, большинство вопросов, касающихся диагностики и, в особенности, лечения ОПН, остаются нерешенными. Частота ОПП составляет от 5 до 15 % от числа всех госпитализированных, при этом, несмотря на широкое внедрение заместительной почечной терапии в клиническую практику, летальность при ОПП даже в ведущих клиниках мира сохраняется на уровне 25-75 %, не снижаясь в течение последних десятилетий [2, 5].
Наиболее часто используемые шкалы оценки тяжести состояния и прогноза летального исхода в реанимационных отделениях (SAPS II, APACHE II, III) показывают недостаточную эффективность и точность при изолированном применении, они не чувствительны для индивидуального прогноза, основываются на физиологических показателях только при поступлении, не учитывают смертность, связанную с присоединением внутрибольничной инфекции и других осложнений при длительном нахождении в реанимационном отделении [1, 3].
Разработанные шкалы для оценки тяжести больных с ОПП, к сожалению, основаны на устаревших критериях диагностики почечной дисфункции. Современные диагностические критерии ОПП, например, AKIN и KDIGO, становятся все менее «жесткими» [6]. Учитывая вышеизложенное, объективная оценка тяжести состояния пациента при ОПП и оперативное определение риска вероятности неблагоприятного исхода представляют определенные сложности.
Исходя из этого, целью настоящей работы была разработка прогностической реанимационной шкалы для создания программного модуля, обеспечивающего объективизированную оценку тяжести состояния пациентов с ОПП.
Материалы и методы исследования
Для построения модели прогностической шкалы проведено одномоментное ретроспективное исследование, в ходе которого были проанализированы истории болезни 284 пациентов в возрасте от 20 до 93 лет с ОПП, находившихся на лечении в отделении анестезиологии, реанимации и интенсивной терапии Первой городской клинической больницы им. Е.Е. Волосевич г. Архангельска в 2011 г.
Совокупность показателей включала в себя следующие сведения: демографические (возраст, пол), эпидемиологические (основное заболевание, осложнения основного, сопутствующие заболевания, длительность госпитализации), методы интенсивной терапии (хирургическое вмешательство, искусственная вентиляция легких, инотропная и/или вазопрессорная поддержки, проведение заместительной почечной терапии, лабораторные данные (концентрация креатинина, мочевины, белка и альбумина, калия и натрия, количество лейкоцитов и тромбоцитов, концентрация гемоглобина в первые трое суток нахождения в отделении), гидробаланс. Прогноз оценивался в отношении первичного исхода - выживаемости в период нахождения в отделении интенсивной терапии. Критерии включения соответствовали международным рекомендациям AKIN [4]: возраст старше 18 лет включительно; концентрация креатинина более 120 мкмоль/л и/или нарастание креатинина более чем в 1,5 раза; и/или снижение темпа диуреза до олигоанурии (< 0,5 мл/кг/час в течение более чем 6 часов) в течение первых трех суток с момента поступления в отделение интенсивной терапии. Единственным критерием исключения было наличие указаний на хроническую болезнь почек.
Среди пролеченных пациентов мужчин - (60,4 ± 2,9) %, женщин - (39,6 ± 2,4) %. Статистический анализ показал, что среди всех пролеченных пациентов выжило - (64,8 ± 3,2) %, умерло - (35,2 ± 2,1) %. Было установлено, что наибольшую долю составляют пациенты, находящиеся в возрастной категории от 61-80 лет - (42,6 ± 1,8) %. Особое значение имеет ОПП, осложненное различными сопутствующими заболеваниями. Наибольшую долю составила группа пациентов с заболеваниями желудочно-кишечного тракта (27,0 ± 2,6) %, (12,3 ± 1,9) % - с сосудистыми, (11,2 ± 1,9) % - с уронефрологическими заболеваниями. Было установлено, что среди умерших пациентов больше всего оказалось больных с неинфекционной причиной ОПП - (68,0 ± 1,7) %, из которых наибольшую долю составили пациенты с сосудистыми заболеваниями - (62,9 ± 2,2) %.
Статистический анализ результатов исследования проведен с использованием пакета прикладных программ «Microsoft Excel 2003» (США) и «Statistica 7.0» (США). Вычислялась одномерная описательная статистика для каждого из анализируемых показателей, проверка законов распределения выполнялась с использованием статистического критерия Пирсона. Сравнение двух разных групп по количественным признакам проводилось с использованием t-критерия Стьюдента, U-критерия Манна ‒ Уитни. С целью анализа категориальных переменных и изучения частоты совместного появления наблюдений при различных градациях рассматриваемых показателей осуществляли построение таблиц кросстабуляции. Сравнение двух разных групп по качественным признакам проводилось с использованием статистического критерия χ2-Пирсона. Для разработки математической модели прогнозирования вероятности риска наступления неблагоприятного исхода количественную оценку информативности признаков осуществляли с использованием статистического метода Шеннона.
Информативность j-го признака рассчитывали следующим образом по формуле (1):
где G - количество градаций признака; К - количество классов; Pi - вероятность i-й градации признака; Pi,k - вероятность появления i-й градации признака в К-м классе.
Оценка вероятности наступления неблагоприятного исхода у пациента осуществлялась путем построения логистической регрессионной модели. Коэффициенты уравнения логистической регрессии определяли методом максимального правдоподобия. Значимость логистической регрессионной модели оценивали с помощью χ2-критерия, также производили анализ соответствия распределения остатков нормальному закону. Критический уровень значимости (p) принимался равным 0,05.
Результаты исследования и их обсуждение
Процесс создания модели прогностической шкалы включал в себя несколько этапов. Предварительно осуществляли ввод множества объектовДополнительно с учетом рассчитанных коэффициентов информативности была произведена модификация балльных оценок выделенных факторов риска. При значениях коэффициента информативности в диапазоне 0,2-0,3; 0,3-0,4; 0,4-0,5 и более 0,5 выполняли умножение ранговых значений для крайних степеней отклонения показателей на весовые множители, равные 2, 3, 4 и 5 соответственно. Указанное преобразование осуществляли с целью наибольшей детализации и повышения прогностической ценности разрабатываемой шкалы. Кроме того, использовали следующие уточняющие балльные оценки: мужской пол +1 балл, при наличии сепсиса, шокового состояния присваивали 2 балла, по 2 балла было присвоено, если пациенту проводили ИВЛ, инотропную терапию.
Этапы нейропсихологического сопровождения детей в раннем периоде восстановления после тяжелой черепно-мозговой травмы
При выраженном росте общего уровня детского травматизма в России за последние десятилетия черепно-мозговая травма (ЧМТ) остается одной из важнейших медико-социальных проблем. Частота встречаемости тяжелой черепно-мозговой травмы в общей структуре травмы варьируется от 4 до 20 % [ 1 , 2 ]. С развитием высоких технологий, совершенствованием нейрореаниматологии и методов нейровизуализации снизились показатели летальности, но резко увеличилось число детей-инвалидов. В связи с этим наибольшее внимание в последнее время уделяется не только факту выживания пациента, но и ранней реабилитационной помощи, оценке когнитивных функций, а также качеству жизни детей и исходу травмы.
Дети, перенесшие тяжелую сочетанную черепно-мозговую травму, имеют неврологические, когнитивные и поведенческие проблемы, в значительной степени снижающие качество их жизни. В комплексной реабилитации таких детей нейропсихологической помощи принадлежит одна из ведущих ролей. Задачи нейропсихологического сопровождения пациента, включающие диагностику, мониторинг, реабилитационные воздействия различны на разных этапах восстановления и зависят от течения травмы и реабилитационных целей при интердисциплинарной форме работы с пациентом. Раннее нейропсихологическое сопровождение детей, раннее выявление нарушений высших психических функций (ВПФ) позволяет оценить особенности восстановления ребенка, разработать программу нейропсихологического восстановительного обучения, помочь в постановке реабилитационных краткосрочных и долгосрочных целей.
Исход тяжелой черепно-мозговой травмы как совокупности последствий структурного поражения головного мозга и неврологических, двигательных и когнитивных нарушений, зависит от ряда факторов. Тяжелая черепно-мозговая травма, прерывая ход нормального развития ребенка, влияет на процесс дальнейшего формирования высших психических функций ребенка, поэтому когнитивный дефицит может проявляться на более поздних этапах онтогенеза [ 3 ]. В отличие от аналогичной помощи взрослым пациентам, при работе с детьми необходимо учитывать возрастные особенности формирования высших психических функций и последствия того или иного дефицита для дальнейшего онтогенетического развития ребенка.
В работах последних лет активно обсуждаются вопросы различий исходов у детей в зависимости от возраста на момент получения травмы. С одной стороны, ряд исследователей считают детский возраст благоприятным фактором вследствие больших компенсаторных возможностей из-за незавершенной дифференциации структуры нервных центров и системы кровообращения мозга у детей, что обусловливает лучший прогноз исхода травмы [ 4 , 5 и др.].
С другой стороны, несмотря на то, что пациентов детского возраста отличает высокая пластичность и лучшая метаболическая активность мозга, многие дети имеют грубые нейропсихологические и поведенческие проблемы вследствие тяжелой ЧМТ, поэтому благоприятность исхода травмы в детском возрасте другими авторами ставится под сомнение [ 6 и др.]. По данным ряда эпидемиологических исследований детей с тяжелой черепно-мозговой травмой многие из них имеют выраженные нарушения, как в двигательной, так и в познавательной сфере даже через 3 года после травмы и более 79 % детей нуждаются в специальных образовательных условиях [ 7 , 8 ]. Некоторые авторы подчеркивают, что лучший нейропсихологический исход, тестируемый по общим интеллектуальным способностям, вниманию, скорости переработки информации наблюдался у детей более старшего возраста после тяжелой ЧМТ [ 9 , 10 ].
Результаты некоторых исследований, наоборот, говорят о том, что чем раньше ребенок получает черепно-мозговую травму, тем хуже когнитивный исход. Эти данные во многом подтверждают положение Л.С. Выготского о том, что поражение одних и тех же функций на разных этапах психического развития имеет неодинаковые последствия. Так, поражение какой-либо одной функции у детей на ранних этапах развития может приводить к вторичному общему психическому недоразвитию [ 11 , 12 ].
Таким образом, когда речь идет об исходе тяжелой черепно-мозговой травмы еще развивающегося мозга ребенка, следует учитывать, что последствия ЧМТ в виде когнитивного дефицита могут быть отсрочены по времени и проявляться спустя годы на определенном этапе формирования тех или иных психических функций. Нейропсихологическая диагностика детей непосредственно после травмы и в динамике развития ребенка дает наиболее точную картину когнитивного дефицита вследствие ЧМТ.
В чем заключаются особенности работы нейропсихолога?
Этап 1. Работа с пациентами в сниженных состояниях сознания (при отсутствии вербального / невербального контакта)
На этом этапе нейропсихолог в основном решает диагностические задачи, уточняя уровень сознания и проводя постоянный мониторинг восстановления психической деятельности. Оценка состояния сознания пациента после тяжелой черепно-мозговой травмы как компонента нейропсихологического синдрома необходима для определения особенностей восстановления различных видов психической деятельности.
При оценке восстановления психической деятельности в отечественной и зарубежной практике наиболее распространены описательные шкалы, которые определяют определенную стадию (или уровень) психической деятельности, эти шкалы дают возможность специалистам в области нейрореабилитации оценивать качественные переходы от одного уровня сознания к другому, но не позволяют прослеживать минимальные изменения пациента. Поэтому специалистами в зарубежной практике чаще используются различные нейроповеденческие шкалы (neurobehavioralscales). Многие из них информативны, направлены на решение различных диагностических задач и применяются на различных этапах течения реабилитационного процесса [ 13 ].
Таким образом, одной из основных задач нейропсихолога является мониторинг восстановления сознания с применением нейроповеденческих шкал для определения динамики восстановления психической деятельности, уточнения уровня возможностей пациента и поставки адекватных реабилитационных целей раннего периода.
Этап 2. Работа с пациентами в состоянии минимального сознания (с возможностью к невербальному / вербальному контакту)
По мере восстановления сознания пациента и доступности его вербальному контакту, необходимо провести нейропсихологическую диагностику для определения нарушений ВПФ. К высшим психическим процессам в рамках отечественного подхода относят активные движения и действия (праксис), внимание, память, речь, мышление. Нарушения ВПФ при ТЧМТ связаны либо с локальным повреждением корковых центров, либо с диффузным аксональным повреждением.
Переход больного на уровень состояния минимального сознания позволяет проводить адаптированное к состоянию пациента нейропсихологическое обследование, но полная нейропсихологическая диагностика на данном этапе ограничена как вследствие неполного восстановления сознания, так и сопутствующими нарушениями (первичные поражения анализаторных систем, двигательные нарушения различного генеза). В этот период пациенты не доступны полному вербальному контакту, доступным может быть понимание речи и выполнение простых инструкций. Это в свою очередь требует адаптации классических методик нейропсихологического обследования.
Нейропсихологические методики первичного обследования должны быть: индивидуально подобранными в зависимости от возможностей пациента,кратковременными по предъявлению и простыми по своей структуре, мультиинформативными по дальнейшему анализу, чувствительными для постановки реабилитационных целей при командной форме работы.
Таким образом, основной задачей проведения нейропсихологического обследования на данном этапе восстановления является выявление первичных нарушений ВПФ и инактивных функций. Но уже на этом этапе можно проводить индивидуальное нейропсихологическое восстановительное обучение по результатам диагностики.
Этап 3. Работа с пациентами в состоянии амнестической спутанности / посттравматической амнезии
Одним из значимых направлений при работе с черепно-мозговой травмой является оценка длительности и степени выраженности посттравматической амнезии (ПТА) как прогностически значимого параметра когнитивного исхода после травмы мозга. Длительность ПТА более одной или двух недель может говорить о прогностически неблагоприятном когнитивном исходе. В отечественной практике оценка нарушения ориентировки включена в клиническую беседу с пациентом, при этом необходимо учитывать возраст ребенка при проведении клинической беседы и оценки нарушений ориентировки.
Таким образом, в картине нарушений ВПФ на раннем этапе восстановления пациентов после тяжелой черепно-мозговой травмы превалируют симптомы неспецифического снижения психической активности в виде аспонтанности, патологической инертности психических процессов и расстройства сознания по типу нарушения ориентировки в месте, времени, ситуации, собственной личности с последующим регрессом этих симптомов. Данные симптомы становятся мишенью для нейропсихологического мониторинга, включающего в себя оценку нарушений нейродинамики психических процессов, течения посттравматической амнезии с оценкой нарушений памяти и ориентировки в месте, времени и личности, оценку нарушений функций программирования и контроля деятельности.
Помимо динамического наблюдения регресса симптоматики посттравматической амнезии нейропсихологическое сопровождение включает следующие реабилитационные задачи: проведение направленной коррекционной работы по упрочнению следов памяти на фиксацию текущих событий, коррекция модально-неспецифических нарушениях памяти; оптимизация общения родственников с ребенком для более быстрого восстановления памяти.
Этап 4. Работа с пациентами с различной выраженностью когнитивного дефекта (с возможностью вербального / невербального контакта)
По мере восстановления пациента пробы для нейропсихологической диагностики подбираются, в основном, по классической схеме проведения нейропсихологического исследования для детей [ 14 , 15 ]. Необходимо учитывать некоторые особенности нейропсихологической диагностики, имеющие большое значение именно в ситуации тяжелой черепно-мозговой травмы у детей по сравнению с другой нейрохирургической патологией. В связи с тем, что восстановление и нейрореабилитация пациентов раннего периода с тяжелой черепно-мозговой травмой - процесс динамичный, развертывающийся во времени, особое место занимает мониторинг нейропсихологической симптоматики. Динамическое нейропсихологическое наблюдение проводится при постоянно меняющемся количестве нейропсихологических проб. Все пробы характеризуются поливалентностью, давая информацию о различных составляющих психической деятельности и о разных уровнях ее реализации.
Так, первостепенной задачей стоит проведение полного нейропсихологического обследования для понимания картины нарушений ВПФ, полученных в результате тяжелой черепно-мозговой травмы.
Ранняя нейропсихологическая диагностика, проведенная в первые 6 мес. после тяжелой черепно-мозговой травмы показывает, что наиболее страдающими функциями являются [ 16 ] (рис. 1) нарушения нейродинамики психических процессов (96, 08 %),нарушения функций программирования и контроля деятельности (88, 24 %),модально-неспецифические нарушения памяти (72, 55 %).
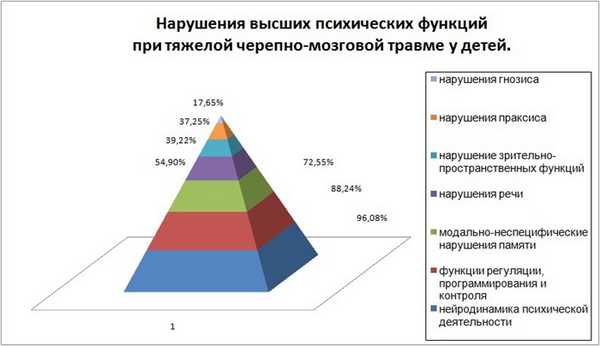
При лонгитюдном исследовании через 2 года после нейротравмы, несмотря на общую положительную динамику восстановления ВПФ, длительно сохраняются нарушения нейродинамики психических процессов, нарушения модально-неспецифической памяти. Поэтому, именно в ситуации детской нейротравмы, предпочтительно дальнейшее сопровождение ребенка.
Заключительным этапом сопровождения, но не его окончанием, встает вопрос о возможности продолжении обучения ребенка, и тогда одним из основных нейропсихологических направлений данного этапа является определение выраженности когнитивного дефекта с решением вопроса об образовательном маршруте.
Нейропсихологическая диагностика проводится с акцентом на: толерантность к умственным нагрузкам (в т.ч. выраженность нарушений нейродинамики психической деятельности), выраженность нарушений функций программирования, регуляции и контроля деятельности, выраженность нарушений памяти и способность к усвоению новых знаний, выраженность первичных нарушений ВПФ.
При грубой степени выраженности когнитивного дефекта, требующей дальнейшей смены образовательного маршрута, рекомендации составляются совместно с педагогом-дефектологом [ 17 ].
Таким образом, задачи нейропсихологического сопровождения детей с тяжелой черепно-мозговой травмой основаны на уровне восстановления сознания, в зависимости от которого, разрабатываются определенные методы диагностики и восстановительного обучения.
Очаговая травма головного мозга
Категории МКБ: Внутричерепная травма с продолжительным коматозным состоянием (S06.7), Диффузная травма головного мозга (S06.2), Очаговая травма головного мозга (S06.3), Травматический отек головного мозга (S06.1), Травматическое субарахноидальное кровоизлияние (S06.6), Травматическое субдуральное кровоизлияние (S06.5), Эпидуральное кровоизлияние (S06.4)
Общая информация
Краткое описание
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: S06.1 S06.2 S06.3 S06.4 S06.5 S06.6 S06.7
Черепно-мозговая травма (ЧМТ)- повреждения черепа, головного мозга, мозговых оболочек, сосудов и черепно-мозговых нервов сопровождающиеся клинической симптоматикой и в большинстве случаев морфологическими изменениями. Крайне важным является наличие четкого травматического анамнеза.
Тяжелая черепно-мозговая травма - остро развившееся нарушение функции мозга, вследствие воздействия механической энергии, при котором пострадавший при поступлении в стационар находится в тяжелом или крайне тяжелом состоянии со снижением уровня бодрствования от 8 до 3 баллов по шкале комы Глазго и/или с выраженными повреждениями головного мозга очагового, диффузного или смешанного характера.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической классификации болезней и проблем, связанных со здоровьем

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация ЧМТ основана на ее биомеханике, виде, типе, характере, форме, тяжести повреждений, клинической фазе, периоде течения, а также исходе травмы [41].
По клиническим формам : 1) сотрясение мозга, 2) ушиб мозга легкой степени, 3) ушиб мозга средней степени, 4) ушиб мозга тяжелой степени, 5) диффузное аксональное повреждение, 6) сдавление мозга, 7) сдавление головы.
По генезу повреждения мозга при ЧМТ дифференцируют: 1) первичные повреждения которые возникают в результате непосредственного воздействия травмирующих факторов - очаговые ушибы и размозжения мозга, диффузные аксональные повреждения, первичные внутричерепные гематомы, их сочетания; 2) вторичные интракраниальные повреждения являются результатом воздействия таких факторов, как нарушение проницаемости ГЭБ, увеличения объема мозга или его набухания вследствие отека, гиперемии или венозного полнокровия, повышения интракраниального давления, смещений и деформаций мозга, отсроченных гематом (эпи-субдуральных, внутримозговых), нарушения гемо- и ликвороциркуляции в результате субарахноидального или внутрижелудочкового кровоизлияния, внутричерепной инфекции и др. б) вторичные экстракраниальные факторы: артериальная гипотензия, гипоксемия, гиперкапния, анемия и др. Вторичные факторы могут быть предупреждены или излечены, что зависит от своевременной и правильной диагностики, организации и качества нейрохирургической помощи.
По течению травматической болезни головного мозга [21,23] 1) острый, 2) промежуточный, 3) отдаленный.
Примечание. Острый период - это промежуток времени от момента повреждающего воздействия механической энергии на головной мозг с внезапным расстройством его интегративно-регуляторных и локальных функций до стабилизации на том или ином уровне нарушенных общемозговых и общеорганизменных функций, либо смерти пострадавшего. Временная протяженность острого периода от 2 до 10 недель в зависимости от клинической формы ЧМТ. Примерные сроки острого периода ЧМТ при сотрясении мозга - до 2 недели легком ушибе мозга - до 3 недели, средне- тяжелом ушибе мозга - до 4 - 5 неделей, тяжелом ушибе мозга - до 6 - 8 неделей6 диффузном аксональном повреждении - до 8 -10 неделей, сдавлении мозга - от 3 до 10 неделей (в зависимости от фона).
Промежуточный период - это промежуток времени от стабилизации нарушенных травмой общеорганизменных, общемозговых, очаговых функций до их полного или частичного восстановления или устойчивой компенсации. Временная протяженность промежуточного периода: при легкой ЧМТ - до 2 месяцев, при среднетяжелой ЧМТ - до 4 месяцев, при тяжелой ЧМТ - до 6 месяцев.
Отдаленный период - это период клинического выздоровления, либо максимально достижимой реабилитации нарушенных функций, либо возникновения и/или прогрессирования обусловленных перенесенной ЧМТ новых патологических состояний. Временная протяженность отдаленного периода: при клиническом выздоровлении - до 2 лет, при проградиентном течении - не ограничена [21,23].
По характеру ЧМТ (закрытая/открытая; проникающая/непроникающая; изолированная/сочетанная/комбинированная)
По субстрату повреждения: (ДАП/очаги ушибов/оболочечные гематомы; повреждения костных структур; наличие или отсутствие субарахноидального кровоизлияния; а также подробно описать повреждение мягких тканей и экстракраниальных структур (грудная/брюшная полость; шейный отдел позвоночника; скелетная травма, таз).
По наличию повреждений мягких тканей выделяют закрытую тяжелую ЧМТ (с повреждением мягких тканей до апоневроза) и открытую (с повреждением мягких тканей глубже апоневроза).
По наличию повреждений ТМО выделяют проникающую (ТМО повреждена) и непроникающую (ТМО не повреждена) тяжелую ЧМТ.
По типу ЧМТ различают: изолированную (если отсутствуют какие-либо внечерепные повреждения), сочетанную (если механическая энергия одновременно вызывает внечерепные повреждения) и комбинированную (если одновременно воздействуют различные виды энергии — механическая и термическая или лучевая, или химическая) травмы
Комментарий. Используемые шкалы для оценки состояния пациентов с исходами ЧМТ: шкала исходов Глазго (в том числе расширенная, модифицированная) (приложения Г6, Г7)
Этиология и патогенез
Черепно-мозговая травма (ЧМТ) — одна из главных проблем современного здравоохранения. По данным Всемирной организации здравоохранения, травма, в том числе ЧМТ, является одной из 3 основных факторов (наряду с сердечно-сосудистыми и онкологическими заболеваниями) смертности населения в мире. Для трудоспособного населения травматизм — ведущая причина летальных исходов [50]. По данным Всемирной организации здравоохранения дорожно-транспортный травматизм в настоящее время является ведущей причиной смертности у детей и молодых людей в возрасте от 5 до 29 лет, а также является одной из ведущих причинсмертности для людей всех возрастов. Более 1,35 млн. человек в мире погибли в 2016 году только в результате ДТП [11,1].
В основе развития заболевания лежит концепция первичных и вторичных повреждений. Первичные повреждения возникают результате непосредственного воздействия механической энергии. Вторичные повреждения - возникают вследствие сложных и многообразных механизмов, которые «включаются» в момент травмы. При воздействии внешнего травмирующего фактора возникают контактные повреждения черепа, его оболочек, сосудов головного мозга и его вещества. При травме высоких скоростей (автоаварии, падение с высоты и др.) возникают линейные и угловые ускорения головы, происходят смещение и ротация мозга в полости черепа, полушарий мозга относительно его оси, кавитационные процессы, что также приводит к первичному повреждению головного мозга [13,23].
В зависимости от особенностей биомеханики травмы выделяют локальные и диффузные повреждения мозга. Локальные повреждения , как правило, возникают в результате прямого воздействия травмирующей силы или в результате контрудара. Диффузные повреждения мозга , среди которых выделяют диффузное аксональное и диффузное сосудистое повреждения, возникают в результате ускорения/торможения и ротационных механизмов. Чаще всего при ЧМТ наблюдают сочетание как локальных, так и диффузных повреждений головного мозга [10].
Патогенез ЧМТ. При первичном повреждении происходит нарушение структуры нейронов и глиальных клеток, образуются синаптические разрывы, возникает тромбоз сосудов и нарушается целостность сосудистой стенки. Вокруг очага первичного повреждения формируется перифокальная зона, в которой клетки сохраняют свою жизнеспособность, но становятся крайне чувствительными к малейшим изменениям доставки кислорода и питательных веществ (зона пенумбры).
Вследствие сложных и многообразных патофизиологических механизмов, которые индуцируются в момент травмы и развиваются с течением времени, возникают вторичные повреждения мозга. В ответ на первичное механическое повреждение в веществе мозга возникает патологический процесс, являющийся эволюционно выработанной воспалительной реакцией. Действие первичного травмирующего агента инициирует биохимические и иммунологические деструктивные процессы. Нарушаются процессы окислительного фосфорилирования в митохондриях, увеличивается концентрация внутриклеточного кальция, освобождаются свободные радикалы кислорода и вазоактивные метаболиты арахидоновой кислоты, активируются механизмы комплементного каскада и перекисного окисления липидов. Происходит накопление «возбуждающих» аминокислот, таких как глутамат и аспартат, что приводит к повреждению мембран нейронов и эндотелия мозговых капилляров (эксайтотоксичность). Нарушаются церебральная микроциркуляция и метаболизм клеток, развивается отек мозга [13,23]..
Вследствие повреждения мозга происходит активация метаболизма нейронов, что сопровождается истощением АТФ и нарушением функции кальциевого насоса. В результате увеличивается проницаемость клеточных мембран для ионов кальция и выход кальция из внутриклеточных депо, что вызывает деполяризацию нервных окончаний и выброс из них «возбуждающих» нейротрансмиттеров (глутамата). Глутамат, активируя постсинаптические комплексы, вызывает приток в клетку ионов натрия, деполяризацию, и еще большее поступление ионов кальция через ионные каналы. Следствием перегрузки клетки кальцием является ее повреждение, обусловленное активацией фосфолипаз, протеаз и нуклеаз, ведущее к нарушению целостности клеточных мембран, фосфорилирования и синтеза белков и экспрессии генома, лизису структурных белков клетки. Гибель нейронов при ЧМТ также возникает вследствие процессов апоптоза. Апоптоз может запускаться как прямым воздействием травмирующего агента на геном клетки, так и опосредованно - путем повреждающего действия медиаторов воспаления. Следствием действия факторов вторичного повреждения мозга являются нарушение доставки кислорода и питательных веществ к клеткам головного мозга и недостаточная их утилизация. Особенно страдают клетки, близко расположенные к очагу первичного повреждения мозга (зона пенумбры). Возникают нарушения церебральной микроциркуляции, оксигенации и метаболизма нейронов, развивается отек мозга и его ишемия. Вторичные ишемические повреждения мозга возникают у 36-42,6% пострадавших с ЧМТ средней степени тяжести и у 81-86,4% больных с тяжелой ЧМТ. Развитие вторичных повреждений мозга существенно усугубляет тяжесть состояния пострадавших с ЧМТ, ухудшает восстановление психической и моторной деятельности больных и повышает риск развития неблагоприятного исхода. В связи с этим предупреждение и своевременная коррекция факторов вторичного повреждения мозга являются важнейшей задачей лечения пострадавших с тяжелой ЧМТ [13].
Эпидемиология
По данным НИИ скорой помощи им. Склифосовского число госпитализированных с ЧМТ пациентов в г. Москве составляет от 10000 до 13000 в год. Преимущественно страдают мужчины, средний возраст до 43 лет, при этом от 15 до 25% пациентов имеют сочетанные повреждения [13].
Наиболее сложной группой являются пострадавшие с угнетением сознания до уровня комы (8 баллов и менее по шкале комы Глазго, что свидетельствует о тяжелой ЧМТ. Адекватная диагностика первичных повреждений мозга, своевременное предупреждение и лечение вторичных патофизиологических реакций и механизмов повреждения во многом определяют возможность снижения летальности и тяжелых инвалидизирующих последствий [1]. В большинстве исследований отмечено, что черепно- мозговая травма чаще встречается среди детей, молодых людей до 30 лет и среди пожилых пациентов. Преимущественно ЧМТ получают мужчины. В различных исследованиях посвященных ЧМТ доля мужчин колеблется от 70 до 81%. Доля мужчин и женщин в разных странах составляет от 1.2:1 в Швеции до 2.7:1 в Испании. В развивающихся странах это соотношение составляет- 4.8:1.
Клиническая картина
Cимптомы, течение
Клиническая картина ЧМТ обусловлена сложным симтомокомплексом, включающим общемозговую, менигеальную, очаговую симптоматику. Для клиники внутричерепных гематом характерно трехфазное течение - первичная утрата сознания, далее светлый промежуток и повторное ухудшение состояния с развитием снижения уровня сознания до сопора или комы [11,1]. Следует иметь ввиду, что помимо классического «светлого» промежутка после первичной утраты сознания может отмечаться редуцированный «светлый» промежуток или его отсутствие. Острая субдуральная гематома может быть как изолированной, так и сочетаться с контузионными очагами повреждения головного мозга. Ушиб головного мозга тяжелой степени характеризуется утратой сознания на срок от нескольких часов до нескольких суток, развивается снижение бодрствования до сопора или комы, может отмечаться психомоторное возбуждение, стволовые симптомы, горметония, менингеальные знаки, эпилептические приступы, нарушение витальных функций.
Появление брадикардии при ЧМТ обусловлено рефлекторным раздражением ядер блуждающего нерва вследствие ВЧГ и дислокации. Анизокория чаще развивается на стороне гематомы при начальной фазе височно-тенториальной дислокации, чаще при острых субдуральных гематомах, однако не во всех случаях (до 30% по данным НИИ СП им. Склифосовского, 2019). При наличии анизокории в 82% случаев она отмечалась на стороне гематомы, в 18% на противоположной стороне [1]
Клиническая картина острой эпидуральной гематомы зависит от темпа ее развития и локализации, при быстром развитии дислокационного синдрома пациенты могут поступать в стационар в тяжелом состоянии, при этом частота сопора и комы доходит до 60% [11,1]. Часто при данном виде гематом отмечается отсутствие светлого промежутка до 40% случаев. При прогрессировании дислокационного синдрома развивается общемозговая, гипертензионная, менингеальная симптоматика, сонливость, психомоторное возбуждение, брадикардия и последующее снижение уровня бодрствования. У 7% пациентов возможны судороги [1]. Особенностью клинического течения ОЭГ является возможность их отсроченного нарастания в динамике, в связи с этим всем пострадавшим с тяжелой ЧМТ при ухудшении состояния или при выявлении ОЭГ небольшого объема необходимо проведение повторной СКТ головного мозга. До 90% пациентов с ОЭГ имеет перелом костей черепа.
В отличие от эпидуральных, субдуральные гематомы не ограничены в своем распространении и могут располагаться над 2 долями мозга и более, при этом переломы костей черепа при ОСГ встречаются реже, чем при ОЭГ - до 45% [11,1]. В отличие от ОЭГ при ОСГ дислокационный синдром развивается медленнее, в клинической картине преобладают общемозговые симптомы и психические нарушения, несколько чаще встречаются эпилептические приступы (до 12%). Трехфазное течение при ОСГ встречается редко, однако чаще выражена анизокория (до 56%) и брадикардия (50%), до 28% пациентов имеет контралатеральную пирамидную недостаточность. Тяжесть состояния пациента с ОСГ обусловлена ее объемом, так при объеме гематомы до 50 см3 пациенты не имеют грубого нарушения уровня бодрствования.
Диффузное аксональное повреждение головного мозга характеризуется длительным (до 2—3 нед.) коматозным состоянием, выраженными стволовыми симптомами (парез взора вверх, разностояние глаз по вертикальной оси, двустороннее угнетение или выпадение световой реакции зрачков, нарушение или отсутствие окулоцефалического рефлекса и др.). Часто наблюдаются нарушения частоты и ритма дыхания, нестабильность гемодинамики. Характерной особенностью клинического течения диффузного аксонального повреждения является переход из длительной комы в стойкое или транзиторное вегетативное состояние, о наступлении которого свидетельствует появление ранее отсутствовавшего открывания глаз спонтанно либо в ответ на различные раздражения. При этом нет признаков слежения, фиксации взора или выполнения хотя бы элементарных инструкций (данное состояние называют апаллическим синдромом). Вегетативное состояние у таких больных длится от нескольких суток до нескольких месяцев и характеризуется функциональным и/или анатомическим разобщением больших полушарий и ствола мозга. По мере выхода из вегетативного состояния неврологические симптомы разобщения сменяются преимущественно симптомами выпадения. Среди них доминирует экстрапирамидный синдром с выраженной мышечной скованностью, дискоординацией, брадикинезией, олигофазией, гипомимией, мелкими гиперкинезами, атаксией. Одновременно четко проявляются нарушения психики: резко выраженная аспонтанность (безразличие к окружающему, неопрятность в постели, отсутствие любых побуждений к какой-либо деятельности), амнестическая спутанность, слабоумие и др. Вместе с тем наблюдаются грубые аффективные расстройства в виде гневливости, агрессивности [11,1].
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Черепно-мозговая травма (ЧМТ)
Черепно-мозговая травма — это повреждение костей черепа и/или мягких тканей (мозговые оболочки, ткани мозга, нервы, сосуды). По характеру травмы различают закрытую и открытую, проникающую и непроникающую ЧМТ, а также сотрясение или ушиб головного мозга. Клиническая картина черепно-мозговой травмы зависит от ее характера и тяжести. Основными симптомами являются головная боль, головокружение, тошнота и рвота, потеря сознания, нарушение памяти. Ушиб головного мозга и внутримозговая гематома сопровождаются очаговыми симптомами. Диагностика черепно-мозговой травмы включает анамнестические данные, неврологический осмотр, рентгенографию черепа, КТ или МРТ головного мозга.
МКБ-10
Общие сведения
Причины
По генезу и механизму возникновения ЧМТ бывает первичная (воздействию на мозг травмирующей механической энергии не предшествует какая-либо церебральная или внецеребральная катастрофой) и вторичная (воздействию травмирующей механической энергии на мозг предшествует церебральная или внецеребральная катастрофа). ЧМТ у одного и того же пациента может происходить впервые или повторно (дважды, трижды).
- Первичные поражения - это очаговые ушибы и размозжения мозга, диффузные аксональные повреждения, внутричерепные гематомы, разрывы ствола, множественные внутримозговые геморрагии, возникшие вследствие механической травмы головы.
- Вторичные поражения возникают в результате действия вторичных внутричерепных факторов (отсроченных гематом, нарушений ликворо- и гемоциркуляции вследствие внутрижелудочкового или субарахноидального кровоизлияния, отека мозга, гиперемии и др.) или вторичных внечерепных факторов (артериальная гипертензия, гиперкапния, гипоксемия, анемия и др.)
Классификация ЧМТ основывается на ее биомеханике, виде, типе, характере, форме, тяжести повреждений, клинической фазе, периоде лечения, а также исходе травмы.
По биомеханике различают следующие виды ЧМТ:
- ударно-противоударная (ударная волна распространяется от места полученного удара и проходит через мозг к противоположной стороне с быстрыми перепадами давления);
- ускорения-замедления (перемещение и ротация больших полушарий по отношению к более фиксированному стволу мозга);
- сочетанная (одновременное воздействие обоих механизмов).
По виду повреждения:
- очаговые (характеризуются локальными макроструктурными повреждениями мозгового вещества за исключением участков разрушений, мелко- и крупноочаговых кровоизлияний в области удара, противоудара и ударной волны);
- диффузные (натяжение и распространение первичными и вторичными разрывами аксонов в семиовальном центре, мозолистом теле, подкорковых образованиях, стволе мозга);
- сочетанные (сочетание очаговых и диффузных повреждений головного мозга).
По своему типу ЧМТ классифицируются на:
- закрытую — повреждения, не нарушившие целостность кожных покровов головы; переломы костей свода черепа без повреждения прилежащих мягких тканей или перелом основания черепа с развившейся ликвореей и кровотечением (из уха или носа);
- открытую непроникающую ЧМТ — без повреждения твердой мозговой оболочки и открытую проникающую ЧМТ — с повреждением твердой мозговой оболочки.
Кроме этого выделяют изолированную (отсутствие каких-либо внечерепных повреждений), сочетанную (внечерепные повреждения в результате механической энергии) и комбинированную (одновременное воздействие различных энергий: механической и термической/лучевой/химической) черепно-мозговую травму.
По тяжести ЧМТ делят на 3 степени: легкую, средней тяжести и тяжелую. При соотнесении этой рубрикации со шкалой комы Глазго легкую черепно-мозговую травм оценивают в 13-15, среднетяжелую - в 9-12, тяжелую - в 8 баллов и менее. Легкая черепно-мозговая травма соответствует сотрясению и ушибу мозга легкой степени, среднетяжелая — ушибу мозга средней степени, тяжелая — ушибу мозга тяжелой степени, диффузному аксональному повреждению и острому сдавлению мозга.
Течение ЧМТ разделяется на 3 базисных периода: острый, промежуточный и отдаленный. Временная протяженность периодов течения черепно-мозговой травмы варьирует в зависимости от клинической формы ЧМТ: острый - 2-10 недель, промежуточный - 2-6 месяцев, отдаленный при клиническом выздоровлении - до 2 лет.
Сотрясение головного мозга
Симптомы
Угнетение сознания (до уровня сопора) при сотрясении мозга может продолжаться от нескольких секунд до нескольких минут, но может и отсутствовать вовсе. На непродолжительный период времени развивается ретроградная, конградная и антероградная амнезия. Непосредственно после черепно-мозговой травмы возникает однократная рвота, дыхание учащается, но вскоре приходит в норму. Также приходит в норму и артериальное давление, за исключением тех случаев, когда анамнез отягощен гипертензией. Температура тела при сотрясении мозга сохраняется в норме.
Когда пострадавший приходит в сознание, возникают жалобы на головокружение, головную боль, общую слабость, появление холодного пота, приливы крови к лицу, шум в ушах. Неврологический статус на данной стадии характеризуется мягкой асимметрией кожных и сухожильных рефлексов, мелким горизонтальным нистагмом в крайних отведениях глаз, легкими менингиальными симптомами, которые исчезают в течение первой недели. При сотрясении головного мозга в результате черепно-мозговой травмы через 1,5 - 2 недели отмечается улучшение общего состояния пациента. Возможно сохранение некоторых астенических явлений.
Диагноз
Распознавание сотрясения головного мозга — непростая задача для невролога или травматолога, так как основными критериями его диагностирования являются составляющие субъективной симптоматики в отсутствие каких-либо объективных данных. Необходимо ознакомиться с обстоятельствами травмы, используя для этого информацию, имеющуюся у свидетелей происшедшего. Большое значение имеет обследование у отоневролога, с помощью которого определяют наличие симптомов раздражения вестибулярного анализатора в отсутствие признаков выпадения.
По причине мягкой семиотики сотрясения головного мозга и возможности возникновения подобной картины в результате одной из многих дотравматических патологий, особое значение в диагностике придается динамике клинических симптомов. Обоснованием диагноза «сотрясение мозга» является исчезновение таких симптомов через 3-6 суток после получения черепно-мозговой травмы. При сотрясении мозга отсутствуют переломы костей черепа. Состав ликвора и его давление сохраняются в норме. На КТ головного мозга не определяются внутричерепные пространства.
Лечение
Если пострадавший с черепно-мозговой травмой пришел в себя, в первую очередь ему необходимо придать удобное горизонтальное положение, голова должна быть чуть приподнята. Пострадавшему с черепно-мозговой травмой, находящемуся в бессознательном состоянии, необходимо придать т. н. «спасительное» положение — уложить его на правый бок, лицо должно быть повернуто к земле, левые руку и ногу согнуть под прямым углом в локтевом и коленном суставах (если исключены переломы позвоночника и конечностей). Такое положение способствует свободному прохождению воздуха в легкие, предотвращая западение языка, попадание рвотных масс, слюны и крови в дыхательные пути. На кровоточащие раны на голове, если таковые имеются, наложить асептическую повязку.
Всех пострадавших с черепно-мозговой травмой в обязательном порядке транспортируют в стационар, где после подтверждения диагноза устанавливают им постельным режим на срок, который зависит от клинических особенностей течения заболевания. Отсутствие признаков очаговых поражений головного мозга на КТ и МРТ головного мозга, а также состояние пациента, позволяющее воздержаться от активного медикаментозного лечения, позволяют решить вопрос в пользу выписки пациента на амбулаторное лечение.
При сотрясении головного мозга не применяют чрезмерно активного медикаментозного лечения. Его основные цели — нормализация функционального состояние головного мозга, купирование головной боли, нормализация сна. Для этого используют анальгетики, седативные средства (как правило, таблетированных форм).
Ушиб головного мозга
Для ушиба мозга легкой степени характерна утрата сознания после травмы до нескольких десятков минут. После восстановления сознания появляются жалобы на головную боль, головокружение, тошноту. Отмечают ретроградную, конградную, антероградную амнезию. Возможна рвота, иногда с повторами. Жизненно важные функции, как правило, сохраняются. Наблюдается умеренная тахикардия или брадикардия, иногда повышение артериального давления. Температура тела и дыхание без существенных отклонений. Мягко выраженные неврологические симптомы регрессируют через 2-3 недели.
Утрата сознания при ушибе мозга средней степени может длиться от 10-30 минут до 5-7 часов. Сильно выражена ретроградная, конградная и антероградная амнезия. Возможна многократная рвота и сильная головная боль. Нарушены некоторые жизненно важные функции. Определяется брадикардия или тахикардия, повышение АД, тахипноэ без нарушения дыхания, повышение температуры тела до субфебрильной. Возможно проявление оболочечных признаков, а также стволовых симптомов: двусторонние пирамидные признаки, нистагм, диссоциация менингеальных симптомов по оси тела. Выраженные очаговые признаки: глазодвигательные и зрачковые нарушения, парезы конечностей, расстройства речи и чувствительности. Они регрессируют через 4-5 недель.
Ушиб мозга тяжелой степени сопровождается потерей сознания от нескольких часов до 1-2 недель. Нередко он сочетается с переломами костей основания и свода черепа, обильным субарахноидальным кровоизлиянием. Отмечаются расстройства жизненно важных функций: нарушение дыхательного ритма, резко повышенное (иногда пониженное) давление, тахи- или брадиаритмия. Возможна блокировка проходимости дыхательных путей, интенсивная гипертермия.
Очаговые симптомы поражения полушарий зачастую маскируются за выходящей на первый план стволовой симптоматикой (нистагм, парез взора, дисфагия, птоз, мидриаз, децеребрационная ригидность, изменение сухожильных рефлексов, появление патологических стопных рефлексов). Могут определяться симптомы орального автоматизма, парезы, фокальные или генерализованные эпиприступы. Восстановление утраченных функций идет тяжело. В большинстве случаев сохраняются грубые остаточные двигательные нарушения и расстройства психической сферы.
Методом выбора при диагностике ушиба головного мозга является КТ головного мозга. На КТ определяют ограниченную зону пониженной плотности, возможны переломы костей свода черепа, субарахноидальное кровоизлияние. При ушибе мозга средней степени тяжести на КТ или спиральной КТ в большинстве случаев выявляют очаговые изменения (некомпактно расположенные зоны пониженной плотности с небольшими участками повышенной плотности).
При ушибе тяжелой степени на КТ определяются зоны неоднородного повышения плотности (чередование участков повышенной и пониженной плотности). Перифокальный отек головного мозга сильно выражен. Формируется гиподенсивная дорожка в область ближайшего отдела бокового желудочка. Через нее происходит сброс жидкости с продуктами распада крови и мозговой ткани.
Диффузное аксональное повреждение головного мозга
Для диффузного аксонального повреждения головного мозга типично длительное коматозное состояние после черепно-мозговой травмы, а также ярко выраженные стволовые симптомы. Коме сопутствует симметричная либо асимметричная децеребрация или декортикация как спонтанными, так и легко провоцируемыми раздражениями (например, болевыми). Изменения мышечного тонуса весьма вариабельны (горметония или диффузная гипотония). Типично проявление пирамидно-экстрапирамидных парезов конечностей, в том числе асимметричные тетрапарезы.
Кроме грубых нарушений ритма и частоты дыхания проявляются и вегетативные расстройства: повышение температуры тела и артериального давления, гипергидроз и др. Характерной особенностью клинического течения диффузного аксонального повреждения мозга является трансформация состояния пациента из продолжительной комы в транзиторное вегетативное состояние. О наступлении такого состояния свидетельствует спонтанное открывание глаз (при этом отсутствуют признаки слежения и фиксации взора).
КТ-картина диффузного аксонального поражения мозга характеризуется увеличением объема мозга, в результате которого под сдавлением находятся боковые и III желудочки, субарахноидальные конвекситальные пространства, а также цистерны основания мозга. Нередко выявляют наличие мелкоочаговых геморрагий в белом веществе полушарий мозга, мозолистом теле, подкорковых и стволовых структурах.
Сдавление головного мозга
Сдавление головного мозга развивается более чем в 55% случаев черепно-мозговой травмы. Чаще всего причиной сдавления головного мозга становится внутричерепная гематома (внутримозговая, эпи- или субдуральная). Опасность для жизни пострадавшего представляют стремительно нарастающие очаговые, стволовые и общемозговые симптомы. Наличие и продолжительность т. н. «светлого промежутка» — развернутого или стертого — зависит от степени тяжести состояния пострадавшего.
На КТ определяют двояковыпуклую, реже плоско-выпуклую ограниченною зону повышенной плотности, которая примыкает к своду черепа и локализируется в пределах одной или двух долей. Однако, если источников кровотечения несколько, зона повышенной плотности может быть значительного размера и иметь серповидной форму.
При поступлении в реанимационное отделение пациента с черепно-мозговой травмой необходимо провести следующие мероприятия:
- Осмотр тела пострадавшего, во время которого обнаруживают либо исключают ссадины, кровоподтеки, деформации суставов, изменения формы живота и грудной клетки, крово- и/или ликворотечение из ушей и носа, кровотечение из прямой кишки и/или уретры, специфический запах изо рта.
- Всестороннее рентгеновское исследование: череп в 2-х проекциях, шейный, грудной и поясничный отдел позвоночника, грудная клетка, кости таза, верхних и нижних конечностей.
- УЗИ грудной клетки, УЗИ брюшной полости и забрюшинного пространства.
- Лабораторные исследования: общий клинический анализ крови и мочи, биохимический анализ крови (креатинин, мочевина, билирубин и т. д.), сахар крови, электролиты. Данные лабораторные исследования необходимо проводить и в дальнейшем, ежедневно.
- ЭКГ (три стандартных и шесть грудных отведений).
- Исследование мочи и крови на содержание алкоголя. В случае необходимости проводят консультацию токсиколога.
- Консультации нейрохирурга, хирурга, травматолога.
Обязательным методом обследования пострадавших с черепно-мозговой травмой является компьютерная томография. Относительными противопоказаниями к ее проведению могут служить геморрагический или травматический шок, а также нестабильная гемодинамика. С помощью КТ определяют патологический очаг и его расположение, количество и объем гипер- и гиподенсивных зон, положение и степень смещения срединных структур головного мозга, состояние и степень повреждения головного мозга и черепа.
При подозрении на менингит показано проведение люмбальной пункции и динамического исследования ликвора, которое позволяет контролировать изменения воспалительного характера его составе.
Неврологический осмотр пациента с черепно-мозговой травмой следует проводить каждые 4 часа. Для определения степени нарушения сознания используют шкалу комы Глазго (состояние речи, реакция на боль и способность открывать/закрывать глаза). Кроме того, определяют уровень очаговых, глазодвигательных, зрачковых и бульбарных расстройств.
Лечение черепно-мозговой травмы
Консервативная терапия
Пострадавшему с нарушением сознания 8 баллов и менее по шкале Глазго показана интубация трахеи, благодаря которой поддерживается нормальная оксигенация. Угнетение сознания до уровня сопора или комы — показание к проведению вспомогательной или контролируемой ИВЛ (не менее 50% кислорода). С ее помощью поддерживается оптимальная церебральная оксигенация.
Пациенты с тяжелой черепно-мозговой травмой (выявленные на КТ гематомы, отек мозга и т. д.) нуждаются в мониторинге внутричерепного давления, которое необходимо поддерживать на уровне ниже 20 мм рт.ст. Для этого назначают маннитол, гипервентиляцию, иногда — барбитураты.
Для профилактики септических осложнений применяют эскалационную или деэскалационную антибактериальную терапию. Для лечения посттравматических менингитов используют современные противомикробные препараты, разрешенные для эндолюмбального введения (ванкомицин).
Питание пациентов начинают не позже 3 трех суток после ЧМТ. Его объем увеличивают постепенно и в конце первой недели, прошедшей со дня получения черепно-мозговой травмы, он должен обеспечивать 100% калорическую потребность пациента. Способ питания может быть энтеральным или парентеральным. Для купирования эпилептических приступов назначают противосудорожные препараты с минимальным титрованием дозы (леветирацетам, вальпроаты).
Хирургическое лечение
Показанием к операции служит эпидуральная гематома объемом свыше 30 см³. Доказано, что метод, обеспечивающий максимально полную эвакуацию гематомы — транскраниальное удаление. Острая субдуральная гематома толщиной свыше 10 мм также подлежит хирургическому лечению. Пациентам в коме удаляют острую субдуральную гематому с помощью краниотомии, сохраняя или удаляя костный лоскут. Эпидуральная гематома объемом более 25 см³ также подлежит обязательному хирургическому лечению.
Прогноз
Сотрясение головного мозга — преимущественно обратимая клиническая форма черепно-мозговой травмы. Поэтому более чем в 90% случаев сотрясения головного мозга исходом заболевания становится выздоровление пострадавшего с полным восстановлением трудоспособности. У части пациентов по прошествии острого периода сотрясения головного мозга отмечают те или иные проявления посткоммоционного синдрома: нарушения когнитивных функций, настроения, физического благополучия и поведения. Через 5-12 месяцев после черепно-мозговой травмы эти симптомы исчезают или существенно сглаживаются.
Прогностическую оценку при тяжелой черепно-мозговой травме проводят при помощи шкалы исходов Глазго. Уменьшение общего кол-ва баллов по шкале Глазго повышает вероятность неблагоприятного исхода заболевания. Анализируя прогностическую значимость возрастного фактора, можно сделать вывод о его существенном влиянии как на инвалидизацию, так и на летальность. Сочетание гипоксии и артериальной гипертензии является неблагоприятным фактором прогноза.
Читайте также:
