Прогноз при хроническом гайморите и заболевании легких.
Добавил пользователь Morpheus Обновлено: 22.01.2026
Хронический синусит - это воспаление одной или нескольких придаточных пазух носа, которое продолжается более 6 недель. Заболевание вызывают микробные ассоциации, которые активно размножаются на фоне анатомических аномалий носа, врожденных патологий, снижения иммунного статуса. Болезнь проявляется затрудненным дыханием через нос, слизисто-гнойным отделяемым, болью в области проекции воспаленного синуса. Для диагностики назначается передняя риноскопия и эндоскопия носа, рентгенография и КТ придаточных пазух, микробиологическая диагностика. Лечение проводится консервативно (антибиотики, деконгестанты, промывание носа) либо хирургическим способом.
МКБ-10



Общие сведения
Синуситы занимают первое место среди хронических патологий в оториноларингологии, общая заболеваемость составляет 146 случаев на 1000 населения. В России хронические формы болезни диагностируются у 5-15% взрослых и 5% детей. За последние 10 лет распространенность патологии выросла в 3 раза. В ЛОР-стационарах число пациентов с воспалительными заболеваниями околоносовых пазух составляет 2/3 от общего количества больных. Актуальность болезни также обусловлена временной нетрудоспособностью и значительным снижением качества жизни пациентов.

Причины
Приоритетной для хронического синусита является персистенция микроорганизмов в околоносовых пазухах. Наиболее распространенными возбудителями признаны пневмококки, стафилококки, синегнойная палочка и внутриклеточные микроорганизмы. Особую роль играют грибы Aspergillus, Phycomycetes, Candida, которые вызывают тяжелые формы воспаления у иммунокомпрометированных людей. К предрасполагающим факторам заболевания относят:
- Деформации внутриносовых структур.Искривление носовой перегородки, гипертрофический ринит, аномалии назальных раковин и решетчатого лабиринта нарушают мукоцилиарный транспорт, способствуют застою слизи в придаточных пазухах. При этом в синусах уменьшается содержание кислорода, активизируется анаэробная флора.
- Врожденные болезни. Недостаточность мукоцилиарного клиренса наблюдается при муковисцидозе и синдроме Картагенера. В такой ситуации рецидивирующие и хронические варианты синуситов развиваются в детском возрасте, с трудом поддаются лечению.
- Иммуносупрессия. Снижение местной и общей иммунной защиты создает благоприятные условия для активации патогенных возбудителей. При иммунодефицитах синуситы спровоцированы микробными ассоциациями, поэтому они имеют затяжное течение и практически не чувствительны к антибиотикотерапии.
Патогенез
Важную роль в механизме развития хронической формы синусита играют биопленки — кооперации микроорганизмов, которые имеют особую организацию и взаимодействуют в единой структуре. Биопленки встречаются у 80-100% пациентов. Их отличительной чертой называют повышенную в сотни раз устойчивость к антибактериальным средствам. Микроорганизмы в составе биопленки повторно активизируются после завершения лечения, вызывая многолетнее хроническое воспаление.
Особое место в патогенезе синуситов занимает несостоятельность местных механизмов защиты в зоне воспаления. При хронической болезни преобладает моноцитарно-макрофагальная и лимфоидная клеточная реакция, которая не обеспечивает завершенный фагоцитоз для грибов, внутриклеточных паразитов и вирусов. Создаются благоприятные условия для диссеминации возбудителей и формирования синдрома системного воспалительного ответа.
При аллергическом хроническом синусите имеет значение степень активности эозинофилов, которая количественно измеряется по уровню катионного протеина, продуцируемого этими клетками. Наряду с этим нарастает недостаточность клеточных и гуморальных звеньев иммунологического механизма, активизируются медиаторы воспаления, не происходит естественная элиминация чужеродных антигенов. Состояние нередко сочетается с аллергическим ринитом, дерматитом.

Классификация
В разных странах подходы к систематизации хронических синуситов отличаются. В отечественной оториноларингологии признана классификация С.З. Пискунова и Г.З. Пискунова (1997), согласно которой выделяют следующие критерии:
- Форма поражения: гнойный, пристеночно-гиперпластический, фиброзный, полипозный и кистозный.
- Причина возникновения: одонтогенный, риногенный, травматический.
- Тип возбудителя: вирусный, бактериальный анаэробный или аэробный, грибковый и смешанный.
- Локализация процесса: гайморит, фронтит, этмоидит и сфеноидит.
Симптомы хронического синусита
В клинической картине на первый план выходит продолжительное затруднение носового дыхания. Пациенты жалуются на невозможность дышать носом, неприятное ощущение отека и перекрытия носовых ходов. Симптоматика сопровождается гнусавостью голоса, которая вызвана нарушением резонаторной функции назальной полости. Постепенно происходит снижение обоняния, нарушается способность распознавать вкусы.
Вторым характерным симптомом синусита является периодическое или постоянное вязкое отделяемое из полости носа. Иногда возникают приступы чихания, после которых появляются обильные слизисто-гнойные выделения. Большинство больных ощущает стекание назального секрета по задней стенке глотки, особенно в ночное и утреннее время, из-за чего развиваются мучительные приступы кашля и нарушается качество сна.
Зачастую пациентов беспокоят давящие боли, которые при гайморите локализованы в области щек, при фронтите и этмоидите - у корня носа и в нижней половине лба. Изредка болевой синдром появляется в области глаз, верхних зубов, височно-нижнечелюстного сустава. Из общих симптомов пациента беспокоит постоянная слабость. головокружения и снижение работоспособности вследствие нехватки кислорода.
Осложнения
При нелеченых синуситах бактериальное воспаление распространяется на кости лицевого и мозгового черепа с формированием остеомиелита. Большую опасность представляет поражение оболочек и вещества мозга с развитием менингита, энцефалита. Также существует риск тромбоза мозговых вен и венозных синусов. При самоограничении скопившегося в придаточной пазухе секрета возникает киста - мукоцеле или пиомукоцеле.
Диагностика
Осмотр пациентов с жалобами на затрудненное дыхание, назальные выделения и лицевые боли находится в компетенции ЛОР-врача. При визуальном исследовании носовых ходов определяется выраженный отек и цианотичный оттенок слизистой оболочки, обилие воспалительного экссудата и корок, признаки полипозных изменений. Для подтверждения диагноза хронического синусита назначаются следующие методы обследования:
- Эндоскопия носа. Диагностика показана для детального осмотра слизистой носоглотки и придаточных пазух, оценки состояния решетчатой воронки и отверстия клиновидной пазухи. С помощью эндоскопической визуализации исключаются опухолевые образования носа.
- КТ околоносовых пазух. По результатам компьютерной томографии определяется конкретный вид синусита, степень пораженности назальных синусов, наличие деформаций и других осложнений хронического воспалительного процесса.
- МРТ головного мозга. Диагностика необходима при подозрении на орбитальные и внутричерепные осложнения. По МРТ-снимкам определяется состояние обонятельных луковиц и других нервных структур.
- Лабораторные методы. Посев мазка из носа и содержимого пазух проводится для точного определения микробной этиологии хронического синусита. Диагностическую программу дополняют клиническим и биохимическим анализами крови, по показаниям выполняется аллергологичсекое обследование.

Дифференциальная диагностика
При постановке диагноза врачу необходимо дифференцировать хронический синусит с аллергическим и вазомоторным ринитом, актиномикозом. При наличии структурных изменений носовой полости дифференциальная диагностика проводится с назальными полипами, ювенильной назофарингеальной ангиофибромой, злокачественными новообразованиями околоносовых пазух, в том числе с меланомой придаточной пазухи.
Лечение хронического синусита
Консервативная терапия
При хроническом воспалении пациентам необходима длительная и многокомпонентная терапия, которая направлена на этиопатогенетические звенья заболевания. Большинство случаев болезни подлежит амбулаторному лечению. Из немедикаментозных мер рекомендуется регулярно проветривать квартиру, использовать увлажнитель воздуха или климат-систему, отказаться от курения. Медикаментозная терапия хронического синусита включает такие направления:
- Улучшение мукоцилиарного клиренса. Для очищения назальных ходов и придаточных пазух назначается носовой душ, промывание носа по Проетцу, удаление слизисто-гнойного экссудата с помощью ЯМИК-катетера. Для улучшения оттока слизи обязательно применяются топические и пероральные деконгестанты.
- Антибиотикотерапия. Противомикробные средства назначаются в период обострения болезни, при подготовке к хирургическому вмешательству. Препаратами выбора признаны защищенные пенициллины, цефалоспорины, макролиды и фторхинолоны. Лечение длится не менее 12-14 суток.
- Глюкокортикоиды. Топические гормональные препараты показывают выраженный противовоспалительный и противоотечный эффект, поэтому они широко используются при обострении хронического синусита.
Хирургическое лечение
В современной ринохирургии выделяют абсолютные и относительные показания к проведению операции при хроническом синусите. К абсолютным относят острые осложнения, увеличивающееся в размерах мукоцеле, подозрение на неопластические процессы. Относительные показания включают неэффективность консервативной терапии, появление симптоматических полипов назальной слизистой, часто рецидивирующие синуситы.
Выбор тактики хирургического лечения зависит от вида патологии, ее длительности и клинического течения, анатомических особенностей строения носа и придаточных пазух. В ЛОР-хирургии существует радикальные операции с полным удалением слизистой оболочки и щадящие методы хирургического вмешательства. Зачастую операции выполняются с помощью эндоскопической техники и направлены на реконструкцию естественных назальных соустий.
Прогноз и профилактика
При своевременном выявлении хронического синусита у большинства пациентов удается достичь стойкой ремиссии без хирургического вмешательства либо с помощью малоинвазивных методик. Прогноз благоприятный для людей без иммуносупрессии и сопутствующих патологий респираторного тракта. Важнейшим звеном профилактики болезни является раннее выявление и комплексное лечение острых синуситов, которое в разы снижает риск хронизации патологического процесса.
1. Современные представления о хирургическом лечении хронического синусита/ Д.С. Горин// 61-я научно-практическая конференция «Молодые ученые - российской оториноларингологии». - 2014.
2. Хронический синусит. Новые возможности медикаментозной терапии/ А.Б. Туровский// Поликлиника. - 2013. - №2.
3. Хронический синусит: патогенетические факторы развития, обоснование новых принципов повышения эффективности комплексной терапии/ Н.П. Чеснокова, О.В. Мареев, Н.Ю. Капустина// Практическая медицина. - 2011. - №51.
4. Особенности лечения хронического синусита/ Л.Г. Петрова// Оториноларингология в Беларуси. - 2011. - №2.
Хронический синусит - симптомы и лечение
Что такое хронический синусит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мусаевой Рашидат Абубакаровны, ЛОРа со стажем в 19 лет.
Над статьей доктора Мусаевой Рашидат Абубакаровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Хронический синусит (ХС) — это длительно текущее воспаление одной, нескольких или всех околоносовых (придаточных) пазух, склонное к рецидивам. Именно ХС является наиболее частым поводом обращения больных к оториноларингологу.
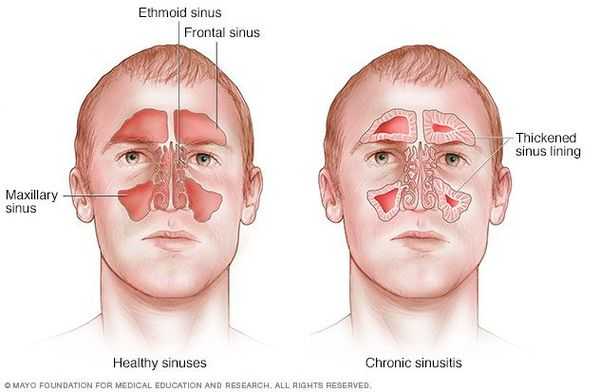
Основной причиной возникновения ХС является микролора, инфицирующая пазухи (чаще всего наблюдается полифлора). В основном при бактериальной посеве обнаруживается стафилококк, но помимо него встречается синегнойная палочка, протей и кишечная палочка. Также при ХС можно обнаружить и анаэробную флору.
Особое место в образовании ХС занимает грибковая флора (аспергилл, пеницилл, кандида), которая первично не является этиологическим фактором синуситов, но развивается вследствие суперинфицирования при дисбактериозах и в дальнейшем может стать доминирующей (или единственной) флорой, поддерживающей хроническое воспаление носовых пазух.
Хронический синусит очень часто встречается у больных с различными иммунодефицитными состояниями, синдромом Картагенера, синдромом Янга и муковисцидозом. [3]
Также на развитие ХС влияет аномалия соустья (отверстия) между пазухой и полостью носа. Она может возникнуть в связи с искривлением носовой перегородки, разрастанием полипов в носовой полости, утолщением слизистой полости носа из-за аллергического отёка, патологическим строением средней носовой раковины и крючковидного отростка, гиперпневмотизацией решётчатой буллы и клеток agger nasi. Всё вышеперечисленное нарушает механизмы естественного клиренса (скорости очищения). [3]
Появлению ХС способствуют очаги других хронических инфекций, расположенные "по соседству": хронический тонзиллит, аденоидит (у детей), патология зубов (одонтогенный гайморит).
Провоцирующими факторами для частых обострений хронического синусита могут стать также ОРВИ и частые переохлаждения.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического синусита (при условии отсутствия обострения) менее выражены, чем при остром синусите. На характер клинических проявлений и их выраженность влияет форма синусита, локализация воспаления, количество поражённых пазух, причины возникновения болезни, проходимость соустья и другие факторы. [4]
К основным симптомам ХС относят:
- неярко выраженную головную боль или, скорее, чувство тяжести и распирания в проекции носа и околоносовых пазух ноющего и разлитого характера;
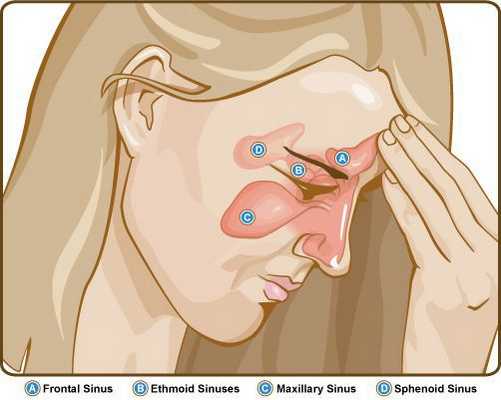
- отделяемое из носового хода различного рода и количества (в зависимости от формы ХС);
- затруднённое носовое дыхание, ощущение заложенности носа;
- нарушение обоняния;
- неприятный запах в носу.
Патогенез хронического синусита
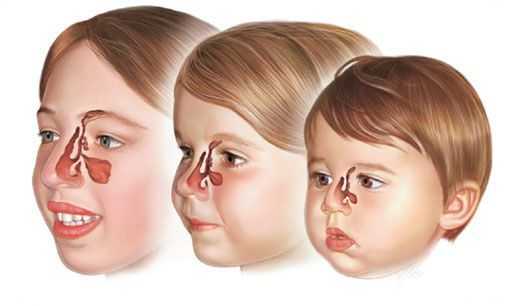
Формирование околоносовых пазух у ребёнка происходит тогда, когда он находится ещё в утробе матери. С самого рождения и до 20 лет жизни человека они постепенно "созревают". Так, у грудничков лобные пазухи отсутствуют, в то время как остальные пазухи находятся в зачаточном состоянии и постепенно формируются пока ребёнок растёт, и кости его лица увеличиваются.
В образовании слизи принимают участие бокаловидные клетки мерцательного эпителия, покрывающего пазухи с внутренней стороны. К соустьям (отверстиям) околоносовых пазух слизь продвигается благодаря движению ресничек эпителия. Обычно скорость такого продвижения составляет 1 см/мин. Размеры и диаметр соустий небольшие и равны примерно 1-2 мм.
При хроническом воспалении слизистых оболочек пазух возникают следующие процессы:
- изменение эпителия — патолоическое превращение одного вида ткани в другой. Иначе этот процесс называется метаплазией эпителия. Она бывает очаговой и диффузной;
- нарушение работы ресничек;
- утрата способности к удалению с поверхности пазухи вирусов и бактерий путём мукоцилиарного транспорта.
Также часто происходят и необратимые процессы в слизистой оболочке пазух.
Классификация и стадии развития хронического синусита
Несмотря на большое количество предложенных к настоящему времени классификаций хронических синуситов, наиболее приемлемой в клиническом отношении остаётся классификация, созданная Б.С. Преображенским (1956 год). [4] Согласно этой классификации различают следующие хронические синуситы:
- экссудативные (катаральной, серозной и гнойной формы);
- продуктивные (полипозной и пристеночно-гиперпластической формы);
- некротические;
- холестеатомные;
- атрофические;
- аллергические.
При экссудативных ХС формируется серозный, гнойный или серозно-гнойный секрет. Он выделяется воспалённым эпителием носовой пазухи в связи с её инфицированием вредоносной микрофлорой. [4]
При продуктивных ХС происходит пролиферация — разрастаются эпителиальные оболочки. В результате этого процесса образуются полипы в пазухах, которые зачастую проникают в полость носа.
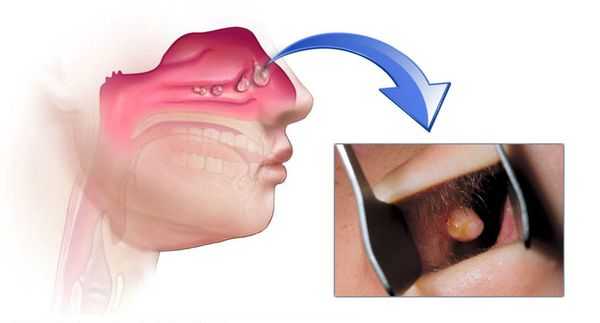
Холестеатомный ХС характеризуется развитием в пазухе холестеатомных масс вследствие эмбрионального заноса. [6] [8]
Помимо данных форм ХС различают также грибковые, кистозные и одонтогенные.
Грибковый ХС (мицетома) проявляется мучительной ноющей болью, заложенностью носа и различного рода выделениями, характер которых зависит от вида грибка:
- инфицирование плесневым микозом приводит к образованию вязкого, иногда желеобразного отделяемого бело-серого или жёлтоватого цвета;
- заражение аспергиллёзом провоцирует возникновение отделяемого, схожего с холестаетомой, цвет серый, в некоторых случаях присутствуют черноватые точки;
- инфицирование кандидозом способствует формированию творожестых масс жёлтого цвета. [2][4]
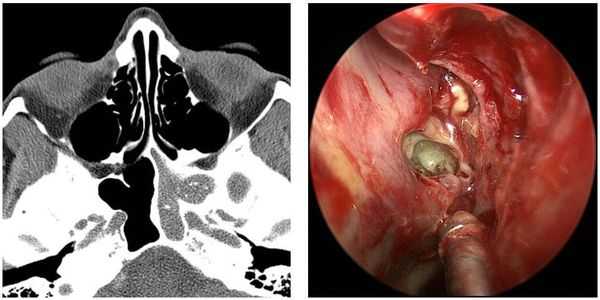
Кистозные ХС отличаются наличием кист в пазухах (чаще в гайморовых). Постоянный хронический воспалительный процесс в носовых пазухах нарушает барьерные функции слизистой оболочки. Это, в свою очередь, провоцирует формирование кистозных изменений. [1]
Одонтогенный ХС (гайморит) — особая форма воспаления, которая возникает по двум причинам:
- переход воспалительного процесса от корней поражённых зубов на слизистую оболочку пазухи;
- врачебные манипуляции (например, экстракция зубов верхней челюсти).
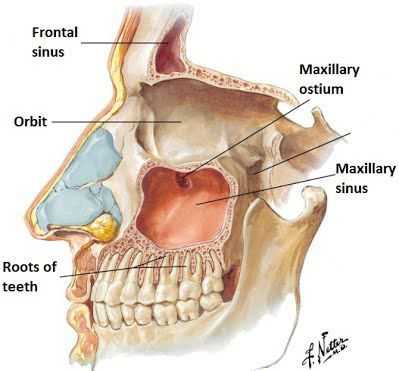
Помимо прочего выделяют три степени тяжести ХС:
- лёгкая (повышение температуры тела не наблюдается);
- средняя (температура повышается до 37°-38°);
- тяжёлая (температура достигает 38°-39°).
Осложнения хронического синусита
При частых обострениях хронических синуситов, неправильно пролеченных или, чаще, недолеченных синуситов могут возникать серьёзные осложнения.
Риногенные орбитальные (глазничные) осложнения
Инфекция, возникшая в пазухах носа, через вены или с помощью контактного механизма передачи может распространиться в район глазницы. Этот процесс способен привести к появлению периостита, абсцесса и флегмоны глазницы, реже к невриту глазного нерва. Все перечисленные выше осложнения могут протекать в сопровождении экзофтальма и ограничения движения глазного яблока. Данный тип осложнений ХС может статьи причиной возникновения слепоты.
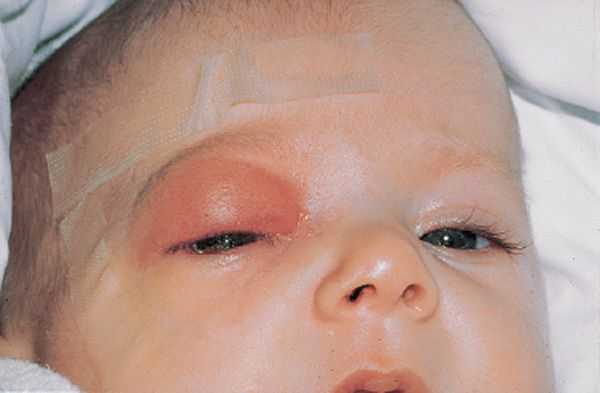
Риногенные внутричерепные осложнения
Внутричерепные осложнения в два раза чаще возникают у мужчин, чем у женщин, [5] [7] и являются самыми тяжёлыми и опасными последствиями ХС. В первую очередь речь идёт об арахноидите, экстра- и субдуральных абсцессах, менингите, тромбозе пещеристой пазухи. Ко второй группе часто встречающихся осложнений относятся патологии, связанные с травмой носа или околоносовых пазух. Достаточно редко встречаются осложнения, возникающие по причине нагноений в полости носа или области наружного носа (абсцесс перегородки, фурункул и карбункул носа).
Внутричерепные осложнения происходят в результате вирусных инфекций, которые провоцируют обострение синуситов. Это приводит к тому, что сопротивляемость организма по отношению к раздражителям снижается, а активность патогенных микроорганизмов — возрастает. [4]
Возникновение того или иного внутричерепного осложнения зависит от проникновения конкретной инфекции: стрептококк вызывает абсцесс головного мозга, пневмококк — менингит, стафилококк — тромбофлебит синусов. [7] Однако часто при абсцессах обнаруживают стафилококковую флору.
Все вышеперечисленный виды инфекции способны проникнуть в полость черепа тремя путями:
- контактным — переход воспалительного процесса на кости (приводит к образованию остеомиелита);
- гематогенным — длительные воспалительные процессы способствуют возникновению флебита лица, решетчатых и глазничных вен, после чего происходит нагноение тромба;
- лимфогенным — инфекция проникает через интраадвентициальное и периваскулярное лимфатическое пространство, которое является соединением лобной пазухи и передней черепной ямки. [4]
Диагностика хронического синусита
Диагностика хронического синусита предполагает нижеперечисленные методы исследования.
Проведение физикального осмотра осуществляется с помощью передней риноскопии и фарингоскопии. Осмотр проводит врач-отоларинголог.
Опрос больного (сбор анамнеза заболевания).
Эндоскопия носовой полости предназначена для рассмотрения аномалий строения структур носа и состояний выводных соустий, а также для проверки на присутствие полипов и иных образований в носовой полости.
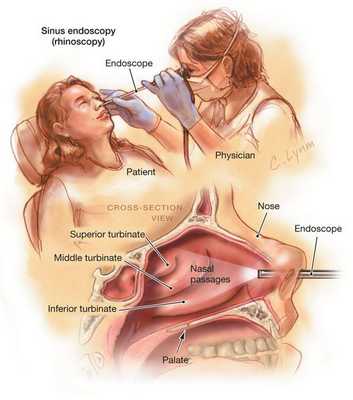
Ультразвуковое исследование (УЗИ) проводится чаще в скрининговых целях, помогает в диагностике кист лобной и верхнечелюстной пазух.
Рентгенография определяет, насколько утолщены слизистые оболочки пазух, а также горизонтальный уровень жидкости или тотальное снижение пневмотизации пазухи.
Компьютерная томография (КТ) считается одним из наиболее информативных методов диагностики при ХС, целью которого являются:
- установление характера и распространённости патологических процессов;
- выявление причин и индивидуальных особенностей анатомии носовой полости и пазух носа, способствующих рецидиву синусита;
- визуализирование структур, которые не просматриваются при рентгенографии (особенность КТ с высоким разрешением).
Магнитно-резонансная томография (МРТ) лучше всего визуализирует мягкотканные структуры. Но, не смотря на это, данный метод диагностики не является базовым исследованием. Воздух и костные структуры имеют одинаковую интен сивность сигнала при проведении МРТ, а эта особенность не позволяет определить проходимость воздушных пространств, которые соединяют пазухи с носовой полостью. Однако МРТ применима в случаях подозрений на грибковое или опухолевое поражение околоносовых синусов и при возникновении осложнений ХС.
Диагностическое зондирование и пункция способствуют оценке объёма и характера содержимого поражённой пазухи и получению представления о том, насколько проходимы её естественные отверстия.
Бактериологическое исследование для определения причинности воспаления использует пробы, полученные при пункции воспалённой пазухи или носовой полости. [3]
Первостепенные задачи лечения ХС:
- сократить длительность течения болезни;
- предупредить развитие возможных осложнений;
- уничтожить возбудитель заболевания. [3]
На то, какой будет терапия, влияет локализация и форма воспаления, причина его возникновения, а также наличие или отсутствие обострения. [4]
При развитии обострения в околоносовых синусах применяется базисное лечение антибиотиками, которое зависит от вида возбудителя, выявленного во время диагностики. Однако антибиотикотерапия применима не ко всем видам ХС (лишь к хроническим воспалениям средней и тяжёлой степени). Также данный вид лечения нельзя использовать при грибковом ХС, так как в этом случае следует применять противогрибковые препараты (дифлюкан, флуконазол, нитстатин, леворин, интраконазол и другие). При аллергических синуситах показано проведение неспецифической общей и местной консервативной терапии.
Лечение бактериальных форм ХС средней и тяжёлой степени предполагает назначение антибиотиков ещё до результатов, получаемых при микробиологическом исследовании через несколько дней. Не смотря на то, что диагностика патогенной микрофлоры позволяет выбрать оптимальный для лечения антибиотик, всё же метод эмпирической антибиотикотерапии является оптимальным. При этом особое внимание уделяется чувствительности к препарату типичных возбудителей заболевания: S.pneumoniae и H.influenza.
Антибиотикотерапия предполагает применение следующих групп препаратов по выбору:
- амоксициллин, амоксициллин-клавуланат;
- цефалоспорины (цефуроксим, цефотаксим, цефтриаксон);
- макролиды (азитромицин, кларитромицин, рокситромицин);
- фторхинолоны (левофлоксацин, моксифлоксацин, спарфоксацин).
Лечение ХС на фоне иммунодефицитных состояний, продлённой назогастральной интубации, при муковисцидозе, а также при одонтогенном синусите представляет большие сложности. Возбудителями, вызывающими наиболее тяжёлые, нетипичные формы синусита, нередко бывают золотистый и эпидермальный стафилококк, Pr.vulgaris, Pr.aeruginosa, кишечная палочка, а также микроорганизмы, считающиеся сапрофитирующими обитателями носоглотки (зеленящий стрептококк, менингококк, стафилококк гемолитический). При эмпирическом выборе оптимальными препаратами с позиции спектра антибактериальной эффективности являются цефалоспорины (цефтриаксон), карбапенемы (меропенем) или фторхинолоны 3-4 поколения, назначаемые внутривенно при тяжёлой степени ХС.
В случае, если причиной возникновения ХС явилась обструкция естественных соустий пазух носа, пердусмотрено применение сосудосуживающих препаратов (деконгенсантов), назначаемых коротким курсом в виде капель и аэрозолей (ксилометазолин, оксиметазолин, тетризолин и другие).
Иными способами лечения ХС являются носовые души, промывание носовой полости тёплым изотоническим раствором и физиотерапия (УВЧ, УФО, микроволновая, ультразвуковая терапия, а также лазеротерапия).
Оперативная терапия
Хирургическое лечение показано в следующих случаях:
- неэффективность консервативного лечения;
- образования кист и полипов в пазухах носа;
- при гиперпластической и смешанной форме СХ. [4]
Выполнение пункции и зондирования пазух носа считается одним из важных методов лечения ХС. С помощью этих процедур эвакуируется патологическое отделяемое, после чего с применением антисептического раствора промывается поражённая пазуха и вводится лекарственный препарат. Наиболее лёгкой и часто проводимой процедурой является пункция верхнечелюстной пазухи. [3]
По сравнению с проведением повторных пункций более эффективным методом лечения является дренирование. После пункции в пазуху вводится постоянный дренаж, который позволяет промывать пазуху несколько раз в сутки.
Помимо данных методик активному опорожнению пазух и введению в них лекарственных препаратов способствует метод вакуумного перемещения жидкости или применение синус-катетера ЯМИК.
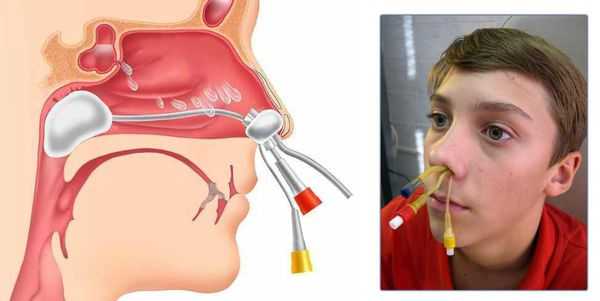
При полипозных ХС, которые сочетаются с полипозом носа, показана полипотомия. Она проводится как классическим методом (полипной петлёй), так и с использованием современных методик (радиоволны) под контролем эндоскопии.
Существуют стандартные операции:
- Гайморотомия по Калдвеллу-Люку, А.Ф. Иванову и Денкеру. При всех этих операциях подход к пазухе осуществляется через преддверие рта. Принцип операций: отслоить патологически изменённую слизистую оболочку пазухи, санировать пазуху и создать дополнительное соустье между пазухой и носовой полостью.
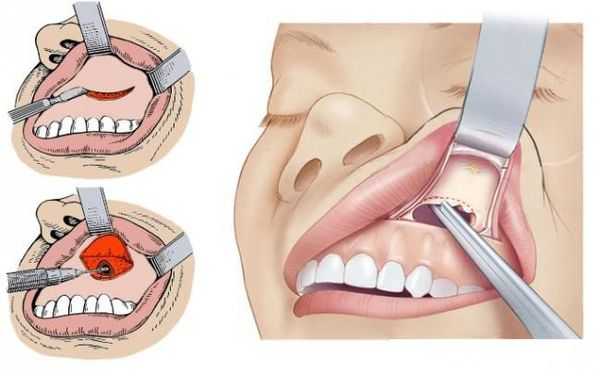
- Фронтотомия по Киллиану. Доступ к пазухе проводят через переднюю стенку (выполняют дугообразный разрез по брови, спускаясь по скату носа, и достигают наружного края грушевидного отверстия). Также создаётся лобно-носовое дополнительное соустье. [4]
На данный момент современные внутриносовые операции на пазухах носа производятся под контролем эндоскопа или операционного микроскопа, которые позволяют хирургу детально контролировать все этапы операции.
Суть этих операций — ревизия стенозированных естественных отверстий поражённых синусов, устранение анатомических аномалий и полипов, которые блокируют их проходимость. При условии восстановления вентиляции и дренажа поражённых пазух патологические изменения в слизистой оболочке подвергаются обратному развитию, и она приобретает нормальный вид. В этом случае удалению подлежат только участки необратимо изменённой слизистой оболочки, кисты, полипы. Их удаление осуществляют через расширенное естественное соустье пазухи внутриносовым доступом. [3]
Прогноз. Профилактика
Прогноз считается благоприятным при условии своевременного адекватного лечения. Возможно полное восстановление трудоспособности. Однако при отсутствии правильного лечения или самолечения могут развиться опасные для жизни осложнения.
Методы профилактики ХС предупреждают появление заболевание. Поэтому необходимо:
Гайморит у детей ( Верхнечелюстной синусит )
Гайморит у детей — это одна из форм синусита, характеризующаяся воспалительным процессом в полости верхнечелюстной пазухи (ВЧП). Заболевание может протекать в острой и хронической форме. Проявляется затруднением носового дыхания, патологическим назальным или носоглоточным отделяемым, болью в проекции пазух, интоксикационным синдромом. Диагностика основана на клиническом осмотре, данных риноскопии, типичной рентгенологической картине. Лечение включает противомикробные препараты, местную и симптоматическую терапию. По показаниям проводится лечебно-диагностическая пункция ВЧП.

Гайморит в специальной литературе также носит название «верхнечелюстной синусит». У детей грудного возраста гайморит не встречается из-за анатомо-физиологических особенностей гайморовых пазух. Возможно развитие гайморита на втором-третьем году жизни, пик заболеваемости приходится на 6-тилетний возраст. Актуальность проблемы у детей связана с тем, что синуситы входят в пятерку причин назначения антибактериальной терапии в современной педиатрии. Воспалением околоносовых пазух осложняются 13% случаев ОРВИ. Согласно статистическим данным, около трети госпитализаций в ЛОР-стационары занимают больные с синуситами, в том числе гайморитом.

Гайморит у детей имеет инфекционную этиологию. Около 10% в структуре причин занимают бактериальные агенты, 90% ‒ вирусные. Из вирусов решающую роль играет риновирус. Наиболее значимые представители среди бактериальных патогенов:
- стрептококк pneumoniae (около 40 %);
- гемофильная палочка (25-47%);
- микст-инфекция данных возбудителей (около 7%);
- реже встречаются β-гемолитические стрептококки группы А (до 10%) и других групп, золотистый стафилококк (2%), моракселла (1%).
В последние десятилетия отмечается увеличение доли гайморитов, вызванных атипичной флорой: 10% случаев заболевания связаны с микоплазменной, хламидийной инфекцией. Хронические синуситы могут быть ассоциированы с фузобактерией, псевдомонадой. У детей с иммуносупрессией возможна грибковая природа заболевания, чаще в составе суперинфекций.
Факторы риска
Из сопутствующих факторов для манифестации заболевания наибольшее значение имеют:
- аллергены;
- муковисцидоз;
- гастроэзофагеальный рефлюкс;
- травмы лицевого черепа;
- стоматологические проблемы.
Первичное звено патогенеза — воспаление слизистой оболочки носа, возникшее при течении ОРВИ. За счет отека сужается и обтурируется просвет носового хода, нарушается отток экссудата. Контакт патогенной флоры со слизистой оболочкой верхних дыхательных путей удлиняется, что приводит к изменению функций ресничного эпителия: микроорганизмы не «смываются» с поверхности слизистой.
В условиях блокады нормального воздухообмена в околоносовых пазухах создаются оптимальные условия для размножения болезнетворных микроорганизмов. Происходит наслоение вторичной инфекции, нарастает интенсивность воспалительной реакции.
Гайморит у детей классифицируется по нескольким критериям. По форме выделяется:
- катаральный;
- одонтогенный;
- гнойный;
- аллергический.
По локализации гайморит у детей может быть одно-, двухсторонним. По тяжести течения гаймориты делятся на легкие, среднетяжелые и тяжелые. С практической точки зрения наиболее актуальной является классификация по типу течения:
- Острый гайморит. Характеризуется исчезновением симптомов в течение 30 дней на фоне медикаментозной терапии.
- Хронический гайморит. Длится не менее 90 дней, плохо поддается консервативной терапии. У пациента во время ремиссии сохраняются респираторные симптомы (кашель, заложенность носовых ходов).
Симптомы гайморита у детей
Острый гайморит
Отмечается постоянная заложенность носа и ринорея — патологическое отделяемое. Выделения могут быть из одного или обоих носовых ходов, иметь слизистый, гнойный или слизисто-гнойный характер, неприятный запах. Отделяемое отходит наружу при сморкании или самотеком, либо стекает по задней стенке глотки, провоцируя кашель. В пользу гайморита свидетельствуют назальные симптомы на протяжении не менее 3-х дней подряд. При тяжелом гайморите у детей возникает отечность мягких тканей в области скул.
Хронический гайморит
Клиника хронической формы во время рецидива сходна с острой, но явления интоксикации менее выражены, лихорадка умеренная. Постоянные симптомы вне обострения — слизистая ринорея, отечность носа. Кашель более типичен в ночное время или при горизонтальном положении ребенка. Дети старшего возраста отмечают снижение обоняния и ощущение сладковатого «гнойного» запаха в носу.
Нелеченный гайморит грозит присоединением тяжелых местных или системных бактериальных инфекций. Со стороны ЦНС возникают внутричерепные осложнения: менингит, абсцесс мозга, арахноидит. При проникновении гноя в полость глазницы формируется абсцесс век или орбиты, флегмона, остеопериостит. Дальнейшее неконтролируемое распространение инфекции опасно развитием тяжелой пневмонии, евстахиита, сепсиса.
У большинства детей (60-75%) диагноз может быть выставлен на основании клинических критериев, без использования вспомогательных методов. Первичной диагностикой занимаются педиатр и детский оториноларинголог. Выясняется анамнез заболевания и жалобы: типично длительное течение ОРВИ, жалобы на «стойкий» насморк, головную, лицевую боль. Алгоритм дальнейшего обследования:
- Физикальный осмотр. При пальпации области ВЧП определяется болезненность. При осмотре зева визуализируется стекающий по глотке гнойный/слизисто-гнойный секрет. Возможно увеличение шейных лимфоузлов.
- Лабораторное обследование. В общеклиническом анализе крови выявляется повышение уровня лейкоцитов, воспалительный сдвиг формулы влево, ускоренная СОЭ. В обязательном порядке производится забор отделяемого из носоглотки для посева на микрофлору и чувствительность к антибиотикам.
- Риноскопия. При передней риноскопии в среднем носовом ходу определяется отечность, гиперемия слизистой, наличие экссудата. Отсутствие патологического секрета не исключает наличие гайморита.
- Рентгенография околоносовых пазух. Проведение исследования не должно быть рутинным, рекомендовано только при невозможности верификации гайморита по клиническим признакам. У детей до 6 лет данный метод неинформативный и нецелесообразный. На снимке при гайморите определяется нарушение воздушности синусов, горизонтальный уровень жидкости.
- КТ добавочных пазух. КТ показана при подозрении на осложнения, в случае затяжного течения, планировании хирургического лечения. Визуализируется нарушение пневматизации, наличие инфильтративных теней.
При необходимости ребенка осматривают «узкие» специалисты: нейрохирург при общемозговой симптоматике, детский офтальмолог — при симптомах вовлечения орбиты глаза, пульмонолог — при данных за пневмонию.
Лечение гайморита у детей
Консервативные методы
Госпитализации подлежат дети с тяжелым синдромом интоксикации, наличием данных за осложненное течение гайморита или местный гнойно-воспалительный процесс в носу, при неэффективности амбулаторной терапии. В остальных случаях возможно лечение дома с соблюдением полупостельного/постельного режима во время лихорадки. Обязательно ежедневное проведение туалета носа с использованием солевых растворов. Фармакотерапия включает:
Хирургические манипуляции
При наличии подтвержденного гнойного процесса в ВЧП показана лечебная пункция. После местной анестезии проводится прокол гайморовой пазухи, из полости эвакуируется содержимое. ЛОР-врач промывает пазуху антисептическим раствором до чистых вод, в конце процедуры вводит антибиотик.
В ряде случаев, при необходимости повторного промывания возможна постановка дренажного ЯМИК-катетера. Такая техника при гайморите способствует улучшению аэрации, стимулирует активное опорожнение пазухи от патологической жидкости, но проводится по строгим показаниям, так как имеет риски осложнений.
Физиотерапия
Физиолечение гайморита противопоказано в острый период. Проведение физиопроцедур у детей возможно при адекватном оттоке патологического экссудата, отсутствии лихорадки. На сегодня эффективными методиками являются волновые методики со сверхвысокочастотным током. Назначаются УВЧ, микроволновая терапия, магнитотерапия. При выраженном болевом синдроме рекомендованы техники с анестезирующим действием — амплипульс, диадинамотерапия.
При своевременной диагностике и терапии прогноз при гайморите у детей благоприятен. При тяжелых системных осложнениях возможен летальный исход. Нелеченные внутриглазничные осложнения приводят к слепоте. Специфической профилактики гайморита не существует. Важна вакцинация детей от гемофильной, пневмококковой инфекции по возрасту. Неспецифическая профилактика включает лечение основного заболевания (ОРВИ, грипп, детские инфекции), общее оздоровление организма.
1. Острый верхнечелюстной синусит у детей. Клинический протокол/ Алданьярова Б.Ж.,Чекмезова О.Б., Умарова Р.А. - 2007.
2. Клиническое руководство: диагностика и лечение синусита (по материалам Американской академии педиатрии)// Педиатрическая фармакология — 2006.
4. Острый и хронический синусит: этиопатогенез и принципы лечения/ Кочетков П.А., Лопатин А.С.// Практическая пульмонология — 2005.
Одонтогенный гайморит
Одонтогенный гайморит - это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания - ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.


Одонтогенный гайморит - часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.

Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции - пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях - 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины - хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов - образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
С клинической точки зрения целесообразно выделять две формы заболевания - острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак - интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем - от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом - усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте - после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после - препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
Чем опасен гайморит

Гайморит представляет собой воспаление в гайморовых пазухах — анатомических полостях, расположенных по обе стороны носа, ниже глаз. Проблема возникает вследствие попадания инфекции или при аллергической реакции. Заболевание охватывает одну или обе верхнечелюстные пазухи. Ему подвержены люди разных возрастов и чаще осенью-зимой. Летом существует риск при резких охлаждениях (кондиционеры, слишком холодное мороженое).
Главной опасностью заболевания является риск его перехода в хроническую форму, развитие пневмонии и других серьезных патологий, перехода воспалительных процессов на соседние ткани. Хотя главной причиной развития гайморита является попадание в носовую полость вирусов и бактерий, начинающих активное размножение при недостаточно качественном лечении, есть и другие факторы заболевания:
- аномальное строение носовой полости;
- наличие аллергии;
- ослабленный иммунитет;
- аденоиды или полипы в носовой полости;
- длительное пребывание в помещениях с сухим воздухом;
- грибок;
- частое и бесконтрольное использование сосудосуживающих препаратов;
- туберкулез;
- наличие травмы слизистой носа.
Симптомы и формы гайморита
При гайморите характерно вечернее обострение симптомов, утром они ослабевают. Стоит обратить внимание на такие признаки, как:
- Нос заложен продолжительное время.
- Из носа выделяется слизь или гной.
- Температура выше нормы.
- Затрудненное дыхание.
- Озноб.
- Повышенная слабость, утомляемость.
- Пониженная работоспособность.
- Частые головокружения.
- Боль и давление в области переносицы, лба и глазниц, усиливаются при наклонах вниз.
- Сниженный аппетит.
При долгом отсутствии лечения возникают отеки, снижается или пропадает обоняние, заметны изменения в голосе. Характерной особенностью становится неприятный запах изо рта и привкус.
При подозрениях на гайморит следует обращаться за осмотром к лору. Во время диагностики врач узнает жалобы и симптомы, увидит строение носовой полости с помощью снимка для того, чтобы определить, схему лечения и меры профилактики.
По типу проявлений гайморит можно разделить на такие формы:
- Вирусный - заложенный нос, прозрачные выделения, небольшое повышение температуры. Возможно вылечить за 5-7 дней.
- Бактериальный - густые выделения желтого цвета, боль в области переносицы, высокая температура, слабое самочувствие.
- Аллергический - отекшая слизистая оболочка вследствие воздействия аллергена. Жидкие выделения из носа, частые чихания.
Виды осложнений гайморита
Осложнения возникают при гнойном гайморите в запущенной форме из-за недостатка кислорода в носовой полости. В связи с этим инфекция размножается быстрее, гнойное содержимое, которое образуется в результате, не имеет выхода наружу.
Выделят внутричерепные, орбитальные осложнения, пневмоцеле и другие.
Внутричерепные осложнения — менингит, абсцессы, тромбоз мозговых синусов — возникают при попадании гнойных образований в оболочки мозга, его передние и глубинные отделы. Такие осложнения опасны, при отсутствии мер есть риск серьезных последствий. Риск осложнений заключается и в высоком проценте летальных исходов: почти 35% случаев заканчиваются смертью пациента.
Орбитальные осложнения развиваются вследствие разрушения кости из-за воспаления стенок пазух. Такие осложнения часто встречаются среди пациентов, не достигших 18 лет. Воспаление распространяется на глазницы, лоб, может перейти в шейный отдел. При вовлечении в процесс глазниц появляются заметная краснота и отеки, нарушения зрения, сильная головная боль, спутанность сознания.
Пневмоцеле - возникновение опухоли в кисты лба. Определить можно при помощи МРТ.
Гайморит способен негативно сказаться на слухе, — пациент слышит искаженные звуки, испытывает боли; есть риск потери слуха. Заболевание способно нарушить работу мочеполовой системы, поскольку инфекция разносится крови по всему организму и приводит к воспалению, например, в почках.
Методы лечения гайморита
Лечение зависит от стадии заболевания, количества гноя и состояния пациента. Обычно достаточно щадящих методов в виде противовоспалительных препаратов и средств для облегчения дыхания, промывания носа, приема антибиотиков и использования антисептических средств. Во время лечения используются препараты на основе морской воды, поскольку она качественно очищает носовые пазухи от гноя без побочных эффектов.
В случае возникновения болезни из-за аллергической реакции потребуются антигистаминные средства. Если патология возникла из-за болезней зубов, необходимо проводить лечение параллельно с посещением стоматолога.
Важно абсолютное соблюдение рекомендаций врача. Недостаточное лечение способно обострить течение болезни. В таком случае возможно хирургическое вмешательство, поскольку медикаменты не могут устранить воспалительный процесс, из-за чего пациенту становится сложнее дышать, ухудшается общее состояние. Гной может распространиться в области глазниц и в отделы мозга, создав угрозу здоровью и жизни больного.
Под хирургическим вмешательством подразумевается пункция — прокол нижней стенки носового хода с целью выкачивания гноя, очищения носовой полости физраствором и противовоспалительными препаратами. После операции состояние пациента быстро и ощутимо улучшается. Процедура происходит под анестезией и безопасна для организма, но требует подготовки перед выполнением.
В некоторых ситуациях собранный при помощи пункции гной исследуют в лаборатории. Это необходимо для правильного подбора препаратов при дальнейшем лечении и для предупреждения повторного возникновения гайморита.
Метод физиотерапии используется в случаях, когда стадия заболевания позволяет его вылечить без применения пункции. Физиотерапевтические процедуры включают воздействие теплом, световым излучением либо магнитным полем на высоких частотах. Ткани прогреваются, за счет чего усиливается кровообращение и повышаются защитные механизмы организма. В зависимости от ситуации назначается одна или несколько процедур. Физеопроцедуры противопоказаны при заболеваниях крови и наличии опухолей.
Популярностью пользуются народные методы лечения заболевания. Однако их применение при гайморите не рекомендуется без назначения врача. Ингаляции на основе лекарственных трав, паров картофеля, настойки прополиса, промывание носа раствором поваренной или морской соли будут эффективной помощью в лечении гайморита, только если состояние пациента и стадия заболевания это позволяют.
Капли от гайморита, приготовленные в домашних условиях на основе сока алоэ, меда, чистотела, масла облепихи или шиповника тоже должны применяться только под контролем лечащего врача.
Сиалор против насморка
- Устраняет воспаление и заложенность
- Борется с бактериями, не нарушая микрофлору
- Не содержит гормонов и антибиотиков
Есть противопоказания. Проконсультируйтесь со специалистом.
Дополнительные рекомендации
Существует ряд противопоказаний при лечении гайморита, главным из которых является самостоятельное лечение, грозящее ухудшить течение болезни. Недопустимо прогревание носа в острой стадии, — это приведет к более интенсивному размножению инфекции и серьезным осложнениям. Решение об окончании лечения принимает врач после контрольного осмотра. Он включает в себя повторный рентгеновский снимок или томографию.
Беременным женщинам следует быть особо осторожными, поскольку у них ослаблен иммунитет. В период беременности недопустимо самолечение в домашних условиях. Врачом назначаются щадящие препараты с учетом срока плода, и состояния здоровья будущей мамы.
Соблюдение основных рекомендаций послужит профилактикой гайморита. Важно тепло одеваться в холодные времена года, не допускать переохлаждения. Умеренная и систематическая нагрузка, а также сбалансированное, богатое полезными микроэлементами питание позволят укрепить иммунитет и усилить защитные функции организма. Регулярные медосмотры и приемы курсов витаминов по назначению врача окажут дополнительный укрепляющий эффект. Улучшить работу дыхательной системы помогают специальные упражнения для дыхания, посоветовать которые также может врач.
Следует помнить о рисках осложнения гайморита. Именно врач поможет определить, с какой формой и степенью патологии пришлось столкнуться, и назначит лечение, чтобы их избежать.
Читайте также:
