Противомалярийные препараты, сульфасалазин и иммуноглобулины при ревматических болезнях у детей
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
В обзорной статье представлены возможности воздействия современной фармакотерапии на патогенез развития и симптомы ревматоидного артрита (РА) как одного из наиболее распространенных хронических воспалительных заболеваний человека. В соответствии с патогенезом РА в лечении данного заболевания применяется медикаментозная симптоматическая и патогенетическая терапия. Для улучшения качества жизни применяют два основных направления лечения: снижение интенсивности воспаления до полного его устранения, а также корректировку иммунных нарушений. На передний план выступают всевозможные комбинации известных, а также новых препаратов. Наиболее часто в медикаментозной терапии используются следующие группы лекарственных средств: нестероидные противовоспалительные препараты, глюкокортикостероидные препараты, синтетические базисные противовоспалительные препараты и средства таргетной терапии, которые в настоящее время представлены генно-инженерными биологическими препаратами. Рассматривается возможность повышения эффективности противоревматической терапии при использовании комбинации препаратов лефлуномид и метотрексат с учетом фармакокинетических и фармакодинамических характеристик данных лекарственных средств. Комбинация этих препаратов способствует снижению синтеза пуриновых и пиримидиновых оснований и доставке их в лимфоциты. Угнетается пролиферация лимфоцитов. Снижается взаимодействие макрофагов с лимфоцитами, ослабевает воспалительная реакция.
Ключевые слова: базисные противоревматические препараты, противовоспалительные средства, ревматоидный артрит, лечение, лефлуномид, метотрексат, комбинация препаратов, нестероидные противовоспалительные препараты, НПВП.
Basic antirheumatic drugs: the view of a clinical pharmacologist
Sologova S.S. 1 , Chubarev V.N. 1 , Maksimov M.L. 2 , Grigorevskikh E.M. 1 , Lapkina N.A. 3
1 First Moscow State Medical University named after I.M.Sechenov
2 Kazan State Medical Academy - a branch of the Russian Medical Academy of Сontinuous Professional Education
3 Yaroslavl State Medical University
The review describes the possibilities of modern pharmacotherapy in effecting the pathogenesis of development and the symptoms of rheumatoid arthritis (RA) as one of the most common chronic inflammatory diseases. Depending on the pathogenesis of RA, pharmacological symptomatic and pathogenetic therapy is used in the treatment of this disease. To improve the quality of life, the treatment is performed in two main directions: reducing the intensity of inflammation up to its full elimination, and correcting the immune disorders. For this purpose all combinations of known and new drugs are used. The most commonly used medicines are the following groups of drugs: non-steroidal anti-inflammatory drugs, glucocorticosteroid preparations, synthetic basic anti-inflammatory drugs and targeted therapy, which are currently represented by genetically engineered biological products. The article considers the possibility of increasing the effectiveness of antirheumatic therapy by using a combination of leflunomide preparations and methotrexate taking into account the pharmacokinetic and pharmacodynamic characteristics of these drugs. The combination of these drugs reduces the synthesis of purine and pyrimidine bases and their delivery to lymphocytes. The proliferation of lymphocytes is inhibited. The interaction of macrophages with lymphocytes decreases, the inflammatory reaction weakens.
Key words: basic antirheumatic drugs, anti-inflammatory drugs, rheumatoid arthritis, treatment, leflunomide, methotrexate, combination of drugs, nonsteroidal anti-inflammatory drugs, NSAIDs.
For citation: Sologova S.S., Chubarev V.N., Maksimov M.L. et al. Basic antirheumatic drugs: the view of a clinical pharmacologist // RMJ. 2017. № 14. P. 1033-1038.
Для цитирования: Базисные противоревматические препараты: взгляд клинического фармаколога. РМЖ. Медицинское обозрение. 2017;25(14):1033-1038.
В статье представлен взгляд клинического фармаколога на базисные противоревматические препараты
Введение
Одним из наиболее распространенных хронических воспалительных заболеваний человека является ревматоидный артрит (РА). Его распространенность составляет 0,5-1% (до 5% у пожилых). От 5 до 50 человек на 100 тыс. населения заболевают каждый год (среди женщин 65 лет - около 5%). Соотношение женщин к мужчинам — 2-3:1. Поражаются все возрастные группы, включая детей и лиц пожилого возраста. Пик начала заболевания — 40-55 лет [1]. Фармакоэпидемиологические и научные исследования показали, что РА является иммунным заболеванием, при котором поражаются преимущественно мелкие суставы по типу эрозивно-деструктивного полиартрита [2, 3].
Этиология и патогенез
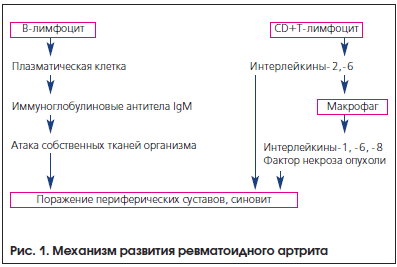
Механизм развития болезни и отдельных ее проявлений обусловлен развитием аутоиммунного ответа, когда организм начинает воспринимать собственные ткани как чужеродные и повреждать их [4]. Поэтому РА носит комплексный или системный характер. Патофизиология РА связана с инфильтрацией CD4+ Т-лимфоцитами и моноцитами, делением клеток синовиальной оболочки, фибробластов, эндотелиальных клеток и патологическим разрастанием сосудов. Сосудисто-волокнистая ткань (паннус) поражает и разрушает кость и хрящи. Специализированные клетки соединительной ткани приобретают характер макрофагов и выделяют небольшие пептидные информационные молекулы - провоспалительные цитокины (фактор некроза опухоли, интерлейкины-1, -2, -6, -8), они, в свою очередь, вызывают активацию Т-лимфоцитов, усиливающих иммунный ответ (рис. 1).
Воспалительный процесс в организме условно можно разделить на две формы: острый и хронический. Острый воспалительный процесс является первоначальным ответом на повреждение тканей и опосредуется выделением медиаторов воспаления: гистамина, серотонина, брадикинина, простагландинов и лейкотриенов. При хроническом воспалении высвобождается целый ряд медиаторов, не играющих важной роли в процессе острого воспаления: интерлейкинов, интерферонов, ФНО-α. Все типы воспалительного процесса связаны с активацией иммунной системы, но именно в случае хронического наибольшую роль в развитии играют иммунокомпетентные клетки.
При повреждении клеток в первую очередь страдают клеточные мембраны, содержащие фосфолипиды, из которых под действием фосфолипазы А2 образуется арахидоновая кислота - предшественник воспалительных эйкозаноидов [5].
Диагностика
Для подтверждения диагноза рекомендуется применение классификационных критериев РА ACR/EULAR 2010 г. (American College of Rheumatology/European League Agains Rheumatism Rheumatoid arthritis classification criteria) [6], табл. 1.
Терапия
В соответствии с патогенезом РА в лечении данного заболевания преобладает медикаментозная симптоматическая и патогенетическая терапия [7, 8]. Используется принцип «лечение до достижения цели» (Treating to target или T2T) со следующими постулатами:
1. Терапия РА проводится согласованно пациентом и лечащим врачом (ревматологом).
2. Главная цель такого лечения - обеспечить долгосрочное сохранение высокого качества жизни больного, его социальной активности путем контроля симптомов заболевания, предотвращения структурного поражения суставов и нормального их функционирования.
3. Наиболее эффективный метод достижения этой цели - полное устранение воспаления.
4. Лечение до достижения цели осуществляется путем регулярного измерения активности заболевания и корректировки терапии для достижения ремиссии [9].
Это следующие группы лекарственных средств 12: нестероидные противовоспалительные средства (НПВС), глюкокортикостероидные препараты (ГКС), синтетические базисные противовоспалительные препараты (БПВП) и средства таргетной терапии, которые в настоящее время представлены генно-инженерными биологическими препаратами (ГИБП). Немедикаментозные методы терапии являются дополнением к медикаментозным и применяются у определенных групп пациентов по конкретным показаниям.
НПВС являются главным образом симптоматическими средствами, подавляющими боль, воспаление, но не оказывающими влияния на нарушение целостности и структуры кости и хряща и в целом на развитие болезни. Противовоспалительный эффект обусловлен нарушением биосинтеза простагландинов, которые повышают чувствительность ноцицептивных рецепторов (сенсибилизируют их) к медиаторам боли. Анальгетическое действие НПВС в основном обусловлено периферическим действием, связанным с блокадой синтеза простагландинов Е2 и 12 и уменьшением действия брадикинина на ноцицепторы (простагландины Е2 и 12 сенсибилизируют нервные окончания к действию брадикинина). НПВС наиболее эффективны при болях воспалительного характера. Основными нежелательными побочными явлениями, связанными с применением НПВС, являются осложнения со стороны ЖКТ (неселективные НПВС) и кардиоваскулярные осложнения (селективные ингибиторы ЦОГ-2) (рис. 2).
Глюкокортикоиды (ГКС) применяют главным образом для подавления раздражения в раздраженном суставе. Обладают противовоспалительным и иммуносупрессивным действием. Противовоспалительное действие обусловлено повышением синтеза и секреции белка липокортина, угнетающего фермент фосфолипазу А2, который участвует в арахидоновом цикле. При этом нарушается синтез простагландинов и лейкотриенов (рис. 3), участвующих в развитии воспаления и аллергии. ГКС, влияя на альтернативную и экссудативную фазы воспаления, улучшают микроциркуляцию в очаге воспаления, стабилизируют клеточные мембраны и предотвращают выход лизосомальных ферментов. Под влиянием ГКС сокращается накопление в зоне воспаления лейкоцитов, снижается активность макрофагов и фибробластов. Иммуносупрессивное действие ГКС обусловлено уменьшением количества и активности Т-лимфоцитов, циркулирующих в крови, снижением продукции иммуноглобулинов и влиянием Т-хелперов на В-лимфоциты, понижением содержания комплемента в крови, образованием фиксированных иммунных комплексов и ряда интерлейкинов, угнетением образования фактора, ингибирующего миграцию макрофагов. Прием ГКС сопровождается развитием побочных эффектов, требующих тщательного мониторинга. Применение ГКС при РА должно быть ограничено строгими показаниями и осуществляться ревматологами. Часто используется препарат преднизолон в виде мази. Данная лекарственная форма вызывает меньше соматических побочных эффектов [11].
Если не помогают НПВП и ГКС в низких дозах, то следует принимать синтетические базисные противовоспалительные препараты (БПВП), которые будут подавлять развитие болезни, замедлять прогрессирование и изменять течение самого заболевания. БПВП используются наиболее часто при системных генерализованных воспалительных аутоиммунных заболеваниях. К препаратам этой группы относятся 16: сульфасалазин, метотрексат, лефлуномид, пеницилламин, цитотоксические препараты, циклоспорин, антималярийные препараты 4-аминохинолинового ряда, биологические препараты, ритуксимаб. Все эти препараты используются в качестве патогенетической терапии (табл. 2). В отличие от симптоматической терапии группа БПВП действует гораздо медленнее, и эффект проявляется не сразу.
Цитотоксические препараты имеют общие механизмы действия на иммуновоспалительные процессы. Метаболиты циклофосфамида и азатиоприна (фосфорамид и 6-тиоинозиновая кислота соответственно) подавляют функции Т- и В-лимфоцитов (рис. 4).
Метотрексат [19] является антагонистом фолиевой кислоты (рис. 5). Препарат ингибирует дигидрофолатредуктазу и таким образом нарушает синтез пуриновых нуклеотидов.
Предполагают, что полная ингибиция дигидрофолатредуктазы, приводящая к снижению синтеза ДНК, происходит главным образом при назначении сверхвысоких доз метотрексата (100-1000 мг/м2) и является основой антипролиферативного действия препарата, имеющего важное значение при лечении онкологических больных. При использовании низких доз метотрексата фармакологические эффекты препарата связаны с действием его глютаминированных метаболитов, ингибирующих активность 5-аминоимидазол-4-карбоксамидорибонуклеотида, что ведет к избыточному накоплению аденозина. Пуриновый нуклеозид аденозин, образующийся после внутриклеточного расщепления трифосфата аденозина, обладает способностью подавлять агрегацию тромбоцитов и модулировать иммунные и воспалительные реакции [10]. Метотрексат широко используется в лечении РА, также он показал себя эффективным в предотвращении развития данного заболевания в недавнем исследовании у пациентов с недифференцированным артритом [20]. При комбинации метотрексата с базисными препаратами наблюдается возрастание эффективности терапии [21]. Метотрексат в комбинации с ингибиторами факторов некроза опухоли (TNFi) у пациентов способствовал улучшению значений DAS28 (метод исследовании болезненности и припухлости 28 суставов) по сравнению с таковыми у группы пациентов, у которых применялась монотерапия TNFi [22].
Лефлуномид (Арава) [23, 24] является иммуносупрессорным препаратом с доказанной эффективностью в отношении РА. Лефлуномид метаболизируется в слизистой оболочке кишечника и плазме, превращается в активный метаболит А77-1726. Данный метаболит подавляет действие фермента дигидрооротат-дегидрогеназы (рис. 6). Фермент является важным для биосинтеза пиримидиновых нуклеотидов. Замедляет клеточный цикл, тормозит пролиферацию аутоиммунных Т-лимфоцитов и продукцию аутоантител В-клетками. Лимфоциты не могут делиться, если заблокирован путь синтеза пиримидиновых оснований. Таким образом, лефлуномид селективно ингибирует пролиферацию лимфоцитов.
По данным источников [23, 27-29], механизм действия лефлуномида в опытах in vitro и in vivo связан с тем, что активный метаболит А77-1726 подавляет пролиферацию активированных Т-лимфоцитов, ингибирует Т-зависимый синтез IgG и IgA антител В-клетками. На молекулярном уровне А77-1726 предотвращает переход клеток в фазу репликации ДНК (S-фаза). Одним из основных молекулярных механизмов действия является ингибиция de novo синтеза пиримидиновых нуклеотидов в поздней G-фазе клеточного цикла.
В результате крупномасштабных исследований [30, 31] было выявлено, что лефлуномид продуктивно уменьшает отек суставов и болезненность на протяжении 12 мес. Препарат повышает физические показатели и снижает активность проявлений заболеваний после измерения DAS28 и HAQ-DI [32]. Проводились исследования по приему лефлуномида женщинами до и во время беременности (до того, как обнаружили зачатие) [33]. Однозначных данных о безопасности для плода нет, поэтому терапию препаратом нежелательно проводить при беременности (испытания на животных показали тератогенный эффект). Но при непреднамеренном приеме препарата у 93% беременных серьезных отклонений у младенцев не наблюдалось. Препарат довольно длительно выводится из организма, поэтому при обнаружении беременности предпочтительно провести процедуру очищения (wash out procedure) от препарата и его метаболита при помощи колистерамина и (или) активированного угля.
Учитывая фармакодинамические характеристики препаратов лефлуномид и метотрексат, эффективность противоревматической терапии можно повысить, используя комбинацию этих препаратов [28]. Она способствует снижению синтеза пуриновых и пиримидиновых оснований и доставке их в лимфоциты (рис. 7), таким образом, угнетается пролиферация лимфоцитов. Снижается взаимодействие макрофагов с лимфоцитами, ослабевает воспалительная реакция. В целом комбинированная терапия лефлуномидом и малыми дозами метотрексата эффективна и хорошо переносится пациентами с РА, может применяться до начала биологической терапии [34, 35]. Однако необходимо наблюдать за пациентами, принимающими такую комбинированную терапию, - может возникнуть вероятность угнетения костного мозга [36].
Также проводились исследования по применению 3-х препаратов: метотрексата, лефлуномида и сульфасалазина (Cummins). Тройная терапия при первичном РА была достаточно эффективна в течение 39 нед. [37].
Заключение
С каждым годом в связи с увеличением числа пациентов с РА требуются постоянное совершенствование методик терапии и периодический мониторинг населения для выявления тенденции развития РА. Возникает потребность в наблюдении за пациентами в стадии ремиссии и в снижении активности болезни, чтобы предотвратить по возможности возникновение рецидива [32]. Огромное число практикующих врачей на основе клинических исследований пытаются предугадать развитие патологии [9]. Для улучшения качества жизни применяют два основных направления лечения: снижение воспаления до полного его устранения, а также корректировку иммунных нарушений. С этой целью применяются всевозможные комбинации известных, а также новых препаратов.
Список литературы Свернуть Развернуть
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Новое в лечении ревматоидного артрита
В последнее время тактика лечения ревматоидного артрита значительно изменилась. Новое в лечении ревматоидного артрита - это отказ от выжидательной позиции и раннее назначение агрессивного курса терапии. Это привело к тому, что специалистами была признана обратимость патологического процесса на ранних стадиях заболевания при назначении активной терапии сразу после установления диагноза.
Врачи клиники «Парамита» используют самые современные методы и лекарственные препараты для помощи больным ревматоидным артритом, сочетая их назначение с методами восточной терапии.
Ревматоидный артрит в цифрах
По современным представлениям ревматоидный артрит (РА) - это сложное многофакторное, хроническое, неуклонно прогрессирующее, системное аутоиммунное заболевание, в основе которого лежит длительный воспалительный процесс в организме с язвенно-деструктивным поражением и разрушением суставов.
Причины ревматоидного поражения связывают в основном с генетической предрасположенностью, вирусными инфекциями и многочисленными внешними пусковыми факторами. Код серопозитивного РА по МКБ - 10 M05.0, серонегативного - 10 M06.0.
Поражение РА населения составляет около 1% всего населения земного шара. Болеют лица любого возраста, от младенцев до пожилых людей, чаще женщины. По статистике ревматоидный артрит был установлен на 1-м году заболевания у 57,9% пациентов, остальные лечились по поводу недифференцированного (неустановленного вида) артрита (НДА), а это значит, не получали необходимой терапии. Еще через год у 33% больных этой группы был выявлен РА, то есть, их лечение замедлилось еще почти на год.
Новейшие принципы лечения РА
В последние десятилетия сформировались основные принципы терапии ревматоидных поражений, их придерживаются специалисты всего мира.
Принцип первый - ранее выявление
Лечить ревматоидные процессы непросто, результат во многом зависит от результатов обследования, установленного диагноза и предполагаемого прогноза болезни. Выявить ревматоидную патологию на ранней стадии сложно, так как похожие симптомы наблюдаются и при других заболеваниях. Поэтому очень большое значение придается выявлению РА и установлению развернутого диагноза, позволяющего сделать прогноз течения болезни у данного больного и назначить ему адекватные лечебные мероприятия.

Диагностика ревматроидного артрита
Диагноз ревматоидного артрита ставится на основании:
- Характерных симптомов болезни.
- Данных лабораторных исследований, подтверждающих наличие РА:
- низкий гемоглобин или снижение числа эритроцитов - анемия;
- ускоренная СОЭ, высокие показатели СРБ - признак воспаления;
- наличие/отсутствие ревматоидного фактора (РФ положительный или отрицательный);
- наличие/отсутствие антител к цитруллину (АЦЦП);
- наличие в крови цитокинов, поддерживающих воспаление (ФНО альфа, ИЛ-1 и др.).
- Данных инструментальных исследований, подтверждающих диагноз:
- рентгенография - выявляется рентгенологическая стадия суставных поражений;
- МРТ - самый точный метод, позволяющий выявить нарушения, еще незаметные на рентгене;
- УЗИ - выявляются изменения суставных и околосуставных тканей.
В диагнозе обязательно отражается активность патологического процесса, она очень важна для прогноза заболевания. Индекс активности ревматоидного артрита - DAS-28 рассчитывается позволяет оценить состояние пораженных суставов и общее состояние здоровья.
ФК (функциональный класс) ревматоидного процесса позволяет оценить сохранность трудовых навыков. По степени их нарушения выделяют 4 ФК.
Диагноз должен включать в себя клиническую и рентгенологическую стадии заболевания, активность патологического процесса, наличие/отсутствие РФ и системных поражений. Это позволит подобрать больному наиболее подходящую схему лечения.
Принцип второй - раннее назначение медикаментозной терапии
Схемы лечения ревматоидного артрита нового поколения учитывают клинически подтвержденный факт, что при раннем назначении активных лечебных мероприятий патологический процесс можно остановить и даже повернуть вспять. Поэтому главной целью является раннее выявление заболевания с назначением адекватного лечения, а непосредственными задачами:
- устранение болевого синдрома;
- подавление прогрессирования заболевания болезни;
- достижение состояния стойкой ремиссии;
- предупреждение двигательных нарушений;
- повышение качества жизни больного.
Современная тактика ведения ревматоидных поражений - это агрессивная тактика, когда больному назначается комплексное лечение с максимальными дозировками основных (базисных) противовоспалительных препаратов (БПВП). При этом противовоспалительные средства подбираются по результатам обследования. Раз в квартал проводится текущее обследование с целью проверки результативности проводимой базисной терапии. В состав медикаментозной терапии обязательно вводятся биологические препараты.
Раннее назначение агрессивной медикаментозной терапии
Принцип третий - сокращение симптоматической терапии
Новое в лечении ревматоидного артрита - это еще и подход к симптоматической терапии. Сейчас отказались от стандартных схем применения обезболивающих и общих противовоспалительных средств. Их назначают строго индивидуально при наличии воспалительной боли и обязательно сочетают с приемом базисных медицинских препаратов.
Допускается даже нерегулярный прием лекарств из группы нестероидных противовоспалительных препаратов (НПВП) - их принимают по мере необходимости максимально короткими курами или одноразово, используя только один препарат этой группы. Это связано с побочными эффектами НПВП - они вызывают эрозивно-язвенные поражения желудочно-кишечного тракта (ЖКТ). Еще одна опасность применения этой группы препаратов в том, что на ранних стадиях заболевания они быстро снимают все симптомы заболевания и создают иллюзию полного выздоровления. Это часто приводит к отказу больного от дальнейших лечебных мероприятий и прогрессированию ревматоидного процесса.
Еще одна группа препаратов для лечения ревматоидных поражений - глюкокортикостероиды (ГКС). Они оказывают, как симптоматическое, так (частично) и патогенетическое действие, подавляя процесс разрастания соединительной ткани в суставах, деструкцию хрящевой и костной ткани. На первых начальных стадиях ревматоидного процесса их назначают только при наличии выраженного болевого синдрома воспалительного характера - ГКС отлично снимают воспаление и боль, после чего их отменяют.
Но есть категории больных, в основном это лица преклонного возраста, которым не подходят препараты базисной терапии. В таких случаях эту роль берут на себя ГКС, назначаемые продолжительными курсами в низких дозировках. Иногда их вводят в суставы. Назначение их требует регулярного обследования больного из-за возможных побочек: остеопороза, язвенных процессов в ЖКТ и т.д.
В последние годы препараты этой группы все чаще назначают короткими курсами в высоких дозировках (пульс-терапия). Показаниями для таких процедур лечения являются тяжелые системные поражения (сердца, печени, почек).
Принцип четвертый - двигательная активность
Она необходима для профилактики контрактур и анкилозов (снижение объема движений в суставе или его полная неподвижность), а также мышечных атрофий необходима даже в период обострений - назначается щадящий комплекс лечебной физкультур - ЛФК. По мере улучшения состояния больного нагрузки увеличиваются.
Одновременно назначаются курсы лечебного массажа и физиотерапевтических процедур, усиливающих эффект ЛФК. Для сохранения нормального положения конечности назначают ношение ортезов, но только по нескольку часов в день - постоянное ношение ортезов считается неприемлемым. Двигательная активность значительно улучшает качество жизни больных с ревматоидными поражениями.
Препараты для медикаментозного лечения
Все препараты от ревматоидного артрита делятся на симптоматические и базисные. Симптоматические - это НПВП и ГКС, а базисные - синтетические и биологические.
Лекарственные средства этой группы угнетают образование фермента циклооксигеназы (ЦОГ). ЦОГ делится на два вида: ЦОГ-2, участвующую в синтезе простагландинов, поддерживающих воспаление и боль, и ЦОГ-1, поддерживающую синтез простагландинов, стимулирующих секрецию слизи в органах пищеварения и защищающих стенки органов от различных воздействий.
Первые препараты группы НПВП - Диклофенак, Кетанов, Ибупрофен и др. эффективно подавляли оба вида ЦОГ, поэтому давали много побочных эффектов со стороны ЖКТ. Но Диклофенак и сегодня считается очень эффективным лекарством, его назначают короткими курсами для снятия боли и воспалительного процесса. Для мазей с НПВП ограничений в применении нет.
Симптоматические препараты для медикаментозного лечения
НПВП, подавляющие только ЦОГ-2 (Нимесулид, Мелоксикам), - это лекарства нового поколения. Они обладают селективным (избирательным) действием и почти не имеют побочного действия на ЖКТ при правильном применении. Они также применяются в современной практике.
Глюкокортикоидные гормоны
Глюкокортикоиды (Преднизолон, Дексаметазон, Метипред) назначаются при тяжелом течении ревматоидных процессов, сильных болях и поражении внутренних органов. В зависимости от состояния пациента эти препараты назначают или достаточно длительно малыми дозами (например, пожилым больным с противопоказаниями для базисной терапии), или короткими курсами очень большими дозами (пульс-терапия). Введение гормональных препаратов в полость сустава может приостановить его воспаление и формирование контрактуры.
Синтетические базисные противовоспалительные препараты
Синтетические базисные препараты применяются достаточно давно, но не потеряли своей актуальности. Курс начинается с назначения одного препарата этой группы. При высокой активности РА лечение начинают с Метатрексата, при средней и небольшой - с Сульфасалазина или Плаквенила. За эффективностью терапии тщательно наблюдают и если эффект есть, но недостаточный, присоединяют еще один базисный препарат (синтетический или биологический). Если эффекта нет, препарат меняют.
- БПВП первого ряда - назначаются в первую очередь:
- Метотрексат - считается «золотым стандартом» лечения РА базисными средствами; оптимальное сочетание лечебного действия и побочных эффектов; механизм действия связан с подавлением иммунных и воспалительных процессов, а также разрастания клеток соединительной ткани в синовиальной оболочке и разрушения хрящевой ткани; назначается длительными курсами до 4 - 5 лет; хорошо сочетается с Сульфасалазином, а еще лучше с Лефлуномидом;
- Сульфасалазин - таблетки с противовоспалительным и противомикробным действием;
- Лефлуномид - лекарство нового поколения этой группы; препарат тормозит активацию иммунной системы, оказывает противовоспалительное действие, подавляет процесс разрушения суставов.
- БПВП второго ряда - назначаются, если не подходят препараты 1-го ряда или в сочетании с ними. Это препараты:
- Плаквенил;
- Тауредон (соли золота);
- Циклоспорин А;
- Азатиоприн;
- Циклофосфамид.
![БПВП первого ряда]()
БПВП первого ряда для лечения ревматроидного артрита
Биологические (генно-инженерные) БПВП - биологические агенты
Это новый метод лечения ревматоидного артрита. Лекарства данной группы - препараты нового поколения, оказывающие прицельное действие на провоспалительные (поддерживающие ревматоидное воспаление) цитокины (ИЛ-1, ФНО- альфа) или на рецепторы иммунных клеток лимфоцитов. Избирательность действия этих препаратов нового поколения позволяет свести к минимуму их побочные эффекты:
Противомалярийные препараты, сульфасалазин и иммуноглобулины при ревматических болезнях у детей
Для цитирования: Современная стратегия и тактика фармакотерапии ювенильных артритов. РМЖ. 2003;7:419.
Институт ревматологии РАМН, Москва
О дной из актуальных проблем педиатрической ревматологии являются хронические воспалительные заболевания суставов у детей. Для обозначения этой многочисленной группы болезней на современном этапе развития ревматологии принято несколько терминов: ювенильный хронический артрит (ЮХА), ювенильные артриты (ЮА) или ювенильный идиопатический артрит (ЮИА). Согласно современным воззрениям ЮХА представляют собой гетерогенную группу заболеваний, включающую различные нозологические формы (ювенильный ревматоидный артрит, псориатический артрит, спондилоартриты, хронические артриты неуточненной нозологической принадлежности), начавшиеся в возрасте до 16 лет, имеющие сложный этиопатогенез и иммуногенетическое происхождение, разный характер течения, неоднозначный прогноз и исход патологического процесса. Эти заболевания объединяет тенденция к хроническому прогрессирующему течению, оказывающему значительное влияние на качество жизни больного ребенка и на высокую вероятность его ранней инвалидизации.
В отечественной рабочей классификации и номенклатуре ревматических заболеваний принято два термина - ювенильный хронический артрит (ЮХА) и ювенильный ревматоидный артрит (ЮРА). Термин ЮХА используют для обозначения болезни в стадии формирования, термин ЮРА - в случаях, когда полностью исключают вероятность развития в катамнезе любого другого заболевания ревматического профиля. Термин «ювенильный артрит» (ЮА) служит для обозначения всей группы воспалительных заболеваний суставов у детей и подростков возраста и именно в таком качестве выступает в названии рубрики МО8 XIII класса Международной классификации болезней Х пересмотра.
В 1997 г. ILAR (Международной антиревматической лигой) были предложены и приняты на заседании Постоянного комитета по педиатрической ревматологии в апреле того же года (г. Дурбан) новые классификационные критерии ювенильных артритов. Было решено называть все хронические воспалительные заболевания суставов у детей ювенильными идиопатическими артритами (ЮИА).
Ювенильный идиопатический артрит может быть определен, как артрит неустановленной причины с началом до 16-летнего возраста, продолжительностью заболевания 6 и более недель, при исключении других заболеваний (таких, как системная красная волчанка, ревматическая лихорадка, неоплазия, иммунодефицит и др.).
Термин ЮИА фактически эквивалентен терминологическому обозначению ЮХА.
Классификация ювенильных идиопатических артритов ILAR (Durban,1997)
1. Системный артрит.
2. Полиартрит: негативный по ревматоидному фактору (РФ).
3. Полиартрит: позитивный по ревматоидному фактору (РФ).
а) персистирующий (олигоартикулярный характер суставного синдрома сохраняется на протяжении всего периода болезни);
б) распространившийся (олигоартикулярный характер суставного синдрома в течение первых 6 месяцев болезни с последующим вовлечением большего числа суставов).
5. Псориатический артрит.
6. Артрит, связанный с энтезитом.
7. Другие артриты:
а) не соответствует ни одной из категорий,
б) отвечает критериям более чем одной категории.
Лечение ювенильного идиопатического артрита
Центральное место в проблеме ЮИА занимают вопросы лечения, от своевременности и адекватности которого зависит прогноз заболевания и фактически вся дальнейшая судьба ребенка.
Терапевтическая доктрина, направленная на борьбу с этими серъезными заболеваниями, базируется на широком арсенале противоревматических средств, включающих нестероидные противовоспалительные препараты (НПВП), глюкокортикостероиды (ГКС) и большой спектр базисных препаратов. Накопленные в последние годы сведения о тонких молекулярных механизмах ревматического воспаления, об особенностях цитокиновой регуляции системы иммунитета, ее роли в патогенезе воспаления способствовали совершенствованию методов лечения ЮИА.
Стратегическим направлением фармакотеарпии ЮИА при отсуствии этиотропного лечения является выбор лечебного комплекса, позволяющего обеспечить контроль над активностью патологического процесса и предотвратить его прогрессирование. Главным ориентиром для выбора адекватной схемы лечения является не столько нозологическая форма ЮИА, сколько прогноз течения и оценка вероятности инвалидизирующего исхода заболевания. Если характер течения ЮИА прогностически неблагоприятен и высок риск серьезного исхода, то терапия должна быть обязательно опережающей, возможно, и агрессивной, но при обязательном условии, что риск, связанный с лечением, существенно ниже, чем риск прогрессирования болезни. Основным ключом к выбору тактики лечения является уточненное по классификационному варианту и клиническим данным суждение о нозологической принадлежности ЮИА.
Наиболее серьезным по клиническим проявлениям, прогнозу, а также по выбору терапии является системный вариант. Этот вариант часто проявляется жизнеугрожающими состояниями, к числу которых относятся трудно купируемый соматический статус ребенка, стойкая и длительная лихорадка, серозиты (плеврит, перикардит), а также такие осложнения, как амилоидоз, сепсис, асептический некроз головок бедренных костей, на терминальных стадиях почечная, сердечно-легочная недостаточность с возможным летальным исходом. Следует отметить, что системные проявления болезни могут также быть присущи и другим субгруппам ЮХА.
Для уменьшения признаков воспаления, боли и гипертермии уже в амбулаторных условиях назначают НПВП. При выборе НПВП следует руководствоваться перечнем разрешенных к применению в педиатрической практике препаратов, а также рациональным балансом эффективности и безопасности. Наиболее мощным противовоспалительным потенциалом обладают производные индолуксусной кислоты (индометацин), наиболее агрессивные в отношении побочных реакций. Учитывая широкий спектр побочных реакций и осложнений, индуцируемых НПВП, предпочтение следует отдавать менее токсичным в отношении желудочно-кишечного тракта и почек селективным ингибиторам циклооксигеназы (ЦОГ-2) - нимесулиду и мелоксикаму. Мелоксикам в настоящее время разрешен к применению у подростков старше 15 лет, тогда как нимесулид - единственный из всех селективных ЦОГ-2 ингибиторов, не имеющий ограничений по возрасту пациентов. Нимесулид, обладающий антигистаминным и антибрадикининовым действием, является также препаратом выбора для пациентов с сопутствующими аллергическими заболеваниями и бронхиальной астмой. Наличие у препарата хондропротективных свойств также создает ему предпочтение при назначении детям и подросткам. Дозы и кратность приема НПВП, рекомендуемые детям и подросткам с ЮИА следующие:
Нимесулид внутрь по 5 мг/кг/сут, в 2 или 3 приема.
Мелоксикам (пациентам старше 15 лет) внутрь по 0,15-0,2 мг/кг/сут. в 1-2 приема.
Индометацин по 2,5-3 мг/кг/сут в 3-4 приема.
Диклофенак натрия по 2,5-3 мг/кг/сут в 3-4 приема.
Ибупрофен 30-40 мг/кг в 3-4 приема.
Напроксен по 10-15 мг/кг/сут (на короткий срок - возможно 20 мг/кг) в 2-3 приема.
Пироксикам (пациентам старше 12 лет) по 0,3-0,6 мг/кг/сут в 1-2 приема.
Общими рекомендациями по продолжительности применения НПВП при ЮИА является ориентация на сохранение признаков активности заболевания (в первую очередь - суставного синдрома).
Купировать выраженные патологические процессы позволяет ГКС-терапия, обладающая уникальным противовоспалительным и иммунодепрессивным действием. Многогранный механизм влияния ГКС предполагает различные способы их применения. У больных с жизнеугрожающим состоянием показано использование ГКС в виде пульс-терапии, преимущественно метилпреднизолоном. Расчетная доза препарата составляет 15-20 мг/кг веса ребенка на одно введение. Пульс-терапия проводится как в виде однократного курса в течение трех дней, в один из которых (как правило, во второй) добавляется циклофосфамид 0,4 г/м 2 , так и программного - каждые 1-3 месяца в течение 1 года. Мощный противовоспалительный эффект ГКС обеспечивает подавление активности патологического процесса. Но он является нестойким. В силу этого по завершении уже первого сеанса обязательно назначается пероральное системное лечение ГКС, обычно в дозах, не превышающих 0,5 мг/кг.
При отсутствии прямых показаний к пульс-терапии при системной форме ЮИА, ГКС применяются перорально. Преднизолон (или метилпреднизолон) назначаются внутрь по 0,5-0,7 мг/кг/сут в 1-2 приема в ранние утренние часы. С целью уменьшения побочных явлений и потенцирования эффекта возможно назначение в 2 часа ночи. У некоторых больных с высокой активностью и яркими системными проявлениями иногда возникает необходимость распределения суточной дозы в течение дня. Прием «подавляющей» дозы - в течение 2-3 недель. После достижения терапевтического эффекта осуществляют постепенное снижение стартовой дозы на 1/2-1/4 таблетки через 5-10 дней до достижения дозы, эквивалентной 0,3 мг/сут преднизолона. Дальнейшее снижение проводится по альтернирующему методу (чередование доз) на 1/4 таблетки каждые 2 недели только в четные (или нечетные дни). Продолжительность применения поддерживающей дозы (0,1-0,2 мг/кг) - несколько месяцев или даже лет.
Программа лечения пациентов с системным вариантом ЮИА предусматривает обязательное назначение одновременно с ГКС базисных средств, оказывающих болезнь-модифицирующее влияние. Как показал наш многолетний опыт, препаратом выбора является метотрексат, используемый в различных дозах и способах введения. Согласно результатам многоцентрового двойного слепого плацебо-контролируемого исследования, наиболее адекватной следует считать дозу 10 мг/м 2 в неделю. При благоприятном течении после отмены других антиревматических препаратов (ГК, НПВП) монотерапия метотрексатом продолжается в течение ряда (3-5 и более) лет. Для усиления эффективности и улучшения переносимости метотрексата, а также с целью повышения естественной резистентности организма к интеркуррентным инфекциям, целесообразно назначение препаратов интерферонового ряда (курс 1,5-3 месяца).
Для улучшения переносимости метотрексата используют также фолиевую кислоту, которая назначается внутрь по 1 мг/сут (кроме дня приема метотрексата) или по 5 мг 1 раз в неделю. В день приема метотрексата целесообразно отменить прием НПВП (особенно диклофенака).
Учитывая этиопатогенетические механизмы ЮРА, важное место в комплексной терапии при данной форме заболевания занимает внутривенное введение иммуноглобулина (ИГ). Применяемая доза ИГ составляет 0,4-0,5 г/кг на одно введение, курс лечения включает 3-5 процедур через день. Сеансы повторяются каждые 3-4 месяца в течение года, иногда больше. В настоящее время применяются ИГ 4-го поколения отечественного и импортного производства.
Представленный первоначальный алгоритм лечения обязательно предусматривает анализ респондентности пациента на указанную терапию. Если пациент не является респондером (ответчиком) на данный фармакотерапевтический комплекс, лечение модифицируется:
- наряду с системной ГКС-терапией при необходимости проводят внутрисуставные инъекции ГК в наиболее «активные» суставы, предпочтение отдают пролонгированным препаратам;
- пероральный прием метотрексата заменяют на парентеральный (внутримышечный или подкожный). При необходимости дозу метотрексата увеличивают до 15-20 мг/м 2 /нед или проводят замену базисного препарата на циклоспорин (3,5-5 мг/кг) или азатиоприн 1,5 мг/кг/сут.
При сохраняющейся активности и рецидивировании процесса иногда приходится прибегать к сочетанию различных базисных препаратов (метотрексат, циклоспорин, азатиоприн, сульфасалазин). Обычно метотрексат в стандартной дозе (10 мг/м 2 /нед) комбинируют с каким-либо другим базисным средством в стандартной или несколько меньшей дозе.
Часто истинный системный вариант ЮИА или болезнь Стилла дебютирует с синдрома Висслера-Фанкони. Алгоритм лечения этого синдрома близок к программной терапии системной формы ЮХА, однако учитывая этиопатогенетические особенности этого варианта, наряду с ГКС и базисными препаратами большой акцент делается на использование иммуноглобулина.
Полиартикулярный вариант предусматривает назначение НПВП в стандартных дозах, предпочтительно селективных ингибиторов ЦОГ-2 (нимесулид) в комплексе с базисной терапией. Препаратом выбора также следует считать метотрексат. При серопозитивном по РФ типе полиартрита применяются препараты золота (ауротиомалат натрия 20-50 мг в неделю). При отсутствии эффекта на данный терапевтический комплекс может потребоваться назначение низких доз глюкокортикостероидов (не более 0,5 мг/кг в сутки) с постепенным снижением дозы по альтернирующему пути, как уже было сказано выше. Поддерживающая доза составляет 0,1 мг/кг в сутки, что не вызывает существенной зависимости и побочных проявлений. Одним из важных компонентов лечения данной формы заболевания следует считать внутрисуставные инъекции в активные суставы.
При наличии положительной динамики у детей, являющихся «ответчиками», длительность приема НПВП составляет 6-9 мес, однако эти сроки условны. Применение же метотрексата является обязательным, постоянным и длительным. Если больной недостаточно отвечает на проводимое лечение, коррекция терапии осуществляется аналогично таковой при системной форме, то есть возможны изменение пути введения, увеличения дозы метотрексата, замена его на циклоспорин, азатиоприн, а также их комбинация. По показаниям используется в/в иммуноглобулинотерапия по приведенным выше схемам.
При олигоартикулярном варианте течения ЮИА основным методом лечения, как правило, остаются различные НПВП. Иногда этого бывает достаточно, чтобы процесс стабилизировался и была достигнута ремиссия. Длительность приема НПВП составляет 6-9 мес. Если имеет место периодическое рецидивирование, и больной является «неответчиком», помимо проведения внутрисуставных инъекций, о которых говорилось ранее, к лечению обязательно подключаются базисные препараты. У детей младшего возраста не потеряли свою актуальность и даже приобрели второе дыхание хинолиновые производные (предпочтительно гидроксихлорохин) из расчета 6-8 мг/кг в сутки после ужина. По показаниям назначается метотрексат.
Особое место в рамках олигоартикулярного варианта ЮХА занимает субтип с поражением глаз. Хотя до настоящего времени существует представление об относительной доброкачественности этого варианта и лишь осложнения со стороны глаз считаются причиной инвалидизации у этих детей, следует подчеркнуть, что наряду с довольно высоким процентом инвалидизации по состоянию органов зрения практически столько же детей могут иметь те или иные нарушения функциональной способности суставов. Согласно нашим данным, метотрексат оказался наиболее эффективным как в отношении глазной, так и суставной патологии. В качестве других базисных средств используются цикахлорин, азатиоприн, а также комбинации цикахлорина с метотрексатом. При часто рецидивирующем увеите и артрите возможно применение низких (0,1-0,3 мг/кг/сут) доз стероидов.
Терапия псориатического артрита у детей определяется спектром клинических проявлений и аналогична схемам лечения полиартикулярного, олигоартикулярного варианта или ювенильных спондилоартритов. Из препаратов базисного действия предпочтение отдается метотрексату, однако хорошие результаты лечения могут быть достигнуты и при назначении сульфасалазина по нижеприведенным схемам.
У больных с риском формирования ювенильного спондилоартрита, т.е. клиническим вариантом, обозначенным в классификации ILAR рубрикой артрит, связанный с энтезитом, помимо регулярного приема НПВП по вышеприведенным схемам, большое значение имеют внутрисуставные инъекции ГК, а также введение стероидов в места наиболее выраженных энтезитов. При рецидивировании суставного синдрома большинству больных (за исключением пациентов с IgА-нефропатией) в качестве базисного лечения применяют сульфасалазин. Сульфасалазин назначают внутрь по 30-40 мг/кг в сутки в 2 или 3 приема. Продолжительность приема от 10-12 месяцев до 2-3 лет. С целью предупреждения побочных эффектов и выявления индивидуальной непереносимости полная терапевтическая доза назначается постепенно в течение 2-4 недель, начиная с 1/4 суточной дозы под контролем клинико-лабораторных показателей (общий анализ крови, мочи, трансаминазы). При недостаточной эффективности или непереносимости сульфасалазина применяют метотрексат в дозах 10 мг/м 2 /нед. У некоторых больных, имеющих персистирующую высокую активность заболевания и/или противопоказания к применению высоких доз НПВП (IgA-нефропатия, НПВП-индуцированная гастропатия), может возникнуть необходимость назначения ГК внутрь в начальной дозе не более 0,5 мг/кг в сутки. Продолжительность применения поддерживающей дозы (0,1-0,2 мг/кг) ГКС в этих случаях обычно не превышает 8-12 месяцев. Большое значение при этом клиническом варианте имеет проведение внутрисуставных инъекций, а также введение стероидов в места наиболее выраженных энтезитов.
В последние годы при ряде заболеваний положительно зарекомендовала себя системная энзимотерапия при различных вариантах ЮИА.
Обобщая все вышеизложенное, следует подчеркнуть, что в вопросах фармакотерапии ЮИА достигнут несомненный прогресс, однако многие аспекты этой сложной и многогранной проблемы далеки от своего окончательного разрешения. Научные достижения педиатрической ревматологии последнего десятилетия ХХ века, внедрение принципиально новых методов лечения, разработка и регламентация правил проведения клинических испытаний новых лекарственных средств в педиатрии позволяют надеяться, что в начале XXI века будут значительныо усовершенствованы стратегия и тактика фармакотерапии ювенильных артритов.
1. Алексеева Е.И., Шахбазян И.Е. Принципы патогенетической терапии тяжелых системных вариантов ювенильного ревматоидного артрита. Москва, 2002. 127 с.
2. Кузьмина Н.Н., Воронцов И.М., Никишина И.П., Салугина С.О. «Эволюция взглядов на терминологиюи классификацию ювенильных хронических артритов» Научно-практическая ревматология 2000, №1, 41-45.
3. Cassidy J.T., Petty R.E. Textbook of pediatric rheumatology. New York, Edinburg, Melbourne, Tokyo, 2001.
4. Fink C.W. The Task Force for Classification Criteria: Proposal for the development of classification criteria for idiopathic arthritides of childhood. J. Rheumatol., 1995, 22:1566-9.
5. Petty R.E., Southwood, T.R., Baum J. et al Revision of the Proposed Classification Criteria for Juvenile Idiopathic Arthritis: Durban, 1997. The Journal of Rheumatology, 1998: 25:10, 1991-94.
Реактивный артрит
В последние годы отмечается рост заболеваемости реактивным артритом. Причины и механизм развития болезни изучены далеко не полностью, но уже существуют клинически подтвержденные схемы лечения, позволяющие подавлять воспалительный процесс на ранних стадиях. Надеемся, что информация из этой статьи поможет пациентам своевременно заподозрить заболевание и обратиться за медицинской помощью. Как лечить реактивный артрит, хорошо знают специалисты московской клиники «Парамита».
Что такое реактивный артрит (РеА)
Термин «реактивный артрит» впервые был использован более 50 лет назад для названия артритов, развивающихся после перенесенного иерсиниоза при отсутствии в суставах возбудителей инфекции. Но уже через несколько лет это название стали связывать с некоторыми инфекциями желудочно-кишечного тракта, мочеполовых органов и носоглотки.
В настоящее время реактивным артритом считается негнойное воспаление суставов, развивающееся не позднее, чем через 6 - 8 недель после перенесенной урогенитальной, кишечной или носоглоточной инфекции. Код по МКБ-10 М02.
Болеют чаще молодые мужчины в возрасте 17 - 40 лет после перенесенных половых инфекций (женщины болеют значительно реже). У детей, подростков, а также лиц любого возраста и пола реактивный артрит может развиваться после перенесенных кишечных инфекций, а также инфекций носоглотки.
Распространенность РеА в нашей стране среди взрослых около 43 на 100000 населения, среди детей - 99, среди подростков - 172. Заболеваемость растет, что во многом связано с генетической предрасположенностью, бессимптомным течением инфекций и несвоевременным назначением адекватного лечения.
Выделяют также синдром Рейтера, развивающийся после перенесенной урогенитальной инфекции и проявляющийся в виде трех основных симптомов: артрита, конъюнктивита и уретрита.
Причины заболевания
Основными причинами реактивного артрита являются перенесенная инфекция и генетическая предрасположенность. К инфекциям, способным вызывать РеА, относятся:
- урогенитальная форма РеА - хлимидиоз, уреаплазмоз, микоплазмоз;
- кишечная форма РеА - шигенеллез (дизентерия), сальмонеллез, иерсиниоз, кишечная инфекция, вызванная кишечной палочкой;
- носоглоточная форма - перенесенные носоглоточные инфекции, вызванные стафилококковой, стрептококковой и др. инфекцией.
Перенесенная инфекция является триггером (пусковым фактором), запускающим цепь иммуно-аллергических и воспалительных реакций. Происходит это преимущественно у генетически предрасположенных лиц, имеющих в организме антиген HLA-B27, вызывающий дисбаланс в иммунной системе, что приводит к усиленному образованию простагландинов и цитокинов - биологически активных веществ, вызывающих воспаление.
Длительный воспалительный процесс поддерживается также не полностью удаленными инфекционными возбудителями и появлением антител к ним. Особенно длительно протекают реактивные артриты, вызванные урогенитальной инфекцией (хламидиями, микоплазмами, уреаплазмами), внедряющейся в клетки и сохраняющей жизнеспособность в течение длительного времени. Сбои в иммунной системе вызывают аллергические и аутоиммунные (с аллергией на собственные ткани организма) процессы, также поддерживающие длительное воспаление.
Симптомы реактивного артрита
Независимо от причины заболевания, реактивный артрит развивается одинаково. К моменту появления первых симптомов реактивного артрита все проявления триггерной инфекции заканчиваются или протекают незаметно.
![Симптомы реактивного артрита]()
Боль, отек и покраснение над пораженным суставом - одни из первых симптомов реактивного артрита
Первые признаки РеА
Заболевание начинается через 3 - 30 дней (иногда больше) после перенесенной инфекции остро с повышения температуры тела, головной боли, недомогания, появления воспалительного процесса в суставах. Поражаются чаще один или несколько асимметрично расположенных суставов нижних конечностей. Чаще всего это коленный, голеностопный и суставы пальцев стоп.
Кожа и подкожные ткани над пораженным суставом покрасневшие, отекшие, болезненные. Иногда сразу же появляются боли в нижней части спины - признак поражения крестцово-подвздошных сочленений и суставов позвоночника. При появлении первых признаков воспаления суставов необходимо обращаться в врачу. В клинике «Парамита» вам обязательно помогут.
Явные симптомы
Реактивный артрит может протекать в виде:
- острого воспалительного процесса - до 3-х месяцев;
- подострого - в течение 3 - 6 месяцев;
- затяжного - 6 - 12 месяцев;
- хронического - более 12 месяцев;
- рецидивирующего - с рецидивами и ремиссиями.
Кроме симптомов реактивного артрита с болями и нарушением функции пораженных суставов характерно также поражение околосуставных тканей - связок, сухожилий, околосуставных капсул (энтезиты). Особенно характерно поражение пятки (подпяточный бурсит), сопровождающееся сильными болями и воспаление околосуставных тканей, а также 1-го пальца стопы с покраснением и отеком тканей - «палец-сосиска». Такие симптомы могут полностью нарушать функцию нижних конечностей - передвигаться становится невозможно из-за боли.
РеА урогенитального происхождения часто сочетается с длительно протекающим уретритом у мужчин или цервицитом у женщин, а также с поражением глаз (синдром Рейтера). Поражение глаз может протекать в виде небольшого конъюнктивита, но в некоторых случаях поражаются и более глубокие оболочки глаза.
Иногда при реактивном артрите появляются псориазоподобные высыпания на коже, ладонях и подошвах, а также похожие на псориатические поражения ногтей. На слизистой полости рта появляются безболезненные эрозии. Возможно также увеличение лимфатических узлов в паховой области.
Опасные симптомы
Наиболее опасным является реактивный артрит, связанный с урогенитальной инфекцией. Эта форма заболевания склонна к длительному рецидивирующему течению с последующим формированием ревматоидоподобного течения. Поэтому очень важно своевременно проводить адекватное лечение артрита.
Чем опасно заболевание
Опасность реактивного артрита в том, что он может перейти в длительно протекающее хроническое рецидивирующее заболевание с трудом поддающееся лечению.
Стадии РеА
Воспалительный процесс в суставах протекает в несколько стадий:
- начальная - при остром начале появляются общие симптомы: лихорадка, головная боль, недомогание, а также воспаление, отечность и болезненность суставов; вначале чаще поражаются голеностопные суставы и суставы 1-го пальца стопы;
- развернутая - асимметричное поражение суставов ног (снизу вверх), начиная от голеностопных суставов до коленных; появляются боли в нижней части спины, связанные с поражением суставов позвоночника, кожные высыпания, эрозии на слизистых, увеличение лимфоузлов; при синдроме Рейтера - конъюнктивиты и уретриты;
- завершающая - при кишечной и носоглоточной форме реактивного артрита воспалительный процесс заканчивается через 3 месяца выздоровлением; при подостром течении процесс может длиться до 6 месяцев и также заканчиваться выздоровлением; урогенитальная форма РеА часто протекает хронически.
Возможные осложнения
![Хронический реактивный артрит]()
Хронический реактивный артрит может стать причиной хромоты
Реактивный артрит нужно начинать лечить как можно раньше.
Длительный воспалительный процесс может привести к появлению хронических болей, особенно, в области пятки, стопы и пальцев ног, что приведет к хромоте.
При длительном хроническом течении синдрома Рейтера возможно поражение зрительного нерва и слепота, а также к поражение репродуктивной системы и бесплодие.
Что делать при обострении
Если воспалительный процесс принял хроническое рецидивирующее течение, то необходимо проводить длительное лечение под контролем врача. При появлении первых признаков рецидива реактивного артрита следует:
- ограничить двигательную активность;
- принять лекарство из группы НПВП (нестероидных противовоспалительных препаратов) - Диклофенак, Ибупрофен, Мелоксикам; таблетку любого средства можно принять внутрь, а наружно нанести на область пораженного сустава крем, гель или мазь с тем же составом;
- срочно обратиться к лечащему врачу за назначением адекватного лечения.
Возможная локализация воспаления
При кишечной и урогенитальной формах реактивного артрита чаще поражаются суставы нижних конечностей. При носоглоточной форме - суставы верхних конечностей и височно-челюстной сустав.
Артрит нижних конечностей
Поражение нижних конечностей преимущественно начинается с больших пальцев ног и поднимается вверх (симптом лестницы), асимметрично поражая вышележащие суставы. При реактивном артрите воспаляются от одного до пяти суставов:
- межфаланговые пальцев ног; чаще всего поражается I палец стопы, он отекает и краснеет - симптом «палец-сосиска»; с поражением окружающих тканей; особенно характерно поражение сухожилий и связок в пяточной области с формированием рыхлых пяточных шпор, что вызывает постоянную боль, усиливающуюся при хождении и наступлению на пятку;
- коленные - для этой локализации характерно образование большого количества экссудата (воспалительной жидкости в суставе), что приводит к образованию подколенных кист; разрыв кист приводит к развитию тромбофлебитов и нарушению венозного кровообращения;
- тазобедренные - поражается редко, протекает в виде умеренных суставных болей.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Артрит верхних конечностей
Локализация реактивного артрита в суставах верхних конечностей встречается гораздо реже. В основном это происходит при заболеваниях носоглотки и стоматологических инфекционно-воспалительных процессах.
Чаще всего при РеА поражаются суставы:
- локтевой - локоть отекает, краснеет, становится болезненным, рука с трудом сгибается и разгибается;
- лучезапястный с поражением связок и сухожилий кисти - боли в суставе передаются на кисть; сильная боль не позволяет сжимать и разжимать кисть, удерживать в ней предметы;
- плечевой - поражается редко, характерна отечность и болезненность.
Височно-челюстной артрит
![Виды реактивного артрита по локализации]()
Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Триггером являются инфекции носоглотки, уха и полости рта. Характерна небольшая припухлость, покраснение и отечность в области развития реактивного артрита. При открытии рта наблюдается небольшая асимметричность, может нарушаться и становиться болезненным процесс жевания. Заболевание протекает остро или подостро, хорошо лечится, прогноз благоприятный.
Диагностика
Диагностика реактивного артрита включает в себя выявление характерных проявлений заболевания и подтверждение диагноза следующими исследованиями:
- Лабораторная диагностика:
- общеклинические анализы крови и мочи - данные исследования выявляют наличие воспалительного процесса, анемии;
- биохимические исследования крови - общий белок и белковые фракции, наличие С-реактивного белка (признак воспалительной реакции);
- иммунологические исследования - ревматоидный фактор, антитела к циклическим цитруллинированным пептидам для исключения ревматоидного артрита; маркеры системной красной волчанки;
- выявление антигена HLA-B27 путем исследования крови методом ПЦР (полимеразной цепной реакции), позволяющим выявить мельчайшие частицы ДНК этого белка;
- выявление урогенитальных, кишечных инфекций и очагов носоглоточных инфекций с помощью микроскопических, микробиологических (посев на питательные среды), иммунологических исследований;
- для исключения гнойного артрита иногда исследуется синовиальная жидкость.
- Рентгенография суставов, в процессе которой выявляется степень их поражения.
- УЗИ - позволяет выявить изменения в околосуставных тканях.
- Артроскопия - исследование внутренней суставной поверхности с помощью оптической аппаратуры. При РеА применяется редко.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии - коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию - лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты - биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.
![Лечение артрита]()
Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии. - стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж - проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Подход к лечению заболевания в нашей клинике
При поступлении в клинику пациента с симптомами реактивного артрита перед назначением комплексного лечения проводится обязательное всестороннее обследование. Одновременно пациенту проводятся экстренные процедуры для устранения воспаления и боли. Это медикаментозное лечение, иглоукалывание, физиопроцедуры и др. После обследование назначается комплексное лечение, в состав которого входят:
- современные западные способы лечения с применением новейших препаратов, лечебных схем и немедикаментозных методов, направленных на устранение симптомов реактивного артрита;
- традиционные восточные методы лечения, направленные на восстановление здоровья всего организма, в том числе функции суставов.
Общие клинические рекомендации
При остром и подостром течении РеА после проведения курса лечения пациент должен находиться под наблюдением ревматолога в течение полугода с проведением клинического и лабораторного контроля раз в 3 месяца.
При хроническом течении заболевания диспансерное наблюдение более длительное с назначением курсов противорецидивной терапии до появления состояния стойкой ремиссии.
После перенесенного заболевания рекомендуется избегать тяжелых физических нагрузок и силовых видов спорта. Для восстановления функции суставов хорошо подойдут занятия плаванием.
Лицам, имеющим генетическую предрасположенность (наличие антигена HLA-B27) к реактивному артриту, рекомендуется иметь одного проверенного полового партнера.
Читайте также:
- Гастринома
- Юношеские угри
- Группы показаний к бронхоспирометрии. Бронхоспирометрия при туберкулезе
- Ультразвуковое исследование (УЗИ) беременных. УЗИ при беременности. Ультразвуковое исследование (УЗИ) плода.
- Укладка при рентгенограмме лицевого отдела черепа, придаточных пазух в теменно-акантиальной и акантио-теменной проекции по методу Уотерса