Рак придатка яичка: причины, симптомы и лечение
Добавил пользователь Skiper Обновлено: 22.01.2026
Опухоли яичка - группа образований, развивающаяся из тканей яичек (мужских половых желез, расположенных в мошонке). Опухоли яичка могут быть злокачественными и доброкачественными. Данный вид опухолей относится к визуализируемым и часто обнаруживается пациентами самостоятельно.
Частота злокачественных опухолей составляет до 90 % от всех случаев опухолей яичка. Доброкачественные опухоли яичка встречаются очень редко. Особенность доброкачественных опухолей - отсутствие быстрого роста, они длительно не метастазируют. Лечение доброкачественных опухолей заключается в хирургическом удалении образования.
Рак яичка чаще встречается в молодом возрасте (25-35 лет), являясь самой часто встречающейся опухолью у мужчин до 50 лет.
Виды опухолей яичка
Яички состоят из различных клеток, каждая из которых может стать основной для развития нескольких видов злокачественной опухоли. Знание о том, из каких клеток образовалась опухоль, достаточно важно, поскольку это влияет на выбор тактики лечения и прогноз заболевания.
Определение типа опухоли возможно посредством микроскопического изучения.
Классификация
Наиболее часто из всех опухолей яичка встречаются герминогенные опухоли, они развиваются из зародышевых клеток. Данные опухоли при правильной тактики возможно полностью излечить, однако важным условием является своевременное их обнаружение и лечение в профильном центре.
Герминогенные опухоли (составляют 95 % опухолей яичка)
- семинома,
- несеминома (эмбриональная карцинома, опухоль желточного мешка, постпубертатная тератома).
Опухоли полового канатика и стромы (
- опухоль из клеток Лейдига,
- опухоль из клеток Сертоли,
- гранулезно-клеточная опухоль.
Другие опухоли (доля всех случаев опухолей яичек точно не определена)
Факторы риска развития опухолей яичка
Однозначных факторов риска развития опухолей яичек не существует. К одной из наиболее вероятных причин относят крипторхизм - неопущение яичка. При нормальном развитии яички до рождения находятся в брюшной полости и к моменту рождения ребенка самостоятельно опускаются в мошонку. Примерно у 3 % детей одно или оба яичка могут не опуститься в мошонку. В таких случаях проводится оперативное вмешательство. Хирургическое лечение крипторхизма до пубертатного периода снижает риск развития опухолей яичка.
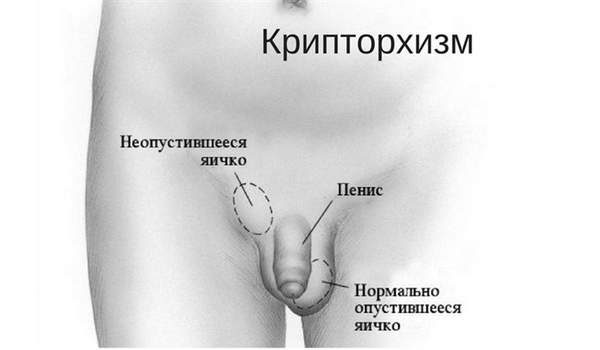
На увеличение вероятности развития опухоли яичка может повлиять профессиональная деятельность, считается, что у работников газовой, нефтяной промышленности, шахтеров и пожарных риск развития опухоли яичка повышен. Вероятность возникновения опухоли яичка среди белых мужчин в 5-10 раз превышает таковую у афроамериканских мужчин. У мужчин Азии и Африки риск возникновения опухоли яичка очень низкий. Травма и оперативное вмешательство на мочеполовых органах достоверно не увеличивают риск развития опухоли яичек.
Диагностика
Опухоль яичка может проявляться в виде безболезненного образования мошонки или яичка. Ниже в таблице указаны возможные симптомы.

При распространенном процессе больного могут беспокоить различные симптомы: кашель, одышка, боли в спине, головные боли, тошнота, рвота. Если у вас появились эти симптомы, то необходимо срочно обратиться к врачу-онкологу или урологу.
Симптомы опухоли яичка
Опухоль яичка может быть обнаружена пациентом или его половым партнером. При обнаружении любого образования в яичке необходимо срочно обратиться к врачу.
Для своевременного обнаружения опухоли яичка мы рекомендуем выполнять самообследование.

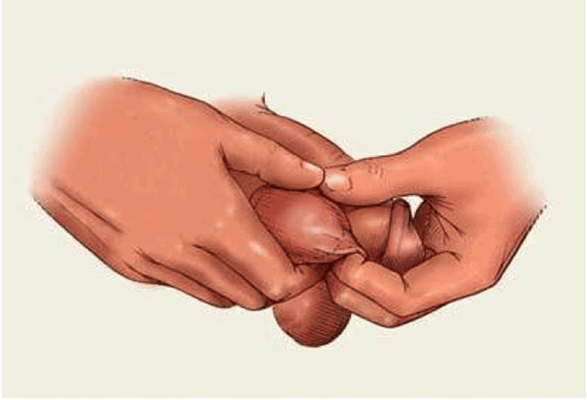
Чаще всего опухоли яичка путают с воспалительными заболеваниями. Эпидидимит - это воспаление придатка яичка, в большинстве случаев инфекционного характера, требующее проведения противовоспалительной терапии. Если болезненность, отек сохраняются после курса лечения, включающего антибиотики, необходима дальнейшая диагностика.
Обследование пациента на приеме у врача начинается с осмотра. Врач проведет процедуру осмотра, пальпацию грудной клетки на предмет гинекомастии (увеличение молочных желез), брюшной полости, яичек, оценит состояние паховых и периферических лимфатических узлов.
Инструментальные методы
Ультразвуковое исследование (УЗИ) мошонки является предпочтительным начальным визуализирующим исследованием для оценки образования яичка. УЗИ может подтвердить наличие новообразования, определить его расположение и оценить состояние противоположного яичка (рис. 4). Чувствительность метода достаточно высокая - от 92 % до 98 %.
Компьютерная томография органов грудной клетки, брюшной полости, малого таза используются для оценки распространения опухолевого процесса (рис.5).
Как дополнительная диагностическая процедура, может быть использована магнитно-резонансная томография головного мозга.
Обязательным условием диагностики опухолей яичка является анализ крови на биологические опухолевые маркеры. К ним относятся АФП (альфа-фетопротеин), β -ХГЧ (β единица хорионического гонадотропина человека) и ЛДГ (лактатдегидрогеназа).
Наличие опухолевого образования в яичке, выявленное при УЗИ, повышенный уровень опухолевых маркеров (всех или одного из них) требуют немедленного направления пациента на оперативное лечение в специализированный онкологический центр.
При обнаружении первичной опухоли в забрюшинном пространстве необходимо пройти полное обследование, предусмотренное для опухоли яичка.
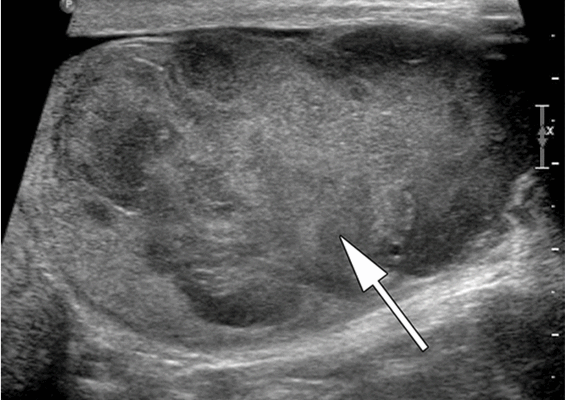
Снимок УЗИ яичка
Стадии
При обнаружении злокачественной опухоли необходимо выяснить, насколько распространился опухолевый процесс, то есть определить стадию заболевания. От этого зависит дальнейшее лечение.
Доброкачественные опухоли яичка не стадируются.
Стадии злокачественного заболевания варьируются от I до III. Самая ранняя стадия рака яичка — это стадия 0 (или неоплазия зародышевых клеток in situ). Выделяют III стадии злокачественной опухоли яичка. В зависимости от стадии заболевания, прогностических признаков (уровень опухолевых маркеров, наличие вторичных опухолевых изменений в органах), согласно разработанным стандартам, принимается решение о лечебной тактике.
Лечение
Лечение пациентов с диагностированными злокачественными опухолями яичка должно проводиться в специализированном центре у онкологов, имеющих большой опыт ведения больных с данным заболеванием.
Если у вас или у вашего близкого появились симптомы, подозрительные на опухоль яичка, необходимо незамедлительно обратиться к врачу.
Хирургическое лечение
Хирургический метод является первичным этапом в лечении всех видов опухолей яичка. На первом этапе при обнаружении опухоли проводят операцию по удалению яичка (орхфуникулэктомию). Как правило, проводится радикальная паховая орхфуникулэктомия (хирургическое удаление яичка). Операция носит лечебно-диагностический характер, поскольку помимо удаления опухоли, позволяет установить морфологический диагноз (определить разновидность опухоли), что необходимо для определения дальнейшей тактики.
Радикальная паховая орхфуникулэктомия
Операция по удалению яичка при раке называется радикальной паховой орхфуникулэктомией. Опухоль удаляется вместе с яичком и семенным канатиком.
Орхфуникулэктомия может быть отложена, если пациент находится в крайне тяжелом состоянии (в этом случае лечение начинают с химиотерапии по жизненным показаниям).
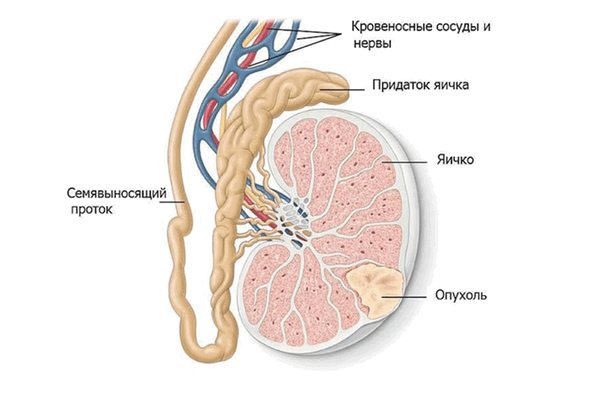
Опухоль в яичке
После получения гистологического заключения о характере опухоли, данных обследования: КТ грудной клетки, брюшной полости, КТ/МРТ малого таза, уровень опухолевых маркеров, проводится стадирование, определение прогноза, и командой специалистов принимается решение о лечебной тактике.
При планировании химиотерапии необходимо обсудить с врачом риск нарушения фертильности и необходимость криоконсервации спермы. Процедура должна быть выполнена до начала химиотерапии.
Химиотерапия
Химиотерапия является одним из основных методов лечения при злокачественных опухолях яичка. Данные опухоли обладают высокой чувствительностью к химиотерапии, и полное излечение возможно даже при большом распространении опухолевого процесса. Химиотерапия не используется для лечения доброкачественных опухолей яичка.
Химиотерапия обычно проводится циклами длительностью 3 недели. При злокачественных опухолях яичка очень важно строго соблюдать интервалы между циклами химиотерапии.
Схема и длительность лечения зависят от стадии заболевания, группы прогноза, лечения, полученного ранее, и индивидуальных особенностей пациента.
Возможные побочные эффекты химиотерапии
Химиопрепараты действуют на быстро растущие клетки, делящиеся опухолевые клетки. Но при этом химиотерапия повреждает нормальные ткани организма, такие как клетки костного мозга (где образуются новые клетки крови), слизистой оболочки полости рта, кишечника и волосяных фолликулов. Побочные эффекты химиотерапии зависят от типа и дозы используемых лекарств и продолжительности лечения. Чаще всего из осложнений встречаются: снижение показателей крови (снижение уровня лейкоцитов, нейтрофилов, гемоглобина, тромбоцитов), выпадение волос, стоматит (воспаление слизистой полости рта: отечность, покраснение, появление налетов, язв), тошнота и рвота, слабость, диарея, снижение аппетита.
Большинство побочных эффектов кратковременны и проходят через некоторое время после окончания лечения, но некоторые из них могут длиться долгое время, такие как потеря слуха, повреждение почек или легких. Поэтому химиотерапия должна проводиться по абсолютным показаниям в соответствии с разработанными рекомендациями, и больной в течение длительного времени должен быть под наблюдением онколога.
После проведения химиотерапии и обследования обсуждается вопрос об удалении оставшихся опухолевых очагов. Одним из видов оперативного лечения является удаление забрюшинных лимфатических узлов (забрюшинная лимфодиссекция).
В зависимости от типа опухоли и стадии заболевания лимфатические узлы вокруг крупных кровеносных сосудов (аорта и нижняя полая вена) могут быть удалены после проведения химиотерапии. Не всем пациентам с опухолью яичка необходимо удалять лимфатические узлы, поэтому важно обсудить это (и возможные варианты) со своим врачом. Это сложная и долгая операция. В большинстве случаев делается большой разрез посередине живота для возможности удаления лимфатических узлов. Удаление забрюшинных лимфатических узлов должно выполняться хирургом, который делает это часто. Опыт имеет большое значение.
Последствия лимфодиссекции
Удаление забрюшинных лимфатических узлов - серьезная операция. Она не вызывает импотенции, у мужчин сохраняется эректильная функция. Но во время данной операции могут повреждаться некоторые нервы, контролирующие эякуляцию. Если эти нервы повреждаются, то когда мужчина эякулирует, сперма не выходит через уретру, а уходит обратно в мочевой пузырь. Это называется ретроградной эякуляцией, данное осложнение может затруднить отцовство.
При распространенном процессе (когда есть метастазы в других органах) для получения наилучшего результата и снижения риска возврата заболевания могут проводиться различные виды операций с целью удаления всех опухолевых очагов. Если оставшиеся опухолевые очаги не удаляются или удаляются не полностью, риск возврата заболевания увеличивается в несколько раз.
Чаще операция успешна, когда ее проводят опытные врачи.
Лучевая терапия
Лучевая терапия при опухолях яичка в настоящий момент практически не используется, так как имеет низкую эффективность. Применение лучевой терапии может использоваться в качестве локального (местного) контроля при метастазах в головном мозге.
Фертильность
Злокачественные опухоли яичка наиболее часто возникают у мужчин репродуктивного, молодого возраста, когда они заводят семью и детей. При проведении химиотерапии возникает высокий риск нарушения фертильности, поэтому необходимо до начала лечения обсудить с лечащим врачом необходимость криоконсервации спермы. Криоконсервация спермы - метод хранения эякулята, который подразумевает его замораживание (чаще всего в жидком азоте), с последующим восстановлением функций сперматозоидов после размораживания. Криоконсервация должна быть выполнена до начала химиотерапии.
Обследование перед проведением криоконсервации:
- спермограмма (метод исследования эякулята для оценки оплодотоворяющей способности);
- криотест спермы (проводится для того, чтобы выяснить, не снижается ли качество спермы после размораживания);
- анализ крови на инфекции: сифилис, ВИЧ 1,2 (IgG и IgM), гепатиты В и С;
- мазок из уретры на половые инфекции.
После прохождения обследования сперма собирается методом мастурбации. В течение нескольких минут после этого биоматериал попадает в эмбриологическую лабораторию. Проводятся манипуляции по очищению и концентрации сперматозоидов, добавляются специальные вещества для защиты сперматозоидов, и сперма помещается в специальные тонкие ёмкости. Ваш контейнер маркируется (отмечаются индивидуальные данные) и далее хранится при очень низких температурах.
Наблюдение
Все пациенты со злокачественной опухолью яичек должны тщательно длительно наблюдаться - до 10-15 лет после первичного лечения, так как, несмотря на проведенное лечение, остается риск развития рецидива заболевания. Риск рецидива опухоли наиболее высок в течение двух лет после первичного лечения.
Последующее наблюдение включает сбор анамнеза, осмотр, опухолевые маркеры, УЗИ мошонки с эластографией, пахово-подвздошных областей, брюшной полости и забрюшинного пространства, рентгенографию органов грудной клетки. График наблюдения зависит от стадии заболевания. При обнаружении рецидива варианты лечения включают химиотерапию, хирургическое лечение.
Прогноз
Достижения в лечении рака яичек являются одними из величайших достижений современной медицины. Сегодня излечение достижимо у 95 % всех пациентов с опухолями яичек, у 80 % пациентов с распространенной формой заболевания. Несмотря на это, метастатическая форма опухоли остается неизлечимой примерно у 10 % пациентов. Прогноз зависит от гистологического типа рака яичка, распространенности опухолевого процесса, проводимого лечения. В некоторых регионах Российской Федерации выживаемость пациентов с опухолью яичек достигает всего 60 %. Это связано с различными причинами (редкость опухоли, поздняя обращаемость пациентов, низкая осведомленность врачей).
НМИЦ онкологии им. Н. Н. Петрова является специализированным центром по лечению опухолей яичка с многолетним опытом терапии данной группы онкологических заболеваний. В нашем Центре работает команда высококвалифицированных профессионалов - врачей-онкологов, включая хирургов (урологов, торакальных и абдоминальных хирургов), специалистов по лекарственной терапии взрослых и детей (химиотерапевтов, онкопедиатров), лучевой диагностике, морфологов, анестезиологов, реаниматологов, радиологов. Тактика ведения каждого пациента с опухолью яичка неоднократно обсуждается мультидисциплинарной командой.
Если у вас или у вашего близкого появились симптомы, подозрительные на опухоль яичка, необходимо незамедлительно обратиться к врачу. Учитывая высокий процент полного излечения данной группы заболеваний, высокую эффективность лекарственной терапии, в нашем Центре вы сможете оперативно получить всю необходимую помощь у специалистов, имеющих большой опыт в лечении этой патологии.
Опухоли мошонки
Опухоли мошонки - новообразования, происходящие из эпителия, соединительной или мышечной ткани органа. Единственным проявлением в большинстве случаев становятся узлы различного размера, окраски и консистенции. Некоторые доброкачественные опухоли могут достигать значительных размеров, становиться причиной грубого косметического дефекта и создавать неудобства при ходьбе. При прогрессировании злокачественных опухолей мошонки возможно изъязвление, прорастание близлежащих органов и метастазирование в лимфатические узлы. На поздних стадиях наблюдаются истощение, слабость и гипертермия. Диагноз устанавливается на основании осмотра и данных дополнительных исследований. Лечение хирургическое.
Общие сведения
Опухоли мошонки - группа первичных и вторичных опухолевых образований мошоночной области. Первичные доброкачественные опухоли являются чрезвычайно редкой патологией (за исключением кист и папиллом), в отечественной литературе описаны единичные липомы, фибромиомы, хондрофибромы, гемангиомы и лимфангиомы и некоторые другие новообразования. Первичные злокачественные опухоли мошонки выявляются чаще доброкачественных, но также относятся к категории мало распространенных заболеваний. В большинстве случаев выявляются вторичные опухоли мошонки, обусловленные агрессивным ростом злокачественных новообразований, расположенных в близлежащих органах и тканях (например, при прорастании рака яичка, рака полового члена либо рака предстательной железы). Лечение осуществляют специалисты в области онкологии и андрологии.
Анатомия мошонки. Классификация опухолей мошонки
Мошонка - мешковидное образование в области промежности у мужчин. Представляет собой выпячивание брюшной стенки, состоит из кожи, мясистой оболочки, фасций и мышц. Является вместилищем для яичек, придатков яичек и семенных канатиков. Доброкачественные и злокачественные опухоли перечисленных органов рассматриваются отдельно, в категорию опухолей мошонки включают только поражения покровных мягких тканей. С учетом происхождения и гистологического строения различают следующие новообразования мошонки:
- Эпителиальные опухоли.
- Пигментные опухоли.
- Новообразования и опухолеподобные поражения мягких тканей.
- Новообразования и опухолеподобные поражения лимфоидной и гемопоэтической ткани.
- Вторичные очаги, возникшие при распространении злокачественных клеток из других органов.
- Неклассифицируемые опухоли.
Доброкачественные опухоли мошонки
Наиболее распространенными доброкачественными опухолями мошонки являются эпидермальные кисты (атеромы) и папилломы. Реже встречаются фибромы, липомы, эпителиомы, базалиомы и лейомиомы. Очень редко диагностируются лимфангиомы, гемангиомы, тератомы и дермоидные кисты. Эпидермальные кисты возникают у подростков или молодых мужчин, обычно бывают множественными. Представляют собой напряженные опухоли мошонки желтоватой окраски диаметром от 1 мм до 2 см. В большинстве случаев протекают бессимптомно, реже сопровождаются зудом. На поверхности кист могут выявляться небольшие отверстия, из которых при надавливании выделяется желтовато-белое содержимое. Возможно воспаление. Длительно существующие кисты могут кальцифицироваться. Лечение - хирургическое удаление атером мошонки.
Папилломы - опухоли мошонки эпителиального происхождения. Могут быть одиночными или множественными. Иногда сочетаются с папилломами промежности, паховых областей и полового члена. Представляют собой мелкие узлы телесного, розоватого или коричневатого цвета. Лечение - электроэксцизия или электрокоагуляция. Остальные опухоли мошонки, как правило, одиночные, протекают бессимптомно и не достигают значительных размеров. Исключением являются крупные лимфангиомы и гемангиомы, которые могут становиться причиной выраженного косметического дефекта и создавать затруднения во время ходьбы. Лечение доброкачественных опухолей мошонки оперативное.
Злокачественные опухоли мошонки
Чаще диагностируются новообразования эпидермального происхождения. Реже встречаются липосаркомы, нейрофибросаркомы, лийомиосаркомы и рабдомиосаркомы мошонки. Рак мошонки может быть плоскоклеточным или базальноклеточным. Плоскоклеточные опухоли мошонки - более распространенные, как правило, развиваются на фоне длительно существующих язв и свищей. При продолжительном профессиональном контакте с дегтем, сажей, мазутом и некоторыми другими канцерогенными веществами могут возникать на неизмененной коже. Установлено, что опухоли мошонки чаще диагностируются через 10-15 лет после контакта с канцерогеном. Средний возраст больных - 40-60 лет.
На ранних стадиях плоскоклеточный рак кожи мошонки представляет собой плотный безболезненный узел. В последующем наблюдаются изъязвление и инфильтрация окружающих тканей. Опухоль мошонки достаточно быстро метастазирует в пахово-бедренные лимфатические узлы. Из-за скудной клинической симптоматики пациенты нередко впервые обращаются к врачу только после появления язв или развития болевого синдрома, обусловленного распространением процесса на близлежащие анатомические образования.
Базальноклеточные опухоли мошонки диагностируются очень редко, в литературе описано всего около 30 случаев этого онкологического заболевания. Причины развития и факторы риска не установлены. Опухоль мошонки медленно растет и проявляет низкую склонность к метастазированию. Диагноз плоскоклеточного и базальноклеточного рака мошонки выставляется на основании анамнеза, данных внешнего осмотра, результатов УЗИ органов мошонки, УЗИ полового члена, УЗДГ простаты, МРТ простаты и других исследований.
Целью перечисленных исследований является определение размеров и распространенности опухоли мошонки, оценка вовлеченности регионарных лимфатических узлов и близлежащих органов, а также дифференциальная диагностика первичного и вторичного злокачественного поражения мошонки. Окончательный диагноз выставляется после проведения аспирационной биопсии либо хирургического удаления опухоли мошонки с последующим гистологическим исследованием.
Тактику лечения определяют в зависимости от распространенности онкологического процесса. При локальных узлах выполняют иссечение опухоли мошонки с 2-3 см здоровых тканей по периферии и подлежащим мясистым слоем. При крупных дефектах осуществляют пластические операции. При наличии метастазов в регионарных лимфоузлах производят лимфаденэктомию. Показания к профилактическому удалению лимфатических узлов пока не определены из-за малого количества случаев злокачественной опухоли мошонки.
Большинство онкологов при отсутствии явных признаков метастазирования опухоли мошонки осуществляют открытую либо аспирационную биопсию лимфатических узлов с последующим гистологическим исследованием, и удаляют лимфоузлы только при обнаружении злокачественных клеток в полученном материале. Прогноз определяется видом и стадией опухоли мошонки. Пятилетняя выживаемость при локальных процессах составляет 75%, при поражении лимфатических узлов и близлежащих органов - 8%.
Опухоли яичка у мужчин
онкологическими заболеваниями. В 2% случаев рака яичка наблюдается двухстороннее поражение. Пик заболеваемости приходится на третий и четвёртый десяток жизни. Для лечения рака яичка в Юсуповской больнице созданы все необходимые условия:
- Европейский уровень комфорта в палатах;
- Внимательное отношение медицинского персонала;
- Использование новейшей диагностической аппаратуры ведущих мировых производителей;
- Применение инновационных методов противоопухолевой терапии.
Онкологи в совершенстве владеют техникой операций, применяют химиотерапевтические препараты, которые обладают высокой эффективностью и минимальным спектром побочных эффектов.
Причины
Рак яичка представляет собой злокачественное новообразование, которое происходит из железистой или эпителиальной ткани яичка (реже из придатков). Данной опухоли свойственен быстрый рост, раннее метастазирование в регионарные лимфатические узлы и отдалённые органы. Онкологам известны следующие факторы риска развития рака яичка:
- Крипторхизм - выявляют у 22% пациентов, страдающих злокачественной опухолью яичка;
- Травма органов мошонки в прошлом - имела место у 20% больных раком яичка;
- Орхит (воспаление мужских половых желез);
- Синдром Клайнфельтера (генетическое заболевание, которое характеризуется дополнительной женской половой Х хромосомой;
- Контралатеральная опухоль или интратубулярное (внутрипротоковое) герминогенное новообразование.
Причиной рака яичка может быть гормональный дисбаланс. У большинства пациентов с герминогенными опухолями отмечено снижение концентрации половых гормонов и повышение концентрации гонадотропинов. В связи с генетической предрасположенностью высокая вероятность развития рака яичка у ближайших родственников.
Симптомы
Фото злокачественных новообразований мужских половых желез можно найти в интернете. Основополагающим проявлением злокачественного опухолевого процесса является появление в тканях мошонки плотного образования, которое увеличивает размеры половой железы. Пациенты предъявляют следующие жалобы:
- Болезненность в животе и мошонке;
- Припухлость яичка;
- Чрезмерная утомляемость и слабость;
- Резкое похудение;
- Частая субфебрильная гипертермия с подъёмом температуры тела до 37,5°с.
При этом мошонка сильно опухает и увеличивается в размерах. При дальнейшем развитии опухолевого процесса возникают затруднения дыхания и одышка, увеличение лимфоузлов, слабость, боль в спине и позвоночнике.
Пациент отмечает появление следующих симптомов:
- Заметное снижение или отсутствие либидо (полового влечения);
- Болезненность и увеличение грудных желез;
- Интенсивный рост волос на лице и теле.
- Задолго до наступления половой зрелости.
При метастазировании опухоли в печень пациенты отмечают боль в правом подреберье, желтуху, увеличение объёмов живота.
Различают следующие стадии рака яичка, определяемые на основании международных критериев по системе TNM (опухоль, лимфоузел, метастазы):
- T1 - опухоль не пересекает границ белочной оболочки;
- T-2 - новообразование также ограничено, но уже имеется деформация мошонки и увеличение яичка;
- T-3 - опухоль пронизывает белочную оболочку, прорастая в окружающие ткани;
- T-4 - раковый процесс распространяется за границы яичка, опухоль прорастает в семенной канатик или мошонку.
В случае стадии N-1 при рентгенологической и радиоизотопной диагностике выявляются регионарные метастазы в лимфатические узлы. При N-2 стадии заболевания увеличенные регионарные лимфатические узлы с метастазами легко определяются при осмотре и пальпации. О стадии М1 говорят тогда, когда с помощью диагностических исследований обнаруживаются отдалённые метастазы в печень, почки, головной мозг, лёгкие.
Клиницисты часто применяют следующую классификацию рака яичка:
- I - новообразование локализовано в пределах яичка;
- II - опухолевый процесс распространяется в лимфоузлы, расположенные вокруг аорты;
- IIa - размер лимфоузлов с метастазами не превышает 2 см;
- IIb - размеры лимфатических узлов варьируют от 2 до 5 см;
- IIc - размеры лимфоузлов превышают 5 см;
- III -0 в опухолевый процесс вовлекаются грудные и шейные лимфатические узлы;
- IV - метастазы распространяются на отдалённые органы.
По гистологическому строению различают семиномные и несеминомные опухоли яичка.
Опухоль придатка яичка
Опухоли придатка яичка относятся к редким онкологическим заболеваниям. Болезнь возникает и прогрессирует у молодых мужчин в возрасте до 35 лет. В течение длительного времени заболевание может протекать бессимптомно. В Юсуповской больницы созданы все условия для лечения пациентов, страдающих раком придатка яичка;
- Комфортные условия пребывания в палатах;
- Ранняя диагностика заболевания с помощью аппаратуры ведущих мировых производителей;
- Использование для терапии рака новейших противоопухолевых препаратов и методик лучевой терапии;
- Внимательное отношение персонала.
Точная причина возникновения рака придатка яичка не установлена. Учёные предполагают, что опухолевый процесс развивается под воздействием следующих провоцирующих факторов:
- Отягощённой наследственности;
- Хронических заболеваний эндокринной системы;
- Крипторхизма;
- Вредных привычек;
- Радиационного излучения;
- Травм и микротравм мужских половых желез.
Большинство новообразований придатка яичка развиваются из герминогенных клеток и называются герминоклеточными опухолями. Их разделяют на 2 основных типа: семиному и несеминомные опухоли. Эти новообразования имеют разные характеристики и отличаются по способности к распространению, применяемым методам лечения.
Базовая программа диагностики рака яичек в клинике онкологии включает следующие мероприятия:
- Биопсию тканей опухоли с последующим гистологическим исследованием;
- Процедуры визуальной диагностики (компьютерную томографию, позитронно-эмиссионную томографию, магнитно-резонансную томографию);
- Ультразвуковое исследование (УЗИ);
- Комплексное лабораторное исследование крови (клинические и биохимические анализы, определение уровня онкомаркеров).
Биопсия яичка - диагностическая процедура, которая заключается во взятии образцов ткани семенников для дальнейшего гистологического исследования. Имеется 2 основные разновидности биопсии яичка: открытая и пункционная. При подозрении на рак яичка делается открытая биопсия. В процессе диагностической операции проводится срочное исследование биоптата. При подтверждении онкологического процесса хирурги удаляют половую железу вместе с семенным канатиком.
Компьютерную томографию и другие методы визуальной диагностики используют для выявления отдалённых метастазов, рецидивов заболевания, контроля эффективности лечения. Ультразвуковое исследование яичек при подозрении на опухоль проводится со следующей целью:
- Для исключения опухоли или ее подтверждения как при наличии, так и при отсутствии пальпируемых изменений;
- В случае увеличении размеров яичка;
- При наличии эпидидимита или гидроцеле;
- При лейкемиях, наличии забрюшинных опухолей, забрюшинных метастазов неизвестной опухоли;
- Для контроля химиотерапии или лучевой терапии рака яичка;
- Для динамического наблюдения за пациентами с ранее леченными злокачественными опухолями яичка;
- При наличии конкрементов в яичке для ранней диагностики опухоли.
При любом изменении эхоструктуры яичка врачи сонологи прежде всего исключают злокачественную опухоль. Первоначально новообразование преимущественно локализуется по задней части яичка. В течение длительного времени объём и форма мужской половой железы могут не изменяться. В большинстве случаев опухоль является гипоэхогенной с мелкими беспорядочными внутренними эхосигналами (лимфома, семинома), но возможны гиперэхогенные (эмбриональная карцинома, тератомы, хорионэпителиома) и смешанные структуры.
Эхографическое исследование, которое выполняют в Юсуповской больнице с помощью современных аппаратов с высокой разрешающей способностью, позволяет рано обнаружить даже опухоли, которые не определяются при пальпации, оценить их распространённость, односторонность или двусторонность поражения.
По данным УЗИ нельзя говорить о стадии опухоли (Т1, Т2), так как часто не видно прорастания опухоли в белочную оболочку (Т1) или придаток (Т2). Также невозможно эхографически разграничить лимфому яичка и лейкемическую инфильтрацию, интерстициальную опухоль и новообразование, происходящее из герминативного эпителия.
При наличии симптомов рака яичка у мужчин (фото есть в интернете) в Юсуповской больнице определяют наличие и уровень следующих онкомаркеров:
- Альфа-фетопротеина (АФП);
- β-субъединицы хорионического гонадотропина человека (ХГЧ);
- Лактатдегидрогеназы (ЛДГ).
Альфа-фетопротеин - это вещество белковой природы, которое вырабатывается в желточном мешке (в эмбриональном периоде), в последствие продуцируется клетками печени и желудочно-кишечного тракта. Нормальные значения АФП не превышают 15 нг/мл. Повышение содержания АФП может быть связано с раком яичка. АФП повышается у 70% больных с эмбриональной карциномой яичка и у 75% больных опухолью желточного мешка, но никогда не повышается у пациентов, страдающих другими видами новообразований яичка.
Хорионический гонадотропин представляет собой белковый гормон. Нормальные значения ХГЧ - до 5 МЕд/мл. Уровень ХГЧ повышается при наличии рака яичка:
- Хориокарциномы;
- Эмбриональной карциномы;
- Опухоли желточного мешка;
- Семиномы.
Лактатдегидрогеназа - фермент, который вырабатывается гладкой, поперечнополосатой и сердечной мышцами, рядом других тканей. Ценность данного маркера при раке яичка невысока. Поэтому реальным признаком злокачественной опухоли мужской половой железы считается повышение ЛДГ более 2000 Ед./л.
Определение уровня опухолевых маркеров при раке яичка помогает поставить диагноз, уточнить стадию заболевания, определить тактику лечения и оценить его эффективность, а также способствуют раннему выявлению рецидивов опухоли. По результатам диагностических процедур урологи Юсуповской больницы определяют следующие клинические показатели:
- Наличие злокачественного процесса;
- Характер изменения тканей и гормонального фона;
- Точная локация даже самых мельчайших очагов поражения;
- Наличие метастазов.
Анализируя полученные результаты, историю болезни и общее состояние здоровья пациента, урологи Юсуповской больницы на заседании Экспертного Совета с участием профессоров и врачей высшей категории строят наиболее оптимальную схему лечения.
Лечение рака яичка в Юсуповской больнице проводится по европейским стандартам, которые основаны на принципах доказательной медицины. Врачи, которые занимаются лечением пациентов, страдающих злокачественными опухолями семенников, прошли подготовку в ведущих урологических и онкологических клиниках Европы. Комплексное лечение злокачественных новообразований мужских половых желез включает хирургическую операцию, лучевую и химиотерапию.
Хирурги через разрез в паховой области под общей анестезией удаляют яичко вместе с семенным канатиком. Такая операция называется радикальная паховая орхиэктомия. Во время оперативного вмешательства при наличии показаний удаляют близлежащие лимфатические узлы паховой области и брюшной полости. Удаление одного яичка не оказывает влияния на эректильную и репродуктивную функцию мужчины. Вторым этапом операции может быть установка протеза яичка.
Курс лучевой терапии пациенты проходят как до операции, так и после хирургического вмешательства. Наиболее восприимчивы к облучению семиномы. При лечении рака яичка рентгеновскими лучами воздействуют на нижнюю часть живота для того чтобы уничтожить раковые клетки в регионарных лимфатических узлах.
После лучевой терапии органов репродуктивной системы может развиться мужское бесплодие. Если пациент в будущем планирует иметь детей, до начала лечения рака яичка производится забор спермы, которую в дальнейшем замораживают при сверхнизких температурах и хранят в
Рак яичников
Яичники - парный орган женской репродуктивной системы, отвечающий за выработку половых гормонов и созревание яйцеклеток. Как и любой другой орган, яичники подвержены развитию опухолей доброкачественной и злокачественной природы. В лечении доброкачественных опухолей новообразование не разрастается, его удаляют хирургическим путем и женщина навсегда избавляется от патологии. В случае злокачественной природы опухоли раковые клетки разрастаются в организме, поражая другие органы.
Своевременно проведенное обследование может спасти вам жизнь и здоровье. Что же такое рак яичника? Каковы симптомы и выживаемость при диагностике данного рода патологии?
Рак яичников занимает седьмое место по заболеваемости среди всех видов онкологических заболеваний. Во многих случаях он развивается в женском организме незаметно, что впоследствии затрудняет его лечение.
Когда патология обнаруживается на ранних стадиях, вероятность эффективности лечения составляет 90%. Рак яичников - патология, которой подвержены женщины любого возраста, но чаще заболевание диагностируют у пациенток старшей возрастной категории - 60-65 лет.
Рак яичников: причины возникновения
Точные причины развития онкологических заболеваний на сегодняшний день не выявлены. Существует ряд факторов, которые могут провоцировать развитие раковых опухолей. Среди них:
- генетический фактор: выделяют гены, присутствие которых увеличивает риск развития заболевания. Современные разработки медицины позволяют провести анализ для выявления сбоев (мутаций) в данных генах с целью оценки вероятности развития рака яичников;
- возрастной фактор: после 45-ти лет риск развития патологии увеличивается;
- нарушения гормонального фона: известно, что у рожавших девушек риск развития заболевания намного меньше, чем у бездетных. Беременность повышает защитную функцию женщины в плане развития онкологических заболеваний органов половой системы. Риск развития опухоли возрастает при длительном приеме препаратов, стимулирующих овуляцию. А комбинированные контрацептивы, напротив, снижают риск роста опухолей;
- воспалительные процессы в органах мочеполовой системы хронического характера;
- неблагоприятный экологический фон;
- венерические заболевания;
- нерегулярная половая жизнь.
Данные факторы не говорят о том, что со временем у женщины обнаружится рак яичников. Все эти явления только увеличивают риск развития патологии и не более того. Чем больше факторов воздействуют на женский организм, тем больше риски.
Как проявляется рак яичников: симптомы, стадии
Первые признаки и симптомы рака яичников проявляются, как правило, уже на поздних стадиях развития патологии. В самом начале женщина даже не подозревает о патологическом процессе, протекающем в ее организме в то время, когда раковые клетки стремительно поражают яичники.
Признаки рака яичников на ранних стадиях часто «маскируются» под симптомы патологий мочевого пузыря и пищеварительного тракта. По мере развития опухоли у женщины начинают появляться боли при раке яичников в области живота, спины, малого таза. Как правило, у пациенток наблюдаются частые позывы к мочеиспусканию, вызванные давлением растущей опухоли на мочевой пузырь.
Признаки рака яичников у женщин (первые симптомы) зачастую проявляются в виде скопления жидкости в брюшной полости. В данном случае живот визуально заметно увеличивается. Нередко наблюдается болевой синдром в момент полового акта. Онкология яичников у женщин в основном проявляется общей слабостью, быстрой утомляемостью, потерей аппетита, тошнотой.
Заболевание классифицируют на четыре стадии:
- первая стадия: патология развивается только на яичнике. Может наблюдаться скопление жидкости в брюшной полости;
- вторая стадия: признаки заболевания приобретают более выраженный характер, опухоль начинает постепенно разрастаться за пределы яичника;
- третья стадия - это рак яичника с метастазами в прилежащие органы;
- четвертая стадия: обнаруживаются метастазы в отдаленные органы.
Классифицируют заболевание следующим образом:
- первичный рак яичника. В большинстве случаев встречается у женщин в возрасте до 35 лет. Раковые клетки поражают орган с обеих сторон в виде бугристых плотных образований;
- вторичный рак яичников. Представлен в виде кисты, заполненной слизью или жидкостью. Обычно кистозные образования имеют доброкачественный характер, но иногда перерастают в рак;
- метастатический рак яичника. Речь идет о тех случаях, когда раковые клетки попадают в яичники из других органов. На практике широко известно распространение злокачественных клеток из опухоли желудка. Заражение происходит через лимфатические узлы или кровь.
Первые признаки рака яичников на ранней стадии:
неприятные ощущения и боли в области таза
частые случаи несварения желудка, вздутие, снижение аппетита, тяжесть в животе
резкое снижение массы тела
боли и дискомфорт в области поясницы
Рак яичников МКБ 10
Опухоль яичников МКБ 10 находится под кодом С56 - злокачественные новообразования женских половых органов (С51-С58), включающих злокачественные новообразования кожи половых органов женщины:
- Злокачественные новообразования вульвы - С51.
- Злокачественные новообразования влагалища - С52.
- Злокачественное новообразование шейки матки - С53.
- Злокачественное новообразование тела матки - С54.
- Неуточненной локализации злокачественное новообразование матки - С55.
- Злокачественное новообразование яичников С56.
- Злокачественное новообразование неуточненных, других женских половых органов - С57.
- Злокачественное новообразование плаценты - С58. Включает хорионкарциному БДУ, хорионэпителиома БДУ.
Злокачественные новообразования яичника С56 - опухоли яичника, герминомы, синдромы разные. Коды МКБ 10 - это международная классификация болезней, которая содержит закодированные медицинские диагнозы. Коды МКБ 10 используют при заполнении медицинских документов - они кратко описывают информацию о заболеваниях пациента. Также существует классификация по стадиям рака яичников:
- Т0 - опухоль не обнаружена.
- Тх - оценочных данных для первичной опухоли недостаточно.
- Т1 - опухоль не вышла за пределы яичников.
- Т1а - поражен один яичник, нет разрастания опухоли на поверхности органа, капсула не поражена.
- Т1b - опухоль поразила оба яичника, не вышла за пределы яичников, нет разрастания опухоли по поверхности яичников, капсулы не повреждены.
- Т1с - на поверхности одного или двух яичников наблюдается разрастание опухоли, повреждена капсула, в асцитической жидкости присутствуют злокачественные клетки.
- Т2 - поражены один или оба яичника, в злокачественный процесс вовлечены стенки и органы малого таза.
- Т2а - злокачественная опухоль разрослась или метастазировала в маточные трубы.
- Т2b - злокачественная опухоль распространилась на другие ткани малого таза.
- Т2с - опухоль ограничена малым тазом, в асцитической жидкости обнаружены злокачественные клетки.
- Т3 - поражен один или оба яичника, обнаружены метастазы в регионарных лимфатических узлах или /и за пределами малого таза.
- Т3а - подтверждены внутрибрюшинные метастазы за пределами малого таза.
- Т3b -подтверждены внутрибрюшинные метастазы за пределами таза и размером не более 2 см.
- Т3с - подтверждены внутрибрюшинные метастазы за пределами таза и размером более 2 см.
- М1 - обнаружены отдаленные метастазы.
Рак яичников: диагностика
Виды диагностики в данном случае выбирает врач. К сожалению, симптомы рака яичника проявляются уже на запущенной стадии. Специалист, при имеющихся на то показаниях, направит пациентку на анализ по выявлению рака яичников. В качестве методов диагностики патологии выступают:
- общий, специфический и биохимический анализ крови. Проводятся исследования на уровень гормонов, а также на наличие онкомаркеров;
- УЗИ органов малого таза. Этот метод позволяет выявить саму опухоль, ее размеры и расположение;
- МРТ и КТ: методы позволяют определить локализацию новообразования и его размеры с высокой точностью;
- биопсия: у пациентки берут небольшой образец ткани для последующего гистологического исследования на предмет обнаружения раковых клеток;
Онколог Юсуповской больницы может назначить другие виды обследований и анализов в случае необходимости.
Гормонпродуцирующие опухоли яичников
Гормонально-активные опухоли — новообразования, которые развиваются из желёз внутренней секреции и характеризуются чрезмерным выделением гормонов или продуктов их образования.
Гормонпродуцирующие опухоли могут быть диагностированы во всех железах человеческого организма. Опухоль выделяет большое количество гормонов, что приводит к возникновению симптомов и признаков гиперфункции. Гормонпродуцирующие опухоли могут иметь как доброкачественное, так и злокачественное течение.
Гормонпродуцирующие опухоли яичников - новообразования, которые принято разделять в зависимости от гормона, который она выделяет. Гормоноактивная опухоль яичников усиленно выделяет либо эстрогены, либо андрогены.
Этиология развития любого вида новообразований до конца не изучена. Исследования ведутся и в настоящее время, но пока достижения ограничатся только определением возможных причин:
- Гормональные нарушения. Большое значение имеет гормональный фон женщины, наличие в анамнезе беременностей и родов. Из-за овуляции ткани яичника повреждаются, что сопровождается последующей регенерацией. Но иногда такое повышенное деление клеток переходит в патологическое. Овуляция отсутствует во время беременности и грудном вскармливании, поэтому в это время риск возникновения новообразования существенно снижается. Такие факты как ранее начало менструации, поздняя менопауза, отсутствие родов и отказ от кормления грудью риски повышают.
- Отягощенный анамнез и генетическая предрасположенность. С этим фактором связаны двух процентов новообразований. При неблагополучном семейном анамнезе и диагностике рака у близких родственников, пациентки имеют высокий риск возникновения и ракового перерождения яичников. В этом случае необходимо проходить обследование, наблюдаться у гинеколога.
- Употребление большого количества продуктов с высоким содержанием канцерогенов и животных жиров. Статистические данные свидетельствуют в пользу данного утверждения из-за исследования пищевых привычек у определенных странах мира и сопоставлением их с уровнем заболеваемости на рак.
Причины, по которым одни опухоли гормоны продуцируют, а другие - нет, на данный момент остаются неизвестными.
Рак яичников: лечение
Рак левого яичника, симптомы которого на ранних стадиях не проявляются (как и при раке правого яичника), хорошо поддается лечению оперативным методом. В большинстве случаев проводят экстирпацию матки вместе с придатками. У женщин репродуктивного возраста детородную функцию пытаются сохранить.
Лечение рака яичников всегда комплексное. Перед проведением оперативного вмешательства пациентке могут назначить прием химиотерапевтических препаратов, способствующих угасанию опухоли. Химиотерапию назначают и после проведения операции для уничтожения оставшихся в организме раковых клеток.
Лучевую терапию при лечении рака яичника назначают довольно редко, поскольку при таком виде заболевания она малоэффективна. Облучение проводят только в качестве паллиативного лечения, чтобы улучшить качество жизни больной и продлить ее.
Эффективность лечения напрямую зависит от стадии течения заболевания. При своевременном обнаружении патологии, малых размерах опухоли и отсутствии метастазов, шансы на полное выздоровление у пациенток составляют 90%.
Рак яичников: выживаемость по стадиям
Если патологию выявляют на первой стадии, то после лечения пятилетняя выживаемость составляет 90-95%, на второй стадии - 70%, на третьей 15-20%, на четвертой - 1,5%.
Выживаемость зависит не только от стадии заболевания, но и от характера самой опухоли, то есть от степени дифференцировки злокачественных клеток. Различают аденогенный рак яичников, плоскоклеточный, железистый, трабекулярный, коллоидный, фиброзный и «рак на месте».
Рак яичников: профилактика
Единственным методом профилактики рака яичников служат регулярные профилактические осмотры у гинеколога. Необходимо проходить обследование два раза в год. Только так можно не допустить развитие заболевания и, в случае обнаружения опухоли, удалить ее на самых ранних стадиях. Сложно ответить на вопрос «рак яичников как долго развивается?», все зависит от характера опухолей и от индивидуальных особенностей организма каждой женщины.
Врачи Юсуповской больницы ежедневно ведут борьбу с онкологическими заболеваниями и спасают жизни многим пациенткам. У нас работают специалисты высокого уровня, подходящие индивидуально к проблеме каждого пациента. Медицинские услуги в Юсуповской больнице предоставляются на европейском уровне. С помощью современного медицинского оборудования онкологи выполнят диагностику и лечение рака яичников.
Если у вас появились какие-либо проблемы со здоровьем, немедленно обращайтесь за помощью в Юсуповскую больницу. Профилактические обследования у гинеколога два раза в год служат лучшей профилактикой развития заболевания.
Чтобы записаться на прием к врачу, звоните по телефону. Сотрудники центра назначат консультацию в любое удобное для Вас время.
Эпидидимит
Эпидидимит - это воспалительный процесс в придатке яичка. Данная урологическая патология редко встречается в изолированном виде и обычно сочетается с орхитом, уретритом. Основные симптомы включают боль в паховой области, припухлость, температурную реакцию. Дизурические расстройства и выделения из уретры в некоторых случаях предшествуют появлению острого эпидидимита. Диагностика основана на физикальном осмотре, пальпации, УЗИ, ПЦР-анализах для выявления ИППП. Лечение подразумевает проведение антибактериальной терапии с учетом возбудителя, назначение НПВС, физиотерапии. При гнойных осложнениях выполняют операцию.
МКБ-10
Причины эпидидимита
Основная причина - проникновение в придаток яичка специфических или неспецифических возбудителей с развитием воспаления. Основным предрасполагающим фактором считается снижение реактивности иммунной системы на фоне генерализованной инфекции, при прохождении химио- и лучевой терапии, приеме гормонов, переохлаждении, хроническом алкоголизме и употреблении наркотиков. Условия, которые часто вызывают эпидидимит:
- Хронические урологические заболевания. Персистирующее воспаление в простате, мочевом пузыре, везикулах является ведущей причиной вовлечения в процесс придатка яичка. Чаще возбудитель неспецифической инфекции - кишечная палочка. Кроме этого, эпидидимит может вызвать нарушение оттока мочи, обусловленное гиперплазией простаты, стриктурой уретры, уронефролитиазом. У детей до года патологию инициируют врожденные аномалии строения органов мочеполовой сферы.
- Специфические инфекции. В эту группу входят заболевания, передающиеся половым путем (гонорея, хламидиоз, трихомониаз), которые наиболее часто встречаются у сексуально активных мужчин. У подростков эпидидимит может развиться как осложнение вирусного паротита, ветряной оспы. Специфическое поражение придатка яичка происходит при инфицировании палочкой Коха и является одним из проявлений мочеполового туберкулеза.
- Урологические вмешательстваи травмы. Эпидидимит могут спровоцировать операции по поводу варикоцеле, паховой грыжи, обструкции эякуляторных протоков. Благоприятные условия для размножения микрофлоры создают катетеризация, бужирование, функционирующая цистостома. Эпидидимит может проявиться после уретроцистоскопии, цистолитотрипсии или стентирования мочеточника.
- Прочие состояния. Другие инфекции, например, бруцеллез, ЦМВ, бластомикоз приводят к поражению придатка яичка у лиц с иммуносупрессией. К воспалению предрасполагает врожденный или приобретенный уровезикальный рефлюкс. Острый эпидидимит диагностирует у пациентов с синдромом Бехчета и пурпурой Шенлейн-Геноха как часть системного воспалительного процесса. Эпидидимит на фоне приема амиодарона встречается у 3-11% пациентов.
Патогенез
Пути инфицирования при эпидидимите: восходящий (при первоначальном развитии острого уретрита), гематогенный и лимфогенный (из очагов воспаления в соседних органах или из отдаленных структур - миндалин, кариозных зубов и пр.), секреторный (при первичном вирусном орхите) и каналикулярный.
Изначально происходит инфильтрация межуточной ткани придатка яичка, отек и утолщение его оболочки, что обусловлено усиленной экссудацией. Нарушение кровообращения и лимфооттока приводит к распространению воспаления на яичко. Дальнейшее прогрессирование выражается в формировании микро- или макроабсцессов в придатке или яичке. На фоне антибактериальной терапии происходит обратное развитие, но процессы склерозирования, особенно при двустороннем поражении, приводят к облитерации семенных протоков и бесплодию.
Симптомы эпидидимита
Клинические проявления коррелируют со степенью выраженности воспалительного процесса и включают интенсивную боль в соответствующей паховой области, отечность, покраснение кожи. При билатеральном поражении придатков болевые ощущения возникают с обеих сторон. Для острого эпидидимита характерно развитие заболевания в течение 2-3 суток с постепенным усилением болевого синдрома. Повышение температуры с ознобом при остром процессе встречается у каждого пятого мужчины. В детском возрасте гипертермия сопровождает эпидидимит в 70% случаев.
При вирусном паротите появлению урологических симптомов за 3-5 суток предшествует увеличение слюнных желез, затруднение при глотании, болезненность в околоушной области. Если эпидидимит является осложнением венерического уретрита, первоначально появляются расстройства мочеиспускания (частые позывы, рези при мочевыделении и после, неудержание мочи) и выделения гнойного характера из мочеиспускательного канала. При первичном простатите типичны боли в промежности, эпизоды диспареунии. У 20% больных увеличены регионарные лимфатические узлы.
Менее яркая симптоматика наблюдается при хроническом эпидидимите и воспалении придатка яичка туберкулезной этиологии. Пациент предъявляет жалобы на тупые, ноющие боли, усиливающиеся после физической нагрузки. Может периодически повышаться температура до субфебрильных цифр. Из общих проявлений присутствуют слабость, потеря аппетита, потливость. В 20% случаев развиваются нарушения сексуальной функции.
Осложнения
Специфические осложнения эпидидимита - гнойно-деструктивные процессы в самом придатке и яичке: абсцессы, свищи. В тяжелых случаях возможно развитие гангрены Фурнье. У 85% пациентов после перенесенного воспаления в той или иной степени нарушен сперматогенез: имеет место изменение биохимических показателей эякулята, появление патологических форм сперматозоидов, уменьшение их количества, что приводит к бесплодию. Если вовремя не начать лечение, возможно присоединение иммунологического фактора инфертильности. Персистирующий эпидидимит часто осложняется реактивной водянкой яичка. У 20% мужчин остается хронический болевой синдром, связанный с поражением нервных структур.
Предварительный диагноз устанавливает уролог-андролог на основании оценки жалоб и данных осмотра. При пальпации пораженный придаток ощущается в виде плотного болезненного тяжа, но реактивная водянка яичка больших размеров затрудняет детализацию. Диагностические мероприятия при эпидидимите включают:
- Лабораторные анализы. Для общего анализа крови типичен значительный лейкоцитоз со сдвигом формулы влево, ускорение СОЭ. В моче воспалительные изменения появляются при сопутствующем уретрите. Микроскопию отделяемого уретры и ПЦР-диагностику выполняют при подозрении на ЗППП. Спермограмму рекомендуется сделать через три месяца после окончания терапии.
- Инструментальное обследование. УЗИ мошонки и паховой области показывает состояние внутренних структур, допплер позволяет оценить кровоток: при воспалении он усилен, а при перекруте яичка замедлен или отсутствует. У детей при рецидивирующем эпидидимите дополнительно выполняют обследование органов мочеполовой системы (выделительная урография, микционная цистуретрография и пр.) ‒ это необходимо для исключения потенциальных аномалий развития.
Дифференциальную диагностику проводят с перекрутом семенного канатика яичка или гидатиды. При торсио боль развивается внезапно, нет истории предшествующей инфекции, температура в норме. Эпидидимит имеет несколько иные проявления. При травме и гематоме есть связь с ударом, падением и пр. Паховая грыжа при ущемлении может иметь сходную симптоматику. Ультразвуковое сканирование паховой области и мошонки позволяет установить диагноз с высокой достоверностью.
Лечение эпидидимита
Терапия зависит от патогенетического фактора, при эмпирическом назначении антибиотика выбирают препарат с учетом предполагаемого возбудителя с максимально широким спектром действия. При венерической инфекции специфическую терапию должны получать оба партнера. Пациенту дают общие рекомендации, которые включают постельный режим, ношение суспензория для придания приподнятого положения мошонке (профилактика гидроцеле, уменьшение боли при сопутствующем орхите), половое воздержание. Некоторым больным выполняют блокаду семенного канатика с анестетиками и антибиотиками. Лечение эпидидимита включает:
- Медикаментозную терапию. Препараты первой линии - антибиотики, длительность приема устанавливается в каждом случае индивидуально. НПВС усиливают действие антибактериальных препаратов и обладают жаропонижающим и обезболивающим действием. При вирусной инфекции антибиотики не показаны, используют иммуномодуляторы, анальгетики. Туберкулезный эпидидимит лечат с помощью противотуберкулезных лекарств.
- Местное лечение. В течение первых суток на область паха прикладывают холод, а далее — компрессы с противовоспалительным действием (полуспиртовые, мазевые). Физиотерапию проводят после стихания острого воспаления (уменьшение отека и нормализация температуры). Назначают магнитно-лазерное и фотодинамическое воздействие на мошонку и пах, электрофорез. Через 1-1,5 месяца после купирования обострения возможно санаторно-курортное лечение: грязевые и парафиновые аппликации, лечебные ванны.
- Оперативное вмешательство. Хирургический подход обоснован при гнойном расплавлении придатка яичка, частых рецидивах воспаления (устойчивости к терапии), хроническом болевом синдроме, ухудшающем качество жизни. Органоуносящая операция (эпидидимэктомия) оказывает влияние на фертильность, поэтому нежелательна для молодых пациентов.
Прогноз и профилактика
Прогноз при раннем начале терапии воспаления благоприятный. У детей исход эпидидимита на фоне аномалий развития зависит от коррекции врожденной патологии. Двустороннее поражение имеет больший риск развития патозооспермии и инфертильности.
Профилактика включает приверженность моногамным отношениям, своевременное лечение хронических урологических заболеваний, превентивный прием антибиотиков и уросептиков при проведении диагностических процедур и манипуляций. Одежда по сезону, избегание травматизации гениталий, постельный режим при вирусных инфекциях и соблюдение всех рекомендаций врача минимизируют риск развития воспалительных процессов мужской репродуктивной сферы.
1. Острый эпидидимит: медицинские и социальные аспекты. Современные возможности патогенетической терапии/ Шорманов И.С., Ворчалов М.М., Рыжков А.И.// Экспериментальная и клиническая урология - 2012. - №3.
2. Дифференцированное лечение эпидидимитов и эпидидимоорхитов: Автореферат диссертации/ Абунимех Б.Х. - 2006.
3. Половая функция у мужчин, перенесших острый эпидидимит и леченных оперативным путем: Автореферат диссертации/ Калинина С.Н. -1991.
Читайте также:
- Техника операции при невриноме яремного отверстия основания черепа
- Сперматоцеле и гидроцеле у детей. Опухоли яичка
- Частота лучевого поражения нервной системы. Воспаление в нервной системе при лучевой болезни
- Перелом альвеолярного отростка при удалении зуба. Перелом и вывих нижней челюсти при удалении зуба.
- Легочная артерия и аорта на рентгенограмме. Причины расширения корня аорты
