Развитие органов дыхания. Формирование дыхательной системы эмбриона
Добавил пользователь Alex Обновлено: 22.01.2026
Носовая полость развивается из ротовой бухты. Глотка является производным передней кишки. Зачаток органов дыхания: гортань, трахея, бронхи и легкие человека развиваются из общего зачатка, который появляется на 3-ей или 4-ой неделе эмбриогенеза путем выпячивания вентральной стенки передней кишки (гортанно-трахеальный вырост или респираторный дивертикул). Респираторный дивертикул отделяется от передней кишки двумя продольными эзофаготрахеальными (трахеопищеводными) бороздами, вдающимися в просвет передней кишки в виде гребней. Эти гребни, сближаясь, соединяются, и формируется эзофаготрахеальная перегородка. В результате передняя кишка разделяется на дорсальную (пищевод) и вентральную (трахея и легочные почки) части. Респираторный дивертикул, удлиняясь в каудальном направлении, формирует по средней линии будущую трахею, которая заканчивается двумя мешковидными выпячиваниями - легочными почками. Правая легочная почка делится на три, а левая на два главных бронха, из которых формируется бронхиальное дерево легких. К концу 6-го месяца в нем насчитывается 17 ветвлений. Образование терминальных бронхиол происходит на 5-ом - 6-ом месяце внутриутробного развития. Процесс ветвления бронхиол заканчивается после рождения.
Дифференцировка легких проходит последовательно три этапа. Первый этап (5-15 недели) характеризуется дальнейшим ветвлением воздухоносных путей, развитием хрящей трахеи и бронхов, появлением бронхиальных артерий. Второй этап (16-25 недели) характеризуется появлением респираторных и терминальных бронхиол, а также канальцев (прообразов альвеолярных мешочков) и подрастанием к ним капилляров. Третий этап (26-40 недели) характеризуется массовым преобразованием канальцев в мешочки (первичные альвеолы), увеличением числа альвеолярных мешочков, дифференцировкой альвеолоцитов и появлением сурфактанта.
Синтез и секреция сурфактанта осуществляется пневмоцитами 2-го типа. Функция сурфактанта - снижение сил поверхностного натяжения альвеол и повышение эластичности легочной ткани. Сурфактант предотвращает спадение альвеол в конце выдоха. К рождению легкие заполнены жидкостью, в большом количестве содержащей хлориды, белок, некоторое количество слизи, поступающей из бронхиальных желез, и сурфактант. Количество сурфактанта в жидкости возрастает, особенно в течение последних двух недель перед рождением. После рождения, с началом функционирования органов дыхания, большая часть легочной жидкости быстро резорбируется кровеносными и лимфатическими капиллярами; небольшое количество удаляется через бронхи и трахею. Сурфактант остается в виде тонкой пленки на поверхности альвеолярного эпителия. В течение последних 2-х месяцев пренатального развития и нескольких лет постнатальной жизни число терминальных мешочков постепенно увеличивается. Зрелые альвеолы до рождения отсутствуют.
Энтодерма образует эпителий гортани, трахеи, бронхиального и альвеолярного дерева, а также железы. Мезенхима формирует соединительную, а также хрящевую и мышечную ткани стенок органов дыхательной системы, кровеносные и лимфатические сосуды. Плевра развивается из соматоплевры и спланхноплевры, выстилающих вторичную полость эмбриона.
Развитие органов дыхания. Формирование дыхательной системы эмбриона
Известно, что в мире 1% врожденных аномалий и выкидышей были спровоцированы воздействием лекарственных препаратов [3]. Бесконтрольный прием лекарств, неправильное их комбинирование, незнание побочных действий того или иного препарата приводят к возникновению пороков развития у детей. По статистике более 80% женщин в России во время беременности принимали лекарственные препараты [7]. Из них очень большое количество занимались самолечением, вычитав статьи на сайтах в Интернете, на форумах или по рекомендациям своих знакомых. Данная проблема диктует тщательное обоснование и резюмирование негативного влияния и возможности комбинирования лекарственных препаратов на зародыш, а затем плод. Требует более глубокого изучения определенных групп лекарств, оказывающих пагубное воздействие на плод, вызывая его гибель не только на ранних стадиях беременности, но и на третьем триместре тоже. В данной статье будут приведены примеры пагубного воздействия, примеры лекарств, оказывающие пагубные воздействия. Цель: изучить проблемы негативного влияния лекарственных препаратов на организм беременной женщины, на развитие зародыша в период беременности, поскольку в данный период неправильный прием лекарств ведет к необратимым органическим и функциональным изменениям плода беременной.

2. Ушкалова, Е. А. Проблемы безопасности применения лекарственных средств во время беременности и кормления грудью / Е. А. Ушкалова, О. Н. Ткачева, Н. А. Чухарева // Акушерство и гинекология. — 2011. — № 2. — С. 4-7.
4. Koren G., Pastuszak A., Ito S. Drugs in pregnancy. In the book: Maternal-fetal toxicоlоgy. — New York-Basel, 2001. — P. 37-56.
5. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. — Lippincott Williams & Wilkins, Philadelphia, USA, 2005. — 1858 p.
6. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. Ninth ed. — Lippincott Williams & Wilkins, Philadelphia,USA, 2011. — 1703 p.
7. Белозерцев Ю.А., Кривошеева Е.М., Белозерцева Н.П. Токсическое действие лекарственных препаратов на плод и эмбрион: учеб. пособие. Чита: ИИЦ ЧГМА, 2006. 53 с
9. Первое всероссийское фармакоэпидемиологическое ис- следование «Эпидемиология использования лекарственных средств у беременных»: основные результаты / О. Н. Ткачева [и др.] // Акушерство и гинекология. — 2011. — № 2. — С. 4-7.
Врожденные аномалии у детей имеют широкий этиологический спектр. В настоящее время актуальность проблемы высока как на всем земном шаре, так и в России. Статистически частота врожденных пороков развития в России составляет 5-6 случаев на 1000 детей, тогда как в странах Европы 3-4 случая на 1000 родов. В настоящее время медицина не до конца выяснила причины врожденных аномалий у детей. Известно, что 10% врожденных пороков вызваны хромосомными и генетическими изменениями, 1% пороков вызваны действием лекарственных препаратов, в остальных 89% случаев изменения повлекли иные факторы. Путем рандомизированного исследования в странах мира лекарственные препараты во время беременности принимали более 80% опрошенных по данным Всемирной организации здравоохранения[2, 5]. Лекарства, которые выписывают доктора беременным, необходимы для нормального протекания беременности и развития здорового ребенка. Однако, есть определенный процент женщин, которые прибегают к самолечению, не выполняя указания врача. Во время беременности выделяют 3 триместра, в каждом из которых бесконтрольный и неправильный прием лекарственных средств может привести к врожденным порокам развития. Анализируя периоды беременности можно отметить, что отклонения от нормы будущего ребенка связаны с приемом лекарственных препаратов. Так, в первый триместр беременности, с 1-ой по 12-13-ю гинекологическую неделю, зародыш претерпевает ряд изменений, среди которых образование наружных половых органов, появляется точечно окостенение в хрящевом скелете, а также начинают функционировать мышцы, происходит окончание формирования плаценты[3]. (Рис.1) Во время 1-2 недели беременности, которые являются критическим периодом, эмбрион чувствителен к действию лекарств и при неправильном их приеме может произойти внутриутробная смерть зародыша. Второй триместр беременности длительностью с 14-ой по 26-ю гинекологическую неделю отличается относительным спокойствием, для этого периода характерно совершенствование органов и систем органов, которые начали закладываться в первом триместре. Третий триместр продолжается с 27-ой недели до родов. На данном этапе происходит формирование плода в плаценте. Происходит совершенствование нервной системы, почек, печени, органов чувств. Развиваются дыхательный, глотательный рефлексы. Плод набирает массу и активно растет в длину [3]. (Рис.1)
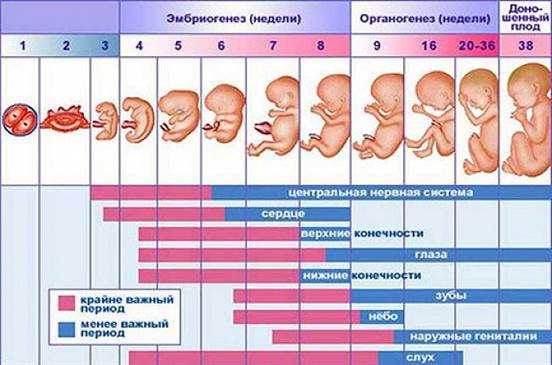
Рис.1 Внутриутробное развитие
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
1. Кузнецова А.В. К вопросу о дисхронизме развития легких // Детская медицина Северо-Запада. 2018. Т. 7. № 1. С. 182-183.
3. Некрасова Е.С. Пренатальная ультразвуковая диагностика и тактика ведения беременности при диафрагмальной грыже плода // Ультразвуковая и функциональная диагностика. 2011. № 2. С. 47-56.
/ В книге: Молодежь, наука, медицина Тезисы 65-й Всероссийской межвузовской студенческой научной конференции с международным участием. Тверской государственный медицинский университет. 2019. С. 263.
5. Ульяновская С.А., Баженов Д.В. Прибор для определения объема железистых органов плода / Патент на полезную модель RU 163271 U1, 10.07.2016. Заявка № 2015123213/14 от 16.06.2015.
Введение. Изучение возрастных особенностей и морфометрических характеристик органов плодов и новорожденных представляет интерес не только для морфологических наук, но и для клинических дисциплин, таких как неонатология и педиатрия 3. Это обуславливает актуальность нашей работы.
Цель исследования - изучение развития и возрастных особенностей легких у плодов и новорожденных.
Материалы и методы исследования. Обзор литературы по теме исследования, нами были изучены органокомплексы грудной полости 6 плодов в возрасте: 16; 17; 18, 20, 28, 36 и 2 новорожденных, включающих трахею, бронхи, легкие, сердце с перикардом, которые фиксировали в 10% растворе нейтрального формалина. Проведено препарирование комплекса трахея, бронхи, легкие, проведена органометрия, изготовлен препарат для музея кафедры. Материал был разделен на группы в зависимости от возраста, проведено измерение площади диафрагмальной поверхности; длины щелей легкого; ширина; высота; размеры долей легкого (рис.1). Данные статистически обработаны (Exel).

Рис. 1. Морфометрия легких плода
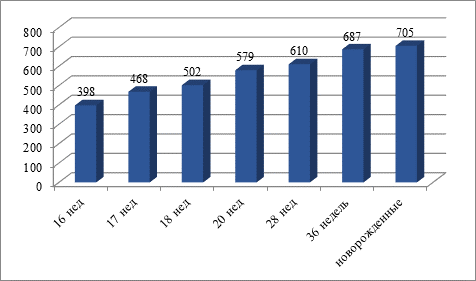
Рис.2. Изменение площади диафрагмальной поверхности легких у плодов и новорожденных (мм2)
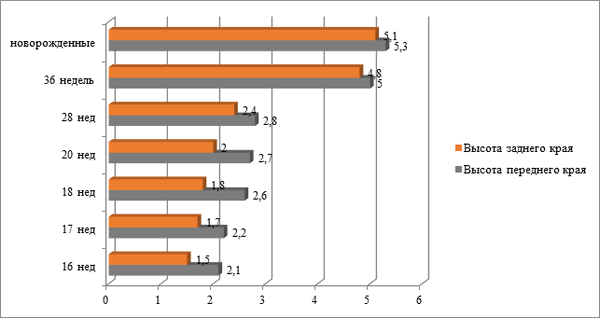
Рис.3. Изменение средней высоты переднего и заднего краев легких у плодов и новорожденных (см)
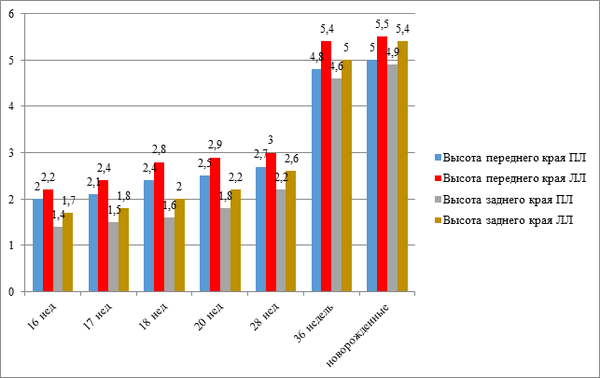
Рис.4. Изменение высоты переднего и заднего краев правого (ПЛ) и левого (ЛЛ) легкого у плодов и новорожденных (см)
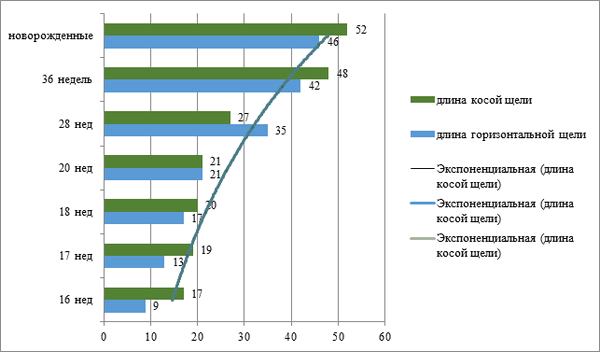
Рис.5. Изменение длины косой и горизонтальной щелей легких у плодов и новорожденных (мм)
Выводы. На основании проведенного исследования мы сделали следующие выводы:
1.В плодном периоде легкие проходят 3 стадии, в которых происходит усложнение внутренней структуры при небольших изменениях морфометрических показателей (увеличение в 1,72 раза).
2. Резкий прирост средней высоты легких по переднему и заднему краям отмечен в период с 28 по 36 неделю.
3. Выявлены различия высоты переднего и заднего краев легких справа и слева на всех этапах развития и возрастные различия в длине косой и горизонтальной щелей легких.
4. Изменения длины горизонтальной щели могут свидетельствовать о увеличении ширины легких в период с 20 по 36 неделю.
5.Обнаруженные нами изменения морфометрических показателей легких объясняются подготовкой дыхательной системы плода к рождению, происходящей во внутриутробном периоде.
Развитие органов дыхания в онтогенезе
15. Безруких М.М., Сонькин В.Д., Фарбер Д.А. Возрастная физиология: физиология развития ребенка. - М.: Академия, 2003. - 416 с.
16. Обреимова Н.И., Петрухин А.С. Основы анатомии, физиологии и гигиены детей и подростков. - М.: Академия, 2000. - 376 с.
17. Сапин М.Р., Брыксина З.Г. Анатомия, физиология детей и подростков. - М.: Академия, 2002. - 456 с.
1. Развитие органов дыхания в онтогенезе. 1
2. Возрастные особенности органов пищеварения. 4
3. Особенности обмена веществ у детей и подростков. 5
4. Энергетический обмен у детей и подростков. 9
Легкие и воздухоносные пути начинают развиваться у эмбриона на 3-й неделе из мезодермальной мезенхимы. В дальнейшем в процессе роста формируется долевое строение легких, после 6 месяцев образуются альвеолы. В 6 месяцев поверхность альвеол начинает покрываться белково-липидной выстилкой - сурфактантом. Его наличие является необходимым условием нормальной аэрации легких после рождения. При недостатке сурфактанта после попадания в легкие воздуха альвеолы спадаются, что приводит к тяжелым расстройствам дыхания и без лечения.
Легкие плода как орган внешнего дыхания не функционируют. Но они не находятся в спавшем состоянии, альвеолы и бронхи плода заполнены жидкостью. У плода, начиная с 11-й недели, появляются периодические сокращения инспираторных мышц - диафрагмы и межреберных мышц.
В конце беременности дыхательные движения плода занимают 30-70% всего времени. Частота дыхательных движений обычно увеличивается ночью и по утрам, а также при увеличении двигательной активности матери. Дыхательные движения необходимы для нормального развития легких. После их выключения развитие альвеол и увеличение массы легких замедляется. Помимо этого дыхательные движения плода представляют собой своего рода подготовку дыхательной системы к дыханию после рождения.
Рождение вызывает резкие изменения состояния дыхательного центра, расположенного в продолговатом мозгу, приводящие к началу вентиляции. Первый вдох наступает, как правило, через 15-70 сек. после рождения. Основными условиями возникновения первого вдоха являются:
1. повышения в крови гуморальных раздражителей дыхательного центра, СО2, Н + и недостатка О2;
2. резкое усиление потока чувствительных импульсов от рецепторов кожи (холодовых, тактильных), проприорецепторов, вестибулорецепторов. Эти импульсы активируют ретикулярную формацию ствола мозга, которая повышает возбудимость нейронов дыхательного центра;
3. устранение источников торможения дыхательного центра. Раздражение жидкостью рецепторов, расположенных в области ноздрей, сильно тормозит дыхание (рефлекс ныряльщика). Поэтому сразу после появления головы плода акушеры удаляют с лица слизь и околоплодные воды.
Таким образом, возникновение первого вдоха является результатом одновременного действия ряда факторов.
Начало вентиляции легких сопряжено с началом функционирования малого круга кровообращения. Кровоток через легочные капилляры резко усиливается. Легочная жидкость всасывается из легких в кровеносное русло, часть жидкости всасывается в лимфу.
У детей младшего возраста спокойное дыхание - диафрагмальное. Это связано с особенностями строения грудной клетки. Ребра расположены под большим углом к позвоночнику, поэтому сокращение межреберных мышц менее эффективно изменяет объем грудной полости. Энергетическая стоимость дыхания ребенка гораздо выше, чем у взрослого. Причина - узкие воздухоносные пути и их высокая аэродинамическая сопротивляемость, а также низкая растяжимость легочной ткани.
С возрастом увеличиваются жизненная емкость легких, проницаемость легочных альвеол для О2 и СО2. Это связано с увеличением массы тела и работающих мышц, с ростом потребности в энергетических ресурсах. Кроме того, дыхание становится более экономичным, об этом свидетельствуют снижение частоты дыхания и дыхательного объема.
Наибольшие морфофункциональные изменения в легких охватывают возрастной период до 7-8 лет. В этом возрасте отмечается интенсивная дифференцировка бронхиального дерева и увеличение количества альвеол. Рост легочных объемов связан также с изменением диаметра альвеол. В период с 7 до 12 лет диаметр альвеол увеличивается вдвое, к взрослому состоянию - втрое. Общая поверхность альвеол увеличивается в 20 раз.
Этапы созревания регуляторных функций легких делятся на три периода: 13-14 лет (хеморецепторный), 15-16 лет (механорецепторный), 17 лет и старше (центральный). Отмечена тесная связь формирования дыхательной системы с физическим развитием и созреванием других систем организма.
Интенсивное развитие скелетной мускулатуры в возрасте 12-16 лет сказывается на характере возрастных преобразований дыхательной системы подростка. В частности, у подростков с высокими темпами роста часто отмечается отставание развития органов дыхания. Внешне это проявляется в форме отдышки даже при выполнении небольших физических нагрузок. Такие дети жалуются на быструю утомляемость, имеют низкую мышечную работоспособность, избегают занятий с интенсивными физическими упражнениями. Для них рекомендуется постепенное увеличение занятий физической культурой под контролем врача.
В отличие от них, у подростков, занимающихся спортом, годовые прибавки роста меньше, а функциональные возможности легких выше. Но в целом развитие органов дыхания у подавляющей части детей несет на себе «отпечатки цивилизации». Низкая двигательная активность ограничивает подвижность грудной клетки. Дыхание в этом случае поверхностное, а его физиологическая ценность невелика. Необходимо учить детей правильному и глубокому дыханию, что является необходимым условием сохранения здоровья, расширения возможности адаптации к физическим нагрузкам.
1. повышения в крови гуморальных раздражителей дыхательного центра, СО2, Н+ и недостатка О2;
Читайте также:
- Хирургическая анатомия задних доступов к грудопоясничному переходу позвоночника
- Поражение ткани и боль. Ишемия как причина боли
- Перелом альвеолярного отростка при удалении зуба. Перелом и вывих нижней челюсти при удалении зуба.
- Обследование глотки. Правила фарингоскопии
- Элементы мимики эндогенной депрессии. Невербальные характеристики поведения
