Развитие среднего уха. Закладка наружного уха
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Наружное ухо [auris externa (PNA, JNA, BNA)] — часть органа слуха, состоящая из ушной раковины и наружного слухового прохода. Филогенетически развивается в связи с выходом животных на сушу как приспособление к воздушной проводимости звуков.
Содержание
Эмбриология
Наружное Ухо начинает формироваться у зародыша в конце 1-го мес. из элементов первой (челюстной) и второй (подъязычной) дуг и первой глоточной борозды. У зародыша размером 12 мм на дорсальных концах указанных дуг появляются по три бугорка, более выраженные на подъязычной дуге. У зародыша размером 18 мм бугорки челюстной дуги сливаются в единое утолщение, из к-рого развивается козелок. Путем слияния более развитых бугорков подъязычной дуги формируется вся остальная часть ушной раковины, за исключением козелка. Большая часть наружного слухового прохода формируется из первой глоточной борозды; к концу 2-го мес. эмбриогенеза эктодерма дна первой глоточной борозды врастает в место расположения будущей барабанной полости, отделяясь от нее прослойкой уплотненной мезодермы (с развивающейся в ней рукояткой молоточка), выстланной изнутри эндодермой, снаружи — эктодермой.
Анатомия
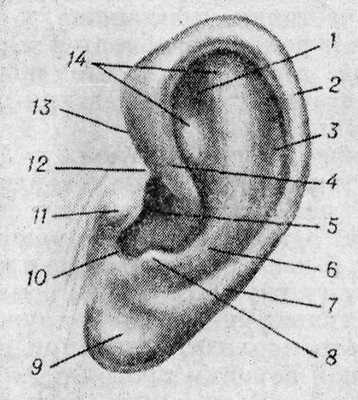
Рис. 1. Общий вид ушной раковины (латеральная поверхность): 1 — треугольная ямка, 2 — бугорок ушной раковины, 3 — ладья, 4 — ножка завитка, 5 — полость ушной раковины, 6 — противозавиток, 7 — завиток, 8 — противокозелок, 9 — ушная долька, 10 — межкозелковая вырезка, 11 - козелок, 12 — надкозелковый бугорок, 13 — завитково-козелковая борозда, 14 — ножки противозавитка.
Ушная раковина (auricula) образует угол ок. 30° с боковой поверхностью головы; на ее латеральной поверхности имеются возвышения и углубления (рис. 1). Наиболее выраженное углубление — раковина уха (concha auriculae), к-рая разделяется выступом — ножкой завитка (crus helicis) на верхнюю и нижнюю части; последняя непосредственно продолжается в наружный слуховой проход. Завиток (helix), образуя утолщение свободного края ушной раковины, окаймляет ее спереди, сверху и сзади. Вблизи перехода верхней части завитка в нисходящую часть выделяется бугорок (tuberculum auriculae). Кпереди от нисходящего отрезка завитка заметно второе возвышение — противозавиток (anthelix), от к-рого продолжаются кверху расходящиеся ножки (crura anthelicis), ограничивающие треугольную ямку (fossa triangularis). Завиток отделен от противозавитка продольной бороздой — ладьей (scapha).
Спереди раковину уха прикрывает языковидный выступ — козелок (tragus); несколько ниже и кзади выделяется противокозелок (antitragus), отделенный от козелка межкозелковой вырезкой (incisura intertragica). Ниже вырезки располагается мочка уха, или ушная долька (lobulus auriculae), к-рая не имеет хрящевой основы. Возвышения на медиальной поверхности ушной раковины соответствуют вдавлениям латеральной поверхности. Ушная раковина имеет половые, возрастные и индивидуальные особенности: у женщин она тоньше и меньших размеров, чем у мужчин; у новорожденного составляет 1/3 размера ушной раковины взрослого; к старости становится шире и длиннее.
Мышцы ушной раковины у человека развиты слабо и функционального значения не имеют.
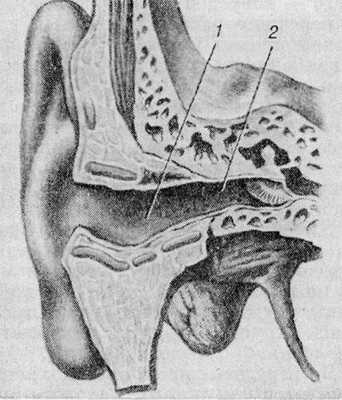
Полость ушной раковины, воронкообразно углубляясь, переходит в наружный слуховой проход (meatus acusticus ext.), заканчивающийся барабанной перепонкой. Длина слухового прохода у взрослого в среднем 24 мм, диам. 7 мм. Соответственно косому расположению барабанной перепонки передняя и нижняя стенки наружного слухового прохода имеют большую длину, чем верхняя и задняя. Наружный слуховой проход (рис. 2) состоит из латеральной (хрящевой) части, имеющей длину 8 мм, и медиальной (костной) части, длина к-рой 16 мм. Наружный слуховой проход извилист и может быть разделен на три отрезка: латеральный, промежуточный и медиальный. Латеральный отрезок имеет изгиб, выпуклостью направленный вперед и несколько вверх, выпуклость изгиба промежуточного отрезка направлена назад, медиального — вперед и слегка книзу. На поперечном разрезе наружный слуховой проход имеет форму эллипса с наибольшим диаметром в направлении сверху вниз и кзади. Начиная от ушной раковины, наружный слуховой проход постепенно суживается к медиальному концу хрящевой части; у начала костной части он расширяется, а затем вновь суживается у медиального ее конца.
Наиболее узкий отрезок наружного слухового прохода, названный перешейком (isthmus), располагается на расстоянии 20 мм от дна раковины уха; медиальный конец, имеющий округлую форму, замыкается барабанной перепонкой (см.).
В передненижней стенке хрящевой части наружного слухового прохода имеются выполненные волокнистой соединительной тканью щели (санториниевы). Благодаря наличию щелей создается возможность большей подвижности наружного слухового прохода и ушной раковины. Через указанные щели может распространяться воспалительный процесс со стороны наружного слухового прохода на околоушную железу и наоборот. Наружный слуховой проход имеет наибольшую ширину при раскрытии рта. Большая часть головки нижней челюсти лежит впереди костной части наружного слухового прохода, лишь небольшой участок ее граничит с хрящевой частью, к к-рой непосредственно прилежит околоушная железа; кзади от костной части наружного слухового прохода располагаются воздухоносные ячейки сосцевидного отростка височной кости.
Кровоснабжение Наружного Уха осуществляется ветвями поверхностной височной (a. temporalis superficialis) и задней ушной (a. auricularis post.) артерий; вены впадают в заднюю ушную и зачелюстную вены (v. auricularis post, и у. retromandibularis). Лимфа оттекает к передним и задним ушным узлам (nodi lymphatici auriculares ant. et post.). Двигательная иннервация мышц ушной раковины осуществляется ветвями лицевого нерва. Чувствительными нервами ушную раковину снабжают ушно-височный и большой ушной нерв (n. auriculotemporalis и n. auricularis magnus); чувствительные ветви к коже наружного слухового прохода отдают блуждающий и ушно-височный нервы.
Гистология
Основу ушной раковины образует богатый клетками эластический хрящ, кожа ушной раковины тонкая, гладкая, со слабо развитым слоем эпидермиса и неравномерно выраженными сосочками, на латеральной поверхности плотно сращена с подлежащей надхрящницей. Продолжаясь вглубь, кожа выстилает в виде трубки стенки наружного слухового прохода.
Она имеет толщину до 2 мм в начальной части слухового прохода и истончается в глубине ее.
На медиальной поверхности ушной раковины кожа подвижна благодаря хорошо развитой подкожной основе. В области раковины и треугольной ямки кожа содержит наибольшее количество сальных желез; потовые железы сосредоточены на медиальной поверхности. В области козелка, про-тивокозелка и межкозелковой вырезки имеются волоски, иногда (у мужчин в пожилом возрасте) довольно длинные.
Кожа, выстилающая хрящевую часть наружного слухового прохода, снабжена сальными и церуминальными железами, выделяющими ушную серу. В костном отделе слухового прохода кожа истончена и лишена волосков и желез.
Физиология
Ушная раковина выполняет две функции — улавливание звуковой волны и защитную. Первую функцию по сравнению с ушной раковиной животных ушная раковина человека выполняет слабо. Человек не может повернуть ее в сторону источника звука, как это делают некоторые животные (собаки, лошади и др.)- Защитная функция ушной раковины обусловлена тем, что своеобразная конфигурация ее предотвращает попадание пыли в наружный слуховой проход и далее к барабанной перепонке. Естественной смазкой наружного слухового прохода является ушная сера, выделяющаяся в нормальных условиях в небольшом количестве. Сера выводится из наружного слухового прохода благодаря движениям нижней челюсти; вместе с ушной серой удаляются мелкие инородные тела и пылевые частички, прилипшие к ней.
Ушная раковина является рефлексогенной зоной (см.), что издавна используется для проведения иглоукалывания (см.).
Методы исследования
Латеральную и внутреннюю поверхности ушной раковины исследуют путем осмотра. Оттянув ушную раковину кверху и кзади (у взрослых) и кзади и книзу (у грудных детей), осматривают хрящевую часть наружного слухового прохода, затем при помощи ушной воронки проводят отоскопию (см.). Если при пальпации области козелка возникает боль, это указывает на воспалительные явления в наружном слуховом проходе. По специальным показаниям в нек-рых случаях применяются и рентгенол. методы, в частности Фистулография (см.).
Патология
Пороки развития

Возможно полное отсутствие ушной раковины — анотия. Наблюдаются и чрезмерно большие ушные раковины — макротия (рис. 3, 1) или слишком маленькие — микротия (рис. 3, 2). Встречаются различные уродства ушной раковины: остроконечная ушная раковина (ухо сатира), углообразная ушная раковина (ухо макаки), ухо с большим противозавитком (ухо Вильдермута) и др. В области козелка могут также располагаться привески, или придатки, ушных раковин, к-рые обычно состоят из кожи и подкожной клетчатки, но иногда и из хряща.
Нередко несколько кпереди от ножки завитка обнаруживается врожденная преаурикулярная фистула (свищ) — след незаращения первой жаберной щели. В этом же месте могут образовываться врожденные кисты.
Возможны и такие пороки развития, как полное отсутствие наружного слухового прохода или необычайно резкое сужение его просвета. Эта патология часто сочетается с пороками развития ушной раковины.
Лечение пороков развития оперативное. Привески иссекают вместе с хрящом. Необходимо помнить, что свищевой ход имеет очень узкий просвет, вследствие чего при фистулографии его полностью выявить не удается. Чаще всего он оканчивается у поверхности чешуи височной кости. Иссечение свища нужно производить на всем его протяжении. При неполном удалении, как правило, наблюдаются рецидивы. Проводят ряд операций по восстановлению наружного слухового прохода.
Повреждения
Наблюдаются ушибы, резаные раны ушной раковины, укусы и т. д. Во время войны преобладали огнестрельные ранения ушной раковины и наружного слухового прохода. Такие повреждения чаще всего сочетались с нарушениями целости тканей, окружающих ухо. Последствия этих ранений можно разделить на три группы: деформация ушной раковины, сужение или заращение наружного слухового прохода и комбинации этих повреждений. Лечение — пластические операции.
Заболевания
Серная пробка. Ушная сера, вырабатываемая специальными железами наружного слухового прохода, является естественной смазкой его стенок, к-рая постоянно выводится. В норме она выделяется в небольшом количестве. Но в ряде случаев ушная сера приобретает более плотную консистенцию и накапливается в наружном слуховом проходе в виде иногда очень плотной массы, заполняющей постепенно его просвет. Пока остается хотя бы небольшая щель между серной массой и стенкой наружного слухового прохода, слух обычно резко не нарушается. При попадании в ухо воды ушная сера набухает и может возникнуть полная обтурация наружного слухового прохода со значительным понижением слуха по типу поражения звукопроводящего аппарата. Патологическое скопление ушной серы в наружном слуховом проходе носит название «серная пробка».
Серную пробку в большинстве случаев можно удалить путем промывания наружного слухового прохода 2% р-ром гидрокарбоната натрия при помощи шприца емкостью 100—200 мл. Ушную раковину оттягивают кверху и кзади, а струю промывкой жидкости, подогретой до t° 37°, направляют на верхнезаднюю стенку наружного слухового прохода (см. Промывание уха). В отдельных случаях серная пробка бывает очень плотная, тогда больному назначают в течение 3—4 дней закапывание в ухо 2% р-ра гидрокарбоната натрия или перекиси водорода несколько раз в день. Эти р-ры размягчают серную пробку, и удаление ее промыванием не представляет затруднений. Описаны случаи, когда серная пробка была причиной возникновения вестибулярных нарушений.
Воспалительные заболевания наружного слухового прохода (наружный отит) и ушной раковины бывают ограниченными (фурункулы) и разлитыми.
Фурункулы наблюдаются только в хрящевом отделе наружного слухового прохода. Характерные симптомы: боль при жевании и давлении на козелок, иногда понижение слуха (как правило, при множественных фурункулах, что отмечается при общем фурункулезе), сужение просвета наружного слухового прохода.
Лечение: антибиотики, соответствующие предполагаемому или установленному возбудителю, сульфаниламидные препараты, а также препараты серы (Sulfur depuratum) но 0,5 г 3 раза в день; в наружный слуховой проход вводят турунды с 3% р-ром борной к-ты в 70% спирте, а затем закладывают 1% желтую или 3% белую осадочную ртутную мазь. Необходимо предупреждать загрязнение кожи наружного слухового прохода гноем, выделяемым из фурункула, для предотвращения возникновения новых фурункулов. Иногда возникает разлитое воспаление кожи наружного слухового прохода и ушной раковины. Наблюдается и экзема кожи.
Диффузное воспаление кожи Н. у. в ряде случаев вызывается мицелия-ми грибков (см. Отомикоз). Основные симптомы: выделение гнойного секрета из наружного слухового прохода, зуд в нем, иногда понижение слуха, концентрическое сужение просвета слухового прохода. Если гнойное отделяемое достигает барабанной перепонки, то в процесс вовлекается и она. В этих случаях при отоскопии отмечается покраснение и инфильтрация барабанной перепонки, ее характерные морфологические признаки определяются с трудом.
Лечение: тщательный туалет стенок наружного слухового прохода спиртом, р-ром перманганата калия, фурацилина, а затем смазывание 2—3% р-ром нитрата серебра, пастой Лассара, 1% салициловой пастой и т. п.
Перихондрит наружного уха развивается при проникновении инфекции в надхрящницу ушной раковины. Причем в процесс вовлекается кожа Наружного Уха. Он характеризуется сильной болью в области ушной раковины, гиперемией и припуханием, повышением температуры. В случае легкого течения процесс заканчивается в этой стадии, при тяжелом течении возникает нагноение. Гнойный экссудат накапливается между надхрящницей и хрящом, происходит гнойное расплавление хряща. Кожа рубцово сморщивается, ушная раковина деформируется.
Лечение: в начале заболевания применяют согревающие компрессы, антибиотики, УВЧ-терапию. При нагноении производят широкий разрез вдоль края ушной раковины и удаляют все некротизированные участки хряща. В рану вводят антибиотики. При деформации ушной раковины показана пластическая операция.
Туберкулез кожи наружного уха чаще всего является результатом распространения процесса с лица. Появляются узелки, иногда с изъязвлением кожи в области ушной раковины, чаще мочки уха, возможен туберкулезный перихондрит. Диагноз ставят на основании наличия других туберкулезных очагов и результатов биопсии. Для лечения используют специфические противотуберкулезные препараты — см. Туберкулез кожи.
Сифилис наружного уха наблюдается обычно во второй стадии болезни, реже — в третьей. Он проявляется в виде вторичной сифилитической сыпи, сифилитического (гуммозного) хондрита. Диагноз ставят на основании других проявлений сифилиса, анамнеза, течения болезни, данных серологического исследования. Лечение проводят специфическими средствами — см. Сифилис.
Экзостозы
Иногда в наружном слуховом проходе развиваются костные выступы экзостозы (см.), суживающие его просвет. При небольших экзостозах, не вызывающих расстройств слуха, лечения не требуется. Если экзостоз значительных размеров и он препятствует свободному подходу к барабанной перепонке при слухоулучшающих операциях, в частности мирингопластике (см.), производят оперативное удаление. Экзостозы легко можно снять долотом со стороны слухового прохода.
Прочие заболевания. Из других патологических процессов в области Наружного Уха встречаются отгематома (см.) как результат травмы, отморожения (см.). В дальнейшем в результате этих патологических процессов может развиться окостенение ушной раковины, когда хрящ ее частично замещается костной тканью.
Вследствие повреждения или длительно протекающих наружных отитов иногда возникает сужение или даже полное заращение просвета наружного слухового прохода (атрезия). В таких случаях проводят оперативное лечение (см. Отопластика).
В наружном слуховом проходе, чаще у детей, могут обнаруживаться инородные тела (см.).
Библиогр,: Андронеску А. Анатомия ребенка, пер. с румын., с. 231, Бухарест, 1970; Кручинский Г. В. Пластика ушной раковины, М., 1975, библиогр.; Лапченко С. Н. Врожденные пороки развития наружного и среднего уха и их хирургическое лечение, М., 1972, библиогр.; Многотомное руководство по оториноларингологии, под ред. А.Г. Лихачева, т. 1 — 2, М., 1960; Пэттен Б.М. Эмбриология человека, пер. с англ., М., 1959; Tонков В. Н. Учебник нормальной анатомии человека, с. 717, Л., 1962; Nоgier P. F. Treatise of auri-, culot.lierapy, P., 1972.
Аномалии развития наружного слухового прохода и среднего уха. Аппараты костной проводимости
В настоящее время врачи-сурдологи-оториноларингологи выделяют три формы тугоухости:
- кондуктивная (страдает звукопроведение - проблема в ушной раковине, наружном слуховом проходе, среднем ухе, где располагаются слуховые косточки);
- сенсоневральную (страдает звуковосприятие - проблема с нервными окончаниями во внутреннем ухе или в самом слуховом нерве);
- смешанная тугоухость (сочетает в себе обе перечисленные выше проблемы в различной степени выраженности и соотношении).
Кондуктивная тугоухость чаще всего встречается при аномалиях развития ушной раковины, наружного слухового прохода, аномалиях развития среднего уха в частности слуховых косточек.
Чаще всего аномалии развития уха встречаются в наружном и среднем отделах уха, и данная патология является наиболее простой и легко решается после правильно выставленного диагноза. Частота встречаемости аномалий наружного уха объясняется тем, что элементы внутреннего и среднего уха развиваются в разные сроки внутриутробного развития, и при тяжелых врожденных аномалиях наружного уха внутреннее ухо (нервные окончания и слуховой нерв) могут полноценно функционировать и не иметь отклонений, однако за счет аномалии наружного уха слух у ребенка будет снижен.
По данным отечественных и зарубежных врачей-сурдолога-оториноларингологов, исследователей, врачей генетиков на 10000 населения приходится два-три случая врожденной аномалии развития наружного и среднего уха.
Факторами развития данного состояния бывают: генетические (наследственные формы и у родителей с аномалией развития уха в 15 раз чаще встречаются пороки развития уха у детей). Ионизирующая радиация, лекарственные препараты, авитаминоз «А», вирусные инфекции, такие как краснуха, корь, ветряная оспа, грипп, особенно в первый триместр беременности матери.
Наиболее распространенные пороки развития:
- микротия ушной раковины — малая деформированная ушная раковина, при этом форма одного или двух ушей изменена, имеет не типичный вид, могут отсутствовать некоторые элементы наружного уха;
- анотия ушной раковины — полное отсутствие ушной раковины с одной или двух сторон;
- оттопыренные ушные раковины - норма оттопыревания ушной раковины от боковой поверхности головы как правило составляет около 30 градусов;
- придатки ушной раковины (одиночные или многочисленные) — небольшие кожные образования, размещенные впереди ушной раковины и состоящие из кожи, подкожной жировой клетчатки и хряща;
- околоушные (парааурикулярные) свищи — нарушение процессов закрытия эктодермальных карманов (2—3 случая на 1000 новорожденных), типичная локализация - основание ножки завитка, возможно и атипичное размещение парааурикулярного свища;
- аномалии развития наружного слухового прохода в его костном или перепончато-хрящевом отделах, что приводит к нарушению звукопроведения и снижению остроты слуха;
- разнообразные варианты недоразвития слуховых косточек, отсутствие соединения между ними, чаще всего между молоточком и наковальней.
Аномалии развития наружного слухового прохода и среднего уха вызывают нарушение слуха по кондуктивному типу. Лечение врожденных аномалий наружного и среднего уха хирургическое и направлено на устранение косметического дефекта и реконструкцию звукопроводящей системы наружного и среднего уха в детской практике проводится чаще всего в возрасте 5-7 лет жизни, а исправление косметического дефекта ушной раковины - ближе к 14 годам.
Однако, важно помнить, что кондуктивная тугоухость приводит к изменению остроты слуха у ребенка. Минимальные изменения слуха приводят к дефектам развития речи у ребенка и к социальной дезадаптации.
Важно правильно и своевременно поставить диагноз и начать реабилитировать слуха аппаратами костной проводимости до проведения операции, а иногда их применение требуется в течение всей жизни.
Методы диагностики.
Что необходимо провести, чтобы правильно поставить диагноз?
Немедленно обратитесь к врачу сурдологу за консультацией, как правило, исследование слуха проводят в возрасте от 4 до 8 месяцев, более позднее проведение обследования слуха приведет к задержке развития речи.
Ребенку необходимо провести:
- Регистрацию слуховых вызванных потенциалов (КСВП) с воздушными телефонами;
- Регистрацию слуховых вызванных потенциалов (КСВП) с костным телефоном;
- ASSR-тест с воздушными телефонами;
- ASSR-тест с костным телефоном.
При односторонней аномалии развития, так же важно убедиться, что противоположное ухо слышит!
До проведения хирургического лечения ВАЖНО использовать при кондуктивной форме тугоухости аппараты костной проводимости.
Аппараты костной проводимости Альфа - это современная имплантируемая система костной проводимости с закрытым имплантом. Альфа использует принцип магнитного притяжения и костной проводимости. Аппарат костной проводимости состоит из двух частей: наружная (процессор, микрофоны, передающий датчик) и внутренняя (магнитная пластинка). Последняя применяется только в том случае если родители приняли решение со специалистом о необходимости имплантации данной части, чтобы не носить наружную часть на бандаже.
Аппараты костной проводимости можно использовать пока ребенок маленький на бандаже

В последующем можно произвести имплантацию внутренней части аппарата костной проводимости, при этом наружная часть будет крепится к внутренней посредством магнита через кожу и волосы и, если снять наружную часть, то следов от аппарата не будет видно.
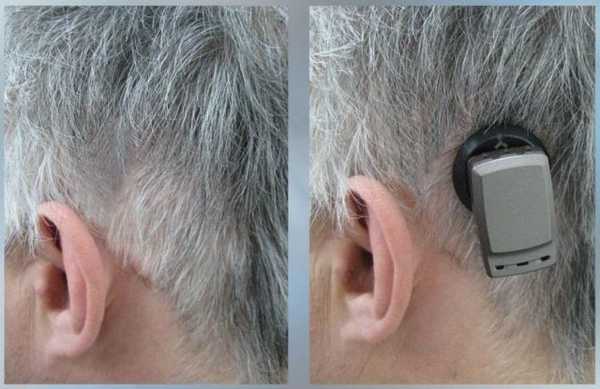
Аппараты костной проводимости - это настоящий прорыв в лечении кондуктивной формы тугоухости, особенно у маленьких детей до проведения операции по восстановлении структур наружного и среднего уха.
Получить квалифицированную консультацию специалиста, провести диагностику слуха, примерить аппарат костной проводимости, ознакомится с его техническими характеристиками вы можете в ФГБУ НКЦО ФМБА России в отделе аудиологии, слухопротезировании и слухоречевой реабилитации.
Также вы можете получить заочную консультацию, предоставив документы на адрес электронной почты ( Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript. ) руководителю отдела аудиологии, слухопротезирования и слухоречевой реабилитации ФГБУ НКЦО ФМБА России Мачалову Антону Сергеевичу - врач сурдолог-оториноларинголог, к.м.н., доцент.
Строение органа слуха
Ухо человека — один из самых важных органов, который не только позволяет слышать звуки, которые нас окружают, но и помогает сохранять равновесие.
Из каких частей состоит орган слуха человека
- Наружное ухо
- Среднее ухо
- Внутреннее ухо.
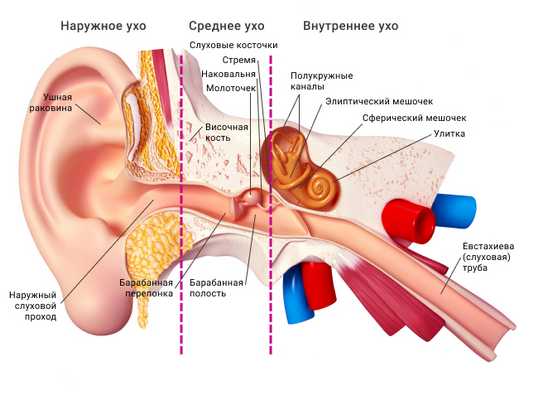
Наружное ухо
Наружное ухо - единственная внешне видимая часть органа слуха. Оно состоит из:
- Ушной раковины, которая собирает звуки и направляет их в наружный слуховой проход.
- Наружного слухового прохода, который предназначен для проведения звуковых колебаний от ушной раковины в барабанную полость среднего уха. Его длина у взрослых примерно 2,6 см. Так же поверхность наружного слухового прохода содержит сальные железы, которые выделяют ушную серу, защищающую ухо от микробов и бактерий.
- Барабанной перепонки, которая отделяет наружное ухо от среднего уха.
Среднее ухо
Среднее ухо - это заполненная воздухом полость за барабанной перепонкой. Она связана с носоглоткой с помощью евстахиевой трубы, которая выравнивает давление по обе стороны барабанной перепонки. Именно поэтому, если у человека закладывает уши, он рефлекторно начинает зевать или совершать глотательные движения. Так же в среднем ухе находятся самые маленькие кости скелета человека: молоточек, наковальня и стремечко. Они не только отвечают за передачу звуковых колебаний из наружного ухо во внутреннее, но и усиливают их.
Внутреннее ухо
Внутреннее ухо - наиболее сложный отдел слуха, который, в связи с его замысловатой формой, называют так же лабиринтом. Оно состоит из:
- Преддверия и полукружных каналов, которые отвечают за чувство равновесия и положения тела в пространстве.
- Улитки, заполненной жидкостью. Именно сюда в виде вибрации попадают звуковые колебания. Внутри улитки находится кортиев орган, который непосредственно отвечает за слух. Он содержит около 30000 волосковых клеток, которые улавливают звуковые колебания и передают сигнал к слуховой зоне коры головного мозга. Интересно, что каждая из волосковых клеток реагирует на определенную звуковую чистоту, именно поэтому, при их гибели происходит нарушение слуха и человек перестает слышать звуки той частоты, за которую отвечала погибшая клетка.
Посмотрите познавательное видео о том, как работает наш слух, как мы слышим, принимаем и обрабатываем звуковые сигналы.
Слуховые проводящие пути
Слуховые проводящие пути - это совокупность нервных волокон, отвечающих за передачу нервных импульсов от улитки к слуховым центрам, которые расположены в височных долях головного мозга. Именно там происходит обработка и анализ комплексных звуков, к примеру, речи. Скорость передачи слухового сигнала от наружного уха к центрам мозга примерно 10 милисекунд.
Восприятие звука
Ухо последовательно преобразует звуки в механические колебания барабанной перепонки и слуховых косточек, затем в колебания жидкости в улитке и, наконец, в электрические импульсы, которые по проводящим путям центральной слуховой системы передаются в височные доли мозга для распознавания и обработки.
Получая нервные импульсы, мозг не только преобразует их в звук, но и получает дополнительную, важную для нас информацию. Так мы различаем высоту и громкость звука и интервал времени между моментами улавливания звука правым и левым ухом, что позволяет нам определять направление, по которому приходит звук. При этом мозг анализирует не только информацию, полученную от каждого уха в отдельности, но и объединяет ее в единое ощущение. Кроме того в нашем мозгу хранятся так называемые «шаблоны» знакомых нам звуков, что помогает мозгу быстрее отличить их от незнакомых. При снижении слуха мозг получает искаженную информацию, звуки становятся более тихими и это приводит к ошибкам в их интерпретации. Такие же проблемы могут возникать в результате старения, травм головы и неврологических болезнях. Это доказывает лишь одно: для хорошего слуха важна работа не только органа слуха, но и мозга!
Этот материал для Вас подготовила:
Врач-оториноларинголог высшей категории, Стаж работы: более 20 лет. Ведет прием взрослых и детей с рождения.
Отосклероз - симптомы и лечение
Что такое отосклероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Боденко Анны Анатольевны, ЛОРа со стажем в 23 года.
Над статьей доктора Боденко Анны Анатольевны работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Отосклероз (Otosclerosis) — это разрастание костной ткани внутри уха, из-за которого снижается слух и появляется шум в ушах.
При заболевании нарушается подвижность стремечка (слуховой косточки среднего уха), из-за чего гасится звуковая волна, которая должна проходить через барабанную перепонку, стремечко и поступать в мозг. В результате человек перестаёт нормально воспринимать звуки. Слух при этом снижается постепенно, часто пациенты не сразу замечают изменения.
При болезни поражены оба уха, но хуже слышит только одно, лишь при обследовании выясняется, что процесс двусторонний [1] [9] .

Отосклероз — это системное заболевание, при котором поражается не только внутреннее ухо, но и затылочная кость, позвоночник и кисти.
Распространённость отосклероза
Отосклероз с изменениями в среднем ухе, но без клинических проявлений выявляют у 10 % населения, со снижением слуха — у 1 %. Обычно заболевание начинается в возрасте от 15 до 45 лет, но может развиться и в раннем детстве. Чаще, в 80-85 % случаев, отосклерозом болеют женщины [1] [2] .
Причины отосклероза
Отосклероз относят к генетическим болезням с аутосомно-доминантным типом наследования. Если у родственников снижен слух, то вероятность развития заболевания значительно выше, но этот риск реализуется не более чем в 40 % случаев [1] .
Как правило, отосклероз прогрессирует при гормональных перестройках: в период полового созревания, при беременности, после родов, во время менопаузы. Поэтому гораздо чаще заболевание возникает у женщин, чем у мужчин [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отосклероза
Основные симптомы отосклероза:
- снижение слуха;
- шум в ушах;
- головокружение и нарушение равновесия.
Слух снижается у всех пациентов с отосклерозом. В первую очередь начинает неразборчиво звучать чужая речь. В начале заболевания тугоухость односторонняя, затем становится двусторонней, но лучше слышащее ухо кажется человеку здоровым.
Особенности тугоухости, по которым можно заподозрить отосклероз:
- симптом Виллизия — слух парадоксально улучшается в шумной обстановке, например в трамвае или метро;
- симптом Шира — речь сложнее разобрать при глотании и жевании;
- симптомы Тойнби и Урбанчича — Вальбе — речь становится неразборчивой при одновременном разговоре нескольких людей и напряжённом внимании.
Слух при отосклерозе снижается постепенно, выраженная глухота развивается в среднем в течение 9-10 лет от начала заболевания. В редких случаях встречаются молниеносные формы, при которых повреждаются нервные элементы внутреннего уха, из-за чего за несколько месяцев развивается почти полная глухота. Также встречаются затянувшиеся формы, которые долго развиваются и проявляются в пожилом возрасте [1] .
Шум в ушах возникает у 75-93 человек из 100 больных отосклерозом [2] . Этот симптом иногда не беспокоит пациентов, но может стать основной жалобой и тревожить сильнее, чем снижение слуха. В начале заболевания ушной шум возникает только в тишине, но с ухудшением слуха он усиливается и становится постоянным. Шум при отосклерозе чаще всего низкотональный: напоминает звуки падающей воды, прибоя, шелест листвы, гул проводов, может походить на жужжание, шипение или щёлканье. Иногда он настолько сильный, что лишает сна, аппетита и доводит до отчаяния. Шум может нарастать под влиянием алкоголя, переутомления, после физической работы, спортивных занятий, волнений, во время насморка [2] .
Головокружение при отосклерозе встречается достаточно редко. Может проявляться как ощущением неустойчивости, так и приступами системного головокружения. Симптом возникает в определённом положении, например при повороте или запрокидывании головы, быстром наклоне и резком вставании с постели.
Патогенез отосклероза
Ушной лабиринт в отличие от остальных костей со временем не твердеет и в норме остаётся таким, как при внутриутробном развитии. При возникновении отосклеротического очага лабиринтная кость выходит из этого первичного, «застывшего » состояния и образуется зрелая, плотная кость.
Отосклеротический очаг — это участок вновь образованной губчатой ткани, чётко отграниченный от плотной капсулы лабиринта и пронизанный множеством сосудистых каналов [1] .
Отосклеротический процесс развивается как в основании стремечка и окружающей его связки, так и в костном лабиринте в целом. Очаги отосклероза чаще всего возникают в области окна преддверия и улитки, капсуле улитки и значительно реже в полукружных каналах. Более чем у трети больных такие очаги появляются в нескольких местах костного лабиринта, в том числе в завитке улитки и даже во внутреннем слуховом проходе [2] . В капсуле лабиринта очаги располагаются в мозаичном порядке, но полностью капсулу никогда не замещают.

Отосклеротический процесс проходит четыре стадии:
- Происходит частичное окостенение кольцевой связки основания стремечка.
- В основании стремени развивается отосклеротический очаг, непоражённая часть основания атрофируется.
- Костные изменения приобретают характер остеомы — доброкачественной опухоли, развивающейся из костной ткани. Процесс распространяется и захватывает половину основания стремени.
- Отосклеротический процесс поражает всё основание стремени, выходит за его пределы и полностью обездвиживает стремя.
Существует много гипотез, которые объясняют механизмы развития отосклероза.
Можно выделить четыре основные группы:
- Гипотезы, согласно которым отосклероз развивается из-за механических и других физических факторов, например при работе без наушников в шумных условиях.
- Отосклероз рассматривается как наследственное или наследственно-конституциональное заболевание.
- Причиной отосклероза считается нарушение работы эндокринных органов, в первую очередь регулирующих минеральный обмен: надпочечников, гипофиза, паращитовидных и половых желёз.
- Отосклероз рассматривается как симптом других заболеваний. Предполагается, что его развитию способствуют некоторые нервно-трофические нарушения и отклонения в работе костной, сосудистой и вегетативной системы.
Точные причины отосклероза и факторы, провоцирующие его развитие, пока неизвестны [1] .
Классификация и стадии развития отосклероза
Отосклероз классифицируют по форме нарастания симптомов, локализации очага и периодам болезни. Также выделяют несколько стадий развития и периодов течения заболевания.
Стадии отосклероза:
- Гистологическая стадия (протекает без симптомов) — здоровая костная ткань замещается губчатой костью. Затем незрелая губчатая кость рассасывается и превращается в плотную зрелую кость.
- Клиническая стадия — отосклеротический процесс переходит на кольцевидную связку основания стремени и ограничивает его подвижность. Постепенно ухудшается проведение звуков в среднем ухе, что проявляется снижением слуха.
Три периода течения болезни:
- Начальный период — снижается слух, возникает шум в одном ухе, появляются гистологические изменения со стороны второго уха.
- Выраженное проявление основных симптомов — значительно ухудшается слух, появляются симптомы поражения второго уха.
- Терминальный период — глубокое поражение звуковоспринимающего аппарата (внутреннего уха, слухового нерва, центральных отделов слухового анализатора) [1][9] .
По нарастанию симптомов различают:
- Быструю форму — встречается у 11 % пациентов. Обычно наблюдается в подростковом возрасте, а также у людей с наследственной предрасположенностью к развитию отосклероза. Выраженная тугоухость у таких пациентов развивается за несколько месяцев или за год.
- Медленную форму — встречается у 68 % больных. Слух ухудшается медленно, глухота возникает в течение 9-10 лет.
- Скачкообразную форму — развивается у 21 % пациентов. При такой форме периоды стабилизации и значительного ухудшения слуха сменяют друг друга, но полностью слух никогда не восстанавливается [1] .
В зависимости от локализации очагов отосклероза выделяют:
- Тимпанальную форму — ограничена или полностью исчезает подвижность основания стремени, из-за чего нарушается звукопроведение. Прогноз при этой форме наиболее благоприятен, операция позволяет достичь хорошего эффекта.
- Кохлеарную форму — очаг отосклероза расположен в улитке, из-за чего снижается звуковосприятие. Это одна из самых неблагоприятных форм — она практически не лечится из-за развития сенсоневральной тугоухости.
- Смешанную форму — страдает звукопроведение и частично звуковосприятие. Лечение позволяет частично восстановить слух.
Осложнения отосклероза
При отосклерозе неотвратимо, порой достаточно быстро, снижается слух, что приводит к глухоте и инвалидности. От возникшей тугоухости и глухоты можно избавиться с помощью слуховых аппаратов и хирургического лечения [11] .
Диагностика отосклероза
Диагноз отосклероза устанавливают на основании анамнеза, симптомов, течения болезни и инструментальных исследований.
Сбор анамнеза
Отосклероз может встречаться в нескольких поколениях, поэтому врач спросит о снижении слуха у родственников. Диагноз у них может быть не подтверждён, но ухудшение слуха у членов семьи, особенно прогрессирующее и выраженное, может свидетельствовать о наследственном характере заболевания.
В начале болезни пациенты жалуются на нарастающее снижение слуха и шум в одном ухе, затем вовлекается и второе ухо.
Заподозрить отосклероз позволяют особенности снижения слуха: парадоксальное улучшение слуха в шумной обстановке, снижение разборчивости речи при глотании или разговоре нескольких людей. Шум в ухе при отосклерозе тоже достаточно специфичен — напоминает гул проводов, шум ветра или падающей воды.
Основные клинические критерии отосклероза: двусторонняя кондуктивная тугоухость, нормальные барабанные перепонки и хорошая проходимость слуховых труб [2] . При кондуктивной тугоухости звуковые волны плохо проходят от наружного уха к барабанной перепонке, слуховым косточкам среднего уха и внутреннему уху.
Инструментальные исследования
Диагностика отосклероза начинается с аудиометрии и акустической импедансометрии. Если с помощью этих методов выявлены отклонения, то проводится мультиспиральная или конусно-лучевая компьютерная томография.
Тональная пороговая аудиометрия — это наиболее простой и доступный метод, который позволяет заподозрить наличие отосклероза. При аудиометрии определяют пороги слуха, т. е. звуки наименьшей интенсивности, которые человек способен услышать на разных частотах. Аудиометрические кривые будут различаться в зависимости от формы отосклероза.
Акустическая импедансометрия — это комплекс исследований, с помощью которого оценивают передачу звуковых колебаний, и тем самым определяют состояние среднего уха. Именно этот метод позволяет подтвердить диагноз. Импедансометрия включает тимпанометрию и исследование слухового рефлекса.
Тимпанометрия — это исследование подвижности барабанной перепонки под давлением воздуха в слуховом проходе. При отосклерозе тимпанометрическая кривая практически не изменяется, но её амплитуда может немного снизиться.

Характерным признаком заболевания является отсутствие или инверсия акустического рефлекса [10] . Акустический рефлекс — это сокращение под воздействием звука стременной мышцы среднего уха, при очень сильном звуке сокращаются ещё и мышцы, натягивающие барабанную перепонку.
Компьютерная томография височных костей высокого разрешения (КТ) — это высокоинформативный объективный метод диагностики отосклероза. КТ позволяет точно визуализировать структуры височных костей, выявлять расположение, распространённость очагов и активность отосклероза. Также можно выявить очаги как пониженной, так и повышенной плотности.
КТ-сканирование играет важную роль при диагностике перед кохлеарной имплантацией: позволяет оценить состояние связочного аппарата и слуховых косточек, определить объём, тактику и прогноз операции. Диагностическая чувствительность КТ височных костей составляет 80-95 % [3] .
Конусно-лучевая КТ височных костей — инновационная технология, которую проводят с помощью тонкого прерывистого конического пучка рентгеновского излучения. Конусно-лучевая КТ отличается от мультиспиральной КТ по форме рентгеновского луча. При конусно-лучевой КТ ниже лучевая нагрузка, цена исследования также ниже, при этом чувствительность метода составляет 100 %. Аппараты КЛКТ есть в государственных и частных медицинских учреждениях.
Магнитно-резонансная томография височных костей (МРТ) позволяет определить состояние жидкостных сред внутреннего уха и нервов внутреннего слухового прохода, что особенно важно при распространении процесса в просвет лабиринта. Также с помощью МРТ можно исключить сопутствующую ретрокохлеарную патологию: невриному слухового нерва, нейрофиброматоз II типа, изменения головного мозга [3] [8] .
Рентген височных костей при отосклерозе не информативен, так как не может показать мелкие структуры среднего уха и строение височной кости.
Лабораторная диагностика
Анализы при диагностике отосклероза сдавать не нужно. Они могут потребоваться только при подготовке к операции.
Дифференциальная диагностика
Отосклероз следует отличать от адгезивного среднего отита, нейросенсорной тугоухости, травмы слуховых косточек и врождённых аномалий среднего уха [9] .
Лечение отосклероза
Цель лечения — улучшить слух и предотвратить дальнейшее прогрессирование болезни. Применяются консервативные и хирургические методы.
Консервативное лечение
Медикаментозное лечение позволяет уменьшить шум в ушах, показано при активном отосклеротическом процессе [3] . Основная терапия — это бифосфонаты в сочетании с фторидом натрия, витамином D и препаратами кальция. Наиболее эффективны азотсодержащие бифосфонаты 3-го поколения, но в России пока используются азотсодержащие бифосфонаты 1-2-го поколений [3] .
Медикаментозная терапия проводится в течение трёх месяцев: месяц приёма препаратов, перерыв на месяц, снова месяц приёма. Если положительной динамики нет, то назначают ещё 1-2 курса. Эффективность медикаментозной терапии контролируют с помощью КТ височных костей.
К побочным эффектам бифосфонатов относятся боли в верхней части живота, запор, диарея и метеоризм. Фторид натрия может провоцировать боль в суставах, дискомфорт в желудке, тошноту, рвоту, гастрит, язвенную болезнь, миелопатию, отложение кальция в связках и боли в костях.
Чтобы усилить эффект, лечение иногда дополняют электрофорезом фторида натрия с сульфатом магния на область уха [7] . Но научных доказательств эффективности этого метода пока недостаточно.
При лечении отосклероза врач постоянно контролирует состояние пациента. Проверка слуха (аудиометрия) проводится через 6 месяцев после начала лечения, а затем раз в год. Если слух продолжает ухудшаться, может потребоваться хирургическое лечение [3] .
Когда речь собеседника звучит неразборчиво или не воспринимается совсем, рекомендуется носить слуховой аппарат.
Хирургическое лечение
Основной метод хирургического лечения отосклероза — это стапедэктомия со стапедопластикой (удаление стремени и замена его протезом). Заметного и стойкого улучшения слуха удаётся достичь у большинства пациентов.
Во время операции частично или полностью удаляют стремя и вживляют тефлоновые, керамико-танталовые, титановые протезы или свой хрящ, который берут с задней поверхности ушной раковины. Операция обычно проводится под местной анестезией.

Чтобы уменьшить риск кровотечения и повреждения окружающих тканей, стремя удаляют с помощью лазера.
После хирургического лечения рекомендуется в течение 3-4 месяцев избегать тяжёлых физических нагрузок, резких движений головой, не бегать, не прыгать, не подвергать уши резким перепадам давления, громким звукам, шуму, сильно не сморкаться, избегать перегрева и переохлаждения, беречься от острых респираторных заболеваний. В течение 7-8 месяцев нельзя летать на самолёте.
При несоблюдении этих рекомендаций могут развиться осложнения. К возможным осложнениям после операции относятся фистула лабиринта и самопроизвольная ампутация длинного отростка наковальни. Чтобы устранить их, потребуется повторная операция.
Кохлеарная имплантация
При развитии тугоухости IV степени и глухоты спатедэктомия с протезированием не эффективны. Восстановить слух у таких пациентов можно с помощью кохлеарной имплантации — установки устройства, которое преобразует внешние импульсы в сигналы, понятные нервной системе [5] [6] . После установки имплант настраивает аудиолог. Чтобы пациент смог адаптироваться к новым слуховым ощущениям и научился снова узнавать звуки и речь, необходимо заниматься с сурдопедагогом и логопедом.

Прогноз. Профилактика
В большинстве случаев прогноз при отосклерозе относительно благоприятный: даже при развитии тугоухости и глухоте слух после операции улучшается, как правило, у 80-90 % пациентов [11] .
Специфической профилактики отосклероза не существует, но есть правила, которые позволяют замедлить развитие болезни.
Эти правила просты, но эффективны:
- нужно стараться вести спокойный образ жизни, избегать стрессовых ситуаций;
- чаще гулять на свежем воздухе, особенно по лесу, больше времени проводить на даче, в сельской местности;
- есть больше растительной пищи и продуктов, содержащих витамин Д (печень, желток, сливочное масло, рыбий жир);
- отказаться от длительного загара — продолжительное солнечное облучение негативно влияет на состояние кожи, вызывает перегрев тела, при этом снижается иммунитет и нарушается работа эндокринных желёз;
- обследоваться у ЛОР-врача не реже раза в год [1] .
Если у родственников были проблемы со слухом, то для профилактики нужно посетить ЛОР-врача.
Средний отит - симптомы и лечение
Что такое средний отит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ходыревой Натальи Игоревны, сурдолога со стажем в 6 лет.
Над статьей доктора Ходыревой Натальи Игоревны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Средний отит — это острое воспалительное заболевание слизистой оболочки среднего уха: слуховой трубы, барабанной полости, пещеры и клеток сосцевидного отростка. В норме среднее ухо заполнено воздухом, при отите в слуховой трубе накапливается жидкость [1] .
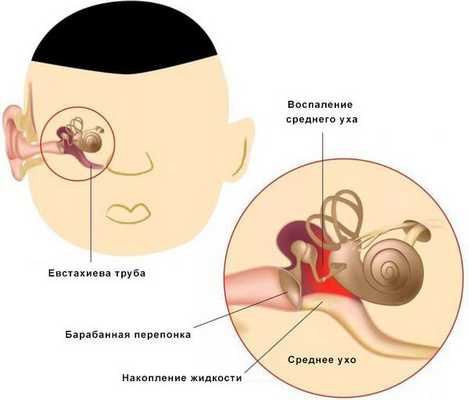
Средний отит можно заподозрить по трём ярким симптомам:
- боль в ухе;
- заложенность уха;
- снижение слуха;
У детей до одного года ярко выражены симптомы интоксикации: повышается температура, нарушается сон, ребёнок отказывается от еды [8] .
Основная причина возникновения среднего отита — воздействие вирусов и бактерий на слизистую оболочку полости носа и носоглотки. Чаще всего это пневмококк и гемофильная палочка, также встречается золотистый стафилококк, моракселла катаралис, гемолитический стрептококк группы А [1] .
Острый средний отит является наиболее частым осложнением острых респираторных заболеваний. В структуре болезней органа слуха острый средний отит встречается в 30 % случаев. В России его переносят ежегодно около 10 млн человек [1] .
Чаще всего средний отит встречается у детей до трёх лет, причины этого:
- наличие в полости уха эмбриональной соединительной ткани, рыхлой и студенистой, которая имеет малое количество кровеносных сосудов и является хорошей питательной средой для микроорганизмов (чаще встречается у детей до года, иногда — до трёх лет);
- недостаточное заполнение воздухом полости височной кости из-за эмбриональной соединительной ткани и даже околоплодной жидкости;
- характерная для детей анатомия среднего уха: широкая и короткая слуховая труба расположена почти горизонтально, поэтому при острых респираторных заболеваниях, частом положении ребёнка лёжа на спинке, неправильном кормлении, постоянном срыгивании — слизистое содержимое из полости носа, кусочки пищи и жидкости попадают в слуховую трубу, что запускает механизм воспаления.
Также причинами среднего отита могут стать:
- травма — механическое повреждение барабанной перепонки острым или тупым предметом, выраженное изменение атмосферного давления при резком снижении самолёта или погружении на большую глубину;
- сепсис;
- туберкулёз;
- аллергия;
- неправильное промывание носа (например, при наклоне головы вправо, влево, назад);
- резкие перепады атмосферного давления (у лётчиков, стюардесс, пассажиров самолёта чаще встречается аэроотит, у водолазов, у взрослых и детей после купания в водоёмах — мареотит) [2] .
Симптомы среднего отита
- Встречаются чаще:
- боль, заложенность, шум в ухе;
- снижение слуха;
- аутофония — усиленное восприятие своего голоса поражённым ухом;
- повышение температуры тела выше 38 °С.
- Встречаются реже:
- выделения из уха (слизистого бесцветного, слизисто-белого, жёлтого, зелёного цвета);
- головная боль, чаще локализованная в височной области;
- головокружение системного характера (при осложнениях);
- нистагм — непроизвольные колебательные движения глаз (при осложнениях среднего отита, например при лабиринтите) [4] .
В начале заболевания наиболее выражены такие симптомы, как боль и заложенность в ухе, снижение слуха.

Симптомы среднего отита у детей до одного года:
- беспокойство и плач;
- нарушение сна;
- срыгивание;
- отказ от еды;
- повышение температуры тела;
- положение головы на больном ухе;
- попытки прикрыть руками больное ухо;
- отсутствие реакции на игрушки;
- нистагм [1][8][9] .
Вышеперечисленные симптомы, кроме нистагма, развиваются в течение нескольких первых дней заболевания.
Симптомы при атипичном течении среднего отита:
- различный характер боли — от её отсутствия до резких болевых ощущений;
- фебрильная температура тела (более 38 °С);
- симптомы интоксикации (слабость, тошнота, головная боль, одышка, учащение пульса);
- неврологические симптомы (рвота, симптомы поражения оболочек головного и спинного мозга) [1][7][11] .
Патогенез среднего отита
Пусковой механизм развития заболевания — это воздействие вирусов и бактерий на среднее ухо. Выделяют три основных пути попадания инфекции: тубарный, транстимпанальный, гематогенный.
Тубарный путь попадания инфекции
Слуховая труба играет важную роль в защите от инфекции среднего и внутреннего уха, в эвакуации отделяемого и выравнивании давления в среднем ухе с атмосферным.
Тубарный путь характерен для острых респираторных заболеваний, попадания кусочков пищи и жидкости, несоответствия давления в среднем ухе и атмосферного. Эти причины приводят к повреждению мерцательного эпителия слуховой трубы, который обеспечивает перемещение слизи по поверхности эпителия из барабанной полости в носоглотку. В результате запускается ряд иммунологических реакций, которые приводят к воспалению, повышается проницаемость сосудистой стенки, следовательно, увеличивается секреция слизи.
При нарушении основных функций слуховой трубы физиологический транспорт слизи затруднён, в результате она скапливается в области глоточного устья. Это приводит к дисфункции слуховой трубы и нарушению дренирования среднего уха. Оставшийся в нём воздух всасывается слизистой оболочкой, из-за чего в среднем ухе снижается давление. В результате происходит выпот жидкости из сосудов микроциркуляторного русла, что является отличным субстратом для размножения бактерий. Скопившийся экссудат, протеолитические ферменты, распавшиеся лейкоциты повышают давление на барабанную перепонку, что приводит к её прободению (образованию отверстия) и выделению гноя из уха [1] [9] [11] .
Транстимпанальный путь попадания инфекции
Инфекция проникает в барабанную полость через наружное ухо при механическом повреждении барабанной перепонки [9] [11] .
Гематогенный путь попадания инфекции
Встречается реже, при инфекционных заболеваниях (скарлатина, корь, грипп). Тромбоз микроциркуляторного русла среднего уха приводит к некротическим изменениям в слизистой оболочке барабанной полости. В результате возникает обширная перфорация барабанной перепонки, часто перетекающая в хроническую форму [9] .
Классификация и стадии развития среднего отита
Выделяют три стадии развития заболевания:
- Катаральное воспаление.
- Гнойное воспаление:
- 2а — гнойное воспаление, нет перфорации;
- 2b — гнойное воспаление, с перфорацией.
- Разрешение:
- выздоровление;
- хронизация процесса;
- появление осложнений.
На первой стадии барабанная перепонка краснеет, утолщается, появляется боль в ухе, снижается слух, температура тела повышается до 37-38 °С. Без адекватной и своевременной терапии процесс переходит в гнойный.
На стадии 2b барабанная перепонка перфорируется, в наружном слуховом проходе появляется гнойное отделяемое, боль в ухе уменьшается, симптомы интоксикации (слабость, недомогание, высокая температура) отступают.
Третья стадия — это разрешение процесса. Выделяют три его формы:
- выздоровление — в результате своевременной и адекватной терапии барабанная перепонка восстанавливает свою целостность, слух, как правило, тоже приходит в норму, в месте перфорации появляется рубчик;
- процесс переходит в хронический;
- формирование отогенных осложнений (связанных с ухом) [6] .
Осложнения среднего отита
Осложнением отита может стать его переход в хроническую форму. Процесс становится хроническим по следующим причинам:
- снижение иммунитета;
- сопутствующие хронические заболевания дыхательной и пищеварительной системы;
- нарушение функции слуховой трубы.
Осложнения наступают в результате затянувшейся стадии 2а. Сохранение целостности барабанной перепонки приводит к тому, что вязкий и густой секрет не может эвакуироваться. Барабанная перепонка меняет форму, в барабанной полости появляются спайки, которые мешают нормальной работе системы слуховых косточек. Слух не возвращается в норму и без терапии ухудшается.
Также заболевание может стать хроническим при затянувшейся стадии 2b и при вновь повторяющихся острых средних отитах. В результате перфорации барабанной перепонки среднее ухо остаётся открытым и в него проникает инфекция из внешней среды. Возникает тугоухость, которая по мере обострения приводит к ухудшению слуха и развитию как отогенных осложнений, так и внутричерепных.
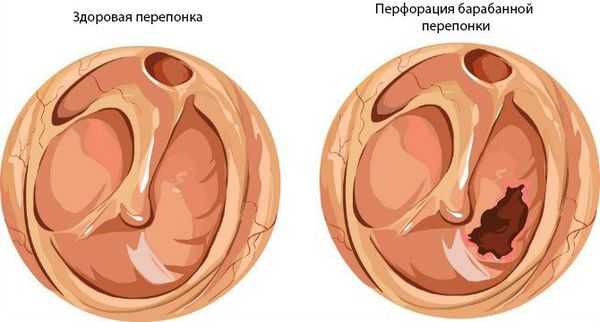
Хронический средний гнойный отит имеет две формы:
- мезотимпанит — воспаление только слизистой оболочки;
- эпитимпанит — поражение и костных структур.
Без адекватного лечения могут развиться следующие осложнения:
- Мастоидит — деструкция ячеек сосцевидного отростка. Проявляется болью в заушной области, её отёком и покраснением, общей интоксикацией, оттопыренностью ушной раковины. Для мастоидита характерны и атипичные формы. Они могут проявляться уплотнённым образованием на боковой поверхности шеи или заушной области, затруднённым поворотом головы, воспалением луковицы ярёмной вены (расширение, расположенное в яремной ямке височной кости), смертельным кровотечением из внутренней сонной артерии, опущением века, неподвижностью глазных яблок, отёком мягких тканей лица.
- Парез лицевого нерва — проявляется неподвижностью и асимметричностью поражённой стороны лица при попытке улыбнуться, нахмурить брови, разговаривать.
- Лабиринтит — воспаление внутреннего уха. Его признаки: головокружение, тошнота, рвота, нарушение равновесия, шум в ухе, снижение слуха.
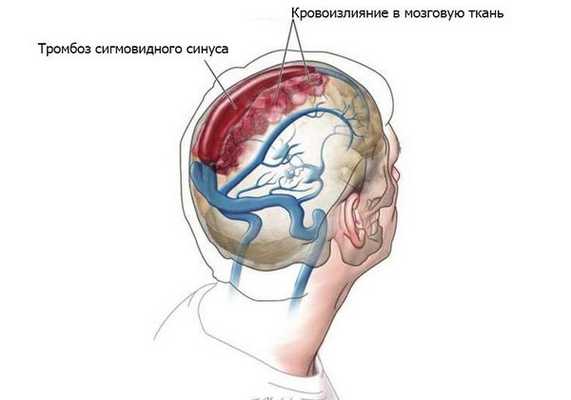
- Гнойные процессы внутри черепа: менингит, тромбоз сигмовидного синуса, субдуральный абсцесс (скопление гноя под твёрдой мозговой оболочкой головного мозга), экстрадуральный абсцесс (гной между твёрдой мозговой оболочкой и внутренней поверхностью костей черепа), абсцесс мозга, сепсис [8] .
Диагностика среднего отита
Диагностика среднего отита включает опрос и осмотр пациента, физикальное обследование, лабораторные и инструментальные методы.
Физикальное обследование проводится с помощью передней и задней риноскопии, фарингоскопии, отоскопии.
Для отоскопии применяют ручной отоскоп или специальный микроскоп. Метод позволяет разглядеть структуры в увеличенном виде и при необходимости прибегнуть к хирургическим способам лечения.
Общий анализ крови — позволит выявить воспалительный процесс в организме и узнать его тяжесть.
Обязательно проводят посев отделяемого из уха на микрофлору и грибы рода кандида.
Аудиометрия — для уточнения степени тугоухости и исключения сенсоневрального компонента снижения слуха. Пациента усаживают в шумоизоляционную кабину (или в шумоизолированное помещение) и надевают специальные наушники. Затем через аудиометр подают короткие звуковые сигналы сначала в правое, затем в левое ухо и просят пациента нажимать на кнопку или поднимать руку, когда слышен звук.

Импедансометрия — в ухо вставляется зонд со вкладышем, похожий на вакуумный наушник, который создаёт давление в наружном слуховом проходе. Затем в ухо транслируются короткие звуковые сигналы определённой частоты и интенсивности, пациент при этом молчит и не совершает никаких движений головой. Данное исследование позволяет определить подвижность барабанной перепонки, наличие экссудата в среднем ухе, объём наружного слухового прохода и барабанной полости, функцию слуховой трубы, подвижность слуховых косточек и рефлекс стременной мышцы.

Рентгенография височных костей по Шюллеру и Майеру позволит определить воздушность полости среднего уха, утолщение слизистой оболочки среднего уха и целостность структур.
Мультиспиральная компьютерная томография (МСКТ) височных костей является одним из наиболее информативных методов. МСКТ позволит установить характер и распространённость патологического процесса, выявить причины и индивидуальные особенности, визуализировать структуры, которые не просматриваются при рентгенографии.
При подозрении на наличие внутричерепных осложнений рекомендована магнитно-резонансная томография головного мозга (МРТ) [3] .
Лечение среднего отита
План лечения зависит от стадии процесса и наличия осложнений. Эффективность терапии выше, если начать её своевременно.
Цель лечения — снять воспаление в среднем ухе, убрать боль, восстановить функцию слуховой трубы и слух, нормализовать общее состояние пациента, предупредить развитие осложнений и уничтожить возбудителя заболевания.
На первой стадии катарального воспаления назначают ушные капли, которые обладают местным противовоспалительным и обезболивающим действием, а также сосудосуживающие капли в нос и антигистаминные препараты.
На второй стадии гнойного воспаления при отсутствии перфорации добавляется приём внутрь антибактериальной терапии в течении 7-10 дней.
При второй стадии гнойного воспаления с перфорацией больное ухо ежедневно промывают до чистых вод тёплым стерильным физиологическим раствором. Антибактериальная терапия назначается системно и местно. Для этого через прокол барабанной перепонки в больное ухо закапывают тёплые антибактериальные ушные капли и добиваются прохождение капель в носоглотку — пациент чувствует вкус лекарственного препарата. При густом гнойном трудноотделяемом секрете назначают муколитики, например "Синупрет".
При повышении температуры назначаются жаропонижающие препараты. Если же исходом острого среднего отита стал хронический процесс или отогенные осложнения, лечение проводят в стационаре ЛОР-отделения.
При неэффективности консервативной терапии пациентам показано хирургическое лечение. Его цель — восстановить функции среднего уха и предотвратить проникновение инфекции.
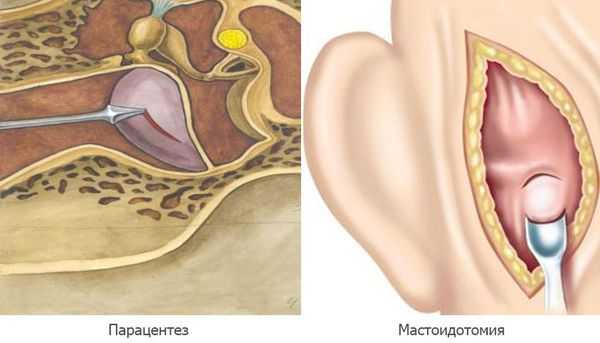
Парацентез — разрез или прокол барабанной перепонки показан при отсутствии спонтанной перфорации на 2а стадии острого среднего отита, при сохранении гипертермии и признаков интоксикации.
Мастоидотомия — вскрытие сосцевидного отростка и его промывание, выполняется при внутричерепных осложнениях. Устанавливается дренаж до устранения признаков воспаления и полного очищения ячеек сосцевидного отростка [11] .
Иногда пациенты при боли в ухе применяют средства народной медицины, например помещают в ухо зубчик чеснока или листья герани. Последствиями этого могут быть аллергические реакции, ожог, наружный отит. Ни в коем случае нельзя вставлять в уши инородные предметы, тем более в "лечебных целях".
При адекватном лечении прогноз благоприятный, возможно полное восстановление слуха. Без своевременной диагностики, правильного лечения и при нерациональной антибиотикотерапии процесс часто принимает затяжной характер. Это чревато переходом острого воспаления в хроническое и развитием осложнений, которые приводят к необходимости хирургического лечения, в том числе у нейрохирурга.
Для профилактики среднего отита следует:
- предупреждать острые респираторные и хронические заболевания верхних дыхательных путей;
- не допускать переохлаждения;
- соблюдать правила личной гигиены;
- при кормлении детей грудью или бутылочкой держать голову ребёнка в правильном положении (голова и тело ребёнка должны находиться в одной плоскости, его нос расположен напротив соска);
- избегать механических травм барабанной перепонки;
- не удалять ушную серу сторонними предметами и ватными палочками;
- соблюдать гигиену наружного уха;
- исключить самолечение;
- при первых симптомах заболевания обращаться к ЛОР-врачу.
Из-за нерационального и безрецептурного приёма антибактериальной терапии часто встречаются:
Читайте также:
- Потенцированный наркоз под управляемым дыханием. Обеспечение операции на средостении
- Объем дыхательного мешка аппарата. Рассчет объема дыхательного мешка для водолазов
- Энцефалопатия при отравлении, утоплении у ребенка
- Лечение парестезий к пластиковым протезам. Аллергии к протезам из пластика
- Хронические миелопролиферативные заболевания (ХМПЗ) и хронические лейкозы
