Рентгенограмма, КТ, ПЭТ при лимфоме тонкой кишки
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
КТ используют для оценки всех типов лимфомы (если КТ выполнен для измерения размера опухоли) и также важно отметить, что КТ является основным методом для оценки не-ФДГ-активных лимфом. КТ - это чаще первичное исследование, и так же часто метод контроля в случае невозможности выполнить ПЭТ/КТ. В основе оценки при помощи КТ - локализация и размеры лимфоузлов, экстранодальных поражений.
Неизмеряемые очаги — очаги, выявляемые и составляющие по наибольшему диаметру при шаговом КТ < 20 мм, а при СКТ < 10 мм. К неизмеряемым очагам относятся: мелкие очаги (
- Лимфатические узлы - в аксиальном максимальном диаметре более 15 мм, минимальном диаметре более 10 мм.
- Экстранодальные очаги - в аксиальном максимальном диаметре более 10 мм, включая узлы в легких.
- Сумма произведений перпендикулярных аксиальных максимальных и минимальных диаметров 6 таргетных лимфатических узлов и экстранодального поражений, измеряемых до и после лечения.
- Полное радиографическое разрешение заболевания
- Лимфатические узлы менее 1,5 см в диаметре
- Отсутствие прогрессирования заболевания
- Сумма произведений перпендикулярных аксиальных диаметров ≥ 50% 6 таргетных лимфатических узлов и экстранодальных поражений, измеряемых до и после лечения
- Наиболее длинный диаметр более 1,5 см
- Сумма произведений перпендикулярных аксиальных диаметров ≥ 50% 6 таргетных лимфатических узлов и экстранодальных поражений, измеряемая от первичного КТ.
- Увеличение максимального или минимального диаметра на 0,5 см при поражениях ≤2,0 см и увеличение на 1 см, если >2,0 см
- Базовый вертикальный размер селезенки 13 см
- При присутствии спленомегалии на первичном КТ. Если на первичном КТ спленомегалия была больше на X см по сравнению с базовым вертикальным размером (13 см), то на контрольном исследовании размер должен увеличиться более, чем на 50% от Х см. Например, если на базовый КТ вертикальный размер селезенки составил 17 см (больше нормы 4 см), то на контрольной КТ данный критерий будет рассматриваться, как положительный при вертикальном размере селезенки более 19 см (+2 см, что составляет 50% от 4 см).
- При отсутствии спленомегалии на первичном КТ, вертикальный размер должен увеличится не менее, чем на 2 см.
- Появление или рецидив спленомегалии.
4. Новое экстранодальное поражение >1 см (если поражение
При помощи ПЭТ/КТ стадируются ФДГ-активные лимфом (включая лимфому Ходжкина, диффузно B-клеточную лимфому).Классификация Lugano рекомендует стадирование с использованием шкалы Deauville.
Оценка и присвоение баллов производятся следующим образом:
- 1 балл - накопления препарата в резидуальной массе нет
- 2 балла - накопление препарата в резидуальной массе ниже, чем в средостении
- 3 балла - накопление препарата в резидуальной массе выше, чем в средостении, но ниже, чем в печени (правой доле)
- 4 балла - накопление препарата в резидуальной массе умеренно выше, чем в правой доле печени
- 5 баллов - накопление препарата в резидуальной массе значительно выше, чем в печени, либо определяется появление новых патологических очагов.
Результаты 1-2 балла свидетельствуют о полном метаболическом ответе, благоприятном прогнозе и полной ремиссии; 3 балла - трактовка результатов зависит от вида лечения и его этапа; 4-5 баллов - показатель неэффективности лечения.
ПЭТ/КТ в диагностике лимфом
Лимфомы - злокачественные новообразования, исходящие из элементов лимфатических узлов (нодулярная форма) или лимфатической ткани вне их. Они составляют 5% от всех онкологических патологий. Своевременная диагностика лимфом очень важна не только в связи с высокой распространенностью - заболевание часто встречается у детей и взрослых от 3 до 40 лет, долгое время протекает без выраженных симптомов.
Виды, симптомы и локализация лимфом
Лимфомы разделяют на две большие группы: лимфома Ходжкина (около 60% от всех случаев) и неходжкинские лимфомы, которые являются более агрессивными, прогноз при них хуже. По степени злокачественности неходжкинские лимфомы разделяют на низкую, среднюю и высокую. Одним из самых злокачественных видов болезни является лимфома Беркитта, исходящая из B-лимфоцитов.
Заболевание может развиваться в любом органе или ткани, где есть лимфоидные клетки. В норме они находятся в лимфоузлах, миндалинах, вилочковой железе, селезенке, фолликулах тонкого кишечника, а также в экстралимфатических органах, не относящихся к лимфатической системе: головном, спинном и костном мозге, легких, матке, яичниках и яичках, почках, печени, желудке, толстом кишечнике, коже и костях.
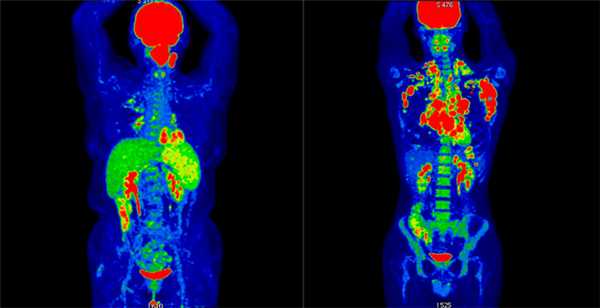
Результаты ПЭТ/КТ-исследования. Слева: неходжкинская лимфома (поражение левой небной миндалины и селезенки, поражение лимфоузлов выше диафрагмы. Справа: ходжкинская лимфома (поражение лимфоузлов по обе стороны от диафрагмы, с тенденцией к слиянию в массивные конгломераты, наиболее крупные в подмышечной области слева и в лимфоузлах средостения справа. III стадия)
На первой-второй стадии заболевания наблюдается ограниченное поражение лимфоузлов или одного экстралимфатического органа по одну сторону диафрагмы - мышечной перегородки между брюшной и грудной полостями. Как правило, самым первым симптомом лимфомы является увеличение лимфатических узлов. Биопсия пораженного лимфоузла и анализ на гистологию позволяют установить правильный диагноз.
На третьей-четвертой стадии выявляется поражение лимфоузлов по обе стороны от диафрагмы и/или нескольких экстралимфатических органов. Пациент жалуется на симптомы, характерные для большинства онкологических болезней: апатию, усталость, похудение, а также на симптомы, связанные с поражением конкретного органа.
Для выбора адекватной терапии при лимфомах важно:
- комплексное обследование до начала терапии: определение вида, степени злокачественности и стадии болезни у пациента с поставленным диагнозом;
- своевременно контролировать эффективность терапии: на промежуточных этапах между курсами для определения эффективности выбранной схемы и своевременной корректировки плана лечения, а также после полного курса для определения риска рецидива или подтверждения ремиссии заболевания.
Наиболее информативным методом определения стадии и агрессивности заболевания является ПЭТ/КТ. КТ и МРТ также используют для диагностики, но с их помощью сложно отличить злокачественный процесс от доброкачественных изменений, а оценка распространенности процесса занимает больше времени, чем при ПЭТ/КТ.
Позитронно-эмиссионная томография позволяет провести анализ метаболических процессов в клетках. Злокачественные опухоли поглощают питательные вещества интенсивнее обычных, это значит, что они накапливают больше радиофармпрепарата и хорошо видны на снимках как участки яркого свечения. КТ и МРТ показывают только структурные изменения органов, объективно оценить функциональное состояние клеток этими методами невозможно.
ПЭТ/КТ всего тела у пациентов с лимфомами
Для обследования пациентов с лимфомами применяют ПЭТ/КТ всего тела с 18F-фтордезоксиглюкозой. Этот радиопрепарат распространяется по всем органам и тканям. За одно исследование врач получает изображение всех анатомических областей. Для достижения такого охвата при диагностическом КТ нужен анализ серии исследований различных областей тела, что увеличивает лучевую нагрузку на пациента.
ПЭТ/КТ при лимфомах применяют в следующих случаях:
- определение стадии опухолевого процесса и степени его распространенности;
- анализ эффективности лечения, в том числе на ранних этапах;
- уточнение прогноза заболевания;
- планирование лучевой терапии;
- определение лучшего участка для биопсии;
- диагностика рецидивов болезни.
По различным данным чувствительность ПЭТ/КТ диагностики может достигать 100% при диффузной В-крупноклеточной лимфоме, 98% при лимфоме Ходжкина и фолликулярной лимфоме, 67% при формах, поражающих зону мантии, 95% при миеломной болезни. Обследование наиболее результативно в случаях, когда клетки лимфомы характеризуются повышенной активностью, то есть при болезни Ходжкина и неходжкинских лимфомах высокой степени злокачественности.
Ручьева Наталья Александровна , к.м.н., зав. отделением радионуклидной диагностики, рентгенолог-радиолог, г. Москва
Иванников Виталий Валерьевич , руководитель направления «Лучевая диагностика», рентгенолог-радиолог, г. Москва
Первичная диагностика и определение стадии лимфом
В настоящее время лимфомы, особенно лимфома Ходжкина, относятся к злокачественным заболеваниям с хорошим прогнозом. После гистологической верификации диагноза нужно точно определить стадию и степень злокачественности заболевания. Для правильного выбора схемы химиотерапии надо знать, насколько опухоль распространилась по телу и лимфоузлам, а для назначения радиотерапии важно точное местоположение опухоли.
ПЭТ/КТ позволяет выявить злокачественные опухоли от 6 мм в диаметре и точно измерить метаболический размер очага.
Часто первичная диагностика проводится с помощью рентгенографии, УЗИ, КТ, МРТ, а схема лечения подбирается на основе количества и размера выявленных очагов. Вокруг злокачественных опухолей по мере ответа на лечение часто образуется соединительная ткань или происходит некроз опухолевых тканей из-за нарушения кровообращения. Такие процессы становятся причиной ошибок при анализе размеров очага - он кажется больше, чем есть на самом деле. Также КТ и МРТ могут пропустить новообразования в случаях, когда патологический процесс происходит на клеточном уровне, и структура органа или лимфоузла визуально не изменяется.
ПЭТ/КТ позволяет выявить злокачественные опухоли от 6 мм в диаметре и точно измерить метаболический размер очага. На снимке видны активные злокачественные клетки, а соединительная ткань почти не отличается от здоровых участков, так как не поглощает радиофармпрепарат.
ПЭТ/КТ для анализа эффективности лечения
Проведение ПЭТ/КТ-исследования, г. Москва
Для анализа эффективности лечения лимфомы важно оценить скорость реакции опухоли на терапию. Если количество активных клеток в очагах снижается до минимума или они исчезают полностью - это считается полным метаболическим ответом. У пациентов с таким ответом в короткие сроки (после 2-3 курса) наблюдаются более длительные ремиссии. В противном случае, когда число активных клеток не уменьшается или растет - пациенту требуется коррекция схемы лечения.
С помощью КТ или МРТ сложно подтвердить или опровергнуть достижение ремиссии, в 30-60% случаев устанавливают неверный диагноз. Дело в том, что на месте опухолевого очага у ряда пациентов остается соединительная ткань, лимфоузлы могут замещаться ей полностью (фиброз). Участки фиброза при КТ или МРТ исследовании видны как структурное изменение органа. Только позитронно-эмиссионная томография помогает увидеть, остались ли в таких очагах активные злокачественные клетки.
В результате ПЭТ/КТ позволяет повысить эффективность лечения и улучшить прогноз:
- своевременный перевод пациентов, опухоль которых не реагирует на лечение, на высокодозную химиотерапию или назначение им лучевой терапии повышает шансы на выживание;
- снижение интенсивности терапии, отказ от высоких доз химиопрепаратов или лучевого лечения у пациентов с ремиссией уменьшает риск осложнений и увеличивает выживаемость в долгосрочной перспективе.
Цены на ПЭТ/КТ исследование в Москве
Цены на позитронно-эмиссионную томографию в Москве зависят от вида исследования. Стоимость вы можете уточнить по телефону круглосуточной информационно-справочной службы или посмотреть в прайс-листе.
Федеральная сеть центров ядерной медицины «ПЭТ-Технолоджи» оказывает пациентам диагностическую и лечебную помощь в соответствии с международными стандартами качества. Целесообразность проведения ПЭТ/КТ в каждом конкретном случае заболевания лимфомой определяет врач-гематолог. Наши центры в Москве и других городах оснащены современным оборудованием для ПЭТ/КТ диагностики, в штате работают квалифицированные врачи-радиологи, прошедшие стажировку в ведущих медицинских клиниках и диагностических учреждениях России и мира.
Лимфома

Лимфома - это поражение иммунной системы и внутренних органов, в которых скапливаются измененные клетки, нарушающие работу тканей.
Опухоль развивается в лимфатической системе, которая помогает нам бороться с инфекциями и другими заболеваниями. Циркулирующая в ней лимфа омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В расположенных по всей ее сети лимфатических узлах опасные вещества обезвреживаются и выводятся из организма.
Лимфосистема дополняет кровеносную и помогает жидкостям перемещаться по телу. В отличие от крови, скорость движения которой задает «насос» - сердце, лимфа медленно циркулирует самостоятельно.
Как развивается лимфома?
Онкология начинается с появления в организме всего лишь одной измененной клетки иммунной системы. Всего выделяют 2 основных их типа:
- В-лимфоциты: вырабатывают антитела - белки, защищающие организм от бактерий и вирусов. Именно в них образуется большинство лимфом.
- Т-лимфоциты, одна часть которых уничтожает микробы и неправильные клетки, а вторая - помогает повысить или замедлить активность иммунитета.
Почти все ненормальные клетки выявляются и уничтожаются нашим иммунитетом, но некоторым из них удается выжить. Они постепенно размножаются, распространяются по всему телу, создают опухоли, скапливаются во внутренних органах и нарушают их работу.
Заболевание может возникать в любой области, где находится лимфатическая ткань, основными участками которой являются:
- Лимфатические узлы - небольшие органы размером с горошину, представляющие из себя скопления клеток иммунной системы, в том числе лимфоцитов. В организме человека их более 500.
- Селезенка, расположенная под нижними ребрами на левой стороне тела. Она производит лимфоциты, хранит здоровые клетки крови и отфильтровывает поврежденные, а также разрушает микробов и чужеродные вещества.
- Костный мозг - губчатая ткань внутри определенных костей. Здесь образуются новые клетки крови, в том числе часть лимфоцитов.
- Тимус, или вилочковая железа - небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов.
- Миндалины, или гланды - скопления лимфатической ткани в задней части глотки. Эти органы помогают вырабатывать антитела - белки, не позволяющие размножаться вдыхаемым или проглатываемым микроорганизмам.
- Пищеварительный тракт: желудок, кишечник и многие другие органы также содержат лимфатическую ткань.
Лимфома - это рак?
Раком официальная медицина России и некоторых других стран называет злокачественные опухоли - опасные для жизни новообразования, которые развиваются в эпителиальных клетках, содержащихся в коже или слизистых оболочках, и выстилающих внутреннюю поверхность органов.
Лимфома - это не рак, а онкологическое заболевание. Она образуется из лимфоцитов, а ее клетки также умеют бесконтрольно делиться, накапливаться в тканях, нарушая их работу, и создавать дополнительные очаги заболевания в различных частях тела.
Типы лимфом
Врачи выделяют 2 их основных класса:
Лимфома Ходжкина, или лимфогранулематоз: чаще всего начинается в лимфатических узлах верхней части тела - на груди, шее или в подмышках. Как правило, она распространяется в различные лимфоузлы по лимфатическим сосудам, но в редких случаях на поздних стадиях проникает в кровоток и распространяется на другие части тела, такие как печень, легкие или костный мозг. Данный диагноз ставится при выявлении в организме особых клеток - Березовского-Рид-Штернберга, которые представляют из себя измененные В-лимфоциты.
К неходжкинским лимфомам относят все остальные типы заболевания - их насчитывается около 30. У каждого из них есть свои, особые признаки: расположение первичной опухоли, строение и скорость развития.
Причины развития лимфом
Врачам и ученым точно не известно, почему именно в организме человека начинает развиваться заболевание. Они знают лишь о факторах, которые повышают вероятность образования каждого из типов онкологии.
Для лимфом Ходжкина они выглядят следующим образом:
- Вирус Эпштейна - Барр, вызывающий инфекционный мононуклеоз - поражение лимфоидной ткани, включая аденоиды, печень, селезенку и лимфатические узлы. У части пациентов части вируса обнаруживаются в клетках Березовского-Рид-Штернберга, но у большинства больных его признаков нет.
- Возраст: диагноз может быть поставлен в любом возрасте, но чаще всего он встречается у 20-летних и людей старше 55.
- Пол: среди мужчин заболевание более распространено, чем среди женщин.
- Наследственность и семейный анамнез: риск повышен для братьев и сестер, а также для однояйцевых близнецов Однояйцевые близнецы развиваются из одной яйцеклетки, оплодотворенной одним сперматозоидом. Они бывают только одного пола, имеют одинаковые гены и крайне похожи внешне. обладателей лимфомы Ходжкина. Причина этого точно не известна - возможно, все дело в том, что члены одной семьи в детстве переносят одни инфекции, либо имеют общие унаследованные генные изменения, увеличивающие вероятность развития данного типа онкологии.
- Ослабленная иммунная система. Шансы получить данный диагноз возрастают у людей с ВИЧ инфекцией и нарушениями работы иммунитета, развивающимися в том числе из-за приема подавляющих его препаратов, что нередко требуется после пересадки органов.
Список таких факторов для неходжкинских лимфом выглядит иначе:
- К ним относят воздействие радиации, включая ее дозы, полученные в ходе лучевой терапии, проводимой для лечения других типов онкологии.
- Различные вещества, включая гербициды и инсектициды, убивающие сорняки и насекомых, а также химиотерапевтические препараты.
- Возраст: как правило, чем старше человек, тем выше его риски - в большинстве случаев заболевание встречается в возрасте 60+, но некоторые его виды возникают и у молодых людей.
- Сбои в работе иммунной системы - влияют на шансы возникновения всех видом лимфом.
- Некоторые вирусы могут влиять на ДНК лимфоцитов, в которой зашифрована вся информация о нашем теле, и преобразовывать их в онкологические клетки.
- Инфекции, постоянно стимулирующие иммунитет, и вынуждающие нашу естественную защиту работать в усиленном режиме, также повышают риск получения тяжелого диагноза.
- Наличие близких кровных родственников - родителей, детей, братьев или сестер с данным диагнозом также увеличивает вероятность развития заболевания.
- Некоторые исследования показали, что грудные имплантаты, особенно с шероховатой поверхностью, могут спровоцировать возникновение анапластической крупноклеточной лимфомы. Она развивается на коже, в лимфоузлах или рубцовых тканях, образовавшихся в месте разреза.
Симптомы и признаки лимфомы
Как правило, на ранних этапах данный тип онкологии никак себя не проявляет, а ее обладатель хорошо себя чувствует и не подозревает о болезни - почти все ее симптомы появляются позже, на запущенных стадиях.
Один из наиболее частых признаков - появление припухлости на шее, в подмышках, паху или над ключицей, которая представляет из себя увеличенный лимфатический узел. Обычно такое новообразование не болит, но со временем нередко увеличивается, а рядом с ним или в других областях тела появляются новые шишки.
Лимфомы, которые начинают развиваться или разрастаются в брюшной полости, способны вызвать отек или боль в животе, тошноту и рвоту. Такие ощущения возникают из-за укрупнения лимфоузлов или внутренних органов, таких как селезенка или печень, либо скопления большого количества жидкости.
Изменившаяся в размерах селезенка может давить на желудок, вызывая потерю аппетита и чувство сытости после небольшого количества пищи.
Увеличившиеся тимус Тимус, или вилочковая железа - небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов. или лимфоузлы грудной клетки могут оказывать давление на трахею, по которой воздух проходит в легкие. Это приводит к появлению кашля, затруднению дыхания, болевым ощущениям или тяжести в груди.
Поражения головного мозга способны вызывать головную боль, слабость, изменение личности, проблемы с мышлением и судороги.
Другие типы заболевания могут распространяться на окружающие головной и спинной мозг ткани, из-за чего у пациента двоится в глазах, немеет лицо и ухудшается речь.
Лимфомы кожи часто проявляются в виде зудящих красных бугорков или шишек.
Кроме того, симптомами могут быть:
Диагностика лимфомы
Большинство пациентов обращаются к врачу из-за наличия определенных признаков заболевания или плохого самочувствия.
Специалисты начинают обследование с осмотра и опроса - о семейных диагнозах, возможных факторах риска и других проблемах со здоровьем. Затем изучают лимфатические узлы и другие части тела, в которых содержится лимфатическая ткань, включая селезенку и печень. После чего назначают целый ряд исследований:
- Анализы крови: позволяют измерять уровни различных клеток в крови, обнаруживать повреждения костного мозга, оценивать работу почек и печени, а также выявлять инфекции и другие нарушения.
- Биопсия - забор частички подозрительной ткани и передача ее для исследования в лабораторию. В зависимости от течения заболевания, докторам может понадобиться биопсия лимфатических узлов, костного мозга, спинномозговой Спинномозговая жидкость омывает и защищает головной и спинной мозг. , а также плевральной - содержащейся в грудной клетке, или перитонеальной - находящейся в животе жидкости.
- Компьютерная томография, КТ- позволяет выявлять очаги заболевания в брюшной полости, тазу, груди, голове и шее.
- Магнитно-резонансная томография, МРТ - создает подробное изображение мягких тканей. Метод обычно используется для исследования спинного или головного мозга.
- Рентгенограмма - помогает обнаруживать увеличенные лимфатические узлы в области грудной клетки или в костях.
- Ультразвук, УЗИ- используется для изучения увеличенных лимфоузлов или различных органов, таких как печень, селезенка или почки.
- Позитронно-эмиссионная томография, ПЭТ - позволяет выявлять лимфомы в увеличенных лимфоузлах, даже в тех, которые выглядят нормальными на КТ. Кроме того, с ее помощью можно определить, поддается ли заболевание лечению.
В онкологическом центре «Лапино-2» проводится полная диагностика лимфомы - быстро, без очередей и потерь драгоценного времени, на самом современном оборудовании.
Наши специалисты ведут пациента «от» и «до» - от обследования до проведения любого лечения.
Стадии лимфомы
Сразу после обнаружения заболевания врачи определяют его стадию - выясняют, как далеко оно успело распространиться и какие ткани повредило. Данная информация крайне важна для специалистов, поскольку она позволяет не только понимать прогнозы пациента, но и подбирать для него самое подходящее лечение.
Стадии лимфомы Ходжкина:
I: измененные клетки обнаружены только в одной группе лимфатических узлов или одном лимфоидном органе, таком как миндалины.
II: они присутствуют в 2 или более группах лимфоузлов, расположенных по одну сторону от диафрагмы Диафрагма - это мышца, которая отделяет грудную полость от брюшной. , либо распространились из одного поврежденного лимфоузла на соседний орган.
III: клетки лимфомы есть в лимфоузлах по обе стороны диафрагмы; либо не только в лимфатических узлах над диафрагмой, но и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.
Стадии неходжкинских лимфом:
I: измененные клетки обнаруживаются только в 1 группе лимфатических узлов или одном лимфоидном органе, например, миндалинах; либо в 1 области одного органа за пределами лимфатической системы.
II: они присутствуют в 2 или более группах лимфоузлов по 1 сторону от диафрагмы; либо в лимфатических узлах и 1 области расположенного рядом одного органа, или в еще одной группе лимфоузлов на той же стороне диафрагмы.
III: клетки лимфомы есть в лимфоузлах по обе стороны от диафрагмы; либо они присутствуют и в лимфатических узлах над диафрагмой, и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.

Лечение лимфомы
Лечение лимфомы - задача непростая. Для ее решения требуется не один доктор, а целая команда профессионалов своего дела - химиотерапевта, радиолога, хирурга, онколога, гематолога и других.
В онкологическом центре «Лапино-2» есть все необходимые специалисты - врачи мирового уровня, которые проводят полную диагностику заболевания и любую необходимую терапию.
У нас вам не придется пересдавать анализы, переделывать исследования и задаваться вопросом «что делать дальше?». Мы полностью ведем пациента и даем ему четкий план действий, следуя которому он получает лучший результат из возможных.
Для борьбы с данным типом онкологии применяется несколько методов:
Основным из них является химиотерапия - препараты, которые уничтожают измененные клетки. Они принимаются в виде таблеток или вводятся в вену, попадают в кровоток и распространяются по всему телу. Лечение проводится циклами, каждый из которых длится несколько недель, после чего следует период отдыха, за время которого организм восстанавливается.
Трансплантация костного мозга или стволовых клеток, из которых образуются клетки крови. Процедура позволяет назначать более высокие дозы химиотерапии, иногда вместе с лучевой терапией, благодаря чему лимфома уничтожается эффективнее. Пересадка возможна не только донорского, но и своего собственного, собранного за несколько недель до вмешательства материала.
Лучевая терапия - уничтожение измененных клеток с помощью радиации. Данный метод подходит для большинства пациентов, и особенно хорошо работает, если заболевание успело поразить небольшое количество тканей. Его применяют как самостоятельно, так и в сочетании с химиотерапией.
Иммунотерапия - препараты, которые помогают собственной иммунной системе человека лучше распознавать и разрушать неправильные клетки. Существует несколько их типов, применяемых при лимфомах. К ним относят:
- моноклональные антитела - белки, разработанные для атаки определенного вещества на поверхности лимфоцитов;
- ингибиторы иммунных контрольных точек - лекарства, не позволяющие измененным клеткам маскироваться под здоровые;
- Т-клеточная терапия: изъятие из крови пациента и изменение в лаборатории иммунных клеток, их размножение и возвращение в организм, где они отыскивают и уничтожают очаги заболевания.
Хирургия: часто используется для получения образцов подозрительных тканей и определения их типа, но редко - для терапии как таковой. В редких случаях операции назначаются при поражениях селезенки или других органов, которые не входят в лимфатическую систему - например, щитовидная железа или желудок.

Прогнозы и продолжительность жизни при лимфоме
Перспективы каждого человека индивидуальны - они зависят от множества различных факторов, таких как тип заболевания, его стадия, ответ на лечение, возраст и общее состояние здоровья.
Наличие некоторых из них говорит о менее благоприятных прогнозах:
- повышенная температура, ночная потливость и снижение веса;
- высокая СОЭ - скорость оседания эритроцитов Эритроциты - это клетки крови, которые доставляют кислород к тканям и органам. - от 50 у людей с вышеперечисленными симптомами, и более 30 у всех остальных;
- возраст старше 45 лет;
- мужской пол;
- высокий уровень лейкоцитов Лейкоциты - это клетки крови, основной задачей которых является борьба с инфекциями. - более 15 тысяч;
- уровень гемоглобина Гемоглобин - это белок клеток крови, переносящий по телу железо. Он удерживает кислород, необходимый для работы всех тканей. ниже 10,5;
- низкий уровень альбумина Альбумин - это белок крови, который переносит различные химические соединения и участвует в обмене веществ. в крови - менее 4.
Для составления примерных прогнозов врачи используют специальный термин - «пятилетняя выживаемость». Это статистический показатель, который ничего не говорит о шансах конкретного человека. Он показывает только количество людей с определенным типом заболевания на конкретной стадии, остающихся в живых спустя 5 или более лет с момента постановки диагноза.
У пациентов с лимфомой Ходжкина эта цифра выглядит следующим образом:
- На локализованном этапе, пока онкология присутствует только в одной группе лимфатических узлов, в одном лимфоидным органе или ткани за пределами лимфатической системы - она составляет примерно 91%.
- На региональном, при повреждении расположенных рядом с лимфоузлами структур, двух или более групп лимфатических узло, находящихся по одну сторону от диафрагмы - около 94%.
- При распространении заболевания на другие части тела, такие как легкие, печень или костный мозг, либо на лимфоузлы ниже и выше диафрагмы - 81%.
Для пациентов с различными видами неходжкинских лимфом - диффузной В-крупноклеточной Диффузная В-крупноклеточная лимфома - это целая группа опухолей лимфатической системы, которая развивается из В-клеток вилочковой железы, или тимуса. и фолликулярной Фолликулярная лимфома - самая распространенная из медленно растущих типов заболевания, она составляет 20-30% от всех впервые диагностированных неходжкинских лимфом. она составляет 73% и 96%, 73% и 90%, 57% и 85% соответственно.
Рак тонкого кишечника и двенадцатиперстной кишки
Опухоли тонкого кишечника и двенадцатиперстной кишки представлены довольно разнородной группой доброкачественных и злокачественных новообразований. Лимфома тонкой кишки относится к злокачественным новообразованиям. Рак тонкой кишки развивается медленно. Начало его проявляется неспецифическими и маловыраженными симптомами, которые присущи многим заболеваниям пищеварительного тракта.
В Юсуповской больнице в процессе лечения больных раком тонкого кишечника и двенадцатиперстной кишки принимают лечение хирурги-онкологи, химиотерапевты, радиологи, психологи. Мультидисциплинарный подход, использование современных химиотерапевтических препаратов и новейших методик лучевой терапии, виртуозное выполнение хирургами операций позволяет улучшить прогноз пятилетней выживаемости. Пациенты клиники онкологии обеспечены индивидуальными средствами личной гигиены, диетическим питанием. Медицинский персонал осуществляет профессиональный уход за пациентами до и после операции. Пациенты в терминальной стадии заболевания получают паллиативную медицинскую помощь.
Причины рака тонкого кишечника
Рак тонкого кишечника - злокачественное новообразование отделов тонкого кишечника: двенадцатиперстной, тощей или подвздошной кишки. В большинстве случаев рак тонкого кишечника развивается на фоне хронических ферментативных или воспалительных заболеваний органов пищеварения:
- Язвенной болезни;
- Целиакии;
- Дуоденита;
- Энтерита;
- Дивертикулита;
- Неспецифического язвенного колита;
- Болезни Крона.
В раковую опухоль могут трансформироваться эпителиальные доброкачественные новообразования кишечника. Преобладающее поражение двенадцатиперстной кишки врачи объясняют раздражающим действием желчи и сока поджелудочной железы на начальный отдел тонкого кишечника, его активным контактом с канцерогенами, которые поступают в пищеварительный тракт с пищей.
Факторами повышенного риска развития рака тонкого кишечника является спорадический или семейный аденоматозный полипоз. Вероятность возникновения рака тонкого кишечника выше лиц, подвергшихся радиационному облучению или страдающих алкогольной зависимостью, курильщиков, людей, в чьём рационе преобладают консервированные продукты, животные жиры, жареная пища. Существует взаимосвязь ь между раком толстой кишки и злокачественными новообразованиями тонкого кишечника.
Факторы риска
Случаи спорадического или семейного аденоматозного полипоза являются факторами повышенного риска развития рака тонкого кишечника. Вероятность возникновения рака тонкого кишечника выше у:
- Курильщиков;
- Лиц, подвергшихся радиационному облучению;
- Страдающих алкогольной зависимостью;
- Людей, в чьем рационе преобладают животные жиры, консервированные продукты, жареная пища.
По характеру роста опухолевой ткани различают экзофитный и эндофитный рак тонкого кишечника.
- Экзофитные опухоли растут в просвет кишки, вызывая ее сужение и развитие кишечной непроходимости; макроскопически могут напоминать полип или цветную капусту;
- Эндофитные формы рака инфильтрируют стенку тонкого кишечника в глубину, сопровождаясь кишечным кровотечением, перфорацией и перитонитом.
По гистологической структуре злокачественные опухоли тонкого кишечника чаще представлены аденокарциномой, реже в онкологической практике встречаются саркомы, карциноид, лимфома кишечника.
Виды рака тонкого кишечника
В зависимости от характера роста опухолевой ткани онкологи выделяют экзофитный и эндофитный рак тонкого кишечника. Экзофитные новообразования растут в просвет кишки, вызывают её сужение и развитие кишечной непроходимости.
Внешне они напоминают цветную капусту или полип. Эндофитные формы опухолей инфильтрируют стенку тонкого кишечника в глубину. Они сопровождаются кишечным кровотечением, прободением и перитонитом.
Симптомы и признаки рака тонкого кишечника
Рак тонкого кишечника характеризуется полиморфизмом проявлений. Это связано с вариабельностью локализации, гистологической структуры и размеров новообразования. В начальных стадиях болезни пациенты предъявляют следующие жалобы:
- Периодически повторяющиеся спастические боли в животе;
- Неустойчивость стула (поносы сменяются запорами);
- Тошнота и рвота;
- Метеоризм.
Если опухолевый процесс прогрессирует отмечается интоксикация, снижение массы тела. При деструкции злокачественной опухоли тонкого кишечника возникают симптомы кишечного кровотечения, перфорации кишечной стенки. Содержимое кишки попадает в брюшную полость и приводит к перитониту.
Экзофитный рост опухолей может сопровождаться симптомами обструктивной кишечной непроходимости. Если новообразование сдавливает соседние органы, развивается ишемия кишечника, панкреатит, желтуха, асцит.
Иногда происходит сращение опухоли с мочевым пузырём, соседними кишечными петлями, толстым кишечником, сальником с образованием единого малоподвижного конгломерата. При изъязвлении и распаде рака тонкого кишечника возникают кишечные свищи.
Кинические проявления рака подвздошной кишки развиваются постепенно. Первыми симптомами являются диспептические явления:
- Тошнота;
- Рвота;
- Нарушение;
- Моторики;
- Сильные спастические колики.
У пациентов быстро снижается аппетит, появляется отвращение к еде и уменьшается масса тела. При множественных опухолях возникает кишечная непроходимость. Она характеризуется болями в животе, рвотой сначала желудочным содержимым, а затем и кишечным, вздутием живота, сухой кожей и обезвоживанием. При саркомах тонкого кишечника часто наблюдаются кишечные кровотечения.
Симптомы рака двенадцатиперстной кишки
Наиболее характерным и первым симптомом рака 12 перстной кишки является боль. На ранних стадиях заболевания болевой синдром с вовлечением в патологический процесс нервных элементов кишечной стенки. В этот период боль постоянная, ноющая, не связана с приёмом пищи. При местно распространённом процессе и прорастании раковой опухоли в брыжейку толстой и тонкой кишки, поджелудочную железу, боли становятся жгучими. Возрастает их интенсивность и продолжительность, появляется постоянное чувство тяжести в подложечной области.
Развитие непроходимости проявляется нарастающими признаками сужения двенадцатиперстной кишки. Боль при раке 12-перстной кишки отдаёт в спину. Это обусловлено общностью иннервации двенадцатиперстной кишки с поджелудочной железой, привратником, печенью и желчным пузырём, желчными протоками. Тонкокишечная высокая непроходимость возможно развивается при распространении карциноида тонкой кишки на брыжейку. При экзофитном росте раковые опухоли часто подвергаются распаду. В этом случае первым признаком заболевания может быть внутрикишечное кровотечение.
Рак большого дуоденального сосочка (код по МКБ-10 С24) вызывает повышение давления в билиарной зоне и развитие механической желтухи. Для карциноида тонкой кишки характерно развитие паранеопластических синдромов, которые связаны с выработкой гормонов. Их симптомами являются приливы, аритмии и бронхоспазм.
Первым симптомом злокачественной опухоли большого дуоденального сосочка часто становится механическая желтуха, которая возникает на фоне соматического благополучия. Вначале желтуха перемежающаяся. Нормализация биохимических показателей крови обусловлена уменьшением отёка в области стенозированного желчного протока. При прогрессировании рака фатерова сосочка желтуха становится более стойкой. После интенсивных болей, сопровождающихся ознобами и проливными потами, у пациентов изменяется цвет кожи. Больные жалуются на выраженный зуд. Преходящий характер желтухи на поздних стадиях заболевания обусловлен распадом рака большого дуоденального сосочка, который сопровождается временным восстановлением проходимости желчного протока.

При пальпации живота врачи определяют увеличенную печень. У 60% пациентов под нижним краем печени прощупывают увеличенный желчный пузырь. При продолжительном нарушении проходимости желчевыводящих путей возникают цирроз печени и хронический панкреатит. Если рак большого дуоденального сосочка прорастает в стенку кишечника, при последующем распаде опухоли возможны кровотечения. При региональном метастазировании отмечается болевой синдром изменяется.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся сужение или перекрытие просвета протоков поджелудочной железы, из-за которых в пищеварительный тракт перестают поступать ферменты, так необходимые для расщепления жиров и белков. Снижение веса и авитаминоз становятся причиной мышечной слабости.
У больных раком большого дуоденального сосочка часто наблюдаются поносы. Они сопровождаются вздутием и болями в животе. Каловые массы глинисто-серые, зловонные. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается характера болевого синдрома изменяется. На поздних стадиях определяются истощение и расстройства функций органов, которые поражены отдалёнными метастазами.
Диагностика рака тонкого кишечника
При злокачественной опухоли двенадцатиперстной кишки врачи Юсуповской больницы выполняют фиброгастродуоденоскопию и контрастную рентгеноскопию. Для диагностики рака терминального отдела подвздошной кишки информативными являются колоноскопия и ирригоскопия.
Рентгенография пассажа бария позволяет выявить препятствия на пути продвижения контрастного препарата, участки сужений и супрастенотического расширения кишки. Во время эндоскопического исследования врач производит биопсию для последующей морфологической верификации диагноза. В сложных для диагностики случаях проводят селективную ангиографию брюшной полости.
Для того чтобы выявить метастазы и прорастание рака тонкого кишечника в органы брюшной полости, в Юсуповской больнице проводят комплексное обследование пациентов:
- Ультразвуковое исследование печени, поджелудочной железы, почек, надпочечников;
- Мультиспиральную компьютерную томографию органов брюшной полости;
- Рентгенографию грудной клетки;
- Сцинтиграфию костей.
Рак тонкого кишечника дифференцируют от доброкачественных опухолей, туберкулёза кишечника, окклюзии мезентериальных сосудов, болезни Крона. У женщин проводят дифференциальную диагностику с новообразованиями матки и придатков.
Пациентам с подозрением на рак тонкой кишки назначаются следующие исследования:
Рентгенограмма, КТ, ПЭТ при лимфоме тонкой кишки
Центральный клинический госпиталь федеральной таможенной службы России, Москва
Кафедра эндоскопической хирургии факультета последипломного образования Московского государственного медико-стоматологического университета
MALT-лимфома тонкой кишки, осложненная перфорацией и перитонитом: клиническое наблюдение
MALT-лимфомы (опухоли лимфоидной ткани, ассоциированной со слизистыми оболочками) относятся к В-клеточным неходжкинским лимфомам (НХЛ), происходящим из маргинальной зоны, наряду с маргинальными лимфомами селезенки и нодальными лимфомами маргинальной зоны. Причем MALT-лимфомы являются наиболее распространенным типом лимфом маргинальной зоны, составляя 50—70% всех наблюдений [1, 2].
Следует отметить, что поражения желудочно-кишечного тракта при НХЛ отмечаются, по данным литературы, в 4—25% случаев всех экстранодальных локализаций патологического процесса. В то же время число НХЛ среди всех злокачественных новообразований желудочно-кишечного тракта (ЖКТ) составляет от 1 до 10%. MALT-лимфомы в структуре НХЛ желудочно-кишечной локализации занимают 6—11% [2—4].
Наиболее часто встречающейся формой MALT-лимфом ЖКТ является MALT-лимфома желудка, которая составляет 30—40% от всех случаев данного заболевания. Поражения кишечника обнаруживаются у 4—8% пациентов с MALT-лимфомами, причем в тонкой кишке заболевание встречается в 2 раза чаще, чем в толстой. Среди внекишечных локализаций MALT-лимфом ведущее значение имеют поражения области головы и шеи, кожи, легких, щитовидной и молочных желез [5—7].
С точки зрения клинической картины заболевания MALT-лимфомы ЖКТ характеризуются длительным бессимптомным течением, а также могут сопровождаться рядом неспецифических симптомов. При поражении желудка заболевание может протекать под видом гастрита, при локализации в кишечнике основными жалобами пациентов могут быть чувство дискомфорта в животе, умеренные периодические боли, диспепсические явления. В ряде случаев отмечается появление признаков мальабсорбции [2, 6, 10, 11].
Среди осложнений MALT-лимфом кишечника ведущую роль играет кишечная непроходимость, которая, по некоторым данным, развивается у 70—80% больных. Другие острые угрожающие жизни состояния, такие как перфорация опухоли и кровотечение встречаются относительно редко (в 1—3% случаев) [2, 4, 7].
Принципы лечения MALT-лимфом ЖКТ зависят от локализации образования и стадии злокачественного процесса. При поражении желудка основной методикой лечения является антихеликобактерная терапия, которая в 50—80% случаев позволяет достичь ремиссии. В случае неэффективности эрадикационной терапии, а также при высокой степени злокачественности опухоли рекомендуется комбинированное лечение (химиотерапия, лучевая терапия, хирургическое вмешательство) [3, 5, 6]. При локализации лимфомы в кишечнике применяются хирургические методики, лучевая, моно- и полихимиотерапия, комбинированное лечение. Роль хирургического лечения лимфом тонкой и толстой кишки особенно высока в связи со значительной долей осложнений, требующих срочного хирургического вмешательства [1, 2, 8].
Мы располагаем опытом лечения пациентки с MALT-лимфомой тонкой кишки, впервые выявленной при перфорации опухоли и развитии клинической картины перитонита. Приводим наше наблюдение.
Больная П., 70 лет, 16.04.2012 госпитализирована в хирургическое отделение Центрального клинического госпиталя федеральной таможенной службы России (ЦКГ ФТС) с жалобами на выраженные боли в животе, усиливающиеся при изменении положения тела, кашле, на тошноту, общую слабость.
Из анамнеза известно, что пациентка с 26.08.2010 по 09.09.2010 находилась на стационарном лечении в терапевтическом отделении ЦГК ФТС по поводу лихорадки и анемии неясного генеза. Лихорадка впервые появилась в августе 2010 г., характеризовалась вечерними подъемами температуры тела до 39,0—39,5 °С, ночной потливостью. Уровень гемоглобина в крови при госпитализации составлял 98 г/л. С 1980 г. у больной диагностирован хронический вирусный гепатит С, с 1989 г. — целиакия. После проведения курса антианемической терапии больная по собственному желанию была выписана на амбулаторное лечение. Однако в связи с продолжающейся лихорадкой 20.09.2010 пациентка была госпитализирована в стороннее медицинское учреждение, где в процессе обследования были отвергнуты гематологическая, онкологическая и ревматологическая причины заболевания. В качестве возможного фактора, вызывающего лихорадку, были названы энтерит, не уточненный на фоне целиакии, или абсцесс неясной локализации. От дальнейшего обследования в данном учреждении здравоохранения больная отказалась и 11.11.2010 вновь поступила в терапевтическое отделение ЦКГ ФТС с продолжающейся ежевечерней лихорадкой. При этом пациентка отмечала, что за предшествующие 3 мес похудела на 10 кг. В результатах лабораторных анализов обращали внимание лейкоцитоз (до 12 тыс.) с палочкоядерным сдвигом (до 22%), гипопротеинемия (50 г/л), положительная реакция на скрытую кровь в анализе кала. За время пребывания в стационаре были проведены эзофагогастродуоденоскопия (поверхностно-атрофический гастрит, признаки атрофической дуоденопатии), колоноскопия (единичный дивертикул ободочной кишки), компьютерная томография органов брюшной полости и малого таза (признаки энтерита, количественное увеличение лимфатических узлов (ЛУ) брыжейки тонкой кишки, гепатомегалия, жировой гепатоз), энтерография (дефектов наполнения не выявлено). Больная также неоднократно осматривалась специалистами-консультантами из сторонних отделений терапевтического профиля. Из лечебных мероприятий пациентке проводилась массированная антибиотикотерапия со сменой антибактериальных препаратов (цефтриаксон, амикацин, тиенам). После назначения каждого из препаратов наблюдалась положительная динамика в виде нормализации температуры тела, снижения лейкоцитоза, однако после отмены антибиотика симптоматика возвращалась. В связи с данной картиной заболевания была начата терапия преднизолоном ex juvantibus, при проведении которой был получен регресс лихорадки. Больная 30.12.2010 была выписана под амбулаторное наблюдение с рекомендациями продолжить прием преднизолона. Диагноз: целиакия с синдромом мальдигестии III степени, вторичная железодефицитная анемия средней степени тяжести, хронический вирусный гепатит С, класс А, многоузловой эутиреоидный зоб II степени, кисты почек, цисциркуляторная энцефалопатия II степени, атеросклероз брахицефальных артерий, синдром вегетативной дистонии.
С 12.01.2011 по 19.01.2011 в терапевтическом отделении ЦГК ФТС было проведено контрольное обследование. Из жалоб у пациентки сохранялась умеренная общая слабость, температура тела на фоне приема стероидных гормонов оставалась нормальной. Была отмечена прибавка в весе на 2 кг. При выписке было рекомендовано продолжить прием преднизолона.
В ходе настоящей госпитализации в хирургическое отделение госпиталя при осмотре больной определялась резко выраженная болезненность при пальпации во всех отделах живота, который был умеренно вздут. Положительные симптомы раздражения брюшины определялись во всех отделах. В анализах крови выявлены лейкоцитоз (16,7 тыс.), гипопротеинемия (44 г/л). По результатам рентгенографии органов грудной клетки и обзорной рентгенографии брюшной полости диагностирована правосторонняя нижнедолевая пневмония. Данных, подтверждающих горизонтальные уровни жидкости, кишечные арки, свободный газ в брюшной полости, не получено.
Учитывая клиническую картину диффузного перитонита, больную после кратковременной подготовки в условиях реанимационного отделения в экстренном порядке оперировали. Хирургическое вмешательство начато с проведения диагностической лапароскопии. При ревизии в брюшной полости во всех отделах до 500 мл гноевидного мутного выпота, наложения фибрина. Петли тонкой и толстой кишки гиперемированы, отечные, вяло перистальтируют, умеренно раздуты. С учетом распространенности и степени выраженности процесса решено произвести конверсию доступа. Произведена среднесрединная лапаротомия. Со стороны печени, желчного пузыря, поджелудочной железы, желудка, толстой кишки патологии не выявлено. При ревизии тонкой кишки на расстоянии 1,5 м от илеоцекального угла обнаружено циркулярное утолщение стенки кишки до 4—5 мм на протяжении 6 см без нарушения проходимости. В центре образования определялось перфоративное отверстие до 2 мм, откуда поступало кишечное содержимое. В брыжейке тонкой кишки в проекции опухоли определялся пакет ЛУ, увеличенных до 2—4 см, мягкоэластичной консистенции. Интраоперационный диагноз: перфорация опухоли тонкой кишки. Разлитой фибринозно-гнойный перитонит. Произведено: резекция участка тонкой кишки с опухолью с отступом по 20 см в стороны от образования; клиновидная резекция брыжейки тонкой кишки с ЛУ. Культи кишки прошиты с использованием аппаратного шва, наложен анастомоз бок-в-бок, окно в брыжейке ушито узловыми швами. В тонкую кишку на 30 см заведен назоинтестинальный зонд. Произведены санация и дренирование брюшной полости, лапаротомная рана послойно ушита наглухо.
Течение послеоперационного периода осложнялось наличием у пациентки внебольничной нижнедолевой пневмонии. Проводилась дезинтоксикационная, массивная антибактериальная терапия, физиотерапия. На фоне лечения пневмония разрешилась. Швы сняты на 11-е сутки после операции, рана зажила первичным натяжением. При контрольном УЗИ органов брюшной полости свободной жидкости, затеков, инфильтратов не выявлено. Температура тела при выписке в пределах нормы. Гистологическое исследование операционного материала: крупноклеточная лимфома (MALT-лимфома) тонкой кишки с изъязвлением и перфорацией стенки кишки. В краях резекции и ЛУ брыжейки признаков опухолевого роста не обнаружено. В ЛУ определяется неспецифическая реактивная гиперплазия по В-клеточному типу. Пациентка выписана 04.05.2012 в удовлетворительном состоянии под наблюдение онколога по месту жительства.
Таким образом, представленный случай из практики демонстрирует не самый типичный вариант течения такого редкого заболевания, как MALT-лимфома тонкой кишки. У пациентки в течение длительного времени существовала весьма выраженная симптоматика, характер которой, однако, не позволил предположить и определить лимфому тонкой кишки. И несмотря на то что локализация патологического процесса при ранее производившихся обследованиях была определена верно, природа заболевания до возникновения хирургического осложнения выяснена не была. Это связано в первую очередь с низкой доступностью тонкой кишки для стандартных эндоскопических и визуализационных методов исследования, в то время как такие методики, как интестиноскопия и капсульная эндоскопия остаются малораспространенными. Интересным также представляется, что больная в течение длительного времени страдает целиакией и хроническим вирусным гепатитом С, которые, как сообщается, повышают риск развития лимфом кишечника.
В итоге следует отметить, что различные заболевания тонкой кишки, в том числе MALT-лимфома, обусловливают необходимость более широкого внедрения современных эндоскопических технологий, что может предотвратить при длительном течении патологического процесса развитие угрожающих жизни состояний и способствовать проведению хирургического лечения в плановом порядке, если имеются показания к выполнению операции.
Читайте также:
- Анатомия: Статический анализатор. Ядро анализатора импульсов от внутренних органов
- Стратификация риска в отделении неотложной помощи. Предоперационная стратификация риска перед некардиальными операциями
- Синдром Неттлшипа (Nettlship)
- ЭРХПГ, КТ, МРТ, УЗИ признаки восходящего холангита
- Атопический вариант воспаления в легких.
