Ретинопатия недоношенных новорожденного. Причина и диагностика
Добавил пользователь Владимир З. Обновлено: 02.02.2026
Ретинопатия недоношенных - это болезнь, которая ведет к слепоте, она распространена в большинстве стран мира, поражает глубоко-недоношенных малышей.
Болезнь стала известна в 1942 году благодаря офтальмологу из США Терри, в работах которого она называлась ретролентальная фиброплазия. На сегодня болезнь отличается тяжелым и быстрым течением.
Виды ретинопатии недоношенных:
1. По распространенности поражения
2. По расположенности патологического процесса
3. По активности течения
У большинства детей (по статистике, от 60 до 80%) заболевание самопроизвольно регрессирует, и у 55-60% детей не наблюдается на глазном дне остаточных изменений. В иных случаях ретинопатия недоношенных протекает тяжело, наблюдается прогресс до образования рубцов.
В ¾ случаев наблюдается ретинопатия классического типа, которая проходит последовательно от первой до пятой стадии. Но бывает тяжелая форма - Rush-болезнь или плюс-болезнь, при которой течение наиболее быстрое, отличается злокачественностью процесса.
Осложнения при ретинопатии недоношенных:
- и амблиопия
- астигматизм и близорукость
- катаракта
- отслоение сетчатки (может появиться у подростков в процессе активного роста яблока глаза и, как следствие, растягивания рубцовой ткани).
Что провоцирует / Причины Ретинопатии недоношенных:
В середине 20 века нашли связь между нарушением роста сосудов и высокой концентрацией кислорода в кювезах. Обменные процессы в сетчатке осуществляются не при помощи дыхания, а гликолиза. Энергия образуется вследствие расщепления глюкозы, этот процесс протекает без участия кислорода.
Под влиянием кислорода угнетается гликолиз, сетчатка погибает, на ее месте образуется соединительная и рубцовая ткани. Потому не так давно считалось, что единственная причина ретинопатии недоношенных - это высокая концентрация кислорода в инкубаторах. После этого открытия ограничили его применение, потому частота заболевания снизилась. Но возросла смертность от респираторного дистресс-синдрома и количество тяжелых последствий гипоксии у выживших.
Ретинопатия недоношенных на сегодня считается мультифакторной болезнью. Это значит, что многие факторы могут вызвать рассматриваемое заболевание. В группе риска, прежде всего, недоношенные дети с массой тела при рождении менее 2000 грамм и сроком гестации до 34 недель. Увеличивается риск заболевания, когда проводится искусственная вентиляция легких дольше, чем 3 дня, и кислородотерапия длительностью от 30 дней.
Дополнительные факторы риска:
- мозга
- тяжелые внутриутробные инфекции
- световое воздействие на незрелую сетчатку
- кровоизлияния в мозг, возникшие в результате осложнений беременности и родов
- генетическая предрасположенность
Патогенез (что происходит?) во время Ретинопатии недоношенных:
Основой патогенеза ретинопатии недоношенных является незавершенное формирование глазного яблока, сетчатки и ее сосудистой системы. На шестнадцатой неделе беременности женщины начинается васкуляризация сетчатки плода - формируются его сосуды. Начинается процесс в центре диска зрительного нерва, идет к периферии, завершается на момент рождения ребенка в норме.
Чем раньше произошли роды, тем меньшая площадь сетчатки успела покрыться сосудами; более обширны бессосудистые, или аваскулярные зоны. У 7-месячного новорожденного наблюдают концентрическое недоразвитие сосудов сетчатки - нет сосудов на периферии, а в центральном отделе они сформированы. После рождения процесс образования сосудов усложняется за счет действия множества факторов:
Всё это может привести к ретинопатии. При данном заболевании останавливается нормальное сосудистое образование, они прорастают в глаз, в стекловидное тело. За хрусталиком начинается новообразование соединительной ткани, что приводит к натяжению и отслоению сетчатки. Болезнь начинается на 4-й недели жизни, а пик наблюдают на восьмой неделе. Болезнь обычно затрагивает правый и левый глаз, но поражение может быть неравномерным.
Симптомы Ретинопатии недоношенных:
Дети, которые родились раньше времени с весом до 1,4 кг, требуют тщательных и частых осмотров у офтальмолога. До 2х лет могут появиться такие симптомы:
- при рассматривании игрушек и прочих вещей ребенок подносит их ненормально близко к глазам
- ребенок не видит предметы, которые находятся от него на расстоянии
- у родителей есть ощущение, что ребенок смотрит не двумя глазами, а одним

Диагностика Ретинопатии недоношенных:
Обследование недоношенного ребенка на ретинопатию начинают проводить с 32-34 недели развития. Чаще всего это спустя 3-4 недели после дня рождения. Позже врач осматривает грудничка каждые 2 недели, пока не завершится процесс образования сосудов сетчатки. Если есть первые проявления ретинопатии недоношенных, осмотр нужно проводить 1 раз в неделю, пока не случится регресс ретинопатии или не стихнет активность процесса. При плюс-болезни осмотр проводится раз в 3 суток.
Обследование глазного дна проводится при помощи метода непрямой бинокулярной офтальмоскопии. Проводится осмотр с обязательным расширением зрачка (закапывается атропин), применяют специальные детские векорасширители. Первое обследование, как правило, проводят в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительным диагностическим методом и контрольным (за эффективностью лечения) является УЗИ глаз. необходима также дифференциальная диагностика между ретинопатией недоношенных и другими болезнями, при которых нарушено функционирование зрительного анализатора у недоношенных. Это аномалии развития зрительного нерва, частичная атрофия зрительного нерва. Для этого используют электроретинограмму и применяют регистрацию зрительных вызванных потенциалов.
В случаях, когда заболевание регрессирует, ребенка обследуют у лечащего врача 1 раз в пол года или год, пока ему не исполнится 18 лет. Это необходимо, чтобы исключить осложнения ретинопатии, которые могут возникнуть в период роста ребенка, особенно в пубертатном периоде.
Лечение Ретинопатии недоношенных:
Лечение третей стадии ретинопатии проводят при помощи лазеркоагуляции или криокоагуляции аваскулярной зоны сетчатки. Вмешательство должно быть осуществлено не позже 72 часов от момента диагностики. На стадиях 4 и 5 следует применять хирургические методы лечения: транцилиарную витрэктомию и циркулярное пломбирование склеры.
Криокоагуляция в большинстве случаев проводится под наркозом, редко применяется местная анестезия. Замораживается бессосудистая часть сетчатки глаза. Процедура успешна более чем в 50 случаях из 100, в этих случаях прекращается развитие рубцовой ткани и патологический процесс останавливается. При проведении процедуры есть риск падения деятельности и нарушений дыхания. Потому при проведении криокоагуляции проводят непрерывный мониторинг больного. Когда процедура завершена, вокруг глаз ребенка появляются отеки, покраснения, гематомы. Они проходят на протяжении 7 дней.
Большинство офтальмологов сегодня предпочитают лазеркоагуляцию бессосудистой сетчатки, потому что этот метод менее травматичен, дает больший эффект, меньшее количество побочных реакций, можно точнее контроливать процесс вмешательства. Среди других преимуществ лазерной коагуляции выделяют:
- минимальный отек ткани после процедуры
- нет болезненных ощущений у ребенка, потому не нужно проводить обезболивание
- минимальное влияние на сердечную и дыхательную системы
Применяют методы криотерапии и лазера, а, если они не дали эффекта, склеропломбировка (иначе называется циркулярное пломбирование склеры). Она эффективна при отслойке сетчатки, особенно в тех случаях, когда отслоение небольшое. При проведении этой операции с внешней стороны глаза вставляется «заплатка» в месте отслойки, ее подтягивают, пока сетчатка не соприкоснется с местом отслойки. Информация исследований говорит о том, что метод актуален для последних стадий ретинопатии недоношенных детей. Зрение после проведения склеропломбировки значительно улучшается. Если операция не дает результатов или невозможно ее провести, применяют витрэктомию.
Витрэктомия - хирургический метод лечения, целью которого является удаление измененного стекловидного тела и рубцовой ткани с поверхности сетчатки для устранения ее натяжения и отслоения. В случае частичной отслойки сетчатки операция дает шанс сохранить зрение. В случае полной отслойки — прогноз неблагоприятный.
Профилактика Ретинопатии недоношенных:
Не паникуйте, если ребенок родился раньше положенного времени. Нужно провести осмотр офтальмолога, когда малышу исполнится 1 месяц, но не позже исполнения 1,5 мес. Важна регулярность осмотров лечащим врачом, как было указано ранее, пока ребенку не исполнится 45 недель (даже в случаях нахождения грудничка дома, а не в больнице).
При обнаружении симптомов заболевания соглашайтесь на лазерную операцию, поскольку, чем раньше она будет проведена, тем выше шанс восстановления зрения.
Не теряйте надежды, если заболевание находится на 4 или 5 стадии, ежегодно методики восстановления зрения прогрессирует, что дает шанс вернуть зрение больному ребенку.
К каким докторам следует обращаться если у Вас Ретинопатия недоношенных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ретинопатии недоношенных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Ретинопатия недоношенных
Ретинопатия недоношенных - вазопролиферативное поражение сетчатки, обусловленное незрелостью структур глаза у детей, рожденных раньше срока. Ретинопатия недоношенных характеризуется нарушением нормального васкулогенеза и нередко самопроизвольно регрессирует; в остальных случаях сопровождается помутнением стекловидного тела, миопией, астигматизмом, косоглазием, катарактой, глаукомой, тракционной отслойкой сетчатки. Ретинопатия диагностируется в ходе осмотра недоношенного ребенка детским офтальмологом с помощью офтальмоскопии, УЗИ глаза, электроретинографии, зрительных ВП. Лечение ретинопатии недоношенных может включать крио- или лазеркоагуляцию сетчатки, витрэктомию, склеропломбирование.

Общие сведения
Ретинопатия недоношенных - нарушение процессов васкуляризации сетчатки у детей, имеющих низкий гестационный возраст. Частота ретинопатии недоношенных в неонатологии и детской офтальмологии тесно коррелирует со степенью зрелости организма ребенка: так, у детей с массой тела менее 1500 г патология сетчатки развивается в 40-50% случаев; менее 1000 г - в 52-73%; а у глубоко недоношенных детей с массой тела менее 750 г - в 81-95% случаев. Парадоксальность ситуации заключается в том, что совершенствование условий выхаживания детей с экстремально низкой массой тела приводит к увеличению случаев ретинопатии недоношенных, которая в развитых странах становится ведущей причиной слепоты у детей.

Причины ретинопатии недоношенных
Нормальный васкулогенез (рост сосудов) сетчатки у плода начинается с 16 недели внутриутробного развития и завершается к 40 неделям гестации. Т. о., чем меньше гестационный возраст ребенка, тем больше в его сетчатке содержится аваскулярных зон. Наиболее подвержены возникновению ретинопатии недоношенных дети, рожденные от преждевременных родов ранее 34-ой недели гестации с массой тела менее 2000 г.
Развитие сосудов сетчатки регулируется различными медиаторами - факторами роста, из которых наиболее значимы и изучены фактор роста сосудистого эндотелия, фактор роста фибробластов и инсулиноподобный фактор. Нарушению регуляции нормального ангиогенеза и развитию ретинопатии у недоношенных способствуют условия, вызывающие изменение парциального давления кислорода и углекислого газа в крови. Дело в том, что метаболические процессы в сетчатке осуществляются посредством гликолиза, т. е. расщепления глюкозы, протекающего без участия кислорода. Поэтому длительное пребывание ребенка на ИВЛ, кислородотерапия, колебания в режиме назначения сурфактантов и т. п. способствуют развитию ретинопатии недоношенных.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и др. Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Классификация ретинопатии недоношенных
Принятая в мировой практике классификация ретинопатии недоношенных выделяет в течении заболевания активную и рубцовую (регрессивную) фазы. Активная фаза ретинопатии недоношенных, в зависимости от локализации и выраженности сосудистых изменений, подразделяется на 5 стадий:
- I стадия - образование демаркационной линии - узкой границы, отделяющей васкулярную (сосудистую) часть сетчатки от аваскулярной (бессосудистой).
- II стадия - формирование на месте демаркационной линии возвышения - демаркационного вала (гребня). Сосуды врастают в вал и могут образовывать небольшие участки неоваскуляризации.
- III стадия - в области вала появляется экстраретинальная фиброваскулярная пролиферация. Соединительная ткань и сосуды разрастаются по поверхности сетчатки и проникают в стекловидное тело.
- IV стадия - соответствует частичной отслойке сетчатки, обусловленной экссудативно-тракционным механизмом. Данная стадия ретинопатии недоношенных подразделяется на подстадии: IVa - без отслойки макулы и IVб — с вовлечением в отслойку макулярной зоны.
- V стадия - тотальное отслоение сетчатки воронкообразной формы (с узким, широким или закрытым профилем воронки).
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
Диагностика ретинопатии недоношенных
Для выявления ретинопатии обследованию детского офтальмолога подлежат все недоношенные через 3-4 недели после рождения. В более раннем возрасте признаки ретинопатии недоношенных еще не проявляются, однако при офтальмологическом осмотре может быть выявлена другая врожденная патология глаза: глаукома, катаракта, увеит, ретинобластома.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Лечение ретинопатии недоношенных
В I-II стадии ретинопатии недоношенных лечение не показано. В III стадии с целью предупреждения прогрессирования ретинопатии недоношенных до терминальных стадий проводится профилактическая лазеркоагуляция либо криокоагуляция аваскулярной зоны сетчатки (не позднее 72 часов от момента выявления экстраретинальной пролиферации).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное; в случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
Прогноз и профилактика ретинопатии недоношенных
У большинства детей ретинопатия недоношенных не прогрессирует дальше I-II стадии, изменения сетчатки подвергаются обратному развитию; при этом сохраняется достаточно высокая острота зрения. Тем не менее, у половины из них к 6-10 годам выявляются аномалии рефракции (близорукость, дальнозоркость, астигматизм), глазодвигательные нарушения (косоглазие, нистагм). При прогрессировании ретинопатии недоношенных до IV-V стадии или молниеносной форме заболевания прогноз на сохранение зрительной функции неблагоприятный.
Профилактика ретинопатии недоношенных - это, прежде всего, профилактика преждевременных родов; проведение терапии, направленной на пролонгирование беременности; правильное выхаживание недоношенных, их динамическое наблюдение детским офтальмологом. Дети, перенесшие ретинопатию недоношенных, в старшем возрасте должны проходить регулярное офтальмологическое обследование, включающее визометрию, рефрактометрию, электрофизиологические исследования, компьютерную периметрию и др.
Глубоко недоношенный ребенок
МКБ-10



Причины
В акушерстве и гинекологии выделяют несколько факторов, которые повышают вероятность преждевременных родов. Большую значимость имеют социально-экономические причины: профессиональные вредности, проживание в экологически неблагоприятных условиях, неполноценное питание будущей матери. Медико-биологические факторы риска недоношенности подразделяются на следующие категории:
- Материнские факторы. Риск досрочных родов возрастает при осложнениях беременности (тяжелые гестозы, аномалии прикрепления плаценты), хронических соматических и острых инфекционных болезнях. Причиной недоношенности выступает иммунологическая несовместимость беременной и ребенка.
- Плодовые факторы. У многих глубоко недоношенных детей присутствуют признаки внутриутробных инфекций, задержки развития. Патологии плода могут быть проявлением врожденных аномалий, хромосомных заболеваний.
- Социально-биологические факторы. К этой группе относят возраст родителей (до 18 или старше 40 лет), наличие вредных привычек. Глубоко недоношенные дети чаще рождаются у матерей, в анамнезе у которых были спонтанные аборты, привычное невынашивание, мертворождение.
Признаки глубоко недоношенного ребенка
Внешние признаки
Новорожденные имеют внешние особенности, которые обусловлены недоразвитостью всех систем организма. У таких детей размеры головы составляют до 1/3 длины тела, мозговая часть черепа преобладает над лицевой, черепные швы открыты. Характерны мягкие и недоразвитые ушные раковины, еле заметные ареолы и соски грудных желез. Глубоко недоношенные младенцы имеют большой распластанный живот с низко расположенным пупком.
Кожа очень тонкая, морщинистая, ярко-красного или цианотичного оттенка. На лице, спине и конечностях определяется обильный зародышевый пушок. Ногти тонкие, находятся на середине дистальных фаланг пальцев. У девочек большие половые губы не прикрывают малые, виден выступающий клитор и темно-красная промежность. У мальчиков пальпируется недоразвитая мошонка, яички в ней отсутствуют.
Выявляются признаки нервно-мышечной незрелости и гипотонуса скелетной мускулатуры. Новорожденный пребывает в позе лежа на спине с вытянутыми вдоль тела конечностями. Вследствие слабости мышц и недоразвития суставов конечности младенца податливы: определяется положительный симптом «шарфа» - запрокидывание руки вокруг шеи, сохраняется возможность беспрепятственно привести стопу к голове ребенка.

Функциональные особенности
Поражение ЦНС проявляется угнетением функций глотания и сосания, отсутствием кашлевого рефлекса. У глубоко недоношенных детей определяются критические нарушения терморегуляции, неспособность поддерживать температуру тела. Вследствие незрелости коры головного мозга двигательная активность регулируется подкорковой деятельностью: преобладают хаотичные движения, дрожание рук, клонические судороги.
Дыхание поверхностное и аритмичное, частота дыхательных движений колеблется от 40 до 90 вдохов в минуту. Характерно недоразвитие альвеол, отсутствие сурфактанта, низкая растяжимость легочной ткани. Пульс составляет 100-180 ударов за минуту, показатели систолического артериального давления не превышают 60-70 мм рт. ст., диастолического - 20-30 мм рт. ст. При глубокой недоношенности отмечается эмбриокардия, дисфункция миокарда, аритмия.
Желудок новорожденного имеет малые размеры - не более 2 мл/кг массы тела, выработка соляной кислоты и активность пищеварительных ферментов снижена. Недоношенность сопровождается слабой и монотонной перистальтикой кишечника, угнетением синтеза иммуноглобулинов А. Транзиторная потеря веса достигает 10-14%, показатели массы тела восстанавливаются в среднем в течение 3-х недель.
Большую важность в практической неонатологии имеет супрессия иммунной системы глубоко недоношенного новорожденного. Уровня материнских антител недостаточно для надежной защиты в первом полугодии жизни, система комплемента и другие неспецифические иммунные факторы недостаточно активны. Дети склонны к быстрой генерализации инфекции и септическим состояниям.
Осложнения
Глубоко недоношенные дети составляют до 60% в статистике перинатальной смертности, в 20-30 раз чаще погибают в первые 28 дней жизни, в 10 раз чаще имеют врожденные пороки развития. Выравнивание антропометрических показателей доношенных и недоношенных детей происходит на 2-3 году жизни. Даже при успешном выхаживании младенца на первых этапах, в будущем у него сохраняется высокий риск физической и интеллектуальной неполноценности.
До 70% детей имеют проявления бронхолегочной дисплазии, практически у всех развивается респираторный дистресс-синдром. Около 60% младенцев страдают от неврологических и нейросенсорных нарушений, у 14-16% развивается ДЦП. Ретинопатия встречается у четверти новорожденных, причем впоследствии большинство из них страдает от снижения остроты зрения. Тугоухость развивается у 20% глубоко недоношенных, у 2-4% из них имеет место глухота.
Из-за недоразвития ЦНС гипоксически-ишемическая энцефалопатия у таких новорожденных имеет более серьезный прогноз. До 47% детей демонстрируют грубую задержку психомоторного развития к годовалому возрасту. Типичным осложнением глубокой недоношенности является перивентрикулярная лейкомаляция. Гипогликемия новорожденных развивается в 4 раза чаще, неонатальная гипокальциемия встречается у 89% младенцев.
Диагностика
При начале родовой деятельности у женщины на сроке 22-28 недель живорожденный ребенок автоматически считается глубоко недоношенным. Для оценки степени зрелости используется шкала по Балларду, которая учитывает состояние кожи, развитие наружных половых органов, мышечный тонус. При обследовании ребенка придерживаются принципа минимальной инвазивности, чтобы не наносить дополнительную травму. Назначаются следующие виды исследований:
- Нейросонография. Ультразвуковое исследование проводится на 1-3-й день для выявления пороков развития мозга и неврологических заболеваний. При необходимости сонография повторяется каждые 3-7 дней до стабилизации состояния. Для уточнения диагноза на 2-м месяце жизни показана МРТ головного мозга.
- Аудиологический скрининг. Исследование назначается перед выпиской из стационара для исключения или подтверждения наличия тугоухости. Данные информативны при проведении диагностики не ранее 34-й недели постконцептуального возраста.
- Офтальмологический осмотр. В 4-6 недель жизни планируется первая консультация детского офтальмолога для оценки наличия ретинопатии недоношенных. Дальнейший график осмотров подбирается с учетом выявленных отклонений.
- Лабораторные анализы. Для оценки тяжести состояния ребенка проводится общий анализ крови с лейкоцитарной формулой, анализ мочи, исследование уровня глюкозы крови. В первые дни необходим контроль газов крови, по показаниям выполняется анализ на острофазовые показатели.

Лечение глубоко недоношенных детей
Консервативная терапия
В первые дни жизни младенца в инкубаторе поддерживается температура 36-37°С. В условиях закрытого кувеза ребенку требуется высокая влажность воздуха, которая ко 2-й неделе жизни снижается до оптимальных значений 50-60%. Как альтернатива для выхаживания могут применяться открытые реанимационные системы, кроватки с подогревом. По мере наращивания массы тела рассматривается метод «кенгуру». По показаниям назначаются медикаменты:
- эмпирическая антибиотикотерапия препаратами пенициллинового ряда или аминогликозидами для профилактики неонатальных инфекций;
- введение витамина К внутривенно или внутримышечно для профилактики спонтанных кровотечений;
- инъекции аналептиков для стимуляции дыхания, повышения тонуса скелетных мышц;
- инфузионная терапия для коррекции гипертонической дегидратации;
- введение сурфактанта (от одной до трех доз) для лечения синдрома дыхательных расстройств.
Вскармливание детей с ЭНМТ, которые имеют слабый глотательный рефлекс, проводится с помощью желудочного зонда. Субстратом выбора является сцеженное грудное молоко, которое при необходимости обогащается белками, углеводами, кальцием и фосфором. Объем разового кормления начинают с 0,5-1 мл, частота - до 12 раз в сутки. При тяжелом состоянии ребенка назначается парентеральное питание с постепенным переходом на энтеральное вскармливание.
Выписка глубоко недоношенных детей из стационара проводится при достижении массы тела 2000 г и общем удовлетворительном состоянии. К этому времени у младенца устанавливается нормальная частота пульса и дыхания, присутствует способность поддерживать стабильную температуру тела, налажено энтеральное питание. До выписки должны быть проведены плановые прививки и скрининговые исследования.
Реабилитация
Все дети, родившиеся глубоко недоношенными, после выписки из неонатального отделения требуют постоянного врачебного наблюдения. Для контроля динамики имеющихся нарушений назначается клинический, лабораторный и инструментальный мониторинг. Целью врачебной помощи на этом этапе является продолжение лечения, профилактика осложнений и инвалидности, консультирование родителей по особенностям ухода за ребенком.
Прогноз
Профилактика
Профилактика предполагает совершенствование медицинской помощи беременным женщинам. Необходимо своевременно выявлять пациенток из групп риска, проводить правильную подготовку к зачатию и осуществлять динамическое наблюдение в течение всей беременности. Превентивные меры включают отказ от вредных привычек, профилактические осмотры у гинеколога, выявление и лечение соматических болезней у женщин репродуктивного возраста.
3. Клинические рекомендации по оказанию медицинской помощи детям, родившимся в сроках гестации 22-27 недель/ Д.О. Иванов, О.Г. Капустина, Т.К. Мавропуло, А.И. Оболонский, Д.Н. Сурков. - 2016.
4. Недоношенные дети. Выхаживание и вскармливание недоношенных детей̆ с различной̆ массой̆ тела в родильном доме и на втором этапе выхаживания/ Губарева Г.Н., Кириенко О.С. - 2015.
А видеть-то он будет? или Почему при ретинопатии недоношенных счет идет на часы
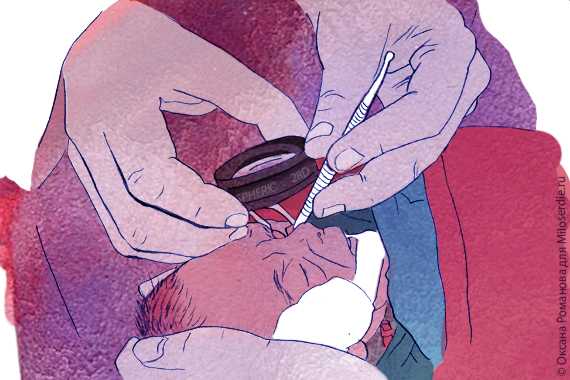
Вместе с директором фонда «Провидение» Еленой Осиповой, врачом-офтальмологом доцентом кафедры офтальмологии РНИМУ имени Н.И. Пирогова Ириной Асташевой и заведующим офтальмологическим отделением Детской городской клинической больницы им. З.А.Башляевой Сергеем Лесовым рассказываем самое важное про этот диагноз.
В названии болезни - два слова
Ретинопатия - это болезнь сетчатки глаза. Причины могут быть различны: гипертония, диабет. Но есть специфические проблемы с сетчаткой и у тех, кто поспешил родиться, тогда этот диагноз звучит как ретинопатия недоношенных. Не теряйте второе слово, или вас неверно поймут.
В чем проблема
У детей, родившихся раньше 36 недели беременности, сосуды сетчатки не сформированы. В норме сосуды сетчатки формируются к сорока неделям беременности. Причем для нормального развития сосудов глаза нужна именно внутриутробная среда, - если малыш рождается раньше срока и оказывается в условиях, отличных от внутриутробных, сосуды сетчатки могут начать развиваться неправильно.
Волноваться нужно, если
Ребенок родился до 34-35 недели гестационного возраста (время от последних месячных у мамы до родов) весом менее двух килограмм. У детей, родившихся после 36 недели беременности, это заболевание не встречается.
Опасны 3 и 4 стадии болезни
При благополучном исходе лечения заболевание заканчивается к пятидесятой-пятьдесят пятой неделе общего гестационного возраста (гестационный+время от рождения). Таким образом, время окончания ретинопатии недоношенных непосредственно зависит от того, на каком сроке родился ребенок. Для глубоко недоношенных (22-24 неделя беременности) это может быть четвертый-пятый месяц жизни. У родившихся на 32 неделе проблемы с сетчаткой - уже в полтора-два месяца.
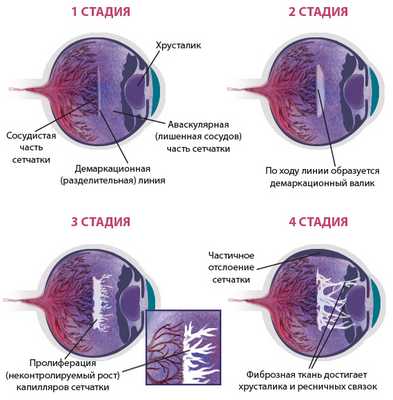
На первой стадии ретинопатии недоношенных на границе сосудистой и бессосудистой зон в глазу образуется демаркационная линия. Эта линия разграничивает зоны сетчатки с сосудами и без.
На второй стадии демаркационная линия начинает утолщаться, потому что внутри нее формируются незрелые сосуды. Образуется гребень или вал.
При грамотном лечении неосложненные первая и даже вторая стадия могут
вылечиться бесследно.
На третьей стадии начинается рост новообразованных сосудов и фиброзной ткани на сетчатке (экстраретинальная пролиферация).
На четвертой стадии волокна и выпоты (свободная жидкость, которую пропустили стенки незрелых сосудов) организуются в тяжи (выходы фиброзной ткани). Происходит частичная отслойка сетчатки. Четвертую стадию подразделяют на 4а - когда процесс образования тяжей идет по краям сетчатки, и 4б - когда тяжи образуются по центру - в центральной макулярной зоне сетчатки.
Если заболевание прогрессирует дальше, наступает пятая стадия с полной отслойкой сетчатки. При этом сетчатка приобретает воронкообразную форму.
Как отдельную особо тяжелую форму болезни выделяют заднюю агрессивную ретинопатию недоношенных. При таком течении болезнь начинает развиваться очень рано, протекает быстро, иногда минуя первую и вторую стадии.
Почему развивается заболевание
Сетчатка глаза недоношенного малыша из-за отсутствия сосудов испытывает дефицит кислорода, который должна приносить клеткам тканей кровь. Чтобы устранить проблему, организм запускает стремительное образование сосудов, но сосуды получаются слишком тонкие, их стенки пропускают жидкости, и внутри глаза образуется экссудат - выпот, свободная жидкость, которой там быть не должно. Могут появиться кровоизлияния.
На месте скоплений жидкости образуются тяжи - выходы фиброзной ткани, прикрепленные к сетчатке. В норме сетчатка ни к чему не прикреплена и свободно располагается на стекловидном теле - особой жидкости, покрывающей хрусталик. При ретинопатии тяжи прикрепляют сетчатку к сосудам ниже стекловидного тела и растягивают ее, как завязки фартук.
Дальше сетчатка натягивается и расслаивается, стекловидное тело заливается между ее слоями. В самых тяжелых случаях происходит отслоение сетчатки, и ребенок слепнет.
Можно ли предотвратить ретинопатию недоношенных
Можно. Для профилактики РН при первичной реанимации недоношенному ребенку дают кислород в специальной дозировке. Это должно предотвратить кислородное голодание мозга и сетчатки. В дальнейшем в кювезе или в ИВЛ уровень кислорода должен быть отрегулирован определенным образом.
Также ребенку вводят сурфактанты - специальные препараты, препятствующие слипанию легких, чтобы избежать кислородного голодания. Все это - стандартные процедуры при реанимации новорожденных.
Но иногда, даже если все эти процедуры проведены, заболевание развивается все равно - к сожалению, медицина не способна контролировать абсолютно все процессы в организме, и тогда нужно специальное лечение.
Где рожать, чтобы ребенка выходили
С 2006 года по национальному проекту «Здоровье» в российских регионах было построено более пятидесяти государственных перинатальных центров - в Брянске, Саратове, Краснодаре и др., - специализирующихся на выхаживании детей с разными патологиями, в том числе и недоношенных.
Преждевременные роды, как правило, - прогнозируемая ситуация. Если существует такой риск, будущим родителям следует наблюдаться в перинатальном центре.
В Москве и Санкт-Петербурге на дохаживании недоношенных специализируются некоторые больницы, где есть отделения патологии новорожденных. В этом случае роддом, к которому прикрепляют женщину, заранее планирует, что младенец будет перевезен в одно из таких отделений.
Если нет возможности транспортировать ребенка в профильный центр, его должны выходить в обычном роддоме - протоколы выхаживания недоношенных едины и известны.
В таком случае нужно заранее обсудить вопрос о том, есть ли в роддоме специалист с опытом выхаживания таких детей.
Грамотное выхаживание может предотвратить развитие болезни, но это, увы, не гарантия, поэтому
особенно важно, чтобы ребенка из группы риска по развитию РН на четвертой неделе жизни осмотрел офтальмолог. Далее осмотры офтальмолога должны проходить каждые две недели.
Если недоношенного ребенка после родов перевезли в перинатальный центр, его осмотрит офтальмолог центра. Если ребенка к этому времени уже успели выписать домой, на осмотр к офтальмологу его должны принести родители. Оптимальный вариант амбулаторного наблюдения - специальный кабинет катамнеза при стационаре, где выхаживают недоношенных; направление туда дает педиатр из районной поликлиники.
Если ребенка не перевозили в перинатальный центр, а выхаживали в роддоме, главный врач роддома должен вызвать офтальмолога из перинатального центра (или организовать перевоз ребенка), так как своего офтальмолога в штате роддома нет. Очень важно, чтобы на первый осмотр офтальмолога ребенок попал вовремя - на четвертой неделе жизни и далее - регулярно, - чтобы не пропустить начало болезни, ведь лечить ее будет сложнее.
Болезнь обнаружена: что делать

При развитии ретинопатии осмотры офтальмолога должны проводиться каждую неделю вплоть до выздоровления. При диагностике задней агрессивной ретинопатии недоношенных (ЗАРН) осмотры проводят раз в три дня.
Процедуры
При ранних стадиях РН показано применение кортикостероидов и антиоксидантов. Под воздействием лечения на этих стадиях болезнь уходит без каких бы то ни было последствий.
При третьей стадии РН показана лазеркоагуляция сетчатки - прижигание бессосудистой зоны сетчатки лазером, чтобы предотвратить развитие новообразованных сосудов. В некоторых случаях вместо лазеркоагуляции используется криокоагуляция - промораживание сетчатки специальным воздействием холода.
Если заболевание спрогрессировало до четвертой стадии, лазеркоагуляцию делать бессмысленно. В этом случае применяют викрэктомию - удаление тяжей и части стекловидного тела. В результате отслоенные участки сетчатки вновь прилегают к глазу и зрение восстанавливается.
Все эти процедуры проводятся в специализированных офтальмологических центрах.
Еще один способ лечения, начиная со второй+ стадии, - введение ингибиторов факторов роста эндотелия сосудов, при ЗАРН этот метод становится основным.
Введение ингибиторов при РН - это процедура, когда препарат вводят интравитреально - в полость глаза.
Из ингибиторов факторов роста сосудов в России используют препарат Ранибизумаб (Луцентис) (с июля 2020 года он включен в список препаратов, выделяемых по ОМС). Сейчас клинические испытания проходит Афлиберцепт (Элеа).
Практикуются и комбинированные процедуры, когда сначала показана лазеркоагуляция, а потом введение ингибиторов. К сожалению, есть немногочисленные случаи, когда глаза ребенка не реагируют на лечение, наступает слепота.
Основные процедуры при ретинопатии недоношенных проводят в возрасте двух-трех месяцев жизни ребенка.
Бывают ли случаи РН у детей старше полугода?
Сергей Лесовой, заведующий офтальмологическим отделением Детской городской клинической больницы им. З.А.Башляевой: «Рецидивы ретинопатии недоношенных после полугода бывают у детей, которым делали интравитреальное введение препаратов, и где не было достигнуто полное выздоровление. Самый взрослый ребенок, которого я видел с рецидивом ретинопатии недоношенных, был возраста 1 год и 7 месяцев. Мы делали ему лазеркоагуляцию сетчатки. Болезнь отступила. Но это единичный случай».
Особенности маршрутизации при РП в России
Лазеркоагуляцию в России делают только в больших офтальмологических центрах. Например, в Башкирии для прохождения этой процедуры направят в Уфу, где в офтальмологическом отделении республиканской детской клинической больницы - всего пять коек.
Поскольку введение ингибиторов в регионах в России до сих пор не делают, иногда вместо этой процедуры детей направляли сразу на викрэктомию. Это неправильно.
Для этого заведующий офтальмологическим отделением, где лежит ребенок (в регионе) должен связаться с заведующим отделением в московской ДГКБ им. З.А. Башляевой (Тушинская больница), или НПЦ специализированной помощи детям им. В.Ф. Войно-Ясенецкого (центр в Солнцево).
Координаты врачей родителям подскажут в фонде «Провидение». Москвичам введение ингибиторов при РН могут провести также в Морозовской детской больнице.
Для госпитализации потребуется свидетельство о рождении ребенка, направление и медицинский полис. Все процедуры по лечению РН проводятся по ОМС бесплатно.
Главное - успеть вовремя, то есть как можно раньше, в первые два месяца жизни малыша.
Но некоторые дети к моменту, когда им показано введение ингибиторов, еще находятся на ИВЛ или на дохаживании. Их придется перевозить в Москву на спецмашине в сопровождении врача, либо санавиацией.
Подобные услуги в ОМС не входят. В любом случае ребенок должен прибыть на процедуру, как только врачи разрешат транспортировку.
Если лечение провести правильно и в срок, зрение ребенка в большинстве случаев восстановится. Более того, известны случаи, когда дети, перенесшие лазеркоагуляцию, к семи-восьми годам имеют стопроцентное зрение. Хотя, если ребенок перенес РН четвертой-пятой стадии, зрение, как правило, снижается.
С другой стороны, близорукость, астигматизм, косоглазие, поражение зрительных путей у недоношенных встречается чаще, чем у детей, рожденных в срок. Но с ретинопатией недоношенных это не связано.
Главный миф ретинопатии недоношенных: «Потому что не капали капельки»
Ирина Асташева, врач-офтальмолог, к.м.н., доцент кафедры офтальмологии РНИМУ имени Н.И. Пирогова: «Никаких специальных капель от ретинопатии недоношенных, которые оказывали бы профилактическое, либо лечебное воздействие, не существует.
В настоящее время внедряется в практику препарат, воздействие которого аналогично лазеркоагуляции, и еще по одному лекарству завершаются клинические испытания. Но этих лекарств пока нет на российском рынке.
После любой офтальмологической операции назначают антибактериальные капли. Если их не применять, - возможно инфицирование глаза. После лазеркоагуляции антибактериальные препараты капают, как правило, дня три. После викрэктомии - дней десять, это определяет врач, который проводил операцию. Как правило, все время, когда необходимо применение таких препаратов, ребенок еще находится в больнице».
Поможет фонд
Фонд помощи недоношенным детям и их семьям «Провидение» спасает зрение детям уже более двух лет и недавно издал книгу для родителей «Смотри на мир»: специалисты о ретинопатии недоношенных», написанную простым, доступным языком, а также запустил онлайн-курс для родителей от перинатальных психологов «Трудные роды: принять и пережить».
Получить подробную консультацию, как действовать, если у ребенка обнаружили ретинопатию, можно по телефонам фонда:
Иллюстрации: Оксана Романова

Согласно печальной статистике, практически у каждого третьего недоношенного младенца обнаруживается офтальмологическая патология — ретинопатия недоношенных, причем ее удельный вес у детей с массой тела при рождении менее 750г составляет 81-95%.
Ретинопатия недоношенных (РН) — это аномалия глаз, выявляемая у родившихся раньше срока младенцев, обусловленная нарушением формирования сосудов светочувствительной оболочки глаза (сетчатки). В некоторых случаях подобная проблема способна стать причиной абсолютной слепоты.
Детские офтальмологи «Клиники доктора Шиловой» специализируются на точной диагностике и эффективном лечении ретинопатии в Москве: мы располагаем всем необходимым оборудованием и квалифицированными специалистами для сохранения зрения вашего ребенка.
В середине прошлого века, специалистами была выявлена связь между высоким содержанием кислорода в младенческих кювезах (медицинских инкубаторах для новорожденных) и изменением роста сосудов их глаз. Это связано с тем, что высокий уровень кислорода в крови новорожденного ребенка или его сильные колебания приводят к дисбалансу гормонов, контролирующих рост сосудов сетчатки, вызывая их патологическое разрастание. Поэтому главной причиной ретинопатии недоношенных было принято считать высокий уровень кислорода, подаваемого в кювезы для недоношенных младенцев. Ограничение поступления кислорода после установления данного факта снизило частоту возникновения РН. Однако, это стало причиной роста летальных исходов из-за респираторного младенческого дистресс-синдрома, а также увеличения у выживших детей частоты определенных тяжелых последствий кислородного голодания. В настоящее время выработаны оптимальные протоколы выхаживания таких новорожденных, позволяющие значительно снизить риск развития осложнений, в том числе и ретинопатии недоношенных. Но для этого требуется современное оборудование и высокая квалификация неонатологов.
Сегодня ретинопатию недоношенных принято относить к разряду полиэтиологических заболеваний, на возникновение которых влияют многие причины. В группу риска по данному заболеванию относят недоношенных младенцев, чья масса тела к моменту рождения не достигла 2000 грамм, а срок гестации был менее 34 недель. К тому же риск РН серьезно возрастает, если такому ребенку более трех дней проводится искусственная вентиляция легких и дольше 1 месяца — кислородотерапия.
Дополнительными факторами, вызывающими патологию, способны стать:
- Генетическая предрасположенность (теоретически);
- Тяжелые инфекции периода внутриутробного развития;
- Ишемия мозга вследствие кровоизлияния, произошедшего из-за осложненной беременности или родов.
Как проявляется ретинопатия недоношенных
Основная причина РН - незавершенный процесс формирования сосудистой сети (васкуляризация) сетчатки глаза младенца в естественных условиях (т.е. внутриутробно). Известно, что начало васкуляризации сетчатки плода приходится на 16 неделю гестации. Формирование сосудов, при этом, начинается от центра диска зрительного нерва в направлении периферии. Этот процесс, обычно, завершается к моменту рождения ребенка на стадии доношенности (40 нед гестации).
Таким образом, чем ребенок рождается раньше, тем меньшая площадь его сетчатки покрыта сосудами, а площадь сетчатки без сосудов (аваскулярная) — большая. У рожденных 7-месячными младенцев наблюдается недоразвитие сосудов сетчатки концентрического типа: в ее центральном отделе уже налажено кровоснабжение, а периферия страдает от гипоксии и недостатка питательных веществ по причине отсутствия сосудов. После рождения на процесс формирования сосудов недоношенных детей также воздействуют определенные патологические факторы: агрессивная внешняя среда, кислород, свет, которые при неблагоприятном стечении обстоятельств способны запустить механизм развития ретинопатии.
Главное проявление данной патологии - прекращение процесса нормального формирования сосудов глазного дна, с прорастанием их в стекловидное тело. Следующим этапом становится образование в стекловидном теле соединительной ткани, что является причиной натяжения сетчатки и может вызвать ее отслойку.
Как правило, РН начинается на 4 неделе жизни младенца, а его пик приходится на 8 неделю, что соответствует времени доношенности. Обычно заболевание выявляется на обоих глазах одновременно, хотя один глаз может иметь большую степень поражения.
Ретинопатию недоношенных принято подразделять (классифицировать) в соответствии:
- С местоположением процесса патологии относительно диска зрительного нерва.
- По объему поражения. Подобно циферблату часов, окружность глаза делится на 24 участка — часа. Распространенность заболевания — это количество часов, подвергшихся поражению.
- По стадии. Заболевание характеризуется прогрессированием процесса. Его постепенное развитие происходит от 4 до 10 недели жизни, проходя за это время с 1 по 5 стадии. На третьей стадии, носящей название «пороговой», как правило, назначается коагуляция сетчатки. На пятой, при отсутствии адекватного лечения происходит тотальная отслойка сетчатки с полной потерей зрения.
Кроме того, в течении патологического процесса выделяют фазы активности: острую и регрессивную (рубцовую).
В большинстве случаев РН подвержена самопроизвольному регрессу, причем остаточные изменения на глазном дне могут отсутствовать у 55-60% детей. Однако такая патология нередко протекает и более тяжело, с прогрессированием вплоть до тотальной отслойки сетчатки.
Классически тип течения РН отмечается в 75% случаев, при этом заболевание последовательно проходит все 5 стадий. Кроме того, существуют злокачественные формы ретинопатии - заднеагрессивная форма и «плюс»-болезнь, характеризующиеся молниеносным течением без выраженной стадийности.
Для любой формы ретинопатии недоношенных характерно возникновение разного рода осложнений, очень часто она сочетается с:
- близорукостью и астигматизмом;
- косоглазием и амблиопией;
- катарактой;
- глаукомой;
- отслойкой сетчатки
Причем отслойка нередко возникает в подростковом возрасте из-за происходящего при интенсивном росте глаза растяжения остаточной рубцовой ткани.
Диагностика РН
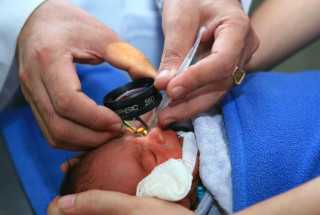
Недоношенных младенцев начинают обследовать на предмет выявления ретинопатии начиная обычно с 30-32 недели. При отсутствии патологии в этот период, дальнейшие осмотры проводятся каждые 2 недели, до завершения срока формирования сосудов сетчатки. Выявление первых признаков заболевания требует еженедельных осмотров офтальмологом вплоть до окончательного регресса патологии или стихания острого процесса. При «плюс»-болезни осмотры проводятся каждые 3 дня.
Для исследования глазного дна детей применяют метод непрямой бинокулярной офтальмоскопии. Для осмотра выполняется капельное расширение зрачка, иногда, применяются векорасширители. Как правило, первое обследование назначается под аппаратным контролем в отделении интенсивной терапии.
С целью диагностики, а также для осуществления контроля над эффективностью хирургического лечения, назначают УЗИ глаз. Дифференциальная диагностика ретинопатии осуществляется с другими офтальмологическими заболеваниями, способными вызывать нарушения зрения у недоношенных младенцев. К ним относят: частичную атрофию зрительного нерва, аномалии развития глазного яблока и др. В качестве метода функционального исследования применяют регистрацию зрительных вызванных потенциалов (ЗВП) и электроретинографию (ЭРГ).
При регрессе ретинопатии недоношенных, офтальмологические обследования детей проводятся раз в полгода до периода совершеннолетия (18 лет). Цель таких осмотров — исключение возможных осложнений, которые сопутствуют ретинопатии (в том числе — подростковой отслойки сетчатки).
На третьей пороговой стадии РН в качестве лечения применяют лазеркоагуляцию (реже - криокоагуляцию) аваскулярной зоны сетчатки. Более подробно про эту операцию на странице «Хирургические операции на глазах«.
В более развитых стадиях заболевания назначается хирургическое вмешательство — циркляж склеры и/или витрэктомия.
Большинство специалистов сегодня, в том числе и наши детские офтальмологи, склонны проводить малышам наименее травматичную операцию лазеркоагуляции аваскулярной зоны сетчатки. Процедура транспупиллярной (череззрачковой) лазеркоагуляции более эффективна, имеет меньше негативных последствий, проходит под более точным контролем хирургического вмешательства, чем криокоагуляция. Существуют и иные веские преимущества лазерной коагуляции:
- ее безболезненность, что дает возможность проведения операции без применения общего наркоза;
- отсутствие послеоперационных отеков;
- минимальное влияние на дыхательную и сердечную системы.
Когда эффект от проведения лазерной или крио процедуры отсутствует, отслойка сетчатки прогрессирует и процесс переходит в 4 — 5 стадии, обязательно выполнение хирургической операции. Если отслойка сетчатки неполная, всегда остается шанс сохранить зрение. При полной отслойки сетчатки прогноз по зрению неблагоприятный.
Обращайтесь к врачам-офтальмологам «Клиники доктора Шиловой» уже сегодня! Используйте наши 100% немецкие технологии и опыт специалистов по ретинопатии недоношенных для сохранения зрения своего ребенка.
Читайте также:
- Злокачественные нейрогенные опухоли средостения. Пример саркомы средостения
- Холангиографиия после удаления желчного пузыря и при опухоли.
- Примеры метастаза в сетчатку и стекловидное тело
- Пересадка кожи при ожогах век. Рекомендации
- Реактивные изменения ушибленных ран. Зоны некроза при ушибленных ранах
