Результаты лечения посттравматического бельма роговицы. Рекомендации по выбору тактики
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Реабилитация пациентов с сосудистыми бельмами различной этиологии является одной из трудноразрешимых проблем офтальмологии. В большинстве случаев это стойкие помутнения роговицы, развившиеся в результате тяжелых травм, ожогов глазного яблока, а также терминальные стадии дистрофии роговицы. Изменения переднего отрезка глаза сопровождаются грубой рубцовой деформацией век, конъюнктивы, склеры, укорочением конъюнктивальных сводов, лимбальной недостаточностью, дистрофическими изменениями всех слоев роговицы, формированием ретрокорнеальных и зрачковых мембран, зрачковым блоком, вторичной глаукомой на фоне топографо-анатомических изменений структур угла передней камеры, хроническим кератоувеитом, помутнением хрусталика. Патология переднего отрезка глаза нередко сочетается с поражением заднего отрезка глаза, которая проявляется грубой деструкцией и помутнениями стекловидного тела, наличием эпиретинальных мембран, шварт, дистрофическими изменениями сетчатки, атрофией зрительного нерва, высокой степенью риска развития отслойки сетчатки. Лечение таких пациентов многоэтапное, требующее высококвалифицированных хирургических навыков.
Единственно возможным методом восстановления зрения у пациентов этой тяжелой группы является кератопротезирование, которое при отсутствии грубой патологии со стороны структур заднего отрезка глаза может дать высокие оптические результаты после операции [2, 3, 6, 8, 9]. Наличие целого ряда сопутствующей патологии глаза увеличивает риски осложненного течения послеоперационного периода на любом этапе реабилитации. Так, по данным литературы, среди осложнений заднего сегмента глаза после кератопротезирования выявляются эндофтальмит (1,7-36,4%), отслойка сетчатки (0,9-27,3%), воспаление сосудистой оболочки (1,9-20%), гемофтальм (0,9-3,6%) [2, 5, 7]. В таких случаях возникает необходимость в проведении хирургического вмешательства на заднем отрезке глаза и в первую очередь - витрэктомии. Однако особенности исходного состояния глаза, а также следствие перенесенных ранее хирургических вмешательств существенно ограничивают возможности микроинвазивной витрэктомии и делают её операцией высокой степени сложности, ввиду грубых рубцовых деформаций переднего отрезка глаза, наличия ретропротезной мембраны, небольшого диаметра оптического цилиндра.
Проанализировать результаты хирургического лечения витреоретинальной патологии у пациентов с сосудистыми бельмами IV категории после кератопротезирования.
Материал и методы
Проведен ретроспективный анализ результатов хирургического лечения заднего отрезка глаза у 17 пациентов (17 глаз) с сосудистыми бельмами IV категории по классификации В.Г. Копаевой (1982) [4]. В исследование вошли пациенты, которым была выполнена имплантация кератопротеза модели Фёдорова-Зуева по классической методике в два этапа (12 глаз) и пересадка роговично-протезного комплекса с реконструкцией переднего отрезка глаза (5 глаз) в отделе трансплантационной и оптико-реконструктивной хирургии переднего отрезка глазного яблока ФГАУ «МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» за период с 2000 по 2014 гг. Причиной возникновения сосудистого бельма явился ожог щелочью (8 глаз), кислотой (3 глаза), у 6 пациентов проводились неоднократные (от 2 до 4) сквозные кератопластики по поводу терминальных дистрофий роговицы по классификации В.В. Волкова и М.М. Дронова [1]. Тяжесть глазной патологии усугублялась наличием сопутствующих заболеваний: частичной атрофии зрительного нерва (10 глаз), оперированной вторичной глаукомы (12 глаз), афакии (11 глаз). У всех пациентов в анамнезе проведены оптико-реконструктивные хирургические вмешательства: укрепление бельма аутослизистой полости рта или аутоконъюнктивой (10 глаз), реконструкция передней камеры с экстракцией катаракты (8 глаз), сквозная (10 глаз) или послойная (7 глаз) кератопластика с лечебной целью, антиглаукомная операция (12 глаз), из них с имплантацией клапана Ахмеда (7 глаз). В ходе операций осложнений не отмечалось. Однако в послеоперационном периоде в сроки до 2-х лет была диагностирована патология заднего отрезка глаза, которая потребовала проведения витрэктомии. Причиной отслойки сетчатой оболочки на 2 глазах явилась тупая травма глаза, на 3 глазах на фоне протрузии опорной пластинки кератопротеза с фильтрацией водянистой влаги развилась отслойка сосудистой оболочки. В раннем послеоперационном периоде на 5 глазах с афакией выявлен субтотальный гемофтальм в сроки от 1 до 3 мес. после кератопротезирования в результате кровотечения из новообразованных сосудов роговицы и радужки, гипотонии, развившейся в ходе выполнения кератопротезирования, отслойки задней гиалоидной мембраны. Люксация хрусталиковых масс в стекловидное тело в одном случае была связана с разрывом задней капсулы в результате выполнения экстракапсулярной экстракции хрусталика через корнеосклеральный разрез спустя 5 лет после кератопротезирования. На 3 глазах с артифакией показанием к проведению витрэктомии явилось развитие зрачковой мембраны, заращение зрачка и вторичной катаракты. На 3 глазах витрэктомия проводилась при наличии преретинального фиброза. Основной причиной обращения пациентов являлось снижение остроты зрения, показатели которой варьировали в пределах от светоощущения до 0,01, фотопсии, появление черной «занавески» перед глазом. Средний возраст больных составлял ±51,8 года (от 34 до 89 лет). Всем пациентам выполнялось диагностическое обследование с применением биомикроскопических, ультразвуковых и электрофизиологических методов для определения целесообразности и планирования объема хирургического вмешательства.
Ультразвуковое В-сканирование выявило воронкообразную тотальную отслойку сетчатки у 2 пациентов, частичный или тотальный гемофтальм - на 5 глазах, деструкцию стекловидного тела разной степени выраженности - на 7 глазах, преретинальный фиброз - на 3 глазах, вторичную катаракту и заращение зрачка - на 3 глазах.
При помощи УБМ и пОКТ проводилась анатомо-топографическая оценка структур переднего отрезка глаза: роговицы (равномерность, толщина, положение кератопротеза в слоях роговицы), глубины и равномерности передней камеры, степень закрытия угла передней камеры, наличия иридокорнеальных сращений, состояния и положения радужки, хрусталика и цилиарного тела, глубины задней камеры, положения интраокулярных имплантатов (дренаж Ахмеда, ИОЛ). Следует отметить, что в 3 случаях было характерно грубое нарушение топографо-анатомических соотношений всех структур переднего отрезка глаза. У 5 пациентов - наличие васкуляризованной ретропротезной мембраны по задней поверхности оптического цилиндра.
Проведенные ЭФ-исследования выявили грубые изменения со стороны аксиального пучка зрительного нерва и внутренних слоёв сетчатки у 6 пациентов.
Во всех случаях проводилось витреоретинальное вмешательство с использованием трехпортовой витрэктомии. Для достижения удовлетворительного функционального и анатомического результата использовалась техника 25G-хирургии с обязательным применением широкоугольных систем. Ввиду отсутствия визуализации зоны лимба и избегания повреждения плоской части цилиарного тела установка портов выполнялась на расстоянии 11 мм от центра оптического цилиндра с обязательным учётом данных УБМ. В 5 случаях визуализация заднего отрезка глаза осложнялась наличием васкуляризованной ретропротезной мембраны по задней поверхности оптического цилиндра. В связи с этим на первом этапе выполнялось её иссечение при помощи 25G-витреотома, а после формирования свободного края мембраны изогнутым концом 25G-иглы или эндовитреальными ножницами калибра 25G проводили её фрагментацию с эндокоагуляцией и последующим удалением из передней камеры. Дальнейшие манипуляции проводились с использованием оптических широкоугольных систем, что позволило достичь максимальной визуализации периферических участков сетчатки через оптический цилиндр кератопротеза диаметром 2,5 мм. Кроме того, при работе на периферии использовали технику склерокомпрессии, которая позволяла с наибольшим качеством провести витрэктомию, точнее локализовать зону разрыва и снизить риск интраоперационных осложнений. В связи с выраженной деформацией структур глазного яблока удаление эпиретинальных мембран и полную ревизию сетчатки проводили в среде ПФОС. После полной мобилизации сетчатки выполняли эндолазеркоагуляцию с последующей заменой на тяжелый силикон «Densiron» (Geuder, Германия) для продолжительной тампонады.
У пациентов с частичным и тотальным гемофтальмом (5 глаз) проводилась трёхпортовая 25G-витрэктомия со склерокомпрессией, по окончании которой полость стекловидного тела тампонировали газо-воздушной смесью.
Критериями оценки хирургического лечения данных пациентов явились анатомический и функциональный результат. В ходе хирургических вмешательств осложнений не отмечалось. К концу операции полного прилегания сетчатки удалось добиться во всех случаях. На 3-4 сутки в послеоперационном периоде у всех пациентов при ультразвуковом сканировании был выявлен положительный анатомический результат (табл. 2). У 11 пациентов отмечалось улучшение остроты зрения в пределах от светоощущения до движения руки у лица, у 6 пациентов острота зрения осталась без изменений ввиду грубых изменений сетчатки, диагностированных интраоперационно (табл. 1). При пальпаторном исследовании показатели ВГД были в пределах нормы у всех пациентов.
При максимальном сроке послеоперационного наблюдения (до 4 лет) в 2 случаях был отмечен рецидив отслойки сетчатки, при этом повторное хирургическое вмешательство было проведено только у 1 пациента. Во втором случае рецидив отслойки сетчатки был диагностирован на фоне протрузии кератопротеза, кератопротез был удален ввиду неоднократного рецидивирующего оголения опорного элемента с увеличением площади оголения. В 2 случаях центральное оголение опорного элемента кератопротеза сопровождалось фильтрацией водянистой влаги, что привело к отслойке сосудистой оболочки с последующим развитием субатрофии глазного яблока. В остальных случаях в отдаленные сроки наблюдения анатомические и функциональные результаты были удовлетворительными, острота зрения варьировала в пределах от 0,01 до 0,3. С целью исключения риска развития рецидива отслойки, а также в связи с затруднением визуализации периферических участков сетчатки за пределами оптического цилиндра кератопротеза было принято решение не проводить удаление силиконового масла.
Однако у 2 пациентов с вторичной оперированной глаукомой через 6 мес. выполнение микроинвазивной витрэктомии по поводу тотальной отслойки сетчатки привело к нарушению гидродинамики глаза из-за обтюрации дренажного клапана Ахмеда силиконовым маслом. С целью устранения осложнений было выполнено удаление силиконового масла из-под конъюнктивы и витреальной полости.
Клинический случай. Пациент К., 68 лет, обратился с жалобами на снижение остроты зрения, появление черной «занавески» перед левым глазом. Из анамнеза известно, что 12 лет назад произошел химический ожог левого глаза и придаточного аппарата известью. В отдаленном посттравматическом периоде сформировалось сосудистое тотальное бельмо, частичный симблефарон и трихиаз левого глаза. Пациент неоднократно находился на стационарном лечении в отделе трансплантационной и оптико-реконструктивной хирургии переднего отрезка глазного яблока. За этот период был выполнен ряд хирургических операций: дважды рассечение симблефарона с пластикой конъюнктивальных сводов и устранение трихиаза, интрастромальная имплантация опорной пластины кератопротеза Федорова-Зуева с последующей имплантацией оптического цилиндра через 1 мес., экстракапсулярная экстракция катаракты без имплантации ИОЛ, глубокая склерэктомия с аллодренированием, укрепление бельма аутоконъюнктивой по поводу протрузии опорного элемента кератопротеза.
Офтальмологическое обследование показало, что острота зрения левого глаза была равна светоощущению с правильной проекцией. Пальпаторно внутриглазное давление было в пределах нормы. По данным электрофизиологического исследования выявлены изменения функционального состояния аксиального пучка зрительного нерва. Ультразвуковая биомикроскопия показала наличие воронкообразной тракционной отслойки сетчатки высотой 6 мм. Согласно результатам офтальмоскопии роговица мутная, поверхность неровная, эпителизирована, кератопротез модели Федорова-Зуева занимает правильное положение, фильтрации влаги передней камеры нет, передняя камера средней глубины, оптический цилиндр прозрачный, визуализируется ретропротезная мембрана по задней поверхности оптического цилиндра. Структуры заднего отрезка глазного яблока не офтальмоскопируются. Основываясь на анамнестических и клинико-функциональных данных, был поставлен диагноз: «Тракционная отслойка сетчатки левого глаза. Состояние после кератопротезирования. Афакия. Вторичная оперированная глаукома. Частичная атрофия зрительного нерва».
Намечен план хирургического вмешательства по вышеописанной методике лечения: выполнение трехпортовой микроинвазивной субтотальной 25G-витрэктомии с эндолазеркоагуляцией сетчатки. Первым этапом выполнялось рассечение ретропротезной мембраны витреотомом 25G через склеротомический разрез d=0,5 мм на расстоянии 11 мм от центра оптического цилиндра (рис. 1). После восстановления визуализации структур заднего отрезка глаза были выявлены участки тракционной отслойки сетчатки (рис. 2). Вторым этапом проводилась субтотальная витрэктомия в среде ПФОС, после полной мобилизации сетчатки выполнялась эндолазеркоагуляция с последующей тампонадой тяжелым силиконом «Densiron» (Geuder, Германия) (рис. 3). Во время операции и в раннем послеоперационном периоде осложнений не наблюдалось, достигнуто полное прилегание сетчатки.
При биомикроскопическом осмотре в 1-2-е сутки наблюдалась смешанная инъекция сосудов глазного яблока, опорная пластина кератопротеза занимала правильное положение, оптический цилиндр протеза был чистый (рис. 4). Острота зрения левого глаза на 5-е сутки составила 0,08. Уровень внутриглазного давления пальпаторно в пределах нормы. По результатам ультразвукового исследования отмечено прилегание сетчатки. Спустя 3 мес. после операции корригированная острота зрения составила 0,2, а проведенное ультразвуковое В-сканирование показало полное прилегание сетчатки.
Единственно возможным и технически выполнимым способом лечения патологии структур заднего отрезка глаза у пациентов после кератопротезирования является эндовитреальное вмешательство, требующее индивидуального комплексного подхода с использованием современного хирургического оборудования и специализированных навыков хирурга. Сложность хирургической тактики обусловлена не только ограничением визуального контроля через малый диаметр оптического цилиндра (2,5 мм) кератопротеза, но и рубцовыми изменениями переднего отрезка глаза, что затрудняет визуализацию за пределами оптического цилиндра. В отечественной литературе результаты хирургического лечения патологии структур заднего отрезка глаза у пациентов после кератопротезирования с сосудистыми ожоговыми бельмами IV категории не представлены. По данным зарубежной литературы, Goldman D.R. и соавт. оценивали патологию структур заднего отрезка глаза после имплантации кератопротеза Boston I типа пациентам после химического ожога с лимбальной недостаточностью и синдромом Стивенса-Джонсона, отслойки сетчатки были выявлены в 16,9% случаев (в 14 из 83 глаз) в среднем через 10 мес. после кератопротезирования в сроки наблюдения 6 лет [10]. Ray S., Dohlman C.H. обнаружили отслойку сетчатки после кератопротезирования в 11,8% случаев (в 13 из 110 глаз) в сроки наблюдения 10 лет. Во всех случаях проводилось витреоретинальное вмешательство с использованием трехпортовой витрэктомии и оптических широкоугольных систем [12].
Наличие у большинства пациентов с постожоговыми бельмами монокулярного зрения и сужение поля зрения до 30° увеличивает риск травматизма после кератопротезирования, в связи с чем необходимо оценивать факторы риска, предрасполагающие к развитию патологии структур заднего отрезка глаза в послеоперационном периоде. По данным зарубежных исследований, Dohlman C.H. и соавт., которые оценивали факторы риска развития отслойки сетчатки у пациентов после операции, в большинстве случаев возникновение патологии структур заднего сегмента глаза после кератопротезирования обусловлено тяжестью сопутствующей патологии, к которой в наибольшем проценте случаев было отнесено развитие ретропротезной мембраны (у 84% пациентов). По мнению авторов, рассечение васкуляризованной ретропротезной мембраны при помощи YAG- лазера увеличивает вероятность развития тракционной отслойки сетчатки в послеоперационном периоде, в связи с чем иссечение ретропротезной мембраны выполняли при помощи витреотома на первом этапе хирургического вмешательства [11].
Отдельным вопросом стоит сохранение полученного в ходе хирургического лечения положительного анатомического и функционального результата. На наш взгляд, удаление силиконового масла, даже при оптимистичных данных В-сканирования в отдаленные сроки, нецелесообразно, поскольку гарантировать полное прилегание сетчатки на крайних периферических участках невозможно ввиду небольшого диаметра оптического цилиндра и структурных изменений передней камеры. В обратном случае - удаление силикона может спровоцировать рецидив отслойки сетчатки, диагностирование которого в большинстве случаев происходит поздно, а выраженные и необратимые фибропластические процессы в заднем отрезке делают хирургическое лечение бесперспективным.
Таким образом, тщательное проведение предоперационного обследования, а именно ультразвукового и электрофизиологического исследований, является залогом возможного улучшения зрительных показателей после операции, однако не гарантирует это ввиду недостаточной визуализации структур заднего отрезка и сложности отдаленного прогноза.
1. При хирургическом лечении витреоретинальной патологии 17 пациентов (17 глаз) удалось достичь анатомического прилегания сетчатки в 100% . Показатели визометрии повысились в 64,7% случаев, в 35,3% случаев острота зрения осталась на прежнем уровне ввиду грубых изменений сетчатки.
2. В отдаленные сроки наблюдения (до 4 лет) отмечены рецидивы отслойки сетчатки в 11,7% случаев. При повторной эндовитреальной хирургии удалось добиться анатомического прилегания сетчатки в 5,8% случаев. Отмечалось повышение функциональных показателей в 52,9% случаев, в 11,7% случаев - утрата остроты зрения ввиду развития субатрофии глазного яблока.
3. Хирургическое лечение витреоретинальной патологии у пациентов после кератопротезирования является трудновыполнимой задачей и требует нестандартного подхода для определения хирургической тактики и достижения функционального и анатомического результата. Тем не менее, проведение микроинвазивной субтотальной витрэктомии у данной группы пациентов является единственным эффективным методом, позволяющим восстановить зрительные функции.
Бельмо
Бельмо - это заболевание глаза, при котором происходит стойкое помутнение его роговой оболочки. Основные причины развития бельма - это травмы роговицы, ожоги химическими веществами, воспалительные или инфекционные заболевания. Клинически проявляется резким снижением остроты зрения вплоть до полной слепоты, изменением цвета роговицы. Диагностика заключается в проведении осмотра, визометрии, тонометрии, биомикроскопии с использованием щелевой лампы, УЗИ глазного яблока и КТ орбит. Лечение бельма роговицы только хирургическое. Применяют различные варианты кератопластики или кератопротезирование.
Общие сведения
Бельмо роговицы, или лейкома - это заболевание роговой оболочки глаза, вызванное травмой или воспалением, которое характеризуется резким снижением остроты зрения и проявляется стойким помутнением роговицы. Травма переднего отрезка органа зрения в офтальмологии составляет до 60% от общего числа повреждений глаз. Патология роговицы занимает пятое место во всем мире среди причин слепоты. Даже при небольших помутнениях роговицы с периферической или центральной локализацией можно наблюдать существенное снижение зрения, которое приводит к инвалидизации трудоспособного населения. Тяжесть процесса, многообразие клинических исходов, сложности лечения, трудности реабилитации пациентов с бельмом роговицы придают особую актуальность этой проблеме. Частота встречаемости лейкомы у мужчин и женщин одинаковая.
Причины
Выделяют врожденные и приобретенные формы бельма роговицы. Этиопатогенетические факторы приобретенных помутнений, приводящие к нарушению прозрачности роговой оболочки, весьма разнообразны. К ним принадлежат ожоги глаз (химические или термические); проникающие ранения роговицы; воспалительные заболевания различной природы (герпесвирусные, бактериальные); язвы роговицы; рецидивирующие птеригиумы 3-4 степени (к ним же относятся ложные птеригиумы, особенно после ожогов глаз с образованием симблефарона). Кроме того, любое оперативное вмешательство на глазном яблоке является фактором риска развития бельма роговицы. Врожденная форма возникает в результате внутриутробного инфицирования плода вирусными агентами и сопровождается пороками развития других органов и систем.
Патогенез
Патогенетический механизм развития бельма выглядит следующим образом: после воздействия травматического фактора или инфекционного агента в роговице начинает развиваться воспалительный процесс, появляется отек стромы, и клетки роговой оболочки (кератоциты) начинают вырабатывать особые ферментативные вещества и хемоаттрактанты. В результате происходит расширение перикорнеальных сосудов лимба.
В зону повреждения начинается перемещение лейкоцитов из кровеносного русла, дополнительно активизируется воспалительная клеточная инфильтрация. При этом поврежденные клетки начинают выбрасывать ангиогенные факторы, которые стимулируют перемещение и распространение эндотелиальных клеток сосудов, что приводит к неоваскуляризациии и замещению высокодифференцированной ткани роговицы грубой соединительной тканью.
Симптомы бельма роговицы
Врожденная форма бельма проявляется у новорожденных детей в виде изменения прозрачности роговицы и часто сочетается с другой глазной патологией (глаукомой, катарактой, микрофтальмом или микрокорнеа, атрофией радужки). Приобретенная форма бельма роговицы является финальной стадией травмы или инфекционного процесса в роговице, поэтому жалобы пациента врачу-офтальмологу зависят от первичного заболевания, от площади поражения и расположения помутнения относительно оптической зоны роговицы. При травмах - это болевой синдром, чувство инородного тела, блефароспазм.
Пациент с воспалительным заболеванием роговицы предъявляет жалобы на снижение зрения, светобоязнь, слёзотечение, сильную боль. При развитии бельма в оптической зоне острота зрения резко снижена или полностью отсутствует. Если бельмо локализуется в параоптической зоне, острота зрения может сохраняться. Поражённая роговица становится молочно-белого цвета.
В зависимости от глубины поражения глазного яблока выделяют следующие категории посттравматического бельма:
- Бельмо роговицы без вовлечения других отделов глаза. Отмечается наличие рубцовых изменений в роговой оболочке разной формы и протяженности.
- Бельмо, спаянное с радужкой. Проявляется наличием интенсивного, сосудистого помутнения роговицы, сращенного с радужкой.
- Бельмо в сочетании с травматическим помутнением хрусталика. Выявляется помутнение роговицы, передние синехии и катаракта различной интенсивности.
- Бельмо в сочетании с вторичной катарактой.
- Интенсивное помутнение роговой оболочки глаза, передние и/или задние синехии, травматическое помутнение хрусталика и помутнение в стекловидном теле.
- Бельмо, осложненное отслойкой сетчатки, развитием атрофии глаза.
Диагностика
Врожденную форму диагностируют в роддоме у новорожденного, после проведения офтальмоскопии. Для обнаружения изменений в глубжележащих средах глазного яблока проводится УЗИ глазного яблока, при необходимости дополнительно назначают КТ орбит. Диагностика приобретенной формы бельма включает в себя стандартный перечень: сбор анамнеза у пациента, проведение наружного осмотра, визометрии (при локализации помутнения в параоптической зоне), тонометрии. Биомикроскопия с помощью щелевой лампы является основным методом диагностики. С ее помощью офтальмолог тщательно осматривает помутнение, определяет его границы, плотность, степень прозрачности и площадь распространения. Учитывая невозможность осмотреть глубжележащие структуры глаза, необходимо обязательное проведение УЗИ глазного яблока, КТ или МРТ орбит.
Лечение бельма роговицы
Лечение только хирургическое. Применяют сквозную или послойную кератопластику (замена пораженного участка роговицы трансплантатом). При невозможности проведения пересадки необходимо кератопротезирование (замена пораженного участка искусственным роговичным имплантом). Особенностью хирургических операций при врожденных помутнениях роговицы является комбинированный характер вмешательства, что существенно повышает травматичность. Операции технически сложны из-за узости глазной щели, возможного коллапса глазного яблока. Возможность проведения кератопластики у ребёнка зависит от размеров бельма, глубины поражения, операция чаще всего проводятся в возрасте до 1 года. Прогноз зрительных функций сомнительный.
Для восстановления зрения в случае приобретённого бельма используют различные виды реконструктивных операций (выбор зависит от категории посттравматической лейкомы). При 1 категории выполняют различные варианты частичной сквозной кератопластики. При 2 категории пересадка роговицы дополняется иридопластикой. При бельмах 3 категории показан комплекс хирургических операций - сквозная кератопластика с экстракцией катаракты с имплантацией интраокулярной линзы. При бельмах 4 и 5 категории кератопластика малоэффективна, единственный метод лечения - кератопротезирование.
К возможным осложнениям во время кератопластики относят перфорацию, отторжение или кровотечение под трансплантат. Результаты и прогноз кератопластики приобретенного бельма определяется всей совокупностью клинических обстоятельств, включая этиологию заболевания, величину ВГД, наличие новообразованных сосудов, характер и выраженность сопутствующей патологии.
Профилактика
Мероприятия по профилактике бельма роговицы включают в себя соблюдение техники безопасности на производствах, использование средств защиты органа зрения при работе с химическими агентами. При получении травмы глазного яблока необходимо как можно быстрее обратиться к офтальмологу для оказания первой помощи и назначения правильного лечения.
Своевременная диагностика и грамотная медикаментозная терапия воспалительных и инфекционных заболеваний роговицы является важным мероприятием в профилактике развития бельма. Для снижения возникновения врожденных форм требуется тщательное обследование беременных женщин на ранних сроках и при необходимости - проведение курса лечения вирусных или бактериальных инфекций.
Результаты лечения посттравматического бельма роговицы. Рекомендации по выбору тактики

Задайте свой вопрос офтальмологу нашей клиники
Бельмо на глазу (помутнение роговицы)
Несколько десятилетий назад человека с заметным бельмом на глазу можно было встретить значительно чаще, чем сегодня. Уже один этот факт должен внушать серьезный и обоснованный оптимизм, наглядно свидетельствуя о значительных успехах офтальмологии в устранении этого оптического и косметического дефекта.
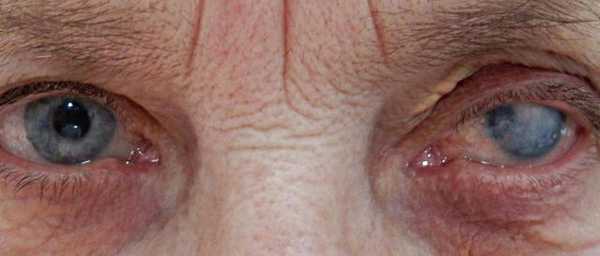
Бельмом называют любую непрозрачность роговичной оболочки; ранее в это понятие включали также катаракту, - помутнение хрусталика, - однако, учитывая принципиальную этиопатогенетическую и анатомическую разницу, в настоящее время два этих заболевания разделены и рассматриваются как самостоятельные.
Как известно, здоровая роговичная оболочка прозрачна. Будучи самым внешним, открытым участком оптического тракта глаза, роговица выполняет и защитную, и фокусирующую функции. Фактически, это естественная вогнуто-выпуклая линза диаметром 1 см, толщиной 0,5-1 мм (в центральной части тоньше, к местам диффузного перехода в склеру - толще) и оптической силой в 40 диоптрий.
Любые повреждения, любые изменения формы и рефракционных параметров, перерождения многослойной структуры роговичной ткани - неизбежно и автоматически приводят к выраженному и, как правило, некорригируемому снижению зрения. При всем разнообразии причин помутнения или полной непрозрачности роговичной оболочки, лечится это состояние только хирургически, и необходимо принимать все необходимые, доступные, возможные меры по защите роговицы и профилактике образования бельма.
Причины помутнений роговицы
В отличие от хрусталика, который может мутнеть вследствие эндокринных и гематологических расстройств, в какой-то степени из-за старения организма и других сугубо внутренних, эндогенных причин, - роговичная оболочка практически никогда не мутнеет «сама по себе». В абсолютном большинстве случаев диагностируется и идентифицируется процесс, травма или иной поражающий фактор, следствием которого стало возникновение и/или прогрессирующее развитие бельма. К основным из таких причин относятся:
- вирусные, бактериальные, грибковые инфекции, которые зачастую начинаются как «обычный» конъюнктивит, распространяются на роговицу (кератоконъюнктивит, кератит) и при обширном изъязвлении оставляют непрозрачную рубцовую поверхность. Как правило, это сопровождается также выраженным истончением роговичного слоя и образованием выпуклого бельма (эктазированная лейкома);
- механические ранения и повреждения глаза, вкл. травматизацию при офтальмохирургическом вмешательстве;
- химический ожог глаза, в особенности веществами с интенсивно-щелочной реакцией рН;
- внутриутробный инфекционно-воспалительный процесс, результирующий «готовым» врожденным бельмом у плода (статистически редкий вариант).
Симптоматика
Собственно, основным и наиболее тяжким симптомом является снижение остроты зрения на пораженном глазу. Во всех случаях снижение достигает глубокой степени, иногда зрение ограничивается лишь резидуальной светочувствительностью или наступает полная слепота. При перфорациях и сращениях («спаивании») роговичной и радужной оболочек обычно развивается, кроме лейкомы, синдром повышенного внутриглазного давления (вторичная глаукома).
В зависимости от характера поражения и его стереометрических характеристик, - например, от степени выпуклости рубцовой поверхности, - может также развиться вторичное раздражение конъюнктивы век, что создает благоприятные условия для рецидивного проникновения инфекции. Нередко, - особенно при истончении роговицы и обнажении слоя нервных окончаний, - пациенты жалуются на светобоязнь, усиленное слезотечение, болевой синдром.
При оголениях нервных окончаний, выраженной гиперемии, слезотечении, болезненной чувствительности к яркому свету иногда назначают специальные контактные линзы-протекторы. Следует, однако, понимать, что лечением это не является и служит лишь паллиативным методом смягчения симптоматики.
Тем более нельзя считать лечением бесчисленные «народные средства», которыми квазимедицинские веб-сайты наперебой потчуют отчаявшихся пациентов: в составе этих «рецептов» можно встретить и мед (который для многих людей является мощным аллергеном), и алоэ, и очанку в различных видах, и материнское грудное молоко, и желчь свежевыловленной щуки, и многие другие субстанции, в данном контексте порой совершенно неожиданные.
В качестве медикаментозной поддержки, дополнительного или симптоматического лечения офтальмолог может назначить противовоспалительную схему, рассасывающие препараты; сообщается о применении физиотерапевтических процедур (например, электрофореза с гормонсодержащими средствами) и назначение кератопротекторов (Баларпан, Корнерегель и т.д.).
Однако консервативная терапия в данном случае является именно паллиативом и радикально проблему не решает. Единственным эффективным методом устранения бельма была и остается хирургическое лечение.
Наш офтальмологический центр с успехом проводит хирургическое лечение всех видов помутнения роговицы. С помощью различных видов кератопластики наши офтальмохирурги возвращают зрение и убирают косметический дефект. Узнать цены на лечение и записаться на прием Вы можете по телефону, указанному на сайте.
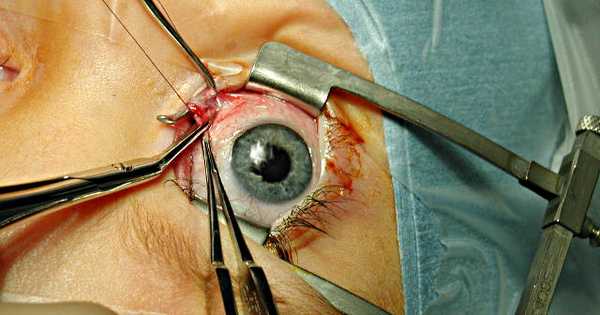
Операции при помутнениях роговицы
С успехом практикуются различные техники и протоколы, выбираемые «по показаниям» в зависимости от конкретной клинической ситуации. Обычно применяют сквозную либо частичную кератопластику - соответственно, полное (по всей толщине и площади) или частичное, более щадящее замещение пораженного участка или слоя роговицы донорским кератобиоимплантатом. Такие операции хорошо отработаны и, как правило, эффективны, особенно при соблюдении всех предписаний на реабилитационный период, который в некоторых случаях может длиться до года и более.
По данным статистики, наиболее успешными, - в плане ближайшего и отдаленного прогноза, - являются операции по кератопластике бельма, обусловленного инфекционными изъязвлениями/рубцеваниями. Необходимым условием выступает санация и профилактика рецидива инфекции.
Что касается профилактики самого бельма, первым и главным правилом должно стать обращение к квалифицированному врачу-офтальмологу при любых признаках конъюнктивита или иного воспалительного процесса (до вовлечения в него роговичной оболочки), при любых травмах и ожогах глаза. В весьма значительной части случаев бельмо возможно было предотвратить, не затягивая и не доводя ситуацию до офтальмохирургической операции.
У меня ребенлк родился с помутнением роговицы оба глаза,сейчас ему год можно ли ребенку вернуть зрение пока маленький?
Уважаемый Гаухар,
все зависит от конкретной ситуации: в ряде случаев хороший эффект дает медикаментозное лечение, в других - "лазерная шлифовка" - ФТК, в других требуется пересадка роговицы.
Конкретные рекомендации дает наш специалист на очной консультации.
После оперативного вмешательства тяжелым
Силиконом,я думаю произошла травма во время операции и роговица начала мутнеть можно ли делать кератопластику ,если в глазу силикон? Спасибо заранее за ответ.
Здравствуйте.
Тактика лечения в зависимости от конкретной ситуации может быть разной: в одних случаях сначала удаляют силикон (если позволяет состояние сетчатки), в других - можно проводить пересадку и с силиконовым маслом.
Для точного решения вопроса рекомендуем получить очную консультацию нашего витреоретинального хирурга.
Бельмо (помутнение) роговицы глаза
Бельмо - патология глаза, которая характеризуется стойким помутнением роговицы. Основной причиной развития патологии являются травмы роговой оболочки, химические ожоги, инфекционные и воспалительные заболевания. Основные признаки - существенное снижение зрения вплоть до полной его утраты, изменение цвета роговицы. Для выявления патологии применяются визометрия, тонометрия, биомикроскопия, ультразвуковое исследование глазного яблока и компьютерная томография. Лечение только хирургическое - кератопластика (послойная или сквозная).
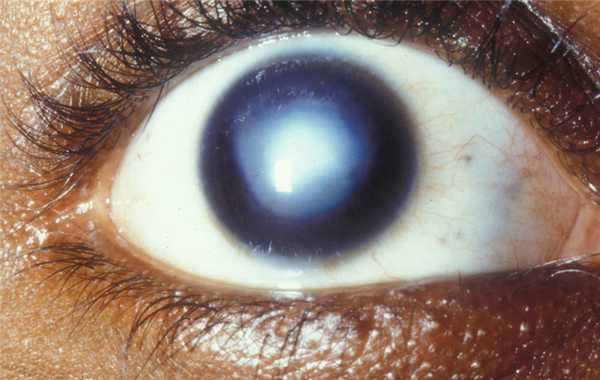
Помутнение роговицы глаза, вызванное воспалительным процессом или травмой, характеризуется значительным ухудшением зрения. Поскольку травмы переднего отрезка глаза составляет около 60% всех повреждений органа зрения, данная патология довольно распространена и занимает пятое место среди всех причин полной утраты зрения. Даже небольшое помутнение с центральной или периферической локализацией существенно ухудшает зрение, приводит к инвалидности. Актуальность данной проблемы обусловлена многообразием клинических исходов, трудностями лечения и реабилитации пациентов.
Причины развития бельма
В зависимости от причин развития выделяют две формы бельм роговицы: врожденную и приобретенную. Этиопатогенетические факторы развития приобретенных помутнений роговицы разнообразные. Основными причинами развития бельм являются:
- химические и термические ожоги глаз;
- язвы роговицы;
- проникающие ранения глаз;
- воспалительные заболевания роговицы (бактериальные, герпетические);
- рецидивирующий птеригиум 3-4 степени, ложный птеригиум, особенно если его причиной является ожог глаза с формированием симблефарона.
Также фактором риска формирования помутнения роговицы являются любые оперативные вмешательства на глазном яблоке.
Причиной врожденной формы помутнения роговицы внутриутробное инфицирование плода вирусным агентом, часто патология сопровождается пороками развития других систем и органов.
Механизм формирования бельма роговицы заключается в следующем: воздействие травматического фактора либо инфекционного агента провоцирует развитие локального воспалительного процесса; формируется отек стромы, кератоциты (клетки роговицы глаза) начинают синтезировать хемоаттрактанты и ферментативные агенты. Вследствие этих процессов расширяются перикорнеальные сосуды лимба. Лейкоциты из кровеносного русла мигрируют в область повреждения роговицы, активируя клеточную инфильтрацию. Поврежденные клетки начинают продуцировать факторы, способствующие образованию новых сосудов - развивается неоваскуляризация, замещение высокодифференцированной роговичной ткани грубыми соединительнотканными волокнами.
Признаки помутнения
Симптомами врожденного бельма роговицы у новорожденных являются нарушение прозрачности роговицы. Часто бельмо врожденного характера сочетается с другими аномалиями: катарактой, глаукомой, микрокорнеа, микрофтальмом, атрофией радужки.
Приобретенная форма помутнения роговицы - это заключительная стадия травмы глаза либо инфекционного воспалительного процесса. Симптомы патологии определяются областью и площадью поражения, локализацией бельма относительно оптической зоны. Если причиной бельма являются травмы, характерен болевой синдром, блефароспазм, ощущение инородного тела. При воспалительном процессе в активной фазе развивается светобоязнь, интенсивный болевой синдром, слезотечение. В случае локализации бельма в параоптической зоне возможно сохранение остроты зрения. Роговица в зоне повреждения имеет молочно-белый цвет.
В зависимости от глубины повреждения глаза выделяют несколько категорий посттравматического бельма:
- Бельмо без вовлечения других отделов глазного яблока (характерны рубцовые изменения роговицы различного размера и формы).
- Спаянное с радужкой бельмо (интенсивное сосудистое помутнение роговицы, которое сращено с радужной оболочкой).
- Бельмо, сочетающееся с травмой хрусталика (сочетаются помутнение роговицы и передние синехии, катаракта различной выраженности).
- Сочетание бельма и вторичной катаракты.
- Сочетание интенсивного помутнения роговицы, передних или задних синехий, травматического повреждения хрусталика, помутнения стекловидного тела.
- Осложнение бельма отслойкой сетчатки, атрофия глаза.
Диагностика заболевания
Врожденная форма бельма роговицы выявляется при выполнении офтальмоскопии. С целью оценки изменений более глубоких сред глаза выполняется ультразвуковое исследование глазного яблока. Дополнительно может быть назначена оптическая когерентная томография, КТ орбит.
Для диагностики приобретенной формы помутнения роговицы проводятся следующие стандартные обследования: изучение анамнеза пациента, наружный осмотр глаза, визометрия (в случае локализации бельма в параоптической зоне), тонометрия. Основным методом диагностики бельм роговицы является биомикроскопия с помощью щелевой лампы. В ходе данного исследования офтальмолог тщательно осматривает помутнение, оценивает его границы и плотность, уровень нарушения прозрачности, площадь распространения. По причине невозможности осмотра глубжележащих структур глаза обязательно проводится УЗИ глазного яблока, МРТ или КТ орбит.
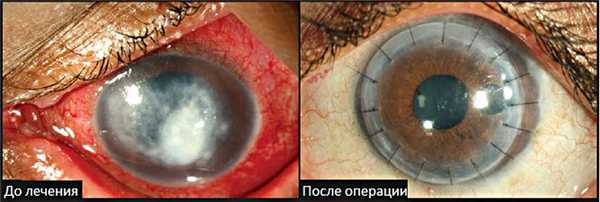
Единственный эффективный метод лечения бельм роговицы - хирургическое вмешательство. В нашем офтальмологическом центре проводят сквозную или послойную кератопластику (операцию замены пораженного участка роговицы донорским трансплантатом).
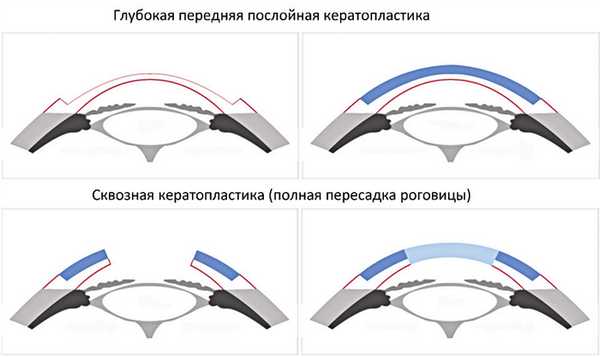
В случае невозможности проведения данной операции необходимо кератопротезирование (пораженный участок роговицы заменяют искусственным роговичным имплантом). Отличием хирургических вмешательств при врожденных помутнениях роговичной оболочки является комбинированный характер операции, что существенно повышает травматичность. Такие вмешательства технически сложны по причине узости глазной щели ребенка, возможного коллапса глазного яблока. Насколько возможно выполнение ребенку кератопластики, офтальмохирург определяет в зависимости от размеров помутнения, глубины поражения; чаще всего операция проводятся в возрасте до года. К сожалению, прогноз восстановления зрения сомнительный.
Обращаясь в нашу клинику, которая занимается всеми видами патологии роговой оболочки глаза человека (не только кератоконусом) Вы можете быть уверены в том, что лучшие врачи офтальмологи Москвы и Германии приложат все усилия для того, чтобы вернуть Вам зрение!
Лечение приобретенного бельма роговицы проводится с применением различных видов вмешательств, выбор которых определяется категорией посттравматического бельма. 1 категория позволяет применить различные варианты сквозной кератопластикию При воторой категории вмешательство дополняется иридопластикой. В случае третей категории проводится комплекс операций: сквозная кератопластика в сочетании с экстракцией катаракты, имплантацие интраокулярной линзы. При 4 и 5 категории посттравматического бельма кератопластика малоэффективна, поэтому применяют кератопротезирование.
При проведении оперативного лечения бельм роговицы возможны такие осложнения, как перфорация глазного яблока, кровотечение под трансплант, его отторжение. Результат лечения определяется совокупностью клинических обстоятельств, в том числе причиной развития бельма, его величиной, наличием неоваскуляризации, выраженностью патологии.
Стоимость лечения
Цены на операцию при диагнозе "помутнение роговицы" зависит от локализации патологического процесса и выбранного метода лечения - послойной или сквозной кератопластики, использования в процессе лечения фемтосекундного лазера, а также того хирурга, кто будет делать замену (профессор из России или Германии). С полным перечнем стоимости услуг нашей клиники Вы можете ознакомиться ЗДЕСЬ.
Предупреждение развития бельм роговицы заключается в профилактике травматизации глазного яблока, соблюдении техники безопасности на производстве, особенно связанном с химическими и термическими агентами. Крайне важно своевременное обращение к специалисту при травме глаза. Только грамотное и вовремя начатое лечение может обеспечить благоприятный прогноз восстановления зрения.
С целью снижения риска развития врожденного помутнения роговицы беременные женщины должны на ранних сроках детально обследоваться на наличие бактериальных и вирусных инфекций.
Дистрофии роговицы - причины, симптомы и лечение
Греческое слово «дистрофия», собственно, и означает неправильное питание. Это может быть длительное отсутствие в рационе необходимых организму веществ и соединений, нарушения васкуляции (кровоснабжения) вследствие сосудистой аномалии или патологии, нарушения общего или локального метаболизма (обмена веществ) из-за расстройства эндокринной системы, и т.д.
Общим для всех подобных процессов является органическая дегенерация: в состоянии длительной дистрофии основная рабочая ткань органа, специализированная выполнять возложенные на него функции - т.н. паренхима или, в данном случае, роговичная строма, - постепенно перерождается, уменьшается в объеме или замещается бесполезной соединительной тканью, необратимо утрачивая присущие ей в норме свойства и характеристики. Как показано выше, для роговичной оболочки такими фундаментальными качествами являются форма, прочность и прозрачность: лишаясь хотя бы одного из этих качеств, роговица перестает быть защитно-преломляющей линзой глаза.
О серьезности проблемы говорит, в частности, тот факт, что в 2005 году офтальмологами создан Международный комитет, занимающийся исследованиями роговичной дистрофии. Согласно современным представлениям, существует свыше 20 (!) различных вариантов дегенеративной кератопатии, поражающих этот элемент глазной конструкции - объем которого, заметим, менее кубического сантиметра.
Классификации
Существует несколько подходов к классификации кератопатий. Так, по времени возникновения их делят на врожденные и приобретенные; акцентируя клинические особенности, выделяют лентовидную форму, отечную и др. Однако по типу течения кератопатии, в отличие от многих других заболеваний, нельзя разделить на два основных класса, - острый и хронический, - поскольку дистрофия роговицы не может вспыхнуть внезапно и затем, скажем, самокупироваться; она практически всегда с той или иной скоростью прогрессирует, т.е. этот процесс хронический по определению.
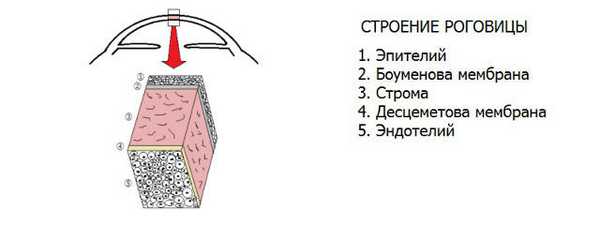
Чаще всего кератопатии классифицируют по преимущественной локализации дегенеративного процесса. Так, среди передних (эпителиальных) роговичных дистрофий, поражающих Боуменовой оболочку и внешний эпителий, выделяют микрокистозную дистрофию Когана, дистрофии Тиель-Бенке и т.д. (практически каждая кератопатия имеет собственное имя в честь открывшего или подробно исследовавшего ее офтальмолога).
К стромальным дистрофиям, протекающим в основном веществе роговицы, относятся кристаллическая Шнайдера, гранулярно-решетчатая Авеллино, центральная облаковидная Франсуа, и др. К эндотелиальным, или задним, относят дистрофию Фукса, заднюю полиморфную дистрофию.
Наконец, иногда можно встретить термин «буллезная» (отечная), или «эпителиально-эндотелиальная дистрофия Фукса» (ЭЭД) - когда поражаются слои роговой оболочки.
Процессы роговичной дегенерации на клеточном и молекулярном уровне изучены достаточно хорошо, однако триггерный (пусковой) механизм может быть различным и иногда остается неустановленным. Так, приобретенная кератопатия может быть запущена травмой, офтальмохирургической операцией, ожогом, «синдромом сухого глаза» (недостатком слизисто-слезного увлажнения роговицы), аутоиммунным расстройством, ранее перенесенным воспалительным процессом, глаукомой и др.
Однако на сегодняшний день можно считать доказанным, что главную роль играет генетический фактор - наследственная предрасположенность, в силу которой при одинаковых условиях у одного человека дистрофия развивается, а у другого нет. Поэтому среди диагностических процедур при подозрении на кератопатию (а такой диагноз требует тщательного и многостороннего обследования) ключевое значение имеет сбор и изучение семейно-наследственного анамнеза.
Точное установление поврежденного гена в каждом случае является слишком сложной процедурой и имеет больше теоретическое, исследовательское значение, поскольку ни симптоматика, ни терапевтическая стратегия от этого особо не зависят; несмотря на многообразие возможных триггеров и клинических вариантов, основные проявления роговичной дистрофии различаются слабо.
В большинстве случаев дистрофия роговичной оболочки начинается в детском (с 10 лет) и юношеском, реже в зрелом возрасте - и к 40 годам приводит к выраженному ее помутнению, истончению, деформации и, соответственно, к глубокому снижению зрительных функций. Наиболее распространенными жалобами являются покраснение, болезненность, иногда снижение подвижности глаза, светобоязнь, усиленное слезотечение, ощущение инородного тела - т.е., фактически, та же симптоматика, которая присуща большинству офтальмологических заболеваний; вообще, у глаза слишком мало дифференцированных нервных окончаний, чтобы о разных видах патологии сигнализировать различными наборами ощущений. Поэтому дифференциальная и уточняющая диагностика проводится инструментальными методами (прежде всего, биомикроскопически).
В нашем офтальмологическом центре доступны все имеющиеся на сегодняшний день способы лечения дистрофий роговицы: медикаментозное, физиотерапевтическое и хирургическое (сквозная или послойная кератопластика). Обращаясь в нашу клинику Вы можете быть уверены в профессионализме врачей и высоких результатах лечения!
Лечение
К сожалению, любое консервативное лечение роговичной дистрофии является паллиативным; в лучшем случае, оно способно несколько замедлить процесс, облегчить субъективный дискомфорт или, - при применении процедур эксимер-лазерной шлифовки, если это показано и позволяет локализация процесса, - временно и частично восстановить зрение.
В качестве симптоматической терапии могут назначаться увлажняющие, противовоспалительные, противоотечные препараты, физиотерапевтические процедуры (напр., электрофорез или лазеростимуляция), витаминно-антиоксидантные комплексы в мазях, каплях и таблетках, стимуляторы тканевого питания.
Однако единственным радикальным решением является операция по пересадке донорской роговицы. Такая техника, - кератопластика, - давно и подробно разработана, отточена и усовершенствована за многие десятилетия офтальмохирургической практики. Существуют различные модификации, различаются масштабы вмешательства (сквозная, послойная кератопластика), что позволяет в каждом случае учесть множество ключевых индивидуальных нюансов. Цель кератопластики считается достигнутой, если восстановлены механические и оптические свойства роговицы (и зрительные функции, соответственно) и при этом в кератобиоимплантате не возобновляется дистрофический процесс. В различных источниках оценки вероятности успешного исхода несколько варьируют, однако в любом случае они весьма высоки и достигают 80%, постоянно повышаясь по мере развития офтальмохирургии и трансплантологии. Подробнее о креатопластике >>>
Доброго времени суток. У меня врождённая, наследственная атрофия роговицы. Это диагноз мне поставили в младенчестве во всесоюзном офтальмологическом центре в городе уфа. Да, атрофия роговицы, считалось неизлечимым. Но По истечению времени, медицина сделала огромный шаг вперед. Скажите пожалуйста? Можно ли с помощью кирата пластики, приобрести зрения с моим тотальным бельмом? С уважением Сафия из Бишкека.
Уважаемая Сафия,
нужно понимать, что для решения вашего вопроса необходим очный осмотр для оценки:
1) Возможности проведения того или иного вида кератопластики (наличие сосудов, характер помутнения и т.п.).
2) Прогнозы по восстановлению (есть ли проблемы с сетчаткой, насколько развилась амблиопия за это время и т.п.).
Поэтому, рекомендуем получить очную консультацию у хирурга в нашей клинике для понимания ситуации.
Читайте также:
