Швы нервов. Техника наложения первичного шва нерва.
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Сшивание нерва при полном его разрыве возможно с применением микрохирургической техники. Она позволяет восстановить целостность нерва путем мобилизации и сшивания его окончаний. Методика предполагает иссечение травмированных концов нервного ствола, их точное сопоставление и последующее сшивание. Чтобы нерв сильно не натягивался, его мобилизуют или переносят в менее длинное ложе. Шов может накладываться на внутренние пучки нервов либо эпинерврально. Иногда эти способы комбинируют.
В каких случаях применяется?
Нерв сшивается с тех случаях, когда это не приводит к его чрезмерному натяжению. В других ситуациях нужна уже пластика. Предпосылкой к операции является обычно травма, при которой нарушена целостность нерва. Необходимое условие для ее проведения - отсутствие очагов некроза в ране, чистота раны. Шов лучше накладывать сразу после травмы. Если это невозможно, то операция проводится отсрочено.

Варианты наложения шва
Возможно несколько вариантов наложения шва на периферические нервы:
- основные;
- с идентификацией части пучков, большинства пучков, секторов с однородными волокнами;
- без разделения конца нервного ствола на пучки;
- псриневральный;
- эпиневральный;
- межпучковый;
- внутрипучковый;
- с разделением конца нервного ствола на пучки;
- без идентификации нервных пучков и секторов на окончаниях нерва.
Виды шва периферических нервов с учетом идентификации пучков
- При дефекте нервного ствола меньше 4 см проводится ушивание и пластика с идентификацией большинства пучков. Чаще это нужно при первичных травмах, которые человек получает острым предметом. Возможность провести операцию сохраняется до 2-4 месяцев с момента травмирования.
- При дефекте 4-6 см накладывается шов на нервы с последующей пластикой с идентификацией некоторых пучков. Операция возможна при застарелых травмах - до 3-6 месяцев.
- При более значительных дефектах возможна идентификация секторов на срезе в поперечной плоскости. На нем должны быть волокна, однородные в большинстве по функции.
- При значительных дефектах накладываются швы и проводится пластика нервов без идентификации пучков и секторов. Возможно при застарелой травме.
Варианты наложения швов на пучки
- Ушивание нерва и пластика без разделения окончания на пучки. Проводится, если повреждены нервы малого размера, которые преимущественно содержат волокна, одинаковые по функции, либо при невозможности идентификации пучков.
- При травмировании крупных стволов шов накладывают на нерв с последующей пластикой с разделением его окончаний на группы пучков. Центральные пучки могут смещаться.
- В редких случаях на нерв накладывается шов с последующей пластикой с разделением на пучки его окончаний. Недостаток методики - повышение травматичности и пролонгирование операции.
Воспользуйтесь уникальной возможностью и получите бесплатную консультацию по поводу плановой операции.

Этапы проведения операции по сшиванию нерва
- Сначала концы нерва выделяются из окружающих тканей.
- Если операция проводится на крупных нервах с многочисленными пучками, то на их окончаниях отделяют эпиневрий на протяжении 5-10 мм и берут на держатели.
- Концы нерва освежеваются. Это может не потребоваться, если травма нанесена острым предметом, и концы нерва очень ровные. В других случаях нерв оборачивают пленкой или бумагой и отсекают конец бритвой для ровного среза.
- Идентификация пучков, точное сопоставление и наложение швов.
Преимущества методики
Основное преимущество микрохирургической методики - возможность сопоставления и соединения микрошвами пучков нервов. Можно точно оценить их расположение по квадрантам, локализацию сосудов и точно выявить те пучки, которые соответствуют друг другу.
Вас также может заинтересовать



Специалисты данного направления 3 врача
Наши отделения в Санкт-Петербурге

Запись на прием, травмпункт и забор анализов




- Работает с 09:00 до 22:00 ежедневно
- Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
- Травмпункт работает круглосуточно
- Работает с 08:00 до 22:00 ежедневно
- Все процедурные кабинеты работают с 08:00 до 22:00 ежедневно
- Травмпункт работает с 08:00 до 22:00 ежедневно
This site is protected by reCAPTCHA and the Google Privacy Policy and Terms of Service apply.
Используя данный сайт, вы подтверждаете свое согласие на использование файлов cookie. Если вы не согласны с этим, то можете поменять настройки вашего браузера или отказаться от использования данного сайта.
Шов нерва
Повреждения периферических нервов в современных локальных конфликтах составляют 12-14 %.
Хирургия периферической нервной системы является самостоятельным и сложным разделом нейрохирургии. Эта сложность обусловлена анатомо-физиологическими особенностями периферических нервов, а также тем, что регенерация нервов происходит по определенным законам.
Основной структурной единицей нерва является периферический отросток нервной клетки - аксон, осевой цилиндр нервного волокна. Все нервы конечностей являются смешанными и содержат в своем составе следующие элементы:
1) отростки двигательных клеток, расположенных в передних рогах спинного мозга (эфферентные волокна);
2) отростки чувствительных клеток межпозвоночных узлов (афферентные волокна);
3) отростки вегетативных клеток, находящихся в узлах пограничного симпатического ствола.
Количественные соотношение аксонов различных клеток неодинаковы, что позволяет выделять преимущественно двигательные, чувствительные трофические нервы.
Каждый аксон покрыт оболочкой из шванновских клеток (шванновской оболочкой).
Между аксонами имеется тонкая соединительно-тканная прослойка - эндоневрий. В стволе нерва волокна образуют пучки. Каждый пучок нервных волокон окружен плотной эластичной соединительно-тканной оболочкой - периневрием. Нерв состоит из большего или меньшего числа пучков нервных волокон, окруженных общей соединительно-тканной оболочкой - эпиневрием. Под эпиневрием проходят кровеносные и лимфатические сосуды. Нервный ствол содержит от 150 до 36000 аксонов, соединенных в 50-60 пучков. Пучки имеют различный диаметр и внешнюю форму, а нервные волокна на протяжении нерва могут переходить из одного пучка в другой. Таким образом, нервные волокна и пучки по ходу ствола нерва образуют сложные внутриствольные переплетения.
Повреждения нервов подразделяются в зависимости от состояния наружной оболочки (эпиневрия) на закрытые и открытые.
При закрытых повреждениях сохраняется целостность наружной оболочки нерва. В зависимости от характера морфологических изменений в нерве выделяют следующие виды закрытых повреждений:
1) сотрясение (commotio) нерва - характеризуется отсутствием морфологических изменений в нервном стволе, наблюдается только кратковременное (на несколько часов или дней) нарушение проводимости.
2) ушиб (contusio) нерва - возникает при более тяжелой травме с образованием морфологических изменений внутри ствола (кровоизлияния, растяжение аксонов, разрыв отдельных волокон или пучков). При этом нерв сохраняет анатомическую непрерывность (видимого глазом перерыва нет). Продолжительность и характер нарушения проводимости (полное или частичное) зависят от степени повреждения нервных пучков и вторичных рубцовых изменений в нервном стволе,
3) сдавление (compressio) нерва - вызывают инородные тела, кости, гематомы, жгут. При длительном сдавлении нерва развивается ишемия, происходит атрофия аксонов, а затем образуется плотный соединительно-тканный рубец, приводящий к стойкому нарушению проводимости.
4) вывих (luxatio) нерва -~ возникает в результате повреждения фасциальной перемычки, фиксирующей его к костной борозде. Особенно это касается локтевого нерва, который при сгибании в локтевом суставе натягивается и, не испытывая сопротивления, вывихивается из задней медиальной локтевой борозды в области внутреннего надмыщелка плечевой кости, перемещаясь на переднюю поверхность. В результате повторных вывихов развивается травматический неврит с местным утолщением нерва за счет разрастания и рубцового изменения соединительной ткани (фиброзный периневрит).
5) растяжение (distorsio) нерва - относятся к тяжелой форме закрытого повреждения и развиваются в результате вывихов и переломов костей, сопровождающихся резким вытяжением конечности и нервных стволов. При растяжении нерва в первую очередь страдают эндоневральные сосуды.
Открытые повреждения (ранения) нервного ствола сопровождаются разрушением наружной оболочки (эпиневрия) и аксанов. Ранения нервов делятся на колото-резаные и огнестрельные. Разрыв нерва может быть полным или частичным.
При повреждении нервов возникают двигательные, чувствительные, вазомоторные, секреторные и трофические расстройства.
Двигательные расстройства проявляются парезами или параличами мышц, их атрофией, понижением тонуса и нарушением сухожильных и периостальных рефлексов. В отдаленном периоде возможно развитие ограничений движения в соответствующих суставах.
Расстройства чувствительности проявляются в форме выпадений (гипостезия, анестезия) и раздражении (гиперстезия, боль).
Нередко при частичном повреждении некоторых нервов (срединного, большеберцового) развивается каузалгический синдром - синдром жгучих болей. Эти боли несколько уменьшаются при погружении конечности в холодную воду. Раненые обычно обертывают конечность влажной повязкой, с которой не расстаются ни днем, ни ночью.
Вазомоторно-секреторные расстройства характеризуются ангиоспазмом, сменяющимся иногда расширением сосудов, усиленным местным потоотделением (гипергидроз), повышенным полиморфным рефлексом («гусиная кожа»).
Трофические расстройства - наиболее тяжелые. Они выражаются в виде помутнения, исчерченности и ломкости ногтей, шелушения эпидермиса, гиперкератоза, появления длительно незаживающих трофических язв конечности (пятка, I палец, наружная половина стопы).
Сразу после травмы, сопровождающейся нарушением целости нервных волокон, в нерве развиваются процессы дегенерации и регенерации. Эти два явления тесно взаимосвязаны и синхронизированы. Повреждение нерва приводит к следующим патоморфологическим изменениям:
1) в центральном конце нерва на уровне ранения и выше места травмы наблюдается ретроградная дегенерация аксонов. Выраженность ретроградной дегенерации зависит от тяжести травмы. При тяжелых, обычно огнестрельных, ранениях нервные волокна и оболочки нерва подвергаются некрозу на значительном протяжении (10-15 см). При повреждении нерва острым режущим оружием зона некроза намного меньше (5-10 мм), чем при травме, нанесенной тупым предметом;
2) в периферическом отрезке нерва происходит вторичное, или уоллеровское, перерождение (Waller, 1852) - дегенерация аксонов;
Нервные волокна, отделенные вследствие травмы от своих клеточных тел, в периферическом отрезке нерва подвергаются перерождению. Оно заключается в распаде осевого цилиндра на мелкие зерна, а его миелиновой оболочки - на жировые капли, которые рассасываются на всем протяжении, начиная от места перерыва до концевых разветвлений на периферии. Распад и дегенерация периферического нейрона начинается сразу после перерыва нерва (в первые 24 ч) и заканчивается к концу 1-го месяца, когда развивается полная картина перерождения нерва.
Спустя несколько дней после травмы в центральном конце нерва наблюдается рост или регенерация аксонов: осевые цилиндры начинают булавовидно утолщаться и давать «колбы роста» в соединительную ткань к периферическому отрезку. Достигнув его, при отсутствии диастаза молодые осевые цилиндры проникают в запустевшие шванновские оболочки, вдоль которых и продолжают расти, пока не достигнут своих периферических окончаний в мышечном волокне или в чувствительном тельце. Если же в процессе этой регенерации аксоны не найдут соответствующих пустых шванновских оболочек периферического отрезка нерва, вследствие большого расхождения концов перебитого нерва или непреодолимого препятствия (мышц, костных отломков, плотного рубца), то регенерация приобретает хаотический характер с образованием клубка аксонов. В результате этой регенерации на центральном конце поврежденного нерва образуется неврома.
Экспериментально и клинически установлено, что скорость прорастания аксонов из центрального отрезка составляет 1 - 1,5 мм в сутки.
В зависимости от сроков выполнения шва нерва различают первичный шов нерва, который производят одновременно с первичной хирургической обработкой раны; отсроченный (ранний), когда шов нерва производится в первые 2-3 недели после повреждения и заживление раны первичным натяжением, и отсроченный (поздний), если шов на нерв накладывают позже 3 мес. после повреждения и заживления раны вторичным натяжением.
Восстановительные операции на нервах должны выполнять только высококвалифицированные нейрохирурги в специализированных нейрохирургических учреждениях.
Первичный шов нерва может быть наложен при соблюдении следующих условий:
1) при ранах, которые после первичной хирургической обработки могут быть зашиты наглухо;
2) в случаях, когда имеется соответствующая квалификация у хирурга и есть время для неторопливой работы;
3) если есть возможность провести до операции неврологическое обследование больного;
4) при соответствующей технической оснащенности операционной.
К преимуществам отсроченного шва относятся:
1) выполнение шва врачом, имеющим опыт в хирургии периферической нервной системы;
2) выполнение шва в специализированном учреждении после квалифицированного обследования больного,
3) меньшая опасность инфекционных осложнений после операции,
4) легче определяются границы необходимой' резекции нерва, так как в это время уже выявляется рубцевание на участках внутриствольного повреждения и отмечается утолщение эпиневрия в окружности поврежденного участка, что способствует более прочному шву.
Многие нейрохирурги считают ранний отсроченный шов нерва операцией выбора.
В зависимости от способа наложения швов различают: эпиневральный и периневральный швы нерва. Техника шва нерва состоит из следующих моментов:
1) выделения нерва;
2) мобилизации нерва для устранения его натяжения;
3) резекции поврежденных участков («освежения» концов нерва);
4) наложения эпиневральных или периневральных швов.
Выделение нерва при первичной хирургической обработке раны не представляет больших трудностей. Операция в поздние сроки значительно сложнее. Она начинается с невролиза центрального или периферического концов поврежденного нерва. Для уточнения протяженности и характера повреждения используется электродиагностика на операционном столе. Мобилизация концов нерва вверх и вниз от уровня повреждения необходима для того, чтобы устранить в последующем натяжение швов и предупредить их прорезывание. Резекция поврежденных участков также является обязательным этапом операции. Она проводится после введения 2 мл 1 % раствора новокаина под эпиневрий идеально острым инструментом (скальпель, лезвие безопасной бритвы) в строго поперечном направлении Концы нерва «освежаются» как при «чистых» резаных ранах после их хирургической обработки, так и при наложении отсроченных швов (неврому иссекают на центральном конце и шванному - на периферическом). Показателем правильной резекции (достаточности иссечения) является хорошая кровоточивость сосудов эпи- и периневрия (остановка кровотечения производится шариком с теплым физиологическим раствором). Поперечный срез нерва имеет зернистый вид и своеобразный блеск. Наилучший способ контроля - использование операционного микроскопа, позволяющего различить отдельные пучки аксонов. Наложение эпиневральных или периневральных швов должно производиться так, чтобы не произошло скручивания нерва и смещения внутриствольных структур вокруг продольной оси. Кроме того, надо следить, чтобы при затягивании швов пучки не сдавливались, не искривлялись и не изгибались. Лучше пользоваться атравматическими иглами с синтетическими нитями (10/0).
Перед сшиванием концы нерва укладываются в правильном положении без перекручивания по оси. Количество швов зависит от толщины нервного ствола, как правило, накладывают от 2 до 4 швов. Вкол и выкол иглы проводится вдоль нерва, отступя 2-3 мм от края (швы в поперечном направлении прочнее, но могут сдавливать пучки). Сближение концов нерва осуществляется до легкого их соприкосновения, при этом пучки не будут сдавлены и не искривлены. Между концами может остаться небольшой диастаз, но он не должен превышать 1 мм. Свободный промежуток между концами нерва заполнит гематома, а в дальнейшем образуется соединительно-тканная прослойка. Именно через эту гематому и соединительную ткань будут прорастать тяжи шванновских клеток и вновь сформированные аксоны Чем тоньше будет эта прослойка, тем лучше (тем меньше будет препятствий для регенерирующих аксонов).
Развитие современной микрохирургической техники позволяет, применяя операционный микроскоп, тончайший шовный материал и наборы специальных инструментов, накладывать швы даже на такие тонкие нервы, как нервы пальцев. Преимуществами микрохирургической техники являются повышение точности сопоставления пучков, качество подготовки концов нерва к сшиванию за счет более точного иссечения этих участков, а также возможность идентификации пучков на концах нерва. Последнее обстоятельство позволяет при небольшом количестве пучков (5-6) в нервном стволе с помощью микрохирургической техники накладывать отдельные швы на периневрий каждого из пучков, а затем укреплять это место отдельными эпиневральными швами.
Перед зашиванием раны нужно сформировать ложе для нерва из окружающих тканей, предотвращения грубых, рубцовых сращений, сдавлений и деформаций нерва в зоне шва.
После операции необходима иммобилизация конечности на 2-3 недели с фиксацией выше- и нижележащего сустава с помощью гипсовой лангеты.
В послеоперационном периоде обязательно проводят ЛФК, электростимуляцию мышц и разнообразные физиотерапевтические процедуры и постепенное распрямление конечности во избежание развития контрактуры и анкилоза. В течение всего послеоперационного периода, пока идет регенерация нерва, мышцы подвергаются атрофии. Положительные результаты после шва нерва удается получить в 50-70 % случаев.
Первые признаки восстановления нерва наблюдаются через 3-4 мес. после сшивания в виде парестезий и чувства «сползания мурашек», болезненности при давлении на периферический отрезок нерва. Первыми восстанавливаются болевая и грубая температурная (протопатическая) чувствительность. Вслед за этим происходит медленное восстановление двигательной функции, возврат мышечного тонуса и сухожильных рефлексов, причем восстановление идет с проксимально расположенных мышц. Все это происходит за время от полугода до 1,5-2 лет в зависимости от уровня повреждения нерва. Последними восстанавливаются высшие виды чувствительности - тактильная и тонкая температурная. В зависимости того как протекает регенерация нерва выделяют ее следующие виды:
1. истинная (идеальная) регенерация - аксоны прорастают в свои шванновские оболочки;
2. гетеротопная регенерация - аксоны прорастают в шванновские оболочки других, но однородных аксонов (двигательные аксоны в оболочки двигательных);
3. гетерогенная регенерация - аксоны прорастают в швановские оболочки неоднородных аксонов (двигательные аксоны в оболочки чувствительных).
Если после шва нерва будут преобладать истинная и гетеротопная регенерация, то функция нерва будет восстанавливаться.
Пластика нервов - это восстановление дефекта нерва свободным или несвободным трансплантатом с помощью микрохирургической техники.
Пластику нерва выполняют при минимальной величине дефекта 2-3 см, когда дополнительная мобилизация нерва и изменения положения в суставе не позволяют сшить отрезки поврежденного нервного ствола. Хорошие результаты при пластике нервов отмечаются только при величине дефекта до 5-8 см. различают следующие виды пластики нерва:
1) аутопластика - наиболее часто применяемый и эффективный вид пластики нерва. Она может производится следующими способами:
а) свободная пластика цельным стволом,
б) пластика васкуляризированным нейротранстлантатом,
в) свободная межпучковая пластика несколькими трансплантатами.
Эти методы пластики основаны на использовании в качестве трансплантатов ветвей нерва, не имеющих большого функционального значения и отходящих выше места повреждения.
г) лоскутная пластика, когда периферический отрезок расцепляют, а образовавшийся лоскут подшивают к центральному отрезку.
2) аллопластика и ксенопластика нерва не нашли своего широкого применения. Иногда используют тубулизацию нерва, когда отрезки поврежденного нерва соединяют с использованием различных трубок (желатиновых, агаровых) или вен.
Патоморфология нерва при его повреждении
При полном поперечном пересечении аксона в клетку поступает нервный импульс. Нервная клетка и ее центральный отрезок находятся в состоянии шока (в нейроне распадается тигроид, нарушается ее функция). В периферическом отрезке в момент травмы происходит первичная дегенерация аксона. Центральный отрезок подвергается ретроградной дегенерации (она определяет продолжительность пребывания клетки в шоке). Вторичная дегенерация периферического отрезка: 12-24ч нейрофибриллы разрушаются, 5 сут - подвергаются фрагментации, 10 сут лизису (Уолевская дегенерация). На его месте разрастаются Шванновские клетки, образуя тяжи Бюгнера. После выхода клетки из шокового состояния центральный отрезок образует колбы роста (скорость 1-2 мм/сут). Из-за плохого кровоснабжения может не произойти рассасывания аксона — происходит мумификация. Если поблизости нет нервов, периферический рост аксона нарушается, образуется концевая неврома. При ее сдавлении возникают фантомные боли (каузалгия).
Операции на нервах:
1. Шов нерва (нерворрафия)
2. Невролиз (высвобождение нерва из рубцовой ткани) - иссекается рубцовая ткань и прокладывается межмышечное ложе.
Классификация шва нерва:
1. Первичный шов нерва (во время ПХО раны) - неизвестна величина ретроградной дегенерации аксона, невозможно предсказать время шока клетки. Если чистая резаная рана, ретроградная дегенерация невелика — благоприятные предпосылки для регенерации (через 6-7 дней нерв восстанавливается).
Показания к первичному шву:
1. Чистая резаная рана.
2. Навыки хирурга.
3. Необходимый инструментарий.
4. Больной д.б. в сознании (для определения поля выпадения чувствительности).
2. Отсроченный ранний шов нерва - во время оперативного доступа вновь наносится повреждение, но при этом прогнозируется уровень ретроградной дегенерации (2-3 сут). Недостаток - повторная операция.
3. Отсроченный поздний шов нерва (после 3 нед.) - теряется время активной регенерации аксона.
Этапы наложения шва нерва:
1. Выделение нерва.
2. Мобилизация нерва.
3. Освежение (резекция концов).
4. Собственно наложение шва.
Требования к шву нерва:
1. Точное сопоставление по оси.
2. Между концами сшиваемых нервов д.б. диастаз 1 мм.
3. Необходимо освежать края нерва (центральный до зернистости, периферический до кровоточивости).
4. Шов захватывает за эпиневрий.
5. Необходимо создать препятствия для рубцовой ткани. Конечность д.б. иммобилизирована.
Накладывается 2-6 швов симметрично (чтобы не было перекрутов и осевых смещений). Наблюдают за ходом восстановления функций нерва. Процесс восстановления функций длительный: срастается нерв через 7-12 сут, функция восстанавливается до 2 лет. Для профилактики атрофии мышц и суставов проводят физиолечение.
Иссекают участок нерва 3-4 мм, если необходимо больше, то можно производить выделение нерва из фасциального футляра, изменять положение конечности, изменять положение нерва (локтевой), резецировать участок кости. Методика замещения участка нерва близлежащим нервным стволом менее функционально значимым (седалищный нижним ягодичным) - не получила распространения. Миотенопластика (пересадка сухожилий мышц)
Статьи

ПОКАЗАНИЯ. После травматического разрыва нерва необходима первичная или поздняя (вторичная) обработка. Первичная обработка не проводится, если имеются другие обширные повреждения, не позволяющие осуществить дополнительное хирургическое вмешательство, или сильное загрязнение (инфицирование) раны. Для сшивания слишком мелких нервов используют микроскоп и другие технические новшества. Если невозможно осуществить первичную хирургическую обработку, концы нерва выделяют и свободно сопоставляют для предотвращения сокращения и нарушения функций. Это облегчает проведение вторичное обработки.
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Рану обкладывают стерильными салфетками, кожу вокруг бреют и тщательно подготавливают. Затем рану открывают и обильно орошают теплым физраствором. Обкладывают простынями и на плечо накладывают жгут. Сначала конечность поднимают, затем накладывают эластичный бинт от кончиков пальцев выше. В норме у взрослого давление поднимается до 250 мм рт. ст. После этого эластический бинт снимают. Жгут может оставаться на руке 1—1,5 ч. Затем его снимают на 15 мин, а затем можно наложить опять на следующие 1—1,5 ч.
РАЗРЕЗ И ОБНАЖЕНИЕ. Для более полной хирургической обработки и обследования сегментов нерва, границы разреза необходимо увеличить на всю глубину раны. Хирург не должен бояться делать это, надо только следить, чтобы линии разреза не пересекали линии сгибателя (Рис. 1). Кожные лоскуты оттягиваются в стороны и выделяются участки нерва выше и ниже места разрыва. Разрез производят вдоль оси нерва осторожно, чтобы не повредить мелкие нервные веточки и прилегающие структуры (Рис. 2). Для иссечения рубца или невромы разрез делается произвольно в одну сторону и параллельно нерву. Рассечение проводится через мышечный слой вдоль той же оси. Перед выделением поврежденного участка нерва, его здоровые участки обнажают на расстоянии 1—2 см выше и ниже дефекта. При необходимости нервные стволы отводят с помощью марлевых петель (Рис. 5), смоченных физиологическим раствором.
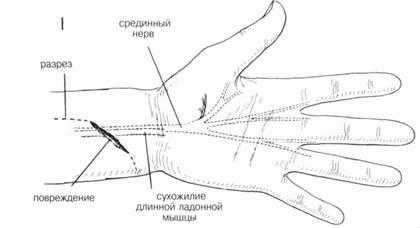

ХОД ОПЕРАЦИИ. После вьвделения концов нерва с помощью атрав-матической иглы накладывают направляющие швы на эпиневрий про-ксмимального идистального концов для выравнивания участков нерва (Рис. 3). С помощью небольшого расширителя, покрытого влажной марлевой салфеткой, нерв поддерживают перед тем, как отсечь поврежденные участки (Рис. 3). Высвобождают концы нерва и острым скальпелем отсекают поврежденные участки перпендикулярно оси нерва, пока не будут видны нормальные нервные волокна (Рис. 3 и 4).
Неврома или сочетание проксимальной невромы и дистальной глиомы иссекается точно так же (Рис. 5, 6 и 7). В данном случае полезно сделать серию надрезов, оставив небольшую перемычку из ткани, которая облегчит дальнейшее манипуляции с нервом (Рис. 7).
Во время этой процедуры может быть удалено нервное волокно от 1 см и больше. В послеоперационный период необходимо достигнуть достаточной релаксации чтобы предотвратить натяжения анастомоза. Дополнительное удлиннение может быть достигнуто с помощью аккуратной мобилизации нервных стволов на расстоянии нескольких сантиметров от места разреза. Для достижения большей релаксации прокси-мальный участок нерва укорачивают при помощи трансплантации (пример с локтевьм нервом). Нервный трансплантат применяется там, где концы нерва нельзя соединить без натяжения. Затем сопоставляют концы нерва, аккуратно скрепляют нервные волокна для обеспечения нормальной функции проводящих путей (Рис. 9). Успех операции во многом зависит именно от этого момента.
Когда концы нерва достаточно выпрямлены, поперек дефекта накладывается шов на эпиневрий на расстоянии 1—2 мм от каждого конца (Рис. 10). Второй шов накладывается и завязывается под углом 120° к первому на противоположной стороне. Теперь эти 2 шва используются для вращения (поворота) нерва, пока края эпиневрия будут совмещаться с помощью прерывистых швов, выложенных вокруг линии анастомоза (Рис. 12). Более аккуратно захватывать только эпиневрий. Швов должно быть достаточно для неподвижного сопоставления концов нерва.
Жгут снимают, кровоточащие сосуды лигируются. Рана должна быть полностью сухой. Затем ее орошают теплым физ. раствором для удаления сгустков крови и органических веществ. Удаляют направляющие швы.
ЗАКРЫТИЕ. Рана зашивается послойно прерывистыми швами, покрывается марлевой салфеткой, слоем ваты, накладывается эластический бинт. Иммобилизация в состоянии легкого сгибания достигается ланге-той.
ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В этом периоде опасность возникновения ишемии или гематомы. Через 4 недели шину можно несколько ослабить и оставить так еще на 3—4 недели. Тем не менее если наступает двигательньш паралич и сопутствующая деформация, например, кисти (после восстановления п. radialis), все это можно устранить правильным наложением шины до полного восстановления двигательной активности. Шина не должна оставаться надолго, чтобы не произошла тугоподвижность сустава (сочленения). Для поддержания мышечного тонуса и предотвращения анкилоза сустава — физиотерапия. Для исключения атрофии — электростимуляция денервированной мышцы.
Повреждение нерва предплечья и кисти
Повреждение нерва предплечья и кисти - наиболее частая и тяжелая травма. Она приводит к нарушению функции конечностей и потере трудоспособности. Развивается сухость и шелушение кожи, исчезают все виды чувствительности, пациент не может двигать пальцами или кистью.
В случае повреждения, например, срединного нерва чувствительность пропадает на 1 - 3 пальцах кисти, при этом человек не может различать предметы на ощупь. Пальцы не способны чувствовать температуру окружающих предметов, и пациент часто получает ожоги или обморожения, не замечая этого.
Рис.1. Последствия повреждения срединного и локтевого нервов на уровне левой кисти.
Причины повреждения нерва
Чаще повреждение нервов кисти и предплечья происходит при ранении. Иногда это изолированное повреждение нерва, иногда в сочетании с повреждением сухожилий или кровеносных сосудов. Различают полное или краевое повреждение нервного пучка, что не влияет на выбор метода лечения.
Лечение
Обращение за медицинской помощью в день травмы обязательно. Лечение повреждения нервов возможно только посредством операции. Целью операции является восстановление чувствительности кожи и сокращения мышц.
Шов нерва выполняют с использованием микрохирургической техники с оптическим увеличением атравматическим шовным материалом. При определенных условиях возможны три варианта хирургического лечения.
Первый вариант: шов нерва выполняют сразу при обращении пациента в больницу в ходе оперативного лечения раны (первичный эпиневральный шов нерва).
При втором варианте обработки раны может быть выполнена операция без восстановления нерва. Это зависит от характера раны, степени ее загрязнения, времени обращения за медицинской помощью, оснащения операционной, квалификации хирурга. В этом случае рану зашивают и ожидают заживления кожи, а затем в ходе следующей операции (через 2-3 недели) восстанавливают поврежденный нерв (отсроченный эпиневральный шов нерва).
"Регенерация нерва происходит длительное время. К сожалению, при восстановлении чувствительности кожи могут сохраниться двигательные нарушения. Они устраняются с помощью ортопедических операций (траспозиция сухожилий), но не ранее полугода после операции на нервах."
Избранная тактика лечения является профилактикой возможных послеоперационных осложнений, в особенности гнойного воспаления.
Если второй вариант хирургического лечения по каким-либо причинам не мог быть выполнен, то нерв может быть восстановлен в более отдаленные сроки (третий вариант), но операция приобретает совершенно иной характер, нежели при первых вариантах.
Дело в том, что происходят более глубокие изменения в тканях конечности. С течением времени дефект между концами поврежденного нерва значительно увеличивается. При запущенных сроках лечения в ходе операции необходимо замещение дефекта нерва вставкой из другого нерва, взятой у пациента (аутотрансплантат).
После операции
В послеоперационном периоде обязательно применение гипсовой повязки на 3 недели. Период гипсовой фиксации и физиотерапевтического лечения должен сопровождаться медикаментозным лечением.
Автор статьи: Никитин Александр Владимирович, оперирующий травматолог в «СМ-Клиника»
Читайте также:
