Врожденная цитомегаловирусная инфекция (ЦМВИ) на КТ, МРТ головного мозга
Добавил пользователь Валентин П. Обновлено: 09.01.2026
ЦМВИ - инфекция, вызываемая возбудителем из группы - β герпес - вирусов, характеризующаяся многообразными клиническими проявлениями - от бессимптомного до генерализованного (септического) течения с тяжёлым поражением ЦНС и других внутренних органов.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Цитомегаловирусная инфекция у детей.
Код протокола:
Коды по МКБ-10:
Р 35.1 Врожденная цитомегаловирусная инфекция;
В 25 Приобретенная цитомегаловирусная инфекция;
В 25.0 Врожденная цитомегаловирусная инфекция + цитомегаловирусная пневмония;
В 25.1 Врожденная цитомегаловирусная инфекция + цитомегаловирусный гепатит;
В 25.2 Врожденная цитомегаловирусная инфекция + цитомегаловирусный панкреатит;
В 25.8 Другие формы цитомегаловирусной инфекции;
В 25.9 Цитомегаловирусная инфекция неуточненная.
В 27.1 Цитомегаловирусный мононуклеоз
Дата разработки протокола: 2013.
Сокращения, используемые в протоколе:
АлАТ — аланинаминотрансфераза
AсАT — аспартатаминотрансфераза
ВПС- врожденный порок сердца
КТ - компьютерная томография
МРТ - магнитно резонансная томография
МНО - международное нормализованное отношение
НСГ - нейросонография
ПЦР - полимеразная - цепная реакция
ПВ - протромбиновое время
РНИФ - реакция непрямой иммунофлюоресценции
СОЭ - скорость оседания эритроцитов;
ИФА - иммуноферментный анализ;
ЦМВИ (CMV) - цитомегаловирусная инфекция;
ЧБД - часто болеющие дети;
УЗИ - ультразвуковое исследование
ЦНС - центральная нервная система
ЭКГ - электрокардиография
ЭхоКГ - эхокардиография
IgG - иммуноглобулины класса G
IgM - иммуноглобулины класса М
Категория пациентов: дети, больные с цитомегаловирусной инфекцией, в возрасте от 0 до 18 лет, независимо от этапа оказания медицинской помощи (поликлиника, стационар).
Пользователи протокола: врачи общей практики, педиатры, детские инфекционисты.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По характеру инфицирования:
- Врожденная (внутриутробная)
- Постнатальная (приобретенная)
По течению:
- Острое (до3-х мес)
- Подострое (3-6 мес)
- Затяжное (6-12 мес)
- Хроническое (более 12 мес)
По клинической форме:
1. Локализованная (сиалоаденит, гепатит, энцефалит, нефрит, пневмония, гастроэнтерит, панкреатит, экзантема, тромбоцитопения).
2. Распространенная:
2.1 смешанная (комбинированная)
2.2 генерализованная
2.3. мононуклеозоподопная форма, вызванный ЦМВ
По характеру выявления маркеров ЦМВИ:
1. С репликацией вируса
2. Без репликации вируса
По стадиям и периодам заболевания:
I. Активная стадия:
1.1 стадия манифестации
1.2 стадия рецидива с периодом активации
II. Неактивная стадия:
2.1 стадия реконвалесценции
2.2 стадия ремиссии
Ассоциированные варианты ЦМВИ:
- С врожденными пороками развития
- С бактериальными и грибковыми заболевания
- С другими герпесвирусными инфекциями
- У ВИЧ-инфицированных лиц и с другими иммунодефицитными состояниями.
Исходы ЦМВИ:
1. Выздоровление
2. Трансформация в латентную форму
3. Врожденные аномалии (пороки) сердца, головного мозга, печени, почек, поджелудочной железы
4. Хронические воспалительные процессы в органах и системах (нейтропении, анемии, ЧБД, кардиомиопатии, гепатит и др.).
Диагностика
ІІ. МЕТОДЫ, ПОДХОДЫ, ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень диагностических мероприятий
1) Сбор жалоб и анамнеза, в том числе акушерско-гинекологический анамнез матери.
2) Объективное обследование (физикальное, неврологическое и антропометрическое обследование, пальпация, перкуссия, аускультация, общая термометрия, частота пульса и дыхания, оценка мочевыделительной функции).
3) Общий анализ крови (гемоглобин, эритроциты, лейкоциты, тромбоциты, лейкоцитарная формула, СОЭ).
4) Общий анализ мочи.
5) Микроскопия кала для обнаружения яиц гельминтов.
Исследования для установления этиологии болезни проводятся ИФА и ПЦР
6) ПЦР-диагностика ЦМВИ выявление вируса и его антигенов в крови, слюне моче, цереброспинальной жидкости и др.
7) ИФА - определение иммуноглобулинов класса М и G к цитомегаловирусу
Лабораторная диагностика ЦМВИ
Принципы лабораторной диагностики ЦМВИ
Для получения достоверных результатов серологического обследования и правильной их трактовки должны соблюдаться следующие правила:
- обследование должно проводиться до введения препаратов крови (плазма, иммуноглобулины и др.);
- обследование новорожденных и детей первых месяцев жизни должно проводиться с одновременным серологическим обследованием матерей (для уточнения генеза иммуноглобулинов - «материнские» или «собственные»);
- обследование должно проводиться методом «парных сывороток» с интервалом 14-21 день, которое выполняется одним и тем же методом в одном и том же диагностическом учреждении.
Дополнительные:
1) Биохимический анализ крови (общий билирубин, прямой билирубин, общий белок, белковые фракции, АлАТ, АсАТ)
2) Тромбоциты, МНО, ПВ - при наличии геморрагического синдрома
3) Исследование цереброспинальной жидкости
4) РНИФ
5) Определение авидности иммуноглобулина G
Диагностические критерии
Жалобы и анамнез:
- постепенное развитие, длительная волнообразная лихорадка неправильного типа выше 38,5С, слабость, сонливость, утомляемость, снижение аппетита, артралгии, миалгии, частые ОРВИ, бронхиты в том числе и обструктивные, лимфоаденопатии, реже спленомегалия, гепатомегалия, гепатит.
Врожденная ЦМВИ, острая форма.
Характер поражения зависит от сроков инфицирования.
- При инфицировании на ранних сроках (первые 4-6 недель) возможны гибель плода, самопроизвольный выкидыш или формирование системной патологии, сходной с генетическими заболеваниями.
- При инфицировании в первые 3 месяца беременности возможно тератогенное воздействие на плод.
- При инфицировании в более поздние сроки может быть врождённая ЦМВ-инфекция, не сопровождающаяся пороками развития.
- Рождение ребенка с клиническими проявлениями врожденной ЦМВИ указывает на пренатальный характер инфицирования и практически всегда свидетельствует о перенесенной матерью во время беременности первичной ЦМВ-инфекции.
- анамнез матери:
а) акушерская патология при предыдущей и настоящей беременности: преждевременные роды, выкидыши, угроза прерывания беременности, многоводие, гестоз, фетоплацентарная недостаточность;
б) экстрагенитальная патология: субфебрилитет, лимфоаденопатия, ОРЗ или мононуклеозоподобный синдром, гепатоспленомегалия.
Физикальное обследование
Наиболее типичные симптомокомплексы клинической картины врожденной ЦМВИ:
- тромбоцитопеническая пурпура (76%), сенсоневральная тугоухость 70%, желтуха (67%), гепатоспленомегалия (60%), микроцефалия (53%), гипотрофия (50%), недоношенность (34%), гепатит (20%), энцефалит 20%, хориоретинит 20%.
Их частота будет меняться в зависимости от времени исследования.
При интранатальном инфицировании характер течения заболевания во многом определяется особенностями преморбидного состояния новорожденного, такими как зрелость, доношенность, перинатальные поражения, степень выраженности функциональных изменений в период адаптации, характер вскармливания, сопутствующие заболевания и т.д.
У недоношенных, ослабленных детей с отягощенным перинатальным анамнезом клиническая манифестация ЦМВИ возможна уже к 3-5 недели жизни. Наиболее часто при этом отмечается интерстициальная пневмония, возможно развитие затяжной желтухи, гепатоспленомегалии, анемии и других гематологических расстройств.
Врождённая ЦМВИ, хроническая форма.
Волнообразное течение хронической формы внутриутробной ЦМВИ наблюдается у части, перенесших острую форму заболевания.
При инфицировании в первые месяцы беременности степень выраженности патологических изменений широко варьирует. Часто при этом формируются врождённые пороки развития - косолапость, глухота, деформация нёба, микроцефалия. Поражение печени может протекать в виде хронического гепатита. Изменения в лёгких характеризуются развитием пневмосклероза и фиброза.
Приобретенная форма ЦМВИ
Приобретенная форма ЦМВИ характеризуется широким спектром клинико-патогенетических вариантов: инфекционный мононуклеоз, «ОРЗ»-подобные заболевания, ЧБД, длительный субфебрилитет, интерстициальная пневмония, плеврит, гепатит, панкреатит, интерстициальный нефрит (микропротеинурия, микрогематурия, абактериальная лейкоцитурия) редко - нефротический синдром, ретинит, иридоциклит, увеит (потеря зрения), энтероколит, васкулит, поражение ЦНС - вентрикулит, миелит, полинейропатии, полирадикулопатии, синдром Гийена-Барре (парезы и параличи демиелинизирующего генеза, миокардиты, кардиты, анемия, лейкопения, нейтропения, тромбоцитопения (панцитопении на фоне поражения костного мозга).
Латентная форма не проявляется чёткими клиническими симптомами, иногда наблюдается легкие гриппоподобные заболевания, неясный субфебрилитет. Её диагностика основывается на данных лабораторных исследований.
Лабораторные исследования
Общий анализ крови:
- лейкопения, при наслоении бактериальной флоры лейкоцитоз (нормальные показатели лейкоцитов в крови: 4-9•109/л);
- увеличение числа нейтрофильных гранулоцитов и атипичных мононуклеаров;
- положительные результаты иммунофлюоресценции и нарастание титра специфических антител в 4 и более раз в серологических реакциях (в парных сыворотках);
- геморрагический синдром, тромбоцитопения, анемия с ретикулоцитозом;
- биохимический анализ крови: гипербилирубинемия, увеличение транаминаз (общий билирубин, прямой билирубин, общий белок, АлАТ, АсАТ).
Инструментальные исследования
По показаниям: НСГ, КТ или МРТ головного мозга для выявления врожденных пороков развития ЦНС, бронхолегочной и мочевыделительной систем; ЭхоКГ с допплерографией - врожденные пороки развития сердца. Рентгенография органов дыхания.
Показания для консультации специалистов:
1) Консультация кардиолога - при наличии ВПС.
2) Консультация врача-нейрохирурга при пороках развития ЦНС.
3) Консультация невропатолога для оценки неврологического развития.
4) Консультация гематолога при выраженных гематологических изменениях и геморрагическом синдроме.
5) По показаниям консультация генетика.
6) Консультация окулиста - исследование глазного дна.
7) Консультация отоларинголога - исследование центрального слуха.
Цитомегаловирусная инфекция у детей
Цитомегаловирусная инфекция у детей — это инфекционное заболевание, которое вызвано цитомегаловирусом и поражает слюнные железы, внутренние органы, ЦНС. В детстве патология чаще возникает при трансплацентарном или интранатальном заражении. Локализованные формы проявляются сиаладенитом, гепатитом, нефритом и т. д., распространенный вариант инфекции характеризуется поражением головного мозга, легких, почек и органов ЖКТ. Диагностика предполагает идентификацию возбудителя цитологическими, гистологическими, серологическими и молекулярно-биологическими методами. Лечение цитомегаловирусной болезни проводится специфическим иммуноглобулином и противовирусными препаратами.
МКБ-10

Общие сведения
Заражение цитомегаловирусной инфекцией (ЦМВИ) наблюдается у 20%‒60% всего детского населения, но в большинстве случаев оно протекает бессимптомно. Внутриутробное инфицирование вирусом от больной матери происходит в 30-50% случаев, при этом до 18% младенцев после рождения имеют клинические симптомы. Учитывая полиморфизм клинической картины, ранняя диагностика и лечение у детей затруднены. Цитомегаловирусная инфекция представляет серьезную опасность, особенно для плода и новорожденного, у которых заболевание, как правило, вызывает необратимые осложнения.

Причины
Болезнь вызвана герпесвирусом 5 типа — Cytomegalovirus hominis. Он имеет 6 штаммов: Davis, AD 169, Kerr, C-87, Esp, Towne, причем ребенок может быть инфицирован сразу несколькими подтипами возбудителя. Цитомегаловирус (ЦМВ) имеет ДНК-геном, отличается медленной репликацией и сравнительно низкой вирулентностью. Он термолабилен, уничтожается при температуре более 56°С, но длительно сохраняет жизнеспособность в комнатных условиях.
При врожденной ЦВМИ передача вируса к плоду происходит трансплацентарно, при перинатальной инфекции — путем контакта с вагинальными выделениями матери, грудным молоком или препаратами крови. Риск заражения увеличивается, если мать с острой формой болезни не получает специфическое лечение. В постнатальном периоде ребенок чаще всего заражается от ближайших родственников и сверстников воздушно-капельным или контактно-бытовым путем.
Патогенез
Попадая в кровь, вирус реплицируется в лейкоцитах, моноцитах и макрофагах и в дальнейшем он пожизненно сохраняется в лимфоцитарных органах. Зачастую процесс выражается в виде латентной инфекции, при которой у ребенка нет симптомов, и ему не требуется лечение. Активность цитомегаловируса зависит от состояния иммунитета: при физиологической иммунной недостаточности, которая наблюдается у детей раннего возраста, риск манифестной цитомегаловирусной инфекции возрастает в разы.
При угнетении защитных факторов организма (системы интерлейкинов, Т-лимфоцитов) возбудитель разносится с кровью к разным органам. К нему наиболее чувствительны клетки слюнных желез, где часто происходят специфические патоморфологические изменения. Заболевание характеризуется образованием крупных цитомегаловирусных клеток («совиный глаз»). Кроме того, при ЦМВИ возможен фиброз железистых органов, отложение кальцификатов.
В детской инфектологии различают врожденную (внутриутробную) и приобретенную формы патологии. По течению инфекция бывает острой (до 3 месяцев), подострой (3-6 месяцев), затяжной (6-12 месяцев) и хронической (более 1 года). По клиническим признакам выделяют локализованный (сиаладенит, нефрит, гепатит, энцефалит) и генерализованный вариант. С учетом тяжести течения цитомегаловирусную болезнь делят на 3 степени:
- Легкая. Отличается незначительными патоморфологическими изменениями во внутренних органах, которые не сказываются на их функциональной активности.
- Среднетяжелая. Проявляется выраженными органическими поражениями в сочетании с клиническими симптомами и расстройством функции некоторых внутренних органов.
- Тяжелая. Манифестирует тяжелыми органическими патологиями, резко выраженной интоксикацией и генерализованным характером поражения.
Симптомы
Врожденная ЦМВИ
У пациентов с манифестной врожденной форме цитомегаловирусной болезни признаки наблюдаются с первых дней жизни. Типичный комплекс симптомов у новорожденных детей включает недоношенность и/или низкую массу тела, поражение гепатобилиарной системы (увеличение печени, желтуха, гепатиты и циррозы), лимфаденопатии и геморрагическую сыпь на коже. Если инфицирование произошло на ранних сроках беременности, ребенок рождается с аномалиями — микроцефалией, гипоплазией легких, атрезией пищевода.
Приобретенная ЦМВИ
Приобретенная цитомегаловирусная болезнь обычно протекает в субклинической или латентной форме, когда у ребенка возникают гриппоподобные симптомы, субфебрильная температура без видимой причины. После заражения инфекция может длительное время себя не проявлять и давать обострения при снижении иммунного статуса, действии неблагоприятных эндо- или экзогенных факторов.
Течение манифестной приобретенной формы напоминает инфекционный мононуклеоз. У ребенка внезапно появляется слабость, повышается температура, беспокоят недомогание, головные боли, отсутствует аппетит. Позже присоединяются сильные боли в горле, увеличиваются подчелюстные и шейные лимфоузлы. Если цитомегаловирусная инфекция проявляется сиаладенитом, наблюдается резкое увеличение и болезненность слюнных желез на фоне фебрильной лихорадки.
Генерализованная ЦМВИ
При генерализованном варианте течения инфекции у детей поражается бронхолегочная система (пневмонии, дыхательная недостаточность), ЖКТ (энтероколит, мальабсорбция), печень (желтуха, цитомегаловирусный гепатит, билиарный цирроз). Особенно опасно вовлечение в процесс нервной системы, что проявляется судорожным синдромом, парезами и параличами, задержкой психомоторного развития.
Осложнения
Поражение клеток при цитомегаловирусной болезни создает благоприятные условия для возникновения аутоиммунных поражений — системной красной волчанки, рассеянного склероза, гломерулонефрита. Иногда после малосимптомной врожденной цитомегаловирусной инфекции осложнения наблюдаются в отдаленном периоде (в возрасте ребенка 2-5 лет). В основном они проявляются неврологическими расстройствами и поражением органов чувств.
Цитомегаловирусная инфекция отличается многообразием клинических признаков и часто протекает под маской других патологий, что затрудняет работу детского инфекциониста. На первичном приеме, помимо стандартного физикального осмотра, врач собирает детальный акушерский анамнез, чтобы выявить факторы риска антенатального инфицирования. Диагноз ЦМВИ правомочен только при лабораторном подтверждении, для чего используют следующие методы:
- Цитологические анализы. Для исследования берут мочу, слюну, мокроту и другие биологические жидкости. При анализе специально окрашенных препаратов под микроскопом врач выявляет цитомегалы, которые являются патогномоничным признаком цитомегаловирусной инфекции. Метод обладает недостаточной чувствительностью, поэтому его повторяют многократно в течение 3-5 дней.
- Гистологические исследования. «Золотой стандарт» диагностики врожденной инфекции у детей предполагает исследование образцов плаценты. Важными критериями считают очаговые ишемические инфаркты, некроз базальной пластинки, признаки продуктивно-пролиферативного виллузита. Обычно анализ выявляет типичные клетки типа «совиный глаз».
- Молекулярно-биологические методы. Информативно проведение ПЦР-диагностики для обнаружения генетического материала вируса в биологическом материале (слюне, моче, спинномозговой жидкости). Метод дает врачу возможность следить за уровнем вирусной нагрузки, чтобы корректировать противовирусное лечение и оценивать его эффективность.
- Серологические реакции. ИФА требуется для выявляется IgM и низкоавидных IgG, что характерно для острой фазы инфекционного процесса. По мере выздоровления и формирования иммунитета в крови появляются иммуноглобулины G с высокой авидностью. С помощью РИФ выявляют антигены в клеточных культурах или клетках периферической крови.
Инструментальные методы подбираются соответственно форме заболевания. Для оценки структурно-функциональных особенностей печени и билиарного тракта назначают УЗИ органов брюшной полости. КТ и МРТ головного мозга информативны для выявления врожденных пороков и кальцификатов. Рентгенография ОГК необходима при симптомах дыхательных расстройств. По показаниям ребенка направляют на консультации к профильным специалистам— кардиологу, неврологу, отоларингологу.
Лечение цитомегаловирусной инфекции у детей
Препаратом выбора у новорожденных и детей первого года жизни является специфический антицитомегаловирусный иммуноглобулин, который имеет повышенную концентрацию IgG. Лечение начинают при манифестных формах заболевания и проводят по схеме: вначале вводится высокая доза препарата, а спустя 9-10 дней дозировку постепенно уменьшают, контролируя степень ответа на терапию и активность процесса.
В старшем возрасте перечень препаратов, применяемых при цитомегаловирусной инфекции, значительно расширяется. Лечение включает противовирусные средства из группы нуклеозидов и нуклеотидов (ганцикловир, валганцикловир), производные ортофосфорной кислоты (фоскарнет). При легкой и среднетяжелой формах назначают интерфероны, иммуностимуляторы.
Для купирования интоксикации показано обильное питье (при легких формах), при среднетяжелых и тяжелых клинических вариантах рекомендована инфузионная терапия. Патогенетическая терапия подбирается в соответствии с характером течения болезни и может включать пищеварительные ферменты, ингибиторы протеиназ, гемостатики. Для предупреждения вторичных бактериальных осложнений используют антибиотики (макролиды, цефалоспорины, гликопептиды).
Прогноз и профилактика
При малосимптомных приобретенных вариантах цитомегаловирусная болезнь протекает без осложнений, зачастую у ребенка выявляется только латентное носительство. Угрозу для жизни и здоровья представляют тяжелые генерализованные инфекции, которые в 50-60% случаев сопровождаются осложнениями, несмотря на проводимое лечение. Особо опасно поражение цитомегаловирусом для детей с иммунодефицитными состояниями.
Основу профилактики врожденной ЦМВИ составляет обязательное лабораторное обследование женщин на носительство цитомегаловируса, которое проводится при планировании зачатия и во время беременности. Если в семье есть пациент с цитомегаловирусной инфекцией, необходимо ограничить его общение с ребенком и обеспечить лечение. Карантинно-изоляционные мероприятия в отношении заболевших и контактных лиц не производятся.
2. Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным цитомегаловирусной инфекцией. — 2015.
Цитомегаловирус ( Болезнь с включениями , Вирусная болезнь слюнных желез , Инклюзионная цитомегалия , Цитомегаловирусная инфекция (ЦМВ) )
Цитомегалия - это инфекционное заболевание вирусного генеза, передающееся половым, трансплацентарным, бытовым, гемотрансфузионным путем. Симптоматически протекает в форме упорной простуды. Отмечается слабость, недомогание, головные и суставные боли, насморк, увеличение и воспаление слюнных желез, обильное слюноотделение. Часто протекает бессимптомно. Опасна цитомегалия беременных: она может вызывать самопроизвольный выкидыш, врожденные пороки развития, внутриутробную гибель плода, врожденную цитомегалию. Диагностика осуществляется лабораторными методами (ИФА, ПЦР). Лечение включает противовирусную и симптоматическую терапию.

Другие названия цитомегалии, встречающиеся в медицинских источниках, - цитомегаловирусная инфекция (ЦМВ), инклюзионная цитомегалия, вирусная болезнь слюнных желез, болезнь с включениями. Цитомегалия является широко распространенной инфекцией, и многие люди, являясь носителями цитомегаловируса, даже не подозревают об этом. Наличие антител к цитомегаловирусу выявляется у 10—15% населения в подростковом возрасте и у 50% взрослых людей. По некоторым источникам, носительство цитомегаловируса определяется у 80% женщин детородного периода. В первую очередь это относится к бессимптомному и малосимптомному течению цитомегаловирусной инфекции.
Возбудитель цитомегаловирусной инфекции - цитомегаловирус - относится к семейству герпесвирусов человека. Клетки, пораженные цитомегаловирусом, многократно увеличиваются в размерах, поэтому название заболевания «цитомегалия» переводится как «клетки-гиганты». Цитомегалия не является высоко заразной инфекцией. Обычно заражение происходит при тесных, длительных контактах с носителями цитомегаловируса. Цитомегаловирус передается следующими путями:
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: при сексуальных контактах через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, иногда - при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Нередко цитомегаловирус находится в организме многие годы и может ни разу не проявить себя и не нанести вреда человеку. Проявление скрытой инфекции происходит, как правило, при ослаблении иммунитета. Угрожающую по своим последствиям опасность цитомегаловирус представляет у лиц со сниженным иммунитетом (ВИЧ-инфицированных, перенесших трансплантацию костного мозга или внутренних органов, принимающих иммунодепрессанты), при врожденной форме цитомегалии, у беременных.
Попадая в кровь, цитомегаловирус вызывает выраженную иммунную реакцию, проявляющуюся в выработке защитных белковых антител - иммуноглобулинов М и G (IgM и IgG) и противовирусной клеточной реакцией - образованием лимфоцитов CD 4 и CD 8. Угнетение клеточного иммунитета при ВИЧ-инфекции приводит к активному развитию цитомегаловируса и вызываемой им инфекции.
Образование иммуноглобулинов М, свидетельствующих о первичной инфекции, происходит спустя 1-2 месяца после заражения цитомегаловирусом. Через 4-5 месяцев IgM заменяются на IgG, обнаруживающиеся в крови в течение всей последующей жизни. При крепком иммунитете цитомегаловирус не вызывает клинических проявлений, течение инфекции происходит бессимптомно, скрыто, хотя наличие вируса определяется во многих тканях и органах. Поражая клетки, цитомегаловирус, вызывает увеличение их размера, под микроскопом пораженные клетки похожи на «глаз совы». Цитомегаловирус определяется в организме пожизненно.
Даже при бессимптомном течении инфекции носитель цитомегаловируса является потенциально заразным для неинфицированных лиц. Исключение составляет внутриутробный путь передачи цитомегаловируса от беременной женщины плоду, который происходит в основном при активном течении процесса, и лишь в 5% случаев вызывает врожденную цитомегалию, в остальных же носит бессимптомный характер.
Симптомы цитомегалии
Врожденная цитомегалия
В 95% случаев внутриутробное инфицирование плода цитомегаловирусом не вызывает развития заболевания, а протекает бессимптомно. Врожденная цитомегаловирусная инфекция развивается у новорожденных, матери которых перенесли первичную цитомегалию. Врожденная цитомегалия может проявляться у новорожденных в различных формах:
- петехиальная сыпь - мелкие кожные кровоизлияния - встречается у 60-80% новорожденных;
- недоношенность и задержка внутриутробного развития плода - встречается у 30% новорожденных;
- желтуха;
- хориоретинит - острый воспалительный процесс в сетчатке глаза, часто вызывающий снижение и полную потерю зрения.
Летальность при внутриутробном инфицировании цитомегаловирусом достигает 20-30%. Из выживших детей большая часть имеет отставание в умственном развитии или инвалидность по слуху и зрению.
Приобретенная цитомегалия у новорожденных
При инфицировании цитомегаловирусом в процессе родов (при прохождении плода по родовым путям) или в послеродовом периоде (при бытовом контакте с инфицированной матерью или грудном вскармливании) в большинстве случаев развивается бессимптомное течение цитомегаловирусной инфекции. Однако у недоношенных младенцев цитомегаловирус может вызывать затяжную пневмонию, к которой часто присоединяется сопутствующая бактериальная инфекция. Часто при поражении цитомегаловирусом у детей отмечается замедление в физическом развитии, увеличение лимфоузлов, гепатит, сыпь.
Мононуклеозоподобный синдром
У лиц, вышедших из периода новорожденности и имеющих нормальный иммунитет, цитомегаловирус может вызывать развитие мононуклеозоподобного синдрома. Течение мононуклеазоподобного синдрома по клинике не отличается от инфекционного мононуклеоза, вызываемого другой разновидностью герпесвируса - вирусом Эбштейна-Барр. Течение мононуклеозоподобного синдрома напоминает упорную простудную инфекцию. При этом отмечается:
- длительная (до 1 месяца и более) лихорадка с высокой температурой тела и ознобами;
- ломота в суставах и мышцах, головная боль;
- выраженные слабость, недомогание, утомляемость;
- боли в горле;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания, напоминающие сыпь при краснухе (обычно встречается при лечении ампициллином).
В отдельных случаях мононуклеозоподобный синдром сопровождается развитием гепатита - желтухой и повышением в крови печеночных ферментов. Еще реже (до 6% случаев) осложнением мононуклеозоподобного синдрома служит пневмония. Однако у лиц с нормальной иммунной реактивностью она протекает без клинических проявлений, выявляясь лишь при проведении рентгенографии легких.
Длительность течения мононуклеозоподобного синдрома составляет от 9 до 60 дней. Затем обычно наступает полное выздоровление, хотя на протяжении нескольких месяцев могут сохраняться остаточные явления в виде недомогания, слабости, увеличенных лимфоузлов. В редких случаях активизация цитомегаловируса вызывает рецидивы инфекции с лихорадкой, потливостью, приливами и недомоганием.
Цитомегаловирусная инфекция у лиц с ослабленным иммунитетом
Ослабление иммунитета наблюдается у лиц, страдающих синдромом врожденного и приобретенного (СПИД) иммунодефицита, а также у пациентов, перенесших пересадку внутренних органов и тканей: сердца, легкого, почки, печени, костного мозга. После пересадки органов пациенты вынуждены постоянно принимать иммунодепрессанты, ведущие к выраженному подавлению иммунных реакций, что вызывает активность цитомегаловируса в организме.
У пациентов, перенесших трансплантацию органов, цитомегаловирус вызывает поражение донорских тканей и органов (гепатит - при пересадке печени, пневмонию при пересадке легкого и т. д.). После трансплантации костного мозга у 15-20% пациентов цитомегаловирус может привести к развитию пневмонии с высокой летальностью (84-88%). Наибольшую опасность представляет ситуация, когда инфицированный цитомегаловирусом донорский материал пересажен неинфицированному реципиенту.
Цитомегаловирус поражает практически всех ВИЧ-инфицированных. В начале заболевания отмечаются недомогание, суставные и мышечные боли, лихорадка, ночная потливость. В дальнейшем к этим признакам могут присоединяться поражения цитомегаловирусом легких (пневмония), печени (гепатит), мозга (энцефалит), сетчатки глаза (ретинит), язвенные поражения и желудочно-кишечные кровотечения.
У мужчин цитомегаловирусом могут поражаться яички, простата, у женщин - шейка матки, внутренний слой матки, влагалище, яичники. Осложнениями цитомегаловирусной инфекции у ВИЧ-инфицированных могут стать внутренние кровотечения из пораженных органов, потеря зрения. Множественное поражение органов цитомегаловирусом может привести к их дисфункции и гибели пациента.
С целью диагностики цитомегаловирусной инфекции проводится лабораторное обследование. Постановка диагноза цитомегаловирусной инфекции основана на выделении цитомегаловируса в клиническом материале или при четырехкратном повышении титра антител.
- ИФА-диагностика. Включает определение в крови специфических антител к цитомегаловирусу - иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении цитомегаловирусом либо о реактивации хронической ЦМВИ. Определение высоких титров IgМ у беременных может угрожать инфицированию плода. Повышение IgМ выявляется в крови спустя 4-7 недель после заражения цитомегаловирусом и наблюдается на протяжении 16-20 недель. Повышение иммуноглобулинов G развивается в период затухания активности цитомегаловирусной инфекции. Их наличие в крови говорит о присутствии цитомегаловируса в организме, но не отражает активности инфекционного процесса.
- ПЦР-диагностика. Для определения ДНК цитомегаловируса в клетках крови и слизистых (в материалах соскобов из уретры и цервикального канала, в мокроте, слюне и т. д.) используется метод ПЦР-диагностики (полимеразной цепной реакции). Особенно информативно проведение количественной ПЦР, дающей представление об активности цитомегаловируса и вызываемого им инфекционного процесса.
В зависимости от того, какой орган поражен цитомегаловирусной инфекцией, пациент нуждается в консультации гинеколога, андролога, гастроэнтеролога или других специалистов. Дополнительно по показаниям проводится УЗИ органов брюшной полости, кольпоскопия, гастроскопия, МРТ головного мозга и другие обследования.
Лечение цитомегаловирусной инфекции
Неосложненные формы мононуклеазоподобного синдрома не требует специфической терапии. Обычно проводятся мероприятия, идентичные лечению обычного простудного заболевания. Для снятия симптомов интоксикации, вызываемой цитомегаловирусом, рекомендуется пить достаточное количество жидкости.
Лечение цитомегаловирусной инфекции у лиц, входящих в группу риска, проводится противовирусным препаратом ганцикловиром. В случаях тяжелого течения цитомегалии ганцикловир вводится внутривенно, т. к. таблетированные формы препарата обладают лишь профилактическим эффектом в отношении цитомегаловируса. Поскольку ганцикловир обладает выраженными побочными эффектами (вызывает угнетение кроветворения - анемию, нейтропению, тромбоцитопению, кожные реакции, желудочно-кишечные расстройства, повышение температуры и ознобы и др.), его применение ограничено у беременных, детей и у людей, страдающих почечной недостаточностью (только по жизненным показаниям), он не используется у пациентов без нарушения иммунитета.
Для лечения цитомегаловируса у ВИЧ-инфицированных наиболее эффективен препарат фоскарнет, также обладающий рядом побочных эффектов. Фоскарнет может вызывать нарушение электролитного обмена (снижение в плазме крови магния и калия), изъязвление половых органов, нарушение мочеиспускания, тошноту, поражение почек. Данные побочные реакции требуют осторожного применения и своевременной корректировки дозы препарата.
Прогноз
Особую опасность цитомегаловирус представляет при беременности, так как может провоцировать выкидыш, мертворождение или вызывать тяжелые врожденные уродства у ребенка. Поэтому цитомегаловирус, наряду с герпесом, токсоплазмозом и краснухой, относится к числу тех инфекций, обследоваться на которые женщины должны профилактически, еще на этапе планирования беременности.
Профилактика
Особенно остро вопрос профилактики цитомегаловирусной инфекции стоит у лиц, входящих в группу риска. Наиболее подвержены инфицированию цитомегаловирусом и развитию заболевания ВИЧ-инфицированные (особенно больные СПИДом), пациенты после трансплантации органов и лица с иммунодефицитом иного генеза.
Неспецифические методы профилактики (например, соблюдение личной гигиены) неэффективны в отношении цитомегаловируса, так как заражение им возможно даже воздушно-капельным путем. Специфическая профилактика цитомегаловирусной инфекции проводится ганцикловиром, ацикловиром, фоскарнетом среди пациентов, входящих в группы риска. Также для исключения возможности инфицирования цитомегаловирусом реципиентов при пересадке органов и тканей необходим тщательный подбор доноров и контроль донорского материала на наличие цитомегаловирусной инфекции.
Цитомегаловирусный энцефалит
Цитомегаловирус (CMV, ЦМВ) — вирус герпеса человека 5 типа. Серопозитивность у взрослого населения в мире колеблется в пределах от 25 % до 90 %, оставаясь почти повсеместной в развивающихся странах. Источником инфекции является больной человек или носитель.
Свое название вирус получил из-за того, что в течение своего литического цикла способен повреждать цитоскелет, вызывая значительное увеличение клеток, что ведет к образованию гигантских клеток с ядерными и цитоплазматическими включениями. Эти ядерные включения часто бывают окружены светлым ободком, что придает клетке вид «совиного глаза». Чаще всего такие клетки обнаруживаются в эпителиальной, реже — в соединительной, мышечной и нервной тканях.
У большинства иммунокомпетентных взрослых ЦМВИ протекает бессимптомно или с минимальными проявлениями в виде повышения температуры, утомляемости и т. д. Иногда ЦМВИ может протекать в виде синдрома мононуклеоза, который клинически неотличим от такового, вызванного вирусом Эпштейна-Барр. Поражение ЦНС, обычно в виде энцефалита, встречается редко и является прерогативой иммунокомпроментированных больных, особенно ВИЧ-инфицированных.
Выделяют врожденную и приобретенную ЦМВ-инфекцию. Первую можно установить при выделении вируса методом ПЦР в любой биологической жидкости (некоторые источники рекомендуют проверять наличие ЦМВ в моче, так как ЦМВ может присутствовать в молоке инфицированной матери — а значит, и в слюне ребенка; в любом случае, при взятии слюны нужно выдержать час после грудного кормления) у ребенка возрастом до трех недель (или у плода); первичную приобретенную ЦМВИ подтверждает сероконверсия анти-CMV IgG (отрицательный результат в первой пробе, положительный — во второй); чтобы получить представление о давности инфицирования, определяют авидность (условно говоря, крепкость связи) anti-CMV-IgG антител к возбудителю — чем выше последняя, тем, вероятно, больше времени прошло с момента инфицирования. Присутствие CMV IgM не может использоваться само по себе для диагностики первичной инфекции ЦМВ, поскольку IgM может также присутствовать при вторичной CMV-инфекции. Положительные результаты IgM в сочетании с низким показателем авидности IgG считаются надежным доказательством первичной инфекции. Напомним, что положительные результаты серологических тестов у ребенка до года не подтверждают факта инфицирования, а лишь говорят о наличии материнских антител.
Напомним, цитотмегаловирус относится к группе TORCH-инфекций, а внутриутробное инфицирование ими может приводить к развитию врожденных пороков развития; причем, в связи с широкой иммунизацией против краснухи, ведущая роль в структуре вирусных инфекций, формирующих пороки, переходит к врожденной цитомегаловирусной инфекции.
При инфицировании в первом и втором триместрах ЦМВ может привести к развитию у плода пахигирии, полимикрогирии, корковой дисплазии и гетеротопии, а также к аномалиям желудочно-кишечного тракта, сердечно-сосудистой и бронхо-легочной систем.
У беременных с латентной ЦМВ-инфекцией плод поражается далеко не всегда. Первичное инфицирование при беременности представляет значительно больший риск инфицирования плода (30-50 %), чем реактивация инфекции (до 2 %). Поздняя фетопатия (при инфицировании беременной на третьем триместре) не предполагает пороков развития и проявляется внутриутробной задержкой развития, желтухой, гепатоспленомегалией, уменьшением числа тромбоцитов (иногда до 50×10 9 /л), тромбогеморрагическим синдромом и ретикулоцитозом. Увеличение печени и селезенки сохраняются иногда до года, тогда как геморрагический синдром и тромбоцитопения исчезают через 2-3 недели. Интенсивность желтухи нарастает в течение первых 2 недель и затем медленно, иногда волнообразно снижается на протяжении 2-6 месяцев. Помимо желтухи и увеличения печени отмечается повышение активности сывороточных ферментов — АЛТ, АСТ, щелочной фосфатазы. В биоптате печени можно обнаружить характерные цитомегалические клетки. На этом фоне возможны воспалительные поражения различных органов и систем: пневмонит, адренелит, гепатит, энцефалит, хориоретинит и т. д.
Энцефалит при врожденной цитомегаловирусной инфекции
Врожденная ЦМВИ протекает в виде генерализованной формы. Симптомы появляются в течении первых нескольких недель (до нескольких месяцев) после рождения. На первый план обычно выходят желтуха, петехиальная сыпь, гепатоспленомегалия, отставание в развитии, плохой аппетит. Поражение ЦНС проявляет себя гипотонией при сохранных или оживленных рефлексах, выбуханием родничка (следствие повышения ВЧД из-за гиперпродукции ликвора), гиперкинезами и судорожным синдромом разной степени выраженности — вплоть до генерализованных судорожных приступов, иногда сенсоневральной глухотой и хориоретинитом.
Лучевые признаки
- поражения локализуются главным образом в субэпендимарных областях: здесь чаще всего имеют место воспаление и некроз паренхимы мозга, а также пролиферативный эпендимит; желудочки мозга расширены;
- некротические очаги, кроме субэпендимарной локализации, могут находиться в веществе полушарий мозга (височные, теменные, затылочные доли), его стволе, мозжечке. Для ЦМВ-энцефалита характерно наличие выраженного геморрагического компонента: кровоизлияния под эпендиму желудочков, массивные кровоизлияния в очагах некроза, иногда субарахноидальные кровоизлияния;
- при хроническом течении энцефалита наряду с острыми воспалительными изменениями можно увидеть кальцификаты и очаги кистозно-глиозной трансформации; для этих изменений также характерна перивентрикулярная локализация;
- нередко ЦМВ-энцефалит ассоциируется с пороками развития в виде пахигирии, полимикрогирии, корковой дисплазии и гетеротопии.

Кроме выраженной вентрикуломегалии, определяются множественные кальцификаты (стрелки), расположенные перивентрикулярно.

Рисунок 2 | Некрупные кальцификаты (стрелки) базальных ядер с двух сторон у ребенка с ЦВИ-энцефалитом.

Двустороннее расширение боковых желудочков, гиперинтенсивный очаг белого вещества правой лобной области (головка стрелки) и диффузная пахигирия — извилины мозга в указанной области выглядят широкими и уплощенными.
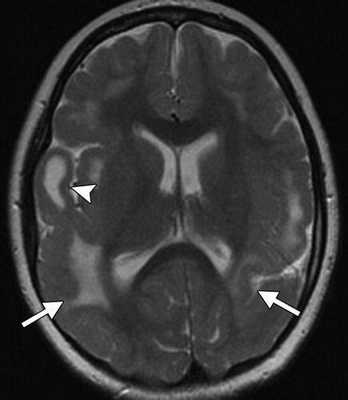
Видно множественные гиперинтенсивные субкортикально расположенные очаги воспаления паренхимы мозга (стрелки), а также участок кистозной трансформации в правой височной области (головка стрелки).
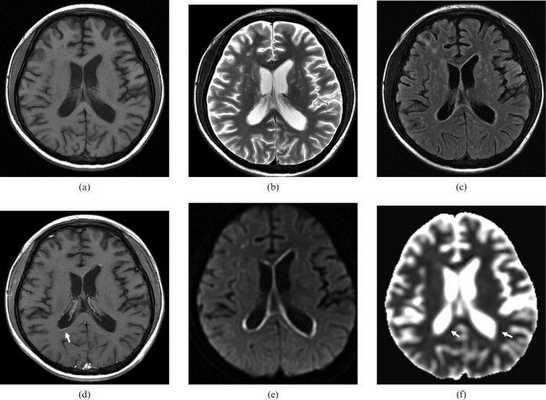
Т1ВИ (а): умеренная дилятация боковых желудочков;
Т2ВИ (b): небольшие округлые гиперинтенсивные очаги в области базальных ядер и субкортикальных отделов белого вещества правой лобной области;
FLAIR изображения (c) подтверждают наличие описанных очагов гиперинтенсивности;
на Т1ВИ после введения контрастного препарата (d) можно увидеть умеренное субэпендимальное контрастное усиление;
DWI и ACD (e,f) определили наличие субэпендимальных областей ограничения диффузии.
Врожденная цитомегаловирусная инфекция (ЦМВИ) на КТ, МРТ головного мозга
1. Институт полиомиелита и вирусных энцефалитов им. М.П. Чумакова РАМН;
2. Инфекционная клиническая больница №1, Москва
Менингоэнцефалит, ассоциированный с цитомегаловирусом, вирусом простого герпеса и вирусом варицелла-зостер
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(7): 66‑70
Деконенко Е.П., Рудомётов Ю.П., Русанова С.А., Соколова М.В., Белялетдинова И.Х. Менингоэнцефалит, ассоциированный с цитомегаловирусом, вирусом простого герпеса и вирусом варицелла-зостер. Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(7):66‑70.
Dekonenko EP, Rudometov IuP, Rusanova SA, Sokolova MV, Belialetdinova IKh. Meningoencephalitis associated with cytomegalovirus, Herpes simplex and Varicella-zoster virus infections. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2011;111(7):66‑70. (In Russ.).
Герпетический энцефалит (ГЭ), причиной которого служит вирус простого герпеса 1-го типа (ВПГ-1), является одним из тяжелых и распространенных вирусных поражений нервной системы [1, 11]. Кроме ВПГ-1, другие вирусы семейства герпеса также могут вызывать энцефалиты. Значительно реже причиной нейроинфекций бывает сочетанное поражение двумя вирусами. В литературе представлены немногочисленные случаи энцефалитов и менингитов, вызванные коинфекцией вирусных возбудителей: ВПГ-1 и цитомегаловируса (ЦМВ) [10, 20], ВПГ-1 и кори [5] и др. [6]. В настоящей работе приводится описание редкого случая заболевания у иммунокомпетентной пациентки, при котором после инфекции, ассоциированной с ЦМВ и ВПГ-1, развился эпизод с активацией вируса варицелла-зостер (ВВЗ).
Пациентка З., 16 лет, ученица 10 класса, заболела остро 25.07.08 с появления высокой температуры тела и головной боли. Вечером 26.07.08 развился эпизод бреда и галлюцинаций. Утром 27.07.08 - приступ генерализованных тонико-клонических судорог, который стал причиной госпитализации. За неделю до заболевания был эпизод ОРЗ с кашлем, но без температурной реакции.
При поступлении в больницу состояние тяжелое. Сознание спутанное, дезориентированна, сопротивлялась осмотру, была агрессивной, двигательное беспокойство, нецеленаправленные движения конечностями. На словесные команды не реагировала. Речь в виде отдельных слов и нечленораздельных звуков. Глаза открыты, движения глазных яблок содружественные, но хаотичные, взор стойко не фиксировала. Нарушений черепных нервов и двигательных функций нет. Умеренная ригидность мышц шеи. При люмбальной пункции: цереброспинальная жидкость (ЦСЖ) бесцветная, прозрачная, цитоз 162/3 (68% нейтрофилов), белок и глюкоза в пределах нормы. Микроскопия и посев ликвора возбудителей не обнаружили.
Острое начало заболевания с высокой лихорадкой, нарушением сознания, расстройствами психики, судорогами, признаками воспаления в ЦСЖ заставляли предполагать инфекционное поражение ЦНС. Один из возможных диагнозов - герпетический энцефалит. Как рекомендуется в таких случаях [17], с первого дня госпитализации больной назначен ацикловир в дозе 1,5 г/сут внутривенно. Также пациентка получала цефтриаксон 4,0 г/сут, дексаметазон 12-16 мг/сут, дезинтоксикационную терапию, симптоматические и противосудорожные препараты.
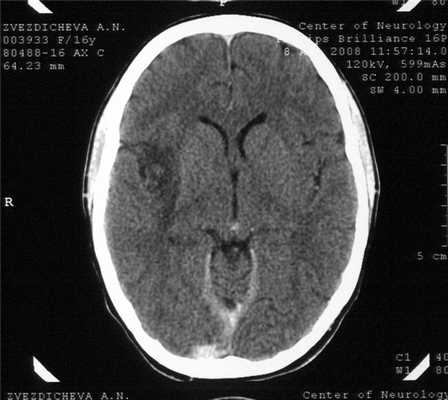
На 14-й день болезни (08.08.08) была проведена компьютерная томография (КТ) головного мозга. В правой височной области, островке и подлежащих отделах головного мозга выявлен очаг пониженной плотности неправильной формы, вероятно, воспалительного характера (рис. 1). Рисунок 1. КТ больной З. на 14-й день болезни. Очаг пониженной плотности в правой височной области и островке.
Результаты КТ свидетельствовали в пользу диагноза герпетического энцефалита, для которого характерны очаги пониженной плотности височной локализации [8, 14, 15]. В течение следующей недели у больной сохранялись высокая температура и спутанность сознания, повторялись эпизоды психических нарушений, галлюцинаций, в связи с чем были увеличены дозы противосудорожных и седативных препаратов. Периоды психического возбуждения сменялись эпизодами сонливости и заторможенности. Со стороны внутренних органов (дыхания и сердечной деятельности) отклонений не наблюдалось.
Повторное исследование ЦСЖ на 19-й день болезни (13.08.08) показало уменьшение цитоза (123/3, 87% лимфоцитов, белок 0,495 г/л). Положительная динамика была отмечена в неврологическом статусе: ясное сознание, отсутствие менингеальных знаков и двигательных нарушений. Выявлялись осиплость голоса вследствие пареза левой половины гортани, симптомы орального автоматизма, патологические стопные знаки. При общении с больной - снижение памяти при сохранной ориентировке в собственной личности.
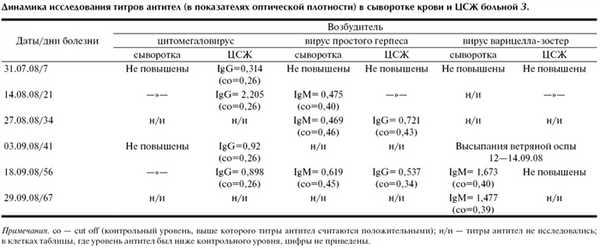
Серологическое исследование в крови и ЦСЖ антител к антигенам вирусов герпеса (ВПГ-1,2, ВВЗ, ЦМВ, вирус Эпштейна-Барра) от 31.07.08 выявило повышение в ЦСЖ титров антител к ЦМВ (см. таблицу) при отсутствии ответа к другим вирусам герпеса, что подтверждало участие ЦМВ в этиологии заболевания. Отсутствие антител в сыворотке крови и их выявление избирательно в ЦСЖ свидетельствовало об интратекальном синтезе цитомегаловирусных антител [13, 17, 19]. При повторном исследовании антител к ЦМВ в ЦСЖ в динамике болезни (14.08.08) наблюдалось выраженное нарастание титра, что подтверждало неслучайный характер выявленных изменений. С 14.08.08 антитела в ЦСЖ к ЦМВ стойко определялись в повторных исследованиях. 14.08.08 было отмечено появление низких титров IgM-антител в сыворотке крови к ВПГ-1, а с 27.08.08 антитела к ВПГ-1 определялись в ЦСЖ, сохраняясь к 18.09.08, что указывало на «подключение» в качестве возбудителя заболевания ВПГ-1 (см. таблицу). То, что антитела к ВПГ-1 вырабатывались самостоятельно, а не являлись результатом перекрестной реакции к родственному антигену, свидетельствовало стойкое определение IgM-антител к ВПГ-1 в сыворотках от 14.08.08, 27.08.08 и 18.09.08 [17]. В эти же сроки антитела к ЦМВ в сыворотках не повышались. Таким образом, обнаружение антител к ЦМВ и ВПГ-1 в ЦСЖ свидетельствовало об инфицировании пациентки двумя возбудителями - ЦМВ и ВПГ-1.
В восстановительном периоде у больной длительно сохранялась субфебрильная температура (воспалительные изменения в моче), были назначены цефазолин 2,0 г/сут и короткий курс преднизолона. Из других отклонений отмечена аменорея. Осмотр гинеколога патологии не выявил. Аменорея расценена как результат постинфекционного осложнения.
Рентгенография органов грудной клетки и придаточных пазух носа: без патологии. Осмотр окулиста: миопия обоих глаз слабой степени. ЭКГ в динамике: полувертикальная ось сердца, синусовая тахикардия. Электроэнцефалография (ЭЭГ) в дебюте болезни: дезорганизация корковых ритмов, умеренная эпилептическая активность преимущественно в центрально-теменно-височных областях левого полушария. В динамике болезни на ЭЭГ сохранялись умеренные изменения биоэлектрической активности головного мозга. Биохимические анализы крови в пределах нормы. Кровь на RW и ВИЧ-инфекцию отрицательна.
На 34-й день болезни (28.08.08) магнитно-резонансная томография (МРТ) головного мозга выявила в височной доле, островке, наружных отделах подкорковых структур, медиальных отделах лобной доли, частично теменной доли и зрительном бугре правого полушария диффузную зону измененного сигнала, гиперинтенсивного в режимах Т2 и T2 diff и гипоинтенсивного в режиме Т1; признаки объемного воздействия в виде слабой визуализации субарахноидального пространства височной доли и нижнего рога правого бокового желудочка; слева в медиальных отделах височной доли и островке выявлялась небольшая зона аналогично измененного MP-сигнала. Заключение: картина соответствует воспалительным изменениям в обоих полушариях головного мозга (рис. 2). Рисунок 2. МРТ больной З. на 34-й день болезни, аксиальное (а) и сагиттальное (б) изображения. Описание в тексте.
Пациентка была проконсультирована специалистом центра патологии речи. Заключение: модально-неспецифические нарушения памяти; эмоционально-личностные нарушения; грубое нарушение протекания нейродинамических процессов.
Анализ ЦСЖ на 40-й день болезни (03.09.08): бесцветная, прозрачная, белок - 0,33 г/л, цитоз - 38/3. Общий анализ крови при выписке: гемоглобин - 107 г/л, эритроциты - 3,99·10 12 /л, лейкоциты - 5,4·10 9 /л, СОЭ - 18 мм/час. Общий анализ мочи при выписке: относительная плотность - 1022, реакция кислая, белка, сахара нет, лейкоциты - 4 в поле зрения. Анализ мочи по Нечипоренко: без патологии. На фоне улучшения больная в удовлетворительном состоянии 09.09.08 была выписана под наблюдение поликлиники по месту жительства.
Через 3 дня после выписки дома у больной на лице и туловище появилась крупная папулезно-везикулезная сыпь. С 13 на 14.09.08 вновь отмечались нарушения поведения, стала агрессивной, был эпизод галлюцинаций, на короткое время неподвижно «застывала». В связи с ухудшением состояния 16.09.08 повторно госпитализирована с подозрением на рецидив менингоэнцефалита. При поступлении дезориентированна, тревожна, беспокойное поведение. Во время беседы несобранна, отвлекается, часто обрывает беседу, «перескакивает» с одной темы на другую. При неврологическом осмотре менингеальных знаков нет, признаков очагового поражения ЦНС не обнаружено. Соматически без особенностей. На коже тела немногочисленные высыпные большие по размеру, глубоко проникающие элементы ветряночной сыпи, некоторые уже в фазе организации (корочек).
Консультация психиатра: продуктивной психопатологии не обнаружено, последствия перенесенной нейроинфекции. При ЭЭГ 16.09.08 отмечалось снижение амплитуды биоэлектрической активности мозга по сравнению с предшествующими записями: доминировала низкоамплитудная активность 10-15 мкВ с пикообразными и заостренными волнами. Анализ ЦСЖ 17.09.08: бесцветная, прозрачная, белок - 0,7 г/л, цитоз - 91/3 (90 лимфоцитов, 1 нейтрофильный лейкоцит). Исследование антител к ВВЗ 18.09.08 (57-й день болезни) выявило повышение титров IgM в сыворотке крови при отсутствии их в ЦСЖ (см. таблицу). Общие анализы крови и мочи, биохимический анализ крови при поступлении в стационар - без патологии.
Клинические проявления последнего эпизода заболевания (ветряночная сыпь, изменения поведения, периоды «застывания» и др.) в сочетании с увеличением цитоза и белка ЦСЖ, а также появление IgM к ВВЗ позволяют предполагать реактивацию вируса ветряной оспы, на фоне которой произошла декомпенсация состояния больной. Расценивать этот эпизод как рецидив энцефалита нет достаточных оснований ввиду отсутствия подъема антител к ЦМВ и ВПГ в ЦСЖ и клинических проявлений, характерных для энцефалита. Характер неврологических изменений с преобладанием психических нарушений, повышение белка и незначительное увеличение цитоза в ЦСЖ были расценены как проявления энцефалопатии на фоне реактивации латентной инфекции ВВЗ, происшедшей у пациентки - реконвалесцента тяжелой формы менингоэнцефалита, вызванного сочетанной ЦМВ-ВПГ инфекцией. Предположение, что настоящий эпизод заболевания связан с реактивацией ВВЗ, а не является результатом первичного инфицирования, основано на факте определения антител к ВВЗ в крови и ЦСЖ в дебюте энцефалита на 7-й и 14-й дни болезни (см. таблицу), подтверждая инфицирование ВВЗ до настоящего эпизода заболевания. Частая реактивация латентного ВВЗ в популяции широко освещена в многочисленных публикациях [9, 12, 18].
В качестве противовирусной терапии больной был проведен курс валтрекса по 0,5 г 3 раза в день в течение 2 нед. Из других препаратов назначены депакин-хроно 150 мг 2 раза в сутки, сибазон 2,5 мг 2 раза в сутки, глиатилин 400 мг 3 раза в сутки. На фоне терапии состояние пациентки улучшилось, стала спокойной, общительной, хотя и с элементами эйфории. Высыпания затянулись, оставив пигментацию. В неврологическом статусе ухудшений не отмечалось.
30.09.08 пациенка была консультирована нейропсихологом, отмечены нарушения нейродинамического и регуляторного аспектов психической деятельности, неспецифические нарушения памяти и эмоциональной сферы, свидетельствующие о дисфункции базальных отделов лобно-височной коры, патологии конвекситальных отделов височных и затылочных зон коры больших полушарий.
Глазное дно не изменено. ЭКГ: нормальное положение ЭОС, синусовая тахикардия. В остальном без особенностей. Выписана 01.10.08 в удовлетворительном состоянии под наблюдение невролога по месту жительства. Рекомендовано продолжить прием глиатилина по 400 мг 3 раза в сутки, сибазона по 2,5 мг 2 раза в сутки, депакина по 150 мг 2 раза в сутки.
На МРТ от 28.11.08 отмечена положительная динамика по сравнению с предшествующим исследованием (от 28.08.08) в виде уменьшения измененного МР-сигнала в правом полушарии большого мозга и отсутствия признаков объемного воздействия.
Пациентка находилась под нашим наблюдением с дебюта заболевания. При последнем осмотре 08.11.10 активно жалоб не предъявляет. Неврологически: мелкоразмашистый нистагм вправо, легкая девиация языка. Анизорефлексия сухожильных рефлексов на фоне их оживления: на руках выше слева, на ногах - выше справа. В пробе Ромберга покачивание. Эмоциональная лабильность. Работает и успешно учится на 2-м курсе вечернего института.
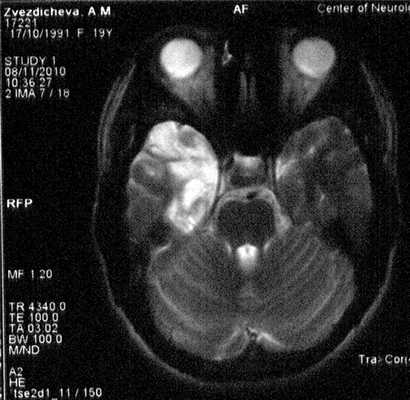
При МРТ-исследовании от 08.11.10 сохраняются поствоспалительные изменения в обоих полушариях большого мозга (рис. 3). Рисунок 3. МРТ пациентки З., аксиальное изображение.
Окончательный диагноз: острый менингоэнцефалит, ассоциированный с ЦМВ, ВПГ-1 и ВВЗ, тяжелая форма.
Представлен редкий случай острого тяжелого менингоэнцефалита у 16-летней девушки, вызванный ЦМВ и ВПГ-1 и осложнившийся реактивацией латентной варицелла-зостерной инфекции. В доступной нам литературе мы не встретили подобного описания острого менингоэнцефалита, ассоциированного с последовательной инфекцией тремя вирусами герпеса.
Диагностика энцефалита у описанной больной основывалась на определении специфических антител к вирусам герпеса в крови и ЦСЖ многократно по ходу заболевания. Этот метод является одним из основных в диагностике ГЭ [13, 19], но сейчас считается как бы методом «второго плана» из-за его бoльшей трудоемкости и задержки в быстром получении результатов в первые дни болезни по сравнению с полимеразной цепной реакцией (ПЦР) [17].
В настоящее время большинство нейроинфекций диагностируется с применением метода ПЦР, имеющего большие преимущества - быстрота, экономичность, возможность одновременного обследования большого числа пациентов. Однако он не лишен недостатков, поскольку может быть псевдонегативным в первые 3-4 дня болезни и чувствительность его существенно снижается после 10-20-го дня болезни. В последнее время появляются публикации, указывающие на его недостаточную чувствительность и рекомендующие применение испытанных тестов с определением антител в ЦСЖ [3, 7].
Так, канадские исследователи проанализировали 12-летнюю статистику (1994-2005) частоты клинических, лабораторных и инструментальных данных, эффективности терапии и исходов ГЭ на примере больницы Торонто [7]. ГЭ был диагностирован у 16 пациентов. У 12 (75%) больных в ЦСЖ был обнаружен вирус герпеса методом ПЦР, из них у 2 анализ был отрицательным в 1-й день, но положительным на 3-7-й день госпитализации. У 4 больных с отрицательными результатами ПЦР получено более чем 4-кратное нарастание титра противовирусных антител в периоде выздоровления. У 4 (25%) пациентов с положительной ПЦР в ЦСЖ не было увеличения титров антител. У 5 больных имели место ложноположительные результаты ПЦР в ЦСЖ, из них у 4 серологические анализы были отрицательными. Авторы публикации считают, что метод диагностики ГЭ с помощью исследования антител в ЦСЖ используется незаслуженно редко.
Ряд исследователей считают целесообразным использовать метод ПЦР параллельно с серологическим исследованием крови и ЦСЖ, поскольку: 1) ДНК вируса определяется преимущественно в первые 10-14 дней болезни, а больной может поступать и исследоваться в более поздние сроки; 2) метод ПЦР может быть псевдонегативным или псевдопозитивным, и параллельное исследование антител повышает результативность исследования [16].
Следующий вывод - возможность вирусных осложнений в восстановительный период после перенесенного энцефалита в стадии ранней реконвалесценции. Реактивация латентной ВВЗ могла быть пропущена, если сыпь была бы менее манифестной или отсутствовала, что нередко бывает при реактивации ВВЗ [9].
Нейтрофильный состав ЦСЖ, который определялся у нашей больной при первом ее исследовании (68% нейтрофилов), может быть при вирусных поражениях ЦНС в дебюте заболевания (ВПГ-1, ЦМВ). Мы наблюдали нейтрофильный состав ЦСЖ у 4% больных с герпетическим энцефалитом [2].
Хотя течение энцефалита у нашей больной было тяжелым, его исход можно считать достаточно благополучным, несмотря на двустороннее поражение головного мозга, которое протекает, как правило, с более тяжелыми последствиями. Больная полностью сохранила познавательные способности и после заболевания поступила в институт, где успешно учится. Вероятно, сказался положительный эффект рано начатого и полноценного лечения ацикловиром.
Читайте также:
